-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaFarmakoterapie neuropatické bolesti
pohledem diabetologa
Autoři: MUDr. Flekač Milan, Ph.D.
Působiště autorů: 3. interní klinika Všeobecné fakultní nemocnice, v Praze
Vyšlo v časopise: Svět praktické medicíny, 2, 2021, č. 2, s. 28-33
Kategorie: Medicína v ČR: přehledový článek
Souhrn
Neuropatická bolest patří obecně mezi obtížněji ovlivnitelné bolestivé stavy, při kterých je většina analgetik běžně používaných v klinické praxi nedostatečně účinná. Neuropatická bolest má své specifické příznaky a na rozdíl od nociceptivní bolesti nevyžaduje stimulaci receptorů bolesti, i když jejich stimulace může tuto bolest vyvolávat nebo zvýrazňovat. Pacienty může výrazně limitovat v každodenním životě a snižuje kvalitu života. V rozhodovacím algoritmu terapie se uplatňují především léky ze skupiny antikonvulziv, antidepresiv či opioidů. Jako léky první volby jsou doporučovány inhibitory zpětného vychytávání serotoninu a noradrenalinu, tricyklická antidepresiva a antiepileptika – modulátory α2δ podjednotky napěťově řízených kalciových kanálů. Jako léky druhé volby opioidy. Jednou z nejčastějších příčin neuropatické bolesti je diabetická polyneuropatie. Výskyt algické formy diabetické neuropatie se zvyšuje s věkem pacientů, mírou dlouhodobé kompenzace a dobou trvání diabetu. Klinicky je významné, že s věkem pacientů se snižuje jejich tolerance k farmakoterapii.
Neuropatická bolest je definována jako bolest vznikající v důsledku postižení nebo dysfunkcí somatosenzitivní části nervového systému. Periferní neuropatická bolest se rozvíjí nejčastěji jako komplikace metabolických polyneuropatií, vyskytuje se až u 50 % pacientů s diabetickou neuropatií starších 60 let. Navazuje i na infekce periferního nervového systému, postihuje třetinu pacientů v manifestní fázi HIV infekce, podobně je tomu u lymeské boreliózy či u herpes zoster. Centrální bolest postihuje asi 5 % pacientů s ischemickou cévní mozkovou příhodou a až 30 % osob trpících roztroušenou sklerózou (Tab. 1).1
Tab. 1. Hlavní příčiny neuropatické bolesti [Upraveno podle Ambler Z. Neuropatická bolest – hlavní příčiny a terapie, 2011.] ![Hlavní příčiny neuropatické bolesti [Upraveno podle Ambler Z. Neuropatická bolest –
hlavní příčiny a terapie, 2011.]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/988d99b4143f27d3f3b489fda439c2e1.png)
Diagnostika a projevy
Při diagnóze se v úvahu berou čtyři parametry. Dva jsou anamnestické (klinické obtíže a přítomnost základního onemocnění), třetím je výstup objektivního klinického vyšetření, resp. jednoduché klinické testy a čtvrtým parametrem může být verifikace vyšetřovací metodou (např. EMG, MR či histologické vyšetření).2 Podle toho rozlišujeme tři úrovně, resp. kategorie diagnózy (Obr. 1. a Tab. 2). Ke zvýšení diagnostické jistoty se v praxi používají různé dotazníky, jejichž senzitivita i specificita jsou poměrně vysoké (až 90 %). Základem je dotazník subjektivních příznaků vyplňovaný pacientem. Na našem pracovišti nejčastěji používáme dotazník painDETECT v české verzi (Obr. 2a, 2b).
Obr. 1. Diagnostika neuropatické bolesti. Diagnóza možná, pravděpodobná a jistá. 
Tab. 2. Vyšetření čití: detekce poruchy somatosenzorického systému. V praxi se nejčastěji používají semikvantitativní testy senzitivity [Upraveno podle Vlčková E, Šrotová I. Cesk Slov Neurol N 2014.] ![Vyšetření čití: detekce poruchy somatosenzorického systému. V praxi se nejčastěji
používají semikvantitativní testy senzitivity [Upraveno podle Vlčková E, Šrotová I. Cesk Slov
Neurol N 2014.]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/bd42810a3159f6ecdf3c6b4e82cc91b3.png)
QST - kvantitativní testování senzitivity (quantitative sensory testing), SEP - somatosenzitivní evokované potenciály, LEPs - laserem evokované potenciály (laser evoked potentials), CHEPs - evokované potenciály vyvolatelné kontaktním teplem (contact-heat evoked potentials). Obr. 2a – Dotazník painDETECT v české verzi; 1. část ze dvou. 
Obr. 2b – Dotazník painDETECT v české verzi; 2. část ze dvou. 
Klinická manifestace neuropatické bolesti zahrnuje dvě hlavní formy. Jednak spontánní bolest nezávislou na stimulaci a jednak bolest stimulovanou. Tato se manifestuje jako alodynie (vzniká v důsledku stimulu za normálních okolností nebolestivého) nebo jako hyperalgezie (zvýšená percepce bolesti při algickém podnětu mechanickém nebo termickém).3 Tyto formy se často mohou kombinovat, resp. se střídají období s různou manifestací. Pro neuropatickou bolest je typická přítomnost přidružených senzitivních vjemů, které pacienti popisují jako např. mravenčení, elektrické výboje, pocit chladných nohou apod. (Obr. 3).
Obr. 3 – Klinická manifestace neuropatické bolesti při DM polyneuropatii. 
Léčba
Pro léčbu neuropatické bolesti existují doporučené postupy, které rozlišují léky první, druhé a event. třetí volby. Základem úspěchu každé léčby je správná diagnóza. Je třeba začít léčit pacienty včas, účinnými doporučenými farmaky, podávat léky pravidelně, nikoli jen při bolesti. Pro praxi je důležité, že léčba je dlouhodobá. Obecně lze uvést, že nástup analgetického efektu léčiv bývá pozvolný, titrace dávky by měla být postupná, stejně jako redukce dávky. Optimální je nalézt nejnižší účinnou dávku, která se podává dlouhodobě. Zásadní je iniciální edukační pohovor s pacientem a realistické vysvětlení možností léčby, plán vedení léčby, vysvětlení pozvolného nástupu efektu farmak a možných vedlejších efektů terapie. Vždy zvažujeme poměr benefitů a rizik, zejména u starších osob.4
Počáteční léčebný neúspěch by neměl vést k předčasnému ukončení farmakoterapie, ale měl by být následován vyzkoušením farmaka z jiné třídy až do dosažení požadovaného analgetického efektu, někdy alespoň částečného. Pokud přidáváme další lék, pak vždy pouze jeden, abychom dokázali identifikovat případný vztah k výskytu vedlejších účinků. Neúčinnost léku konstatujeme až při dosažení terapeutické dávky. Většina léků potřebuje dobu v řádech týdnů (většinou 4–6 týdnů) k dosažení maximálního efektu.5 V rámci bolestivé formy diabetické neuropatie nemáme v současnosti k dispozici kauzální terapii, vždy jde tedy o léčbu symptomatickou. Nicméně jak prokázaly studie UKPDS či DCCT, dlouhodobá kontrola diabetu dosahující cílových hodnot snižuje riziko vzniku a progrese specifických komplikací diabetu, včetně neuropatie. Komplikované případy s nedostatečným či žádným efektem léčby konzultujeme ve specializovaných ambulancích neurologů či centrech pro léčbu bolesti.
Léčbu zahajujeme většinou monoterapií některým z léků první volby, kam patří antikonvulziva – modulátory α2δ podjednotky kalciových kanálů – gabapentin a pregabalin. Další skupinou jsou antidepresiva – inhibitory zpětného vychytávání serotoninu a noradrenalinu (SNRI) – duloxetin, event. venlafaxin a tricyklické antidepresivum amitriptylin. Léčbu diabetické bolestivé neuropatie na našem pracovišti zahajujeme nejčastěji antikonvulzivy, která tlumí aktivované kalciové kanály, gabapentinem či pregabalinem.
Gabapentin se pomalu titruje s počáteční večerní dávkou nejčastěji 300 mg. Následně po dni přidáváme ranní dávku a poté polední dávku. Účinná dávka se pohybuje od 900 mg/den výše, je možné stoupat až na 3600 mg/den. Dávkování je obvykle 3x denně. Většinou titrujeme po týdnu o 300 mg a po dosažení celkové denní dávky 1800 mg vyhodnocujeme terapeutický efekt. Důležitý je subjektivní údaj o alespoň parciálním efektu, a pokud nejsou přítomny vedlejší účinky a pacient léčbu dobře toleruje, zvyšujeme až k dávce 3600 mg/den. Po asi 6–9 měsících zkoušíme celkovou denní dávku redukovat, opět pomalu a postupně za pečlivého hodnocení klinického stavu pacienta.6 Důležité je respektovat nutnost úpravy, resp. maximální dávky s ohledem na funkci ledvin (Tab. 3).
Tab. 3. Redukce dávky gabapentinu podle funkce ledvin 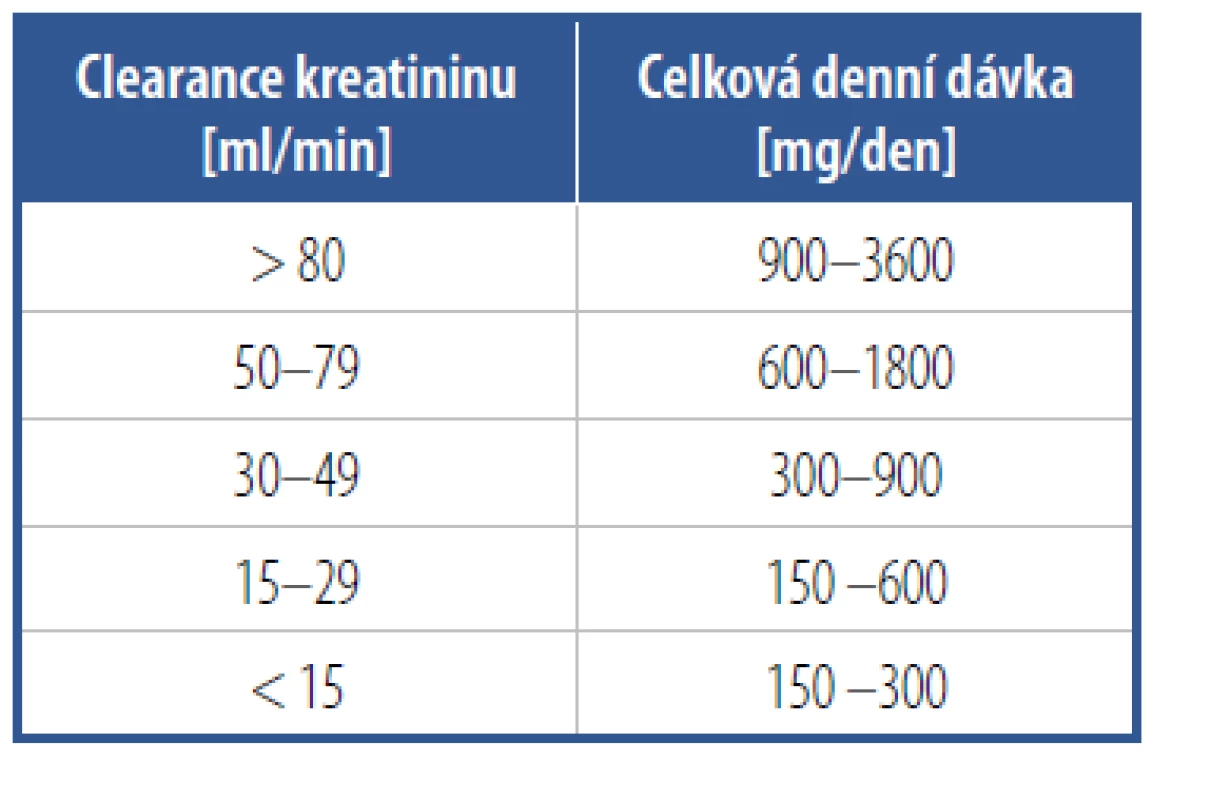
Častěji používáme pregabalin, jehož výhodou je oproti gabapentinu větší afinita (asi 6x silnější) ke specifické podjednotce kalciového kanálu. Při srovnání pregabalinu s gabapentinem se účinek pregabalinu lineárně zvyšuje s dávkou léku a neváže se na plazmatické bílkoviny. Proto má i příznivější profil nežádoucích účinků a rizik interakcí. Má výhodnější farmakokinetiku než gabapentin, což umožňuje používat nižší dávky a pouze 2x denně. Pregabalin není metabolizován enzymy cytochromu P450. Pregabalin kromě analgetického efektu zlepšuje kvalitu spánku, má antidepresivní působení, částečně anxiolytický efekt. Pacienty je většinou dobře snášen a je možné ho rychleji titrovat do účinné dávky.7 Obvykle léčbu zahajujeme večerním podáním 75–150 mg a po týdnu zvyšujeme na dávku 2x denně 150 mg a postupně titrujeme (většinou po týdnu) za hodnocení klinického stavu až do maximální dávky 600 mg/den, nejčastěji používáme dávky 375–450 mg/den rozdělené do dvou dávek podávaných ráno a večer. Efekt se dostavuje většinou do týdne po zahájení či změně dávky. Stejně jako u gabapentinu je nutno respektovat omezení dávkování při renální insuficienci (Tab. 4). V průběhu vedení léčby oběma antikonvulzivy je nutno aktivně sledovat možné vedlejší efekty léčby, zejména nestabilitu, somnolenci, bolesti hlavy, poruchy pozornosti, zmatenost, podrážděnost a vzestup tělesné hmotnosti.
Tab. 4. Redukce dávky pregabalinu podle funkce ledvin 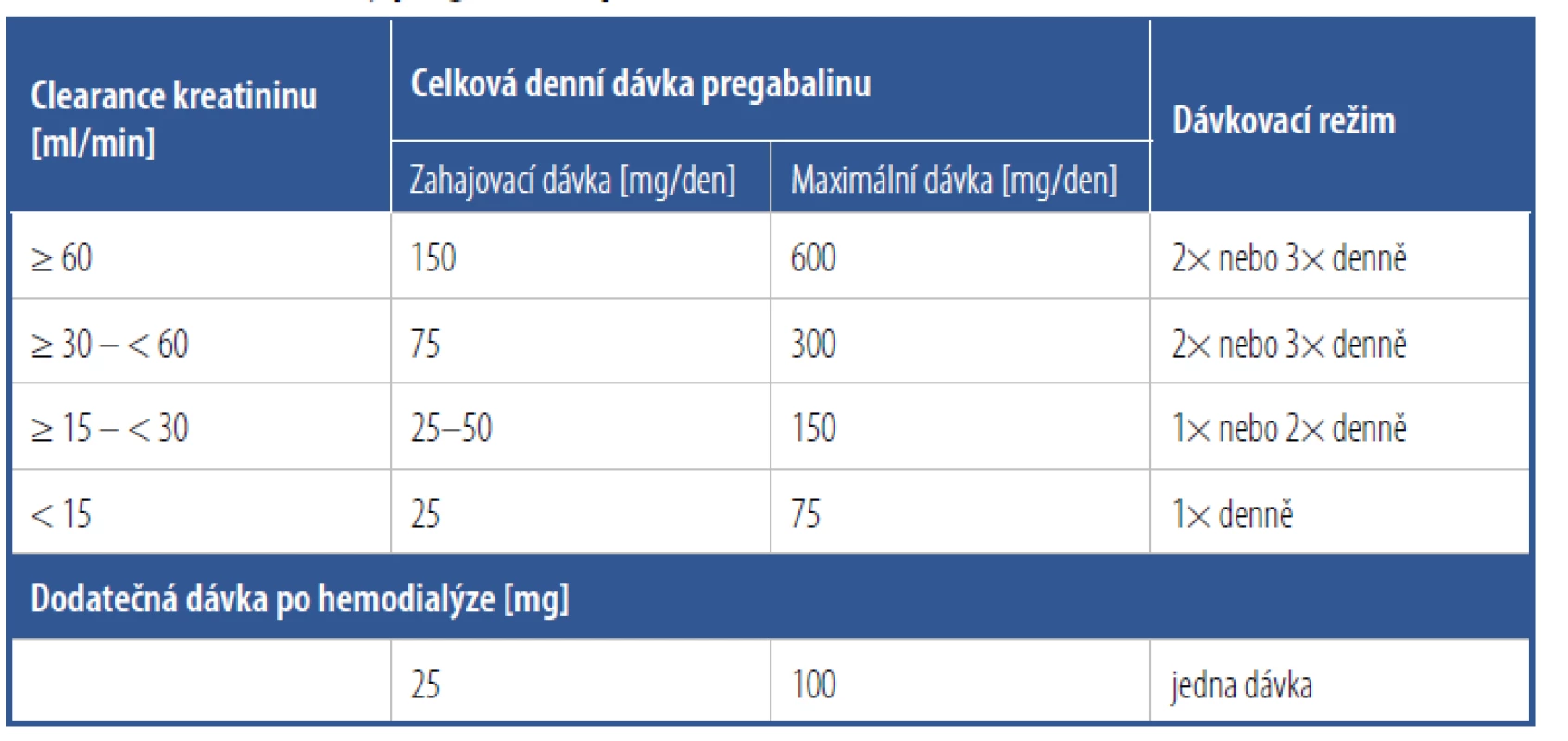
Při neúspěchu terapie antikonvulzivy přistupujeme k terapii antidepresivy. Na našem pracovišti dáváme přednost duloxetinu před tricyklickým antidepresivem amitriptylinem. Podávání duloxetinu se zahajuje dávkou 30 mg 1x denně ráno, po týdnu se navyšuje na běžnou terapeutickou dávku 60 mg a většinou postupujeme až do maximální dávky 120 mg. Úspěšnost terapie by se měla hodnotit minimálně po 2 měsících léčby.8 Duloxetin je kontraindikován při léčbě inhibitory monoaminooxidázy, nesmí se používat s fluoxaminem či ciprofloxacinem, neboť dochází k významnému nárůstu koncentrace duloxetinu v krvi (prakticky má význam při léčbě infekce při syndromu diabetické nohy, kdy ciprofloxacin často používáme). Nesmí se podávat při renální insuficienci s GFR < 30 ml/min. Analgetický efekt nesouvisí s antidepresivním působením. Začínáme malou dávkou 25 mg podávanou večer. Podle efektu a při nepřítomnosti nežádoucích účinků je možné dávku zvyšovat, maximální dávka bývá 75–150 mg, což je výrazně méně, než se užívá pro léčení deprese. Amitriptylin má řadu vedlejších účinků a kontraindikací. Pro praxi významné jsou anamnéza ICHS, arytmie, glaukomu, instabilita s pády, ortostatická hypotenze. Titrujeme vždy po týdnu o 25 mg, maximální dávku používáme 75 mg/den.
Při neúčinnosti, nesnášenlivosti či nemožnosti podat lék první volby volíme některý z léků druhé volby, kam patří obvykle tramadol či častěji kombinace tramadolu s paracetamolem, vzácně používáme silné opioidy oxykodon nebo fentanyl. Tramadol je široce rozšířený slabý opioid s účinkem na μ-receptory, zvyšuje hladinu serotoninu i noradrenalinu na synapsích blokádou jejich zpětného vychytávání. Léčbu zahajujeme dávkou 50 mg a postupně titrujeme zhruba po týdnu o asi 50 mg. Zahájení vyšší dávkou může mít za následek rozvoj nevolnosti či zvracení. Nejčastější celková denní dávka je 100–400 mg. Vyšší dávky nejsou v léčbě bolesti účinné. Ve studiích byl prokázán dobrý analgetický efekt v kombinaci s gabapentinem nebo pregabalinem, což potvrzuje i naše klinická zkušenost.
V případě neúčinnosti léků první a druhé volby zkoušíme podání kyseliny thioktové (alfa-lipoové). Léčbu se doporučuje zahájit infuzní terapií následovanou tabletovou formou. Kyselina thioktová je antioxidant s účinky koenzymu cyklu trikarboxylových kyselin a lze ji řadit mezi potenciálně patogenetickou léčbu. Většinou po dvoutýdenní aplikaci 600 mg denně podávaných intravenózně pokračujeme perorální léčbou 600 mg denně, s vyhodnocením efektu po asi 2 měsících.
Je známo, že farmakoterapie neuropatické bolesti v praxi je nedostatečná. Asi 37 % pacientů s bolestivou formou diabetické neuropatie při intenzitě numeric rating scale (NRS) ≥ 4/10 není léčeno. Data z České republiky ukazují, že asi 50 % pacientů s bolestivou formou diabetické neuropatie při intenzitě NRS ≥ 4/10 nebylo vůbec léčeno, pouze 30 % léčených pacientů udávalo efekt léčby a průměrné denní dávky byly na dolní doporučené hranici.10
Závěr
Závěrem připomínám, že základem úspěšné terapie je správná diagnóza, což vyžaduje detailní rozhovor s pacientem a analýzu udávaných obtíží, která má být verifikována minimálně jednoduchými screeningovými testy a vždy při nejasnostech ověřena speciálními vyšetřovacími metodami a konzultací neurologa. Léčbu zahajujeme lékem první volby (nejčastěji pregabalinem či gabapentinem) a při volbě zvažujeme poměr benefitu a rizika s přihlédnutím k přítomným komorbiditám. Titrujeme postupně k účinným dávkám při respektování obecných doporučení. Neúčinnost léku konstatujeme až při dosažení terapeutické dávky. Pokud chceme farmaka kombinovat, pak vždy postupně.
Kombinací léků můžeme někdy docílit většího efektu než u monoterapie (na našem pracovišti nejčastěji kom binu jeme pregabalin a tramadol, duloxetin a pregabalin či gabapentin a tramadol). Symptomatická terapie bolestivé diabetické neuropatie je součástí komplexní léčby, která zahrnuje také fyzioterapii, psychoterapii, dietní a režimová opatření včetně pohybové aktivity a samozřejmě správně vedenou terapii diabetu antidiabetiky.
Zdroje
1. Atta N, Cruccu G, Baron R, et al. EFNS guidelines on the pharmacological treatment of neuropathic pain: 2009 revision. Eur J Neurol 2009;8 : 1010–1018.
2. Černý R. Novinky v léčbě neuropatické bolesti. Inter Med 2012;14 : 30–32.
3. Ambler Z, Bednařík J, Keller O. Doporučený postup pro léčbu neuropatické bolesti, 2000.
4. Tesfaye S, Boulton AJ, Dickenson AH. Mechanisms and management of diabetic painful distal symmetrical polyneuropathy. Diabetes Care 2013;36(9):2456–65.
5. Bednařík J, Amber Z, Opavský J, et al. Klinický standard pro farmakoterapii neuropatické bolesti. Cesk Slov Neurol 2012;108(1):93–101.
6. Backonja M, Glanzman RL. Gabapentin dosing for neuropathic pain: evidence from randomized, placebo-controlled clinical trials. Clin Therapeutics 2003;25(1):81–104.
7. Semel D, Murphy TK, Zlateva G, et al. Evaluation of the safety and efficacy of pregabalin in older patients with neuropathic pain: results from a pooled analysis of 11 clinical studies. BMC Family Practice 2010;11 : 85–97.
8. Hossain SM, Hussain SM, Ekram AR. Duloxetine in painful diabetic neuropathy: a systematic review. Clin J Pain 2016;32(11):1005–1010.
9. Liampas A, Rekatsina M, Vadalouca A, et al. Pharmacological management of painful peripheral neuropathies: a systematic review. Pain Ther 2020 Nov 3.
10. Adamová B, et al. Jak léčíme pacienty s bolestivou diabetickou neuropatií? Neurol Praxi 2017;408–414.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Úvodní slovoČlánek COVID-19: aktuální přehled
Článek vyšel v časopiseSvět praktické medicíny
Nejčtenější tento týden
- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
-
Všechny články tohoto čísla
- Úvodní slovo
-
COVID-19:
aktuální přehled - Časté bolesti hlavy: hodnocení a léčba
-
Komentář k článku
Časté bolesti hlavy:
hodnocení a léčba -
Farmakoterapie neuropatické bolesti
pohledem diabetologa -
Prediabetes:
včasnou léčbou lze výrazně ovlivnit prognózu pacienta -
Cíle kompenzace
a farmakologické možnosti léčby diabetu
u starších pacientů -
Profesor Štěpán Svačina:
Technika umí hodně, ale setkání s pacientem nenahradí -
Psoriatická artritida –
současné možnosti diagnostiky a léčby -
Onemocnění příštítných tělísek –
nenápadný, ale často závažný stav
Co je třeba znát v praxi? Pohled nefrologa -
Léčba osteoporózy v roce 2021 –
zaměřeno na denosumab -
Jaký diagnostický ultrazvuk
do ordinace praktického lékaře? -
Horké aktuality
v registracích EMA -
Farmakoterapie srdečního selhání
se sníženou ejekční frakcí:
novější léčebné postupy -
Komplexní terapie
chronických bércových ulcerací venózní etiologie -
Infekce močového traktu:
jak správně diagnostikovat a léčit? -
Sebevražedné jednání:
motivy, rizika, prevence, pandemie -
Specifika komunikace a nové výzvy
při sdělování závažných zpráv během pandemie COVID-19
- Svět praktické medicíny
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle-
Onemocnění příštítných tělísek –
nenápadný, ale často závažný stav
Co je třeba znát v praxi? Pohled nefrologa -
Psoriatická artritida –
současné možnosti diagnostiky a léčby -
Infekce močového traktu:
jak správně diagnostikovat a léčit? -
Farmakoterapie srdečního selhání
se sníženou ejekční frakcí:
novější léčebné postupy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



