-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Spokojenost pacientů s poskytovanou péčí: metody a jejich použití
Patient satisfaction with health care provided – methods and their use
This review study presents the methods used for assessing patient satisfaction with the health care provided by general practitioners. It omits the methods commonly used for the assessment of patient satisfaction in hospital care.
Firstly the study describes the principles of quantitative methods and also introduces the 10 most commonly used foreign questionnaires in this respect.
In the second part, the review deals with qualitative methods (interviews, focus group discussions, recording interviews with patients, transcripts, text analysis, computer analysis of videotapes) and includes examples of combinations of methods.
The authors in the third part summarize the disadvantages of traditional questionnaires and offer several solutions.The final section of the article focuses on practical issues:
- time frame of study,
- ways of administering questionnaires,
- size of patient sample,
- length of questionnaire etc.
Analysis of the available literature shows that general practitioners currently have two main types of assessment methods:
- generic methods (EUROPEP, GPAQ), and
- specific methods. These are only aimed at particular aspects of a general practitioner’s activity: communication skills, impact of consultation on patients (CPQ, PEI), functioning of surgery beyond working hours (PSQ), care for chronic ill patients (PACIC), care for members of ethnic minorities.Key words:
patient, general practitioner, satisfaction of patients, assessment, questionnaire, interview, focus group, methodological problems.
Autoři: J. Mareš
Působiště autorů: Lékařská fakulta UK v Hradci Králové ; Přednosta: doc. MUDr. S. Býma, CSc. ; Ústav sociálního lékařství
Vyšlo v časopise: Prakt. Lék. 2009; 89(12): 668-674
Kategorie: Postgraduální vzdělávání
Souhrn
Přehledová studie přibližuje odborné veřejnosti postupy, jimiž se dá zjišťovat spokojenost pacientů s péčí, kterou poskytují praktičtí lékaři. Ponechává stranou postupy, které se používají pro hodnocení spokojenosti pacientů s nemocniční péčí.
V první části popisuje princip kvantitativních postupů a představuje 10 nejužívanějších zahraničních dotazníků.
Ve druhé části se věnuje kvalitativním postupům (rozhovor s jednotlivci, diskuse v ohniskové skupině, nahrávání rozhovoru s pacientem, přepsání do protokolu, analýza textu, počítačová analýza videozáznamu); uvádí příklady i smíšených metod.
Třetí část shrnuje nevýhody tradičních dotazníků a naznačuje možné řešení.Čtvrtá část je věnována ryze praktickým otázkám:
- časovému zařazení sondy,
- způsobu administrování dotazníků, velikosti vzorku pacientů,
- délce dotazníku,
- formální podobě odpovídání atd.
Analýza dostupné literatury ukazuje, že praktičtí lékaři dnes mají k dispozici dva typy metod pro zjišťování spokojenosti pacientů:
- jsou to metody generické, které se snaží postihnout všechny hlavní aspekty činnosti praktického lékaře (např. EUROPEP, GPAQ), a- metody specifické. Ty se soustřeďují jen na určitý aspekt činnosti praktického lékaře:
na komunikační dovednosti lékaře, na dopady jeho konzultací u pacienta (např. CPQ, PEI), na fungování ordinace mimo ordinační hodiny (např. PSQ), na péči poskytovanou chronicky nemocným osobám (např. PACIC), péči poskytovanou příslušníkům etnických menšin.Klíčová slova:
pacient, praktický lékař, spokojenosti pacientů, diagnostika, dotazník, rozhovor, ohnisková skupina, metodologické problémy.Úvod
Naše přehledová studie volně navazuje na předchozí studii (25). V té jsme ukázali, jak rozdílně se definuje pacientova spokojenost s lékařem a s lékařskou péčí, uvedli jsme dva základní modely spokojenosti a diskutovali, co všechno spoluurčuje míru pacientovy spokojenosti.
Téma „spokojenost pacientů“ obecně a spokojenost s péčí praktického lékaře vyvolává rozporné postoje. Část lékařů argumentuje tím, že jde o velmi subjektivní údaje. Přesto celosvětově stoupá zájem o to, jak je pacient spokojen. Co tedy vede lékaře samotné i management zdravotnických zařízení k systematickému zjišťování míry pacientovy spokojenosti? Velmi jasnou odpověď dávají ve své studii Sitzia a Wood (35). Říkají, že spokojenost pacientů se zjišťuje ze tří důvodů:
- potřebujeme vědět, jak vnímají, prožívají a hodnotí zdravotní péči sami pacienti; nestačí jen pohled lékaře nebo vnějších nezávislých posuzovatelů; musíme vědět, co si myslí klienti, neboť pak lépe pochopíme, proč se chovají určitým způsobem;
- potřebujeme zhodnotit průběh péče v čase, tedy celý proces poskytování zdravotní péče, abychom včas identifikovali případné problémy a mohli je řešit;
- potřebujeme zhodnotit poskytovanou zdravotní péči jako celek, tj. posoudit kvalitu péče.
Přitom není pochyb o tom, že spokojenost pacientů je pouze jeden z mnoha ukazatelů kvality poskytované péče. Uvedený ukazatel má sice subjektivní charakter, ale pokud zjistíme velmi podobné stanovisko u většiny pacientů léčených stejným lékařem nebo ve stejném zdravotnickém zařízení, má údaj užitečnou vypovídací hodnotu. Jak ale názory pacientů zjišťovat a jak poznáme, zda zvolený postup přináší validní výsledky?
V této přehledové práci budeme chápat pojem „spokojenost pacienta“ v širším pojetí, tj. ve škále sahající od naprosté spokojenosti, až po naprostou nespokojenost. Pro stručnost budeme mluvit jen o „spokojenosti“, ale budeme jí rozumět celé rozpětí názorů. Širší pojetí v současné době začíná v odborné literatuře převládat.
Naše přehledová práce si klade za cílpřiblížit odborné veřejnosti postupy, jimiž lze zjišťovat spokojenost pacientů. Konkrétně pak:
- popsat nejběžnější dotazníky užívané pro zjišťování spokojenosti pacientů s péči praktických lékařů,
- popsat nejběžnější kvalitativní a smíšené postupy,
- shrnout metodologické problémy, které přináší dotazníkové šetření,
- rozebrat hlavní praktické problémy, s nimiž se setkají všichni, kdo chtějí zjišťovat spokojenost pacientů.
Kvantitativní přístupy
V zásadě můžeme rozlišit tři základní přístupy ke zjišťování spokojenosti pacientů s poskytovanou zdravotnickou péčí:
- přístupy kvantitativní (nejčastěji pomocí dotazníků),
- kvalitativní (obvykle pomocí rozhovorů), a
- smíšené.
Podívejme se na ně blíže.
Kvantitativní přístupy se opírají o dotazníky a posuzovací škály. Odpovídání je formalizované, a respondenti (obvykle pacienti nebo jejich rodinní příslušníci) vybírají z hotových nabídek.
Tradiční postup konstruování dotazníku vychází z rozhovorů s pacienty. Jejich volné výpovědi se převádějí na podoby standardních otázek, a první verze dotazníku se zadává vybrané skupině pacientů, aby se ověřilo, nakolik jsou formulace dotazů lidem srozumitelné, nakolik vyčerpávají zvolené tematické okruhy a jak pracné je vyplňovaní dotazníku. Poté se spočítají psychometrické charakteristiky dotazníku (např. faktorová analýza identifikuje skryté, latentní proměnné; pomocí speciálních koeficientů se vypočte vnitřní konzistentnost dotazníku a při opakovaném zadání téhož dotazníku i stabilita výsledků v čase). Stanoví se normy a teprve potom je dotazník nabídnut k širšímu využití.
Dotazníky pro měření spokojenosti pacientů s péčí praktického lékaře se používají už čtvrté desetiletí. První solidnější vznikaly v sedmdesátých letech 20. století jako lokální záležitost (40). Na přelomu tisíciletí se stále více prosazují dotazníky, které mají širší použití a dovolují též mezinárodní srovnávání péče o pacienty.
Kromě studií, jež popisují jednotlivé dotazníky samostatně, přibývá též přehledových prací, které se snaží posoudit kvalitu a porovnat několik dotazníků mezi sebou (11). Přehled nejběžnějších dotazníků pro měření spokojenosti pacientů přináší tab. 1.
Tab. 1. Dotazníky pro zjišťování spokojenosti pacientů s péčí praktických lékařů 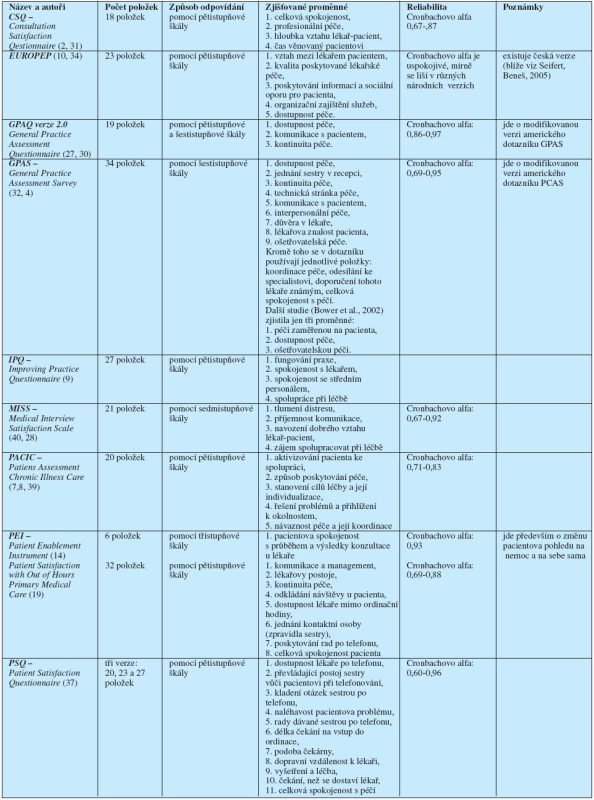
Tabulka 1 přinesla jen výběr dotazníků zjišťujících spokojenost pacientů, neboť v praxi se používají desítky různých dotazníků. Náš výběr byl určován těmito hledisky: vybrat novější dotazníky, vybrat zástupce různých typů dotazníků, tj. zástupce různých přístupů ke zjišťování spokojenosti.
Kvalitativní a smíšené přístupy
Druhou, byť pracnější možností, jak zjišťovat spokojenost pacientů, jsou kvalitativní přístupy. Používají se spíše pro výzkumné účely.
Může jít o rozhovor, ať už je veden s jednotlivými pacienty, nebo jde o skupinový rozhovor vedený formou tzv. ohniskové skupiny (focus group).
Příkladem je šetření, které uskutečnili švédští autoři (1). Vytvořili 5 skupin pacientů o 3–6 osobách, s nimiž diskutovali; s dalšími 8 pacienty byl proveden individuální rozhovor. Všechny rozhovory (ať už skupinové nebo individuální) byly nahrávány. Nahrávky byly přepsány do protokolu a následně analyzovány. Badatelé se zajímali o to, jak pacienti prožívají a hodnotí svou návštěvu u praktického lékaře a rozhovor s ním. Analýza pacientských názorů identifikovala šest kategorií, které popisují výsledek návštěvy u praktického lékaře z pohledu pacientů. Jde o tyto kategorie:
- léčba nebo zmírnění obtíží,
- porozumění svým zdravotním problémům,
- potvrzení/nepotvrzení pacientových dohadů o tom, co se s ním děje,
- uklidnění pacienta,
- změna pacientova náhledu na sebe sama a na svůj zdravotní stav; akceptování reality,
- celková spokojenost/nespokojenost pacienta.
To byl obecný pohled pacientů na rozhovory s praktickým lékařem. Specifickou součástí práce praktického lékaře je práce s počítačem. Počítač dnes vstupuje i do rozhovoru lékaře s pacientem, neboť lékař potřebuje některé údaje zapsat a uložit do počítače. Ve chvílích, kdy vyhledává potřebná data v počítači, kdy píše na klávesnici, kdy ukládá data, se nemůže tolik věnovat pacientovi samotnému. To může ovlivnit spokojenost některých pacientů; mohou mít pocit, že jsou v ordinaci zbyteční. Kvalitativní výzkumy využívají pozorování či videozáznamčinnosti. Výsledky naznačují, že jsou patrně tři typy lékařů:
Jeden typ, který během pacientovy přítomnosti téměř počítač nepoužije; vše podstatné si snaží zapamatovat a údaje zapíše až poté, co pacient z ordinace odejde.
Druhý typ používá počítač průběžně během rozhovoru s pacientem; rychle přepíná z jedné činnosti do druhé.
Třetí typ odděluje úseky, kdy se plně věnuje pacientovi a úseky, kdy se plně věnuje práci s počítačem (6).
Novější výzkumy používají složitější postupy – videozáznam ze tří kamer, počítačovou analýzu obrazu (21). Obecně lze říci, že lékařova práce s počítačem v ordinaci v době, kdy rozmlouvá s pacientem, nemá výraznější vliv na pacientovu spokojenost s poskytovanou péčí.
Další možností, jak zkoumat spokojenost pacientů, jsou tzv. smíšené přístupy. Jedná se o přístupy, které kombinují dotazníková šetření s kvalitativními postupy.
První příklad ukazuje souběžné použití obou přístupů. Vhodným příkladem je výzkumná sonda (26). Praktičtí lékaři, kteří krátce předtím prošli výcvikem v dovednosti komunikovat s pacienty, se zúčastnili výzkumu, v němž byly použity dva dotazníky pro pacienty (dotazníky PEI a CSQ). Kromě toho se rozhovory 23 lékařů s pacienty natáčely na video, a specialisté videozáznamy podle předem stanovených kritérií analyzovali. Výsledky byly překvapující: názory pacientů uvedené v dotaznících a údaje získané analýzou videozáznamů spolu vůbec nekorelovaly. Autoři hledají vysvětlení v tom, že kritéria, která používají pacienti k posouzení své spokojenosti s praktickými lékařem jsou zřejmě jiná, než používají specialisté pro hodnocení kvality lékařovy práce. Dále v tom, že zřejmě jak dotazníky, tak analýza reálné interakce lékaře s pacientem měří poněkud jiné aspekty lékařovy péče.
Kvalitativní postup může také předcházet tvorbě dotazníku. Ukazuje to studie (19). Na počátku byly dvě ohniskové skupiny klientů, které byly záměrně sestaveny z nejrůznějších osob: počínaje rodiči nemocných dětí, přes pacienty v produktivním věku až po seniory. Byli zde klienti lišící se svým etnickým původem, kulturními zvyklostmi a sociální příslušností. Rozhovor s nimi vedli zkušení odborníci. Průběh rozhovoru byl nahráván a analyzován.
Kategorie, které vznikly kódování rozhovorů, byly potom využity v polostrukturovaných rozhovorech s dalšími pacienty. Výsledkem byl návrh otázek, na něž by měli odpovídat pacienti v dotazníku, který zjišťuje jejich spokojenost s péčí poskytovanou praktickým lékařem mimo jeho ordinační hodiny.
Metodologické problémy
V předchozím přehledovém článku, který byl věnován modelům spokojenosti (25), jsme upozornili, že v reálném životě nikdy nejde jen o spokojenost pacienta samotného. Jeho názory ovlivňují rodinní příslušníci, známí, spolupacienti. Nejde také jen o spokojenost pacienta-jednotlivce, ale o spokojenost mnoha pacientů, které léčí tentýž lékař nebo tentýž zdravotnický tým.
Z toho plyne, že spokojenost pacientů se vyznačuje dvěma důležitými charakteristikami:
- spokojenost sdílí více lidí,
- spokojenost vzniká postupně, výměnou různých zkušeností, debatováním, diskusí, v níž soupeří různá stanoviska, zaznívají argumenty a protiargumenty; je tedy sociálně konstruována.
Potíž je v tom, že právě uvedené myšlenky nejsou běžnou součástí výzkumů zjišťujících spokojenost pacientů. Neřešení nebo přibližné řešení těchto otázek přináší vážné problémy. Můžeme je shrnout do několika bodů. Dotazníky pro zjišťování spokojenosti skupin pacientů:
- mlčky předpokládají určitou homogenitu respondentů; s určitou nadsázkou lze říci, že pacienti jsou pro badatele „kus jako kus“,
- metody velmi často pracují s agregovanými daty, tedy s názorem neexistujícího „zprůměrovaného“ pacienta,
- málo se zajímají o pacientovy individuální zvláštnosti (kromě běžným ukazatelů typu pohlaví, věk, sociální příslušnost, zdravotní stav),
- málo se zajímají o hodnoty, na nichž pacientům především záleží, o hodnoty, které vstupují do jejich vnímání, prožívání a hodnocení zdravotní péče,
- málo se zajímají o pacientovy sociální zvláštnosti (kromě ukazatelů typu etnická příslušnost),
- málo se zajímají o skupiny pacientů, kteří sdílejí velmi podobné názory na poskytovanou péči,
- málo se zajímají o ty pacienty, kteří – ač patří podle běžných ukazatelů (věk, pohlaví, vzdělání) do stejné skupiny – se výrazně liší svými názory od ostatních členů skupiny,
- málo se zajímají o to, jakými mechanismy vzniká (a jak se proměňuje v čase) společné sdílené vnímání a hodnocení zdravotní péče, spokojenost či nespokojenost s ní,
- málo se zajímají o lokální zvláštnosti sociálních situací, které se při poskytování péče odehrávají, o lokální specifika; k posouzení spokojenosti se pacientům nabízejí „standardní“ situace; dotazníky spíše hledají to, co mají všechny ordinace praktických lékařů společného, aby je mohli navzájem porovnávat; proto obvykle pracují s obecnými, tedy generickými metodami
- málo se zajímají o to, jak jsou zjištěné charakteristiky spokojenosti s péčí situovány v konkrétním prostředí, ze kterých klíčových situací a událostí se současný stav spokojenosti či nespokojenosti vyvinul, v jakém sociálně-psychologickém kontextu je třeba získaná data o spokojenosti interpretovat,
- málo se zajímají o posuny ve společnosti, o změny v širším sociálním rámci, v němž konkrétní ordinace musí žít a přežít; nejde tedy jen o proměny v rámci regionu, daného státu, celé Evropy, ale také o změny v organizaci zdravotnictví, v legislativě (viz diskuse o vybírání poplatků), ve způsobu financování zdravotní péče, změny ve složení populace apod. Je to způsobeno mj. tím, že se provádějí zpravidla jednorázové, tedy transverzální, a nikoli dlouhodobé, longitudinální výzkumy u stejných lékařů a pacientů.
Zdá se, že jedním z inspirujících podnětů, jak mnohé z těchto nevýhod zeslabit, je směr, který se prosazuje při zkoumání kvality života pacientů a nazývá se individualizovaná diagnostika názoru pacientů (24).
Sociokulturní faktory ovlivňující spokojenost pacientů
V předchozí studii o spokojenosti pacientů (25) jsme konstatovali, že spokojenost ovlivňuje nejméně šest faktorů. Jde o faktory, které souvisejí s:
- lékařem,
- zdravotní sestrou,
- pacientem,
- poskytovanou zdravotní péčí,
- prostředím, v němž se vše odehrává,
- zdravotnickým systémem a nastavenými „pravidly hry“.
Se vstupem naší země do EU se objevuje jeden nový, v našem prostředí málo propracovaný faktor. Jsou jím sociokulturní zvláštnosti pacientů. Jinak řečeno: spektrum pacientů, s nimiž přichází praktický lékař do styku, se rozšiřuje o příslušníky jiných etnik, jiných kultur, jiného sociálního prostředí. Také o ně lékař pečuje – a není na tuto situaci připraven. Uvedené problémy netrápí jen naše lékaře, stávají se novým fenoménem ve všech vyspělých zemích, neboť migrace obyvatelstva stoupá a minorit přibývá.
Jednání lékaře s příslušníky minorit je náročnější, počínaje problémy se vzájemným dorozuměním až po specifické názory těchto pacientů. Je známo, že každá kultura má své pojetí zdraví a nemoci. Své pojetí toho, co patří pod pojem zdravé chování, co je to rizikové chování, co patří mezi nemoci, zda se vůbec obracet na lékaře, a pokud ano, tak kdy.
Každá kultura a každé etnikum mívá své pojetí toho, co považuje za „normální jednání“ v případě akutní či chronické nemoci, ale také ve vypjatých situacích umírání a péče o zemřelého. Vynucuje si to sociálním tlakem u svých členů (22, 23). Není tedy divu, že se začínají mapovat zdravotní potřeby etnických a jiných menšin zejména pro účely primární péče. Příkladem může být šetření, které proběhlo před časem v Anglii u praktických lékařů a zaměřilo se na pakistánskou a bangladéšskou populaci (18).
Pro lékaře se teď sepisují příručky, které jim mají přiblížit zvláštnosti jednotlivých etnických a dokonce i náboženských skupin. Popisují se v nich jejich specifické zdravotní potřeby, obvyklé způsoby reagování na nemoc i lékařské výkony. Na jedné straně to pomáhá hlubšímu vhledu lékařů do problematiky menšin, na druhé straně to může formovat něco, co bychom mohli nazvat stereotypy druhého řádu. Sice odlišné od stereotypů běžných občanů, ale ve svých důsledcích opět rizikové pro příslušníky menšin, neboť „zběžně poučení“ lékaři neberou v úvahu individuální či rodinné zvláštnosti pacienta, neboť jim „je jasné“, ke které menšině pacient patří a co si o něm mají myslet.
Kirmayer a Minas (20) připomínají velmi důležitou skutečnost. Tradiční pohled implicitně předkládá, že problémy se zdravotní péčí o menšiny vyvěrají pouze (nebo především) ze zvláštností menšin samotných. Přitom je zřejmé, že každá mince má dvě strany a kulturní rozdíly se týkají také lékařů a sester – příslušníků majority. Kulturní rozdíly jsou dány jejich osobním a profesionálním zázemím, sociálním kontextem lékařské praxe v dané zemi nebo dané komunitě, názoru tamní společnosti na roli lékaře, na míru lékařovy moci nad pacientem, míru spolurozhodování, kterou lékaři u pacienta připouštějí atd.
Pro naše téma zjišťování spokojenosti pacientů je zajímavé, že se objevují pokusy vytvořit speciální dotazníky, které by zjišťovaly spokojenost pacientů z minorit se zdravotní péčí, poskytovanou praktickými lékaři. Autoři jsou si vědomi, že ať zvolí jakoukoli metodu, vždy se objeví komplikace jazykové, kulturní i sociální, neboť rozdíly mezi zdravotníky a příslušníky menšin, jsou značné.
Jedním z novějších pokusů je dotazník věnovaný zkušenostem pacientů s péčí, kterou jim poskytují praktičtí lékaři a očekáváním, s nimiž příslušníci menšin k praktickým lékařům přicházejí (29). Byl ověřen na vzorku 604 pacientů (černochů z Afriky, černochů z Karibiku, Vietnamců, Číňanů, přistěhovalců z evropských zemí apod.). Dotazník zjišťuje tyto proměnné:
- spokojenost s léčbou,
- spokojenost s komunikací,
- vedení agendy o pacientovi,
- pacientova možnost volby při prodiskutovávání léčby.
Bude inspirací i pro nás.
Nyní už je na čase přejít od obecnějších úvah ke konkrétním doporučením, jak postupovat, když chceme zjišťovat míru spokojenosti pacientů.
Praktické aspekty zjišťování spokojenosti pacientů
Délka dotazníku.
Nejprve je třeba rozhodnout, co všechno potřebujeme od pacientů zjistit a do jakých podrobností to potřebujeme zjistit. Z této úvahy vyplyne, jak dlouhý by měl být celý dotazník, aby byl únosný pro vyplňování a současně nám přinesl co nejvíce informací. Pacienti neradi vyplňují sáhodlouhé dotazníky. Sečteme-li všechny položky u všech tématických bloků (tj. u proměnných, které daný dotazník měří) mívá dotazník ve své definitivní verzi obvykle 20 až 30 položek. Dotazníky užívané pro výzkumné účely bývají delší, obsahují až 50 položek.
Anonymita
respondentů je jedním ze základních předpokladů a naprostá většina průzkumů zajišťuje pacientům anonymitu. To proto, aby se neobávali případných nepříjemností, pokud by něco na práci svého praktického lékaře kritizovali.
Identifikační údaje.
Pro seriózní vyhodnocení vyplněných dotazníků a pro interpretaci získaných výsledků, je třeba vědět alespoň rámcové údaje o lidech, kteří dotazník vyplňovali. Mezi nejběžnější zjišťované údaje patří:
- věk,
- pohlaví,
- vzdělání,
- počet návštěv u praktického lékaře za poslední rok,
- subjektivní hodnocení svého aktuálního zdravotního stavu,
- délka onemocnění, pro které se léčí.
Formální podoba jednotlivých položek dotazníku.
Jednotlivou položku zadávaného dotazníku je možné koncipovat buď jako otázku (tedy větu končící otazníkem), anebo jako tvrzení, jehož platnost pacient posuzuje pomocí nabídnuté posuzovací škály. Podívejme se na některé příklady.
Způsoby odpovídání.
V zásadě jsou dvě možnosti.
První možnost:
pacient může odpovídat zakroužkováním jedné z nabízených alternativ numerické škály, jejíž body jsou slovně popsány (tab. 2). Pokud se splete, nebo změní svůj názor, škrtne to, co neplatí a nově zakroužkuje to, co platí. Usnadňuje to pozdější rozhodování o tom, kterou odpověď vlastně zvolil.
Tab. 2. Ukázka jednoho typu odpovídání v dotazníku IPQ 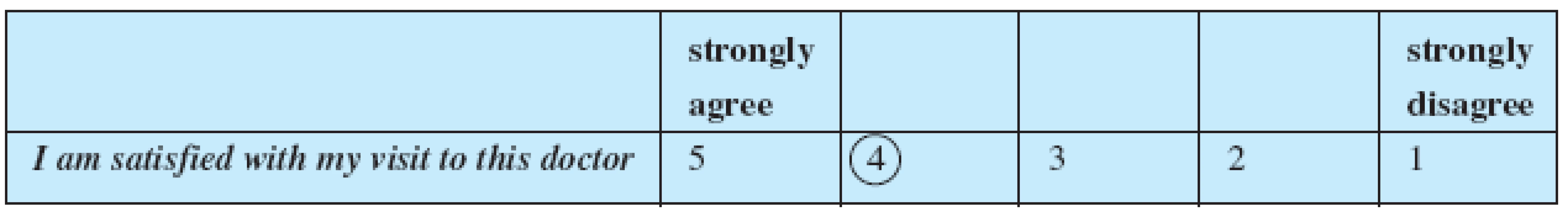
Druhá možnost:
pacient odpovídá zakřížkováním příslušného políčka škály, jejíž body jsou slovně popsány (tab. 3). Vyvstávají zde ovšem dvě komplikace. Jedna souvisí s tím, když chce změnit původní odpověď a zakřížkovat jinou variantu. Pak musí neplatnou odpověď výrazně začernit, aby nevznikly pochybnosti. Závažnější je druhý problém: při zpracovávání pacientských odpovědí se musí křížky v odpověďovém archu převést na numerické hodnoty, což je jednak pracné a jednak bývá zdrojem chyb.
Tab. 3. Ukázka druhého typu odpovídání v dotazníku EUROPEP 
Je tedy podle našeho názoru jednodušší, když pacienti označují zakroužkováním nabízené číslice na numerické škále.
Volba posuzovací škály.
Při hodnocení spokojenosti s poskytovanou péčí se nejčastěji používá technika, která v odborné literatuře figuruje pod různými názvy značícími přibližně totéž: Likertova škála, bodová škála, škála sumovaných odhadů. Od posuzovatele se vyžaduje buď zaujetí postoje v dimenzi ...souhlasím ... těžko říci ... nesouhlasím, nebo posouzení intenzity v dimenzi ...velmi ... průměrně ... málo. Můžeme po něm chtít posouzení frekvence výskytuv dimenzi ...vždycky ... nikdy. Nejužívanější je ovšem vyjádření souhlasu či nesouhlasu s určitým tvrzením.
Autoři metody musí rozhodnout, kolikastupňovou škálu posuzovateli nabídnou a na jakém principu bude postavena. Celosvětové zkušenosti ukazují, že pro posouzení míry spokojenosti se nejčastěji používají škály s 5 až 6 stupni; jen výjimečně se můžeme setkat i se škálou kratší (třístupňovou) nebo delší (sedmi a vícestupňovou).
Další důležitou otázkou je, zda má škála obsahovat sudý nebo lichý počet stupňů. Lichý počet totiž umožňuje posuzovateli, aby odpovídal neutrálně. Proto se střední stupeň výslovně označuje výrazy typu „těžko rozhodnout“, „středně“, „průměrně“. Naproti tomu sudý počet stupňů nutí posuzovatele, aby se přiklonil k jednomu z krajních bodů škály, znemožňuje mu „alibistická“ rozhodnutí, odstraňuje tendenci odpovídat tak, aby „nikomu neuškodil“. Obecně se dává přednost lichému počtustupňů.
Sonda (38) zjišťovala, kolika stupňová škála je pro posuzování spokojenosti pacientů vhodnější. Testovala dvě možnosti:
- šestistupňovou škálu (od velmi nespokojen po velmi spokojen), a
- pětistupňovou škálu (od výborný po špatný).
Konstatovala, že je výhodnější zadávat pacientům pětistupňovou škálu, neboť vedla k větší variabilitě odpovědí, lépe predikovala pacientův vztah k lékaři i dodržování léčebného režimu. Přitom reliabilita, tedy spolehlivost získaných dat, se v obou případech nelišila.
Pokud ovšem zvolíme pětistupňovou škálu, vyvstává před námi určité dilema. V zahraničních dotaznících je posuzování obvykle založeno na přidělování bodů. Čím více bodů, tím více posuzovatel s nabídnutým tvrzením souhlasí. Naprostý souhlas se vyjadřuje pětkou (5). Toto pravidlo může interferovat s navyklým chápáním pětistupňového známkování v českých školách, kde jednička (1) znamená nejlepší známku, pětka (5) nejhorší známku. Pacienty je třeba na tuto skutečnost výrazně upozornit, aby při vyplňování dotazníku nedocházelo k systematickým chybám.
Autoři dotazníku musí počítat s tím, že na některé položky dotazníku nemůže pacient odpovědět (jev, k němuž se má vyjádřit, se vůbec nevyskytl), nebo nechce odpovědět. Autoři mu tedy musí nabídnout možnost, aby to mohl sdělit. Obvykle se k tomu využívá v češtině písmeno N (v angličtině NA – Does Not Apply; Not Applicable).
Časové zařazení sondy.
Existuje několik časových bodů, do nichž můžeme zjišťování spokojenosti pacienta (přesněji rozdílných aspektů celkové spokojenosti), situovat. Užitečné časové intervaly uvádí Stott et al. (36), když rozlišuje čtyři časové body:
- bezprostředně před vyšetřením u praktického lékaře,
- hned po skončení pacientovy návštěvy u praktického lékaře,
- za 14 dní po návštěvě,
- za 6–12 měsíců od návštěvy u praktického lékaře.
Vzorek pacientů.
Obecně se doporučuje oslovit co největší množství pacientů. Jsou pro to tři důvody:
- návratnost vyplněných dotazníků od pacientů nebývá příliš vysoká, obvykle se pohybuje kolem 35 %,
- potřebujeme zachytit celé spektrum pacientských názorů,
- potřebujeme získat odpovědi od různorodých skupin pacientů, nejen od těch, kteří dobře spolupracují.
U některých dotazníků se v instrukci přímo uvádí minimální počet respondentů, např. 50–60 osob.
Způsob administrování dotazníků.
V zásadě existují čtyři způsoby, jak dostat dotazníky k pacientům:
- osobní předávání (např. sestrou ve zdravotnickém zařízení),
- zasílání poštou,
- dotazování telefonem (je běžnější v USA, u nás se téměř nepoužívá),
- administrování dotazníku po internetu.
Při výzkumech spokojenosti můžeme dokonce najmout studenty, kteří dotazník zadávají a vyplňují s pacienty v čekárně. Každý z těchto způsobů má své výhody a nevýhody, neboť oslovuje jen určitou skupinu pacientů a vyřazuje jinou.
Navíc každý způsob předávání přináší jiné komplikace, jak získat vyplněné dotazníky zpět. Při osobním předávání by měli pacienti vhazovat vyplněné dotazníky do urny v čekárně, při zasílání poštou by měli použít vloženou ofrankovanou obálku. Při telefonickém interview mají pacienti obavy o anonymitu, při internetovém odpovídání získáme odpovědi spíše od mladších pacientů a pacientů středního věku; téměř pomineme seniory.
Závěry
Spokojenost pacienta s péčí, kterou mu poskytuje praktický lékař, je jedním z důležitých ukazatelů (byť subjektivní povahy) o kvalitě zdravotnické péče. Zájem o spokojenost pacienta souvisí s hnutím, které se nazývá medicína zaměřená na pacienta (16), angl. patient centredness. Jejím cílem je vtáhnout pacienta do rozhodování o své léčbě a motivovat ho k aktivní účasti na léčbě. Tedy zlepšovat nejen léčbu samotnou (z lékařova pohledu co udělat), nýbrž také způsob, jak léčba probíhá, jak se s pacientem zachází a co se snaží pacient udělat sám se sebou (z lékařova pohledu jak to nejlépe udělat).
V naší přehledové studii jsme vyložili, jak se dá spokojenost pacientů zjišťovat a jaké metodické problémy s tímto specifickým typem měření souvisejí. Analýza dostupné literatury ukazuje, že praktičtí lékaři dnes mají k dispozici dva typy metod pro zjišťování spokojenosti pacientů s prací praktických lékařů, jsou to:
- metody generické, které se snaží postihnout všechny hlavní aspekty činnosti praktického lékaře (např. EUROPEP, GPAQ), a
- metody specifické; ty se soustřeďují jen na určitý aspekt činnosti praktického lékaře:
- – na komunikační dovednosti lékaře,
- – na dopady jeho konzultací u pacienta (např. CPQ, MISS, PEI),
- – na fungování ordinace mimo ordinační hodiny (např. PSQ),
- – na péči poskytovanou chronicky nemocným osobám (např. PACIC),
- – na péči poskytovanou příslušníkům etnických menšin (19).
Nejde však jenom o to zjistit, jaké názory pacienti mají. Vždyť zpětná vazba od pacientů by měla – v optimálním případě – vést lékaře a sestry ke zlepšování péče. Potíž je v tom, že exaktních výzkumů na téma, zda výsledky šetření přimějí lékaře změnit dosavadní způsob práce, je minimum. Nevíme také, zda ke změně postačí jen zpětná vazba od pacientů, anebo ji bude třeba kombinovat s cílem výcvikem lékařů (17).
V České republice je zjišťování spokojenosti pacientů běžné a léta provozované především v ústavních zařízeních, v nemocnicích. Ordinace praktických lékařů stály zatím mimo hlavní proud zájmu, což je škoda. První vlaštovkou bylo vytvoření české verze evropského dotazníku pro pacienty praktických lékařů EUROPEP. Tato přehledová studie ukazuje, že je možné postoupit dál a poskytnout praktikům další metody.
Studie vznikla s podporou výzkumného projektu MZ ČR MZDRP0115H04.
Prof. PhDr. Jiří Mareš, CSc.
Ústav sociálního lékařství
Lékařská fakulta UK
Šimkova 870
500 38 Hradec Králové
E-mail: mares@lfhk.cuni.cz
Zdroje
1. Andén, A., Anderson, S.O., Rudebeck, C.E. Satisfaction is not-all-patients’ perceptions of outcome of general practice consultations, a qualitative study. BMC Family Practice, 2005, 43(6), p. 1-8.
2. Baker, R. Development of a questionnaire to assess patients’ satisfaction with consultations in general practice. Br. J. Gen. Pract. 1990, 40, p. 487-490.
3. Baker, R., Streatfield, J. What type of general practice do patients prefer? Exploration of practice characteristics influencing patient satisfaction. Br. J. Gen. Pract. 1995, 45, p. 654-659.
4. Bower, P., Mead, N., Roland, M. What dimensions underlie patient responses to the general practice assessment survey? A factor analytic study. Fam. Pract. 2002, 19(5), p. 489-495.
5. Campbell, J.L., Dickens, A., Richards, S.H. Capturing users’ experience of UK out-of-hours primary medical care: piloting and psychometric properties of the out-of-hours patient questionnaire. Qual. Saf. Health. Care 2007, 16, p. 462-468.
6. Fitter, M.J., Cruickshank, P.J. The computer in the consulting room: a psychological framework. Behav. Inf. Technol. 1983, 1(1), p. 81-92.
7. Glasgow, R.E., Nelson, C.C., Whitesides, H. et al. Use of the Patient Assessment Chronic Illness Care (PACIC) with diabetes patients. Diabetes Care 2005, 28(11), p. 2635-2661. (a)
8. Glasgow, R.E., Wagner, E., Schaefer, J. et al. Development and validation of the Patient Assessment of Chronic Illness Care (PACIC). Medical. Care 2005, 43, p. 436-444. (b)
9. Greco, M., Powell, R., Sweeney, K. The Improving Practice Questionnaire (IPQ): a practical tool for general practices seeking patient views. Educ. Prim. Care 2003, 14(4), p. 440-448.
10. Grol, R., Wensing, M., Mainz, J. et al. Patients in Europe Evaluate General Practice Care: An International Comparison. Br. J. Gen. Pract. 2000, 50, p. 882-887.
11. Hankins, M., Fraser, A., Hodson, A. et al. Measuring patient satisfaction for the quality and outcomes framework. Br. J. Gen. Pract. 2007, 57: p. 737-740.
12. Heje, H.N., Vedsted, P. Sokolowski, I. et al. Doctor and practice characteristics associated with differences in patient evaluations of general practice. BMC Health Serv. Res. 2007, 7(46), p. 1-14.
13. Heje, H.N., Vedsted, P. Sokolowski, I., Olesen, F. Patient characteristics associated with differences in patients’ evaluation of their general practitioner. BMC Health Serv. Res. 2008, 8(1), p. 1-13.
14. Howie, J.G., Heaney, D.J., Maxwell, M. et al. A comparison of a Patient Enablement Instrument (PEI) against two established satisfaction scales as an outcome measure of primary care consultation. Fam. Pract. 1998, 15(2), p. 165-171.
15. Howie, J.G.R., Heaney, D.J., Maxwell, M. et al. Quality at general practice consultations – cross sectional survey. Br. Med. J. 1999, 319, p. 738-743.
16. Howie, J.G.R., Heaney, D.J., Maxwell, M. Quality, core value and the general practice consultation: issues of definition, measurement and delivery. Fam. Pract. 2004, 21(4), p. 458-468.
17. Cheraghi-Sohi, S., Bower, P. Can the feedback of patient assessment, brief training, or their combination, improve the interpersonal skills of primary care physicians? A systematic review. BMC Health Serv. Res. 2008, 8 (179), p. 1-10.
18. Kai, J., Hedges, C. Minority ethnic community participation in needs assessment and service development in primary care – perceptions of Pakistani and Bangladeshi people about psychological distress. Health Expect, 1999, 2(1), p. 7-20.
19. Kinley, R.M., Manku-Scott, T., Hastings, A.M. Reliability and validity of a new measure of patient satisfaction with out-of hours primary medical care in the United Kingdom: development of a patient questionnaire. Br. Med. J. 1997, 314, p. 193-198.
20. Kirmayer, L., Minas, H. The future of cultural psychiatry: an international perspective. Can. J. Psychiatry 2000, 45(5), p. 438-446.
21. Lusignan, S. Wilson, E., Dybke, A. et al. The feasibility of using pattern recognition software to measure the influencer of computer use on the consultation. BMC Med. Inform. Decis. Mak. 2003, 3(12), p. 1-10.
22. Mareš, J. Příprava lékařů na jednání s menšinami. 1. část. Prakt. Lék. 2001 81(7), s. 400-403.
23. Mareš, J. Příprava lékařů na jednání s menšinami. 2. část. Prakt. Lék. 2001, 81(8), s. 456-459.
24. Mareš, J. Individualizované zjišťování kvality života. In: Mareš, J. a kol. Kvalita života u dětí a dospívajících III. Brno: MSD 2008, s. 69-110.
25. Mareš, J. Spokojenost pacientů s poskytovanou péčí: teoretické přístupy a modely. Prakt. Lék. 2009, 89(2), s. 59-64.
26. McKinstry, B., Walker, J., Blaney, D. et al. Do patient and expert doctors agree on the assessment of consultation skills? A comparison of two patient consultation assessment scales with video component of the MRCGP. Fam. Pract. 2004, 21(1), p. 75-80.
27. Mead, N., Bower, P., Roland, M. The General Practice Assessment Questionnaire (GPAQ) – development and psychometric characteristics. BMC Fam. Pract. 2008, 9(13), p. 1-11.
28. Meakin, R., Weinman, J. The “Medical Interview Satisfaction Scale” (MISS-21) adapted for British general practice. Fam. Pract. 2002, 19(3), p. 257-263.
29. Ogden, J., Jain, A. Patients experiences and expectations of general practice: a questionnaire study of differences by ethnic group. Br. J. Gen. Pract. 2005, 55, p. 351-356.
30. Potiriadis, M., Chondros, P., Gilchrist, G. et al. How do Australian patients rate their general practitioner ? A descriptive study using the general practice assessment questionnaire. Med. J. Aust. 2008, 189(4), p. 215-219.
31. Poulton, B.C. Use of the consultation satisfaction questionnaire to examine patients’ satisfaction with general practitioners and community nurses: reliability, replicability and discriminant validity. Br. J. Gen. Pract. 1996, 46(1), p. 26-31.
32. Ramsay, J., Campbell, J.L., Scgroter, S. et al. The General Practice Assessment Survey (GPAS): tests of data quality and measurement properties. Fam. Pract. 2000, 17(5), p. 372 - 379.
33. Reinders, M.E., Blankenstein, A.H., Marwijk, H.W. van et al. Development and feasibility of a patient feedback programme to improve consultation skills in general practice training. Patient. Educ. Couns. 2008, 72(1), p. 12-19.
34. Seifert, B., Beneš, V. a kol. Všeobecné praktické lékařství. Praha: Galén a Karolinum, 2005, 292 s.
35. Sitzia, J., Wood, N. Patient satisfaction: a review of issues and concepts. Soc. Sci. Med. 1997, 45(12), p. 1829-1843.
36. Stott, N., Kinnnersley, P., Elwyn, G.J. Measuring general practice-based primary care: generic outcomes. Fam. Pract. 1997, 14(6), p. 486-491.
37. van Uden, C.J., Ament, A.J., Hobma, S.O. et al. Patient satisfaction with out-of - hours primary care in the Netherlands. BMC Health Serv. Res. 2005, 5(16), p. 1-10.
38. Ware, J.E., Hays, R.D. Methods for measuring patient satisfaction with specific medical encounters. Medical Care 1988, 16(4), p. 393-402.
39. Wensing, M., Lieshout, J. Van, Jung, H.P. et al. The Patient Assessment Chronic Illness Care (PACIC) questionnaire in the Netherlands: A validation study in rural general practice. BMC Health Serv. Res. 2008; 8(182), p. 1-6.
40. Wolf, M.H., Putnam, S.M., James, A.J. et al. The medical interview satisfaction scale: development of a scale to measure patient perception physician behavior. J. Behav. Med. 1978, 1, p. 391-401.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2009 Číslo 12- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Prognostické faktory úspěšnosti extrakorporální litotrypse
- Spokojenost pacientů s poskytovanou péčí: metody a jejich použití
- Možnosti a potřeba hodnocení nosní průchodnosti v oboru nemoci z povolání
- Kouření, závislost na tabáku a současné možnosti léčby
- Pozitivní myšlení, pozitivní motivace, suportivní psychoterapie a lékařská praxe
- Jedovaté ryby – hrozby teplých moří
- Komplikovaná akutní rinosinusitida
- Tuberkulóza – stále aktuální problém
- Význam funkčních testů v diagnostice subklinických forem nedostatečnosti nadledvin – nové možnosti
- Vánoční a novoroční historky
- 4. sympozium České společnosti bezkrevní medicíny (CSBM)
- Snímky dostupné i z první linie
- Diabetes mellitus – globální problém a hrozba 3. tisíciletí
- Modernizace provozů Fakultní nemocnice Hradec Králové
- Přehled akcí plánovaných v přednáškovém sále Lékařského domu
- Novoroční předsevzetí, aneb umíte si poručit?
- Statisíce lidí v České republice trpí osteoporózou, většina z nich o tom neví
- Úvod do veřejného zdravotnictví
- JUBILEA
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Jedovaté ryby – hrozby teplých moří
- Význam funkčních testů v diagnostice subklinických forem nedostatečnosti nadledvin – nové možnosti
- Komplikovaná akutní rinosinusitida
- Možnosti a potřeba hodnocení nosní průchodnosti v oboru nemoci z povolání
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



