-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaAkutní infarkt myokardu u mladých nemocných – závažné nedostatky v systému akutní a následné péče
Acute myocardial infarction in young patients – severe failures in the system of acute and secondary care
Introduction:
The incidence of cardiovascular (CV) diseases and acute myocardial infarction (AMI) in Czech Republic is declining. In spite of this in a proportion of patients AMI occurs in young age. The aim of our project was to assess the character of risk factors, precipitating diseases and the quality of care in young AMI survivors.Methods:
We included 132 patients (97 men and 35 women) in whom AIM with ST elevations occurred before age of 45 years in men and age of 50 years in women. Several results were compared to a control group composed of 84 healthy volunteers of comparable age. We assessed the course of the disease, extent of coronary involvement, subsequent therapy and control of risk factors after 3 years from the index event.Results:
Smoking represented the main risk factor – 85% patents were active smokers at the time of AMI and 9% were former smokers, 64% patients had a positive family history of CV disease. We found a higher prevalence of dyslipidemia history in men. In spite of high rate of statin use, laboratory examination during follow-up revealed higher triglyceride values and low levels of HDL-cholesterol in both genders. All together 23% of patients had a history of provoking underlying disease or precipitating factors (inflammatory diseases, malignancies, combined thrombophilias, drug abuse). In total 95% of patients underwent coronary angiography during the acute phase of AMI, the median time from pain onset to intervention was 9 hours. Most patients had single vessel disease, 14% had even coronary angiogram without clinically significant stenosis. The subsequent care was satisfactory concerning the rate of drug prescriptions. However, target lipid values were not reached in 78% patients and blood pressure targets in 37%.Conclusions:
In patients who suffered AMI in young age, risk factors are dominated by smoking and positive family history of CV diseases. One fifth of patients suffer from other underlying disease (inflammatory disease, malignancies, combined thrombophilia) or have another precipitating factor (febrile disease, drug abuse). The acute care seems unsatisfactory due to late arrival of most patients to catheterization laboratories (underestimation of the disease, incorrect initial diagnosis). Subsequent therapy is well composed but lacks in intensity.Key words:
acute myocardial infarction – atherosclerosis – risk factors – secondary prevention
Autoři: G. Dostálová 1; prof. MUDr. Jan Bělohlávek, Ph.D. 1; L. Vítek 2; L. Muchová 2; M. Škvařilová 3,4; D. Karetová 1; K. Jirátová 1; J. Kvasnička 2; D. Vondráková 5; O. Toman 6; A. Linhart 1
Působiště autorů: II. interní klinika – klinika kardiologie a angiologie 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Aleš Linhart, DrSc., FESC 1; Ústav lékařské biochemie a laboratorní diagnostiky 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Tomáš Zima, DrSc., MBA 2; I. interní kardiologická klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Miloš Táborský, CSc., FESC, MBA 3; Kardiologické oddělení Karlovarské Krajské nemocnice, Karlovy Vary, přednosta prim. MUDr. Michal Paďour 4; Kardiologické oddělení Nemocnice Na Homolce Praha, přednosta prim. doc. MUDr. Petr Neužil, CSc., FESC 5; Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC 6
Vyšlo v časopise: Vnitř Lék 2012; 58(10): 721-729
Kategorie: Původní práce
Souhrn
Úvod:
Incidence kardiovaskulárních (KV) onemocnění a akutního infarktu myokardu (AIM) v České republice klesá. I přesto u části nemocných AIM vzniká v mladém věku. Cílem projektu bylo zmapovat charakter rizikových faktorů vyvolávajících onemocnění a stav péče o tyto nemocné.Metody:
Do souboru bylo zařazeno celkem 132 nemocných (97 mužů a 35 žen), u nichž vznikl AIM s ST elevacemi do 45 let u mužů a do 50 let u žen. Některé výsledky byly srovnány s věkově podobným kontrolním souborem 84 zdravých dobrovolníků. U nemocných byl hodnocen průběh onemocnění, charakter koronárního postižení, akutní a následná léčba a stav kontroly rizikových faktorů v průměru za 3 roky od prodělané příhody.Výsledky:
Hlavním rizikovým faktorem u nemocných bylo kouření – v době AIM aktivně kouřilo 85 % pacientů, dalších 7 % byli bývalí kuřáci, 64 % nemocných mělo pozitivní rodinnou anamnézu KV onemocnění. U mužů byla vyšší četnost anamnézy dyslipidemie. Kontrolní laboratorní vyšetření prokázalo i přes značnou četnost užívání statinů vyšší hodnoty triglyceridů a nízké hladiny HDL-cholesterolu u obou pohlaví. Celkem 1/4 nemocných po IM jevila známky metabolického syndromu. U 23 % pacientů bylo možno zjistit některé základní nebo precipitující onemocnění (záněty, malignity, trombofilie, abúzus drog). 95 % nemocných bylo v akutní fázi AIM katetrizováno, střední doba od vzniku bolesti do intervence byla 9 hod, intervence byla provedena u 90 % ze všech katetrizovaných, nálezům dominovalo postižení jedné tepny, 14 % jedinců mělo koronarogram bez významné stenózy. Následná péče byla dobrá co do četnosti preskripce jednotlivých léčiv, avšak kontrola LDL-cholesterolu nedosáhla cílových hodnot u 78 % a kontrola krevního tlaku u 37 % nemocných.Závěr:
U nemocných, kteří prodělali AIM v mladém věku, dominuje rizikovým faktorům kouření a pozitivita rodinné anamnézy KV onemocnění. Pětina nemocných trpí nějakou jinou základní diagnózou (záněty, malignity, trombofilie) nebo byla vystavena vyvolávajícímu faktoru (horečnatá onemocnění, abúzus drog). Nepříznivé je, že se většina nemocných v akutní fázi dostává k intervenčnímu řešení pozdě (podcenění onemocnění, nesprávná vstupní diagnóza). Následná léčba má dobrou skladbu, avšak nedostatečnou intenzitu.Klíčová slova:
akutní infarkt myokardu – ateroskleróza – rizikové faktory – sekundární prevenceÚvod
Kardiovaskulární morbidita a mortalita je i přes významný pokles v incidenci a prevalenci, ke kterému došlo za posledních 25 let, stále hlavní příčinou nemocnosti a úmrtnosti v ČR [1]. V posledních letech došlo k posunu výskytu kardiovaskulárních onemocnění do vyšších věkových skupin, avšak i nadále se mezi nemocnými s akutním infarktem myokardu (AIM) vyskytují velmi mladí jedinci. U těchto nemocných není jasné, jaké rizikové faktory ovlivňují předčasný vznik onemocnění. Jejich poznání komplikuje relativně řídký výskyt AIM u mladých i heterogenní charakter této populace. Z dostupné literatury je zjevné, že hlavním rizikovým faktorem vzniku IM u těchto nemocných je kouření [2,3]. Dalším známým rizikovým faktorem je pozitivní rodinná anamnéza těchto chorob u rodičů [4–6]. Lze rovněž prokázat, že i jedinci, jejichž blízcí příbuzní prodělali kardiovaskulární příhodu předčasně, mají na svých tepnách prokazatelné změny způsobené aterosklerózou [7–9]. Lze tedy předpokládat, že determinace genetickými faktory je pro vznik předčasné aterosklerózy zcela zásadní [10,11].
U nemocných s AIM v mladém věku však není příčinou vzniku AIM jen ateroskleróza. Významná úloha při vzniku aterosklerózy je připisována chronickému zánětu [12]. Infarkt myokardu může vznikat také díky nepříznivým hemoreologickým podmínkám daným anomáliemi koronárních tepen, např. při existenci svalových můstků [13]. K postižení věnčitých tepen mohou vést arteritidy, jako např. Kawasakiho choroba nebo alergická arteritida známá jako Kounisův syndrom [14,15]. Stále větším problémem se jeví exogenní podněty, které v minulosti nebyly ani zdaleka tak časté. Je jimi především užívání omamných psychotropních látek (např. kokainu), z nichž některé mají vazokonstrikční účinky [16,17].
Dalším mechanizmem vzniku akutních koronárních syndromů je prokoagulační stav, který spolu s minimálním koronárním poškozením nakonec indukuje vznik velkého trombu či okluze arterie [18]. K němu mohou vést dosud nepoznané komorbidity, jako jsou systémová onemocnění pojiva [19]. Nejasná zůstává role vrozených trombofilních stavů [20–23].
Akutní infarkt myokardu u mladých nemocných je spojen s představou efektivní a rychlé péče, dobré prognózy a dokonalé následné sekundárně preventivní léčby. Navíc díky postupnému přesunu incidence koronárních příhod do vyšších věkových skupin a celkově klesající morbiditě a mortalitě je problém akutních koronárních příhod u mladých jedinců často podceňován. Cílem naší práce bylo zmapovat u nemocných, u nichž vznikl akutní infarkt s ST elevacemi do 45 let věku mužů a do 50 let u žen, rizikové faktory, najít případná jiná onemocnění, která příhodu vyvolala, a posoudit úroveň péče o tyto mladé nemocné jak v akutní fázi, tak ve fázi následné péče.
Metody
Populaci studie tvořili nemocní po prokázaném akutním IM s elevacemi ST úseku, který splňoval kritéria aktuálních doporučení, jež vymezují diagnózu AIM na základě klinických symptomů (bolest na hrudi), EKG (přetrvávající elevace ST segmentu) a laboratorních ukazatelů (zvýšení hladiny troponinu nad 99. percentil lokální laboratoře), event. doplněných o přímý průkaz nekrózy jiným způsobem (echokardiograficky nebo jinou technikou dokumentovaná ztráta viabilního myokardu či porucha regionální kinetiky) [24,25]. Zařazeni byli muži ve věku do 45 let a ženy ve věku do 50 let v okamžiku prodělaného AIM. Na náboru nemocných participovaly Všeobecná fakultní nemocnice v Praze (VFN) (n = 81), krajská nemocnice v Karlových Varech (n = 35), Nemocnice na Homolce v Praze (n = 6), Fakultní nemocnice Brno, pracoviště Bohunice (n = 6) a Fakultní nemocnice v Olomouci (n = 4). Nábor v centrech probíhal v nestejnoměrné délce, nejdéle 30 měsíců (VFN) a nejméně 6 měsíců (FN Brno-Bohunice a FN Olomouc). Pouze ve VFN se jednalo o konsekutivní nemocné, z ostatních center byli posíláni nemocní, kteří vyslovili souhlas s účastí ve studii a ochotu ke kontrolnímu vyšetření ve VFN.
Do studie bylo celkem zařazeno 132 nemocných po prodělaném akutním IM s ST elevacemi – 97 mužů a 35 žen. Hodnocení bylo provedeno v průměru za 2,9 ± 2,6 roku (medián 3 roky) od 1. prodělaného AIM. Pro porovnání některých ukazatelů bylo vyšetřeno 84 dobrovolníků srovnatelného věku, kteří neměli žádnou anamnézu prodělaného kardiovaskulárního onemocnění a před samotným vyšetřením si nebyli žádného manifestního onemocnění vědomi.
Vzhledem k tomu, že jsme hodnotili soubor přeživších nemocných, k posouzení hospitalizační morbidity a mortality jsme analyzovali retrospektivní data od celkem 169 konsekutivních nemocných dané věkové kategorie, přijatých s diagnózou AIM s ST elevacemi do našeho centra v letech 2001 až 2007.
Identifikovaní nemocní byli pozváni ke komplexnímu vyšetření zahrnujícímu klinické a EKG vyšetření erudovaným internistou/kardiologem s posouzením projevů srdečního selhávání, chlopenních vad, periferní končetinové ischemie a dalších případných onemocnění.
Podrobně byla zpracovávána anamnestická data, zejména rodinná anamnéza, rizikové faktory známé před vznikem akutní koronární příhody, anamnéza abúzu alkoholu, cigaret a omamných látek a anamnéza symptomů ICHS či ICHDK v předchorobí. Dále byl hodnocen průběh akutního IM jak anamnesticky, tak analýzou zdravotní dokumentace. Pokud měli nemocní provedeno akutní koronarografické vyšetření, byla hodnocena tíže jejich koronárního nálezu, typ a průběh případné intervence.
U nemocných bylo provedeno laboratorní vyšetření s cílem posoudit kontrolu rizikových faktorů, dále pak vyšetření pro průkaz případných vrozených trombofilií. Přítomnost metabolického syndromu jsme hodnotili dle kritérií International Diabetes Foundation (IDF) [26]. K průkazu metabolického syndromu byl nutný nález centrální obezity (pas nad 94 cm u mužů a 80 cm u žen) a jeden z následujících faktorů: zvýšení hladin triglyceridů (> 1,7 mmol/l), snížení hladin HDL-cholesterolu (< 1,03 mmol/l u mužů nebo < 1,29 mmol/l u žen), zvýšení krevního tlaku (≥ 130/≥ 85 mm Hg), zvýšení glykemie nalačno (≥ 5,6 mmol/l) nebo dříve zjištěný diabetes mellitus. Od definice jsme se odchýlili tím, že kritéria triglyceridů, HDL-cholesterolu a krevního tlaku byla splněna pouze při jejich abnormálních hodnotách v době kontroly, avšak nikoli tím, že nemocní užívali medikaci, která byla nasazena po AIM prakticky u všech pacientů paušálně.
U všech nemocných bylo provedeno echokardiografické vyšetření bezprostředně po IM v rámci hospitalizace. Všichni nemocní pak podstoupili standardizované echokardiografické vyšetření při kontrole. Při ní byl použit přístroj Vivid 7 (General Electrics, Waukesha, WI, USA), všechna vyšetření byla zaznamenána do pracovní stanice ECHOPAC k hodnocení off-line.
Statistické hodnocení proběhlo pomocí statistického programu JMP 8.0 (SAS institute Inc., Carry, NC, USA). Kontinuální proměnné jsou uváděny jako průměr ± směrodatná odchylka nebo jako medián (u časových údajů doby vyšetření od příhody a doby přijetí k intervenčnímu výkonu od vzniku potíží). Rozdíl mezi skupinami byl hodnocen Studentovým t-testem pro data s normální distribucí hodnot a neparametrickým Wilcoxonovým testem pro asymetricky distribuovaná data. Dichotomická data jsou vyjádřena jako počet pozorování a procento z vyšetřené skupiny. Rozdíly v zastoupení byly porovnávány χ2 testem. Za statisticky významný rozdíl byla považována hodnota p < 0,05.
Výsledky
Anamnéza rizikových faktorů a precipitující onemocnění a zevní vlivy
Základní demografická data ukazuje tab. 1. Anamnestická data ve srovnání s kontrolní populací obsahuje tab. 2. Vedle významně častější rodinné anamnézy kardiovaskulárních onemocnění je zvýšený výskyt anamnézy dyslipidemie u mužů jediný anamnestický ukazatel, jenž odlišuje pacienty, kteří prodělali IM v mladém věku, od souboru kontrolních jedinců. Dominujícím rizikovým faktorem bylo kouření. V době AIM 110 jedinců aktivně kouřilo (85 %) a 9 dalších nemocných kouřilo v minulosti. Průměrná vykouřená dávka u mužů s AIM činila 18,5 ± 11,4 balíčků × roků a u žen 11,4 ± 9,3 balíčků × roků. Polovina nemocných měla celoživotně vykouřenou dávku přesahující 20 balíčků × roků. V kontrolním souboru v době vyšetření byly všechny ženy nekuřačky a pouze 5 mužů kouřilo aktivně, průměrná vykouřená dávka u nich činila 8,7 ± 7,7 balíčků × roků. Během sledování celkem 70 nemocných po IM kouřit přestalo – na konci studie tedy aktivně kouřilo pouze 40 nemocných (30 %).
Tab. 1. Demografická a antropometrická data a krevní tlak mladých nemocných po IM a kontrolního souboru. 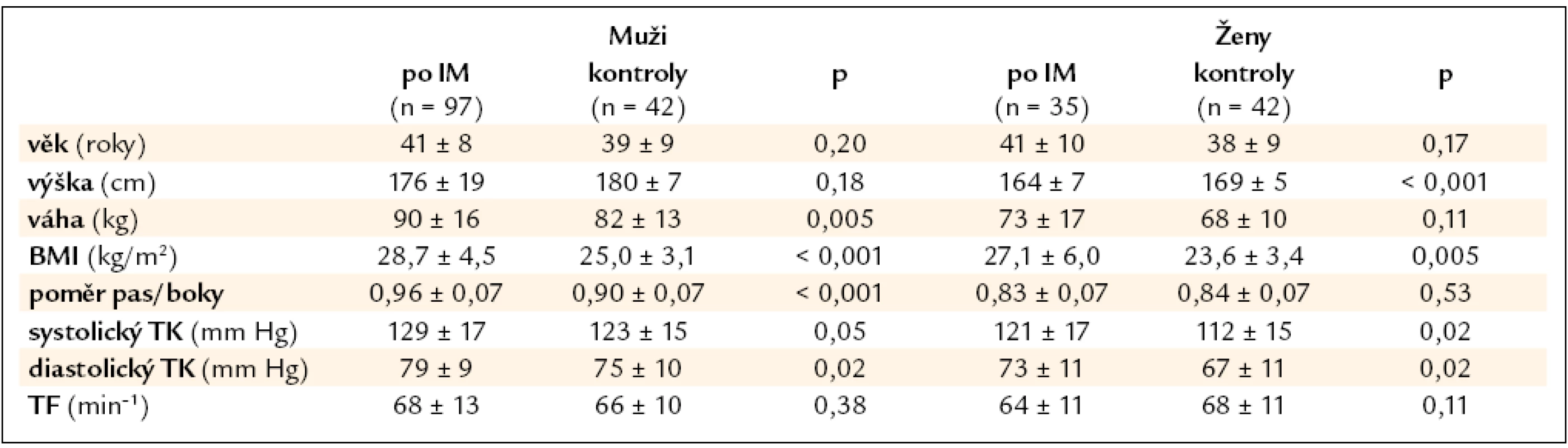
Tab. 2. Anamnesticky zjištěné rizikové faktory aterosklerózy. V kontrolním souboru byl náhodně diagnostikován u 1 muže a 1 ženy diabetes vstupním vyšetřením. 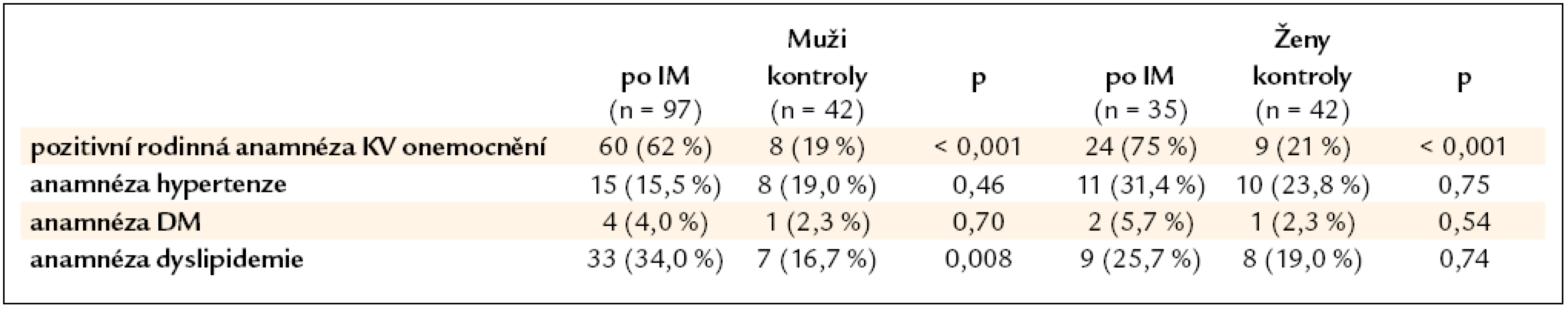
U nemocných bylo provedeno komplexní vyšetření se zaměřením na vyhledání některých dalších, vzácnějších onemocnění. U nemocných s AIM byla zejména častá anamnéza horečnatého onemocnění, které se ukázalo precipitujícím faktorem nejméně v 9 případech – tedy celkem v 6,8 %. U 4 nemocných probíhal AIM přímo při horečnatém onemocnění charakteru virózy, u 2 nemocných byla prokazatelná klasická tonzilární angina a u 2 nemocných byl těsně v předchorobí těžší horečnatý stav nejasné etiologie, vyžadující dokonce hospitalizaci na infekčním oddělení.
Z dalších onemocnění se prokázala ve 2 případech dosud nepoznaná celiakie, v obou případech doprovázená pozitivitou lupus antikoagulans. V 1 případě došlo k poklesu jak gliadinových protilátek, tak vymizení lupus antikoagulans. V 2. případě je doba sledování krátká, nicméně při 2měsíční bezlepkové dietě je i u této nemocné trend ke snížení protilátek i lupus antikoagulans. Revmatologická onemocnění typu revmatoidní artritidy nebo systémové sklerodermie nebyla v našem souboru prokázána.
Mezi našimi nemocnými byla dále identifikována 4 maligní onemocnění (2krát kolorektální karcinom, 2krát hematologická malignita), která nebyla před vznikem IM známa, a IM byl prvním projevem těchto onemocnění.
Abúzus drog bezprostředně předcházel AIM v celkem 5 případech, ve 3 případech se jednalo o pervitin nebo kokain, ve 2 případech se jednalo o užívání marihuany.
V celkem 11 případech byla prokázána mnohočetná kombinovaná trombofilie. U celkem 10 byla pozitiva mutací protrombinu (faktoru II) a metylentetrahydrofolátreduktázy (MTHFR), nebo faktoru V a MTHFR, z těchto 10 měla jedna nemocná navíc i pozitivní lupus antikoagulans. Jeden nemocný měl mnohočetné mutace (MTHFR, F II, F V a glykoproteinu VI). U 2 nemocných byla přítomna významná hyperhomocysteinemie nad 20 µmol/l. Třetina žen užívala v době AIM hormonální antikoncepci.
V 1 případě byla současně prokázána hypertrofická kardiomyopatie (HKMP), avšak průběh AIM byl nepochybný, a nešlo tedy jen o nesprávně stanovenou diagnózu, na podkladě mylně zhodnocené přítomnosti stenokardie, EKG změn a mírné elevace TnI při velké hypertrofii LK.
Anomálie věnčitých tepen nebyly v našem souboru zastoupeny.
Celkem byla stanovena diagnóza jiné konkomitantní nebo vyvolávající patologie ve 30 případech. V souhrnu tedy 23 % nemocných vykázalo při podrobném vyšetření některou z výše uvedených abnormalit ukazující na význam precipitujících faktorů (drogy, zánět) či jiných chorob spojených s trombofilií (malignity, vrozené trombofilie).
Klinické a laboratorní vyšetření
Antropometrické údaje, hodnoty krevního tlaku a výsledky laboratorních vyšetření v době kontrolního vyšetření během sledování nemocných ukazují tab. 1 a 3. U mužů je ve srovnání s kontrolním souborem patrna signifikantně zvýšená váha a obezita abdominálního typu charakterizovaná zvýšeným poměrem pas/boky. U žen je sice BMI vyšší, ale především díky nižšímu vzrůstu pacientek.
Tab. 3. Laboratorní výsledky mladých nemocných po AIM ve srovnání se souborem zdravých dobrovolníků. 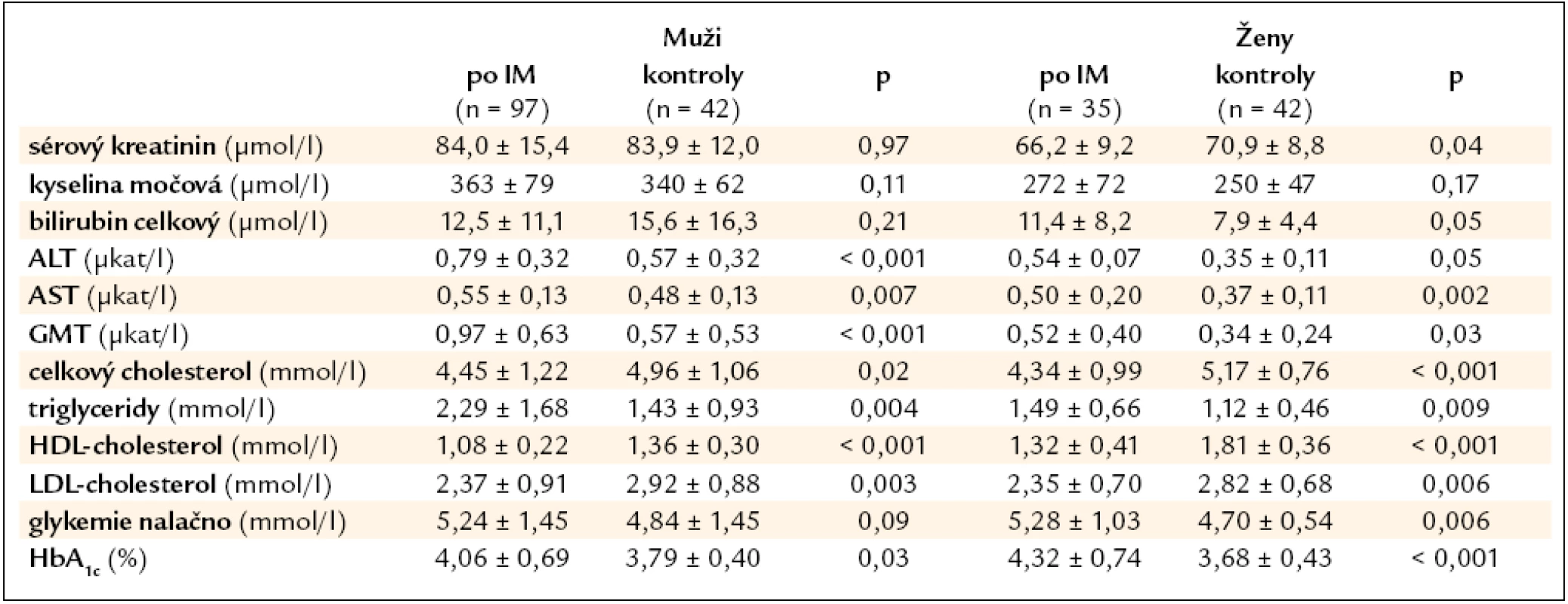
Prevalence metabolického syndromu byla srovnatelná u žen po IM (25 %) a u mužů (27 %), nikdo z kontrolního souboru kritéria metabolického syndromu nesplňoval.
Průměrné hodnoty LDL-cholesterolu nedosáhly cílové hodnoty < 1,8 mmol/l v 78 %. Podobně, celkem 37 % nemocných nedosáhlo hodnoty STK pod 140 a současně DTK pod 90 mm Hg.
Akutní koronární intervence a rozsah koronárního postižení
U nemocných s anamnézou AIM byla buď bezprostředně během akutní koronární příhody, nebo těsně po ní provedena koronární angiografie u 125 nemocných z celkového počtu 132 (95 %). Frekvenci koronárního postižení ukazuje graf 1. Rozsah postižení koronárních tepen u nemocných s vyvolávajícími onemocněními se nelišil od pacientů, u kterých nebyl žádný takový faktor nalezen. U 14 % nemocných byl nález koronarogramu bez významné stenózy. U všech nemocných však byla nakonec stanovena diagnóza AIM, podezření na Tako-Tsubo kardiomyopatii nebo myokarditidu nebylo vysloveno. Koronární intervence byla provedena u 112 nemocných (85 % z celého souboru, 90 % ze všech katetrizovaných).
Graf 1. Distribuce koronarografických nálezů u nemocných, kteří podstoupili koronarografii akutně v průběhu AIM. 
Graf 2. Srovnání léčby mladých nemocných při dimisi – mladí nemocní našeho souboru (hnědé sloupce) vs nemocní z registru CZECH (světle hnědé sloupce) a srovnání dlouhodobé sekundárně preventivní léčby – mladí nemocní (žluté sloupce) vs data z registru EUROASPIRE III (světle žluté sloupce). 
Průměrná doba od začátku symptomů do provedení SKG byla 20 ± 32 hod a byla ovlivněna jedinci, kteří se dostali k intervenci až za více než 24 hod – těch bylo v souboru celkem 25 %, střední doba do začátku intervence činila 9 hod. U 1/2 nemocných byl odklad způsoben váháním s vyhledáním odborné péče, u 1/3 pak nesprávnou prvotní diagnózou (podezření na vertebrogenní či gastrointestinální potíže), u zbylých nemocných jsme dominující příčinu nebyli schopni zjistit (kombinace méně výrazně vyjádřených předešlých faktorů a logistických potíží např. při přepravě do katetrizační laboratoře).
U všech nemocných s nálezem významné stenózy byla provedena perkutánní koronární intervence. Kromě jediného nemocného byla ošetřena vždy pouze léze považovaná za příčinu AIM. Stenty byly použity u všech intervenovaných nemocných, v 15 případech byly implantovány 2 stenty, v 1 případě byly použity 3 stenty a v 1 případě rozsáhlé disekce věnčité tepny bylo implantováno dokonce 5 stentů.
Průměrná maximální hladina troponinu I dosáhla v souboru 25 ± 56 µg/l. Průměrná doba hospitalizace na JIP činila pouze 4,6 ± 7,5 dnů.
Hospitalizační mortalita mladých nemocných s AIM
Hospitalizační mortalita hodnocená na souboru 169 konsekutivních nemocných s AIM ošetřených na II. interní klinice VFN z let 2001 a 2007 byla 3,55 %.
Echokardiografie
Systolická funkce hodnocená během hospitalizace byla v průměru 57 ± 11 %, celkem 20 nemocných (15 %) však mělo EF pod 45 % (nejnižší hodnota 30 %), v kontrolním sledování echokardiografií byla průměrná EF 61 ± 9 %, a podíl nemocných s EF pod 45 % pouze 10 %. Funkce pravé komory hodnocená TAPSE byla v průměru normální a dosahovala 23,4 ± 3,1 mm, avšak 10 % nemocných mělo hodnoty pod 20 mm (minimum 17 mm).
Plnění levé komory hodnocené echokardiografií bylo posouzeno jako normální v 50 % případů, jako porucha relaxace v 38 %, zbylých 12 % bylo rovnoměrně rozděleno mezi pseudonormalizaci (6 %) a poruchu, která byla označena jako echokardiograficky nehodnotitelná. Významná mitrální regurgitace větší než 2+ byla nalezena pouze u 2 nemocných.
Funkční omezení a projevy srdečního selhávání
Během sledování bylo 6 % nemocných ve funkční třídě NYHA III, 30 % ve třídě NYHA II. Zbývající nemocní byli bez omezení fyzické výkonnosti.
Hodnota BNP během sledování byla k dispozici u 107 nemocných a dosáhla pouze 76 ± 96 pg/l. BNP nad 200 pg/l mělo celkem 12 nemocných (11,2 %).
Následná léčba nemocných po AIM
Graf 2 ukazuje četnost preskripce sekundárně preventivních léčiv u nemocných po IM ve srovnání s daty ze studie EUROASPIRE III a z registru akutních IM – CZECH [27–29]. Data ukazují frekvenci preskripce léků jednak bezprostředně při propuštění z nemocnice (srovnání s registrem CZECH) a jednak při kontrolním vyšetření na naší klinice (srovnání se sekundární prevencí ve studii EUROASPIRE III).
U nemocných léčených hypolipidemiky měli dále 2 nemocní konkomitantní léčbu fibrátem a 4 léčbu ezetimibem. Jeden nemocný byl léčen pouze fibrátem. Průměrné dávky a typ statinů nasazených ošetřujícími lékaři během hospitalizací pro AIM a/nebo ošetřujícími lékaři byly: 55 % nemocných simvastatin (23 ± 8 mg), 31 % atorvastatin (23 ± 9 mg), 10 % fluvastatin (80 mg), 4 % rosuvastatin (17,5 ± 5 mg).
U nemocných léčených beta-blokátory byly důvody pro jejich vysazení nebo snížení dávek rozděleny rovnoměrně mezi vznik erektilní dysfunkce, bradykardie (v jednom případě obě příčiny současně) a vysazení samotným nemocným bez udání bližšího důvodu. U jednoho pacienta se objevilo asthma bronchiale a u jednoho vazospastická angina pectoris.
Antiagregaci chronicky užívalo 87 % pacientů, 48 % nemocných mělo i v době vyšetření duální antiagregační léčbu kyselinou acetylsalicylovou a klopidogrelem, 3 nemocní s perzistující nebo paroxysmální fibrilací síní byli antikoagulováni.
Následné riziko po prodělaném AIM
V průběhu průměrně 3letého sledování od prodělaného AIM došlo u 1 nemocného k subakutní trombóze ve stentu, 1 nemocný prodělal další AIM v jiné lokalizaci. Celkem 18 nemocných prodělalo ve druhé době ošetření další tepny, v jednom případě neúspěšné (chronický uzávěr r. interventricularis anterior), 4 nemocní podstoupili odloženě chirurgickou revaskularizaci. Celkem 6 nemocných bylo opakovaně intervenováno pro klinicky manifestní restenózu ve stentu. Počet reintervencí a recidiv onemocnění (vyjma ošetření koronárních tepen ve druhé době po AIM) tedy dosáhl celkem 12, tedy 8,8 %.
Diskuze
Naše studie prokázala, že mladí nemocní s akutním infarktem myokardu představují heterogenní skupinu, která však má některé společné charakteristiky. Jako dominantní se ukazuje vysoký výskyt pozitivní rodinné anamnézy předčasných kardiovaskulárních onemocnění spojený s kouřením. Nejenže naši nemocní byli kuřáky, ale řada z nich měla vysoké celoživotní zatížení přesahující dávku 20 balíčků × roků, a to navzdory jejich mladému věku. Z dalších rizik se jako dominantní jeví anamnéza dyslipidemie u mužů. I přes zavedená sekundárně preventivní opatření lze vysledovat u obou pohlaví reziduální rizikový profil, a to sklon k obezitě, především abdominálního typu u mužů a vyšší hladiny triglyceridů a nižší hodnoty HDL-cholesterolu. Patrné byly i ve srovnání s kontrolním souborem vyšší hodnoty lačné glykemie a glykovaného hemoglobinu. Navíc elevace transamináz by mohla naznačovat sklon k rozvoji steatózy, i když zde nelze vyloučit ani vliv kombinované farmakoterapie. Při použití kritérií pro metabolický syndrom byla jeho prevalence (i při zavedené antihypertenzní a hypolipidemické terapii) u obou pohlaví shodná a metabolický syndrom byl vyjádřen u celé 1/4 nemocných. V neposlední řadě, i přes minimální rozdíly v anamnéze arteriální hypertenze v předchorobí, byl krevní tlak u postižených navzdory zavedeným léčebným opatřením významně vyšší než u kontrolního souboru. Tato rizika nejsou u mladých nemocných překvapivá a byla prokázána mnohými dalšími autory, kteří se problematikou zabývali [3–8,17]. Za zmínku stojí poměrně nízká četnost diabetu, který se zjevně v etiopatogenezi AIM v takto mladém věku výrazněji neuplatňuje, respektive metabolický syndrom v manifestní diabetes dosud nevyústil. Na druhé straně to byli právě nemocní s již vyjádřeným diabetem, kteří měli postižení více tepen.
U žen byl vyšší body mass index ve srovnání s kontrolní populací důsledkem menší výšky postižených žen. Doposud provedené studie, které se daným problémem zabývaly, prokazovaly, že menší vzrůst je u žen rizikem především pro mozkové cévní příhody [30]. Specificky se zabývala vzrůstem a rizikem koronárních příhod u žen britská studie, která prokázala, že malá výška je rizikem i pro koronární příhody [31]. Dokonce i nedávná metaanalýza finských autorů došla k závěru, že malý vzrůst je spojen potenciálně až s 50% nárůstem rizika koronárních příhod [32]. Vysvětlení tohoto fenoménu není zatím jasné. Někteří se přiklánějí k vlivu socioekonomických faktorů ovlivňujících fetální růst a růstové podmínky v dětství, jiní argumentují vlivem odrazu pulzové vlny, který nastává u malých jedinců dřív, a zvyšuje tak významněji centrální krevní tlak, nežli je tomu u vyšších jedinců [33,34].
Významným výsledkem naší studie bylo zjištění, že u vysokého procenta pacientů je vyvolávajícím faktorem nějaké další onemocnění či exogenní vliv. Vysoká četnost zánětlivých a maligních onemocnění je zásadní. Jejich nalezení a léčba jsou totiž pro další osud nemocných rozhodující. I když se zánětlivá onemocnění ukázala většinou jen jako přechodný vyvolávající faktor, ve 2 případech celiakie byla pravděpodobně etiologickou příčinou díky indukci pozitivity lupus antikoagulans. V literatuře je jen minimum zpráv o vztahu celiakie ke koronárním příhodám [35]. Nedomníváme se přitom, že by šlo falešnou diagnózu. Je pravda, že pozitivita antitransglutaminázových protilátek byla popsána u nemocných po AIM, avšak zlepšení našich nemocných s bezlepkovou dietou ukazuje na skutečné preexistující onemocnění celiakální sprue [36].
Významným nálezem je i vysoká prevalence kombinovaných mutací genů pro hereditární trombofilie, pozitivita lupus antikoagulans, nebo manifestní hyperhomocysteinemie. Význam těchto faktorů byl dlouho spojován jen s žilní trombózou, současná data však upozorňují, že mohou mít vliv i na vznik tepenné trombózy. Zejména u mladých nemocných bychom je tak měli začít brát v úvahu [20–23,37]. Bohužel pro tyto nemocné nemáme k dispozici jasnou strategii další následné terapie, neboť data pro takto selektovanou skupinu s ohledem na antiagregaci a antikoagulaci chybí. U nemocných s manifestní hyperhomocysteinemií je možné její ovlivnění kombinovanou léčbou kyselinou listovou a vitaminy B6 a B12. Data pro neselektovanou populaci nemocných s ICHS však přínos takové léčby nepotvrdila a vyhledávání ani léčbu nemocných neopodstatňují [38,39]. Pro pacienty s opravdu vysokými hodnotami homocysteinu pak nemáme zatím dostatek důkazů ani pro léčbu, ani proti ní [40].
Jako relativně méně známý vyvolávající faktor AIM se ukázal abúzus drog. Význam kokainu je přitom znám již dlouho [16]. V našich zemích se setkáváme většinou s pervitinem. Po tomto vyvolávajícím faktoru je nutno u mladých nemocných aktivně pátrat a v případě chronického abúzu jej adekvátně léčit.
Akutní IM byl v naší studii řešen ve shodě s aktuálními trendy a doporučeními prakticky u všech nemocných intervenčně. Četnost koronární katetrizace a intervencí byla téměř identická jako v celostátním registru CZECH (95 % vs 92 % a 85 % vs 83 %) [28,29]. Tento výsledek však v jistém směru svědčí pro větší agresivitu intervencí u našich nemocných, a to s ohledem na četnost koronarografického nálezu bez významné léze, který se v naší populaci vyskytl ve 14 %, zatímco retrospektivní analýza dat studií PRAGUE ukázala tento nález jen ve 2,6 % [41]. Vyšší četnost normálního koronarogramu u mladých je však v plné shodě s publikovanými daty, kde se nález bez významných stenóz objevoval až u celé 1/5 nemocných [3,12].
S ohledem na dobrý funkční stav po IM i maximální hodnoty troponinu se u většiny nemocných jednalo spíše o menší IM, zčásti díky intervenčnímu řešení, zčásti pravděpodobně i díky spontánní rekanalizaci uzávěrů, pro něž mimo jiné svědčí i vysoké procento nemocných bez významné léze. Nelze ovšem vyloučit ani zkreslení odloženým přijetím do nemocnice, ale spíše svědčila pro menší rozsah nekrózy.
Nemocní z našeho souboru se však dostali do katetrizační laboratoře později, než bychom očekávali. Celá 1/2 nemocných byla katetrizována více než 9 hod od vzniku bolesti, tedy v době, kdy je efekt koronární intervence již minimální nebo dokonce žádný. Jen pro srovnání, ve studiích PRAGUE byl i u nemocných podstupujících dlouhý transport do katetrizačního centra interval od začátku bolesti do intervence jen něco málo přes 2 hod, v registru CZECH pak u nemocných referovaných přímo do centra dosáhl 3 hod a 45 min a u nemocných transportovaných z nemocnice bez katetrizační laboratoře pouze 4 hod a 17 min [28,41]. Častým důvodem odkladu bylo váhání samotných nemocných nebo nesprávně vedený diagnostický proces, kdy mnozí lékaři na AIM u mladých nepomysleli a indikovali léčbu nebo vyšetření, jako by šlo o vertebrogenní či gastrointestinální potíže. Ve většině případů, kdy bylo zpoždění způsobeno lékařem, nebylo při prvním kontaktu natočeno ani EKG.
Hospitalizační mortalitu nebylo možno díky charakteru našeho souboru posoudit. Učinili jsme tak na retrospektivní skupině našich nemocných přijatých do našeho centra v letech 2001–2007. Tato data ukazují na poměrně nízkou mortalitu mladých nemocných, a to i přes výše uvedené nedostatky v časnosti reperfuzní léčby. Pro srovnání, registr CZECH ukázal hospitalizační mortalitu nemocných s IM s ST elevacemi 10 % a u nemocných, kteří podstoupili primární perkutánní revaskularizaci, 6,7 % [29]. Rovněž pilotní registr z českých non-PCI center ukázal vyšší mortalitu, a to i u nemocných s AIM bez ST elevací [42]. Tato data jsou ve velmi dobré shodě i s jinými autory, např. ve studii PRIHAMO byla mortalita mladších nemocných pod 45 let 3,7 % vs 11,9 % u starších [43]. Vysvětlení jde nepochybně na vrub jinak dobré kondici mladých nemocných s minimem komorbidit. Lze rovněž předpokládat, že i díky menšímu rozsahu koronárního postižení je průběh IM potenciálně méně závažný. Dobrou prognózu ve srovnání s neselektovanou populací nemocných s AIM s ST elevacemi léčenými přímou PCI lze totiž stěží přičíst jenom intervenčnímu řešení, které přišlo pro řadu z nich příliš pozdě [44].
Na dobrou kompenzační schopnost mladých nemocných ukazují i naše echokardiografická data. Průměrná ejekční frakce nemocných byla výrazně vyšší než např. u nemocných ve studiích PRAGUE [45]. V té byla EF při dimisi přibližně 48 % a za 6 měsíců 52 %. V našem souboru pak byly srovnatelné hodnoty 57 % a 61 %. Pouze 1/10 našich nemocných měla dysfunkci levé komory s EF pod 45 %. Rovněž dysfunkce pravé komory nebyla častá. Tomu odpovídá dobrá funkční zdatnost s relativně malým procentem pacientů s projevy srdečního selhávání, a to jak klinicky (pouze 6 % ve třídě NYHA III), tak laboratorně (dle BNP – 11 % s BNP nad 200 pg/l).
Následná léčba nemocných s AIM byla vedena ve shodě se stávajícími doporučeními. Ve srovnání s registrem CZECH byla v okamžiku propuštění z nemocnice významně častěji indikována léčba všemi léčivy indikovanými v sekundární prevenci [28,29]. Dlouhodobá sekundárně preventivní léčba pak byla vedena srovnatelně s tím, co ukázala data studie EUROASPIRE III. Takové srovnání je sice potěšitelné, ale při bližším pohledu je následná léčba nedostatečná nebo spíše nedostatečně účinná. Na jednu stranu jsme velmi důslední v preskripci beta-blokátorů, které přitom u nemocných po IM léčených přímou PCI bez dysfunkce LK (tedy většina našeho souboru) nemají ani zdaleka silnou evidenci [46]. Na druhé straně bylo ovlivnění krevního tlaku u více než 1/3 nemocných nedostatečné. Co je však nejvíce znepokojující, je nedostatečné použití statinů ve vysokých dávkách a s tím spojená velmi neuspokojivá kontrola hladin LDL-cholesterolu. To je výsledek téměř srovnatelný jako u neselektované a podstatně starší populace EUROASPIRE III [27,47].
Ačkoli naši nemocní byli vcelku často schopni přestat kouřit, není pokračující abúzus u 1/3 nemocných uspokojivý, a to proto, že kouření je jednoznačně dominantní rizikový faktor této skupiny pacientů. Bohužel jen jednotlivci využili možnosti asistovaného odvykání v centrech léčby závislosti na tabáku.
Závěry a výstupy pro klinickou praxi
I přes dobře fungující systém akutní koronární péče v České republice u mladých nemocných tato péče částečně selhává. Vina je především na straně nedostatečné informovanosti nemocných, avšak u řady pacientů došlo k selhání systému primární péče, kdy lékař v prvním kontaktu s nemocným na AIM vůbec nepomyslel. V tomto směru je nutno bezpodmínečně jak zlepšit informovanost naší populace, tak znovu upozorňovat lékaře na možnost výskytu AIM u mladých nemocných, zejména u kuřáků s pozitivní rodinnou anamnézou a anamnézou hypercholesterolemie. Dobrý funkční stav mladých nemocných po AIM nemůže opodstatnit chyby v diagnostice a pozdní koronární intervence.
Dalším pozorováním s bezprostředním dopadem pro klinickou praxi je nález vysokého výskytu různých protromboticky působících komorbidit, zejména pak malignit, kombinovaných trombofilií a zánětlivých onemocnění. Jako důležitá otázka k doplnění anamnézy mladých nemocných je podrobná historie případného abúzu drog, zvláště kokainu a pervitinu.
Velmi významným závěrem studie je ne zcela adekvátní sekundárně preventivní léčba. Většího efektu v odvykání kouření by bylo možno dosáhnout širším využitím odborné lékařské péče v centrech pro léčbu závislosti na tabáku. Léčba léky užívanými v sekundární prevenci by neměla být pouze alibistickým opatřením jako v uváděném případě statinů užívaných v neadekvátně nízkých dávkách s výsledně nedostatečnou kontrolou hladin LDL-cholesterolu.
Ačkoli jsme prokázali, že léčba AIM u mladých nemocných nedosahuje úrovně, kterou bychom při dobře fungujícím systému akutní koronární péče očekávali, je výsledný funkční efekt našich nemocných poměrně dobrý. Pouze 1/10 z nich trpí manifestním chronickým srdečním selháním. Větší limitací se tak pro tyto pacienty může stát nedostatečná sekundární prevence a vysoké riziko rekurence onemocnění v pozdějším věku. V krátkém sledování naší kohorty již téměř 9 % pacientů prodělalo reintervenci, chirurgickou revaskularizaci nebo opakovaný infarkt. Zvýšení důslednosti našich terapeutických opatření se tak jeví jako druhý klíč k vyřešení osudu těchto mladých pacientů.
Studie byla podpořena grantovým projektem IGA MZ NS/9770-4/2008.
prof. MUDr. Aleš Linhart, DrSc.
www.vfn.cz
e-mail: alinh@lf1.cuni.cz
Doručeno do redakce: 27. 3. 2012
Přijato po recenzi: 17. 5. 2012
Zdroje
1. Cifkova R, Skodova Z, Bruthans J et al. Longitudinal trends in major cardiovascular risk factors in the Czech population between 1985 and 2007/8. Czech MONICA and Czech post-MONICA. Atherosclerosis 2010; 211 : 676–681.
2. Schmermund A, Schwartz RS, Adamzik M et al. Coronary atherosclerosis in unheralded sudden coronary death under age 50: histopathologic comparison with ‚healthy‘ subjects dying out of hospital. Atherosclerosis 2001; 155 : 499–508.
3. Imazio M, Bobbio M, Bergerone S et al. Clinical and epidemiological characteristics of juvenile myocardial infarction in Italy: the GISSI experience. G Ital Cardiol 1998; 28 : 505–512.
4. Vrtovec B, Keber I, Gadzijev A et al. Carotid intima-media thickness of young coronary patients. Coron Artery Dis 1999; 10 : 407–411.
5. Coppola G, Corrado E, Piraino D et al. Carotid intimal-media thickness and endothelial function in young patients with history of myocardial infarction. Int Angiol 2009; 28 : 120–126.
6. Erzen B, Sabovic M, Sebestjen M et al. Endothelial dysfunction, intima-media thickness, ankle-brachial pressure index, and pulse pressure in young post-myocardial infarction patients with various expressions of classical risk factors. Heart Vessels 2007; 22 : 215–222.
7. Barra S, Scala S, Cuomo V et al. Subclinical atherosclerosis and genetic risk markers in healthy offspring of patients with premature myocardial infarction. Minerva Cardioangiol 2011; 59 : 127–134.
8. Barra S, Gaeta G, Cuomo V et al. Parental history of premature myocardial infarction is a stronger predictor of increased carotid intima-media thickness than parental history of hypertension. Nutr Metab Cardiovasc Dis 2011; 21 : 391–397.
9. Cuomo S, Guarini P, Gaeta G et al. Increased carotid intima-media thickness in children-adolescents, and young adults with a parental history of premature myocardial infarction. Eur Heart J 2002; 23 : 1345–1350.
10. Morgan TM, House JA, Cresci S et al. Investigation of 95 variants identified in a genomewide study for association with mortality after acute coronary syndrome. BMC Med Genet 2011; 12 : 127.
11. Manolio TA, Collins FS, Cox NJ et al. Finding the missing heritability of complex diseases. Nature 2009; 461 : 747–753.
12. Ridker PM, MacFadyen J, Libby P et al. Relation of baseline high-sensitivity C-reactive protein level to cardiovascular outcomes with rosuvastatin in the Justification for Use of statins in Prevention: an Intervention Trial Evaluating Rosuvastatin (JUPITER). Am J Cardiol 2010; 106 : 204–209.
13. Caglar IM, Vural A, Turhan Caglar FN et al. Kounis Syndrome together with Myocardial Bridging Leading to Acute Myocardial Infarction at Young Age. Case Report Med 2011; 2011 : 490310.
14. Mitani Y, Ohashi H, Sawada H et al. In vivo plaque composition and morphology in coronary artery lesions in adolescents and young adults long after Kawasaki disease: a virtual histology-intravascular ultrasound study. Circulation 2009; 119 : 2829–2836.
15. Kounis NG, Mazarakis A, Tsigkas G et al. Kounis syndrome: a new twist on an old disease. Future Cardiol 2011; 7 : 805–824.
16. Finkel JB, Marhefka GD. Rethinking cocaine-associated chest pain and acute coronary syndromes. Mayo Clin Proc 2011; 86 : 1198–1207.
17. Rubin JB, Borden WB. Coronary heart disease in young adults. Curr Atheroscler Rep 2012; 14 : 140–149.
18. Corti R, Hutter R, Badimon JJ et al. Evolving concepts in the triad of atherosclerosis, inflammation and thrombosis. J Thromb Thrombolysis 2004; 17 : 35–44.
19. Maradit-Kremers H, Crowson CS, Nicola PJ et al. Increased unrecognized coronary heart disease and sudden deaths in rheumatoid arthritis: a population-based cohort study. Arthritis Rheum 2005; 52 : 402–411.
20. Gaspar J, Benchimol C, Gadelha T et al. Arterial thrombosis and acute myocardial infarction with angiographically normal coronary arteries in a woman heterozygous for both factor V Leiden and prothrombin mutation. Rev Port Cardiol 2011; 30 : 727–729.
21. Mugnolo A, Toniolo M, Cicoira M et al. Myocardial infarction in a young patient with a previous history of repeated thrombophlebitis: combination of factor V Leiden and prothrombin G20210A gene polymorphisms with coronary artery disease. J Cardiovasc Med (Hagerstown) 2010; 11 : 125–126.
22. Kim RJ, Becker RC. Association between factor V Leiden, prothrombin G20210A, and methylenetetrahydrofolate reductase C677T mutations and events of the arterial circulatory system: a meta-analysis of published studies. Am Heart J 2003; 146 : 948–957.
23. Khandanpour N, Willis G, Meyer FJ et al. Peripheral arterial disease and methylenetetrahydrofolate reductase (MTHFR) C677T mutations: A case-control study and meta-analysis. J Vasc Surg. 2009; 49 : 711–718.
24. Van de Werf F, Bax J, Betriu A et al. ESC Committee for Practice Guidelines (CPG). Management of acute myocardial infarction in patients presenting with persistent ST-segment elevation: the Task Force on the Management of ST-Segment Elevation Acute Myocardial Infarction of the European Society of Cardiology. Eur Heart J 2008; 29 : 2909–2945.
25. Thygesen K, Alpert JS, White HD. Joint ESC/ACCF/AHA/WHF Task Force for the Redefinition of Myocardial Infarction. Universal definition of myocardial infarction. Eur Heart J 2007; 28 : 2525–2538.
26. Day C. Metabolic syndrome, or what you will: definitions and epidemiology. Diab Vasc Dis Res 2007; 4 : 32–38.
27. Kotseva K, Wood D, De Backer G et al. EUROASPIRE Study Group. EUROASPIRE III: a survey on the lifestyle, risk factors and use of cardioprotective drug therapies in coronary patients from 22 European countries. Eur J Cardiovasc Prev Rehabil 2009; 16 : 121–137.
28. Widimsky P, Zelizko M, Jansky P et al. CZECH investigators. The incidence, treatment strategies and outcomes of acute coronary syndromes in the ‘reperfusion network’ of different hospital types in the Czech Republic: results of the CZech Evaluation of acute Coronary syndromes in Hospitalized patients (CZECH) registry. Int J Cardiol 2007; 119 : 212–219.
29. Widimský P, Želízko M, Janský P et al. Registr CZECH. Jak léčíme akutní koronární syndromy v České republice? Výsledky registru CZECH. Cor Vasa – Kardio 2007; 49 : 7–8.
30. Honjo K, Iso H, Inoue M et al. Adult height and the risk of cardiovascular disease among middle aged men and women in Japan. Eur J Epidemiol 2011; 26 : 13–21.
31. Lawlor DA, Taylor M, Davey Smith G et al. Associations of components of adult height with coronary heart disease in postmenopausal women: the British women’s heart and health study. Heart 2004; 90 : 745–749.
32. Paajanen TA, Oksala NK, Kuukasjärvi P et al. Short stature is associated with coronary heart disease: a systematic review of the literature and a meta-analysis. Eur Heart J 2010; 31 : 1802–1809.
33. Batty GD, Shipley MJ, Gunnell D et al. Height, wealth, and health: an overview with new data from three longitudinal studies. Econ Hum Biol 2009; 7 : 137–152.
34. Smulyan H, Marchais SJ, Pannier B et al. Influence of body height on pulsatile arterial hemodynamic data. J Am Coll Cardiol 1998; 31 : 1103–1109.
35. Picchi A, Pasqualini P, D’Aiello I et al. Acute ST-elevation myocardial infarction in a 15-year-old boy with celiac disease and multifactorial thrombotic risk. Thromb Haemost 2008; 99 : 1116–1118.
36. Di Tola M, Barillà F, Trappolini M et al. Antitissue transglutaminase antibodies in acute coronary syndrome: an alert signal of myocardial tissue lesion? J Intern Med 2008; 263 : 43–51.
37. Forte GI, Vaccarino L, Palmeri M et al. Analysis of polymorphisms Leiden Factor V G1691A and prothrombin G20210A as risk factors for acute myocardial infarction. Biogerontology 2011; 12 : 485–490.
38. Armitage JM, Bowman L, Clarke RJ et al. Study of the Effectiveness of Additional Reductions in Cholesterol and Homocysteine (SEARCH) Collaborative Group. Effects of homocysteine-lowering with folic acid plus vitamin B12 vs placebo on mortality and major morbidity in myocardial infarction survivors: a randomized trial. JAMA 2010; 303 : 2486–2494.
39. Albert CM, Cook NR, Gaziano JM et al. Effect of folic acid and B vitamins on risk of cardiovascular events and total mortality among women at high risk for cardiovascular disease: a randomized trial. JAMA 2008; 299 : 2027–2036.
40. Di Minno MN, Tremoli E, Coppola A et al. Homocysteine and arterial thrombosis: Challenge and opportunity. Thromb Haemost 2010; 103 : 942–961.
41. Widimsky P, Stellova B, Groch L et al. PRAGUE Study Group Investigators. Prevalence of normal coronary angiography in the acute phase of suspected ST-elevation myocardial infarction: experience from the PRAGUE studies. Can J Cardiol 2006; 22 : 1147–1152.
42. Monhart Z, Grünfeldová H, Janský P et al. Pilotní registr akutního infarktu myokardu – hodnocení kvality péče v non-PCI nemocnicích v průběhu 5 let. Vnitř Lék 2010; 56 : 21–29.
43. Morillas P, Bertomeu V, Pabón P et al. PRIAMHO II Investigators. Characteristics and outcome of acute myocardial infarction in young patients. The PRIAMHO II study. Cardiology 2007; 107 : 217–225.
44. Pařenica J, Kala P, Jarkovský J et al. Akutní srdeční selhání a časný rozvoj dysfunkce levé komory u pacientů s akutním infarktem myokardu s elevacemi ST léčených primární perkutánní koronární intervencí. Vnitř Lék 2011; 57 : 43–51.
45. Krupicka J, Widimska P, Nechvatal L et al. Inter-hospital transport for primary angioplasty does not compromise left ventricular function: six-month echocardiographic follow-up of the PRAGUE 1 Study. Jpn Heart J 2003; 44 : 313–322.
46. Horowitz JD, Arstall MA, Zeitz CJ et al. Is there still a role for treatment with beta-adrenoceptor antagonists in post-myocardial infarction patients with well-preserved left ventricular systolic function? Acute Card Care 2008; 10 : 144–147.
47. Prugger C, Keil U, Wellmann J et al. EUROASPIRE III Study Group. Blood pressure control and knowledge of target blood pressure in coronary patients across Europe: results from the EUROASPIRE III survey. J Hypertens 2011; 29 : 1641–1648.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2012 Číslo 10- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Akutní infarkt myokardu u mladých – stala se někde chyba? – editorial
- Méně invazivní kardiochirurgické přístupy pro léčbu ischemické choroby srdeční – editorial
- Viscerální leishmanióza – editorial
- Festina lente! – editorial
- Akutní infarkt myokardu u mladých nemocných – závažné nedostatky v systému akutní a následné péče
- Existuje vzťah medzi zápalovými markermi, oxidačným stresom a pooperačnou fibriláciou predsiení?
- Diagnostika, prognostické faktory a léčba sarkoidózy – retrospektivní analýza
- Fyziologická úloha vitaminu C ve vztahu ke složkám imunitního systému
- Hypoglykemie – fenomén, nad kterým moderní diabetologie pomalu vítězí
- AII antagonisté (candesartan a irbesartan) v léčbě kardiovaskulárních onemocnění
- Febrilní pancytopenie a hepatosplenomegalie jako hlavní symptomy viscerální leishmaniózy
- Vysoké podezření na ICHS získané anamnézou nesmí vyvrátit negativita některých objektivních vyšetřovacích metod – zkušenost ambulantního internisty
- Dabigatran-etexilát v klinické praxi pro prevenci tromboembolických příhod u nemocných s fibrilací síní
- Efekt ivabradinu na tepovou frekvenci, vývoj funkce levé komory a koncentraci NT-proBNP u pacientů se systolickým chronickým srdečním selháním – příklady z praxe
- Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi
- Vildagliptin v léčbě pacientů s diabetes mellitus 2. typu: co je nového?
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Fyziologická úloha vitaminu C ve vztahu ke složkám imunitního systému
- Diagnostika, prognostické faktory a léčba sarkoidózy – retrospektivní analýza
- Akutní infarkt myokardu u mladých nemocných – závažné nedostatky v systému akutní a následné péče
- Febrilní pancytopenie a hepatosplenomegalie jako hlavní symptomy viscerální leishmaniózy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



