-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Moderní trendy v inzulinoterapii
Up ‑ to ‑ day trends in insulin therapy
Patients with type 2 diabetes mellitus have a double risk of development of cardiovascular diseases than patients without diabetes. Two thirds of patients with type 2 diabetes mellitus can die from heart attack or a cerebrovascular accident if it is not possible to influence these risks by procedures such as decreasing the blood pressure, cholesterol level, glycemia and to stop smoking. The recommendations of ADA/ EASD for therapy of type 2 diabetes mellitus emphasizes that the therapy should be conducted in such a manner as to decrease the risk of cardiovascular complications and undesirable effects, primarily hypoglycemic events. A whole line of clinical studies, e. g. DCCT ‑ EDIC, UKPDS have documented the importance of intensive insulin therapy for achievement of normoglycemia, decreasing risk of microangiopathic complications and in follow‑up observation, also decreasing of cardiovascular risk. An ORIGIN study with insulin glargine documented the safety of therapy of long‑acting insulin analog and also reduction of development of new diabetes from pre‑diabetes. Insulin therapy with respect to the positive outcomes of study with insulin analogs moved up to the second line in algorithm therapy, immediately after metformin therapy and change of life style.
Key words:
insulin analogs – type 2 diabetes mellitus – hypoglycemia – cardiovascular diseases
Autoři: A. Adamíková; J. Rybka
Působiště autorů: Diabetologické centrum, koordinátorka MU Dr. Alena Adamíková, Ph. D., Interní klinika IPVZ Krajské nemocnice T. Bati, a. s., Zlín, přednosta prim. MU Dr. Jiří Latta
Vyšlo v časopise: Vnitř Lék 2013; 59(6): 440-443
Kategorie: 80. narozeniny prof. MUDr. Karla Horkého, DrSc., FACP (Hon.)
Souhrn
Pacienti s diabetem mellitus 2. typu mají dvojnásobně zvýšené riziko vývoje kardiovaskulárních onemocnění než pacienti bez diabetu a až 2/ 3 pacientů s diabetes mellitus 2. typu mohou zemřít na srdeční příhodu nebo cévní mozkovou příhodu, pokud se nepodaří ovlivnit riziko postupy, které zahrnují snížení krevního tlaku, hladiny cholesterolu, glykemie a zanechání kouření. Doporučení ADA/ EASD pro léčbu diabetu mellitu 2. typu zdůrazňují, že léčba má být vedena tak, aby se snížilo riziko kardiovaskulárních komplikací a nežádoucích účinků, především hypoglykemických příhod. Řada klinických studií, např. DCCT ‑ EDIC, UKPDS, prokázala význam intenzivní terapie inzulinem pro dosažení normoglykemie, poklesu rizika mikroangiopatických komplikací a kardiovaskulárního rizika. Studie ORIGIN s inzulinem glargin dokumentovala bezpečnost terapie dlouhodobým inzulinovým analogem a také redukci vzniku nového diabetu z prediabetických stadií. Inzulinoterapie se vzhledem k řadě pozitivních výsledků studií s inzulinovými analogy v algoritmu terapie posunula do druhé linie, hned za terapii metforminem a změnou životního stylu.
Klíčová slova:
inzulinová analoga – diabetes mellitus 2. typu – hypoglykemie – kardiovaskulární onemocněníÚvod
Současné postupy v léčbě diabetu mellitu 2. typu jsou ovlivněny výsledky velkých klinických studií a novými léky, ke kterým patří inkretiny a inhibitory SGLT ‑ 2. Inzulinoterapie získala nové místo v systému léčby, posunula se do časnějších stadií vývoje diabetu. Studie posuzují nejen efektivitu antidiabetické terapie, ale také bezpečnost pro pacienta. Krátkodobé efekty léčby jsou posuzovány poklesem hodnoty HbA1c v 1 – 2ročních studiích a rizikem vzniku hypoglykemických příhod. Dlouhodobé výsledky se soustřeďují na pokles kardiovaskulárního rizika, výskyt chronických diabetických komplikací a také na karcinogenní riziko. Mohou tak podstatně ovlivnit další použití antidiabetika v algoritmuterapie [1].
Studie zaměřené na intenzivní terapii u diabetiků 2. typu
UKPDS studie (the United Kingdom Prospective Diabetes Study) randomizovala 4 000 diabetiků 2. typu a srovnávala intenzivní léčbu sulfonylureou, metforminem a inzulinem s konvečními dietními postupy. Rozdíl v hodnotě HbA1c mezi intenzivně a konvenčně léčenou skupinou byl 0,9 % (7 % oproti 7,9 %). V intenzivně léčené skupině bylo riziko komplikací spojených s diabetem o 12 % nižší, o 10 % nižší úmrtí spojené s diabetem a o 6 % nižší pro všechny příčiny mortality. O 25 % došlo ke snížení mikrovaskulárních komplikací včetně nutnosti provádět retinální fotokoagulaci, makrovaskulární komplikace v aktivní části studie nebyly ovlivněny. V následném sledování se však došlo v původně intenzivně léčené skupině ke statisticky signifikantnímu snížení rizika infarktu myokardu (p = 0,014) a také snížení rizika mortality (HR = 0,87; p = 0,006). A to přesto, že došlo k vyrovnání hodnot HbA1c v obou skupinách. Nálezy jsou přisuzovány tzv. metabolické paměti v intenzivně léčené skupině od počátku vzniku onemocnění. Dále 730 diabetiků 2. typu ze studie UKPDS bylo randomizováno k terapii metforminem nebo jen dietou. V metforminové skupině došlo k 30% redukci komplikací spojených s diabetem a 42% redukci celkové mortality [2,3].
Studie ACCORD (the Action to Control Vascular Risk in Diabetes Study Group) sledovala 10 251 pacientů průměrného věku 62,2 roku s hodHbA1c 8,1 %, kteří byli léčeni intenzivní terapií s cílem dosáhnout HbA1c pod 6 % a standardní terapií s cílem HbA1c 7 – 7,9 %. Během 3,5letého sledování zemřelo 257 pacientů v intenzivně léčené skupině oproti 203 ve standardně léčené (p = 0,04). V intenzivně léčené skupině byly hmotnostní přírůstky více než 10 kg a častější hypoglykemie vyžadující pomoc druhé osoby (p < 0,001). Vzhledem ke zvýšené mortalitě byla studie předčasně ukončena. Zvýšení mortality bylo přisuzováno nárůstu závažných hypoglykemických příhod [4].
Ve studii ADVANCE bylo 11 140 pacientů s diabetem mellitem 2. typu randomizováno do standardní anebo intenzivně léčené skupiny, kde byl podáván gliklazid společně s dalšími antidiabetiky s cílem získat HbA1c ≤ 6,5 %. Během 5 let došlo ke snížení mikrovaskulárních komplikací (9,4 % oproti 10,9 %, p = 0,01), a to redukci incidence nefropatie (4,1 % oproti 5,2 %, p = 0,006) s nesignifikantním ovlivněním retinopatie (p = 0,05), ovlivnění větších makrovaskulárních příhod, úmrtí na kardiovaskulární příčiny, úmrtí ze všech příčin bylo rovněž statisticky nesignifikantní. Výskyt závažných hypoglykemických příhod byl větší v intenzivně léčené skupině (2,7 % oproti 1,5 %, p < 0,001) i když absolutní riziko nebylo závažné [5].
Ve studii VADT (the Veterans Administration Diabetes Trial) 1 791 diabetiků 2. typu bylo léčeno intenzivně a standardně a v intenzivně léčené skupině se podařilo dosáhnout HbA1c 6,9 % oproti 8,4 % ve druhé skupině. Neprokázal se signifikantní rozdíl v prvním výskytu kardiovaskulární příhody ani mikrovaskulárních komplikací. V intenzivně léčené skupině byl výskyt vedlejších účinků, hlavně hypoglykemických příhod, 24,1 % oproti 17,6 % ve standardně léčené [6].
Inzulinová analoga v léčbě diabetu mellitu 2. typu
Deficit inzulinové sekrece spojený s defektem účinku inzulinu a hyperglukagonemií vede u diabetiků 2. typu k excesivnímu uvolnění hepatické glukózy a snížení periferní absorpce glukózy. Následná hyperglykemie a zvýšení volných mastných kyselin způsobuje ztrátu funkce b buněk a zvyšuje apoptózu. V některých studiích se prokázalo [7], že již ve stadiu porušené glukózové tolerance je ztraceno až 40 % b buněk. V retrospektivní analýze [8] výsledků časné inzulinoterapie u nově diagnostikovaných diabetiků 2. typu bylo dokumentováno, že iniciální inzulinová terapie zabezpečí lepší dlouhotrvající remisi než primární zahájení perorální antidiabetické léčby, zřejmě zlepšením funkce b buněk.
Doporučení pro léčbu diabetu mellitu 2. typu dle ADA/EASD (American Diabetes Association/European Association of the Study of Diabetes) [9] zdůraznilo péči orientovanou na pacienta, s minimalizací nežádoucích účinků, především hypoglykemií a snížením kardiovaskulárního rizika. V algoritmu terapie se inzulin přesunul do druhé linie léčby za terapii metforminem. Inzulin je používán v této časné úrovni jako bazální inzulin a s výhodou jsou používána dlouhodobě působící bazální analoga, které se kombinují s perorálními antidiabetiky.
Celá řada studií treat ‑ to ‑ target se zabývala kombinací perorálních antidiabetik s bazálním inzulinovým analogem glarginem titrovaným dle glykemie nalačno. Ve sdružené analýze [10] 2 171 pacientů z 11 studií tohoto typu nejmenší počet symptomatických hypoglykemií s hodnotami pod 2,8 mmol/ l byl ve skupině, kde byl glargin kombinován jen s metforminem – 0,67 příhod/ pacienta/ rok oproti 1,05 příhod/ pacienta/ rok při kombinaci se sulfonylureou a 1,56 hypoglykemií/ pacienta/ rok při kombinaci sulfonylurea/ glargin/ metformin (p = 0,0576). Ve sdružené analýze [11] dat 607 pacientů s diabetes mellitus 2. typu ze 17 treat ‑ to ‑ target, kde byl in-zulin glargin podáván jen s metformi-nem, byl prokázán konzistentně nízký výskyt hypoglykemických příhod při dosažení požadovaných cílů kompenzace – méně než 1 hypoglykemie/ /pacienta/ rok.
Časnou terapií inzulinem se zabývala studie ORIGIN (Outcome Reduction with an Initial Glargine INtervention) [12]. Cílem multicentrické mezinárodní studie, ve které bylo randomizováno 12 500 pacientů, bylo stanovit, zda substituční inzulinová léčba glarginem vedená k cílové hodnotě glykemie nalačno 5,3 mmol/ l může snížit kardiovaskulární morbiditu a/ nebo mortalitu u jedinců s vysokým kardiovaskulárním rizikem s poruchou glukózové tolerance, zvýšenou glykemií nalačno nebo nově zjištěným diabetem mellitem 2. typu. Ve studii se podařilo terapií inzulinem glargin dosáhnout požadovanou glykemii nalačno, hodnotu HbA1c pod 6,5 % již během 1. roku a udržet po celou dobu 6,2 roku. Ve studii tedy bylo až 3násobné zvýšení pravděpodobnosti dosažení a udržení hodnoty HbA1c. Výskyt závažných hypoglykemií byl ≤ 1 na 100 osobo-roků, 43 % pacientů nezaznamenalo žádnou hypoglykemii přes dosažení normoglykemie. Incidence kardiovaskulárních příhod (nefatální infarkty myokardu, nefatální cévní mozkové příhody nebo kardiovaskulární úmrtí) a celková mortalita při terapii glarginem zůstala signifikantně neovlivněna. Nebyl zjištěn ani statistický důkaz o interakci mezi účinky inzulinu glargin a ω ‑ 3 - mastných kyselin pro jakýkoli primární či sekundární end--point (p > 0,14). Nedošlo k ovlivnění výskytu mikrovaskulárních komplikací, ani onkologických onemocnění. Pacienti s prediabetem léčení inzulinem glargin měli o 28 % menší pravděpodobnost vzniku nového diabetu (25 % vs 31 %; OR 0,72; 95% CI 0,58 – 0,91; p = 0,006). Substudií studie ORIGIN byla studie GRACE [13], ve které bylo zařazeno 1 184 pacientů s kardiovaskulárním onemocněním a/ nebo kardiovaskulárními rizikovými faktory plus zvýšená glykemie nalačno, porušená glukózová tolerance nebo nově vzniklý diabetes mellitus 2. typu. Pacienti měli buď inzulin glargin, nebo standardní péči a dvojitě slepou terapii s 1g kapslemi ω ‑ 3 - mastných kyselin (n ‑ 3FA) s možnými efekty na aterosklerózu. Primárním výstupem bylo sledování změny v maximální intimomediální tloušťce a. carotis communis, bifurkace a a. carotis interna, sekundárním výstupem byla změna v maximální intimomediální tloušťce společné karotidy a společně karotidy plus bifurkace. Terapie inzulinem glargin v intenzivně léčené skupině oproti standardní léčbě vedla k nesignifikantní změně v primárním výstupu (rozdíl 0,0030 ± 0,0021 mm/ rok, p = 0,145) a k signifikantní redukci v sekundárním výstupu (rozdíly 0,0033 ± 0,0017 mm/ rok, p = 0,049 a 0,0045 ± 0,0021 mm/ rok, p = 0,032). V terapii n ‑ 3FA nebyl signifikantní rozdíl mezi léčbou a placebem. Autoři uzavřeli, že inzulin glargin titrovaný k normoglykemii u pacientů s KV onemocněním a/ nebo KV rizikovými faktory a dysglykemií redukoval progresi intimomediální tloušťky karotid. Na studii ORIGIN navazuje následné sledování studie ORIGINALE (ORIGIN And Legacy Effects), která má potenciál během 2 roků zjistit efekt původní aktivní intervence glarginem na úmrtí z KV příčin, incidenci nefatálních infarktů myokardu, cévních mozkových příhod plus revaskularizačních výkonů, hospitalizací pro srdeční selhání a výskyt mikrovaskulárních komplikací. Výsledky studie budou k dispozici v roce 2014 (tab. 1) [14].
Tab. 1. Vliv intenzivní terapie diabetu na mikrovaskulární komplikace, kardiovaskulární onemocnění a mortalitu. Souhrn velkých klinických studií. 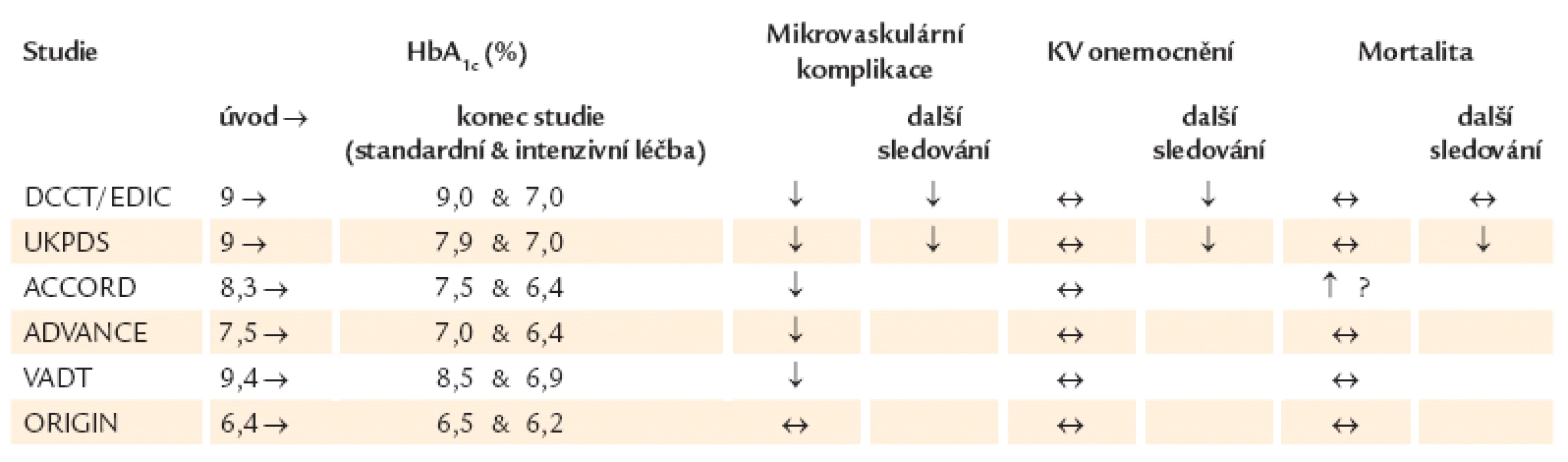
Novým dlouhodobě působícím inzulinovým analogem je inzulin degludec. Degludec má stabilní profil účinku a ultradlouhodobý efekt trvání přes 42 hod. Po subkutánní injekci tvoří solubilní multi‑hexamery. V 52týdenní studii [15] byl porovnáván degludec a glargin u 1 030 diabetiků 2. typu neuspokojivě kompenzovaných perorálními antidiabetiky. V hodnotě HbA1c nebyl signifikantní rozdíl, glykemie nalačno byla signifikantně nižší s degludecem (p = 0,005) a rovněž počet nočních hypoglykemií byl nižší při terapii degludecem o 36 % (p = 0,04). Vzhledem k dlouhodobému účinku inzulinu byla publikována studie, která se zabývala dávkováním degludecu 3krát týdně (pondělí, středa, pátek) ve srovnání s glarginem 1krát denně u 927 diabetiků 2. typu ve 26týdenním sledování. Porovnání z hlediska riziko/ přínos hlavně z hlediska hypoglykemických příhod nepodpořilo dávkovací schéma 3krát týdně [16]. Inzulin má připravovány studie se zaměřením na kardiovaskulární riziko.
Při zhoršení kompenzace pacienta léčeného inkretiny je možná i kombinace GLP‑1 analog s inzulinem, opět s dlouhodobě působícím analogem. Ve studii [17] postupná intenzifikace léčby metformin plus liraglutid plus detemir vedla u 52 % pacientů k dosažení HbA1c < 7 % při zachování původního hmotnostního úbytku z úvodu léčby GLP‑1 analogem. Také ve studii GetGoal Duo 1 [18] kombinující lixisenatid a inzulin glargin se snížila postprandiální glykemie o 3,16 mmol/ l a HbA1c klesl na 6,96 %.
Terapii dlouhodobě působícím analogem při další progresi diabetu a nedosažení požadovaných cílů kompenzace je možné postupně intenzifikovat přidáváním krátkodobě působících analog k hlavním jídlům s ponecháním terapie metforminem a/nebo s inhibitory DPP ‑ 4 (dipeptidylpeptidázy ‑ 4). Alternativou k těmto inzulinovým režimům bazál/ bolus je využití premixů (směsných inzulinů) s analogy o různém obsahu krátkodobě působícího analoga. V 48týdenní studii PARADIGM [19] u 426 diabetiků 2. typu neuspokojivě kompenzovaných perorálními antidiabetiky byl podáván inzulin lispro mix 25 1krát denně oproti inzulinu glargin. Dle kompenzace dávka lispro mix 25 byla postupně intenzifikována až na 3 denní dávky a léčba glarginem byla intenzifikována přidáváním lispra k hlavním jídlům. V obou skupinách bylo dosaženo podobné hodnoty HbA1c, postprandiálních glykemií, hypoglykemických příhod i hmotnosti. Mezi skupinami nebyl statisticky signifikantní rozdíl.
Závěr
Diabetes mellitus 2. typu je chronické progresivní onemocnění spojené s vysokou kardiovaskulární morbiditou a mortalitou. Léčba vyžaduje postupnou kombinaci antidiabetik. V algoritmu se inzulinoterapie posunula do časnějších stadií. Cílem je nejen dosažení požadované kontroly glykemie, ale i šetření funkce β buněk, minimalizace nežádoucích účinků, zvláště hypoglykemií a snížení kardiovaskulárního rizika.
MU Dr. Alena Adamíková, Ph.D.
www.kntb.cz
e‑mail: adamikova@bnzlin.cz
Doručeno do redakce: 30. 4. 2013
Zdroje
1. Rendell M. The path to approval of new drugs for diabetes. Expert Opin Drug Saf 2013; 12 : 195 – 207.
2. UKPDS Group. Intensive blood glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes. Lancet 1998; 352 : 837 – 853.
3. Holman RR, Paul SK, Bethel MA et al. 10‑year follow‑up of intensive glucose control in type 2 diabetes. N Engl J Med 2008; 359 : 1577 – 1589.
4. The Action to Control Cardiovascular Risk in Diabetes Study Group. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med 2008; 358 : 2545 – 2559.
5. The ADVANCE Collaborative Group. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008; 358 : 2560 – 2572.
6. Duckworth W, Abraira C, Moritz T et al. Glucose control and vascular complications in veterans with type 2 diabetes. N Engl J Med 2009; 360 : 129 – 139. Erratum in: N Engl J Med 2009; 361 : 1028.
7. Kjems LL, Kirby BM, Welsd M et al. Decreasein beta‑cell mass leads to impaired pulsatile insulin secretion, reduced postprandial hepatic insulin clearance, and relative hyperglucagonemia in the minipig. Diabetes 2001; 50 : 2001 – 2012.
8. Chon S, Oh S, Kim SW et al. The effect of early insulin therapy on pancreatic beta‑cell function and long‑term glycemic control in newly diagnosed type 2 diabetic patients. Korean J Intern Med 2010; 25 : 273 – 281.
9. Inzucchi SE, Bergenstal RM, Buse JB et al. Management of hyperglycemia in type 2 diabetes: a patient ‑ centered approach. Position statement of the American Diabetes Association (ADA) and the European Association fot the Study of Diabetes (EASD). Diabetes Care 2012; 35 : 1364 – 1379.
10. Fonseca V, Gill J, Zhou R et al. An analysis of early insulin glargine added to metformin with or without sulfonylurea: impact on glycaemic control and hypoglycaemia. Diab Obes Metab 2011; 13 : 814 – 822.
11. Owens D, Dain MP, Landgraf W. Early onset of glycaemic improvements after insulin initiation with glargine in T2DM patients uncontrolled with OADS. CODHy 2012 abstrakt 113 [online] [cit. 06 - 02 - 2013]. Available from: www.codhy.com/ 2012/ abstract_list.aspx.
12. Gerstein HC, Bosch J, Dagenais GR et al. ORIGIN Trial Investigators. Basal insulin and cardiovascular and other outcomes in dysglycemia. N Engl J Med 2012; 367 : 319 – 328.
13. Lonn EM, Bosch J, Diaz R et al. Effect of insulin glargine and n ‑ 3FA on carotid intima ‑ media thickness in people with dysglycemia at high risk for cardiovascular events. Diabetes Care 2013; 5 : 1 – 9.
14. Bergenstal RM, Bailey C, Kendall DM. Type 2 diabetes: assessing the relative risks and benefits of glucose-lowering medications. Am J Med 2010; 123: e9–e18.
15. Zinman B, Philis ‑ Tsimikas A, Handelsman Yet al. Effect of insulin degludec on glycaemic control and nocturnal hypoglycaemia compared with insulin glargine: a 1‑year trial in insulin‑-naive patients with type 2 diabetes. Diabetologia 2012; 55 (Suppl 1): S22.
16. DeVries JH, Ratner RE, Bode BW et al. Two phase 3 trial of three ‑ times weekly insulin degludec versus once ‑ daily insulin glargine in insulin‑naïve people with type 2 diabetes. Diabetologia 2012; 55 (Suppl 1): S21.
17. Rosenstock J, DeVries JH, Seufert J et al. A new type 2 diabetes treatment paradigm: sequential addition of liraglutide to metformin and then basal insulin detemir. Diabetes 2011; 60 (Suppl 1): A76.
18. Rosenstock J, Forst T, Aronson R et al. Once ‑ daily lixisenatide added on to consistently titrated insulin glargine plus oral agents in type 2diabetes: the GetGoal ‑ Duo 1 study. Diabetologia 2012; 55 (Suppl 1): S333.
19. Bowering K, Reed VA, Felicio J et al. A study comparing insulin lispro mix 25 with glargine plus lispro therapy in patients with type 2 diabetes who have inadequate glycaemic control on oral antihyperglycaemic medication: results of the PARADIGM study. Diabet Med 2012; 29: e263 – e272.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2013 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Ferinject: správně indikovat, správně podat, správně vykázat
-
Všechny články tohoto čísla
- Významné životní jubileum prof. MU Dr. Karla Horkého, DrSc.
- Národní Program Komplexní Interní Péče (NPKIP). Interna jako páteřní obor zdravotního systému ČR
- Počátky České kardiologické společnosti a české kardiologie
- Moderní trendy v inzulinoterapii
- Vplyv tuhosti aorty na centrálnu hemodynamiku a na kardiovaskulárny systém
- Lipidy a veľkosť lipoproteínových častíc u pacientov s novozisteným a doposiaľ neliečeným diabetes mellitus 2. typu
- Metabolický syndróm a prediabetické stavy
- Rezistentná hypertenzia v staršom veku
- Epigenetická cytostatika a jejich role v protinádorové léčbě
- Environmentálny estrogén bisfenol A a jeho účinky na organizmus človeka
- Jak ovlivňuje gravidita onemocnění hypofýzy
- Diferenciálna diagnóza a liečba hyponatriémie
- Adherence a perzistence se zaměřením na léčbu hypertenzních pacientů
- Diuretika v monoterapii a v kombinaci s diuretiky a nediuretiky v léčbě hypertenze
- Hypertenze u pacientů s polycystickými ledvinami – incidence, patogeneze, prognóza, terapie
- Primární hyperaldosteronizmus: častá forma sekundární hypertenze s vyšším kardiovaskulárním rizikem
- Chronická obstrukční plicní nemoc pohledem nových doporučení – souhrn aktuálního fenotypově zaměřeného standardu České pneumologické a ftizeologické společnosti pro internisty
- Účinnost léčby anagrelidem u nemocných s Ph‑ negativními myeloproliferativními chorobami: ovlivnění výskytu trombózy ve výstupech Registru pacientů s diagnózou esenciální trombocytemie a trombocytemie provázející jiné myeloproliferativní onemocnění léčených Thromboreductinem® ke konci roku 2012
- Recept na individualizaci antikoagulační léčby
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Diferenciálna diagnóza a liečba hyponatriémie
- Jak ovlivňuje gravidita onemocnění hypofýzy
- Diuretika v monoterapii a v kombinaci s diuretiky a nediuretiky v léčbě hypertenze
- Environmentálny estrogén bisfenol A a jeho účinky na organizmus človeka
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



