-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaRupturovaná infekčná pseudoaneryzma a. femoralis superficialis: prehľad literatúry a kazuistika
Autoři: P. Mondek 1; T. Dulka 2; J. Slyško 2; J. Tomka 2; V. Šefránek 2
Působiště autorů: Oddelenie cievnej chirurgie, FN Nitra, Slovenská republika, primár: h. doc. MUDr. P. Mondek, PhD. 1; Klinika cievnej chirurgie, Národný ústav srdcových a cievnych chorôb a. s., Bratislava, Slovenská republika, prednosta: prof. MUDr. V. Šefránek, PhD. 2
Vyšlo v časopise: Rozhl. Chir., 2007, roč. 86, č. 2, s. 75-77.
Kategorie: Monotematický speciál - Původní práce
ÚVOD
Tepny dolných končatín (DK) sú po aorte druhým najčastejším miestom výskytu arteriálnych aneuryziem. Aneuryzmy a. femoralis superficialis (AFS) a a. poplitea (AP) sú oveľa zriedkavejšie ako aneuryzmy brušnej aorty (AAA) pričom ich výskyt sa odhaduje na 7/100 000 obyvateľov ročne 1. V literatúre sa nevyskytujú väčšie randomizované klinické štúdie týkajúce sa periférnych aneuryziem a väčšina odkazov je založená na osobnej skúsenosti, empírii pracoviska a referencii kazuistík. Z hľadiska etiologického ide väčšinou o výdute degeneratívne (vzniknuté na podklade aterosklerózy), alebo súvisiace s niektorým systémovým ochorením väziva. Izolované aneuryzmy AFS, ktoré nie sú spojené s koincidenciou aneuryzmy v iných lokalitách, tvoria iba 1 % zo všetkých femorálnych aneuryziem. Oblasť femorálnych tepien je najčastejším miestom vzniku infekčných pseudoaneuryziem, pretože je to časté miesto aplikácie drog a výskytu cievnych anastomóz. Rozlišujeme 4 typy infekčných aneuryziem: 1. mykotické aneuryzmy 2. aneuryzmy vzniknuté na podklade bakteriálnej arteritídy (primárne) 3. sekundárne infikované aneuryzmy 4. posttraumatické infekčné nepravé aneuryzmy [2].
- Mykotické aneuryzmy vznikajú na podklade septickej embolizácie kardiálnej etiológie do vasa vasorum aorty a periférnych ciev. Za predominantné miesta vzniku infekčných výdutí sú považované aorta, intrakaraniálne tepny, a. mesenterica superior a femorálne tepny. Častejšie sú postihnuté ateroskleroticky zmenené tepny [3]. Z hľadiska bakteriologického dominujú streptokoky a stafylokoky.
- Výskyt primárnych infekčných arteriálnych aneuryziem vzrastá (prevalencia 0,6 %), čo je zapríčinené najmä zvyšujúcim sa priemerným vekom dožitia a vyšším výskytom aterosklerózy [4]. Predominantným etiologickým agens v tejto skupine výdutí sú stafylokoky, Escherichia coli a salmonely.
- AAA sú považované za predilekčné miesto sekundárnej bakteriálnej kolonizácie, pričom v mikrobiálnom obraze dominuje Staphylococcus epidermidis. V súčasnej ére je potrebné brať do úvahy aj možnosť sekundárnej kolonizácie pri perkutánnych výkonoch [5].
- Infekčné pseudoaneuryzmy sa vyskytujú v klinickej praxi pomerne často. Vo vyspelých krajinách súvisí ich výskyt hlavne s abúzom návykových látok, úrazmi a zvyšovaním počtu perkutánnych intervencií. Zdrojom infekcie môže byť aj kanylová infekcia spôsobená nozokomiálnymi kmeňmi baktérií [6]. Klinická prezentácia infekčných aneuryziem závisí od etiológie, anatomickej lokalizácie a veľkosti. Riziká spojené s výskytom aneuryzmy sú všeobecne známe, pričom u infekčných aneuryziem je potrebné brať do úvahy niektoré špecifiká, ktoré môžu viesť k správnej diagnóze už pred operačným výkonom (chronické subfebrílie nejasnej etiológie, pozitívne hemokultúry, sepsa, leukocytóza, zvýšená koncentrácia C - reaktívneho proteínu).
KAZUISTIKA
Koncom decembra 2005 bol prijatý na rajónne chirurgické oddelenie 60-ročný muž so 4-mesačnou anamnézou undulujúcich bolestí ľ. stehna a s pulzujúcou rezistenciou v tejto oblasti. Bolo robené angiografické vyšetrenie s nálezom pseudoaneuryzmy v oblasti strednej tretiny AFS (Obr. 1). Úraz, abúzus narkotík a iatrogénne poškodenie boli anamnesticky vylúčené. Pacient sa liečil dlhodobo na ulceróznu kolitídu (Prednison, Salofalk). S bolesťami a príznakmi ruptúry bol začiatkom januára 2006 preložený na Kliniku cievnej chirurgie NÚSCH a.s. Pri príjme dominovala v laboratórnom obraze anémia a leukocytóza. V strednej tretine ľ. stehna bola hmatateľná bolestivá pulzujúca rezistencia veľkosti 10x8 cm. Končatina bola bez známok akútnej ischémie, boli dobre hmatateľné periférne pulzácie. Kožný kryt bol intaktný, pričom nad rezistenciou bol prítomný kožný erytém. Pacient bol indikovaný k neodkladnému operačnému výkonu. Na základe anamnézy, klinického stavu a angiografického vyšetrenia sme anticipovali infekčnú etiológiu a tomu sme prispôsobili aj stratégiu operácie. V úvode operácie bola vypreparovaná femorálna bifurkácia pričom bola zistená lymfadenopatia. Potom sme z laterálneho prístupu vypreparovali 2. segment a. poplitea. Odber v. saphena magna (VSM) sme uskutočnili z ipsilaterálnej končatiny, z kontinuálnej incízie na predkolení a dolnej tretine stehna. Po opracovaní, VSM sme reverzne implantovali, autológny, žilný, extraanatomický femoropopliteálny bypass prebiehajúci podkožne po anterolaterálnej strane stehna (Obr. 2). Po zašití a sterilnom prekrytí všetkých operačných rán sme pristúpili resekcii pseudoaneuryzmy, nekrektómii a drenáži, pričom bola rana ponechaná na sekundárne hojenie (Obr. 3). Pseudoaneuryzma bola exkludovaná (ligatúra tepien pod a nad anastomózamy). Kultivačne bol dokázaný výskyt Salmonela enteritidis v oblasti výskytu pseudoaneuryzmy. V pooperačnom období bola zahájená cielená parenterálna antibiotická liečba a lokálna liečba dezinfekčnými roztokmi. Pacient bol prepustený 7. pooperačný deň do ambulantnej starostlivosti. Pri kontrole, 4 mesiace po operácii, je rekonštrukcia priechodná, pacient chodí a všetky operačné rany sú zahojené (Obr. 4).
Obr. 1. Digitálna subtrakčná angiografia stehna Pic. 1. Digital subtraction angiography of the thigh 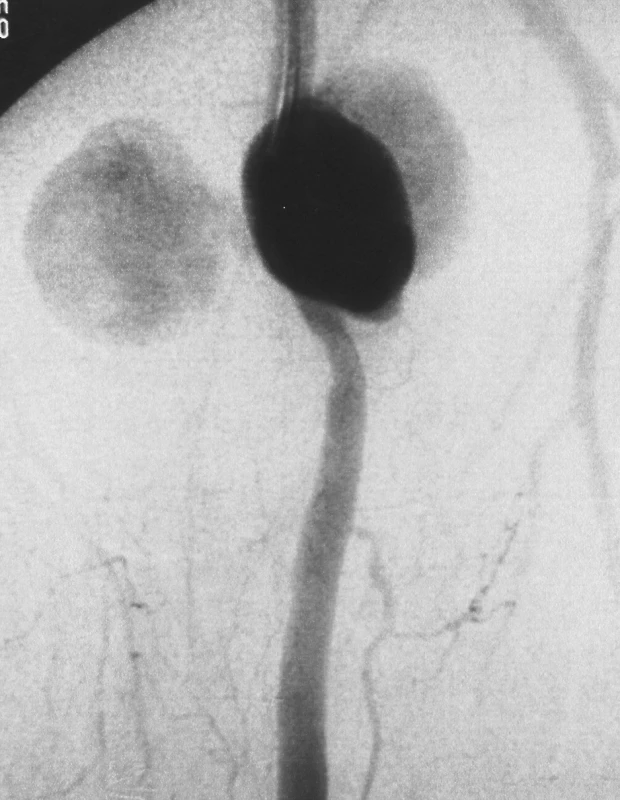
Obr. 2. Priebeh extraanatomickej rekonštrukcie Pic. 2. Course of the extraanatomical reconstruction 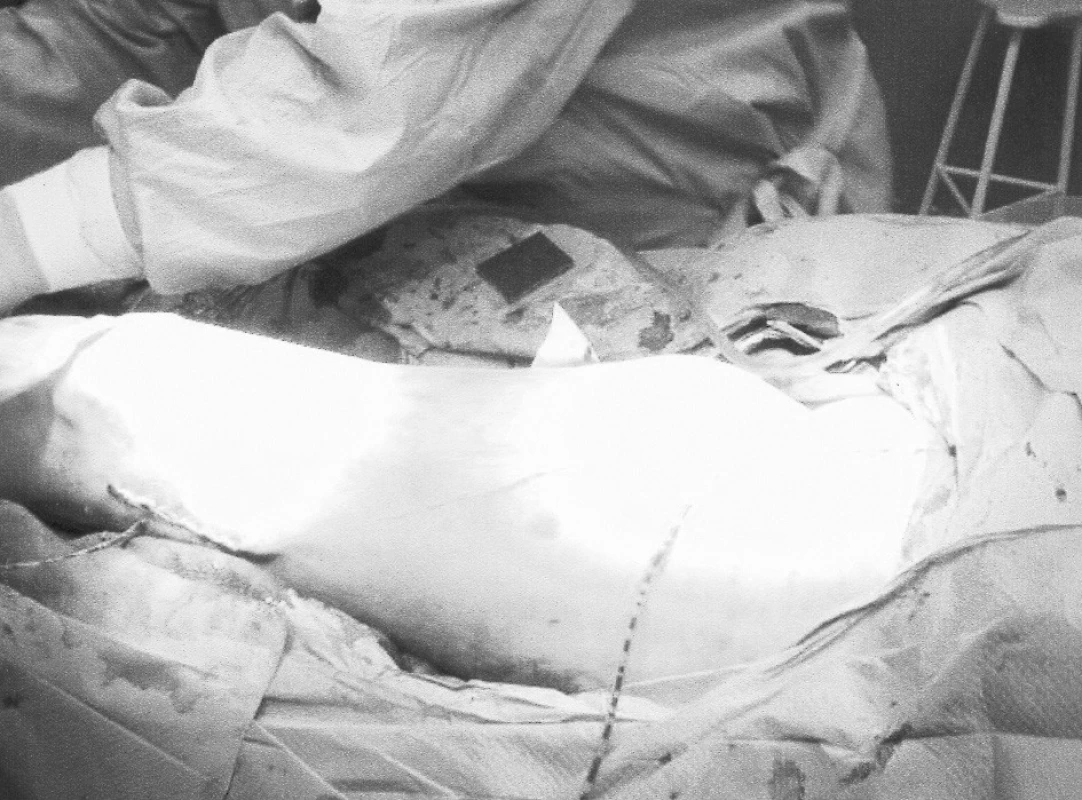
Obr. 3. Stav po excízii pseudoaneuryzmy a nekrektómii Pic. 3. Status following excission of the pseudoaneurysm and necrectomy 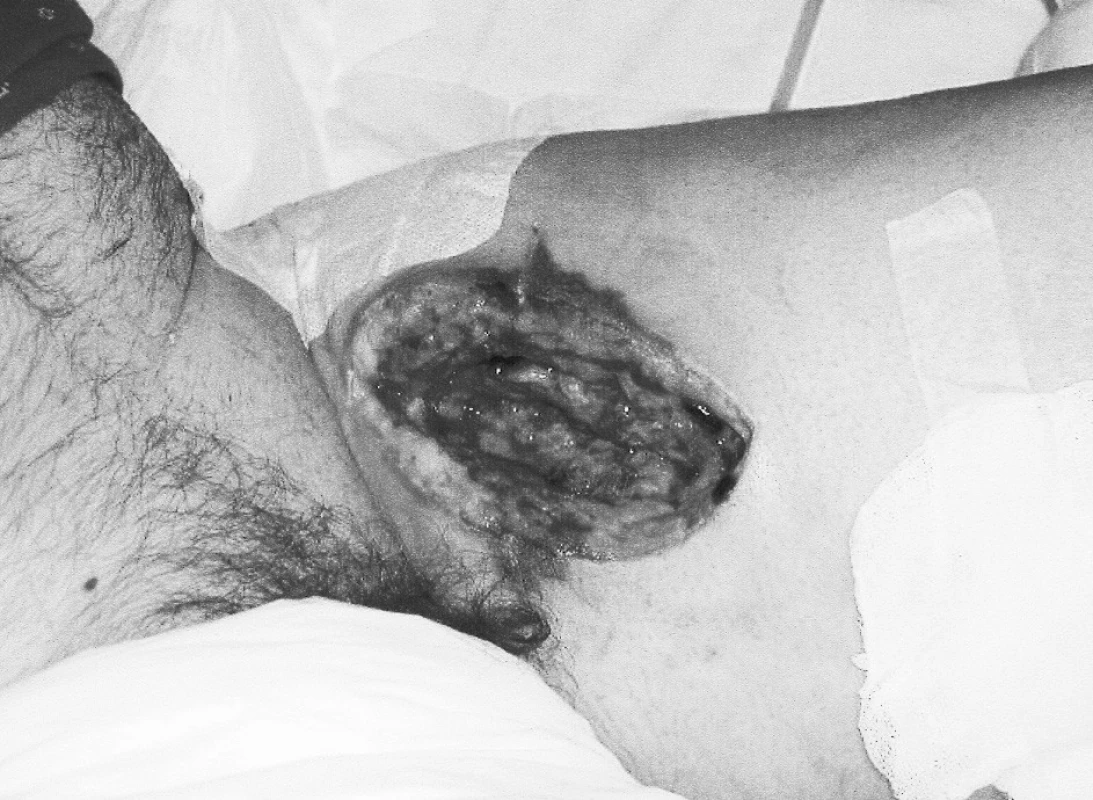
Obr. 4. Rana po excízii pseuroaneuryzmy, stav po 4 mesiacoch Pic. 4. The post- pseudoaneurysm excision wound, 4 months later 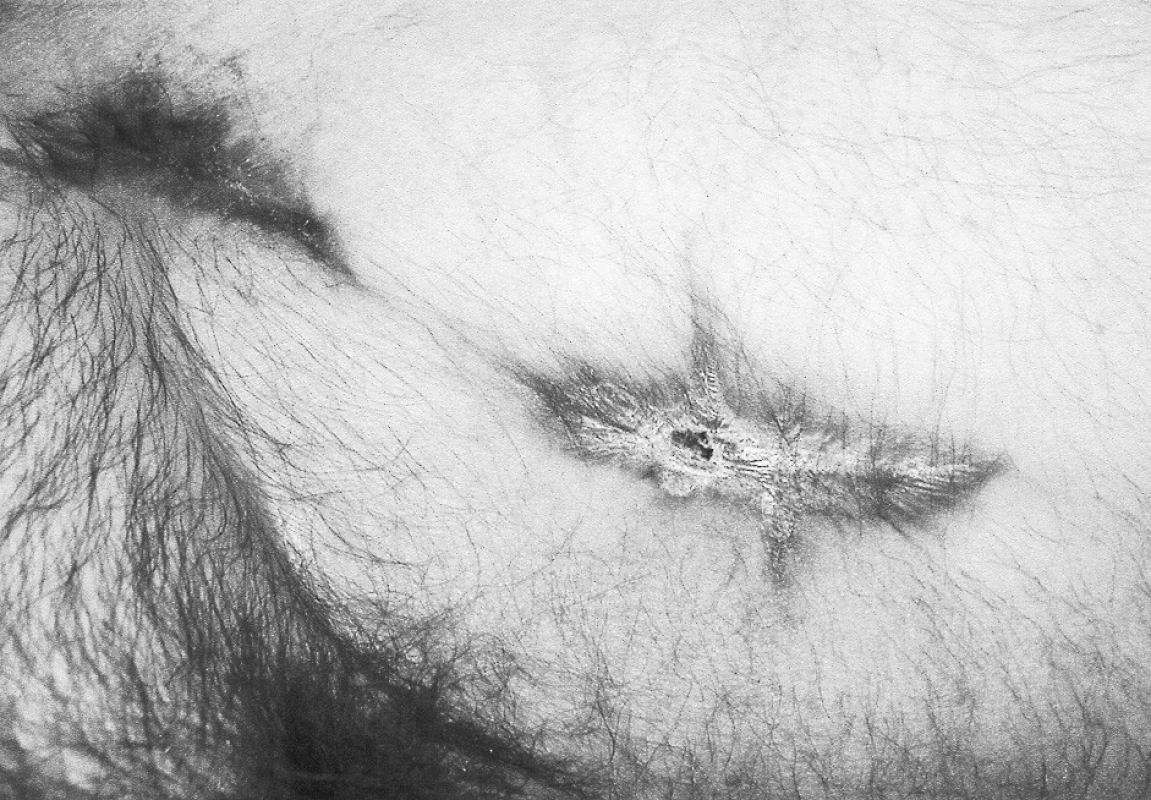
ZÁVER
Základným cieľom chirurgickej liečby akejkoľvek aneuryzmy na DK je exklúzia (resekcia) výdute a revaskularizácia končatiny. Na vzniku pseudoaneuryzmy u pacienta vo vyššie prezentovanej kazuistike sa pravdepodobne podielala aj medikamentózne determinovaná imunosupresia (liečba ulceróznej kolitídy). Niektorí autori tvrdia, že optimálnou liečbou rupturovanej infekčnej aneuryzmy je endovaskulárna terapia. Jej význam je však kontroverzný. Výhodou otvorenej liečby je, že dovoľuje totálnu excíziu infikovaného materiálu a dokonalý debridement. Pri endovaskulárnej liečbe infikované tkanivo zostáva in situ a je opäť implantovaný cudzorodý materiál [7. Na druhej strane v elektívnych prípadoch, hlavne pri infekčných AAA, môžu pacienti z endovaskulárnej liečby profitovať [8. V prípade, že predpokladáme infekčnú etiológiu je potrebné použiť autológny žilový materiál a viesť rekonštrukciu mimo infekčný terén. Existuje viacero možností extraanatomickej revaskularizácie DK (Obr. 5). Femoropoliteálny, žilový, extraanatomický bypass prebiehajúci po anterolaterálnej strane stehna s distálnou anastomózou našitou na laterálnej stene a. poplitea predstavuje jednu z účinných metód. Tento typ rekonštrukcie je výhodný najmä v prípadoch, keď sa nachádza infekčné ložisko na mediálnej ploche strednej a distálnej tretiny stehna.
Obr. 5. Možnosti extraanatomickej rekonštrukcie v oblasti stehna Pic. 5. Options for extraanatomical reconstructions in the thigh region 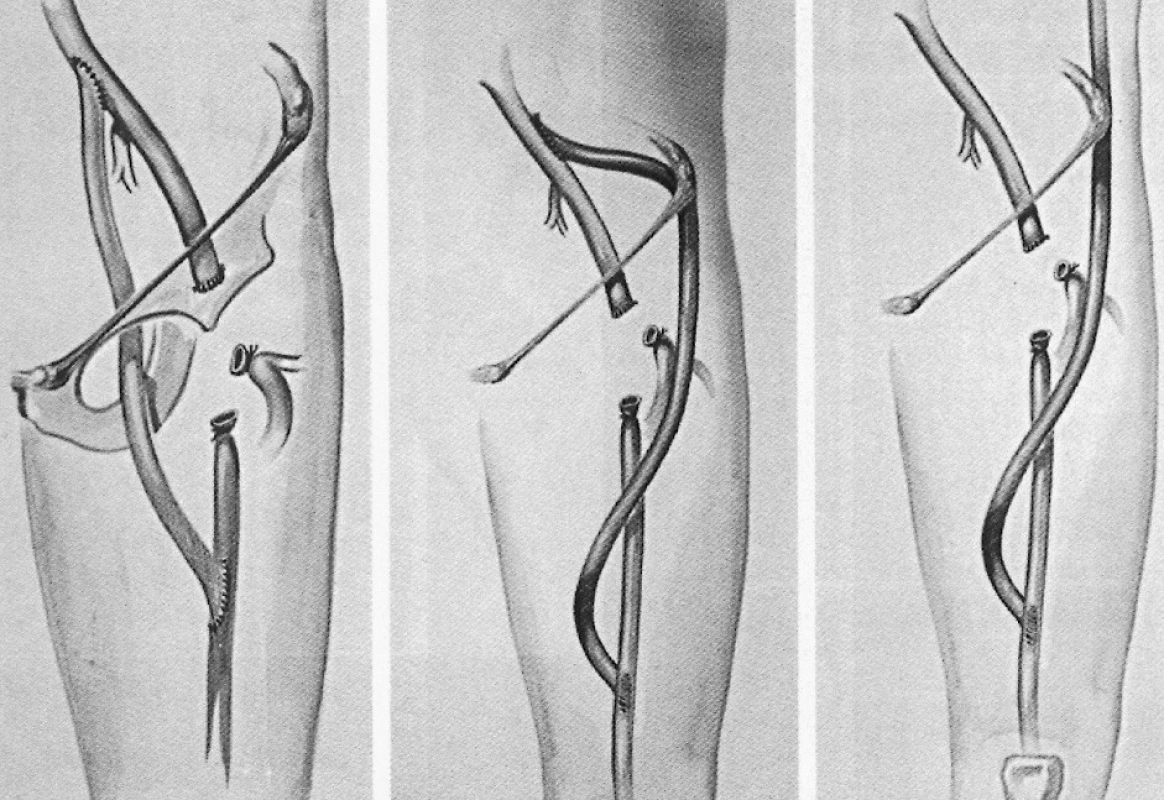
MUDr. P. Mondek, PhD.
Kmeťa 12
917 00 Trnava
Slovenská republika
e-mail: mondek@fnnitra.sk
Zdroje
1. Lawrence, P. F., Lorenzo-Rivero, S., Lyon, J. L. The incidence of iliac, femoral and popliteal aneurysms in hospitalized patients. J. Vasc. Surg., 1995, 22 : 409–415.
2. McNamara, M. F., Roberts, A. B., Bakshi, K. R. Gram-negative bacterial infection of aortic aneurysms. J. Cardiovasc. Surg., 1987, 28 : 453.
3. Magilligan, D. J., Quinn, E. L. Active infective endocarditis. In: Magilligan, D. J., Quinn, E. L.: Endocarditis: Medical and surgical management. New York, Marcel Dekker, 1986, p. 207.
4. Reddy, D. J., Shepard, A. D., Evans, J. R. Management of infected aortoiliac aneurysms. Arch. Surg., 1991, 126 : 873.
5. Parodi, J. Endovascular repair of abdominal aortic aneurysms and other arterial lesions. J. Vasc. Surg., 1995, 21 : 549.
6. Kieran, S. M., Cahil, A., Sheehan, J. Mycotic peripheral aneurysms and intracerebral abscesses secondary to infective endocarditis. Eur. J. Vasc. Endovasc. Surg., 2004. 28 (11): 565–566.
7. Thrower, A. J., Bhasin, N., Kessel, D., Kent, P. J. Endovascular treatment of a MRSA infected left external iliac artery pseudoaneurysm. Eur. J. Vasc. Endovasc. Surg., 2004, 27(6): 673–675.
8. Treatment of mycotic aortic aneurysms with endoluminal grafts. Eur. J. Vasc. Endovasc. Surg., 2005, 29(2):139–144.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2007 Číslo 2- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Komentář k článku
- Pozdní manifestace a následky nezjištěných bráničních ruptur
- Biliární ileus – opomíjená příčina střevní obstrukce
- Laparoskopická diagnostika akutní ischemie střeva – první experimentální zkušenosti
- Prof. MUDr. František Řehák, DrSc. – 80 let
- Interhemisferický subdurální hematom
- Izolované aneuryzmy arteria iliaca interna
- Embolická komplikace léčby poskatetrizačního pseudoaneuryzmatu arteria femoralis perkutánní trombotizací. Kazuistika
- Rupturovaná infekčná pseudoaneryzma a. femoralis superficialis: prehľad literatúry a kazuistika
- Parciální hepatektomie s širokým versus úzkým resekčním okrajem pro hepatocelulární karcinom: prospektivní randomizovaná studie
- Endovenózní laserová fotokoagulace insuficientní safény v experimentu
- Diskusní příspěvek k práci
- Perkutánní radiofrekvenční ablace primárních a sekundárních plicních tumorů
- Metastazektomie vícečetných plicních metastáz nízce diferencovaného synoviálního sarkomu
- Laparoskopická resekce jater
- Apendektómia – porovnanie výsledkov laparoskopickej a otvorenej techniky operácie
- Účinnost Nissenovy fundoplikace proti medikamentózní terapii v léčbě low-grade dysplazie u pacientů s Barretovým jícnem
- Embolizace portální žíly – zvýšení resekability jater pro maligní onemocnění
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Biliární ileus – opomíjená příčina střevní obstrukce
- Apendektómia – porovnanie výsledkov laparoskopickej a otvorenej techniky operácie
- Metastazektomie vícečetných plicních metastáz nízce diferencovaného synoviálního sarkomu
- Izolované aneuryzmy arteria iliaca interna
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



