-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prevalence asymptomaticky vysokého rizika kardiovaskulárních chorob ve vzorku obecné české populace a adherence k doporučeným cílovým hodnotám primární prevence
The prevalence of asymptomatic individuals with high risk of cardiovascular disease in the Czech population and their adherence to primary prevention targets
Asymptomatic individuals with increased risk of cardiovascular disease (CVD) are a priority for prevention immediately after patients with established CVD. We aimed to establish the prevalence of asymptomatic high-risk subjects in the Czech population and to evaluate the adherence to primary prevention targets. The study looked at a general population based sample of 616 subjects (mean age 47.2 years). The overall 10 years absolute risk of a fatal vascular event was estimated using SCORE function localized for Czech population.
In total, 24.8 % of the subjects were at high-risk because of SCORE ≥ 5 % or were already treated with cardiovascular medication (antihypertensives or lipid-lowering drugs). Using a projection of current risk into 60 years of age, the prevalence of high-risk individuals increased to 46.9 %. In addition, 8.5 % reported a manifestation of CVD or were diabetic. In asymptomatic high-risk individuals, 29.4 % were obese, 52.2 % had increased waist circumference and 51.6 % were active smokers. The proportion of patients with raised blood pressure was 37.4 %, while 70.9 % had hypercholesterolemia; 11.8 % of subjects showed increased fasting glycaemia.
In conclusion, in our study we found a high prevalence of asymptomatic individuals with increased risk of CVD, and that the therapeutic control of individual risk factors is far from optimal.Key words:
asymptomatic high-risk, SCORE, primary prevention, guidelines; adherence.
Autoři: O. Mayer jr. 1; R. Cífková 2; J. Filipovský 1; J. Seidlerová 1; D. Slezák 1; J. Střížová 1; P. Vaněk 1; P. Wohlfart 2; J. Jeschke 1
Působiště autorů: Univerzita Karlova v Praze Lékařská fakulta a Fakultní nemocnice, Plzeň II. Interní klinika Přednosta: prof. MUDr. Jan Filipovský, CSc. 1; Institut klinické a experimentální medicíny, Praha Pracoviště preventivní kardiologie Přednosta: prof. MUDr. Renata Cífková, CSc. 2
Vyšlo v časopise: Prakt. Lék. 2010; 90(4): 230-234
Kategorie: Z různých oborů
Souhrn
Osoby s asymptomaticky zvýšeným rizikem kardiovaskulárního onemocnění (KVO) jsou prioritou pro prevenci ihned po pacientech s manifestní KVO. Pokusili jsme se stanovit prevalenci asymptomatických vysokorizikových subjektů v náhodné vzorku obecné populace a posoudit jejich adherenci k cílovým hodnotám pro primární prevenci. Ve studii bylo vyšetřeno celkem 616 osob (o průměrném věku 47,2 let) jako náhodný populační vzorek. Individuální absolutní riziko fatální vaskulární příhody v příštích letech bylo stanoveno pomocí SCORE funkce, lokalizované pro českou populaci.
Celkem 24,8 % osob vykazovalo v našem souboru riziko SCORE ≥ 5 %, či bylo již léčeno kardioprotektivní medikací (antihypertenzívem či hypolipidemikem). Pokud bylo použito projekce aktuálního riziko na 60. rok věku, vzrostla prevalence vysokorizikových osob na 46,9 %. Kromě toho, 8,5% osob již prodělalo manifestaci KVO nebo mělo diabetes. Mezi asymptomatickými vysokorizikovými subjekty, 29,4 % bylo obézních, 52,2% vykazovalo zvětšený obvod pasu a 51,6% bylo aktivními kuřáky. Zastoupení pacientu se zvýšeným krevním tlakem činilo 37,4%, zatímco proporce hypercholesterolemie 70,9 %; navíc 11,8 % mělo zvýšenou glykemii nalačno.
Souhrnně, v našem vzorku obecné populace jsme zjistili vysokou prevalenci asymptomaticky zvýšeného rizika KVO, zatímco kontrola rizikového profilu k doporučeným hodnotám má daleko k optimu.Klíčová slova:
asymptomaticky vysoké riziko, SCORE, primární prevence, guidelines, cílová hodnota, adherence.Úvod
Základním deklarovaným cílem prevence kardiovaskulárních onemocnění (KVO) je snížení zátěže představované jejich zdravotními, sociálními a ekonomickými následky. Účinnost prevence lze nejlépe posoudit podle snížení mortality, morbidity či rekurence kardiovaskulárních příhod, avšak průběžně a předtím než se mohou tyto dlouhodobé výstupy projevit, je nutno ověřovat nakolik byla pravidla prevence implementovaná do praxe.
Základní principy prevence KVO jsou již od roku 1993 formalizovány řadou pravidelně inovovaných doporučení (guidelines) (1–5), přičemž zůstává nezměněn základní princip snížení dopadu KVO cestou zlepšení životosprávy, ovlivněním základních rizikových faktorů (RF) KVO a preventivním podáváním některých léků.
Preventivní opatření jsou (paradoxně) nejúčinnější, jsou-li zaměřena na jedince s nejvyšším rizikem. Proto všechna současně platná doporučení definují priority prevence KVO v klinické praxi podle stupně rizikovosti, a to následujícím způsobem:
- pacienty s manifestní KVO (tj. ischemickou chorobou srdeční, ischemickou chorobou dolních končetin či po prodělané cévní mozkové příhodě);
- asymptomatičtí jedinci s vysokým rizikem rozvoje KVO;
- pokrevní příbuzní prvního stupně pacientů s předčasnou manifestací KVO; a
- zbytek populace.
Péče o pacienty s manifestní KVO (sekundární prevence) by měla být soustředěna převážně v rukou specialisty (kardiologa, diabetologa či internisty) a o její reálné situaci v klinické praxi máme již řadu let poměrně exceletní data (6–10) v podobě studií EUROASPIRE.
Metodika detekce asymptomatických pacientů s vysokým kardiovaskulárním rizikem je celkem precizně vypracována, přičemž pro klinickou praxi v první linii je nejsnadnější a nejlevnější určování absolutního rizika fatální kardiovaskulární příhody v příštích 10 letech pomocí nomogramů (logistické funkce) vycházejících z projektu SCORE (11). Počínaje rokem 2005 jsou v českých doporučeních již k dispozici nomogramy lokalizované pro českou populaci.
Těžištěm péče o asymptomatické pacienty s vysokým kardiovaskulárním rizikem by měli být praktičtí lékaři, avšak o rozsahu (tj. jaké části populace) v jakém bude muset být primárně-preventivní péče poskytována, je možno prozatím pouze spekulovat. Rovněž kvalita primární prevence v praxi, tj. adherence k jednoznačně definovaných cílovým hodnotám, zůstává i celosvětově spíše na okraji zájmu.
Cílem naší analýzy bylo stanovit v náhodném vzorku obecné české populace prevalenci osob s asymptomaticky vysokým kardiovaskulárním rizikem, stanoveným na základě kumulace rizikových faktorů, vedoucí k více než 5% riziku fatální manifestace KVO v průběhu příštích let dle metodiky SCORE a dále pak analyzovat nakolik tito jedinci splňují standardy prevence, jak jsou definovány současně platnými doporučeními (5).
Metoda
Studovaný soubor představuje náhodný vzorek obecné populace obyvatel města Plzně, vyšetřených v rámci surveye rizikových faktorů, provedené v letech 2008–2009 jako plzeňská čast studie postMONICA. Na základě databáze Všeobecné zdravotní pojištovny (která ze zákona skladuje databázi všech pojištěnců ČR) byl balancovaně s ohledem na věk a pohlaví selektován 1% vzorek obyvatel města Plzně ve věku 25–65 let a vyzván k vyšetření.
Všechny studijní procedury u respondentů byly realizovány podle standardního vyšetřovacího protokolu, vycházejícího z WHO-MONICA manuálu, jehož detaily jsou uvedeny jinde (12).
Ve zkratce: anamnestická data zahrnovala kromě jiného
- osobní a rodinnou anamnézu vaskulárních a metabolických chorob,
- aktuální léčbu,
- údaje o kouření a příjmu alkoholu.
Antropometrická vyšetření zahrnovala měření tělesné výšky s přesností na 0,5 cm a hmotnosti v lehkém oblečení s přesností na 0,1 kg, použito bylo váhy DETECTO 20 (Webb City, USA) s připojeným měřidlem.
Obvod v pase a přes boky byl měřen krejčovskou mírou s přesnost na 1 cm.
Krevní tlak byl měřen rtuťovým sfygmomanometrem s přesností na 2 mm Hg, při obvodu paže širším 35 cm bylo použito široké manžety; pro hodnocení bylo použito průměru ze 3 měření.
Žilní krev byla odebrána z venepunkce po alespoň 12-ti hodinovém lačnění. Hladiny celkového cholesterolu (CCHOL), HDL cholesterolu (HDL) a triglyceridů (TG) byly stanoveny v sériích ze zamražených vzorků séra, skladovaných při teplotě -80 st. C pomocí komerčně dostupných kitů na analyzátoru Cobas Mira (Basel, Švýcarsko), zatímco glukóza byla stanovena enzymaticky pomocí kitů a LACHEMA (Brno, ČR).
LDL cholesterol byl vypočten pomocí Friedewaldovy rovnice či pro osoby s TG>5 mmol/l stanoven direktně.
Celkové kardiovaskulární riziko bylo kalkulováno jako individuální pravděpodobnost úmrtí z jakékoliv příčiny v příštích 10 letech pomocí metodiky SCORE (11). Pro výpočet bylo použito logistické funkce zahrnující jednak bazální riziko úmrtí vycházející z věku a pohlaví jedince a upravené podle aktuální výše systolického krevního tlaku, kuřáckého habitu a celkového cholesterolu či poměru celkového a HDL cholesterolu. Všechny rizikové koeficienty byly lokalizovány pro Českou populaci. Použity byly sice oba přístupy (tj. na základě jen CCHOL i za použití poměru CCHOL/HDL), pro předkládanou analýzu však bylo použito převážně riziko na základě poměru CCHOL/HDL, a to jednak aktuální, jednak po transpozici na šedesátý rok věku.
Jednotlivé RF byly kategorizovány s ohledem na cílové hodnoty definované čtvrtými Společnými evropskými doporučeními pro prevenci kardiovaskulárních chorob (5).
Studie představuje převážně deskriptivní analýzu, detaily o jednotlivých veličinách a použitém statistickém hodnocení jsou uvedeny vždy v příslušných sekcích.
Všechny procedury byly realizovány podle principů Správné klinické praxe, protokol studie byl předložen k posouzení etické komisi, a všichni probandi vyjádřili svůj souhlas s účastí v projektu podpisem Informovaného souhlasu. Všechna data jsou skladována s ohledem na současný Zákon o ochraně osobních údajů a zpracována ve formě znemožňující identifikaci jednotlivce.
Výsledky
Celkem bylo ve studii analyzováno 616 subjektů, 276 mužů a 340 žen o průměrném věku 47,2 let; respondence k vyšetření neklesla pod 60 %. Základní údaje souboru shrnuje tabulka 1. Kalkulované riziko úmrtí SCORE bylo realizováno jak pomocí hodnoty CCHOL, tak i na základě poměru CCHOL/HDL. S ohledem na to, že se obě hodnoty v průměru prakticky neliší, bylo pro potřeby dalších analýz použito už jenom rizika na základě poměru CCHOL/HDL. Tabulka 2 udává distribuci základních kategorií podle stanovených priorit kardiovaskulární prevence.
Tab. 1. Základní údaje souboru [průměr (SD) nebo proporce] ![Základní údaje souboru [průměr (SD) nebo proporce]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/8ba5d4eb2a5b8a4828a37180ff8069de.png)
1kalkulované riziko úmrtí v následujících 10 letech pomocí systému SCORE s použitím celkového cholesterolu, respektive 2 poměru celkového a HDL cholesterolu (viz metoda) Tab. 2. Distribuce základních kategorií podle priorit kardiovaskulární prevence 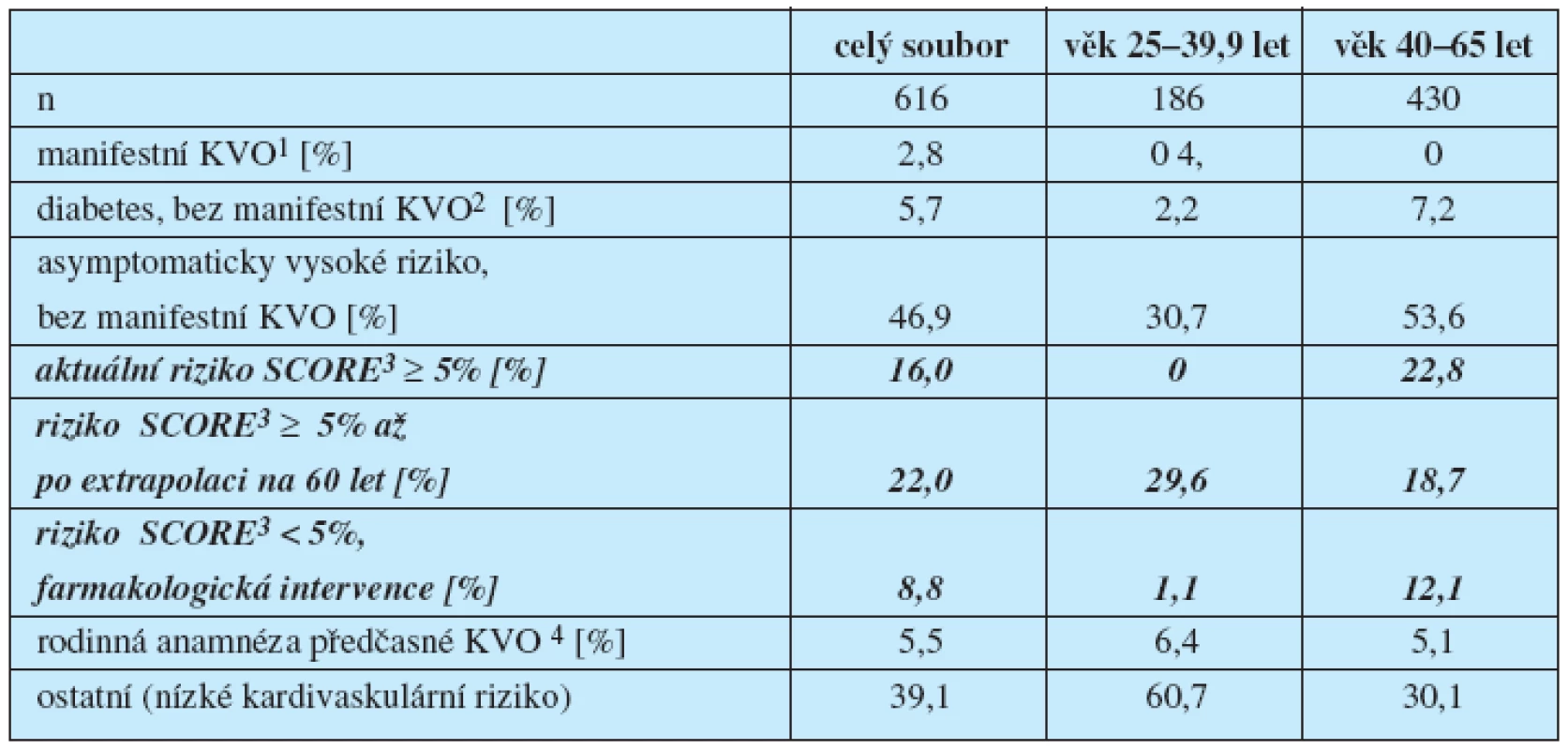
1anamnesticky udávany infarkt myokardu, cévní mozková příhoda, revaskularizační výkon na koronárním nebo jiném řečišti, jasné angina pectoris či klaudikace; 2glykemie nalačno > 7 mmol/l či antidiabetická léčba; 3pro výpočet použit poměr celkového a HDL cholesterolu (viz metoda); 4jakákoliv forma KVO1 s fatální či nefatální manifestací před 55 rokem věku u mužských, respektive před 65 rokem věku u ženských pokrevních příbuzných 1. stupně (tj. rodičů, sourozenců a dětí), nízké kardiovaskulární riziko a negativní osobní anamnéza KVO Pro kalkulaci rizika SCORE použito poměru celkového a HDL cholesterolu. Klinicky manifestní vaskulární chorobu udávalo 2,8 %, zatímco diabetes vykazovalo dalších 5,7 % subjektů. Asymptomaticky vysoké riziko, ale doposud bez manifestace vaskulární choroby či diabetu vykazovalo takřka 47 % souboru, přičemž tento počet tvořilo 16 % kategorizovaných na základě aktuálního rizika, 22 % po projekci na 60. rok věku a asi 9 % mělo již zahájenou primárně-preventivní medikaci zaměřenou na snížení rizika manifestace vaskulární choroby v budoucnosti.
Z podobného hlediska jsou dále odděleně uvedeny věkové kategorie do a nad 40 let.
Jak bylo možno předpokládat, zastoupení kategorie s vysokým kardiovakulárním rizikem je v dolní věkové kategorii daleko nižší a takřka vesměs až po extrapolaci na 60. rok věku. Celkem 5,5 % souboru mělo dále pozitivní rodinou anamnézu předčasně manifestované vaskulární choroby, přestože jejich kardiovaskulární osobní anamnéza byla negativní a individuální riziko dle SCORE ještě nízké.
Tabulka 3 shrnuje nakolik jsou v obecné populaci dosahovány cílové hodnoty základních rizikových faktorů, a to odděleně v jednotlivých kategoriích podle priorit kardiovaskulární prevence. V kategorii asymptomaticky zvýšeného rizika asi 52 % subjektů vykazovalo nadváhu, zatímco necelých 30 % již bylo v pásmu obezity a asi 52 % mělo zvětšený obvod pasu. Více než 51 % osob bylo aktivními kuřáky, což bylo nejvíce ve všech 4 sledovaných kategorií.
Tab. 3. Adherence k doporučeným cílovým hodnotám konvečních rizikových faktorů ve skupinách podle priorit kardiovaskulární prevence. 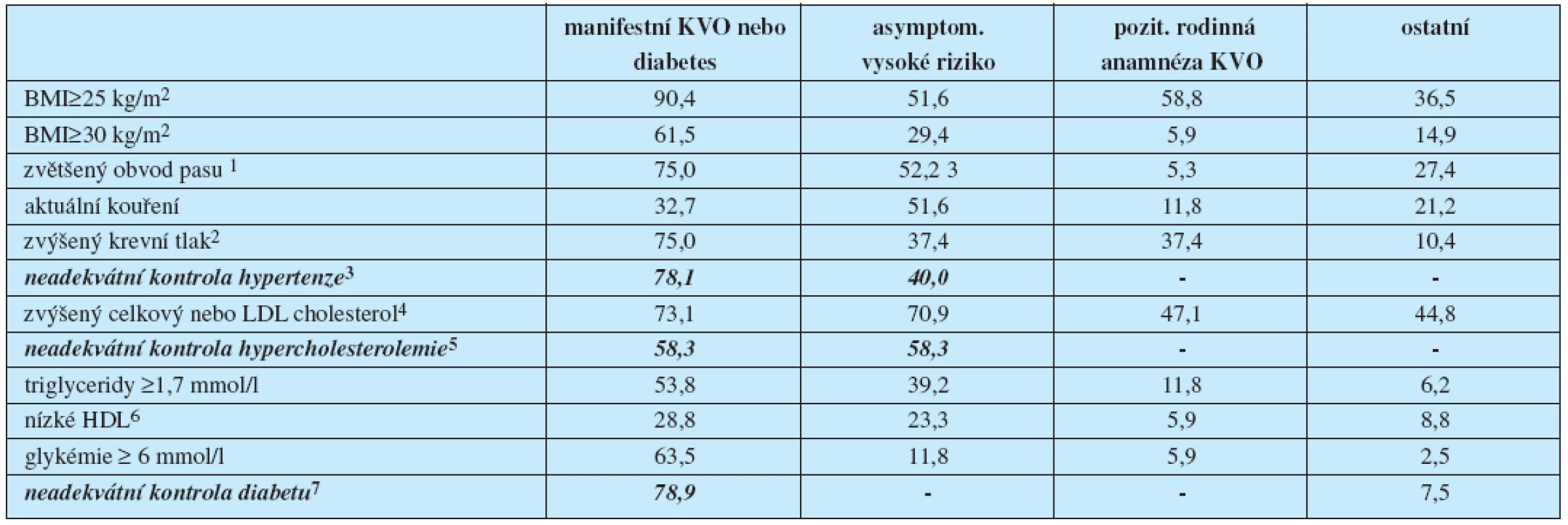
1 ≥ 102 cm u mužů či ≥ 88 cm u žen; 2 TK ≥ 140/90 , respektive ≥ 130/80 mm Hg u pacientů s KVO či diabetem; 3 vztaženo pouze k počtu pacientů léčených antihypertenzívy; 4 celkový cholesterol ≥ 5 mmol/l a/nebo LDL ≥ 3, respektive celkový cholesterol ≥ 4,5 mmol/l a/nebo LDL ≥ 2,5 mmol/l u pacientů s KVO či diabetem, 5 vztaženo pouze k počtu pacientů léčených hypolipidemiky; 6 < 1,0 mmol/l u mužů či <1,2 mmol/l u žen; 7 vztaženo pouze k počtu diabetiků (dle definice v tabulce 2); Prevalence hypertenze a hypertriglyceridemie je v obou případech okolo 40 %, zatímco prevalence hypercholesterolemie činila takřka 71 %. Cílových hodnot antihypertenzní či hypolipidemické léčby nedosahovalo 40, respektive 58 % již léčených subjektů. Asi 12 % osob vykazovalo porušenou glykemii nalačno, přestože se v pásmu diabetu ještě nepohybovalo.
Diskuse
Předkládaná studie představuje deskriptivní analýzu, zaměřenou na stratifikaci rizikových kategorií podle stanovených priorit kardiovaskulární prevence a dále na posouzení adherence k cílovým hodnotám definovaných podle doporučení (5).
Asi jen necelá 3 % souboru již prodělala některou z manifestací vaskulární choroby, tj. infarkt myokardu, cévní mozkovou příhodu či revaskularizační výkon na tepenném řečišti. K tomuto je však třeba připočítat ještě dalších necelých 6 % subjektů s manifestním diabetem (buď léčeným, nebo s aktuální glykemií více než 7 mmol/l), jejichž riziko vaskulární komplikace je již výrazně zvýšené, třebaže manifestaci KVO ještě doposud neprodělali.
Celkem 8,5 % našeho souboru již tedy spadá do kategorie sekundární prevence KVO a je tak nejvyšší prioritou pro prevenci. Kontrola rizikového profilu byla v našem souboru v této nejrizikovější kategorii celkem očekávatelně povšechně neuspokojivá, což je daleko podrobněji a na mnohonásobně větších souborech analyzováno ve studiích EUROASPIRE (8–10). Lze konstatovat, že adherence k doporučeným cílovým hodnotám je v sekundární prevenci (s vyjímkou kouření) nejhorší ze všech sledovaných kategoríí. Podílí se na tom však i fakt, že některé cílové hodnoty rizikových faktorů jsou pro sekundární prevenci přísnější než pro primární (TK < 130/80 mm Hg oproti 140/90 mm Hg a LDL < 2,5 oproti 3 mmol/l).
Základní položenou otázkou studie bylo, jaká je prevalence subjektů spadající do druhé kategorie priorit, tj. asymptomatických osob s vysokým individuálním rizikem KVO. Celkem necelých 25 % souboru spadá jednoznačně do této kategorie, dalších 22 % je diskutabilních. Tento počet tvoří jednak necelých 9 % pacientů, kteří již mají zahájenu primárně-preventivní farmakoterapii antihypertenzívem či statiny, a jejichž riziko dle SCORE tak pokleslo pod 5 %. Tvoří tak minoritu pacientů, u nichž bylo úspěšně dosaženo cíle primární prevence KVO.
Druhou část (16 %) tvoří osoby doposud neléčené vůbec, či léčené nedostatečně, jejichž aktuální riziko dle SCORE je více než 5 % a to, jak s nimi naložit definují současná doporučení (5).
Prvním a základním opatřením je abstinence od kouření u aktuálních kuřáků (cca 50 % osob). Pokud je důvodem jejich vysokého rizika hyperlipidemie (cca 70 % osob), mělo by následovat 3 měsíční období intenzivních nefarmakologických opatření, a pokud se nepodaří takto dosáhnout snížení SCORE pod 5 %, je možno již přistoupit k farmakologické léčbě nejlépe statinem.
Pokud je důvodem jejich zvýšeného kardiovaskulárního rizika hypertenze, je antihypertenzní medikace při SCORE 5 % indikována již od TK 140/90 mm Hg. Pokud se jedná u těchto osob o hypertenzi mírnou (140–149/90–94 mm Hg), je možno s antihypertezní léčbou počkat cca 1 měsíc a ověřit diagnózu hypertenze opakovanými měřeními či ABPM nebo se pokusit o (nepravděpodobnou) úpravu TK pouze nefarmakologickými opatřeními. V případě TK vyššího je možno zahájit léčbu ihned a při TK 160/100 mm Hg dokonce rovnou dvojkombinací antihypertenzív v nižší dávce(13).
Kontroverzní část skupiny asymptomatických vysokorizikových subjektů představují osoby u nichž bylo identifikováno riziko dle SCORE ³ 5 % až po projekci na 60. rok věku (v našem souboru jich bylo 22 %). Jejich zvýšené riziko sice pouze relativní, avšak v každém případě tyto osoby vykazují nebezpečné nakupení rizikových faktorů, což v případě, že jejich rizikový profil nebude zlepšen, bezpochyby v budoucnosti povede k zvýšenému riziku fatálního KVO. Je však otazné, zda je u nich již indikována farmakologická léčba. Třetí Společná evropská doporučení z roku 2003 (3) a stejně tak i poslední česká (4) tyto osoby do skupiny asymptomatických high-risk subjektů ještě umisťovala, čili by pro ně platila stejná pravidla, jako jsou popsána o odstavec výše. Nejnovější 4. Společná evropská guidelines však konstatují, že metodický přístup projekce rizika na 60. rok věku zbytečně počet asymptomatických vysokorizikových subjektů navyšuje a spíše ho nedoporučují.
Těžištěm péče o tyto osoby by asi měla tedy být převážně nefarmakologické léčba. Výjimkou však budou přinejmenším osoby s hypertenzí, u nichž ani po 4 týdnech režimových opatření nebylo dosaženo poklesu TK pod 150/95 mm Hg (respektive při TK 180/110 mm Hg ihned navzdory nízkému riziku), kde je možné zahájit antihypertenzní léčbu a dále pak osoby s celkovým cholesterolem 8 mmol/l (či LDL 6 mmol/l, kde je možné rovněž ihned přistoupit k hypolipidemické léčbě. Pro léčbu statinem existuje robustní evidence benefitu i při relativně nízkých hodnotách LDL (daleko nižších než výše uvedené). Její indikace v těchto situacích je však otázkou spíše ekonomickou.
Prevalenci asymptomaticky zvýšeného rizika v našem souboru neovlivnila skupina osob s výrazně zvýšenými isolovanými RF, neboť tyto byly již identifikovány na základě multifaktoriálního rizika dle SCORE. S ohledem na přetrvávající praxi lze však předpokládat, že pravě izolované zvýšení RF bylo důvodem, proč byla u těchto osob farmakologická léčba zahájena.
Naopak náš soubor nezahrnuje osoby, u nichž by bylo asymptomaticky vysoké určeno na základě diagnostiky poškození cílového orgánu, tj hypertrofie levé komory srdeční, měření intima-media thickness, mírný vzestup sérového kreatinu či mikroalbumiminurie, jak to definují doporučení (5). Lze předpokládat, že zahrnutí těchto faktorů může prevalenci asymptomaticky vysokého rizika v populaci ještě dále zvyšovat.
Současná doporučení zařazují do skupiny asymptomastických vysokorizikových chorob také pacienty s diabetem (2. typu či 1. typu s mikroalbuminurií)(5). Je celkem dlouho známo, že přítomnost diabetu představuje prognosticky podobné riziko fatální či nefatální vaskulární příhody, jako manifestní KVO (14). Cílové hodnoty intervence rizikových faktorů jsou přísnější než pro asymptomatickou populaci a ve starších verzích doporučení (1–3) i než pro pacienty s manifestní KVO. Léčba je u nás centralizovaná do rukou specialistů. Z těchto důvodů jsme tedy pacienty s diabetem bez manifestní KVO umístili již do skupiny sekundární prevence, jakkoliv jsme v tomto v určitém faktickém (nikoliv filozofickém) rozporu s platnými doporučeními (5).
Poslední, poměrně malou (necelých 6 %) skupinu osob na třetím místě priorit prevence KVO představují osoby s rodinnou anamnézou předčasné KVO. Tyto osoby pravděpodobně nemusí být s ohledem na nízké aktuální riziko cílem jiné než nefarmakologické intervence, avšak je u nich nutno přinejmenším častěji aktuální riziko kontrolovat a eventuálně včas zahájit příslušná opatření.
Souhrnem lze tedy konstatovat, že prevalence asymptomaticky vysokého kardiovaskulárního rizika je v obecné populaci značně vysoká, přinejmenším 25% či dokonce až 47% při použití přísnějších kriterií. Kontrola rizikového profilu k cílovým hodnotám dle platných doporučení je u těchto osob prozatím spíše výjimkou.
Poděkování
Realizace této studie byla finančně podpořena grantem Interní grantové agentury Ministerstva zdravotnictví (IGA 9333-3). Autoři rovněž děkuji všem spolupracovníkům a technickým pracovníkům, kteří se spolupodíleli na sběru dat a jejich zpracování.
doc. MUDr. Otto Mayer Jr., CSc.
Centrum preventivní kardiologie
II. Interní klinika UK/LF a FN
E. Beneše 13
301 00 Plzeň
E-mail: mayero@fnplzen.cz
Zdroje
1. Pyörälä, K., de Backer, G., Graham, I. et al. Prevention of coronary heart disease in clinical practice. Recomendation of the Task Force of the European Society of Cardiology, European Atherosclerosis Society and European Society of Hypertension. Eur. Heart. J. 1994, 15, p. 1300-1331.
2. Wood, D., De Backer, G., Faergeman, D. et al. Prevention of coronary heart disease in clinical practice. Recommendations of the Second Joint Task Force of European and other Societies on coronary prevention. Eur. Heart. J. 1998, 19, p. 1434-503.
3. De Backer, G., Ambrossioni, E., Borch-Johnsen, K. et al. European guidelines on cardiovascular disease prevention on clinical practice. Third joint Task Force of European and other societies on cardiovascular disease prevention in clinical practice. Eur. Heart. J. 2003, 24, p. 1601-1610.
4. Cífková, R., Býma, S., Češka, R. a kol. Prevence kardiovaskulárních onemocnění v dospělém věku. Společné doporučení českých odborných společností. Vnitř. lék. 2005, 51(9), s. 1021-1036.
5. Graham, I., Atar, D., Borch-Johnsen, K. et al. European guidelines on cardiovascular disease prevention in clinical practice: executive summary. Fourth Joint Task Force of the European Society of Cardiology and other societies on cardiovascular disease prevention in clinical practice (constituted by representatives of nine societies and by invited experts). Eur. J. Cardiovasc. Prev. Rehabil. 2007, 14 (Suppl 2), E1-113.
6. EUROASPIRE Study Group. EUROASPIRE. A European Society of Cardiology survey of secondary prevention of coronary heart disease: Principal results. Eur. Heart J. 1997, 18, p. 1569-1582.
7. EUROASPIRE II Group. Lifestyle and risk factor management and use of drug therapies in coronary patients from 15 countries. Principal results from EUROASPIRE II. Eur. Heart J. 2001, 22, p. 554-572.
8. Kotseva, K., Wood, D., De Backer, G. et al. EUROASPIRE Study Group. EUROASPIRE III: a survey on the lifestyle, risk factors and use of cardioprotective drug therapies in coronary patients from 22 European countries. Eur. J. Cardiovasc. Prev. Rehabil. 2009, 16, p. 121-137.
9. Mayer, O. Jr., Šimon, J., Galovcová, M. et al. The quality of secondary prevention of coronary heart disease in Czech patients in the EUROASPIRE III survey. Cor. Vasa 2008, 50, p. 156-162.
10. Bruthans, J., Mayer, O. Jr., Šimon, J. a kol. Úroveň sekudární prevence cevních mozkových příhod u českých pacietů ve studii EUROASPIRE III - stroke specific module. Cor. Vasa 2008, 50, p. 446-454.
11. Conroy, R.M., Pyörälä, K., Fitzgerald, A.P. et al. SCORE project group. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. Eur. Heart J. 2003, 24, p. 987-1003.
12. Cífková, R., Škodová, Z., Lánská, V. et al. Trends in blood pressure levels, prevalence, awareness, treatment, and control of hypertension in the Czech population from 1985 to 2000/01. J. Hypertens. 2004, 22, p. 1479-1485.
13. Widimský, J. Jr., Cífková, R., Špinar, J. a kol. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007. Cor. Vasa 2008, 50, (kardio 5-22).
14. Haffner, S.M., Lehto, S., Rönnemaa, T. et al. Mortality from coronary heart disease in subjects with type 2 diabetes and in nondiabetic subjects with and without prior myocardial infarction. N. Engl. J. Med. 1998, 339, p. 229-234.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek MyokarditídaČlánek Výskyt syndromu polycystických ovarií a hyperadrogenemie u pacientek s diabetes mellitus 1. typuČlánek Politika jako posláníČlánek Odkaz profesora MařatkyČlánek Střevotour na cestáchČlánek Výroční cenu České transplantační nadace za rok 2009 dostal profesor Bernard Charpentier z PařížeČlánek JUBILEA
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2010 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
-
Evoluce a evoluční teorie pro lékaře
IV. Život na Zemi - Urologická péče o pacienta po spinálním poranění
- Co by měl praktický lékař vědět o pitné vodě? I. část: Voda v podpoře zdraví
- Myokarditída
- Výskyt syndromu polycystických ovarií a hyperadrogenemie u pacientek s diabetes mellitus 1. typu
- Prevalence asymptomaticky vysokého rizika kardiovaskulárních chorob ve vzorku obecné české populace a adherence k doporučeným cílovým hodnotám primární prevence
- Srdeční selhání se zachovanou ejekční frakcí levé komory
- Rozvíjení spirituální péče ve FN v Motole
- Prevence rakoviny plic způsobené radonem
- Česká veřejnost pochopí význam Elektronických zdravotních knížek
- Subkutánní traumatická ruptura šlachy m. tibialis anterior
- Fakta patří k úloze, nikoli k řešení: vztah přírodních věd, etiky a náboženství
- Mlčení – jeho moc i bezmocnost
- Minipotrtéty slavných českých lékařů Oftalmolog, profesor MUDr. Roman Kadlický
- Politika jako poslání
- Odkaz profesora Mařatky
- Nekrolog k úmrtí prof. Zdeňka Mařatky
- Výzkum v oblasti beta-amyloidů a léčby Alzheimerovy choroby
- Střevotour na cestách
- Výroční cenu České transplantační nadace za rok 2009 dostal profesor Bernard Charpentier z Paříže
- Transplantace ledviny vrací nemocné do plnohodnotného života
- JUBILEA
-
Evoluce a evoluční teorie pro lékaře
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Myokarditída
- Subkutánní traumatická ruptura šlachy m. tibialis anterior
- Výskyt syndromu polycystických ovarií a hyperadrogenemie u pacientek s diabetes mellitus 1. typu
- Srdeční selhání se zachovanou ejekční frakcí levé komory
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



