-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
3. kongres ISBD (International Society of Bipolar Disorder) o bipolárních poruchách
Vyšlo v časopise: Čes. a slov. Psychiat., 104, 2008, No. 2, pp. 90-96.
Kategorie: Kongresy, konference, kurzy
(Indie, Dillí, 27. – 30. ledna 2008)
Kongres se konal v hlavním městě Indie Dillí a poslední den kongresu v Agře. V tomto místě je známý Taj Mahal, jeden ze 7 divů světa, který měli možnost zhlédnout všichni účastníci kongresu. Odborný program byl velmi kvalitní a byla přednesena řada originálních sdělení.
SYMPOZIUM: ISBD – NOSITEL POKROKU V OBLASTI BIPOLÁRNÍ PORUCHY (BP)
Předsedající Yatham L. N.
Yatham L. N.: Diagnostické guideliny pro bipolární poruchu - směrem k mezinárodnímu konsenzu
Autor nejprve uvedl limitace DSM IV - nepřesná definice smíšených stavů, problematická nezbytná doba trvání hypománie (4 dny), není zahrnuta antidepresivy (AD) navozená mánie, nejsou zahrnuty kognitivní příznaky a markery bipolarity (např. obrácené vegetativní příznaky). Komise odborníků ISBD zpracovala připomínky k DSM V. Odborníci navrhují minimální trvání hypomanické epizody zkrátit na 2 dny. U mánie navrhují zavést akutní smíšenou epizodu, která by se dále diferencovala na smíšenou mánii (kde kromě manických symptomů přítomny minimálně 3 depresivní příznaky) a smíšenou depresivní epizodu (příznaky depresivní + minimálně 2 manické příznaky), dále dysforickou mánii. U bipolární depresivní epizody kladou důraz na symptomatologii a průběh. Bipolární a unipolární depresivní epizoda by byla odlišitelná tím, že u bipolární deprese musí být přítomny ≥ 5 příznaků bipolarity. Místo nespecifikované bipolární poruchy (NOS) doporučují označení bipolární porucha III nebo bipolární spektrum.
Tohen M: Úloha ISBD v problematice nomenklatury průběhu a prognózy BP
Odpověď je definována snížením celkového skóre symptomatologie nejčastěji o 25 % (Leucht a spol., 2006), při této definici záleží na závažnosti iniciální symptomatologie. Remise je charakterizována nepřítomností nebo minimálním počtem příznaků. Dále nesmí dojít k nárůstu příznaků mánie u deprese a deprese u mánie. Je definováno maximální přípustné celkové skóre nejvíce používané škály u mánie (YMRS ≤ 12). Remise u bipolární deprese je opět definována maximálním skóre používaných škál (HAMD ≤ 7, MADRS ≤ 12). Skóre u subsyndromální deprese by se mělo pohybovat v rozmezí 6-8 - 14-16 dle HAMD nebo MADRS, podobná definice je navrhována pro subsyndromální mánii. Úzdrava je definována minimálním trvání remise (≤ 8 týdnů), zvažuje se prodloužení na 6 měsíců. V dlouhodobém průběhu je důležitá převažující polarita. Prognóza by měla být hodnocena z více aspektů (symptomatická, syndromologická, funkční).
Sachs G. S.: Monitorování bezpečnosti při léčbě BP: koncezuální guideliny ISBD
Autor zdůraznil individualizovanou léčbu. Nutné se zaměřit na hodnocení efektu, vedlejších účinků, prognózu.
SYMPOZIUM NA TÉMA: MŮŽE ANTIPSYCHOTIKUM VYKAZOVAT VLASTNOSTI ANTIDEPRESIVA?
(Sponzorováno firmou Astra Zeneca)
Předsedající Yatham L. N.
Chengappa K. N. R.: Mechanismus účinku antipsychotik u poruch nálady
U deprese je snížen obrat serotoninu (5-HT) a vazba na 5-HT1A a 5-HT2A receptory s kompenzatorní down-regulací. Serotonergní antidepresiva (AD) zvyšují 5-HT, vedou k postsynaptické aktivaci a presynaptické desentizaci. Noradrenergní (NA) a dopaminerní AD mají analogický účinek. Atypická antipsychotika jsou antagonisté 5-HT2A receptorů, parciální agonisté 5-HT1A a zvyšují 5-HT v prefrontální oblasti. V PET studiích vedla kombinace AD a quetiapinu k downregulaci 5-HT2A receptorů. Dále došlo ke zvýšení NA v prefrontálním kortexu a ke zvýšení aktivity v locus coeruleus. Quetiapin, a zvláště jeho metabolit norquetiapin, má afinitu k alfa 2 noradrenergním receptorům. V této souvislosti je zajímavé, že ziprasidon, další atypické antipsychotikum (AP), je inhibitor NA transportéru.
Sachs G. S.: Jsou atypická antipsychotika účinná u unipolární deprese? Přehled důkazů
AD vedou k downregulaci NA a 5-HT receptorů, inhibují reuptake 5-HT a NA, upravují REM spánek a zvyšují BDNF (brain derived neurotrophic factor, jeden z růstových faktorů). Dále se předpokládá spojení jednotlivých neurotransmitérů s určitými příznaky. Dle autora nejsou AD lepší než placebo u bipolární deprese v kombinaci se stabilizátory nálady („mood stabilizers, MS) (Sachs G. S. a spol., 2007). Dále se soustředil na průkaz antidepresivního účinku atypických AP. Uvedl výsledky některých studií, které dosud nebyly publikovány. V otevřené a dvojitě slepé studii byl srovnáván quetiapin (150/300 mg denně), duloxetin a placebo. Respondéři na quetiapin reagovali lépe na quetiapin než na duloxetin. V další dvojitě slepé studii bylo srovnáváno placebo s quetiapinem 150/300 mg – obě dávky byly signifikantně lepší než placebo. Resumé: některá atypická AP mohou být atypickými AD.
Calabrese J. R.: Antidepresivní efekt atypických antipsychotik u BP. Přehled nejnovějších klinických studií
Účinností AP u bipolární deprese se zabývalo několik studií. Baldessarini se spoluautory (2007) zjistil, že 50 % nemocných je iniciálně léčeno AD v monoterapii. Post (2006) nalezl ve studii s přídatnou léčbou bupropionem, sertralinen a venlafaxinem u bipolární deprese I a II přesmyky u 10 %, 9 % a 29 % léčených. Tohen se spoluautory (2003) prokázal ve dvojitě slepé studii srovnávající kombinaci olanzapinu a fluoxetinu, olanzapin a placebo nejlepší efekt na kombinaci obou aktivních látek. Dále jsou uváděny studie prokazující signifikantně lepší efekt quetiapinu v monoterapii vůči placebu (Bolder I, II). Zmiňována je studie udávající efekt přídatné léčby modafinilem (Freye a spol., 2007). Embolden I je dvojitě slepá 8týdenní studie srovnávající quetiapin s lithiem u bipolární deprese. Bylo zjištěno, že lithium se nelišilo od placeba, ale quetiapin byl v obou dávkách (300 a 600 mg) signifikantně lepší než placebo.
Embolden II je podobná studie, pouze jako komparátor byl použit paroxetin. Paroxetin se nelišil od placeba, quetiapin byl signifikantně lepší placebo. Analogické výsledky byly dosaženy při hodnocení odpovědi na léčbu a remise. Při detailnějším hodnocení se autoři soustředili na ovlivnění jednotlivých symptomů: Lithium signifikantně zlepšilo 2/10 hodnocených depresivních příznaků škálou MADRS, quetiapin 7/10 a paroxetin 0/10. Byl pozorován rychlý efekt quetiapinu, již v průběhu 1. týdne. Byla zjištěna dobrá tolerabilita, pro vedlejší účinky vysadilo 13 %, z toho 9 % na lithiu. Z vedlejších účinků na quetiapinu byla pozorována somnolence, závratě, sedace a zvýšení triglyceridů.
SYMPOZIUM: BIPOLÁRNÍ DEPRESE
(Sponzorováno edukčním grantem firmy Pfizer)
Předseda Calabrese J. R.
Calabrese J. R.: Limitace spojené s krátko - a dlouhodobou randomizovanou léčbou depresivních nemocných s BP I a II
Studie se snaží vybalancovat možnost generalizace výsledků oproti snaze najít rozdíl vůči placebu. STEP-BD - randomizovaná studie u akutní bipolární deprese se zabývala účinkem přídatné léčby AD vůči monoterapii MS. Mezi oběma postupy nebyl zjištěn rozdíl. Přetrvávající úzdrava byla pozorována u 23,5 % a 27,3 % léčených. Senzitivita snižuje heterogenitu a zvyšuje šanci najít rozdíl od placeba. Dále nutno zvážit limitace neplánované analýzy. Čím déle je k dispozici úspěšná léčba, tím obtížnější je prokázat, že funguje. Pro zhodnocení prevence relapsu je lepší analýza přežití (survival analysis), ES (efect size) nemusí být často relevantní pro malé soubory. Škály kladou důraz na korové příznaky, indexová polarita predikuje polaritu reakce na placebo během udržovací léčby. Analýza odpovědi NNT (needed number to treat) je definována poměrem 1/respondéři na aktivní látce – respondéři na placebu, ES je poměrem rozdílného efektu vůči placebu /SD (standardní odchylka).
Frangou S.: Kognitivní funkce u BP
Bylo provedeno několik metaanalýz u nemocných v euthymii (Torres, 2007). Porucha učení je více spojena s reziduálními symptomy, dále nacházíme narušení paměti a exekutivních funkcí. S počtem manických epizod je více narušena verbální paměť, méně exekutivní funkce. Longitudinální studie neukazují progresi. Cross-sekční studie naznačují spojení mezi onemocněním a narušením verbální paměti. Dvojčecí studie ukazují, že u zdravých dvojčat není narušena kognice. Vysoce riziková skupina (tj. děti rodičů s BP) mají prodloužený reakční čas. Je otázkou, zda je vztah mezi narušením kognice a predispozicí k rozvoji BP. Autor uvedl vlastní studii, ve které hodnotil nemocné v remisi, jejich zdravé potomky a kontrolní zdravé jedince. Nemocní v remisi a jejich zdravé děti vykazovali horší výkon v testu, který je spojován s inhibičními procesy ve ventrálním kortexu, což lze interpretovat jako predispozici. Pokud se týká léčebného ovlivnění kognice, bylo zjištěno, že lithium nemá efekt na paměť a pozornost. AP mohou narušovat paměť obecně a pracovní paměť. Celkový objem preskripce měl negativní vliv na prognózu.
SYMPOZIUM: LITHIUM KOLEM R. 2008
Rybakowski J. K.: WCST u pacientů na dlouhodobé léčbě lithiem a u jejich potomků
Lithioví respondéři měli lepší výsledky při aplikaci WCST. Autor naznačuje možné spojení mezi GSK-3 beta geny a odpovědí na lithium. Nabídl dvě možná vysvětlení – neuroplastický efekt lithia a jeho antivirální působení. V této souvislosti uvedl výsledky své staré práce, ukazující, že lithium snižovalo rekurenci herpesu.
Isometsa E.: Prediktory přesmyku z velké depresivní poruchy na BP I a II - 5letá prospektivní studie
Pacienti s velkou depresí byli vyšetřeni na začátku, po 6 a 18 měsících a po 5 letech. Bazálně bylo provedeno strukturované interview, byly aplikovány objektivní i sebehodnotící škály. Autoři nalezli po 5 letech 29/219 nemocných s BP: 2,8 % splňovalo kritéria pro BP I, 22,8 % pro typ II. Byly identifikovány 4 prediktory pro změnu z uni na bipolární poruchu - závažnost deprese dle HAMD, obsedantně-kompulzivní symptomatologie, sociální fobie a osobnost typu B (borderline typ).
Bond D. J.: Antidepresivy navozené zvýšení nálady u BP I ve srovnání s BP II a velkou depresí – metaanalýza
Jak mnoho vedou AD k elevaci nálady u BP I a II u velké deprese není známo. Doposud byla provedena 1 prospektivní a 3 retrospektivní studie. Autoři provedli retrospektivní hodnocení na bázi Medlinu za období 1949-2007. Celkem bylo zahrnuto 14 studií srovnávajících BP I a BD II (n= 777, mnoho z nich bylo současně na MS). Pro srovnávání BP II a velké deprese bylo identifikováno 5 studií (n=325), pouze 5 % bralo současně MS. Resumé ohledně výskytu přesmyků v sestupném pořadí bylo následující: BP I > BP II > velká deprese. BPI vs BP II měla 1,75x větší riziko přesmyku. Při srovnání akutní a dlouhodobé léčby bylo zjištěno, že u BD II je výskyt hypománie během léčby AD relativně nízký jak při akutní tak dlouhodobé léčbě.
SYMPOZIUM: CHRONOBIOLOGIE A LÉČBA BP
Předsedající Lam R. W.
Lam R. W.: Nové melatonergní antidepresivum v léčbě bipolární deprese
Agomelatin je agonista melatoninových receptorů typu M1 a M2, dále je 5-HT2C antagonista. U deprese je porucha cirkadiánních rytmů a spánku. M2 jsou zodpovědné za posuny v cirkadiánních rytmech. V klinických studiích bylo prokázáno, že agomelatin zvyšuje slow wave (SW) spánek, aniž modifikuje REM spánek. Agomelatin byl zkoušen jako přídatná léčba u bipolární deprese. Byla provedena předběžná otevřená studie u 21 pacientů. U 2/21 došlo k přesmyku, 80 % vykazovalo pozitivní odpověď a došlo k signifikantnímu snížení HAMD. I při dlouhodobém podávání byla pozorována dobrá účinnost, u 3 čtvrtin byla udržena remise. Lam také hovořil o sezonních afektivních poruchách (SAD). SAD mohou být uni a bipolární. Světlo je účinnější u SAD než placebo, ranní expozice je lepší než večerní a efekt je srovnatelný s AD. Praktické provedení spočívá v aplikaci světla o intenzitě 10 000 luxů po 30 min. časně ráno po dobu 1-3 týdnů. K udržení odpovědi byla dostačující aplikace denně po dobu zimního období. Dále je terapie světlem užívána jako přídatná terapie k AD u nesezonních depresí. Dobrý efekt byl pozorován po přídatné léčbě světlem k sertralinu (50 mg) po dobu 5 týdnů. Možné mechanismy účinku léčby světlem mohou spočívat v ovlivnění cirkadiánních rytmů, ovlivnění monoaminové dysfunkce, vlivu na retinální senzitivitu na cerebrální metabolismus. Terapie světlem byla aplikována také u BP. Může být dávkována, má minimum vedlejších účinků, nejsou interakce, léčba je snadno dostupná. Otevřené studie u SAD ukazují efekt u bipolárních i unipolárních forem, u nesezonních depresí je efekt léčby světlem lepší u bipolárních než unipolárních a rychlí cykléři odpovídají lépe na světlo aplikované uprostřed dne než na ranní či večerní expozici. Antimanické působní u BP má aplikace uprostřed dne; o 15 minut je možné zvyšovat dávky každý 2. týden až do 60 min. maximálně (www.UBC sad.ca).
Wirz-Justice A.: Chronobiologie pro kliniky
Lepší rytmicita znamená lepší spánek, lepší myšlení a lepší klinický stav. Položila na úvod otázku, zda integrita cirkadiáních cyklů je důležitá. Odpovídá, že větší stabilita rytmů souvisí s lepší kognicí a nižší úrovní symptomů u psychických poruch. U BP dochází při přesmyku do mánie k předcházení fází, deprese je spojena se zpožděním. AD vedou k posunutí opět směrem dopředu. Léčba rychlých cyklérů je možná dlouhým nočním klidem a světlem. Terapie tmou u mánie je možná pomocí čoček blokujících modré světlo. Cirkadiánní a spánková terapie u MDD je prezentována na webových stránkách (www. cet.org.).
Benedetti F.: Neurobiologie antidepresivní odpovědi na spánkovou deprivaci
U deprese dochází ke zpoždění fáze. Je zajímavé, že mánie chtějí světlo a deprese tmu. Bylo zjištěno, že po spánkové deprivaci dochází ke změnám aktivit 5-HT v mozku. Dochází ke zvýšení 5-HT, zvýšení 5-HT obratu a potenciaci 5-HT zprostředkovaných behaviorálních opovědí. Údaje o potenciaci 5-HT jsou podporovány výsledky farmakogenetických studií. Dále dochází ke změnám NA, které jsou v podstatě identické se změnami 5-HT a ke zvýšenému uvolňování dopaminu a ovlivnění tyreoidálních hormonů, konkrétně ke zvýšení TSH a tyroninu. Další změny, ke kterým vede spánková deprivace (SD), zahrnují zvýšení exprese immediate-early genů a transkripčních faktorů, genů spojených s energetickým mechanismy, zvýšení exprese adhezních molekul. Exprese GSK-3 beta je ovlivněna lithiem, valproátem. Zobrazovací studie ukazují, že SD ovlivňuje mozkový metabolismus ventrálního kortexu a předního cingula - čím větší jsou bazální hodnoty, tím dochází po SD k většímu snížení a lepšímu antidepresivnímu efektu. Když sledujeme přechodný smutek a úzdravu z deprese, nacházíme změny ve stejných oblastech mozku, které se mění po SD. Metabolické změny po SD korelují s polymorfismem serotoninového transportéru. Z toho všeho vyplývá, že chronoterapie ovlivňuje 5-HT, NA, DA, tyreoidální hormony, vede k metabolickým a neurobiologickým změnám. Řada publikací ukazuje, že SD je úspěšná u 1-2 třetin nemocných s unipolární depresí a 2-3 čtvrtin s bipolární depresí, tedy podobný efekt jako AD! Současně je výborně snášena.
SYMPOZIUM: ROZHRANÍ MEZI PSYCHÓZOU A BP
Předsedající Vieta E.
Vieta E.: Rekonstrukce psychózy – k DSMV a ICD 11
Současná klasifikace spojuje tradici a pragmatismus. Má svoje limity, např. kategorické dimenze, které mohou mít negativní vliv na edukaci, chybí provázanost s patofyziologií. Validita je sporná, jedná se pouze o obsahovou validitu spočívající na klinické deskripci. Validita by měla být posílena zahrnutím biomarkérů, údajů ze zobrazovacích studí, genetiky. Návrhy na zlepšení zahrnují zmíněné zvýšení validity kombinací kategorického a dimenzionálního přístupu, zohlednění cyklicity. Uvádí dále návrh modulů, které by zahrnovaly kombinace kategorií a dimenzí.
Grunze H. C.: Vhodná medikace pro bipolární depresi psychotickou a nepsychotickou – máme ji?
V současnosti máme pro depresi, hypo/mánie a euthymii stejnou léčbu, tj. MS, AD, AP.
Hlavní zásady všech guidelinů - MS vždy. Nejnovější guideliny zdůrazňují stále větší úlohu atypických AP a postavení AD zůstává kontroverzní. V nedávno uvedeném přehledu (Gijsman, 2004) randomizovaných kontrolovaných pokusů byly v účinku většinou favorizována AD vůči placebu. Naopak Sachs (2007) zpochybňuje úlohu AD. V dosažení remise nebyl žádný signifikantní rozdíl mezi MS + AD a MS a placebem. Dále klade otázku, zda přesmyky jsou hrozbou nebo mýtem. Někteří nemocní mohou být vulnerabilní k destabilizaci. Metaanalýza nepodporuje významnější úlohu AD v navození přesmyků, i když názory se liší (Gijsman, 2004, Sachs, 2007). Pokud se týká suicidality, bylo zjištěno (Simon, 2006) nejvyšší riziko 1 měsíc před zahájením AD léčby u velké deprese a u BP po rozvoji depresivní epizody. Některé údaje o lithiu podporují jeho antidepresivní působení, zřejmě závisí na koncentraci (Nemeroff, 2004), i když největší randomizované kontrolované studie antidepresivní efekt lithia nepodporují – nízké koncentrace? Tento problém mohl být také u studie Embolden II, kdy lithium jako komparátor ke quetiapinu mělo stejný efekt jako placebo. Z další atypických AP olanzapin nevykazoval u bipolární deprese velký efekt, ale byl účinný v kombinaci s AD. Nejlepší výsledky jsou s quetiapinem. Psychotická deprese je častější u BP (Goes a spol., 2007). Poznatky o bipolární psychotické depresi přebíráme ze studií s unipolární psychotickou depresí, u které jsou lepší tricyklická AD a jejich kombinace s AP, pokud se týká kombinace s atypickými AP, chybí nám informace.
PROGRAM V AGŘE
SYMPOZIUM: UDRŽOVACÍ LÉČBA U BP
Goodwin G. M.: Je hodnocení kognice u BP pokrok v léčbě?
BP je komplexní fenotyp, může zahrnovat řadu fenomenologických projevů známých v psychiatrii. Jako zajímavost uvedl Goodwin výskyt hypomanických příznaků u studentů při použití MDQ (Mood disorder questionnaire). Kritická pozitivní hodnota nad 7 byla zjištěna přibližně u 10 % hodnocených studentů. Dále se autor zabýval problematikou „online gambling“. V USA je tato forma gamblingu snadno dostupná; v předběžné studii 459/4000 dotazovaných splňovalo kritéria patologického gamblingu v 10 %. Mánie významně souvisí s odměnou a sledování gamblinku u bipolárních nemocných prokázalo, že narušen je hlavně proces rozhodování (Iowa gambling task – speciálně hodnotil chování spojené s odměnou) a s tím souvisejícím učením na základě zkušeností (riziko - odměna, ztráta - vyhýbání se). Bylo možné rozlišit ve stavu euthymie bipolární nemocné od unipolárních a kontrol.
Berk M.: Oxidační stres a hypotéza o deficitu glutathionu u BP
Neuronální membrána obsahuje vysoké množství nenasycených mastných kyselin a je místem, kde se mohou objevit důsledky oxidačního stresu. U oxidačního stresu dochází ke snížení antioxidační obranné schopnosti organismu. Oxidačním stresem podmíněné poškození neuronů je zvažováno v patofyziologii závažných psychických poruch. Máme důkazy o přítomnosti zvýšeného oxidačního stresu u schizofrenie a v menší míře i u BP – např. snížený poměr glutathion/glutathion sulfát, genetické studie podporují polymorfismus glutamát transferázy, byla nalezena upregulace genů týkajících se oxidačního metabolismu. Dysregulace oxidačního metabolismu u BP se zdá být závislá na aktuálním stavu („state-dependant“). Při srovnání nemocných se schizofrenií a BP byly na rozdíl od zdravých kontrol zjištěny nižší hladiny enzymů, které působí antioxidačně, tj. superoxid dismutázy, katalázy a glutathion peroxidázy. U BP, na rozdíl od kontrol, byly zjištěny pouze nižší hladiny peroxidu dismutázy a katalázy, ne glutathion peroxidázy jako u schizofrenie. Tyto údaje ukazují, že některé biochemické charakteristiky mohou být společné pro spektrum psychických poruchy a naznačují, že antioxidační látky a mastné kyseliny mohou ovlivnit pozitivně jejich prognózu. Zvýšení TABRS („thiobarbituric acid reactive substance“, marker oxidačního stresu) a snížení BDNF nacházíme jak u mánie, tak u deprese. Důsledkem oxidačního stresu je poškození DNA a je spojeno například s tardivní dyskinézou. Mnohonásobné epizody vedou ke zvýšení objemu mozkových komor a snižují tloušťku mozkové kory. Neuroprotektivně proti poškození oxidačním stresem působí podávání MS, konkrétně lithia a valproátu. Lithium a valporát snižují amfetaminem navozený oxidační stres ve zvířecím modelu mánie. V klinické studii bylo zjištěno, že lithium snižuje oxidační stres (snižuje TABRS). Orálně podaný n-acetylcystein (NAC, prekurzor glutathionu) zabraňuje GSH depleci, užívá se u abuzu. NAC dále redukuje mismatch negativitu (MMN) u schizofrenie. Ve dvojitě slepých kontrolovaných studiích byl NAC u schizofrenie a BP jako přídatná léčba významně lepší než placebo. Konsekvence oxidačního stresu: lipidová peroxidace, celulární poškození, strukturální změny. Tímto se nabízejí nové léčebné možnosti ovlivněním oxidačního stresu.
Licht L. W.: Lamotrigin versus lithium v profylaxi BP. Randomizovaná studie napodobující klinickou praxi
Autor uvedl otevřenou, randomizovanou studii, ve které bylo srovnáváno lithium (hladiny 0,5 – 0,8 mE/l) a lamotrigin v dávce 400 mg denně. Přídatná terapie byla povolena prvních 6 měsíců. Zařazeni byli BP pacienti s minimálně jednou epizodou v průběhu posledního roku. Kontraindikací byla farmakorezistence. Za neúspěch byla považována nutnost další komedikace, nemožnost dosáhnout monoterapie nebo nutnost intervence. 155 léčených (78 na lithiu, 77 na lamotriginu) bylo sledováno 1-6 roků. K časnému vysazení došlo u 24 % na lithiu, u 18 % na lamotriginu. Po 6 měsících bylo na monoterapii lithiem 52 %, na lamotriginu 61 % léčených, po 5 letech na lithiu 14 %, na lamotriginu nikdo. V primárních výstupech, včetně analýzy přežití, nebyl shledán mezi oběma léčebnými přístupy signifikantní rozdíl. Lithium bylo lepší v profylaxi mánie. Polarita byla sestupně ovlivněna následovně: lithium > lamotriginu u mánie, lamotrigin > lithium u deprese. Lamotrigin byl lépe tolerován.
SYMPOZIUM: BP U SPECIFICKÝCH POPULACÍ
Druhách D. A.: Neurologické syndromy napodobující BP
Diferenciální diagnóza může být problematická u endokrinních, nutričních, demyelinizačních, paraneoplastických a prionových chorob a u demencí. Dále se autor blíže zabýval paraneoplastickými neuroencefalopatiemi (nejčastější u rakoviny plic, varlat a prsou). Tyto obyčejně předchází diagnózu neoplazmatu. Jsou charakterizované triádou příznaků: psychické projevy (mánie, psychóza), záchvaty a narušení paměti. Bývá abnormní EEG a MRI (hyperintenzita T2). Dále se zmínil o Hashimotě chorobě. Jedná se o „steroid responsive encephalopathy“ s protilátkami proti štítné žláze (SREAT). Charakteristické jsou psychické příznaky (výkyvy nálady), v likvoru jsou přítomné zvýšené proteiny. Také Sjögrenův syndrom bývá často provázen dlouhodobou anamnézou změn nálad. Demyelinizační procesy jsou kromě jiného charakterizovány zvýšením proteinu v likvoru a abnormálním metabolismem frontálních laloků. Zřídka se setkáváme s kortikální formou sclerosis multiplex. Demyelinizační demence dělíme na alzheimerovské a nonalzheimerovské demence.
Vahip S.: Pokus o charakteristiku populace náchylné k přesmyku
Je řada různých definicí manických přesmyků (např. není upřesněn časový výskyt, problematická je definice hypománie z hlediska trvání). Jejich incidencí se zabývala řada přehledů a podstatně méně metaanaýz (Gijsman, 2004). V randomizovaných studiích byl výskyt u 5 %, v naturalistických studiích ve 30 %. Dle výsledků studie STEP-BD AD neurychlují účinek a vedou k většímu riziku u závažných manických příznaků. Dosavadní údaje však nejsou konzistentní. K rizikovým faktorům patří: BP I, abuzus, deprese na začátku onemocnění, vyšší počet podávaných AD, hyper-/cyklotýmie. Z biologických faktorů to je deficit NA aktivity nebo genetické nálezy - spojení s polymorfismem 5-HT transportéru. Dále uvedl vlastní – 5letou naturalistickou studii, ve které došlo k přesmyku u 27 % na MS, 26 % na kombinaci MS + TCA a na kombinaci MS + SSRI u 36 % léčených. Riziko představuje typ předchozího přesmyku (+ psychotické rysy a suicidalita u deprese). Citoval studii Carlssona (2007), kdy ve 4leté prospektivní naturalistické studii bylo pozorováno 20 % přesmyků do mánie a podávání AD výskyt přesmyků neovlivnilo. Dochází k závěru, že došlo k posunu názoru na přesmyky – nesouvisí s AD, ale s náchylností k přesmykům.
McIntyre: BP u žen – klinické a léčebné vývody
U žen je časná dysfunkce menstruálního cyklu. Dalším problémem jsou polycystická ovária, která jsou spojována s metabolickými problémy a rakovinou, což zřejmě souvisí s inzulinovou rezistencí. Valproát inhibuje konverzi testosteronu na estradiol. U depresivních žen je často snížená kostní denzita. Nutno také myslet na lékové interakce MS s orálními kontraceptivy (karbamazepin, oxcarbazepin, topiramát, modafinil – indukují jaterní enzymy). Orální kontraceptiva zvyšují clearenci lamotriginu Vysoké je riziko rekurence během gravidity (Viguera, 2007). Bezpečnostní registry – poukazují na vyšší riziko teratogenity u valproátu a možné spojení rozštěp rtu s lamotriginem.
POSLEDNÍ SYMPOZIUM: NEUROKOGNICE U BP
Chengappa K. N. R.: L-karnosin pro kognitivní zlepšení u BP
Přetrvávající kognitivní deficit u BP může souviset se snížením superoxid dismutázy a zvýšením glutamátergní aktivity. L-karnosin má výrazné antioxidační účinky. Předběžné výsledky dvojitě slepé studie s L-karnosinem jako přídatné léčby, placebem kontrolované, naznačují možnost pozitivního ovlivnění kognitivního deficitu u BP.
Goswami U.: Neurokognitivní dysfunkce u BP – přehled studií realizovaných v Dillí
Autoři kromě kognice sledovali i soft signs (SS, měkké neurologické příznaky) a došli k názoru, že porucha exekutivní funkce je markerem vulnerability („trait marker“) a porucha verbálního učení „state marker“. Narušená verbální paměť a exekutivní funkce byly pozorovány u BP v euthymii a bez souvislosti s léčbou, poruchy verbální paměti byly spíše spojeny s reziduální symptomatologií. Goswani (2006) a Varma (2002) našli více také SS u pacientů s BP než u kontrol, více ve vyšším věku. Uvedené studie jsou zajímavé hlavně z toho aspektu, že kognitivní deficit u BP je transkulturální záležitostí.
Young A. H.: Neuropsychologická dysfunkce u euthymických bipolárních nemocných
Deficit kognice je přítomný v euthymii, je srovnatelný napříč různými stavy nálady, je stejný u medikovaných i u bez léků, u pacientů s a bez alkoholismu, je přítomen u zdravých příbuzných. Je zřejmě důsledkem funkčních a strukturálních abnormit.
FIREMNÍ SYMPOZIUM ASTRA ZENECA: UDRŽOVACÍ LÉČBY U BP
V rámci toho sympozia byly kromě jiného opět prezentovány výsledky Embolden I a II a také byla prezentována tabulka, shrnující relativní účinnost atypických antipsychotik u BP (tab. 1).
Tab. 1. Relativní účinnost atypických antipsychotik u BP. 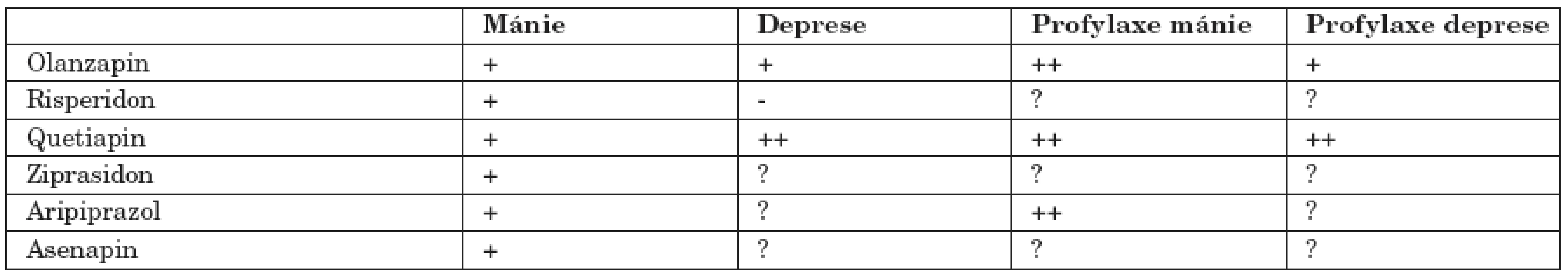
Postery orientované na nové údaje o terapeutických možnostech u BP
Z klinického aspektu byla zajímavá posterová prezentace studií Embolden I a II, které prezentují nové výsledky s udržovací léčbou quetiapinem u BP.
Young A. H. a spol.: Embolden I: Dvojitě slepá, placebem kontrolovaná akutní studie s quetiepinem s následnou pokračovací léčbou u dospělých nemocných s bipolární depresí. Cílem bylo zhodnocení účinnosti a snášenlivosti quetiapinu a lithia v průběhu 8týdenní akutní a posléze roční udržovací studie. Quetiapin byl signifikantně lepší než placebo (hodnoceno pomocí MADRS), lithium nikoliv. Quetiapin byl dobře tolerován.
McElroy a spol.: Embolden II: Jednalo se o zcela analogickou studii, kde jako komparátor byl místo lithia použit paroxetin (20 mg denně). Opět byl quetiapin signifikantně lepší než placebo, nikoliv paroxetin.
Další 2 studie se týkaly kombinace quetiapinu s lithiem nebo valproátem jako udržovací léčbou BPI.
Vieta E. a spol.: Jednalo se o velkou mezinárodní multicentrickou dvojitě slepou studii, realizovanou v Evropě (D1447C00126), kdy kombinace aktivních látek byla účinnější než kombinace s placebem.
Suppes a spol.: Prezentoval výsledky shodné severoamerické studie (D1447C00127) s podobnými výsledky.
Z českých účastníků prezentovali poster pracovníci brněnské psychiatrické kliniky.
Češková E.: Typy epizod a léčebné charakteristiky nemocných s BP hospitalizovaných na psychiatrické klinice v Brně.
Analýza chorobopisů nemocných hospitalizovaných s bipolární poruchou za poslední 2 roky na PK v Brně ukázala, že nejčastější léčba zahrnovala kombinace MS a atypických AP. Nejvíce používaným MS byl valproát, z atypických AP olanzapin a quetiapin. Dávky AP při použití v kombinaci s MS se nelišily od monoterapie a pohybovaly se v nižším rozmezí než u schizofrenní poruchy. Lze říci, že výsledky analýzy odrážejí aktuální trendy v léčbě BP a jsou v souladu s doporučenými guideliny.
Prof. MUDr. Eva Češková, CSc.
Psychiatrická klinika LF MU a FN, Brno
Štítky
Adiktologie Dětská psychiatrie Psychiatrie
Článek Recenze knihČlánek REFERÁT Z PÍSEMNICTVÍ
Článek vyšel v časopiseČeská a slovenská psychiatrie
Nejčtenější tento týden
2008 Číslo 2- Pozorovatelné ukazatele ADHD v ordinaci
- Antidepresiva skupiny SSRI v rukách praktického lékaře
- Generalizovaná úzkostná porucha, její diagnostika a léčba
- Srovnání antidepresiv SSRI, mirtazapinu a trazodonu z hlediska nežádoucích účinků
-
Všechny články tohoto čísla
- Recenze knih
- REFERÁT Z PÍSEMNICTVÍ
- Lesk a bída ústavních znaleckých posudků
- Výsledky podrobného sledování použití omezovacích prostředků během hospitalizace – projekt EUNOMIA, výsledky v ČR
- Risperdal Consta – dlouhodobě působící injekce v léčbě schizofrenie a schizoafektivní poruchy: předběžné 12měsíční výsledky projektu e-STAR v České a Slovenské republice
- Soudně psychiatrické posuzování násilných trestných činů, spáchaných v afektu, v době operacionálních klasifikačních systémů
- Psychoterapie ve starých lékařských spisech
- Revize Koncepce oboru psychiatrie, proč, jak a kdy – krátký úvod
- Návrh novelizace Koncepce oboru psychiatrie z pohledu ambulantní psychiatrie
- Návrh novelizace Koncepce oboru psychiatrie z pohledu komunitní péče o duševně nemocné
- Z jednání výboru Psychiatrické společnosti 2. dubna 2008
- Feature Forums Světové federace společností pro biologickou psychiatrii
- 50. česko-slovenská psychofarmakologická konference
- 3. kongres ISBD (International Society of Bipolar Disorder) o bipolárních poruchách
- Sympozium sociální psychiatrie
- Česká a slovenská psychiatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Risperdal Consta – dlouhodobě působící injekce v léčbě schizofrenie a schizoafektivní poruchy: předběžné 12měsíční výsledky projektu e-STAR v České a Slovenské republice
- Soudně psychiatrické posuzování násilných trestných činů, spáchaných v afektu, v době operacionálních klasifikačních systémů
- Lesk a bída ústavních znaleckých posudků
- Výsledky podrobného sledování použití omezovacích prostředků během hospitalizace – projekt EUNOMIA, výsledky v ČR
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



