-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Výsledky dlouhodobého sledování prvních 500 pacientů po transplantaci jater provedených v Institutu klinické a experimentální medicíny v Praze
Long-term follow-up of the first 500 liver transplant recipients transplanted at the Institute for Clinical and Experimental Medicine in Prague
Background:
Between April 1995 and November 2005, 500 liver transplantations were performed in 476 patients of age from 3, till 70, at the Transplantation center of the Institute of Clinical and Experimental Medicine (IKEM) in Prague. The most common indications for liver transplantation were alcoholic liver cirrhosis (23%), hepatitis C cirrhosis (17%), and cholestatic cirrhosis (PBC and PSC, 9% each). Mean MELD score of recipients at the transplantation was 15–18 for each year of transplantation. Ten-years patient survival was 79.1 Ī 2.2%, and graft survival 74.1 Ī 2.1% respectively. Best patient and graft survival was achieved among patients transplanted for autoimmune liver diseases, the worst in group of patients with alcoholic cirrhosis. Malignancies were the most common cause of death during the period of follow-up (17 patients).Methods and results:
Patients were followed longitudinally at the Department of hepatogastroenterology IKEM according to prospective protocol included protocol biopsies. Hypertension (in 71% of recipients), and overweight or obesity (in 56.3%), were the most prevalent medical complications among long-term survivors. Diabetes was found in 28.6%, of which 14.7% was de-nove diabetes after transplantation. Renal insufficiency (S-creatinin > 150 μmol/l) was present in 61 of 348 (17.6%) survivors. Out of these, 16 needed chronic hemodialysis, and 12 underwent kidney transplantation subsequently. Protocol biopsy at 5 years after transplantation was evaluated in a sample of 102 unselected liver transplant recipients. Normal liver was found in 4% of recipients, minor non-specific changes in 36% of them. Disease recurrence was present in all of 16 recipients transplanted for HCV cirrhosis, in one third of them graft cirrhosis was already present. Disease recurrence was found in patients transplanted for autoimmune disease frequently, PBC in 40%, PSC in 25%, and autoimmune hepatitis in 60% of recipients. Graft steatosis greater than 33% was present in 13% of recipients.Conclusions:
Liver transplantation is highly effective method of treatment of end stage liver disease. Despite frequent medical complications, and disease recurrence on histological examination almost 80% of recipients transplanted in the liver transplantation program in IKEM survived more than 10 years after procedure. The survival achieved was far above that of the European liver transplant registry.Key words:
liver transplantation, indications, immunosuppression, MELD score, patient survival, graft survival, protocol biopsy.
Autoři: Pavel Trunečka 1,3; Miloš Adamec 2; Julius Špičák 3; Eva Honsová 4; Eva Kieslichová 5; Věra Lánská 6; Jan Peregrin 7; Miloš Kučera 2; Libor Janoušek 2; Martin Oliverius 2; Pavel Drastich 3; Milan Ročeň 5; Roman Danč 5; Halima Gottfriedová 3; Soňa Fraňková 3; Jan Šperl 3; Eva Pokorná 1; Štefan Vítko 8; Jan Malý 9
Působiště autorů: Institut klinické a experimentální medicíny Praha, Transplantcentrum 1; Institut klinické a experimentální medicíny Praha, Klinika transplantační chirurgie 2; Institut klinické a experimentální medicíny Praha, Klinika hepatogastroenterologie 3; Institut klinické a experimentální medicíny Praha, Pracoviště klinické a transplantační patologie 4; Institut klinické a experimentální medicíny Praha, Klinika anesteziologie, resuscitace a intenzivní péče 5; Institut klinické a experimentální medicíny Praha, Úsek lékařské statistiky 6; Institut klinické a experimentální medicíny Praha, Základna radiodiagnostiky a intervenční radiologie 7; Institut klinické a experimentální medicíny Praha, Klinika nefrologie 8; Institut klinické a experimentální medicíny Praha 9
Vyšlo v časopise: Čas. Lék. čes. 2011; 150: 60-67
Kategorie: Původní práce
Souhrn
Východisko:
Od dubna 1995 do listopadu 2005 bylo v Transplantačním centru IKEM provedeno 500 transplantací jater u 476 pacientů ve věku od 3 do 70 let. Mezi indikacemi převažovala jaterní cirhóza etylická (23 %), jaterní cirhóza C (17 %) a cholestatické choroby, PBC a PSC, tvořily společně 18 % příjemců. Průměrné MELD skóre jako ukazatel pokročilosti jaterního selhání činilo v jednotlivých letech 15–18. Desetileté přežívání pacientů po transplantaci činilo 79,1 Ī 2,2 %, přežívání štěpů 74,1 Ī 2,1 %. Nejlépe přežívali pacienti s autoimunitními chorobami, nejhorší přežití bylo dosaženo ve skupině nemocných s alkoholickou jaterní cirhózou. Nejčastější příčinou úmrtí bylo maligní onemocnění (17 příjemců).Metody a výsledky:
Pacienti byli trvale sledování dle protokolu na Klinice hepatogastroenterologie IKEM včetně provádění protokolárních biopsií. Nejčastější interní komplikací transplantace jater byla hypertenze (71 % příjemců), nadváha či obezita (56,3%), diabetes mellitus u 28,6 %, z toho de novo u 14,7 % z přežívajících. Renální insuficience byla v souboru přežívajících na konci sledovaného období vyjádřena u 61 ze 348 příjemců (17,6 %), z toho 16 příjemců je na hemodialýze, u 12 byla provedena následná transplantace ledviny a 33 příjemců, u nichž byl s‑kreatinin >150 μmol/l, bylo léčeno konzervativně.
U 102 pacientů byla vyhodnocena protokolární biopsie provedená 5 let po transplantaci jater. V biopsiích byl zcela normální nález zjištěn pouze u 4 % příjemců, nespecifické změny byly nalezeny u 36 %. Rekurence onemocnění byla zjištěna u všech 16 příjemců s hepatitidou C, u třetiny z nich se již jednalo o cirhózu štěpu. Autoimunitní onemocnění vykazovala známky rekurence frekventně: primární biliární cirhóza u 40 %, primární sklerozující cholangitida u 25 % a autoimunitní hepatitida u 60 % příjemců. Steatóza štěpu nad 33 % byla ve zmíněné skupině příjemců přítomna u 13 %.Závěry:
Transplantace jater je velmi účinná léčebná metoda. Přes četné interní komplikace a vysoký výskyt rekurence základního onemocnění v histologickém obrazu přežívalo 10 let po transplantaci jater provedené v IKEM téměř 80 % pacientů, výrazně více, než činí průměr evropského transplantačního registru.Klíčová slova:
transplantace jater, indikace, imunosuprese, MELD skóre, přežívání pacientů, přežívání stěpů, protokolární biopsie.Úvod
Program transplantace jater v IKEM byl zahájen v dubnu 1995, a od svého počátku se rozvíjel jako koordinovaný program s cílem poskytovat standardním způsobem léčbu pacientům s pokročilými jaterními chorobami, indikovaným k transplantaci jater. Již v prvních letech po zahájení programu bylo dosahováno výsledků plně srovnatelných s evropskými centry a rychlý nárůst počtu provedených transplantací jater umožnil pokrýt podstatnou část potřeby v regionu České republiky a dokonce poskytnout transplantaci jater v omezené míře i občanům Slovenské republiky, kde se v uvedeném období transplantace jater soustavně neprováděly.
Transplantace jater je složitý chirurgický výkon vyžadující dokonalou perioperační a pooperační péči a vysokou kvalitu využívaných pomocných vyšetřovacích metod. Podmínkou dlouhodobého úspěchu této léčebné modality je kromě bezchybného chirurgického výkonu a kvalitní anesteziologické péče též správná selekce kandidátů transplantace jater a kvalitní specializovaná potransplantační péče. U řady nemocných není vlastní transplantace posledním chirurgickým zákrokem, řada nemocných vyžaduje chirurgickou léčbu komplikací, popřípadě i retransplantaci.
Transplantace jater se neobejde bez kvalitního dárcovského programu. Požadavky kladené na dárce jater jsou obecně vyšší než požadavky na dárce ledviny. Vzhledem k tomu, že primární afunkce štěpu je velmi obávanou komplikací transplantace, která může snadno vyústit v úmrtí příjemce, je pochopitelné, že se v regionu s omezenou dosažitelností dárce k řešení akutního selhání štěpu výběr dárců omezoval na dárce s nejlepšími možnými charakteristikami. Tato praxe byla v úvodních letech programu umožněna nižší poptávkou po transplantační léčbě a s tím související nízkou úmrtností na čekací listině.
Podstatné zlepšení selekce nemocných, operační techniky a intenzivní péče vedlo k velmi výraznému zlepšení krátkodobého přežívání pacientů; dnes přibližně 90 % nemocných přežívá déle než rok po transplantaci (1). Jejich další osud je dán jednak výskytem a průběhem rekurence základního onemocnění (zejména u pacientů s HCC a HCV, méně u příjemců s autoimunitními nemocemi), jednak výskytem komplikací potransplantační imunosupresivní léčby, které vedou k mortalitě vyšší, než nacházíme v porovnatelné běžné populaci. Jedná se o vyšší incidenci tumorů de novo a o metabolické komplikace disponující ke kardiovaskulárním komplikacím, které jsou vedle tumorů vedoucí příčinou úmrtí nemocných počínaje 5. rokem od provedené transplantace jater.
Výskyt kardiovaskulárních komplikací po transplantaci jater souvisí těsně s hypertenzí, renální insuficiencí a metabolickými poruchami, především diabetes mellitus, obezitou a hyperlipidémií, které jsou v populaci příjemců velmi časté. Jejich vysoká incidence souvisí s podáváním kalcineurinových inhibitorů, steroidů a v případě dyslipidémie i v podávání inhibitorů m-TOR, a možná i s jejich omezenou pohybovou aktivitou (2).
V prosinci 2008 překročil počet transplantací jater provedených v České republice 1000 a počet pacientů dlouhodobě přežívajících se blíží 700 nemocných. S jejich každoročně narůstajícím počtem se zároveň rozšiřuje okruh odborníků, kteří se účastní na jejich dlouhodobém sledování a léčbě. V současnosti je největší část péče o pacienty po transplantaci jater poskytována v transplantačním centru, a to zejména s ohledem na možné imunologické komplikace transplantace a související trvalou imunosupresivní terapii, léčbu případné rekurence základního onemocnění nebo častých cévních a biliárních komplikací, které se mohou vyskytnout i v pozdějším období po transplantaci. S ohledem na imunosupresi a výskyt specifických komplikací je trvalé sledování nemocných po transplantaci orgánů v transplantačním centru běžnou praxí celosvětově. Naproti tomu především kardiovaskulární onemocnění a diabetes mohou být velmi efektivně léčeny regionálně. Proto je velmi prospěšné, jsou-li praktičtí lékaři a internisté informování o zásadách potransplantačního sledování a zapojeni do léčby těchto nemocných, kterých s postupem času bude dále přibývat, budou stárnout a péče o jejich přidružená onemocnění bude svým objemem přesahovat možnosti transplantačních center.
Cílem sdělení je podat stručný přehled výsledků dlouhodobého sledování pacientů po transplantaci jater v Transplantcentru IKEM, především z hlediska dlouhodobých komplikací souvisejících s imunosupresivní léčbou, a podat základní informaci o změnách štěpu více let po transplantaci. Práce se nezabývá časným pooperačním obdobím ani nereferuje o technických komplikací provedených transplantací.
Soubor nemocných a použité metody
Soubor nemocných tvoří prvních 478 příjemců, u kterých bylo provedeno celkem 503 transplantací, 478 primoimplantací, 23 prvých a dvě druhé retransplantace. Průměrný věk příjemce v době transplantace činil 45,90, medián 49,65 let. Nejmladšímu pacientovi byly 3 roky, nejstaršímu 70,4 let. První tři transplantace byly provedeny v zahraničním centru (Transplantationschirurgie der Charité – Campus Virchow-Klinikum Berlin), ostatní výkony byly provedeny v období od dubna 1995 do listopadu 2006 v Transplantcentru IKEM, kde probíhalo i dlouhodobé sledování příjemců včetně provádění pomocných vyšetřovacích metod a jaterních biopsií.
Při transplantaci byl použit celý kadaverózní štěp ve 492 případech, v osmi případech byl použit redukovaný štěp a dva příjemci dostali část rozdělených jater (1 split). V jednom případě byl použit levý laterální segment od žijícího dárce. V případě celých jater byla venózní rekonstrukce provedena metodou piggy back, nebo byla použita metoda s resekcí dolní duté žíly. Podrobněji je metodika chirurgického výkonu popsána jinde (3). V jedenácti případech byla v jedné době provedena kombinovaná transplantace jater a ledviny, z toho ve čtyřech případech pro polycystickou chorobu jater a ledvin, 1× pro oxalózu a 6× pro selhání ledviny bez souvislosti s etiologií jaterního onemocnění.
Iniciální imunosuprese
Prvních 186 konsekutivních příjemců podstoupilo indukci antithymocytární protilátkou ATG Pasteur Metrieux nebo ATG Fresenius, většina z nich v kombinaci s cyklosporinem (Sandimmune Neoral) a steroidy. V pozdější době 53 pacientů dostávalo indukční terapii daclizumabem (monoklonální humanizovaná protilátka anti-CD20), při současném podávání cyklosporinu (21 pacientů), nebo tacrolimu (32 pacientů). Z antiproliferativních látek byl podáván azathioprin u prvních 178 pacientů, MMF byl podáván u 165 pacientů. Steroidy byly iniciálně podávány u 480 pacientů, 20 nemocných (všichni s indukcí daclizumabem) iniciálně steroidy nedostalo. Z prvých 500 pacientů byl iniciálně použit cyklosporin u 267 (= 53 %) případů a tacrolimus u 231 (= 46 %) nemocných. U dvou pacientů nebyly inhibitory calcineurinu iniciálně podány.
Indikace k transplantaci jater jsou uvedeny v grafu 1. Pokročilost jaterního onemocnění je vyjádřena jako MELD/PELD skóre kalkulované v době transplantace (4). Průměrné hodnoty v jednotlivých letech jsou uvedeny v grafu 2.
Graf 1. Indikace k transplantaci jater (IKEM 1995–2006) 
PBC – primární biliární cirhóza, PSC – primární sklerózující cholangitida, HCV – hepatitida C, HBV – hepatitida B, ETOH – poškození jater alkoholem, HCC – hepatocelulární karcinom, AUTO – autoimunitní cirhóza, KRYPTO – kryptogenní, FLF – fulminantní selhání jater, SSC – sekundární sklerózující cholangitida Graf 2. Pokročilost jaterního onemocnění: MELD příjemce kalkulovaný v okamžiku transplantace jater 
MELD – model for end-stage liver disease (model pro konečné stadium jaterního onemocnění) Metodika
Všichni pacienti byli dlouhodobě sledováni na Klinice hepatogastroenterologie IKEM, v časném potransplantačním období též na ambulanci KTCH IKEM. U většiny pacientů byly prováděny pravidelné roční kontroly za hospitalizace včetně jaterní biopsie, a to 1, 2, 3 a 5 let po transplantaci jater, dále 7. a 10. rok. Jaterní biopsie byly prováděny rovněž z důvodů biochemických změn svědčících pro poškození štěpu, nebo se jednalo o kontrolní biopsie pro již dříve zjištěné histologické změny štěpu. Všechna bioptická vyšetření analyzovaná v této práci byla provedena na Pracovišti klinické a transplantační patologie IKEM.
Ambulantní kontroly byly prováděny dle protokolu v prvních třech měsících jednou týdně, následně v průběhu prvého půlroku každé 2 týdny, po 6 měsících pak jednou měsíčně. Ve druhém roce se intervaly postupně prodlužovaly na maximálně 3 měsíce v nekomplikovaných případech. Při každé kontrole byla stanovována krevní koncentrace imunosupresiva (CyA, Tac, Sir), základní hodnoty biochemické včetně stanovení bilirubinu, ALT, AST, ALP, GMT, glykémie, kreatininu a urey. Dále byla stanovována hodnota protrombinového času a krevního obrazu. Každoročně byly dále stanovovány parametry metabolismu lipidů v rozsahu celkový cholesterol, LDL a HDL cholesterol a s-triglyceridy. Uvedené hodnoty byly měřeny v průběhu let rozdílnými metodikami v laboratořích IKEM, které jsou pro uvedené metody plně akreditovány. Při každé návštěvě byl měřen krevní tlak auskultační metodou a byla zaznamenávána tělesná váha.
V uvedeném souboru bylo provedeno zhodnocení histologických nálezů u vzorku 102 pacientů, u kterých byl k dispozici výsledek protokolární biopsie 5 let po transplantaci jater. Jednalo se o neselektovanou kohortu pacientů, u kterých byla provedena transplantaci jater v IKEM v letech 1995–2004. Do skupiny byli zařazeni pacienti seřazení v abecedním pořádku, kteří jako první splnili uvedené kritérium. Východiskem k hodnocení byl slovní popis biopsie. U virových hepatitid byly aktivita a stadium hodnoceny na základě skóre dle Ishaka (5), u pacientů s diagnózou NASH bylo použita NAS skóre dle Kleinera (6). Při hodnocení rejekčních změn byla použita banfská klasifikace (7). Přežívání pacientů bylo hodnoceno metodou dle Kaplana-Meierové. Pro charakteristiku souborů a zjištěných hodnot byly použity běžné deskriptivní statistické metody.
Výsledky
Přežívání pacientů a štěpů po transplantaci uvádí graf 3a a 3b, přežívání příjemců a štěpů podle jednotlivých diagnóz tabulka 1. Příčiny úmrtí pacientů přežívajících déle než 6 měsíců od transplantace jater uvádí tabulka 2.
Graf 3a. Přežívání pacientů (IKEM 1995–10/2010, n = 478). 
Graf 3b. Přežívání štěpů (IKEM 1995–10/2010, n = 503) 
Tab. 1a. Přežívání příjemců (%) po transplantaci jater pro sedm nejčetnějších indikací 
Tab. 1b. Přežívání štěpů (%) po transplantaci jater pro sedm nejčetnějších indikací 
AUTO – autoimunitní choroby, PBC – primární biliární cirhóza, PSC – primární sklerózující cholangitida, HCV – hepatitida C, ETOH – poškození jater alkoholem, FLF – fulminantní selhání jater Tab. 1. Pozdní příčiny úmrtí po transplantaci jater (6 a více měsíců po transplantaci) 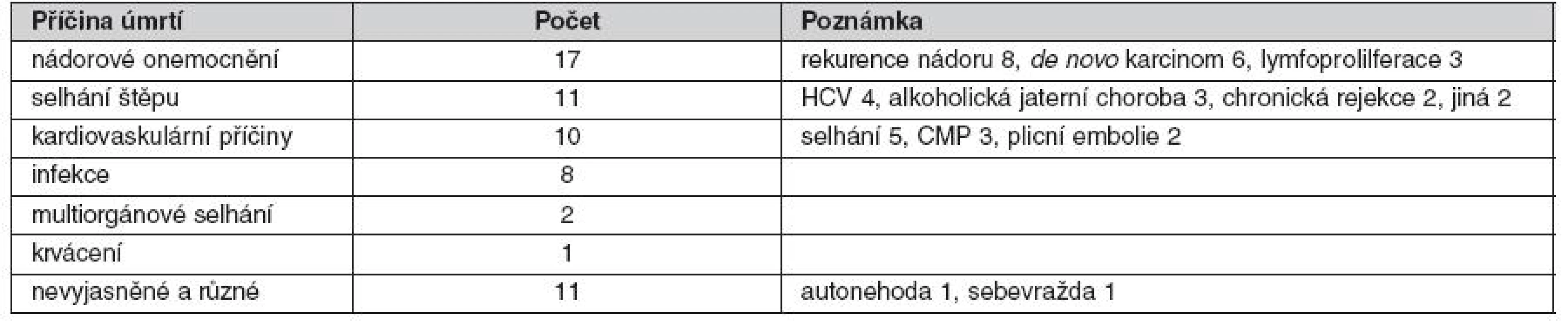
HCV – hepatitida C, CMP – cévní mozková příhoda Imunosuprese
Na konci sledování převažovala v hodnocené kohortě 348 příjemců imunosuprese v kombinaci více imunosupresiv. Dvojkombinaci užívalo 183 (52,3 %) pacientů, trojkombinaci 60 (17,2 %) příjemců, zatímco monoterapií bylo léčeno 105 (30,2 %) pacientů. Tacrolimus (v monoterapii či v kombinaci) byl užíván u 218 (62,3 %) nemocných, cyklosporin užívalo 112 (32,2 %) příjemců, sirolimus 30 (8,6 %) pacientů, mycophenolat mofetil 171 (49,1 %) příjemců a azathioprin 19 (5,55 %) pacientů. Steroidy užívalo 101 (29,0 %) příjemců.
V případě léčby monoterapií převažovalo užívání tacrolimu (72,4 %) nad podáváním cyklosporinu (21,0 %) nebo sirolimu (6,7 %).
Při užívání tacrolimu převažovala jeho forma s pozvolným uvolňováním, 141 (65 %) proti 77 pacientům léčených Prografem ve dvou denních dávkách.
Komplikace léčby
Nejběžnější internistické komplikace jsou souhrnně uvedeny v tabulce 3.
Tab. 2. Nejčastější interní komplikace u 348 nemocných po transplantaci jater přežívajících déle než 4 roky od 0LTx 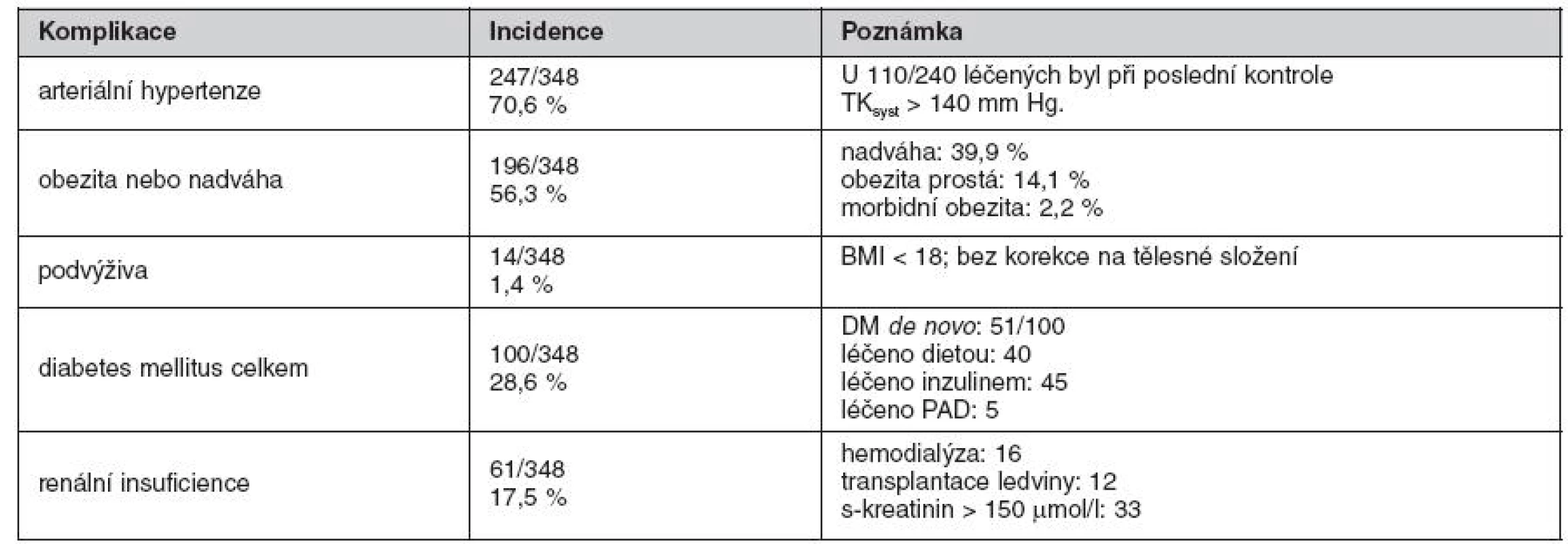
DM – diabetes mellitus, BMI – body maas index Hypertenze
Arteriální krevní tlak byl měřen v průběhu každé návštěvy nemocného auskultační metodou kalibrovaným tonometrem. U 247 (70,6 %) nemocných byla zjištěna hypertenze nad 140 mm Hg systolického krevního tlaku nebo užívání antihypertenziv. U 110 z 240 užívajících alespoň jedno antihypertenzivum přesahoval v průběhu posledních měření systolický TK 140 mm Hg.
Obezita
Váha byla zaznamenávána při každé návštěvě. V průběhu sledování došlo u 224 příjemců jater ke zvýšení tělesné váhy, u 102 došlo k jejímu snížení. U dospělých příjemců vzrostl průměrný body mass index (BMI) z 24,2 na 25,7, tj. o 8 %. U dětských příjemců (mladších 15 let) nebyl vývoj váhy a výšky hodnocen z důvodu růstu. Podvýživa (BMI < 18) se vyskytla před transplantací u 14 příjemců, po transplantaci jater byla na konci sledování přítomna u pěti nemocných.
Diabetes mellitus
U 49 (14 %) přežívajících pacientů byl před transplantací znám diabetes mellitus (DM). Na konci sledování byl DM přítomen u 100 (28,6 %) ze sledované kohorty. Z nich 40 nemocných bylo léčeno dietou, 45 si aplikovalo inzulin a pět užívalo perorální antidiabetika. U 51 nemocných se jednalo o diabetes de novo.
Renální selhání
V průběhu sledování došlo k renální insuficienci s nutností trvalé hemodialyzační léčby u 16 pacientů, z nichž u dvou se jednalo o polycystickou chorobu jater a ledvin. U 12 pacientů byla po transplantaci jater následně provedena transplantace ledviny. Dalších 33 pacientů mělo na konci sledování s kreatinin vyšší než 150 μmol/l.
Nálezy v protokolárních biopsiích
Při hodnocení vzorku 102 protokolárních biopsií 5 let po transplantací jater dominoval v histologických nálezech obraz zánětu, přítomnost hepatitidy C byla prokázána v 18 případech, přítomnost hepatitidy B (všechny případy de novo) ve čtyřech případech, autoimunitní hepatitidy ve třech případech a tzv. allograft hepatitidy v osmi případech. Podrobně jsou nálezy uvedeny v tabulkách 4 až 7. U pěti případů rekurentní hepatitidy C z 16 (31 %) dostoupila v průběhu 5 let sledování fibróza do stadia 5 nebo 6 dle Ishaka (inkompletní či kompletní cirhóza).
Tab. 3. Výsledky protokolární biopsie u 100 příjemců 5 let po transplantaci jater 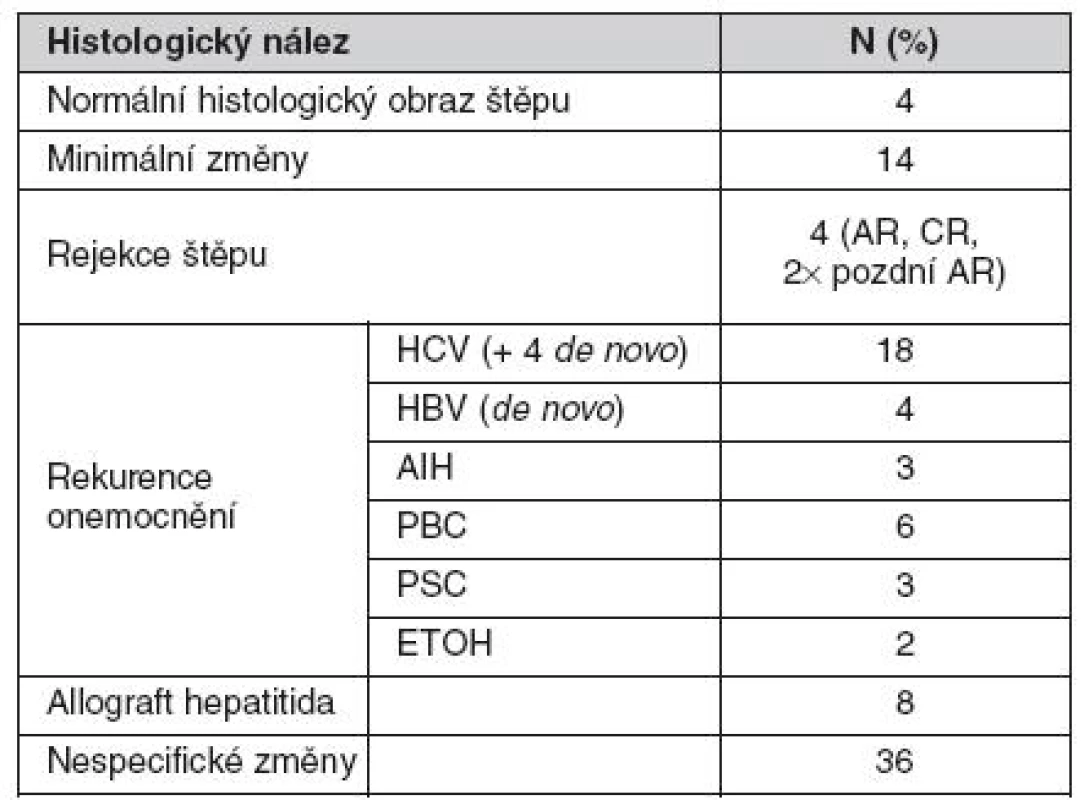
AR – akutní rejekce, CR – chronická rejekce, HCV – hepatitida C, HBV – hepatitida B, AIH – autoimunitní hepatitida, PBC – primární biliární cirhóza, PSC – primární sklerózující cholangitida, ETOH – poškození jater alkoholem Tab. 4. Rekurence onemocnění v protokolárních biopsiích 102 pacientů 5 let po transplantací jater 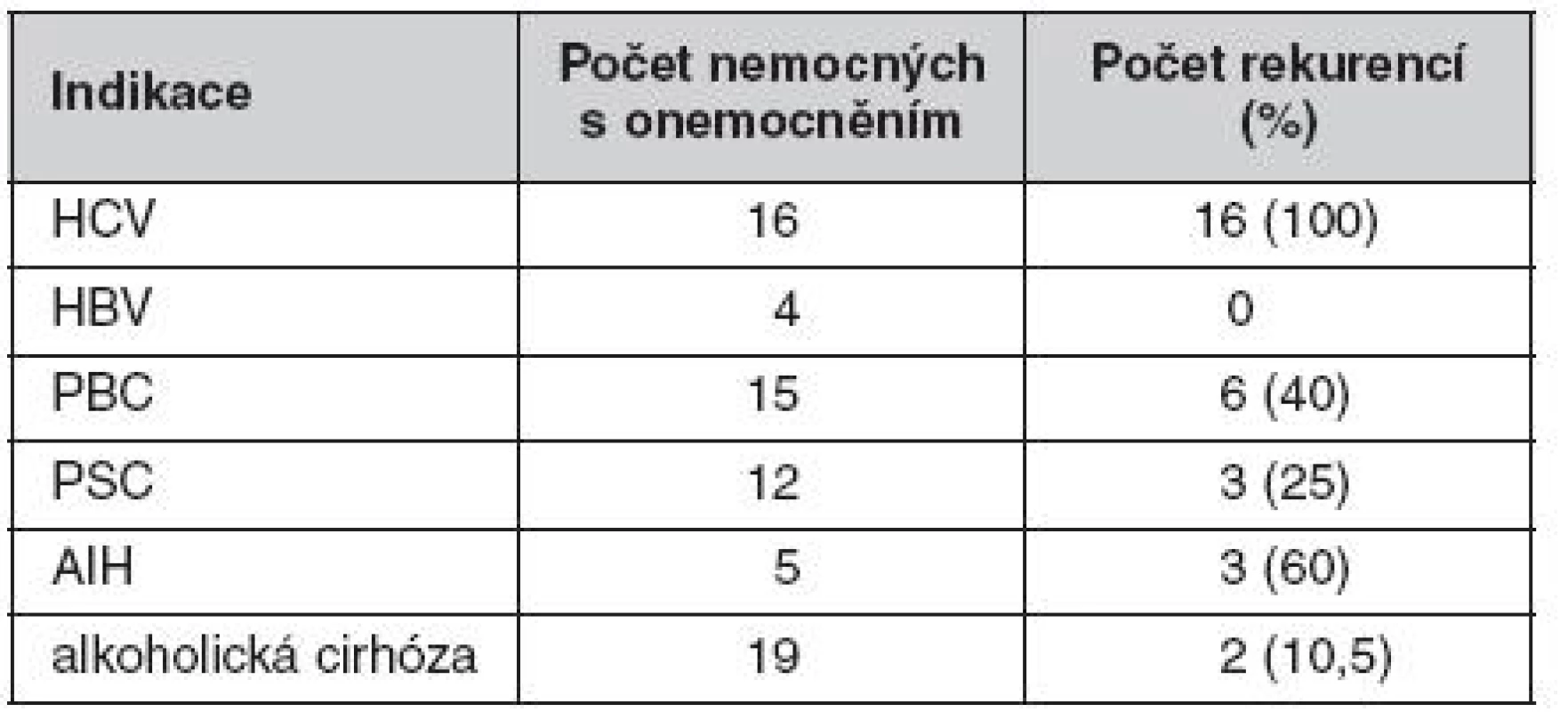
HCV – hepatitida C, HBV – hepatitida B, PBC – primární biliární cirhóza, PSC – primární sklerozující cholangitida, AIH – autoimunitní hepatitida Tab. 5. Histologický nález u pacientů s rekurentní hepatitidou B a C (klasifikace dle Ishaka) 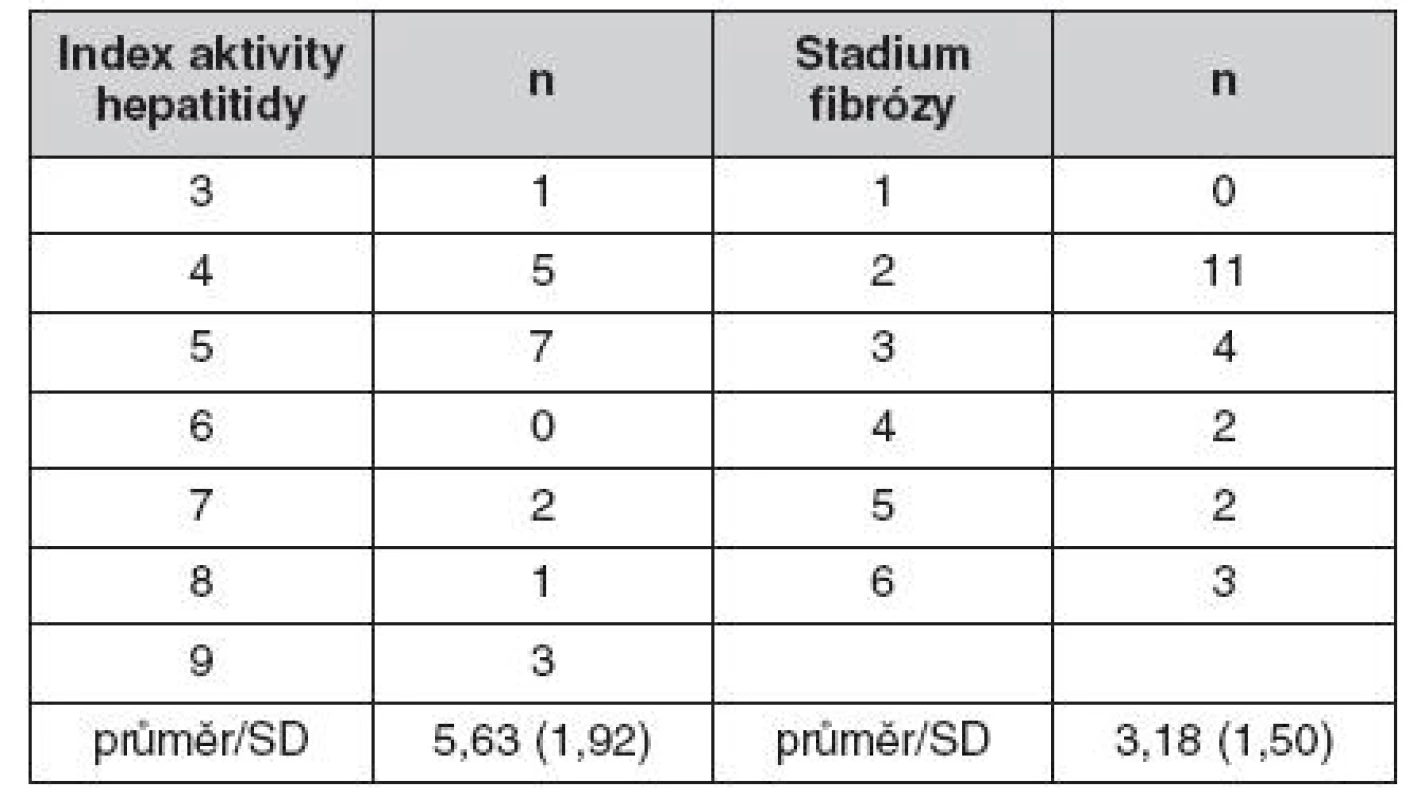
Pozn.: virová hepatitida C (n = 18), virová hepatitida B (n = 4), rekurentní nebo de novo po transplantaci (stadium podle Ishaka) Tab. 6. Steatóza štěpu v protokolární biopsii 5 let po transplantaci jater 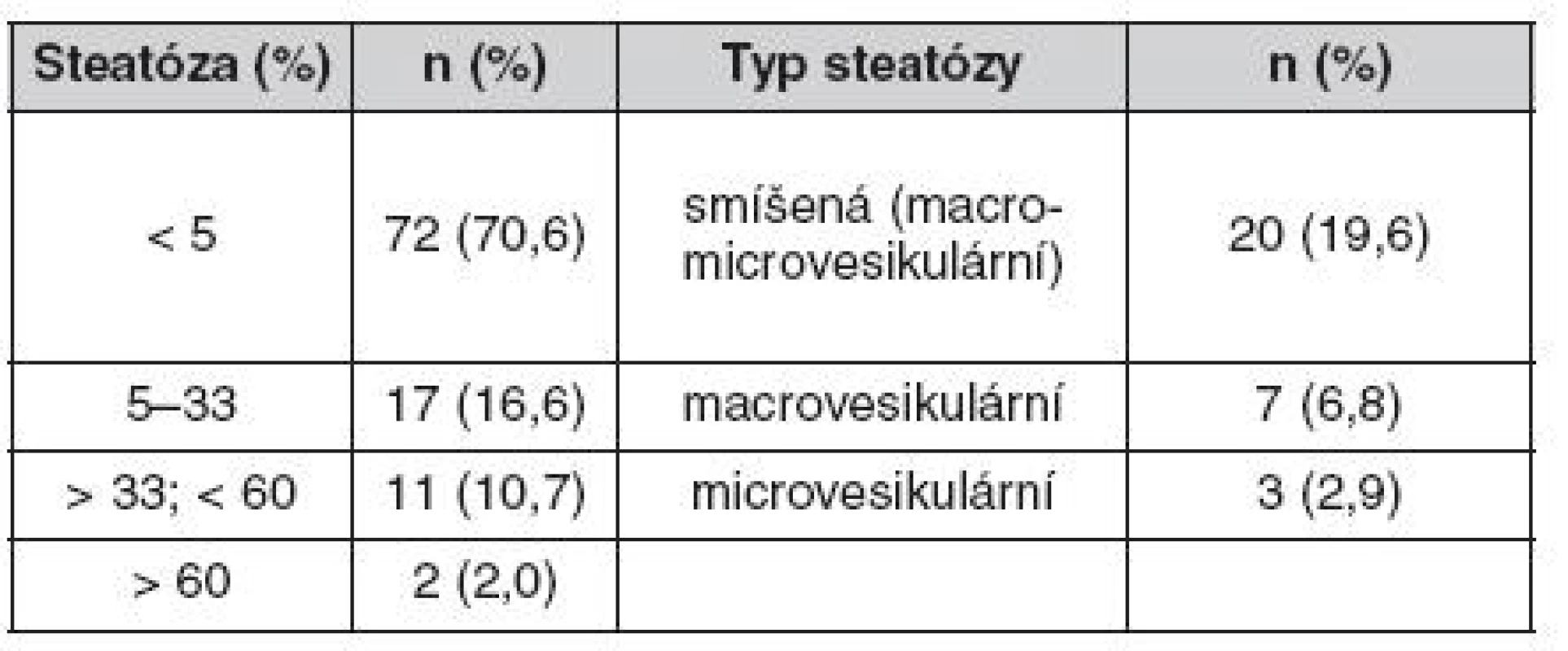
Pozn.: Procento steatotických buněk odhadnuto z barvení H & E. U dvou pacientů diagnostikován NASH (nonalkoholová steatohepatitida), NAS (NASH aktivity skóre): 7,8 F1A, NAS 3/8. Diskuze
Úspěšné zahájení programu transplantace jater v IKEM bylo výsledkem promyšlené přípravy a spolupráce s berlínským transplantačním centrem, kde byli školeni především chirurgové. Hepatologové získali cenné zkušenosti ve Spojených státech amerických (the Mount Sinai Hospital, New York) i jinde v Evropě. Podstatnou roli rovněž sehrály zkušenosti s transplantacemi ledviny, srdce a pankreatu, které se v IKEM v době příprav programu rutině prováděly již mnoho let. Od prvopočátku byly výsledky programu transplantace jater z hlediska přežívání příjemců a štěpů plně srovnatelné s předními evropskými centry, dlouhodobé přežívání je zřetelně nad průměrem evropského registru (8). Významnou komparativní výhodu přinášel dobře rozvinutý kadaverózní dárcovský program umožňující používat kvalitní štěpy, což nepochybně výsledky přežívání příznivě ovlivnilo. Rovněž nižší procento pacientů indikovaných pro onemocnění s možností rychlé a závažné rekurence (hepatitida C a HCC) vedlo k nadprůměrně dobrým výsledkům přežívání. Při hodnocení přežívání příjemců v jednotlivých indikačních skupinách je patrné významně lepší přežívání ve skupině pacientů s autoimunitními chorobami než u nemocných s jaterní cirhózou C nebo alkoholickou jaterní cirhózou. Tento stav je popisován univerzálně (9).
Příčiny úmrtí v pozdním potransplantačním období (déle než 6 měsíců od transplantace) zaznamenané v programu transplantace jater IKEM odpovídají literárním zkušenostem (10). Na prvním místě byly v našem souboru zhoubné nádory, a to jak rekurence HCC, tak i nádory vzniklé de novo. Selhání štěpu z důvodu rekurence onemocnění (4× HCV, 3× rekurence alkoholické léze) nebo chronické rejekce bylo druhou nejčastější příčinou následovanou kardiovaskulárními onemocněními, četností na třetím místě.
Sledování pacientů po transplantaci je prováděno nejčastěji v transplantačních centrech, sledování provádějí většinou hepatologové, a to z důvodu charakteru převažujících komplikujících onemocnění. Základem sledování je monitorace úrovně imunosuprese a léčba komplikací, jejichž výskyt je s aplikací soudobé imunosuprese svázán. Jedná se především o hypertenzi a renální poškození, které jsou při podávání kalcineurinových inhibitorů velmi běžné. Frekvence hypertenze v našem souboru (71 %) je na horní hranici literárních zkušeností (11).
U většiny pacientů po transplantaci dochází k vzestupu tělesné váhy, přitom jen u některých se jedná o úpravu malnutrice provázející jaterní selhání. Přesné posouzení vývoje hmotnosti a zejména stavu výživy však komplikuje nedostatečná znalost tělesného složení před transplantací, kdy významná část příjemců retinuje tekutinu v podobně ascitu či otoků. V průběhu sledování došlo u nadpoloviční většiny příjemců k významnému nárůstu BMI, u 14 % k vývoji obezity prosté a u 2,2 % obezity morbidní. Toto procento je překvapivě nižší, než jsou reportované údaje (12). S nárůstem váhy souvisí patrně rovněž výskyt steatózy jaterního štěpu, která se v našem souboru vyskytla u přibližně třetiny příjemců. Ve většině případů se jednalo o smíšenou steatózu. Její význam je nejistý (13, 14).
DM po transplantaci orgánů vzniká z mnoha příčin. Tacrolimus je zřetelně diabetogenní, stejně jako steroidy, které jsou často po transplantaci podávány. Významné je i zvýšení hmotnosti, k němuž dochází pravidelně u nadpoloviční většiny příjemců. De novo došlo k manifestaci diabetu u 51 příjemců ze 348 sledovaných (14,7 %), což je poněkud méně, než uvádějí literární údaje (15).
Sledování nemocných na základě protokolárních biopsií je v současnosti považováno za velmi přínosné, zejména u nemocných s hepatitidou C. Přes výjimečně dobré dlouhodobé přežívání v našem souboru jen menšina pacientů měla v protokolární biopsii zcela normální nález. Hlavní problémy při sledování v potransplantačním období přinášejí nemocní s hepatitidou C, která recidivuje prakticky ve 100 % případů. V sestavě hodnocených protokolárních biopsií 5 let po transplantaci se u 16 případů rekurentní HCV objevila pokročilá jaterní léze u jedné třetiny z nich, což odpovídá literárním údajům (16–18). V našem souboru 503 případů došlo též ke čtyřem úmrtím na selhání štěpu při rekurenci HCV. Přežívání štěpů i příjemců bylo rovněž signifikantně horší než průměr celé kohorty.
Rekurence autoimunitních onemocnění ve štěpu po transplantaci je častá, která ale naštěstí zásadně neovlivňuje přežívání štěpů ani pacientů (19). Rekurence škodlivého pití je dobře známou skutečností a dochází k ní přes veškeré a velmi pracné snahy o správnou selekci kandidátů. Frekvence rekurence v našem souboru byla v nižší části reportovaného pásma (20). Tzv. allograft hepatitida, nebo nespecifická graft hepatitida, se vyskytla v našem vzorku biopsií v 8 %. Její klinický význam a vztah k úrovni imunosuprese není zcela jasný. Může se však jednat o progredientní onemocnění vedoucí k fibrotizaci štěpu v horizontu vice let (21).
Imunosuprese se od zahájení programu transplantace jater významně měnila. V první polovině se jednalo především o čtyřkombinantní imunosupresi s ATG, vycházející z protokolu berlínského centra, později byl k indukci používán daclizumab. S používáním indukční léčby možná souvisí i nižší výskyt renální insuficience v našem souboru ve srovnání s literárními údaji (22). Možný je rovněž příznivý vliv nižšího věku příjemců a většinou dobrý rozvoj funkce štěpu z důvodu kvalitnějších dárcovských orgánů. Dalšími faktory, které mohly přispět k omezení výskytu renální insuficience, mohly být menší pokročilost jaterního selhání a kratší doba na čekací listině, hypoteticky omezující výskyt a trvání hepatorenálního syndromu (23, 24). Postupem času bylo v souvislosti s trendem a též z ekonomických důvodů využívání antilymfocytárních protilátek opuštěno. Výskyt akutní rejekce i velmi nízký výskyt rejekce chronické v našem programu odpovídají světově publikovaným údajům. Jednotlivé případy chronické rejekce, které vedly ke ztrátě štěpu, byly spojeny buď s nespoluprací při léčbě v případě dvou nezletilých příjemců při naprostém selhání sociálního zázemí, nebo se jednalo o koincidenci s rekurentní hepatitidou C.
ZÁVĚR
V uvedeném příspěvku bylo hlavním cílem podat základní informace o sledování souboru nemocných se zaměřením na některé chronické komplikace imunosupresivní léčby a na rekurenci onemocnění v histologickém obrazu. Zcela byly pominuty chirurgické komplikace (vaskulární, biliární i ranné), rovněž nejsou blíže diskutovány infekce a důvody retransplantace. Rovněž není detailně rozebírána problematika rekurence hepatitidy C a její léčby. Všechny tyto otázky jsou rozebírány jinde (25), neboť by svým rozsahem vyžadovaly samostatná sdělení.
Zkratky
- AIH – autoimunitní hepatitida
- ALP – alkalická fosfatáza
- ALT – alanin aminotransferáza
- AR – akutní rejekce
- AST – aspartát aminotransferáza
- ATG – antitymocytární globulin
- AUTO – autoimunitní choroby
- BMI – body mass index
- CMP – cévní mozková příhoda
- CR – chronická rejekce
- CyA – cyklosporin A
- DM – diabetes mellitus
- ETOH – poškození štěpu alkoholem
- FLF – fulminantní selhání jater
- GMT – gama-glutamyl transpeptidáza
- HBV – hepatitida B
- HCC – hepatocelulární karcinom
- HCV – hepatitida C
- HDL – lipoproteiny s vysokou denzitou
- IKEM – Institut klinické a experimentální medicíny
- KH – Klinika hepatogastroenterologie
- KTCH – Klinika transplantační chirurgie
- LDL – lipoproteiny s nízkou denzitou
- MELD – model pro konečné stadium jaterního onemocnění (model for end-stage liver disease)
- MMF – mykofenolát mofetil
- m-TOR – „target of Rapamycin“
- NAS – NASH aktivity skóre
- NASH – nonalkoholická steatohepatitida
- OLTx – ortotopická transplantace jater
- PBC – primární biliární cirhóza
- PSC – primární sklerózující cholangitida
- SSC – sekundární sklerózující cholangitida
Poděkování spolupracovníkům
Chirurgům: prof. MUDr. Miroslavu Ryskovi, CSc., doc. MUDr. Františku Bělinovi, CSc. z původního chirurgického týmu; hepatologům: MUDr. Karlu Filipovi, CSc., MUDr. Pavlu Taimrovi, MUDr. Pavlu Wohlovi, MUDr. Evě Kostolné a dalším; anesteziologům a intenzivistům: MUDr. Olze Hyánkové, MUDr. Pavlu Vychodilovi a dalším; radiologům: MUDr. Heleně Filipové, MUDr. Monice Drastichové, MUDr. Daně Kautznerové a dalším; patologům: MUDr. Peteru Kolníkovi a MUDr. Luďku Voskovi a dalším; psychiatrům a psychologům: MUDr. Drahomíře Syrovátkové, Mgr. Kříhové, MUDr. Radkinu Honzákovi, CSc.
Mimořádný dík patří klinickým koordinátorkám programu Lucii Morávkové, Haně Šuranské, Michaele Novákové, Ireně Náměstkové a Štepánce Hajné z původního týmu za data management a obětavou administrativní a organizační pomoc.
Podpořeno grantem IGA ČR č. NS9707-3.
Adresa pro korespondenci:
MUDr. Pavel Trunečka
Transplantcentrum IKEM
Vídeňská 1958/9, 140 21 Praha 4
e-mail: patr@medicon.cz
Zdroje
1. Wiesner RH, Rakela J, Ishitani MB, Mullighan DC, Spivey JR, Steers JL, Krom RAF. Recent advances in liver transplantation. Mayo Clin Proc 2003; 78 : 197–210.
2. Wat KDS. Obezity and metabolit complications of liver transplantation. Liver Transplant 2010; 16: S65–S71.
3. Trunečka P, Vítko Š, Adamec M, Špičák J, Kieslichová E, Peregrin J, Honsová E, Hačkajlo M, Filip K. Výsledky programu transplantace jater v IKEM za 10 let trvání. Folia Gastroenterologica et Hepatologica 2005; 3(Suppl 1): S13–S21.
4. Kamath PS, Wiesner RH, Malinchoc M, Kremers W, Therneau TM, Kosberg C, DęAmico G, Dickson R Kim R. A model to predict survival in patients with end-stage liver disease. Hepatology 2001; 33 : 464–470.
5. Ishak K, Baptista A, Bianchi L, Callea F, De GJ, Gudat F, et al. Histological grading and staging of chronic hepatitis. J Hepatol 1995; 22 : 696–699.
6. Kleiner DE, Brunt EM, Van Natta M, Behling C, Contos MJ, Cummings OW, Ferrell LD, Liu YC, Torbenson MS, Unalp-Arida A, Yeh M, McCullough AJ, Sanyal AJ. Nonalcoholic Steatohepatitis Clinical Research Network. Design and validation of a histological scoring system for nonalcoholic fatty liver disease. Hepatology 2005; 41(6): 1313–1321.
7. Demetris A, Adams D, Bellamy C, Blakolmer K, Clouston A, Dhillon AP, Fung J, Gouw A, Gustafsson B, Haga H, Harrison D, Hart J, Hubscher S, Jaffe R, Khettry U,Lassman C, Lewin K, Martinez O, Nakazawa Y, Neil D, Pappo O, Parizhskaya M,Randhawa P, Rasoul-Rockenschaub S, Reinholt F, Reynes M, Robert M, Tsamandas A, Wanless I, Wiesner R, Wernerson A, Wrba F, Wyatt J, Yamabe H. Update of the International Banff Schema for Liver Allograft Rejection: working recommendations for the histopathologic staging and reporting of chronic rejection. An International Panel. Hepatology 2000; 31(3): 792–799.
8. Adam R, McMaster P, O’Grady JG, Castaing D, Klempnauer JL, Jamieson N, Neuhaus P, Lerut J, Salizzoni M, Pollard S, Muhlbacher F, Rogiers X, Garcia Valdecasas JC, Berenguer J, Jaeck D, Moreno Gonzalez E; European Liver Transplant Association. Evolution of liver transplantation in Europe: report of the European Liver Transplant Registry. Liver Transpl 2003; 9(12): 1231–1243.
9. Carithers RL, Jr. Liver transplantation. AASLD practice guidelines. Liver Transplant 2000; 6 : 122–125.
10. Jain A, Reyes J, Kashyap R, Dodson F, Demetris AJ, Ruppert K, Abu–Elmagd K, Marsh W, Madariga J, Mazariegos A, Geller D, Bonham A, Gayowski T, Cacciarelli T, Fontes P, Starzl TE, Fung JJ. Long-term survival after liver transplantation in 4,000 consecutive patients at a single center. Ann Surg 2000; 22 : 490–500.
11. Rossetto A, Bitetto D, Bresadola V, Lorenzin D, Baccarani U, De Anna D, Bresadola F, Adani GL. Cardiovascular risk factors and immunosuppressive regimen after liver transplantation. Transplant Proc 2010; 42(7): 2576–2578.
12. Richards J, Gunson B, Johnson J, Neuberger J. Weight gain and obesity after liver transplantation. Transpl Int 2005; 18(4): 461–466.
13. Toniutto P, Fabris C, Avellini C, Minisini R, Bitetto D, Rossi E, Smirne C, Pirisi M. Excess body weight, liver steatosis, and early fibrosis progression due to hepatitis C recurrence after liver transplantation. World J Gastroenterol 2005; 11(38): 5944–5950.
14. Seo S, Maganti K, Khehra M, Ramsamooj R, Tsodikov A, Bowlus C, McVicar J, Zern M, Torok N. De novo nonalcoholic fatty liver disease after liver transplantation. Liver Transpl 2007; 13(6): 844–847.
15. Kuo HT, Sampaio MS, Ye X, Reddy P, Martin P, Bunnapradist S. Risk factors for new-onset diabetes mellitus in adult liver transplant recipients, an analysis of the Organ Procurement and Transplant Network/United Network for Organ Sharing database. Transplantation 2010; 89(9): 1134–1140.
16. Rodrigues-Luna H, Douglas DD. Natural history of hepatitis C following liver transplantation. Curr Opin Infect Dis 2004; 17 : 363–371.
17. Gopal DV, Rabkin JM, Berk BS, Corless CL, CHou S, Olyaei A, et al. Treatment of progresive hepatitis C recurrence after liver transplantation with combination interferon plus ribavirin. Liver Transplant 2001; 7 : 181–190.
18. Trunečka P. Probability of development of HCV related cirrhosis in liver allograft. Protocol biopsy based study. Abstract Gut 2003; 35(Suppl 2): A42.
19. Duclos-Vallee JC, Sebagh M. Recurrence of autoimmune disease, primary sclerosing cholangitis, primary biliary cirrhosis, and autoimmune hepatitis after liver transplantation. Liver Transpl 2009; 15(Suppl 2): S25–S34.
20. Kotlyar DS, Campbell MS, Reddy KR. Recurrence of diseases following orthotopic liver transplantation. Am J Gastroenterol 2006; 101 : 1370–1378.
21. Banff Working Group. Liver Biopsy Interpretation for Causes of Late Liver Allograft Dysfunction. Hepatology 2006; 44 : 489–501.
22. Ojo AO, Held PJ, Port FK, Wolfe RA, Leichtman AB, Young EW, et al. Chronic renal failure after transplantation of a nonrenal organ. N Engl J Med 2003; 349 : 931–940.
23. Charlton MR, Wall WJ, Ojo AO, GinŹs P, Textor S, Shihab FS, Marotta P, Cantarovich M, Eason JD, Wiesner RH, Ramsay MA, Garcia-Valdecasas JC, Neuberger JM, Feng S, Davis CL, Gonwa TA; International Liver Transplantation Society Expert Panel. Report of the first international liver transplantation society expert panel consensus conference on renal insufficiency in liver transplantation. Liver Transpl 2009; 15(11): S1–S34.
24. Schück O, Gottfriedova H, Maly J, Jabor A, Stollova M, Bruzkova I, Skibova J, Ryska M, Spicak J, Trunecka P, Novakova J. Glomerular filtration rate assessment in individuals after orthotopic liver transplantation based on serum cystatin C levels. Liver Transpl 2002; 8(7): 594–599.
25. Špičák J, Ryska M, Trunečka P, Skála I, Stirand P, Bělina F, Šperl J, Hrnčárková H, Taimr P, Vítko S, Filip K. The role of ERCP in management of biliary complications after liver transplantation. Ann Transplant 2001; 6(2): 29–32.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Katetrizační ablace fibrilace síní
- Hyperglykémie a její kontrola u dospělých pacientů v intenzivní péči
- Akutní selhání jater: současná doporučení
- IKEM – Institut klinické a experimentální medicíny – na prahu páté dekády úspěšné existence
- Plánované akce odborných složek ČLS JEP
- Specifika perioperační péče o pediatrické pacienty podstupující transplantaci jater
- Zemřelí dárci orgánů k transplantacím
- Imunohistochemická detekce glypicanu-3 zpřesňuje diagnózu hepatocelulárního karcinomu
- Everzní endarterektomie arterie carotis interna: hodnocení výsledků po změně operační techniky
- Přínos dlouhodobé pulzatilní mechanické srdeční podpory u multiorgánově selhávajících pacientů v terminálním srdečním selhání
- Léčba diabetu transplantací izolovaných Langerhansových ostrůvků
- IKEM – odborné, politické a další souvislosti vzniku a dosavadního vývoje
- Transplantace ledviny v IKEM
- Výsledky dlouhodobého sledování prvních 500 pacientů po transplantaci jater provedených v Institutu klinické a experimentální medicíny v Praze
- Stanovení obsahu jaterního tuku metodou 1H MR spektroskopie
- Molekulární diagnostika dědičných forem intrahepatální cholestázy a familiárních hyperbilirubinémií
- Transplantace jater u pacientů s trombózou v. portae
- Vliv chirurgických komplikací na funkci transplantované ledviny
-
Molecular Diagnostic Europe
Hannover, 4. až 7. října 2010 -
Konference Tabák a zdraví po jedenácté v Lékařském domě
Praha, 5. listopadu 2010 - Prof. MUDr. Václav Čepelák, DrSc. osmdesátníkem
- Spolek lékařů českých v Praze
-
Strouhal E, Vachala B, Vymazalová H.
Lékařství starých Egypťanů
I. staroegyptská chirurgie, Péče o ženu a dítě - CHARLES BRENTON HUGGINS
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Akutní selhání jater: současná doporučení
- Hyperglykémie a její kontrola u dospělých pacientů v intenzivní péči
- Prof. MUDr. Václav Čepelák, DrSc. osmdesátníkem
- Everzní endarterektomie arterie carotis interna: hodnocení výsledků po změně operační techniky
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



