-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPraktická doporučení pro léčbu nozokomiální pneumonie a pneumonie v souvislosti s umělou plicní ventilací
Autoři: V. Černý
Působiště autorů: Reference: Clin Infect Dis. 2016 Jul 14. pii: ciw353. [Epub ahead of print] ; Management of Adults With Hospital-acquired and Ventilator-associated Pneumonia: 2016 Clinical Practice ; Guidelines by the Infectious Diseases Society of America and the American Thoracic Society ; Klinika anesteziologie, resuscitace a intenzivní medicíny, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové ; Dept. of Anesthesia, Pain Management and Perioperative Medicine, Dalhousie University, Halifax, Canada ; Centrum pro výzkum a vývoj, Fakultní nemocnice Hradec Králové ; Masarykova nemocnice v Ústí nad Labem, Institut postgraduálního vzdělávání ve zdravotnictví ; Klinika anesteziologie, perioperační a intenzivní medicíny, Univerzita J. E. Purkyně v Ústí nad Labem
Vyšlo v časopise: Anest. intenziv. Med., 27, 2016, č. 5, s. 334-338
Kategorie: Nová doporučení
VÝBĚR Z DOPORUČENÍ
Poznámka: Číslování v textu neodpovídá číslování v originálním dokumentu.
Úvodní poznámky
- Nozokomiální pneumonie (hospital-acquired pneumonia, HAP) je v textu definována jako pneumonie, která není spojena s umělou plicní ventilací a je považována za odlišnou entitu oproti pneumonii vzniklé v souvislosti s umělou plicní ventilací (ventilator-associated pneumonia, VAP).
- Koncept health-care associated pneumonia byl opuštěn.
- Je doporučeno maximálně využívat lokální antibiogram s cílem omezit „zbytečnou a lokální situací neodůvodněnou“ iniciální empirickou terapii MRSA a gramnegativních patogenů.
- Pro většinu pacientů s HAP nebo VAP je doporučena „krátkodobá“ terapie antibiotiky (ATB) bez ohledu na vyvolávající patogen/y.
- Pro konstrukci jednotlivých doporučení byl využíván systém GRADE.
- V originálním textu jsou používány pojmy „silné“ doporučení (strong recommendations, we recommend) a „slabé“ doporučení (weak recommendations, we suggest).
Mikrobiologická diagnostika HAP a VAP
- K diagnostice VAP jsou doporučeny semikvantitativní metody vzorků získaných tracheálním aspirátem.
- Pokud je u pacientů s podezřením na VAP vzorek získán metodou bronchoalveolární laváže (BAL), protected specimen brush (PSB) nebo tzv. mini-BAL a výsledky jsou pod prahovou hodnotou pro danou metodu (BAL < 104 CFU, PSB < 103 CFU), má být v léčbě ATB pokračováno nebo máme podávání ATB ukončit? Léčbu ATB je doporučeno v těchto případech vysadit (slabé doporučení).
Poznámka: V rozhodování „ATB ponechat nebo vysadit“ musí být samozřejmě zohledněny ostatní faktory klinického kontextu (stupeň podezření, tíže poškození orgánových funkcí, známky klinického zlepšení v souvislosti s předchozí ATB terapií apod.). - U pacientů s podezřením na HAP je doporučena iniciální volba ATB na základě výsledků mikrobiologického vyšetření (jsou-li k dispozici) než empiricky (slabé doporučení).
Poznámka: Neinvazivní metody získání vzorků k mikrobiologické diagnostice zahrnují – spontánní expektoraci, nazotracheální odsátí nebo tracheální aspirát u pacientů, kteří vyžadují umělou plicní ventilaci.
Využití biomarkerů a Clinical Pulmonary Infection Score (CIPS) k diagnostice HAP a VAP
- Prokalcitonin (PCT) – k rozhodnutí, zda nasadit/nenasadit ATB, doporučujeme u pacientů s podezřením na HAP/VAP využít spíše klinická kritéria samotná než PCT v kombinaci s klinickými kritérii (silné doporučení).
- Soluble Triggering Receptor Expressed on Myeloid Cells (sTREM-1) – k rozhodnutí, zda nasadit/nenasadit ATB doporučujeme u pacientů s podezřením na HAP/VAP využít spíše klinická kritéria samotná než sTREM-1 v BAL v kombinaci s klinickými kritérii (silné doporučení).
- C-reaktivní protein (CRP) – k rozhodnutí, zda nasadit/nenasadit ATB, doporučujeme u pacientů s podezřením na HAP/VAP využít spíše klinická kritéria než CRP v kombinaci s klinickými kritérii (silné doporučení).
- CPIS – k rozhodnutí, zda nasadit/nenasadit ATB, doporučujeme u pacientů s podezřením na HAP/VAP využít spíše klinická kritéria samotná než CPIS v kombinaci s klinickými kritérii (slabé doporučení).
Léčba tracheobronchitidy vzniklé v souvislosti s umělou plicní ventilací (VAT)
- U pacientů s VAT nedoporučujeme zahájení ATB terapie (slabé doporučení).
Iniciální léčba VAP
Tab. 1. Rizikové faktory pro multirezistentní patogeny 
MDR = multirezistentní patogeny, VAP = pneumonie vzniklá v souvislosti s umělou plicní ventilací (ventilator-associated pneumonia), ARDS = acute respiratory distress syndrom, HAP = nozokomiální pneumonie (hospital-acquired pneumonia) - Doporučujeme, aby všechny nemocnice vytvářely a zajistily pro svá pracoviště distribuci lokálních antibiogramů, za ideálních okolností i pro populace pacientů v intenzivní péči.
- Doporučujeme, aby iniciální terapie zohledňovala lokální distribuci patogenů a jejich citlivost.
- U pacientů s podezřením na VAP, doporučujeme v iniciální ATB terapii pokrytí kmenů – S. aureus, Pseudomonas aeruginosa a ostatní gramnegativní patogeny (silné doporučení).
- a) Empirické pokrytí MRSA u VAP je doporučeno u pacientů:
- kde je přítomen některý z rizikových faktorů antimikrobiální rezistence (tab. 1);
- kteří jsou hospitalizováni na pracovišti s výskytem MRSA > 10–20 % všech izolací S. aureus;
- kteří jsou hospitalizováni na pracovišti, kde prevalence MRSA není známa.
- b) Empirické pokrytí methicilin senzitivních kmenů S. aureus (MSSA) je doporučeno u pacientů s podezřením na VAP bez rizikových faktorů antimikrobiální rezistence a kde je výskyt MRSA < 10–20 % všech izolací S. aureus (slabé doporučení).
- Pokud je indikováno empirické pokrytí MRSA, je doporučeno použití vankomycinu nebo linezolidu (silné doporučení).
- a) Pokud je indikováno empirické pokrytí MSSA, je doporučeno použití režimu, zahrnujícího některé z následujících ATB: piperacilin-tazobaktam, cefepim, levofloxacin, imipenem nebo meropenem (slabé doporučení);
- b) Oxacilin, nafcilin nebo cefazolin jsou preferovaná ATB pro cílenou léčbu MSSA, ale pokud jsou v empirické léčbě použita ATB uvedená výše (4a), jejich použití v empirické léčbě není nutné.
- Použití dvou antipseudomonádových ATB (každé z jiné třídy) je doporučeno u pacientů s podezřením na VAP (slabé doporučení):
- a) kde je přítomen některý z rizikových faktorů antimikrobiální rezistence (viz tab. 1);
- b) kteří jsou hospitalizováni na pracovišti, kde je výskyt gramnegativních kmenů rezistentních na látku zvažovanou jako monoterapii > 10 %;
- c) kteří jsou hospitalizováni na pracovišti, kde nejsou informace o lokální mikrobiologické situaci a o antimikrobiální rezistenci.
- Použití jednoho antipseudomonádového ATB je doporučeno u pacientů s podezřením na VAP (slabé doporučení):
- a) kde není přítomen některý z rizikových faktorů antimikrobiální rezistence (viz tab. 1);
- b) kteří jsou hospitalizováni na pracovišti, kde je výskyt gramnegativních kmenů rezistentních na látku zvažovanou jako monoterapii < 10 %.
- U pacientů s podezřením na VAP doporučujeme se vyhnout použití aminoglykosidů, pokud jsou k dispozici jiná ATB účinná proti gramnegativním patogenům (slabé doporučení).
- U pacientů s podezřením na VAP doporučujeme se vyhnout použití kolistinu, pokud jsou k dispozici jiná ATB účinná proti gramnegativním patogenům (slabé doporučení).
Základní přehled doporučených ATB u VAP ukazuje tabulka 2.
Tab. 2. Přehled možností empirické antibiotické terapie u pacientů s klinickým podezřením na VAP na pracovištích, kde je odůvodněné pokrytí MRSA a použití dvojkombinace na pokrytí kmenů Pseudomonas aeruginosa/jiné gramnegativní kmeny 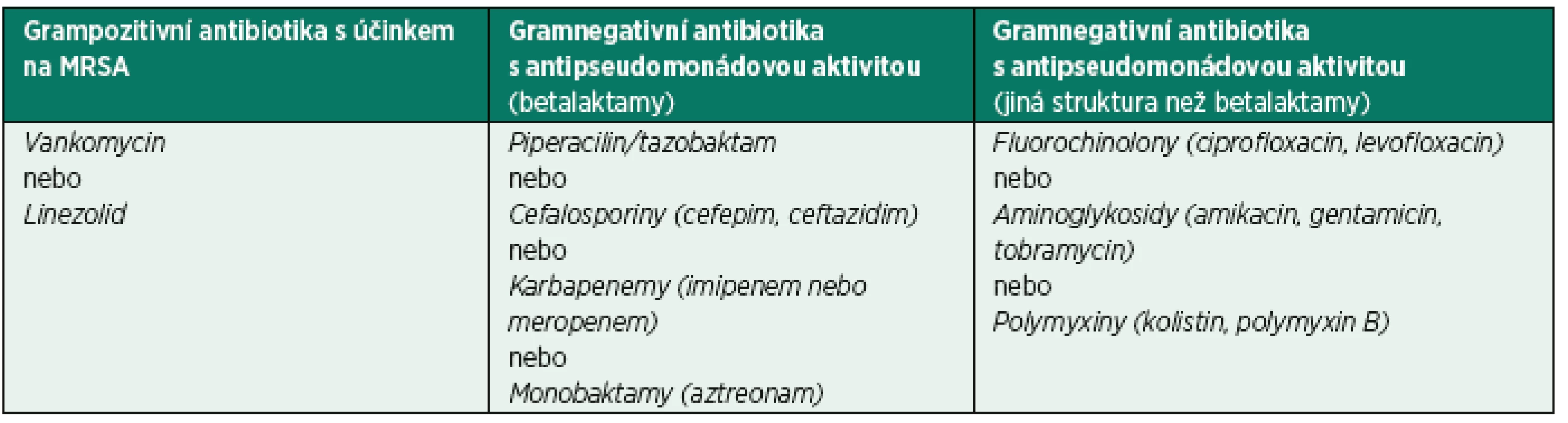
VAP = pneumonie vzniklá v souvislosti s umělou plicní ventilací (ventilator-associated pneumonia); MRSA = meticilin rezistentní kmeny S. aureus Iniciální léčba HAP
- Doporučujeme, aby iniciální terapie zohledňovala lokální distribuci patogenů a jejich citlivost.
- U pacientů s podezřením na HAP, doporučujeme v iniciální ATB terapii pokrytí kmenů – S. aureus (slabé doporučení):
- a) U pacientů s podezřením na HAP, doporučujeme v iniciální ATB terapii pokrytí MRSA v situacích:
- léčba ATB v předchozích 90 dnech;
- hospitalizace na pracovišti s výskytem MRSA > 10–20 % všech izolací S. aureus;
- že jsou hospitalizováni na pracovišti, kde nejsou informace o prevalenci MRSA;
- pacienti s vysokým rizikem smrtnosti (potřeba umělé plicní ventilace, septický šok).
- b) Pokud je indikováno empirické pokrytí MRSA, je doporučeno použití vankomycinu nebo linezolidu než jiných ATB (silné doporučení).
- c) U pacientů s podezřením na HAP, kteří nemají rizikové faktory a nemají vysoké riziko smrtnosti, doporučujeme použití ATB s aktivitou proti MSSA (piperacilin-tazobaktam, cefepim, levofloxacin, imipenem nebo meropenem).
- d) Oxacilin, nafcilin nebo cefazolin jsou preferovaná ATB pro cílenou léčbu MSSA, ale pokud jsou v empirické léčbě použita ATB uvedená výše (2c), jejich použití v empirické léčbě není nutné.
- U pacientů s HAP doporučujeme v empirické terapii ATB proti Pseudomonas aeruginosa a gramnegativním patogenům (slabé doporučení):
- a) U pacientů s faktory zvýšeného rizika přítomnosti Pseudomonas aeruginosa a jiných gramnegativních patogenů (např. léčba ATB v předchozích 90 dnech) nebo pacientů s vysokým rizikem smrtnosti doporučujeme použít dvou antipseudomonádových ATB (každé z jiné třídy, u ostatních pacientů stačí použít jen jedno ATB s účinkem proti Pseudomonas aeruginosa);
- b) U pacientů s HAP nedoporučujeme použití aminoglykosidů jako izolované ATB proti Pseudomonas aeruginosa (silné doporučení).
Poznámka: U všech pacientů se strukturálním poškozením plic je doporučena dvojkombinace antipseudomonádových ATB.
Základní přehled možností empirické antibiotické terapie u pacientů s HAP ukazuje tabulka 3.
Tab. 3. Přehled možností empirické antibiotické terapie u pacientů s HAP 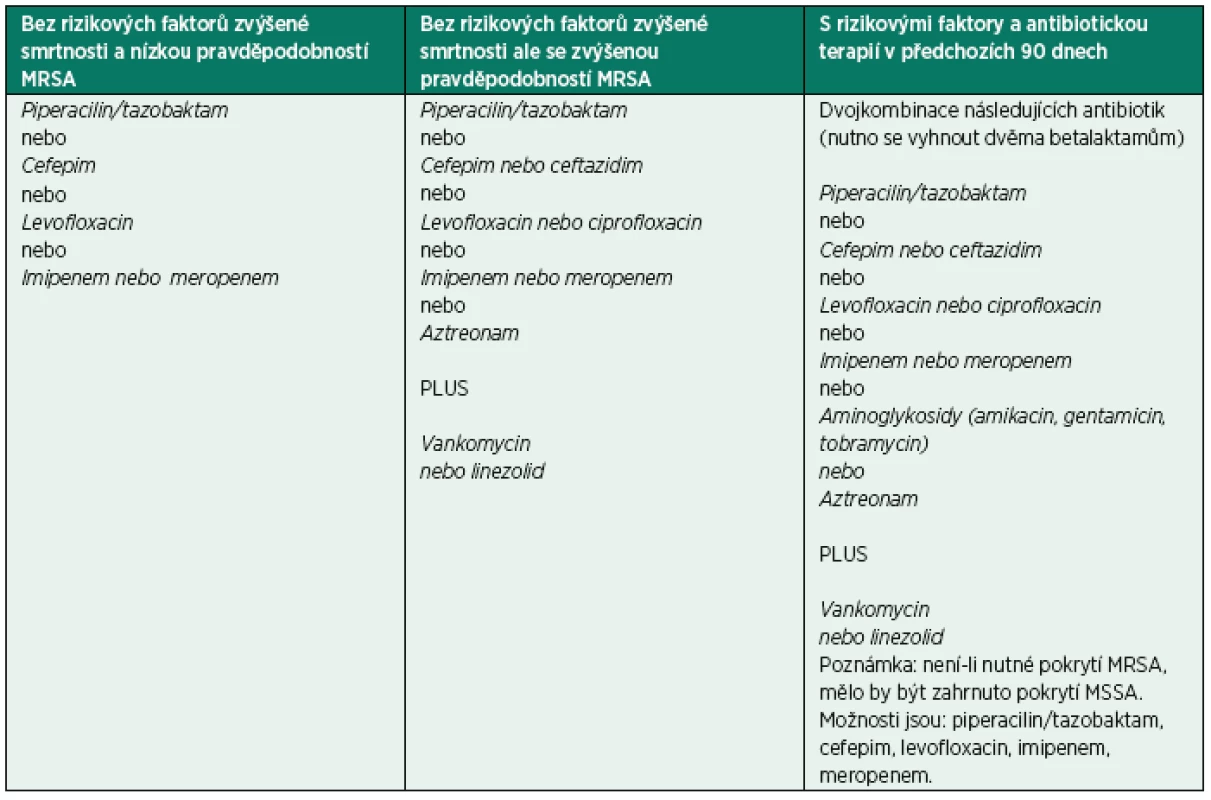
HAP = nozokomiální pneumonie (hospital-acquired pneumonia); MRSA = meticilin rezistentní kmeny S. aureus; MSSA = meticilin senzitivní kmeny S. aureus Farmakokinetická (FK) / farmakodynamická (FD) optimalizace antibiotické terapie
- Optimalizace dávkování s využitím parametrů FK a FD je u pacientů s HAP a VAP doporučena (slabé doporučení).
Role inhalační antibiotické terapie
- U pacientů s VAP způsobené gramnegativními patogeny, které jsou citlivé pouze na aminoglykosidy nebo na polymyxin, je doporučena kombinace inhalačního podávání se systémovým než jen systémové podávání (slabé doporučení).
Patogen specifická antibiotická terapie
- U pacientů s HAP nebo VAP způsobené MRSA je doporučeno použití vankomycinu nebo linezolidu než jiná ATB (silné doporučení).
- U pacientů s HAP nebo VAP způsobené Pseudomonas aeruginosa je doporučena finální terapie na základě výsledků mikrobiologického vyšetření (silné doporučení).
- U pacientů s HAP nebo VAP způsobené Pseudomonas aeruginosa není doporučena monoterapie aminoglykosidy (silné doporučení).
Monoterapie nebo kombinovaná terapie u HAP nebo VAP způsobené Pseudomonas aeruginosa
- U pacientů bez známek septického šoku nebo bez rizika vysoké smrtnosti a tam, kde jsou známky citlivosti, doporučujeme použití monoterapie (silné doporučení).
- U pacientů se známkami septického šoku a rizikem vysoké smrtnosti a tam, kde jsou známky citlivosti, doporučujeme použití dvojkombinace (slabé doporučení).
- U pacientů u HAP nebo VAP způsobené Pseudomonas aeruginosa nedoporučujeme monoterapii aminoglykosidy.
Léčba HAP nebo VAP způsobené kmeny produkujícími ESBL (extended spectrum beta lacatamase)
- U pacientů s HAP nebo VAP způsobené gramnegativními patogeny produkující ESBL je doporučena finální terapie na základě výsledků mikrobiologického vyšetření (silné doporučení).
Léčba HAP nebo VAP způsobené kmeny Acinetobacter
- U pacientů s HAP nebo VAP způsobené kmeny Acinetobacter je doporučena terapie karbapenem nebo ampicilin/sulbaktam, pokud jsou na ně izolované kmeny citlivé (slabé doporučení).
- U pacientů s HAP nebo VAP způsobené kmeny Acinetobacter citlivými pouze ke polymyxinu je doporučena systémová terapie kolistinem nebo polymyxinem (silné doporučení), doplněná o inhalační podání kolistinu (slabé doporučení).
- U pacientů s HAP nebo VAP způsobené kmeny Acinetobacter citlivými pouze ke kolistinu není doporučeno použití rifampicinu (slabé doporučení).
- U pacientů s HAP nebo VAP způsobené kmeny Acinetobacter není doporučeno použití tigecyklinu (silné doporučení).
Léčba HAP nebo VAP způsobené patogeny rezistentními ke karbapenemům
- U pacientů s HAP nebo VAP způsobené patogeny rezistentními ke karbapenemům a citlivými pouze ke polymyxinu je doporučena systémová terapie kolistinem nebo polymyxinem (silné doporučení).
Doba trvání antibiotické terapie VAP
- U pacientů s VAP je doporučená doba antibiotické terapie 7 dní spíše než delší (8–15 dní) – silné doporučení.
Poznámka: Doba terapie může být delší či kratší v závislosti na známkách klinického průběhu.
Doba trvání antibiotické terapie HAP
- U pacientů s HAP je doporučená doba antibiotické terapie 7 dní – silné doporučení.
Poznámka: Doba terapie může být delší či kratší v závislosti na známkách klinického průběhu.
Deeskalace nebo fixní terapie u pacientů s HAP/VAP
- U pacientů s HAP nebo VAP je doporučeno používat princip deeskalace (= zúžení spektra ATB po získání informace o citlivosti daného patogenu) než fixní terapie (= podávání širokospektrých ATB po celou dobu léčby) – slabé doporučení.
Ukončování antibiotické terapie a PCT a CPIS
- U pacientů s HAP nebo VAP je doporučeno k rozvaze o ukončení antibiotické terapie používat hodnoty PCT v kombinaci s klinickými kritérii než jen klinická kritéria samotná (slabé doporučení).
- U pacientů s HAP nebo VAP není doporučeno používat CPIS k rozvaze o ukončení antibiotické terapie (slabé doporučení).
Do redakce došlo dne 25. 7. 2016.
Do tisku přijato dne 28. 7. 2016.
Adresa pro korespondenci:
prof. MUDr. Vladimír Černý, Ph.D., FCCM
e-mail: cernyvla1960@gmail.com
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2016 Číslo 5- Jak souvisí postcovidový syndrom s poškozením mozku?
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
-
Všechny články tohoto čísla
- Hypotenze po úvodu do celkové anestezie: prevalence, význam, rizikové faktory a možnosti prevence
- Aprotinin v kardiochirurgii – přehodnocení rizik?
-
KOMENTÁŘ I.
Aprotinin – nekonečný příběh -
KOMENTÁŘ II.
Aprotinin – další pohled na rizika, aneb dočkáme se šťastného konce příběhu? - Vybrané aspekty anestezie u operačních výkonů z neporodnické indikace v těhotenství
- Definice sepse 2016 (Sepsis-3)
- Echokardiografie u akutních koronárních syndromů
- Resuscitační poranění u mimonemocničních náhlých zástav oběhu
- Tělesná teplota dítěte v průběhu anestezie
- Polohování pacienta
- Zívání – jaký má (asi) význam?
- Praktická doporučení pro léčbu nozokomiální pneumonie a pneumonie v souvislosti s umělou plicní ventilací
- Kongres ČSIM 2016
- Zajímavosti, tipy a triky
- MUDr. Vladimír Šigut
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hypotenze po úvodu do celkové anestezie: prevalence, význam, rizikové faktory a možnosti prevence
- Polohování pacienta
- Definice sepse 2016 (Sepsis-3)
- Vybrané aspekty anestezie u operačních výkonů z neporodnické indikace v těhotenství
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



