-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaZajištění dýchacích cest – souhrny přednášek
Praha 11. 11. 2010
Autoři: doc. MUDr. Editor Pavel Michálek, PhD.; Desa
Vyšlo v časopise: Anest. intenziv. Med., 22, 2011, č. 3, s. 170-186
Kategorie: 19. Hoderův den
Aspirace žaludečního obsahu při použití laryngeální masky
Krýslová Markéta
ARO Klaudiánova nemocnice, Oblastní nemocnice Mladá Boleslav, a. s.Laryngeální maska (LMA) si od uvedení do klinické praxe v roce 1988 našla pevné místo v anesteziologické praxi. Její používání však bylo od počátku spojováno s obavou, zda nepřítomnost utěsňujícího balonku v trachee nezvyšuje riziko aspirace do plic. Základní práci, zabývající se patofyziologií aspirace u porodnických pacientek, publikoval již v roce 1946 Mendelson [1] a aspirační pneumonitida je proto nazývána Mendelsonův syndrom.
Aspirován je nejčastěji žaludeční obsah. Aspirována je většinou kyselá žaludeční tekutina, přičemž poškození plic se zvyšuje se zvyšující se aciditou (pH < 2,5) a množstvím aspirátu [2]. Výsledkem je chemická pneumonitida a v některých případech pneumonie z bakteriální kontaminace. Ta je častější, pokud dojde k aspiraci s biliární příměsí, kde stejně jako u geriatrických a psychiatrických pacientů, pacientů imunokompromitovaných i pacientů s anamnézou abúzu alkoholu a drog mohou být etiologickým agens anaeroby. Aspirace solidních kousků potravy může vést k obstrukci dýchacích cest s asfyxií a atelektázou. V těchto případech je na prvním místě indikované bronchoskopické obnovení vzdušnosti dýchacích cest. Aspirace tuhých částic je spojena s vyšší mortalitou než aspirace čistých žaludečních šťáv [3]. Vzácně je aspirována krev či různá cizí tělesa.
K aspiraci žaludečního obsahu může dojít jednak při regurgitaci (pasivní zpětný tok žaludečního obsahu do jícnu a faryngu) a také při zvracení, což je aktivní reflexní děj. Regurgitace nemusí být klinicky zjevná – jde o tzv. tichou „silent“ regurgitaci. Podle endoskopických studií s metylenovou modří dochází k regurgitaci do orofaryngu asi u 20 % pacientů anestezovaných s použitím LMA (bez přídatných rizikových faktorů) [4]. Zvracení může vyvolat jakákoli stimulace v oblasti faryngu, zejména při mělké anestezii a odeznívající relaxaci suxamethoniem. Aspiraci pak umožňuje chybění ochranných reflexů. Významným faktorem jak u regurgitace, tak u zvracení je nedostatečně vyprázdněný žaludek či obstrukce v distální části GIT a refluxní choroba.
Mezi rizikové faktory aspirace patří zejména gastrický nebo duodenální vřed, pylorostenóza, intestinální obstrukce, hiátová hernie, gastroezofageální reflux, refluxní ezofagitida, stav po operaci žaludku, obezita, trauma, gravidita a nízká poddajnost dýchacích cest [5]. Riziko může negativně ovlivnit též předoperační terapie, zejména podávání opioidů.
Podle typu operačního výkonu jsou rizikové všechny akutní operace (zvláště déletrvající výkony), zejména s nejasnou anamnézou; z plánovaných operací se jedná zejména o výkony na horní části GIT. Mezi rizikové polohy pacienta při operaci se řadí litotomická (gynekologie, urologie, proktochirurgie) a pronační poloha. Názory na míru rizika aspirace u laparoskopických operací jsou nejednotné.
Z hlediska vedení anestezie je hlavním rizikovým faktorem její nedostatečná hloubka. Při mělké anestezii mohou být aktivovány ochranné reflexy z dýchacích cest (kašel, škytání, laryngospasmus) nebo z GIT (dávení, polykání), což může vést k regurgitací či zvracení. Riziko regurgitace zvyšuje nesprávné zavedení a nevhodné načasování extrakce LMA – tyto a další faktory jsou častější, je-li anesteziolog méně zkušený.
Z výše uvedeného vyplývají hlavní kontraindikace použití LMA: pacient s nedostatečně vyprázdněným žaludkem, refluxní choroba, gravidita, ileózní stavy a stavy se zpomaleným vyprazdňováním žaludku.
Navzdory uvedeným rizikům je aspirace relativně vzácnou komplikací anestezie s použitím laryngeální masky. Sakai ve čtyřleté retrospektivní studii zaznamenal 14 aspirací na 99 441 celkových anestezií, z toho pouze v jednom případě uvádí použití LMA [2]. V této práci bohužel není zmíněn celkový počet anestezií s LMA. V metaanalýze 547 publikací zabývajících se LMA popisuje Brimacombe tři aspirace na 12 901 anestezií s použitím laryngeální masky [6]. Ve stejné práci stanovil celkovou incidenci aspirace při použití LMA jako 2 případy na 10 000 [6]. Mortalita se pohybuje kolem 5 % případů aspirace [6].
Prohledáním primárních i sekundárních literárních odkazů jsme identifikovali celkem 33 případů aspirace při použití LMA, publikovaných ve 25 článcích. Muži a ženy byli zastoupeni přibližně stejně, 23 bylo dospělých, 7 dětí (u 3 nebyl údaj o věku k dispozici), 38 % bylo starších 65 let. Z 22 pacientů, u kterých byl uveden ASA status, bylo 11 pacientů ASA 2, 6 pacientů ASA 1 a 5 pacientů ASA 3. U 23 pacientů byl uveden údaj o fázi anestezie, ve které došlo k aspiraci – u 70 % se jednalo o udržovací fázi, u 17 % o úvod do anestezie a u 13 % nastala aspirace při vyvádění z anestezie. V naprosté většině byly publikované případy aspirace spojeny s klasickou LMA, nicméně byly publikovány i dva případy aspirace s LMA ProSeal, dále jeden případ s intubační LMA a jeden případ s LMA C-Trach. Pouze dva pacienti zemřeli, z toho jeden ASA 2 a jeden ASA 3. Výskyt rizikových faktorů bylo možné hodnotit pouze u 26 pacientů, u zbylých 7 nebyl k dispozici dostatek údajů. Je zajímavé, že pouze 2 pacienti neměli žádný známý rizikový faktor, naopak u 92 % se vyskytl alespoň jeden a u téměř 50 % alespoň dva rizikové faktory. Nejčastěji uváděným rizikovým faktorem byla mělká anestezie u 9 pacientů, z dalších pak anamnéza onemocnění horní části GIT, akutní operace a operace na GIT (každý u 5 pacientů), 4 pacienti nebyli lační, 4 byli v rizikové poloze (litotomické nebo pronační). U dalších 5 byly problémy v technice zavedení a poloze LMA – 3krát špatná pozice, v jednom případě opakované neúspěšné pokusy o zavedení a v jednom případě předčasná extrakce. Ve 2 případech došlo k aspiraci při konverzi LMA na tracheální intubaci – jednou pro bronchospasmus, podruhé pro přesun do pronační polohy z indikace chirurga (změna výkonu). Dva pacienti byli obézní. V dalších případech byl možný vliv zhoršeného vyprazdňování žaludku při diabetu a terapii opioidy.
Práce, zabývající se aspiracemi v celkové anestezii včetně aspirace při použití LMA, se potýkají s některými metodologickými problémy. Základním problémem je sama diagnóza regurgitace a aspirace a její případná záměna s jinými komplikacemi. Diagnóza aspirace by měla být založena na detekci jiného než tracheálního obsahu v dýchacích cestách při bronchoskopickém vyšetření nebo při odsátí. Další možností je detekce žaludeční tekutiny, žluči nebo jiného materiálu na laryngeální masce nebo v orofaryngu provázená klinickými příznaky (pokles SpO2, laryngospasmus) a rozvojem nového infiltrátu na RTG plic. Výsledky studií ovlivňuje též selekce pacientů [5].
Dalším problémem může být nedostatečné hlášení (a publikování) případů aspirace [2, 3]. Důvodem mohou být mj. obavy lékařů a nedostatečná motivace editorů odborných časopisů k publikaci těchto případů. Řešením tohoto problému by mohlo být zavedení anonymních registrů hlášení anesteziologických komplikací. Pilotní studie tohoto typu proběhla na Novém Zélandu [7]. Údaje z tohoto registru sice podporují již zavedené koncepty, ale některá čísla jsou překvapivá. Například počet hlášených aspirací s použitím LMA (27 případů) je srovnatelný s celkovým počtem dosud celosvětově publikovaných případů, což dává tušit reálnou incidenci aspirací. Zmíněná studie též podrobně analyzuje vliv nezkušenosti anesteziologa a pomocného personálu, chyb v rozhodování a v technice zavádění pomůcek a vedení anestezie. Je proto z praktického hlediska velice relevantní.
Aspirace byla popsána u většiny v současné době používaných pomůcek, včetně LMA ProSeal. Přítomnost rizikových faktorů se tedy z hlediska rizika aspirace zdá být významnější než typ použité laryngeální masky. Přesto je ProSeal LMA považována za nejbezpečnější LM (integrovaný drenážní kanál a velmi dobré utěsnění vchodu do dýchacích cest). Z novějších pomůcek s drenážním lumen zatím nebyla aspirace popsána u LMA Supreme, u pomůcky i-gel byly ve studii s 280 pacienty popsány tři případy regurgitace, z toho v jednom případě I-gel nezajistil úplnou ochranu před aspirací (v tomto případě pomůcku zaváděl medik) [8].
Při podezření na regurgitaci žaludečního obsahu či aspiraci při anestezii s LMA by měl být pacient uložen do laterální polohy hlavou dolů, podán 100% kyslík, prohloubena anestezie, regurgitovaný obsah by měl být odsát a závažnost aspirace ověřena bronchoskopicky. Další postup, zejména rozhodnutí, zda přistoupit k orotracheální intubaci či ponechat LMA závisí na závažnosti regurgitace/aspirace, funkčnosti LMA a riziku opětovné regurgitace/aspirace.
Závěr
Aspirace při správném použití laryngeální masky (a výběru správného typu) je velice vzácná, ale potenciálně smrtelná komplikace. Je nutné pečlivě vybírat pacienty na základě přítomnosti výše uvedených rizikových faktorů. U pacientů rizikovějších, ale ještě únosných pro použití laryngeální masky je vhodnější použít pomůcku s drenážním lumen. Vždy je však třeba být připraven na možnost tracheální intubace.
Literatura
- Mendelson, C. L. The aspiration of stomach contents into the lungs during obstetric anesthesia. Am. J. Obstet. Gynecol., 1946, 52, p. 191–205.
- Sakai, T. et al. The incidence and outcome of perioperative pulmonary aspiration in a university hospital: a 4-year retrospective analysis. Anesth. Analg., 2006, 103, p. 941–947.
- Asai, T. Editorial II: Who is at increased risk of pulmonary aspiration? Br. J. Anaesth., 2004, 93, p. 497–500.
- Barker, P. et al. Regurgitation of gastric contents during general anaesthesia using the laryngeal mask airway. Br. J. Anaesth., 1992, 69, p. 314–315.
- Bernardini, A., Natalini, G. Risk of pulmonary aspiration with laryngeal mask airway and tracheal tube: analysis on 65 712 procedures with positive pressure ventilation. Anaesthesia, 2009, 64, p. 1289–1294.
- Brimacombe, J. R., Berry, A. The incidence of aspiration associated with the laryngeal mask airway: a meta-analysis of published literature. J. Clin. Anesth., 1995, 7, p. 297–305.
- Kluger, M. T., Short, T. G. Aspiration during anaesthesia: a review of 133 cases from the Australian Anaesthetic Incident Monitoring Study (AIMS). Anaesthesia, 1999, 54, p. 19–26.
- Gibbison, B. et al. Case series: Protection from aspiration and failure of protection from aspiration with the i-gel airway. Br. J. Anaesth., 2008, 100, p. 415–417.
Postavení LMA mezi supraglotickými pomůckami
Zvoníčková Dagmar, Pelikán Karel
Anesteziologicko resuscitační klinika, Fakultní nemocnice u svaté Anny v BrněLaryngeální maska Classic (LMA) byla uvedena na trh v roce 1988 Archie Brainem jako nová supraglotická pomůcka k zajištění dýchacích cest. Její užití se velmi rychle rozšířilo pro celou řadu chirurgických operací.Výsledky publikovaných prací nicméně prokazují bezpečné užití v anestezii pouze pro tlaky v dýchacích cestách do 20 cm H2O, což je její hlavní limitace.
V roce 2000 se objevuje modifikace laryngeální masky – laryngeální maska Proseal (PLMA).
Základní rozdíly spočívají ve větší a hlubší manžetě, což umožňuje dokonalé naléhání na distální hypofarynx. Dorzální část manžety tvoří chlopeň kuželovitého tvaru, tlačí PLMA na periglotické tkáně a lépe se přizpůsobí anatomii hypofaryngu. Ke snížení rizika aspirace má PLMA drenážní kanál, který probíhá paralelně s dýchacím tubusem a končí ve vrcholu laryngeální masky. Po správném zavedení ústí drenážního kanálu naléhá na oblast horního jícnového svěrače. Při správném uložení masky odvádí tento kanál případný regurgitovaný obsah žaludku tak, že nedochází k jeho zatečení do dýchacích cest s následnou aspirací. Studie prokazují „oropharyngeal leak pressure“ (tlak v dýchacích cestách, při kterém nedochází k úniku vzduchu kolem masky) 28–32 cm H2O. Z těchto důvodů PLMA umožňuje přetlakovou ventilaci s vyšším inspiračním tlakem než LMA classic. Zavedením sondy drenážním tubusem lze zabránit špatné pozici masky s redukcí rizika inflace žaludku, regurgitace a aspirace žaludečního obsahu [1].
Doporučený tlak v manžetě podle výrobce je 60 cm H2O maximálně. Tlak je vhodné peroperačně sledovat, nejlépe pomocí manometru, a to zejména při užití N2O v průběhu anestezie. Zvyšováním objemu vzduchu v manžetě totiž nedojde ke zvyšování těsnosti dýchacích cest (DC), ale pouze ke zvýšení tlaku na sliznici s potenciálními pooperačními komplikacemi (bolesti v krku, útlak nervů).
V roce 2002 byly publikovány první práce s použitím PLMA k laparoskopickým výkonům. Lu srovnával ventilaci při užití PLMA s LMA u 80 pacientů během laparoskopické cholecystektomie. Inflace žaludku se objevila ve 3 případech u LMA classic, u skupiny PLMA nebyla zjištěna ani u jednoho pacienta. Mnozí autoři považují PLMA za vhodnou alternativu tracheální intubace pro zajištění DC u laparoskopických výkonů, nicméně užití LMA classic nedoporučují [2].
Maltby srovnával PLMA s tracheální intubací (TI) u 109 pacientů podstupujících laparoskopickou cholecystektomii [3]. U pacientů s BMI pod 30 obě možnosti zajištění DC vedly ke srovnatelné ventilaci. Změny v distenzi žaludku během operace byly podobné v obou skupinách. PLMA vedla k hladkému vyvedení z anestezie s výraznou redukcí výskytu kašle. Čtyři ze 16 obézních pacientů museli být přeintubováni z důvodů špatné těsnosti PLMA pro vysoký inspirační tlak, neúspěšné zavedení a bronchospasmus.
Bimla publikoval 97 úspěšných zavedení PLMA k laparoskopickým operacím, u 3 pacientů se zavedení PLMA nezdařilo, u jednoho pacienta se vyskytly ventilační problémy, aspirace do plic nebyla pozorována [4].
V roce 2006 Shroff použil u PLMA s úspěchem u 46 laparoskopických cholecystektomií a neuvádí nežádoucí příhody, průměrný BMI byl 22 [5].
Na našem pracovišti používáme laryngeální masku ProSeal pro široké spektrum elektivních operací. Indikací jejího použití jsou všechny výkony, u kterých není kontraindikace zavedení PLMA. Absolutní kontraindikací je pacient s plným žaludkem. Jak je již výše popsáno, PLMA vzhledem ke svým vlastnostem má rozšířené použití i u laparoskopických výkonů či obézních pacientů, kdy jsou použity vyšší inspirační tlaky během ventilace při anestezii.
V souboru 98 našich pacientů byla PLMA úspěšně zavedena pro laparoskopické výkony. Kontraindikací byl nelačný pacient, gastroezofageální reflux v anamnéze či nezkušený anesteziolog. Regurgitace (návrat žaludečního obsahu do drenážního tubu PLMA) se vyskytla peroperačně u 3 pacientů. U všech pacientů po vytažení PLMA na konci operace nebyl shledán žaludeční obsah na povrchu PLMA, taktéž jsme nezaznamenali klinicky významnou aspiraci.
PLMA byla shledána jako alternativní a bezpečná možnost zajištění dýchacích cest pro laparoskopické výkony , u žádného pacienta nedošlo k aspiraci do plic, v průběhu operace nedošlo k selhání ventilace, obézní pacienti nepředstavovali zvýšené riziko [6].
Ve výše uvedených citacích se u malé části pacientů objevují problémy se zavedením PLMA, popř. s řízenou ventilací. Obdobné nedostatky jsme u našich pacientů nepozorovali, což dáváme do souvislosti s pečlivým ověřením těsnosti několika metodami, a to:
- „Bubble“ testem – na proximální konec drenážního tubu je aplikován gel. Za správné uložení je považováno, pokud při řízené ventilaci s vrcholovými tlaky do 20 cm H2O nedochází k vyklenutí či ruptuře gelové zátky, což je známka úniku vzduchu [7].
- „Suprasternal notch“ testem – na proximální konec drenážního tubusu je aplikován gel, poklepem na prsténcovou chrupavku, za kterou leží předpokládaný distální konec drenážního tubusu, dojde k přenesení tlaku vzduchu směrem proximálním a vyklenutí gelové zátky [8].
- Zavedením nazogastrické sondy 14F do žaludku drenážní otvorem PLMA – při správném uložení PLMA NGS volně prochází až do žaludku.
- Sledováním velikosti dechových objemů a tlaků v dýchacích cestách – při správném uložení nejsou známky obstrukce dýchacích cest.
- Správnou pozici PLMA u našich pacientů dokazuje mimo jiné i sledování hloubky zavedení masky, kterou měříme pomocí protruze „bite bloku“ mimo ústa [9].
- Inflace manžety na průměrný tlak 40 cm H2O (maximálně je výrobcem doporučen tlak v manžetě 60 cm H2O) zabrání přefouknutí manžety, které může vést k menší adaptaci anatomie faryngu, většímu tlaku na sliznice, a to bez zvýšení těsnosti DC.
Zvýšený intraabdominální tlak je považován za hlavní příčinu zvýšeného výskytu regurgitace u laparoskopických operací. Zvyšuje však pneumoperitoneum skutečně incidenci regurgitací? Manometrické studie reflux neprokazují. Zvýšený intragastrický tlak způsobuje reflexní zvýšení tonu dolního jícnového svěrače, zvyšuje bariérový tlak a chrání před pasivním refluxem žaludečního obsahu [10]. Klinické studie prokazují reflux do jícnu, ale ne aspiraci do trachey [11]. Kromě toho je obecně reziduální objem žaludku u plánovaných výkonů malý. Zvýšená incidence refluxu při laparoskopických operacích proti běžným laparotomiím není dokumentována ve studiích, ale je běžně publikována jako “zvýšené riziko“.
Žádná velká randomizovaná studie nesrovnávala incidenci klinicky signifikantní plicní aspirace mezi tracheální intubací a laryngeální maskou, ale výskyt se zdá být stejný (1 : 5 až 10 000) ve zdravé populaci podstupující elektivní výkony [12, 13]. Je nutné si uvědomit, že klinická studie, která by demonstrovala 50% redukci výskytu aspirace PLMA vs LMA by potřebovala 1,3 mil. pacientů v každé skupině [14].
Dalším typem laryngeální masky, používané zejména pro operace hrdla, krku či zubní extrakce, je LMA-Flexible, která byla vyvinuta v roce 1992. Spektrum výkonů zahrnuje ORL, dentální chirurgii a stomatochirurgii, plastickou chirurgii, oftalmochirurgii. Od LMA Classic se odlišuje delší, tenčí a flexibilní armovanou silikonovou rourkou. V roce 2004 byla poprvé použita pro suturu patra s Dingmannovým rozvěračem u kojence ve FN u sv. Anny v Brně. Celosvětově největší souborem popisující užití LMA Flexible publikoval Patel et al. – 50 000 zavedení u ORL výkonů.
LMA-Fastrach (I-LMA, intubační laryngeální maska) – se v anestezii objevila v roce 1993. LMA-Fastrach je zdokonalenou formou původní klasické laryngeální masky LMA-Classic, která rovněž umožňuje zavedení v libovolné poloze a bez nutnosti manipulace s hlavou a krkem. LMA-Fastrach může být použita i jako “vodič” k zavedení endotracheální rourky “naslepo” nebo přes fibroskop v případě obtížné intubace. LMA–C-Trach (2004) je kombinací ILMA Fastrach a fibrooptiky.
Od roku 2007 je v anestezii dostupná novelizovaná PLMA na jedno použití – laryngeální maska Supreme (SLMA). Tato maska kombinuje znaky LMA Fastrach (zakřivený tvar k snadnějšímu zavedení) a LMA ProSeal (drenážní tubus, který umožňuje separaci GIT a respiračního systému a tím teoreticky snižuje riziko aspirace). Větší zakřivená manžeta usnadňuje optimální umístění masky a zlepšuje její těsnost, příčný průměr horního konce masky redukuje minimální požadavek otevření úst a větší objem manžety vylučuje potřebu dorzální manžety, která je jednou z charakteristických rysů PLMA. Velice důležitým detailem je vyztužený a tvarovaný konec distální manžety, který zabraňuje přehrnutí manžety a pomáhá k umístění ústí drenážního kanálu do oblasti horního jícnového svěrače, tzv. „epiglotické ploutve“ brání přitlačení epiglotis na vchod do hrtanu („downfolding“) a následné obstrukci dýchacích cest. SLMA je vyrobena z PVC, je na jedno použití, je zabalena sterilně s ochranným obalem manžety a v současné době je dostupná ve velikostech 2,5–5. Inzerce SLMA je rychlá a snadná, je popisována 96% úspěšnost zavedení začátečníky na první pokus. Možnost snadného zavedení, jednorázového použití i antiaspirační strategie ji předurčují stát se užitečnou pomůckou v přednemocniční péči.
Široké spektrum laryngeálních masek (tzv. LMA family) při správném zavedení představuje:
- a) pro pacienta – šetrné a bezpečné zajištění dýchacích cest s minimální pooperační morbiditou horních cest dýchacích (bolest v krku);
- b) pro anesteziologa – rychlé a pohodlné zabezpečení dýchacích cest, komfortní vyvedení z anestezie – bez kašle či napínání břišních svalů, s menším výskytem laryngospasmu či bronchospasmu, umožňuje zavedení tracheální rourky přes laryngeální masku při nepřerušení ventilace pacienta;
- c) pro chirurga – urychlení toku pacientů na operačním sále, ochrana sutury bezprostředně po operaci vzhledem k menšímu dráždění dýchacích cest, rychlejšímu převedení na spontánní ventilaci i menšímu výskytu kašle.
Literatura
- Brain, A. I. J. The LMA Pro Seal: a laryngeal mask with an oesophageal ventilation. Br. J. Anaesth., 2000, 84, p. 650–654.
- Lu, P. P. et al. ProSeal versus the Classic laryngeal mask airway for positive pressure ventilation during laparoscopic cholecystectomy. Br. J. Anaesth., 2002, 88, p. 824–827.
- Maltby, J. R. et al. The LMA-ProSealTM is an effective alternative to tracheal intubation for laparoscopic cholecystectomy. Can. J. Anaesth., 2002, 49, p. 857–862.
- Bimla, S. et al. Proseal laryngeal mask airway: a study of 100 consecutive cases of laparoscopic surgery. Ind. J. Anaesth., 2003, 47, p. 467–472.
- Shroff, M. D. et al. Randomised comparative study between the laryngeal mask airway and the endotracheal tube for laparoscopy. Internet. J. Anesth., 2006, 11, A1.
- Zvoníčková, D. et al. Laryngeální maska LMA-ProSeal™ – bezpečná možnost zajištění dýchacích cest pro laparoskopické cholecystektomie. Anest. intenziv. Med., 2008, 19, p. 77–81.
- O’Connor, C. J. Jr et al. “Soap bubbles” and “gauze thread” drain tube tests. Anesth. Analg., 2001, 93, p. 1082.
- O’Connor, C. J. Jr et al. Assessing ProSeal laryngeal mask positioning: the suprasternal notch test. Anesth. Analg., 2002, 94, p. 1374–1375.
- Stix, M. S., O’Connor, C. J. Jr. Depth of insertion of the ProSealTM laryngeal mask airway. Br. J. Anaesth., 2003, 90, p. 235–237.
- Roberts, C. J., Goodman, N. W. Gastro-oesophageal reflux during elective laparoscopy. Anaesthesia, 1990, 45, p. 1009–1011.
- Halevy, A. et al. Continuous esophageal pH monitoring during laparoscopic cholecystectomy. Surg. Endosc., 1994, 8, p. 1294–1296.
- Brimacombe, J. R., Berry, A. The incidence of aspiration associated with the laryngeal mask airway: a meta-analysis of published literature. J. Clin. Anesth., 1995, 7, p. 297–305.
- Warner, M. A. et al. Clinical significance of pulmonary aspiration during the perioperative period. Anesthesiology, 1993, 78, p. 56–62.
- Cook, T. M., Nolan, J. P. The Pro-Seal laryngeal mask airway. Anaesthesia, 2002, 57, p. 288–289.
Laryngeální maska při chirurgických výkonech v oblasti nazofaryngu, orofaryngu a trachey
Kršková Mariana
ARO FN Bulovka, PrahaÚvod
Počátky extraglotické anestezie se datují do roku 1981. Po 7 letech zkoušení byla vyvinuta první laryngeální maska. Za jejího otce je považován A. Brain, který také zavedl termín laryngeální maska a zkratku LMA. Flexibilní laryngeální maska (FLMA) je využívána od roku 1992. Využití LM v klinické praxi se neustále rozšiřuje a soubory jsou stále větší [1, 2].
Cílem naší studie bylo zhodnotit využití flexibilní LM v oblasti nazofaryngu, orofaryngu a trachey při různých typech operací u nemocných v různých věkových skupinách. Po předchozích několikaletých příznivých zkušenostech s klasickou LM jsme na ARO oddělení FN Bulovka zahájili od roku 2006 extenzivní využívání FLMA v těchto indikacích, od listopadu 2006 pak výhradně FLMA.
Metodika
Jednalo se o retrospektivně-prospektivní studii využití FLMA v otorinolaryngologii se základním statistickým hodnocením. Sledované operační výkony byly: adenotomie (ve většině), tonzilektomie, tracheostomie pro tumory, endonazální operace. Premedikace a vedení anestezie byly standardizovány, stejně jako perioperační medikace a péče. Sledovali jsme technické aspekty zavádění masky, její toleranci, lokální a celkové komplikace, podmínky pro operatéra, přehlednost operačního pole, vyvedení z anestezie.
Premedikace pacientů byla perorální – obvykle dolsin, atropin, diazepam podle tělesné hmotnosti. Pacienty jsme uváděli do anestezie inhalačně: O2, sevofluran (i. v. kanyla byla vždy zavedena), větší děti dostávaly i. v. propofol. FLMA byla zaváděna s kontrolou polohy a ORL operačního instrumentária. Anestezie byla udržována většinou volatilními anestetiky (sevofluran), fakultativně byl použit i. v. remifentanil, metamizol nebo paracetamol.
FLMA byla odstraněna vždy po probuzení pacienta.
Výsledky
- Tonzilektomie
Celkem 521 pacientů (223 žen, 298 mužů). Věk: 5–63 let. - Endonazální operace
Celkem 360 pacientů, plastika nosního septa (92), repozice zlomeniny nosních kůstek (197), odstranění nosních polypů (71). Věk: 7–74 let. - Tracheostomie
Celkem 24 pacientů, tumor hypofaryngu (17), tumor jazyka (6), tumor trachey (1).
U těchto pacientů se jednalo o stav po chemo - či radioterapii, případně o jejich kombinaci, 2krát stav po resekci. FLMA (velikost 3 a 4) byla zaváděna v kombinaci analgosedace a topické anestezie. - Adenotomie
Celkem 2 933 pacientů, 1 511 děvčat, 1 422 chlapců. Věkové rozmezí 2–17 let, věk 3–5 let: 92 %.
Komplikace
Celkem jsme FLMA zavedli u 3 838 pacientů pro operace hlavy a krku. Nezaznamenali jsme žádnou vážnou komplikaci. U 7 pacientů došlo k laryngospasmu po úvodu (nedostatečná hloubka anestezie). V šesti případech bylo zavedení FLMA neúspěšné pro nepříznivé anatomické poměry. U 5 pacientů jsme zaznamenali neprůchodnost FLMA z důvodu obturace hlenem. Další komplikací bylo neúspěšná fixace chirurgického rozvěrače u 9 pacientů.
Celkově jsme zaznamenali 0,7 % komplikací, což je v souladu s údaji v literatuře.
Diskuse
Do roku 1992 byla používána standardní, klasická LMA, nazývaná LMA Classic. V roce 1992 se objevila její flexibilní forma jako LMA Flexible, v roce 1998 pak jednorázová LMA Unique. V roce 2004 byla LMA zařazena i do tzv. „difficult airway algoritmu“. Celkové použití LMA ve světě se odhaduje až na 250 000 000.
FLMA má ohebnou armovanou trubici umožňující pohyb do stran a zamezující zalomení a dislokaci, má menší průměr než klasická LMA (srovnatelný s ET kanylou), tvoří bariéru proti kontaminaci trachey a vchodu do hrtanu krví a sekrety [3]. Indikace k použití FLMA se neustále rozšiřují.
K fyziologickým předpokladům zavedení FLMA patří: oválný tvar manžety, lubrikace gelem, aktivní posun špičkou prstu, využití „sniffing“ (čichací) pozice a využití toho, že manžeta FLMA sleduje zadní palatofaryngeální křivku. Vedení anestezie je stejné jako u jiných výkonů.
K výhodám FLMA oproti ET kanyle patří [4]:
- Rychlejší úvod
- Bezpečnější probouzení bez laryngospazmu a kašle
- Malá iritace dolních cest dýchacích a hrtanu po výkonu
- Menší spotřeba anestetik během výkonu
- Anestezie bez nutnosti použití relaxancií
- FLMA je šetrnější a fyziologičtější vůči sliznicím pacienta než ET rourka
- Kvalitní ochrana před kontaminací dolních cest dýchacích (DDC)
- Přehledné operační pole
Incidence a rozsah komplikací v našem souboru je zcela srovnatelný se světovou literaturou a klesá se zvyšujícím počtem zavedení.
Závěr
Naše rozsáhlá studie potvrdila udávané hlavní přednosti flexibilní masky (FLMA) v oblasti prezentovaných operačních výkonů v orofaciální chirurgii. FLMA se osvědčila ve všech věkových skupinách. FLMA umožnila snížit spotřebu celkových anestetik a eliminovat svalová relaxancia.
Flexibilní laryngeální maska je šetrnější a fyziologičtější ke sliznicím a poskytuje dobrou ochranu před kontaminací DDC [5, 6]. Incidence komplikací je nízká, závislá na zkušenostech lékařů-anesteziologa i operatéra. Výsledky jsou plně srovnatelné s údaji v literatuře.
Literatura
- Brimacombe, J. R. Laryngeal mask anesthesia. Principles and practice. Saunders, Elsevier, 2005, 699 pp.
- Fetzer, S. J. Laryngeal mask airway: indications and management for critical care. Crit. Care Nurse, 1998,18, p.83–87.
- Peng, A., Dodson, K. M., Thacker, L. R., Kierce, J., Shapiro, J., Baldassari, C. M. Use of laryngeal mask airway in pediatric adenotonsillectomy. Arch. Otolaryngol. Head Neck Surg., 2011, 137, p. 42–46.
- William, A., Chambers, N. A., Erb, T. O., von Ungern-Sternberg, B. S. Incidence of sore throat in children following use of flexible laryngeal mask airways – impact of an introducer device. Paediatr. Anaesth., 2010, 20, p. 839–843.
- Yano, T. Kinking of the flexible laryngeal mask airway in the pharynx. J. Anesth., 2010, 24, p. 658–659.
- Martin-Castro, C., Montero, A. Flexible laryngeal mask as an alternative to reinforced tracheal tube for upper chest, head and neck oncoplastic surgery. Eur. J. Anaesthesiol., 2008, 25, p. 261–266.
Laryngeální maska pro laparoskopické výkony v gynekologii – pro
Beran Tomáš
ARO FN Na Bulovce, PrahaÚvod
Snaha nahlížet do lidského těla, aby bylo možné rozpoznat příčinu různých potíží, existuje odedávna. Různými přístroji se lékaři dívali do břišní dutiny již před druhou světovou válkou, zejména z diagnostických důvodů při podezření na urologická či gynekologická onemocnění. Provést operaci umožnil až další vývoj techniky. Mezi zakladatele a průkopníky laparoskopického přístupu patřili: petrohradský gynekolog Ott, který tento výkon v roce 1901 navrhl a nazval coelioskopií, vyšetřoval břišní dutinu pomocí čelního zrcátka a spekula zavedeného intraperitoneálně malou incizí [1]. Georg Kelling z Drážďan, který v roce 1902 provedl první laparoskopii u psa, a v roce 1910 Hans Christian Jacobaeus ze Švédska, který popsal první laparoskopický výkon u člověka. Budoucnost chirurgie by měla patřit miniinvazivním metodám, kam laparoskopie určitě patří. První laparoskopické operace byly prováděné v 80. letech minulého století, postupně zaznamenaly díky technickému pokroku v oblasti videotechnologie nebývalý rozmach a jsou u řady výkonů považované za zlatý standard. Pro pacienty jsou přínosem, neboť nezpůsobují velké pooperační bolesti, jsou šetrnější k orgánům dutiny břišní, nezanechávají rozsáhlé jizvy a přinášejí tedy i kosmetický efekt. Po operaci se zkracuje pobyt na lůžku a tím i pracovní neschopnost. Operace se provádí v celkové anestezii. Z řezu přibližně 1,5 cm dlouhého těsně u pupku se vytvoří otvor do dutiny břišní, kterým se pomocí speciální jehly insufluje oxid uhličitý za účelem vytvoření přehledného operačního pole. Tarasconi z Univerzity Passo Fundo v Brazílii prováděl v roce 1975 první laparoskopické salpingektomie, které prezentoval na setkání AAGL v listopadu 1976 v Atlantě a později publikoval v časopisu reprodukční medicíny v roce 1981 [2]. Autor spatřoval hlavní přednosti v redukci délky pobytu (průměrně 2,87 dne), redukci operačního času a chirurgického traumatu, s rychlejším návratem k normálním aktivitám. Tyto poznatky byly následně potvrzeny řadou operatérů v dalších publikacích [3].
Anestezie pro gynekologické laparoskopie
Celková anestezie vyžaduje vždy zajištění průchodnosti dýchacích cest. Při volbě a vedení anestezie u laparoskopických výkonů dosud převažuje klasický způsob celkové anestezie s tracheální intubací a aplikací myorelaxancií, výjimečně je užívána subarachnoidální nebo epidurální anestezie s užitím anti-Trendelenburgovy polohy při operacích na vejcovodech [4]. Další možností je kombinovaná anestezie spojující výhody, ale i rizika obou typů anestezií. Další alternativou je použití celkové, většinou doplňované anestezie s využitím laryngeální masky ProSeal k zajištění průchodnosti dýchacích cest.
Počátky extraglotické anestezie se vztahují k roku 1981 a výzkumu A. Braina, který vytvořil koncepci laryngeální masky se základní ideou vyústění dýchací trubice v místě glottis a její následné spojení nízkotlakým způsobem „end-to-end“. Stanovil základní požadavky: aby metoda byla neinvazivní, fyziologická, dokonale bezpečná s aspektem na těsnost proti zatékání shora i zdola a komfortní pro pacienta i anesteziologa. Hlavní nevýhody tracheální intubace spatřoval v její invazivitě s distorzí dýchacích cest přímou laryngoskopií, možnosti nežádoucí kapilární ischémie a poškození epitelu trachey a možnosti nežádoucích účinků suxametonia [5]. Po 7 letech zkoušení uvedl Brain ve Velké Británii v roce 1988 do praxe první laryngeální masky, které se začaly velice rychle prosazovat v oblastech dosud vyhrazených převážně endotracheální anestezii, a podle údajů Harolda Wooda zde v roce 1991 poprvé předčily v četnosti užití endotracheální rourky. Již v roce 2004 bylo ve světě dosaženo 250 000 000 použití. Za průlom pro laparoskopickou anestezii lze považovat článek A. Braina et al. v British Journal of Anaesthesia v roce 2000, kde zveřejnil výsledky srovnávací studie u 30 dospělých žen, ve které hodnotí dosud užívané laryngeální masky s novou laryngální maskou ProSeal s druhou drenážní rourkou – antiaspirační linkou končící na špičce masky a oddělující trávicí trakt od dýchacího. Drenážní rourka zároveň umožňuje přístup do žaludku, únik tekutin ze žaludku s redukcí rizika jeho insuflace a aspirace. Drenážní rourka determinuje správnou pozici laryngeální masky a představuje rozšíření možností v oblastech umělé ventilace pacienta v celkové anestezii [6]. Následně se objevila řada studií, které hodnotily a srovnávaly LMA ProSeal zejména s endotracheální intubací. Právě oblast laparoskopické chirurgie je polem, kde se střetávají „klasici“, zastánci endotracheální anestezie s „novátory“, příznivci anestezií využívajících k zajištění dýchacích cest laryngeální masky, kteří se kromě entuziasmu a uspokojení z vlastní praxe mohou opřít o kladné výsledky řady studií. Maltby et al. srovnávali endotracheální intubační anestezii s anestezií vedenou s LMA-C u neobézních (BMI ≤ 30) a LMA-ProSeal u obézních (BMI > 30). 213 pacientek ASA I–III, věk ≥ 18 let bylo rozděleno podle BMI. Při hodnocení parametrů ventilace, oxygenace a úrovně distenze žaludku nebyly nalezeny statisticky významné rozdíly mezi oběma soubory. Statisticky významné rozdíly ve prospěch laryngeálních masek byly v menším výskytu kašle po odstranění pomůcek a při hodnocení bolestí v krku po operaci. V závěrečném hodnocení je uvedeno, že správně umístěná laryngeální maska je srovnatelná s intubací při ventilaci přerušovaným přetlakem u neobézních i obézních pacientů [7]. V roce 2007 Lim, Goel a Brimacombe testovali u 180 gynekologických laparoskopií ASA I–II hypotézu, zda je laryngeální maska ProSeal lepší alternativou než tracheální intubace se závěrem, že obě techniky jsou srovnatelné, ale inzerce laryngeální masky je rychlejší a hemodynamická odezva na inzerci a vyjmutí je menší [8]. K podobným zkušenostem a závěrům jsme při jejich užívání došli i u nás.
Závěr
Laryngeální maska v rukou zkušeného anesteziologa je adekvátní alternativou intubační anestezie. Zkušeným je míněn anesteziolog, který tyto pomůcky denně používá a má patřičný počet anestezií (spodní hranice zkušenosti je obecně vnímána dosažením 75 zavedení).
Literatura
- Chlumský, J., Bak, V. et al. Laparoskopie v hematologii a gynekologii. Avicenum: Praha 1983.
- Tarasconi, J. C. Endoscopic salpingectomy. J. Reprod. Med., 1981, 26, p. 541–545.
- Pittaway, D. E., Takacs, P., Bauguess P. Laparoscopic adnexectomy: a comparison with laparotomy. Am. J. Obstet. Gynecol., 1994, 171, p. 385–389.
- Larsen, R. et al. Anestezie. 2. vydání. Grada Publishing: Praha 2004.
- Brain, A. I. J. The future of airway management – inside or outside the trachea? XII. sjezd ČSARIM, Olomouc, 2005.
- Brain, A. I. J., Verghese, C., Strube, P. J. The LMA ‘ProSeal’ – a laryngeal mask with an oesophageal vent. Br. J. Anaesth., 2000, 84, p. 650–654.
- Maltby, J. R., Beriault, M. T., Watson, N. C., Liepert, D. J., Fick, G. H. LMA-Classic™ and LMA-ProSeal™ are effective alternatives to endotracheal intubation for gynecologic laparoscopy. Can. J. Anesth., 2003, 50, p. 71–77.
- Lim, Y., Goel, S., Brimacombe, J. R. The ProSeal(TM) laryngeal mask airway is an effective alternative to laryngoscope-guided tracheal intubation for gynaecological laparoscopy. Anaesth. Intensive Care, 2007, 35, p. 52–56.
Laryngeální maska u laparoskopických výkonů v gynekologii – proti
Bláha Jan
KARIM 1. LF UK a VFN, PrahaHned na začátku je třeba zdůraznit, že otázkou není, jestli je použití LMA vhodnou metodou u gynekologických laparoskopických výkonů, ale jestli se jedná o metodu v této indikaci rutinní či doplňkovou.
Gynekologická laparoskopie se od jiných operačních výkonů liší především dvěma aspekty: pneumoperitoneem (jako u jiných LPSK) s insuflací CO2 a Trendelenburgovou polohou, tj. skloněním pacientky o 15–20° hlavou dolů. Kombinace těchto dvou faktorů je tradičně spojována se zvýšeným rizikem regurgitace žaludečního obsahu a aspirací, s hemodynamickými změnami a v neposlední řadě se zhoršenou ventilací, především bazálních partií plic. Zatímco hemodynamické změny metodou zajištění dýchacích cest během výkonu neovlivníme, v případě regurgitace/aspirace a zhoršené ventilace je tomu již jinak.
Tradičně „nejsilnějším“ uváděným argumentem pro zajištění dýchacích cest u laparoskopických výkonů tracheální intubací, především v gynekologii, je vysoké riziko regurgitace a aspirace. Nutno ale říci, že zatímco pro toto riziko jsou jasné logické předpoklady (zvýšený intragastrický tlak vlivem pneumoperitonea, tlak obsahu dutiny břišní při Trendelenburgově poloze), tak současně ale pro to neexistují důkazy založené na EBM. Jak ukazují současná publikovaná data, riziko aspirace obecně, včetně u gynekologických laparoskopických výkonů, nepřevyšuje ostatní rizika spojená s anestezií. Situace je tak obdobná s obecně přijatým názorem na vysoké riziko aspirace u císařského řezu, přestože publikované údaje ukazují na incidenci aspirace v průběhu císařského řezu pouze okolo 0,1–0,2 %. Jinými slovy, standardní riziko aspirace není u standardní pacientky použitím LMA k zajištění dýchacích cest zvýšeno ani při gynekologické laparoskopii [1–5].
Jinou otázkou ale je zhoršená, případně až nedostatečná ventilace vlivem laparoskopického gynekologického výkonu při současné potřebě eliminovat insuflované CO2. Jedinou cestou eliminace CO2 je jeho „odventilování“ cestou zvýšení minutové ventilace. A to současně v situaci, kdy pneumoperitoneum a orgány dutiny břišní při Trendelenburgově poloze komprimují bazální partie plic. Výsledkem je proto „de facto“ vždy výrazný vzestup inspiračních tlaků. Vzestup je obvykle tím významnější, čím je pacientka rizikovější, tj. ve skupině ASA II–III vs ASA I. Základními opatřeními, jako prodloužením inspiria či užitím tlakově řízené ventilace místo objemově řízené, sice dokážeme částečně vzestup inspiračních tlaků omezit, nicméně ne jej zcela eliminovat. Musíme proto většinou určité zvýšení špičkových inspiračních tlaků akceptovat. Tato permisivita je dána jak celkovým i aktuálním stavem pacientky, tak i mírou tolerance ze strany anesteziologa. Situace ale každopádně klade daleko vyšší nároky na zajištění dýchacích cest, než je standardně běžné, především pak na těsnost použité pomůcky. A v našich podmínkách se stále zdá, že z tohoto hlediska je často účelnější použití orotracheální intubace než LMA. Minimálně z hlediska ventilace rizikovějších a komplikovanějších pacientek. Tento názor lze podložit i literárními údaji [6].
Nelze ale říci, že LMA je zcela nevhodná metoda zajištění dýchacích cest v gynekologické laparoskopii. Její užití by ale mělo být podmíněno několika body – předpokladem nekomplikovaného průběhu výkonu bez potřeby příliš dlouhé fáze ve výrazné Trendelenburgově poloze, nekomplikovaná pacientka (především co se týče respirace a ventilace), dostatečná vybavenost a zkušenost pracoviště s řešením případných komplikací, a především zkušený anesteziolog zcela rutinně zvládající techniku a problematiku LMA. Pokud toto není splněno, měla by mít přednost klasická endotracheální intubace. Obecně řečeno: LMA by v gynekologické laparoskopii měla být metodou výběrovou z hlediska typu výkonu, stavu pacientky i zkušenosti anesteziologa [7–10].
Literatura
- Abdi, W. et al. Sparing the larynx during gynecological laparoscopy: a randomized trial comparing the LMA Supreme and the ETT. Acta Anaesthesiol. Scand., 2010, 54, p. 141–146.
- Ezri, T. et al. Peripartum general anasthesia without tracheal intubation: incidence of aspiration pneumonia. Anaesthesia, 2000, 55, p. 421–426.
- Galvin, E. M. et al. A randomized prospective study comparing the Cobra Perilaryngeal Airway and Laryngeal Mask Airway-Classic during controlled ventilation for gynecological laparoscopy. Anesth. Analg., 2007, 104, p. 102–105.
- Jakobsson, J. The airway in day surgery. Minerva Anestesiol., 2010, 76, p. 38–44.
- Kallar, S. K., Everett, L. L. Potential risks and preventive measures for pulmonary aspiration: new concepts in preoperative fasting guidelines. Anesth. Analg., 1993, 77, p. 171–182.
- Maltby, J. R. et al. Gastric distension and ventilation during laparoscopic cholecystectomy: LMA-Classic vs. tracheal intubation. Can. J. Anaesth., 2000, 47, p. 622–626.
- Maltby, J. R. et al. LMA-Classic and LMA-ProSeal are effective alternatives to endotracheal intubation for gynecologic laparoscopy. Can. J. Anaesth., 2003, 50, p. 71–77.
- Miller, R. D. et al. Miller’s Anesthesia. 7th Edition, 2009.
- Warner, M. A. Is pulmonary aspiration still an important problem in anesthesia? Curr. Opin. Anaesthesiol., 2000, 13, p. 215–218.
- Warner, M. E. Risks and outcomes of perioperative pulmonary aspiration. J. Perianesth. Nurs., 1997, 12, p. 352–357.
Role supraglotických pomůcek při obtížném zajištění dýchacích cest
Michálek Pavel
KARIM 1. LF UK a VFN, PrahaÚvod
Supraglotické pomůcky (SAD) hrají velmi důležitou roli při zajištění dýchacích cest, především v situacích, kdy selhala klasická laryngoskopie. SAD zajistí u většiny těchto pacientů průchodné dýchací cesty a umožní ventilaci a oxygenaci nemocného během pokusů o tracheální intubaci. Ve většině zahraničních algoritmů jsou SAD považovány za akceptovatelný „plán B“ v případě neúspěšné lokalizace vchodu do hrtanu pomocí laryngoskopu. SAD mohou také sloužit jako vodič pro tracheální intubaci (použití fibroskopu nebo „naslepo“), protože umožní zkrátit vzdálenost k hlasovým vazům [1].
SAD byly použity jako vodiče k tracheální intubaci většinou u anestezovaných pacientů v případech neočekávané i předpokládané obtížné laryngoskopie (děti, pacienti s genetickými syndromy nebo mentálním postižením) [1].
SAD také byly použity k tracheální intubaci při vědomí u morbidně obézních pacientů a u pacientů s kranio-faciálními malformacemi.
Trachea může být intubována skrze SAD buď bez použití speciální optiky, kdy zavádíme elastickou bužiji, Aintree intubační katétr, nebo přímo speciálně tvarovanou měkkou tracheální rourku skrze SAD (intubační laryngeální maska – ILMA), nebo může být do pomůcky zaveden intubační laryngo/fibroskop a po lokalizaci vazů následně tento zaveden do trachey. Techniky s použitím fibroskopu mají obecně vyšší úspěšnost a mohou zabránit traumatu tkání a sliznic, ke kterému může dojít v souvislosti se zaváděním tracheální rourky nebo intubačního katétru „naslepo“ [1, 2].
Obecně můžeme SAD, které jsou používané jako vodiče k tracheální intubaci, rozdělit do dvou skupin:
- SAD umožňující přímé zavedení dostatečně široké tracheální rourky skrze pomůcku.
- SAD neumožňující přímé zavedení dostatečně široké tracheální rourky skrze pomůcku.
Pomůcky z první skupiny jsou praktičtější, protože rourka je zavedena do trachey rychleji, dýchací cesty jsou průchodné a oxygenace je zajištěna v celém průběhu procesu. Proces probíhá takto: Zavedení SAD → potvrzení úspěšné ventilace plic → (zavedení fibroskopu do trachey) → intubace trachey skrz pomůcku „naslepo“ (zavedení tracheální rourky přes fibroskop do trachey) → potvrzení úspěšné ventilace plic → (odstranění SAD).
Do této skupiny patří: intubační laryngeální maska (ILMA, Fastrach), i-gel, C-Trach laryngeální maska, Aura-i laryngeální maska, Intubating Laryngeal Airway (ILA, Air-Q).
- a) ILMA – jedná se o nejpoužívanější SAD při obtížném zajištění dýchacích cest. Byla vyvinuta A. Brainem a jeho týmem v Británii a do klinické praxe zavedena v roce 1995 [2]. Původně byla pomůcka vyvinuta pro tracheální intubaci bez použití fibroskopu. Její ventrálně zahnutá kovová vodicí trubice umožňuje směřování speciální měkké tracheální rourky ventrálním směrem a zavedení do trachey ve většině případů. Vyžaduje otevření úst nejméně 2 cm. Úspěšnost při intubaci „naslepo“ se pohybuje okolo 90 %, u 3 % je rourka zavedena do jícnu na první pokus, u 7 % dojde k odporu při jejím zavádění a rourka je směrována mimo hlasové vazy. Joo et al. srovnávali intubaci skrze ILMA „naslepo“ a s použitím fibroskopu a dosáhli 93% úspěšnosti v obou skupinách [3]. Další studie popisovala tracheální intubaci skrze ILMA u extrémně obézních pacientů (BMI > 45) a autoři dosáhli úspěšnosti 96,3 %. Ferson popsal použití ILMA u 254 pacientů s obtížnou laryngoskopií a dosáhl úspěšné tracheální intubace skrze pomůcku u 96,5 % pacientů bez použití fibroskopu a u 100 % nemocných, jestliže byl fibroskop použit [4]. Fibrooptická intubace skrze ILMA může být někdy obtížná z důvodu vestavěné chlopně v oblasti manžety pomůcky. Původně byla ILMA dodávána v resterilizovatelné podobě, nyní je možné ji zakoupit i v jednorázové verzi.
- b) i-gel – tato SAD byla uvedena do klinické praxe v roce 2007, původně pouze pro zajištění dýchacích cest při anestezii u elektivních výkonů jako alternativa klasické laryngeální masky. Jelikož na studiích u kadaverů pomůcka ve vysokém procentu zavedení poskytovala zrcadlové pokrytí hrtanu, byla použita i jako vodič pro fibrooptickou intubaci u pacientů s obtížnou laryngoskopií [5, 6]. Z experimentálních studií se ukazuje, že úspěšnost je vyšší při fibrooptické kontrole než při zavádění rourky „naslepo“ [7]. Lze ji použít i při obtížné intubaci v intenzivní péči. I-gel je dostupný i v pediatrických velikostech.
- c) cTrach laryngeální maska – jedná se o novou verzi ILMA, která má minikameru vestavěnou uvnitř manžety a monitor připojený k rukojeti. Po jejím zavedení je u větší části pacientů možné vidět přímo hlasové vazy a intubovat tracheu přímo pod optickou kontrolou [8]. Systém má některé nevýhody: poměrně velkou poruchovost, poruchy kvality obrazu na obrazovce v případě zachycení krve, slin, sputa na kameře a častou kompletní obstrukci kamery z důvodu špatné pozice epiglotis.
- d) Aura-i laryngeální maska – velmi podobná ILMA, ale zjednodušená, jednorázová a velmi levná. Primárně je koncipována jako pomůcka pro zajištění dýchacích cest v průběhu anestezie (alternativa klasické laryngeální masky), ale je možné skrze ní přímo intubovat tracheální rourkou jakékoliv kvality (velikost 6,5–7,5) při použití fibroskopu. Manžeta Aura-i LM nemá žádný mechanismus na odstranění epiglotis, takže ta je často uprostřed fibrooptického obrazu a překrývá vchod do hrtanu. Při fibroskopii je nutné ji obejít (nadzvednout) a lokalizovat hlasové vazy [9].
- e) ILA (Air-Q) – nová pomůcka americké výroby. Výrobci tvrdí, že umožňuje vysokou úspěšnost tracheální intubace bez použití fibroskopu, ale validní údaje chybí [10]. V jedné studii byla výrazně nižší úspěšnost této pomůcky ve srovnání s ILMA bez použití fibroskopu [11]. Dostupná je i v pediatrických velikostech.
Pomůcky z druhé skupiny jsou méně praktické, neboť vyžadují ještě jeden mezikrok před intubací trachey. Dýchací trubice SAD v této skupině není dostatečně široká, aby umožnila přímé zavedení tracheální rourky. Proces probíhá takto: Zavedení SAD → potvrzení úspěšné ventilace plic → zavedení bužije, Aintree katétru (zavedení fibroskopu do trachey a přetažení bužije, Aintree přes fibroskop do trachey) → odstranění SAD → intubace trachey tracheální rourkou přes bužiji nebo Aintree katétr → odstranění bužije nebo Aintree katétru z trachey → potvrzení úspěšné ventilace plic.
Tento postup je komplikovaný, trvá poměrně dlouhou dobu ve srovnání s postupem u pomůcek v první skupině a navíc je zde nepoměrně vyšší riziko ztráty průchodných dýchacích cest při manipulacích nebo odstraňování SAD. Používal se hlavně v období před uvedením ILMA do klinické praxe a u pediatrických pacientů před zavedením pediatrických velikostí i-gelu.
- a) Klasická laryngeální maska (LMA-Classic) – již v roce 1990 a 1991 byla popsána tracheální intubace skrze cLMA „naslepo“ a s použitím fibroskopu. V polovině 90. let byla dokonce technika s intubací trachey skrze cLMA fibroskopem s nasunutým Aintree katétrem doporučována a popisována jako „low skill“ technika u obtížné laryngoskopie [12].
Se zavedením ILMA a ostatních pomůcek z první skupiny byla technika téměř opuštěna. - b) Laryngeální masky ProSeal, Supreme – tyto pomůcky poskytují potenciální výhodu u pacientů se zvýšeným rizikem regurgitace a aspirace žaludečního obsahu, neboť mají vestavěný přídatný kanál pro drenáž obsahu žaludku. Ústí tohoto kanálu se při správném zavedení nalézá v proximálním úseku jícnu. V praxi nebyla prokázána nižší incidence aspirace při použití těchto pomůcek v obtížném zajištění dýchacích cest ve srovnání s ostatními SAD. Nevýhodou je, že dýchací trubice ProSeal a Supreme laryngeálních masek není dostatečně široká pro zavedení tracheální rourky větší než 6,0 a u LMA Supreme je dýchací trubice navíc rozdělena na dvě části (z důvodu jícnového drenážního kanálu, který probíhá uprostřed), což činí zavedení fibroskopu obtížnějším [1].
- c) Cobra airway, SLIPA, COPA – také u všech těchto pomůcek bylo popsáno zavedení fibroskopu, lokalizace trachey a úspěšná tracheální intubace skrze pomůcku. Z praktického hlediska jsou ale nepoužitelné a v klinické praxi nepoužívané [1].
Závěr
Zavedení SAD je zcela akceptovaným a doporučeným postupem při obtížné laryngoskopii s nemožností provést tracheální intubaci. Jako pomůcky první volby je možné doporučit ILMA a I-gel, s následnou tracheální intubací skrze pomůcku pomocí fibroskopu. Při nedostupnosti fibroskopu je možné doporučit optickou laryngeální masku cTrach, která má ale delší „learning curve“ a úspěšnost intubace trachey je závislá na lidském faktoru.
Literatura
- Michálek, P., Abraham, A. Supraglottic airways and their use in fibreoptic intubation. In Stern, M. 9. anesteziologické dny Na Homolce (sborník abstrakt).
- Gerstein, N. S. et al. The Fastrach intubating laryngeal mask airway: an overview and update. Can. J. Anaesth., 2010, 57, p. 588–601.
- Joo, H. S., Rose, D. K. The intubating laryngeal mask airway with and without fiberoptic guidance. Anesth. Analg., 1999, 88, p. 662–666.
- Ferson, D. Z. et al. Use of the intubating LMA-Fastrach in 254 patients with difficult-to-manage airways. Anestesiology, 2001, 95, p. 1175–1181.
- Levitan, R. M., Kinkle, W. C. Initial anatomic investigation of the i-gel airway: a novel supraglottic airway without inflatable cuff. Anaesthesia, 2005, 60, p. 1022–1026.
- Michalek, P. et al. Fiberoptic intubation through an i-gel supraglottic airway in two patients with predicted difficult airway and intellectual disability. Anesth. Analg., 2008, 106, p. 1501–1504.
- Michalek, P. et al. A comparison of the i-gel supraglottic airway as a konduit for trachea intubation with the intubating laryngeal mask airway: a manikin study. Resuscitation, 2010, 81, p. 74–77.
- Liu, E. H. et al. The LMA CTtrach in patiens with difficult airways. Anestesiology, 2009, 110, p. 941–943.
- McAleavey, F., Michalek, P. Aura-i laryngeal mask as a konduit for fibreoptic trachea intubation. Anaesthesia, 2010, 65, p. 1151.
- Joffe, A. M. et al. The second-generation air-Q intubating laryngeal mask for airway maintenance during anaesthesia in adults: a report of the first 70 uses. Anaesth. Intensive Care, 2011, 39, p. 40–45.
- Karim, Y. M. et al. Comparison of blind trachea intubation through the intubating laryngeal mask airway (LMA Fastrach) and the Air-Q. Anaesthesia, 2011, 66, p. 185–190.
- Higgs, A. et al. Low-skill fibreoptic intubation: use of the Aintree catheter with the classic LMA. Anaesthesia, 2005, 59, p. 915–920.
Videolaryngoskopie
Kotulák Tomáš
KAR IKEM, PrahaS rozvojem nových technologií a jejich cenovou dostupností se videolaryngoskopie stává běžnou součástí anesteziologického pracoviště. Dokonce se nabízí otázka, zda moderní videolaryngoskopy nenahradí zcela vynález Roberta Macintoshe [1].
Hlavním důvodem používání videolaryngoskopu je bezpečná atraumatická intubace s maximální redukcí neúspěšných pokusů, zvláště u pacientů s horšími anatomickými poměry a jinými důvody obtížné intubace. Studie, které porovnávají direktní a videolaryngoskopii jsou obtížně hodnotitelné pro značnou heterogenitu sledované populace. Videolaryngoskop nepřináší pouze lepší přehled anatomických struktur, musí přinést lepší úspěšnost intubace [2].
Otázka vyřešení potřeby “vidět za roh” byla technicky řešena několika způsoby: podobné jako systém Macintosh jsou C-MAC® system, KARL STORZ, GlideScope®, Saturn Biomedical Systems Inc., McGrathův videolaryngoskop, Truview, které neobsahují vodicí kanál. Zde je nutné počítat pro úspěšnou intubaci s použitím zavaděče. Naopak Airtraq®, Prodol Meditec a Pentax AWS® Airway Scope mají vodicí kanál, který pomáhá nasměrovat intubační kanylu do prostoru glottis. Z hlediska kvality viditelnosti a přehlednosti jsou všechny jmenované videolaryngoskopy hodnoceny výborně. Úspěšnost intubace rozhodně není 100%, nicméně je vysoká [3–6].
Další skupinou pomůcek, které stojí na pomezí videolaryngoskopů a intubačních bronchoskopů, jsou intubační stylety. Patří sem např. Katzův stylet, Berciho stylet, Aeroview. Jejich pricipem je zahnutý, většinou rigidní zavaděč, který má uprostřed optické vlákno. Tracheální rourka je nasazena na stylet a po lokalizaci laryngu přetažena po styletu do trachey [7]. Stylety a zavaděče s vestavěnou optikou umožňují jak přímou intubaci při zavedení přístroje ve střední čáře, tak retromolární intubaci, např. u pacientů se zvětšenou epiglottis (Bonfilsův retromolární intubační fibroskop) nebo u pacientů s trismem [8].
Jistou výhodou videolaryngoskopů je poměrně krátká doba zaškolení pro jejich použití – ve srovnání s direktní laryngoskopií je úspěšnost orotracheální intubace vysoká i u nezkušených anesteziologů. Videolaryngoskopie rozhodně patří do “difficult airway management” strategie. Oproti použití bronchoskopické intubace je tato technika široce dostupná bez nutnosti dlouhého školení a získávání zkušeností. Nicméně bronchoskop na anesteziologické pracoviště nutně patří. V rukou zkušeného anesteziologa je cenným nástrojem pro řešení obtížné intubace a v neposlední řadě pro některé diagnostické úkony. Nezastupitelnou roli má bronchoskop pro zajištění selektivní intubace respektive ventilace plic. Zvláště při použití bronchiálního blockeru je bronchoskopická kontrola správné pozice nezbytná.
Literatura
- Macintosh, R. R. A new laryngoscope. Lancet, 1943, 241, 205.
- Merli, G. Videolaryngoscopy: it is only a change of view? Minerva Anestesiol., 2010, 76, p. 569–571.
- Byhahn, C. et al. Tracheal intubation using the mobile C-MAC Video Laryngoscope or direct laryngoscopy for patients with simulated difficult airway Minerva Anestesiol 2010, 76, p. 577–583.
- Frova, G. Do videolaryngoscopes have a new role in the SIAARTI difficult airway management algorithm? Minerva Anestesiol., 2010, 76, p. 637–40.
- Teoh,W. H. et al. Comparison of three videolaryngoscopes: Pentax Airway Scope, C-MAC, Glidescope vs the Macintosh laryngoscope for tracheal intubation. Anaesthesia, 2010, 65, p. 1126–1132.
- Sharma, R. A new maneuver for endotracheal tube insertion during difficult GlideScope® Intubation: a suggestion. J. Emerg. Med., 2010, 21, [Epub ahead of print].
- Sukhupragarn, W. et al. Glidescope intubation after failed fiberoptic intubation. Paediatr. Anaesth., 2010, 20, p. 901–902.
- Liem, E. B. et al. New options for airway management: intubating fibreoptic stylets. Br. J. Anaesth., 2003, 91, p. 408–418.
- Abramson, S. I. et al. Awake insertion of the Bonfils retromolar intubation fiberscope in five patients with anticipated difficult airways. Anesth. Analg., 2008, 106, p. 1215–1218.
Punkční a chirurgické přístupy do dýchacích cest
Michálek Pavel, Otáhal Michal
KARIM 1. LF UK a VFN PrahaÚvod
Punkční a chirurgické přístupy do dýchacích cest jsou prováděny buď v akutních situacích, kdy jakékoliv jiné – méně invazivní – metody selžou, nebo na JIP u ventilovaných pacientů, u nichž není perspektiva časné extubace.
V prvním případě jde o výkon z vitální indikace, kdy není možná časová prodleva a výkon je nezbytné provést za klesající SpO2 do jedné minuty. Jedná se o „ultimum refugium“ při nemožnosti zajistit dýchací cesty klasickým přístupem. V této situaci je logicky voleno místo, které je snadno vyhmatatelné, povrchně pod kůží a mezi kůží a tracheou je malé riziko poranění cévních struktur [1]. Nejvhodnějším místem je vaz mezi štítnou a prsténcovou chrupavkou – membrana cricothyoidea (lig. conicum).
Na JIP nebo u některých elektivních onkochirurgických výkonů v oblasti obličeje a krku je nejčastěji prováděna tracheotomie, což znamená provedení otvoru mezi druhým a třetím (případně mezi prvním a druhým) tracheálním prstencem a zasunutí kanyly do trachey skrze toto místo. Výkon je chirurgicky složitější, elektivní nebo semielektivní, v místě řezu nebo punkce se mohou nalézat cévní struktury nebo isthmus štítné žlázy a není určen pro urgentní přístupy do dýchacích cest [1].
Koniopunkce/-tomie/koniostomie?
V urgentních situacích typu „cannot intubate cannot ventilate“ je možné provést buď punkci skrze lig. conicum se zavedením dýchací kanyly – koniopunkce [2], nebo zavést kanylu z krátkého podélného řezu, který ligamentum protne – koniotomie/koniostomie. Indikace a kontraindikace koniotomie/koniopunkce jsou shrnuty v tabulce 1.
Tab. 1. Indikace a kontraindikace akutních chirurgických přístupů do dýchacích cest 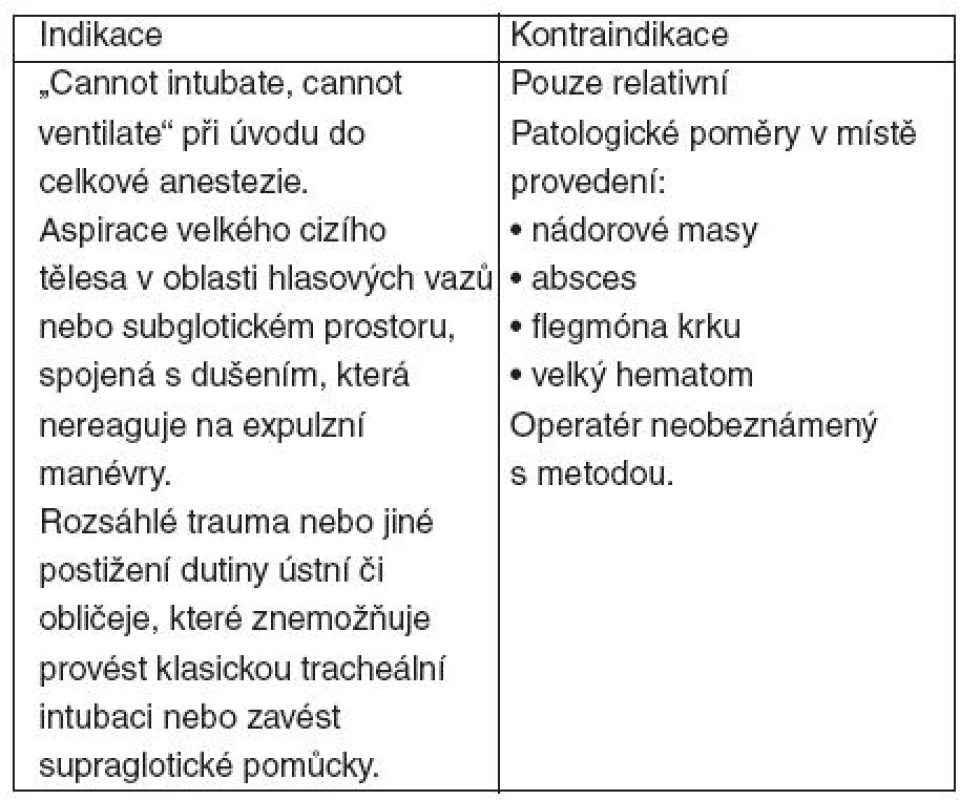
Koniopunkce
- a) Nejjednodušší metodou je zavedení několika silnějších jehel nebo kanyl skrze lig. conicum do trachey. Pokud se jedná o supraglotickou akutní obstrukci – aspirace cizího tělesa, které je zaklíněno v oblasti hlasových vazů, epiglotitida atd. – u spontánně dýchajícího pacienta, umožní koniopunkce několika kanylami překlenout místo obstrukce a pacient může spontánně ventilovat do té doby, než je provedeno definitivní zajištění dýchacích cest.
- b) Pokud jde o pacienta, který spontánně neventiluje, použití jedné tenké kanyly zavedené do trachey není většinou dostačující. Pokud se k tomu rozhodneme, je nutné použít injektor se stlačeným kyslíkem a nastavitelným inspiračním (řídícím) tlakem, např. Manujet III. Injektor je charakterizován vysokým průtokem a tlakem až 300 kPa. Kanyly nebo katétry používané k TTJV (transtracheální tryskové ventilaci) mají většinou průměr 13–14 G. Výhodou metody je, že většina anesteziologů má zkušenosti s jehlami, nevýhodou omezený průtok plynů, nemožnost kontroly výdechové fáze a možnost obstrukce, dislokace nebo zalomení tenké kanyly.
- c) Koniopunkční soupravy jsou založeny buď na principu „over the needle“, kdy po zavedení jehly do trachey, potvrzené aspirací vzduchu je kroutivým pohybem přetažena do trachey také plastiková kanyla a punkční jehla je na závěr vytažena. Rizikem těchto souprav je poškození dorzální stěny trachey. Kromě toho je zavedení někdy technicky obtížné a krátká délka kanyly limituje použití u obézních pacientů. Na trhu jsou dostupné soupravy Quick Trach (Nu-Trake, Pedia-Trake, Airfree).
- d) Další možností je koniopunkční souprava podle Seldingera, kdy je stejně jako u kanylace centrální žíly zavedena punkční jehla, skrze ní aspirován vzduch, skrz jehlu zaveden drátěný vodič, jehla vytažena, zaveden dilatátor s plastikovou kanylou. Systém Minitrach-Seldinger je nevýhodný pro svou subtilnost a tím, že několikakrokový postup může být pro operatéra obtížný ve stresové situaci [3].
- e) Minitrach s tuhou bužií – technika nejvíce používaná na našem pracovišti, nutné pouze tři kroky, provedení je velmi rychlé. Na našem pracovišti každý lékař ve výcviku musí být schopný zvládnout tuto metodu a procvičovat ji na kadaveru.
Urgentní chirurgické přístupy do dýchacích cest
Klasická koniotomie/koniostomie spočívá v podélném kožním řezu v úrovni cricothyreoidálního vazu (přesně mezi hmatnou štítnou chrupavkou a prsténcovou chrupavkou) ve střední čáře, podélném protětí vazu, roztažením kůže a podkoží malým rozvěračem nebo malými háčky a zavedení tracheální rourky nebo tracheostomické kanyly malého průměru do trachey. Výkon by měl být proveden velmi rychle, přesto má určitá negativa. Vyžaduje chirurgickou techniku, s níž anesteziolog/intenzivista často není zcela komfortní, krvácení může činit lokalizaci trachey obtížnou a mohou být také technické potíže při zavedení kanyly do otvoru ve vazu [4, 5]. Ve snaze zjednodušit co nejvíce provedení koniotomie/koniostomie pro anesteziology a lékaře přednemocniční neodkladné péče byly vyvinuty jednodušší techniky [6, 7].
BACT („bougie-assisted cricothyrotomy“ – bužií asistovaná koniotomie)
Tato technika byla poprvé představena vojenskými lékaři z USA v roce 2007 jako urgentní metoda chirurgického přístupu do dýchacích cest s minimem pomůcek [8]. Celý výkon je jednoduchý s délkou trvání do 90 sekund. Spočívá ve třech krocích:
- Incize tvaru „T“ (stabbing), na hloubku skalpelu. Podélné protětí vazu a rozšíření řezu kaudálně cca 0,5 cm ve střední čáře.
- Zavedení gumové elastické bužie do otvoru až do dosažení odporu – bifurkace trachey.
- Přetažení tracheální rourky s balonkem přes bužii („railroading“).
BACT provedená na zvířecím modelu prokázala výrazně kratší časy než klasická koniotomie [9]. Metoda byla také efektivnější a rychlejší než klasická koniotomie na intubačním modelu. „Learning curve“ této metody je dobrá a i laici jsou schopni naučit se BACT v krátké době [10]. BACT byla s úspěchem použita také u „cannot intubate cannot ventilate“ případu (faryngeální absces) [11].
Srovnání koniopunkce a koniotomie
Hubble et al. provedli metaanalýzu publikovaných studií emergentního zajištění dýchacích cest při nemožnosti tracheální intubace [12]. Autoři analyzovali celkovou úspěšnost koniopunkčních přístupů vs chirurgických přístupů do dýchacích cest ve 21 studiích, které celkově zahrnovaly 512 pacientů. Zjistili, že celková úspěšnost chirurgické koniotomie je 90,5% (95% CI 84,8–94,2%), zatímco u koniopunkce je to pouze 65,8 % (95% CI 42,3–83,6 %). Autoři doporučují chirurgickou koniotomii jako metodu volby u infraglotického emergentního přístupu do dýchacích cest.
V případě nemožnosti provedení koniotomie/koniostomie je možností tracheostomie jako „rescue“ výkon, důležité je zajištění ventilace, ne přesně místo inzerce do trachey.
Literatura
- Hagberg, K A. Benumof’s airway management. 2nd ed. Mosby Elsevier: Philadelphia 2007.
- Fikkers, B. G. et al. Emergency cricothyrotomy: a randomised cross-over trial comparing the wire-guided and catheter-over-needle techniques. Anaesthesia, 2004, 59, p. 1008–1011.
- Harling, D. Difficulty in inserting a Portex minitracheotomy using a Seldinger wire technique. Anaesthesia, 1995, 50, p. 567–568.
- Eisenburger, P. et al. Comparison of conventional surgical versus Seldinger technique emergency cricothyrotomy performed by inexperienced clinicians. Anesthesiology, 2000, 92, p. 687–690.
- Schober, P. et al. Emergency cricothyrotomy: a comparative study of different techniques in human cadavers. Resuscitation, 2009, 80, p. 204–209.
- Sulaiman, L. et al. Surgical vs. wire-guided cricothyroidotomy: a randomised cross-over study of cuffed and uncuffed tracheal tube insertion. Anaesthesia, 2006, 61, p. 565–570.
- Helm, M. et al. Surgical approach in difficult airway management. Best Pract. Res. Clin. Anaesthesiol., 2005, 19, p. 623–640.
- MacIntyre, A. et al. Three-step emergency cricothyrotomy. Milit. Med., 2007, 172, p. 1228–1230.
- Hill, C. et al. Cricothyrotomy technique using gum elastic bougie is faster than standard technique: a study of emergency medicine residents and medical students in an animal lab. Acad. Emerg. Med., 2010, 17, p. 666–669.
- Reardon, R. et al. Bougie-guided cricothyrotomy technique. Acad. Emerg. Med., 2010, 17, p. 225.
- Braude, D. et al. The bougie-aided cricothyrotomy. Air. Med. J., 2009, 28, p. 191–194.
- Hubble, M. W. et al. A meta-analysis of pre-hospital airway control techniques part II: alternative airway devices and cricothyrotomy success rates. Prehosp. Emerg. Care, 2010, 14, p. 515–530.
Obtížné zajištění dýchacích cest
Málek Jiří
Klinika anesteziologie a resuscitace 3. LF UK a FNKV PrahaÚvod
Zabezpečení dýchacích cest (DC) je jedním z hlavních úkolů anesteziologa. Jen málokdy si v současnosti uvědomujeme, k jak rychlému rozvoji techniky pro zajištění dýchacích cest došlo za posledních 25 let. Ještě v 70. letech minulého století byl výběr metod omezený jen na přímou laryngoskopii a intubaci nosem naslepo, nebo pomocí Magillových kleští a v době před 2. světovou válkou nejspíše na pečlivé polohování hlavy, použití vzduchovodů a kleští na vytažení jazyka. Tracheální intubace byla používána vzácně a řízená ventilace patřila mezi exotické techniky [1]. V případě vážných očekávaných problémů se prováděla tracheostomie v lokální anestezii. Rozvoj začal se zavedením laryngeálních masek a jejich různých variant, speciálně upravenými laryngoskopy, použitím videotechniky a flexibilních endoskopických pomůcek. Následoval vznik různých doporučení s cílem zlepšit situaci. Ještě v roce 1990 problémy s nemožností zajistit adekvátní oxygenaci tvořily největší skupinu závažných poškození pacienta z anesteziologických příčin s 85% výskytem poškození mozku nebo úmrtí. Caplan et al. [2] analyzovali hlavní příčiny a zjistili, že 75 % těchto případů má 3 základní příčiny: nedostatečnou ventilaci (38 %), intubaci do jícnu (18 %) a obtížnou tracheální intubaci (17 %). Od té doby nebyla tak rozsáhlá data publikována. Zatímco podíl zapříčiněný nedostatečnou ventilací a intubací do jícnu se snížil zavedením oxymetrie a kapnometrie, podíl způsobený obtížemi při zajištění dýchacích cest se zvýšil [3], což naznačuje, že ne vždy lze problém předvídat. Další překážku tvoří to, že i přes existenci doporučovaných algoritmů pro tyto situace je řada lékařů ignoruje a setrvává na špatných postupech, nebo je dostatečně neovládá.
Historie
Za první pokusy vyřešit problém se zajištěním dýchacích cest jsou považovány metody připomínající urgentní tracheotomie v egyptských a hindských pramenech, záchrana života dusícího se vojáka protětím trachey hrotem meče je připisována i Alexandru Velikému. Přesnější popis tracheotomie nalezneme u řeckého chirurga Antylluse (cca 100 n. l.) a Galéna (160 n. l.) [1]. Vždy šlo o život zachraňující výkon. Metodu zdokonalili Friedrich Trendelenburg (asi r. 1871) a Armand Trousseau, který ji v r. 1833 použil u 200 pacientů se záškrtem [1]. Pro léčbu diftérie byly hledány méně invazivní postupy. V r. 1880 Skot William Macewen a o několik let později O’Dwyer v New Yorku popsali metodu zavedení kovové trubice naslepo do trachey. V Německu Hans Kuhn modifikoval O’Dwyerovu kanylu tak, aby byla částečně flexibilní; zaváděla se nadále naslepo. Za vynálezce laryngoskopie je považován londýnský učitel zpěvu Manuel Garcia (1805–1906), který spojil v r. 1855 stomatologické zrcátko s dalším, které odráželo dovnitř sluneční světlo, aby mohl vidět vlastní hlasivky a tracheu [1]. V roce 1895 Alfred Kirstein v Berlíně použil přímou laryngoskopii. K nápadu ho přivedla náhoda, když ezofagoskop nechtěně zavedl do laryngu. Zdokonalené zařízení nazval autoscop. K osvětlení použil odrazovou lampu na čele. Kirsteinův autoscop zdokonalil Chevalier Jackson přidáním distální wolframové žárovky [1]. Moderní laryngoskopy vznikly za 2. světové války: Robert Miller popsal v r. 1941 laryngoskop s rovnou lžící a v r. 1943 Robert Macintosh laryngoskop se zahnutou lžící. Po zavedení kurare v r. 1942 se tracheální intubace stávala postupně rutinní záležitostí. Byla zavedena celá řada variací, jako Bullardův laryngoskop, McCoyův laryngoskop, optické stilety, videolaryngoskopy a endoskopy.
Historie by nebyla kompletní bez zmínky o supraglotických pomůckách. Ačkoliv se za jejich vynálezce obecně považuje Archie Brain v 80. letech, jejich předchůdce vyvinul B. C. Leech v Kanadě již v r. 1937 [1], ale jeho vynález upadl díky rozvoji tracheální intubace v zapomnění.
Doporučené postupy vs guidelines
Český výraz „doporučené postupy“ má v angličtině několik ekvivalentů, které se významně liší podle míry naléhavosti v jejich dodržování [4]. Podle míry závaznosti je lze seřadit jako standard – všeobecný a závazný princip, při jehož nedodržení v případě vzniku problému je velmi obtížná omluva (v ČSARIM sem patří např. standardy monitorování během anestezie), dále jsou to guidelines – systematicky zpracované doporučení, které pomáhá řešit specifické situace a kombinuje vědecké důkazy s názorem expertů, recommendations – vhodný postup k dosažení cíle a protokol nebo algoritmus – postup, který vede krok za krokem k diagnóze nebo řešení klinického problému. Algoritmy jsou postupy rozdělené na jednotlivé kroky podle odpovědí na otázky (většinou ano/ne) tak, aby byly snadno zapamatovatelné, daly se opakovaně trénovat a po zácviku fungovaly více méně automaticky. Taková schémata zpravidla vedou ke zlepšení výsledku, ačkoliv objektivně je obtížné to prokázat. Je vhodné připomenout, že doporučení týkající se postupů při řešení obtížného zajištění dýchacích cest jsou maximálně na úrovni guidelines, čili návodů na řešení určitých situací. V problematice obtížného zajištění dýchacích cest jde o několik různých situací [5]. Obtížná ventilace znamená problém udržet pomocí masky a použití maximálně dostupné frakci kyslíku ve vdechované směsi oxygenaci pacienta (SpO2 > 90 %) a/nebo nemožnost vyřešit tento problém pomocí umělého dýchání. Výskyt je 2–8% [6, 7]. Obtížná intubace je stav vyžadující opakované (nejčastěji se uvádějí 3) pokusy o intubaci v přímé laryngoskopii, intubace trvající déle než 10 minut nebo nutnost použití alternativní techniky. Výskyt obtížné intubace se odhaduje na 1,5–8,5% [8, 9]. Drábková [10] uvádí předpokládaný pokles obtížné intubace z cca 10 % mezi roky 1980–1990 na 1 % v současnosti (obtížná ventilace maskou zůstává na 10 %). Nemožnost intubovat pacienta se odhadovala v r. 1987 na 1 : 2000 intubací (1 : 300 v porodnictví) [11], recentní údaje chybí.
Predikce obtížného zajištění dýchacích cest
Pro předpokládanou obtížnou ventilaci pomocí obličejové masky se nejčastěji používá akronym OBESE (senzitivita 0,72, specificita 0,73), kdy se zjišťuje přítomnost alespoň 2 z 5 rizikových faktorů [12, 13]: Obese (obézní, BMI > 26 kg/m2), Bearded (má dlouhé vousy), Elderly (věk > 55), Snorers (anamnéza silného chrápání), Edentulous (bezzubý).
Pro předpoklad obtížné intubace se nejčastěji používá Mallampatiho klasifikace, kdy se zjišťuje přehlednost měkkého patra při maximálním otevření úst a záklonu hlavy. Cormackovo a Lehanovo skóre se používá pro hodnocení obrazu v přímé laryngoskopii. Další z jednoduchých hodnocení [14] je půvabné svojí jednoduchostí: nechat pacienta překrýt dolními zuby horní ret. Čím výše se zakousne, tím je intubace snazší, pokud dosáhne pouze na červeň horního rtu, lze očekávat obtíže. Podle autorů je předpovědní hodnota testu vysoká. Jednoduché skórovací systémy však mají nízkou senzitivitu i specificitu, a proto byly hledány spolehlivější metody, které kombinují několik různých měření [5, 15]. Nejstarší z nich je pravděpodobně skóre podle Wilsona z r. 1988, o něco mladší je Arného model, následují 2 skórovací schémata podle Naguiba a konečně mírně jednodušší schéma německých autorů. Novější Naguibovo schéma [16] například používá výpočet 0,2262 – (thyreomentální vzdálenost x 0,4621) + (Mallampatiho skóre x 2,5516) – vzdálenost mezi řezáky x 1,1461) + (výška x 0,0433), přičemž, pokud je výsledek < 0, je intubace snadná, je-li >0, je intubace obtížná. Eberhart [15] hodnotí 5 rizikových faktorů (přítomnost horních zubů, anamnéza obtížné intubace, Mallampatiho skóre > 1, Mallampatiho skóre 4 a otevření úst na < 4 cm) a podle počtu bodů je riziko obtížné intubace 0, 2, 4, 8 a 17 %. Problémem je to, že použití všech těchto schémat je relativně nepraktické, proto je málokdo rutinně používá a možná i proto je počet neočekávaných obtížných intubací vysoký (až 79 %) [17]. Zde se tedy dostávají na řadu doporučení a návody, co dělat.
Doporučení pro obtížné zajištění dýchacích cest
Návody lze rozdělit do 3 základních skupin: očekávaná obtížná intubace, neočekávaná obtížná intubace, pacienta lze ale ventilovat, nebo si dýchá sám a konečně krizový scénář – pacient nejde intubovat, nejde ventilovat.
V první situaci je nutná vždy úvaha, zda pacient musí být intubován, nebo lze využít jiný postup. Pokud je intubace nezbytná, tak zcela jednoznačně dominuje doporučení použít intubace při vědomí s použitím fibroskopu. Alternativou je retrográdní technika zavádění tracheální rourky po vodiči, který je do dýchacích cest zavedený punkcí krikothyreoidální membrány. K sedaci pro intubaci při vědomí se nyní stále častěji používá dexmedetomidin.
Při neočekávané obtížné intubaci v situaci, kdy lze pacienta bezpečně ventilovat, jsou doporučení velmi pestrá. Patří sem externí manipulace laryngem další osobou (např. BURP manévr – pohyb laryngem dorzálně, kraniálně a doprava), použití zavaděče, elastické bužie, výměna laryngoskopu (existuje více než 50 typů), použití světelného zavaděče, fibroskopické techniky a videotechniky, supraglotické pomůcky a pochopitelně i výměna anesteziologa. Základem těchto postupů je fakt, že z této situace lze vždy bezpečně vycouvat probuzením pacienta a odložením výkonu.
Proti tomu při nejhorší možné variantě (nelze intubovat, nelze ventilovat) se jednotlivé algoritmy liší jen v detailech. V každém se na jednom z předních míst vyskytuje včasné zavolání o pomoc, neztrácet čas dalšími marnými pokusy, manévry směřující ke zlepšení ventilace úpravou polohy hlavy a bimanuálním držením masky, pokračovat přes supraglotickou pomůcku (prakticky vždy je uvedena laryngeální maska) a při neúspěchu provést koniopunkci nebo chirurgickou koniotomii [18].
Všichni autoři uvedených postupů se shodují v tom, že obecně není tak důležité, jaký konkrétní algoritmus, techniky a pomůcky jsou vybrané, ale to, aby každá instituce měla svůj algoritmus a pravidelně ho procvičovala. Doporučení by měla být jednoduchá (tj. bez mnoha dalších rozhodovacích větví), technické pomůcky by měly být v daném zařízení všude dostupné a každý by s nimi měl umět zacházet. Praxe v jejich používání ať již u pacientů nebo na kadaverech je nezbytnou podmínkou pro úspěšné vyřešení reálného problému v obtížné situaci.
Literatura
- Doyle, J. D. A brief history of clinical airway management. Anesthesiology News, 2008, Supplement Guide to airway management, 2008, p. 9–14.
- Caplan, R. A., Posner, K. L., Ward, R. J., Cheney, F. W. Adverse respiratory events in anesthesia: a closed claims analysis. Anesthesiology, 1990, 72, p. 828–833.
- Peterson, G. N., Domino, K. B., Caplan, R. A., Posner, K. L., Lee, L. A., Cheney, F. W. Management of the difficult airway: a closed claims analysis. Anesthesiology, 2005, 103, p. 33–39.
- Heidegger, T., Gerig, H. J., Henderson, J. J. Strategies and algorithms for management of the difficult airway. Best Pract. Res. Clin. Anaesthesiol., 2005, 9, p. 661–674.
- Lavery, G. G., McCloskey, B. V. The difficult airway in adult critical care. Crit. Care Med., 2008, 36, p. 2163–2173.
- Yildiz, T. S., Solak, M., Toker, K. The incidence and risk factors of difficult mask ventilation. J. Anesth., 2005, 19, p. 7–11.
- Kheterpal, S., Han, R., Tremper, K. K. et al. Incidence and predictors of difficult and impossible mask ventilation. Anesthesiology, 2006, 105, p. 885–891.
- Crosby, E. T., Cooper, R. M., Douglas, M. J. et al. The unanticipated difficult airway with recommendations for management. Can. J. Anaesth., 1998, 45, p. 757–776.
- Burkle, C. M., Walsh, M. T., Harrison, B. A., Curry, T. B., Rose, S. H. Airway management after failure to intubate by direct laryngoscopy: outcomes in a large teaching hospital. Can. J. Anaesth., 2005, 52, p. 634–640.
- Drábková, J. Nové trendy v anesteziologii a medicíně kritických stavů. Referátový výběr z anesteziologie a resuscitace, 2009, 56, (Suppl 3), p. 8–14.
- Samsoon, G. L., Young, J. R. Difficult tracheal intubation: a retrospective study. Anaesthesia 1987, 42, p. 487–490.
- Langeron, O., Masso, E., Huraux, C. et al. Prediction of difficult mask ventilation. Anesthesiology, 2000, 92, p. 1229–1236.
- Magboul, M. M. A. Airway Evaluation And Assessment For Anesthesia And Resuscitation. The Internet Journal of Health, [on line] 2007, 6, [citace 21. 2. 2011].
- Khan, Z. H., Kashfi, A., Ebrahimkhani, E. A comparison of the upper lip bite test (a simple new technique) with modified Mallampati classification in predicting difficulty in endotracheal intubation: a prospective blinded study. Anesth. Analg., 2003, 96, p. 595–599.
- Eberhart, L. H., Arndt, C., Aust, H. J., Kranke, P., Zoremba, M., Morin, A. A simplified risk score to predict difficult intubation: development and prospective evaluation in 3763 patients. Eur. J. Anaesthesiol., 2010, 27, p. 935–940.
- Naguib, M., Scamman, F. L., O’Sullivan, C. et al. Predictive performance of three multivariate difficult tracheal intubation models: a double-blind, case-controlled study. Anesth. Analg., 2006, 102, p. 818–824.
- Basaranoglu, G., Columb, M., Lyons, G. Failure to predict difficult tracheal intubation for emergency caesarean section. Eur. J. Anaesthesiol., 2010, 27, p. 947–949.
- Difficult Airway Society. Guidelines 2007. http://www.das.uk. com/guidelines/guidelineshome.html
Fibrooptická intubace jako součást vzdělání anesteziologa se specializovanou způsobilostí?
Herda Pavel
KARIM 1. LF UK a VFN, PrahaVčasné a bezpečné zajištění dýchacích cest (DC) zůstává i nadále jednou z nepřekonaných priorit. Jedná se o velmi široké spektrum situací a stavů, ve kterých je tato dovednost nepostradatelná. Stejně tak se jedná o nepřeberné množství typů pacientů, u kterých tuto dovednost bezpodmínečně musíme ovládat. Nejsou to jen pacienti podstupující plánované operace v celkové anestezii. U těch, na rozdíl od ostatních případů, máme časovou výhodu, která nám umožňuje se na situaci řádně připravit. A to nejen klinickým vyšetřením pacienta a zhodnocením rizik ve smyslu obtížné intubace, ale i možností rozšířit svoje technické zázemí k zajištění DC dalšími alternativními pomůckami a postupy. Na druhé straně jsou emergentní a neodkladné situace, které svým charakterem jednoznačně vylučují výše uvedené výhody a naopak na nás kladou vysoké nároky na jejich zvládnutí. Nejen z časoprostorového a technického hlediska, ale zejména vzhledem k nepředvídatelnosti a nevyzpytatelnosti týkající se stavu pacienta a souvisejících možností k zajištění jeho DC. Různorodost těchto situací do jisté míry tedy determinuje i rozličné postupy a technické vybavení použité v závislosti na vzniklé situaci. Jedním z výsledků technického vývoje v oboru zajištění DC je i fibrolaryngoskop.
Kolem použití fibrolaryngoskopu (fibrooptické intubace) existuje několik poměrně snadno vyvratitelných mýtů. Ty často mohou být překážkou v myšlenkovém přijetí tohoto postupu, nebo snad dokonce v jeho nácviku a samotném uplatnění v medicínské praxi. V rámci obhajoby či odmítání použití fibrooptické intubace se můžeme setkat nejčastěji s následujícími argumenty:
- Někteří z nás si myslí, že k zajištění DC v celém spektru rozličných diagnóz, pacientů, stavů a situací jim postačí tradiční pomůcky (laryngoskop s vyměnitelnou lžící podle velikosti pacienta, McCoyův laryngoskop, pro statečnější videolaryngoskop).
- Skutečnost, že něco neznáme a tím pádem ani nepoužíváme, v nás může vzbuzovat zavádějící pocit snadné postradatelnosti a snad i zbytečnosti tohoto postupu.
- Dalším poměrně silným argumentem je fakt, že mnozí se obávají složitosti tohoto postupu a s ním spojené časové náročnosti při nácviku této techniky.
Každý z těchto argumentů má svoji protiváhu ve smyslu použití fibroptické intubace.
Představme si např. pacienta přicházejícího na plánovanou operaci, jehož vážnou komorbiditou je onemocnění temporomandibulárního skloubení. Jeho interincizivální interval se pohybuje pod hranicí 15 mm (jakýkoli pokus o intubaci pomocí tradičních technik nepřichází v úvahu). Zatížíme pacienta chirurgickou nebo punkční tracheostomií v době, kdy lze použít pro něj jednoznačně nejvýhodnější postup – fibrooptickou intubaci?
Strach z neznámého můžeme poměrně rychle odstranit tím, že co nejdříve zkusíme základní manévry s fibrolaryngoskopem na cvičném modelu. Nástin postupů bude uveden v dalším textu.
A nakonec s poměrně výstižným argumentem přišla renomovaná americká lékařka Katherine Gil, která se dlouhodobě zabývá vzděláváním lékařů ve fibrooptických technikách v rámci ASA. A patří tedy jednoznačně mezi odborníky, kteří jsou schopni na základě svých zkušeností tuto otázku objektivně posoudit. Její prohlášení je krásné ve své jednoduchosti i sdělnosti: „Použití fibrooptického laryngoskopu je jako naučit se ovládat auto s manuální převodovkou, nikoli experimentální tryskový letoun.“ [1]
V celém logickém sledu pomůcek a postupů k zajištění DC, které indikujeme podle náročnosti a komplikovanosti jednotlivých případů, se pohybujeme od těch nejjednodušších či nejzákladnějších (laryngoskop + OTI), až po ty nejvíce technicky náročné a současně velmi invazivní postupy. I fibrooptická intubace zcela logicky patří do této skupiny. V určitých indikacích je jednoznačně nezastupitelnou metodou k zajištění DC a svojí přítomností oddaluje, či úplně eliminuje použití invazivních techniky, které jsou často zatíženy významným procentem komplikací (tracheostomie, koniopunkce , koniotomie). V takových situacích je fibrooptická intubace jednoznačně nezastupitelnou metodou volby a její obcházení (v situaci její snadné dostupnosti) je na hranici postupu non lege artis. Fibrooptická intubace by měla být součástí rutinních postupů anesteziologů se specializovanou způsobilostí. Pacientům musí být poskytnuta nejlepší a nejbezpečnější dostupná péče o zajištění DC s cílem minimalizovat morbiditu i mortalitu [1].
Samotné technické provedeni fibrooptické intubace je nastaveno tak, aby byly kladeny na lékaře provádějícího tento výkon co nejmenší nároky na zkušenost s touto metodou a zejména předchozí trénink [2].
Základními cestami k provedení fibrooptické intubace jsou:
- Nazotracheální intubace v sedaci při vědomí, za použití důkladné topické anestezie. Výhodou tohoto postupu je spontánní ventilace pacienta, která do jisté míry zaručuje relativní časovou neomezenost a určitou, byť relativní míru bezpečnosti výkonu. Na druhé straně však stojí fakt, že pro tento způsob zajištění DC je jednoznačnou podmínkou pacientova edukovatelnost a spolupráce. Bez tohoto předpokladu nelze toto schéma aplikovat [3].
- Orotracheální fibrooptická intubace cestou intubačních laryngeálních masek nebo jiných supraglotických pomůcek (i-gel). Zavedení samotné intubační laryngeální masky není z hlediska interincizivální vzdálenosti tolik limitováno jako v případě zavedení laryngoskopické lžíce. Tedy pro zavedení intubační laryngeální masky se mohou hodnoty interinciziválního intervalu pohybovat těsně pod hranicí 18–22 mm. Tento způsob lze použít zejména pro pacienty s velmi omezenou spoluprací nebo pro nekooperující jedince. Nezastupitelnou výhodou, kromě jiného, je okamžitá možnost oxygenace a ventilace pacienta díky zavedené intubační laryngeální masce a tedy i jistá časová nezávislost poskytující prostor k relativně klidnému provedení intubace.
- Orotracheální fibrooptická intubace v celkové anestezii za pomoci Ovassapianova nebo Bermanova vzduchovodu. Stejně tak jako v případě intubační laryngeální masky dojde zavedením výše zmíněných pomůcek k určitému předdefinování a vymezeni prostoru a cesty, kde se budeme fibroskopem pohybovat [4, 5].
Mezi další rozhodující determinanty fibrooptické intubace, které jí mohou začlenit do portfolia nepostradatelných a snad brzy i rutinních metod k zajištění DC, je relativně časově nenáročná příprava a trénink lékařů, kteří se v této metodě vzdělávají. Podle některých studií dosahují lékaři tzv. „half - -ability“ po 10 provedených intubacích [6]. Stejně tak se čas úspěšně provedené fibrooptické intubace během 10 provedených výkonů zkracuje z 4 ± 2,91 min. na 1,53 ± 0,76 min. Úspěšnost prvních pokusů se pohybovala na úrovni 95 %, přičemž v rámci těchto intubačních postupů nebyla zachycena nižší hodnota SpO2 než 91% [7].
Pro skutečnost, že fibrooptická intubace by měla být rutinní součástí vzdělávání anesteziologů-specialistů (anesteziologů se specializovanou způsobilostí), hovoří i soupis doporučeného vybavení pro obtížnou intubaci uveřejněný Difficult Airway Society již v roce 2005 (fibrolaryngoskopická technika nedílnou součástí vybavení) [2].
Další myšlenkou, která by mohla podpořit použití této techniky, je skutečnost, že od doby použití prvního bronchoskopu (přímý předchůdce fibrolaryngoskopu) již uplynulo více než 44 let. Během této doby doznala fibrooptická technika výrazných konstrukčních změn umožňující větší bezpečnost i komfort pro pacienta, lepší ovladatelnost pro lékaře. S postupem času dochází i k postupnému snižování ceny a tím se jednoznačně zvyšuje i dostupnost této pomůcky. Nicméně v současné době se cena přístrojů stále pohybuje na takové úrovni, že dostupnost techniky je díky nastavené ceně limitovaná. Další, ekonomicky lépe dostupnou možností, mohou být jednorázové intubační fibroskopy – aScope.
Závěr
Použití fibrooptické intubace by mělo patřit mezi metody, které anesteziolog se specializovanou způsobilostí ovládá. Jen tak lze dostát heslu primum non-nocere a pacientovi nabídnou maximum z dostupných postupů, které mohou pozitivně ovlivnit jeho morbiditu a mortalitu. Velmi zajímavou by pak byla jistě i diskuse na téma použití fibrooptické intubace v urgentních stavech s ohledem na dostupnou techniku.
Literatura
- Gil, K. S. Fiber-optic intubation: tips from the ASA workshop. 2009.
- Difficult Airway Society. Recommended equipment for management of unanticipated difficult intubation – list 1. 2005, www.das.uk.com.
- Langford, L. A., Leslie, K. Awake fibreoptic intubation in neurosurgery. J. Clin. Neurosci., 2009, 16, p. 369–372.
- Levin, R. et al. Fibreoptic and videoscopic indirect intubation techniques for intubation in children. Pediatr. Emerg. Care, 2009, 25, p. 479–482.
- Asai, T., Shingu, K. Difficulty in advancing a trachea tube over a fibreoptic bronchoskope: incidence, causes and solutions. Br. J. Anaesth., 2004, 92, p. 870–881.
- Johnson, C., Roberts, J. T. Clinical competence in the performance of fibreoptic laryngoscopy and endotracheal intubation. J. Clin. Anesth., 1989, 1, p. 344–349.
- Heideger,T. et al. Structure and process quality illustrated by fibreoptic intubation: analysis of 1612 cases. Anaesthesia, 2003, 58, p. 734–739.
Katastrofy v souvislosti se zajištěním dýchacích cest na JIP
Bartáková Hana
KARIM 1. LF UK a VFN, PrahaÚvod
Původní pojem katastrofa je ve starořecké tragédii konečný obrat děje směřujícího k tragickému konci. Obecně je vnímán jako nešťastná událost s těžkými následky.
V souvislosti se zajištěním dýchacích cest (DC) není tento pojem vžitý tak, jak je tomu například u abdominální katastrofy. Lze jej chápat jako problém, který ve svých důsledcích vede bezprostředně k hypoxii s akutními oběhovými komplikacemi, eventuálně smrti, nebo zakládá na další závažné komplikace, které mohou být pro pacienta rovněž fatální (pneumotorax, pneumomediastinum, mediastinitida). Z tohoto úhlu zahrnuje téma problematického zajištění DC a komplikací, které na něj nasedají.
Přesná statistická data týkající se všech komplikací a jejich trvalých následků u pacientů v intenzivní péči chybí. Příčinou je především obtížnost identifikovat jednoznačnou příčinnou souvislost mezi výkonem a komplikací u kriticky nemocných, obtížná stratifikace pacientů podle rizika a v neposlední řadě i strach z možných forenzních důsledků evidence a publikace komplikací. Data týkající se problematického zajištění DC lze v literatuře v omezené míře nalézt. Sdělení popisující následné komplikace a jejich řešení jsou spíše kazuistická. Severoamerická studie zabývající se „difficult airways“, tj. intubací, která není úspěšná na první pokus, uvádí incidenci přibližně 20% v závislosti na zkušenosti a erudici lékaře [1]. „Failed airways“, tj neúspěšné zajištění dýchacích cest, situaci „can’t intubate, can’t ventilate“, která musí být řešena koniopunkcí nebo koniotomií, se vyskytuje zhruba v 1 % (0,8 % u netraumatologických pacientů, 1,7 % u traumat) [2]. Srdeční zástava v průběhu zajištění DC v intenzivní péči je podle různých zdrojů uváděna v 0,5–2% [3].
Riziko a charakter komplikací závisí na několika faktorech:
- lékaři – jeho zkušenosti a erudici;
- pacientovi – jeho stavu a tedy naléhavosti intubace, přítomnosti rizik obtížné intubace a komorbiditách pacienta;
- na použité metodě a dostupném instrumentáriu.
Prevence komplikací
Důležitým krokem v prevenci komplikací při zajišťování DC je správné načasování a včasné rozpoznání parametrů obtížné intubace. Zbytečný odklad indikované intubace vede k tomu, že namísto předem připravené, personálně i technicky zajištěné intubace se jedná o neodkladný výkon u nestabilního pacienta za stresujících podmínek, tzv. „crash“ intubaci. Při rozhodování se o intubaci je třeba zodpovědět následující otázky:
- a) Je pacient schopen udržet průchodné dýchací cesty?
Srozumitelná řeč, bezproblémové polykání, GCS > 8 jsou orientačně markery průchodnosti DC, zatímco pouhá přítomnost dávivého reflexu má nízkou výpovědní hodnotu. Naopak nutnost použití vzduchovodu k zajištění dýchacích cest a jeho tolerance pacientem odráží neschopnost udržení průchodnosti dýchacích cest a selhání obranných reflexů, intubace je mandatorní. - b) Je zajištěna oxygenace?
Rozhodující v posouzení stavu oxygenace je klinický stav (oběhové projevy, kvalitativní a kvantitativní stav vědomí, vyšetření krevních plynů není dostatečně pružné, pulzní oxymetrie je nespolehlivá při oběhové nestabilitě). - c) Je zajištěna ventilace?
Zatímco chronicky plicně nemocní bývají na hyperkapnii dobře adaptováni, akutně se rozvíjející hyperkapnie hrozící respiračním kómatem je indikací k včasné intubaci. - d) Můžeme situaci řešit neinvazivní ventilací?
Při zachovaném kvalitním vědomí a dostatečné svalové síle je vhodné u vybraných stavů – akutní exacerbace CHOPN, kardiální plicní edém, hypoventilační atelaktázy – zvážit alternativu neinvazivní plicní ventilace (NIPV). Potenciálně úspěšná je NIPV u akutního astma bronchiale. - e) Lze z vývoje předpokládat nutnost intubace v brzké budoucnosti?
Dynamika stavu a předpokládaný vývoj hraje v rozhodování o intubaci klíčovou roli. Typickým příkladem, kdy je třeba naléhavě zvážit „preemptivní“ intubaci, je otok horních dýchacích cest při rozvíjejícím se angioedému, respirační insuficience v rámci těžké sepse a volumoterapie, poranění hlavy a krku u dosud stabilních pacientů před plánovaným transportem [4]. Pro neodkladné zajištění DC u pacienta v neodkladné medicíně jsou vytvořeny specifické postupy. V případě, že se nejedná o „crash“ intubaci, tj. pacienta, který spěje k resuscitaci, nebo je již resuscitován, je potřeba provést rychlé zhodnocení parametrů obtížné intubace. Pro potřeby neodkladné a intenzivní péče byla vytvořena schémata k posouzení obtížnosti ventilace maskou (MOANS), orotracheální intubace (LEMON), zavedení laryngeální masky, provedení koniotomie/punkce (SHORT) [5].
Specificky problematickými pacienty a diagnózami z hlediska obtížné intubace jsou:
- Poranění obličeje a krku, inhalační trauma a popáleniny
- Morbidní obezita
- Geriatričtí pacienti a děti
- Těhotné ženy
- Angioedém
- Status astmaticus
- Intrakraniální hypertenze
Při zjištění parametrů obtížné intubace je nutné přivolat kvalifikovanou pomoc, zajistit si alternativní pomůcky k obtížné intubaci a set ke koniopunkci, respektive koniotomii.
Typy komplikací
Komplikace při zajištění DC lze čistě schematicky rozdělit na respirační, oběhové a jiné, v konkrétní situaci jednotlivé komplikace spolu souvisejí a vzájemně se potencují.
Hypoxémie (SpO2 < 90%) může být důsledkem neúspěšné nebo protrahované snahy o zajištění DC nebo sekundární komplikací tohoto procesu. Podle literárních údajů asi třetina pacientů v intenzivní péči má periintubační hypoxémii, údaje se výrazně liší mezi jednotlivými diagnózami [6]. Vstupně subnormální hodnoty PaO2, neschopnost pacienta preoxygenovat z důvodu plicní patologie a případně nespolupráce jsou častými příčinami hypoxémie v průběhu intubace. Závažné sekundární komplikace zajištění DC jsou uvedeny v tabulce 1.
Tab. 1. Závažné komplikace spojené se zajištěním dýchacích cest 
Během manipulace s DC dochází k silné sympatické i parasympatické iritaci. Výsledná reakce závisí na mnoha okolnostech, které jsou u kriticky nemocných silně modifikovány základním onemocněním a komorbiditami. Nejčastější oběhovou komplikací v intenzivní péči je hypotenze (systolický tlak < 90 mm Hg) vyskytující se zhruba ve 40 %, v polovině případů je k udržení minimálního středního tlaku 65 mm Hg nutné použít vazopresory [3, 7]. Hypotenze je komplexní povahy – vyčerpání sympatiku s poklesem preloadu i afterloadu, často s hypovolémií, nízkým srdečním výdejem, vlivem analgosedace, iritace vagu v průběhu manipulace v DC, eventuálně aplikovaného PEEP. Specifickou katastrofou v průběhu zajišťování DC je poranění krční páteře a míchy s následnou kvadruplegií při hyperextenzi hlavy. Rizikovými pacienty jsou především pacienti s poraněním a nádory krční páteře. Intubace musí být prováděna bez extenze v neutrální pozici, za pomoci asistenta, který bimanuálně stabilizuje hlavu a krk v podélné ose, případně za pomoci bronchoskopu [8, 9].
Závěr
Zajištění DC v intenzivní péči je mnohdy výkonem probíhajícím ve stresujících podmínkách daných kritickým stavem pacienta a naléhavostí situace. Minimalizaci incidence komplikací lze vidět ve správném načasování intubace, včasné identifikaci pacienta s obtížnými intubačními parametry, připravenosti použít alternativní způsoby při zajištění DC a včasném rozpoznání a řešení případných komplikací.
Literatura
- Sagarin, M. J. et al. Airway management by US and Canadian emergency medicine residents: a multicenter analysis of more than 6,000 endotracheal intubation attempts. Ann. Emerg. Med., 2005, 46, p. 328–336.
- Walls, R. M. et al. Emergency airway management: a multi-center report of 8937 emergency department intubations. J. Emerg. Med., 2010, epub.
- Mort, T. C. The incidence and risk factors for cardiac arrest during emergency tracheal intubation: a justification for incorporating the ASA guidelines in the remote location. J. Clin. Anesth., 2004, 16, p. 508–516.
- Walls, R. M. The decision to intubate. In Walls, R. M., Murphy, M. F., Luten, R. C., Schneider, R.E. (Eds). Manual of emergency airway management. Lippincott Williams & Wilkins: Philadelphia 2004.
- Reed, M. J. et al. Can an airway assessment score predict difficulty at intubation in the emergency department? Emerg. Med. J., 2005, 22, p. 99–102.
- Mort, T. C. Complications of emergency tracheal intubation: immediate airway-related consequences: part II. J. Intensive Care Med., 2007, 22, p. 208–215.
- Mort, T. C. Emergency tracheal intubation: complications associated with repeated laryngoscopic attempts. Anest. Analg., 2004, 99, p. 607–613.
- Divatia, J. V. et al. Complications of endotracheal intubation and other airway management procedures. Indian J. Anaesth., 2005, 49, p. 308–318.
- The Difficult Airway Course®: Emergency and Walls, R. M., Murphy, M. F., Luten, R. C., Schneider, R. E. Manual of emergency airway management. 2nd ed, Lippincott Williams & Wilkins: Philadelphia 2004.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2011 Číslo 3- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Metamizol a jeho pozice v léčbě bolesti
- Aceklofenak v léčbě muskuloskeletálních onemocnění – srovnání s dalšími NSAIDs z hlediska účinnosti a bezpečnosti
- Neodolpasse v léčbě pooperační bolesti
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
-
Všechny články tohoto čísla
- Zajištění dýchacích cest v roce 2011 aneb Přežije klasická laryngoskopie?
- Etorikoxib v premedikaci před tonzilektomií
- Intraoseální přístup do cévního řečiště při transplantaci jater
- Koncept ideální supraglotické pomůcky
- Úskalí pooperační péče po výkonech na krčních tepnách
- Serotoninergní syndrom – kazuistika
- Svalová slabost kriticky nemocných
-
Zajištění dýchacích cest – souhrny přednášek
Praha 11. 11. 2010 - Jedna lahvička léku pro více nemocných – racionalizace nákladů nebo cesta do pekel?
- Komentář k Dopisu redakci (Adamus M. Jedna lahvička léku pro více nemocných – racionalizace nákladů nebo cesta do pekel?)
- Jedna lahvička pro více pacientů – možnost nebo nesprávná praxe?
- Volební sjezd delegátů České lékařské společnosti J. E. Purkyně
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Svalová slabost kriticky nemocných
- Serotoninergní syndrom – kazuistika
-
Zajištění dýchacích cest – souhrny přednášek
Praha 11. 11. 2010 - Úskalí pooperační péče po výkonech na krčních tepnách
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



