-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
Prevention of TEN in surgery, prolonged thromboprophylaxis
Deep vein thrombosis (DVT) and its consequences are the most frequent cause of morbidity and mortality in operated patients, in whom the risk factors for its onset are accumulated. In general surgery, its occurrence was confirmed in 10–40% of operated patients with no prophylaxis, while after major orthopaedic procedures, the rate was up to 60% of patients. Prophylaxis is a fundamental element of the whole strategy of all active measures in prevention of thromboembolic complications. The authors present current methodology of TEN prophylaxis, including a long-term administration, which is accepted by most countries and expert societies, across all branches of surgery.
Key words:
thromboembolic disease – prophylaxis – deep vein thrombosis
Autoři: Z. Krška
Působiště autorů: I. chirurgická klinika 1. LF UK a VFN v Praze, přednosta: prof. MUDr. Zdeněk Krška, CSc.
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 5, s. 256-261.
Kategorie: Souhrnné sdělení
Hluboká žilní trombóza (HŽT) a její konsekvence jsou jednou z nejčastějších příčin morbidity a mortality operovaných pacientů, u kterých dochází ke kumulaci rizikových faktorů pro její vznik. V obecné chirurgii byl její výskyt potvrzen u 10–40 % pacientů po operaci bez profylaxe, po velkých ortopedických operacích až u 60 %. Profylaxe je základním prvkem strategie aktivních opatření vůči závažným tromboembolickým komplikacím.
Souhrn
Hluboká žilní trombóza (HŽT) a její konsekvence jsou jednou z nejčastějších příčin morbidity a mortality operovaných pacientů, u kterých dochází ke kumulaci rizikových faktorů pro její vznik. V obecné chirurgii byl její výskyt potvrzen u 10–40 % pacientů po operaci bez profylaxe, po velkých ortopedických operacích až u 60 %. Profylaxe je základním prvkem strategie aktivních opatření vůči závažným tromboembolickým komplikacím.
Předložena současná, většinou zemí a odborných společností akceptovaná metodika profylaxe TEN včetně dlouhodobé, a to napříč chirurgickými obory.Klíčová slova:
tromboembolická nemoc – profylaxe – hluboká žilní trombózaÚvod
Hluboká žilní trombóza (HŽT) a její konsekvence jsou jednou z nejčastějších příčin morbidity a mortality operovaných pacientů, u kterých dochází ke kumulaci rizikových faktorů pro její vznik. V obecné chirurgii byl její výskyt potvrzen u 10–40 % pacientů po operaci bez profylaxe, po velkých ortopedických operacích až u 60 %! Výskyt, projevy a konsekvence HŽT představují tzv. tromboembolickou nemoc (TEN).
Zásadní studie (o prevenci TEN) prokázaly, že většina trombóz (60–80 %) je bez klinické odezvy.
Třetina až čtvrtina trombóz je v oblasti proximálních žil dolních končetin, a představují tak vyšší riziko rozvoje plicní embolie (PE). Až 10 % úmrtí za hospitalizace je připisováno PE, masivní PE vznikne obvykle bez varování, u 70–80 % pacientů, kteří zemřou na PE, není o této diagnóze vůbec uvažováno. Asi u 28 % pacientů po HŽT se vyvine posttrombotický syndrom, v 1/3 těžký s významnými zdravotními a ekonomickými konsekvencemi. Bylo vytvořeno mnoho profylaktických schémat, především pro ortopedické a traumatologické obory a onkochirurgii. Napříč obory je ale nejplošněji akceptován (a specializovanými odbornostmi do vlastních schémat začleněn) VIII. konsensus ACCP vytvořený širokým interdisciplinárním odborným fórem. Jeho závěry byly převzaty absolutní většinou odborných společností a tvoří i kostru znalostí požadovaných v postgraduálním studiu.
Metoda
Komentovaný stručný přehled základních doporučení VIII. konsensu ACCP. Současně uvedeny zásadní výstupy osnovných prací uvedené problematiky. Analýza z pohledu dalších konsenzů a doporučení jiných odborných společností.
Přehled dat
V následujících přehledech jsou uvedena základní data a faktory výskytu a ovlivnění HŽT u chirurgických nemocných. Prezentace formou tabulek, schémat a grafů.
Graf 1. Neklesající hladina fibrinogenu po operaci proximálního femuru Graph 1: Non- decreasing levels of fibrinogen after surgery on proximal femur 
Faktory ovlivňující rozvoj pooperační ŽT
- Časné pooperační období – změny hemostázy
- Zvýšení prokoagulačních faktorů pohmožděním tkání (TF), trombocytů nad 400 tis/ml, fibrinogenu nad 4 mg/l
- Snížení fibrinolytické aktivity
- Narůstání reaktivních změn hemostázy v dalším pooperačním období (14. den)
- Změny hemodynamiky v žilním řečišti => Stáza v hlubokých žilách DK a pánevním řečišti
Příkladem uvedených změn je přetrvávající vyšší hladina fibrinogenu po různých operacích fraktury v oblasti krčku femuru i v delším odstupu, mj. ještě 21. pooperační den nedosahují tyto hladiny výchozích hodnot.
Mortalita PE
- 11 % mortalita v průběhu dvou týdnů
- 17 % mortalita v průběhu tří měsíců
- PE je identifikována jako příčina smrti ve 45–50 % případů
Rekurentní PE
- 8 % pacientů se rekurentní PE objevuje v průběhu 3 měsíců
- 34 % mortalita v průběhu 2 týdnů
- 47 % mortalita v průběhu 3 měsíců
Total VTE v 25 EU zemích – extrapolace
Kakkar:
DVT: 684 019
PE: 434 723
Total mortality: 543 454
- V Evropě tedy ročně asi 500 000 úmrtí na TEN
- V ČR asi 10 000 úmrtí na TEN
- (Odhad závažné formy TEN v ČR – okolo 20 000)
Faktory modifikující riziko vzniku HŽT u chirurgických pacientů:
- Standardní: malignita, předchozí ŽT, obezita, varixy, estrogeny, nefrotický syndrom, zánětlivá střevní onemocnění, srdeční selhání, vrozené hyperkoagulační stavy
- Stoupající věk – nezávislý rizikový faktor HŽT
- Typ anestezie: nižší riziko ŽT je u spinální anestezie
- Všeobecná perioperační péče o pacienta: mobilizace, stav hydratace
- Pooperační infekce, sepse
Zásadním postulátem efektivního přístupu k HŽT je její prevence. K tomu je nutná stratifikace potenciálně ohrožených pacientů dle míry tohoto ohrožení. Stále je platné následující rozdělení:
Stratifikace pacientů dle rizika 6. ACCP
I. Nízké riziko: Malý operační výkon, věk < 40 let, bez dalších rizikových faktorů (RF)
II. Střední riziko: Malý operační výkon u pacientů s přídatnými riziky TEN, výkon u pacientů 40–60 let bez přídatných RF
III. Vyšší riziko: Výkon u pacientů nad 60 let, nebo 40–60 let s dalšími riziky TEN (předchozí ŽT, nádor, trombofilie)
IV. Vysoké riziko: Výkon u pacientů s více RF (karcinom, předchozí HŽT, trombofilie); artroplastika velkých končetinových kloubů (TEP); trauma (poranění míchy, femuru…)
Tab. 1. Riziko HŽT u hospitalizovaných pacientů bez profylaxe Tab. 1: DVT risk in hospitalized patients with no prophylaxis 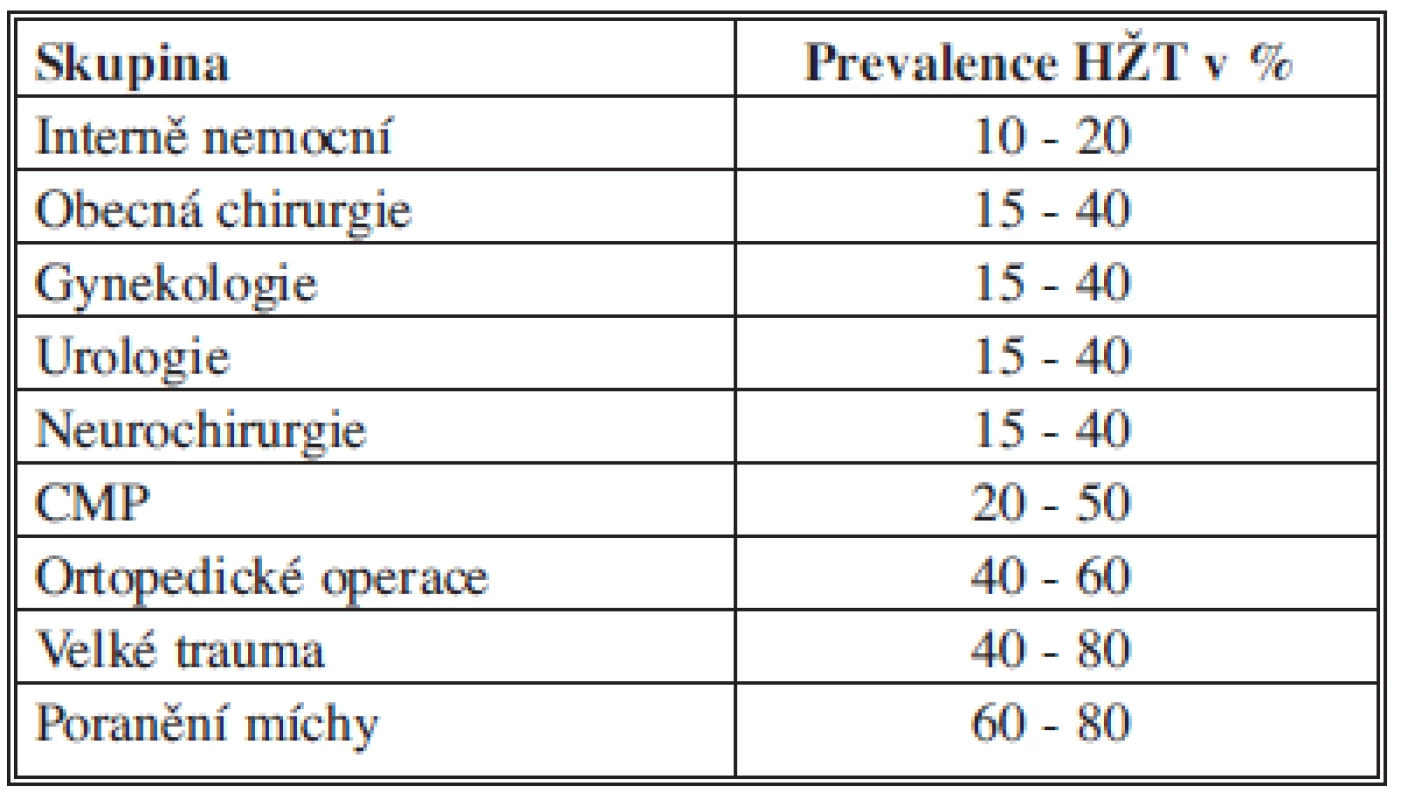
Ve snaze optimalizovat prevenci TEN dlouhá léta pracuje multidisciplinární odborná skupina předních vědců a kliniků z celého světa. Ta svoje poznatky na základě metaanalýz stovek prací zobecňuje tak, aby byly využitelné v celém spektru medicínských oborů včetně chirurgických. Pracovní skupina pracuje pod historickou zkratkou ACCP (American College of Chest Physicians) a ze stejných důvodů vychází soubor jejich doporučení v prestižním časopise Chest. Poslední edice je VIII, v brzké době lze očekávat novou reedici. Jednotlivé odborné společnosti úzce spolupracují s ACCP a implementují či mírně aktualizují její doporučení. Příkladem je zavádění perorálních přímých inhibitorů trombinu (např. dabigatran-etexilát: Pradaxa) či selektivních inhibitorů faktoru Xa (např. Rivaroxaban: Xarelto) v prevenci u některých elektivních ortopedických výkonů.
Princip doporučení zůstává stejný v kterékoliv zemi a umožňuje širší volbu preparátové skupiny dle lokálních zvyklostí či ekonomických vazeb. Jedná se proto o jeden z nejšířeji převzatých systémů prevence. V ČR jej rozšířila a do řady oborů implementovala především Česká společnost pro trombózu a hemostázu (ČSTH).
Míra doporučení vychází z plošně akceptovaných stupňů evidence-based guidelines.
- Stupeň 1 – silné doporučení – výhody terapeutického postupu převyšují/nepřevyšují rizika a /nebo náklady
- Stupeň 2 – slabší doporučení – poměr výhod k rizikům není tak jednoznačný
Stupeň metodologické kvality studií je označen velkými písmeny:
- A: randomizované, kontrolované, multicentrické, klinické studie se shodnými výsledky
- B: randomizované klinické studie s většími metodologickými nedostatky
- C: observační studie nebo zobecněné závěry randomizovaných klinických studií
Pro všechny skupiny chirurgických nemocných platí tato obecná doporučení:
- Mechanická prevence je primárně indikována u nemocných s vysokým rizikem krvácení (1C) nebo jako doplněk farmakologické profylaxe (2A)
- Samotné podání aspirinu je k profylaxi ŽT neúčinné a nehodí se pro žádnou skupinu nemocných (1A)
- Pro každé antitrombotikum je doporučeno dodržovat dávky určené výrobcem (1C)
- Dávkování antitrombotik vylučovaných ledvinami (LMWH, fondaparinux aj.) je třeba přizpůsobit stavu renálních funkcí, zejména u starších pacientů, DM a sklonu ke krvácení (1A)
- Při farmakologické profylaxi je třeba věnovat speciální pozornost nemocným s neuroaxiální anestezií nebo analgezií (1A)
(Pozn.: LMWH – nízkomolekulární heparin, UFH – nefrakcionovaný heparin, ICP –intermitentní pneumatická komprese, GCS – punčochy s graduovanou kompresí, VFP – venózní nožní pumpa, VKA – antagonisté vitaminu K)
Vzhledem k přehlednosti jsou zásadní prvky doporučení pro speciální podobory chirurgie uvedeny v následujících tabulkách. Protože traumatologie je jednou ze součástí chirurgie a logicky mj. zahrnuje i některé ortopedické výkony, jsou uvedeny i tyto.
Obecná chirurgie
- Nízké riziko TEN => časná mobilizace (1A)
- Střední riziko => UFH 5000j 2krát denně nebo LMWH 1krát denně nebo fondaparinux (1A)
- Vysoké riziko (=> UFH 5000j 3krát denně nebo LMWH > 3400j 1krát denně nebo fondaparinux (1A)
- Vysoké riziko (+ mnohočetné RF) => kombinace farmakologické profylaxe (UFH 5000j 3krát denně, LMWH > 3400j 1krát denně) s mechanickou (graduovaná komprese, IPC (1C)
- U pacientů s vysokým rizikem krvácení je doporučena profylaxe s mechanickými pomůckami (IPC, graduovaná komprese), dokud riziko krvácení nepoklesne (1A)
- U pacientů po chirurgickém výkonu pro maligní nádor je doporučena profylaxe s LMWH i po propuštění z nemocnice 28 dní (2A)
(Nádor je chápán i v ČR jako přetrvávající trombofilní stav!!)
Právě u skupiny onkologických pacientů je dobře patrné prolínání a shoda názorů jednotlivých odborných společností, kterou lze shrnout do několika zásadních bodů:
Sumarizace doporučení pro pacienty s nádory (analýza doporučení ACCP, ASCO, NCCN, ESMO)
- Všichni hospitalizovaní dospělí (interní, chirurgičtí), kteří mají známý nebo suspektní nádor – profylaxe TEN (ESMO omezuje doporučení profylaktické antikoagulace pro pacienty upoutané na lůžko). ASCO vyzývá k antikoagulaci pro ambulantní pacienty užívající thalidomid či lenalidomid s chemoterapií či kortikoidy)
- Velká nádorová chirurgie – ESMO doporučuje profylaxi LMWH či UFH
- Pacienti s nádory a potvrzenou HŽT – prevence rekurence HŽT
- ASCO i NCCN: profylaxe po celou dobu hospitalizace, NCCN doporučuje prodloužit na dobu i po propuštění, ASCO pak doporučuje až na 4 týdny u pacientů po velkém chirurgickém výkonu v břiše či pánvi, s přetrvávajícím vysokým rizikem VTE (např. resid. tumor po operaci, obezita či anamn. HŽT)
- Při chemoterapii není pro většinu ambulantních pacientů indikace k profylaxi HŽT
- Mechanická prevence jako samotná – jen v případě KI farmakologické prevence
- Karcinom + HŽT – iniciální léčba buď LMWH 5–10 dní, či UFH. LMWH rovněž použitelný i pro dlouhodobou terapii (i více než 6 měsíců). VKA když LMWH není použit, adjust. hladina 2,0–3,0
- Indefinitivní profylaxe u vysoce rizikových nemocných jako např. s metastázami či CHT
- ESMO doporučuje jak VKA, tak LMWH k léčbě HŽT na zcela srovnatelné hladině závažnosti doporučení
- Kavální filtr – jen u pacientů s KI k antikoagulaci nebo u pacientů s rekurentní HŽT navzdory adekvátní dlouhodobé terapii LMWH
Laparoskopická chirurgie
Po laparoskopických operacích není doporučena rutinní profylaxe kromě časné mobilizace (1B)
U pacientů s dalšími rizikovými faktory je doporučena profylaxe s LMWH, UFH, IPC nebo graduované komprese (1C)
Pozn. dle Evropské asociace pro endoskopickou chirurgii je doporučeno peroperačně přiložit elastickou bandáž u všech pacientů
Bariatrická chirurgie
- Pro každého pacienta je doporučena profylaxe ŽT s LMWH, UFH (3x 5000j), fondaparinux s.c. (1 C)
- Přednost má LMWH před UFH (2 C)
Hrudní chirurgie
- U velkých hrudních operací je doporučena profylaxe LMWH, UHF nebo fondaparinux (1 C)
- Při vysokém riziku krvácení je doporučována mechanická profylaxe (1C)
Ortopedické operace a elektivní operace páteře
- Pokud nejsou žádné přídatné RF vzniku TEN, není doporučena rutinní profylaxe kromě časné mobilizace (1C)
- Přidružené RF (pokročilý věk, nádorové onemocnění, předchozí ŽT), postup přední cestou => doporučena některá z forem profylaxe (1B)
- Pooperačně pouze nízké dávky UFH nebo LMWH (1B), perioperačně pouze GCS (2B) nebo IPC v kombinaci s GCS (2C)
- Více rizikových faktorů => kombinace nízkých dávek UFH s.c. nebo LMWH s GCS nebo IPC (1C+)
Elektivní artroplastika kyčelního kloubu
- LMWH ve vysokých dávkách (1A)
- Fondaparinux (1A)
- Adjustované dávky warfarinu s cílovým INR 2-3 (1A)
- Jako alternativa profylaxe je připuštěna IPC (1B)
- Není doporučeno používat samotný aspirin, nízké dávky UFH (1A) nebo VFP (1B)
Elektivní artroplastika kolenního kloubu
- LMWH ve vysokých dávkách (1A)
- Fondaparinux (1A)
- Adjustované dávky warfarinu s cílovým INR 2–3 (1A)
- Jako alternativa profylaxe je připuštěna IPC (1B)
- Není doporučeno používat samotný aspirin, nízké dávky UFH (1A) nebo VFP (1B)
Pozn.: Právě do elektivních, nikoli úrazových! Artroplastikách kolena a kyčle bylo zavedeno používání perorálních preparátů (nejčastěji Pradaxa a Xarelto) v době do 10, resp. 14 dní po náhradě kolena a do 28–35 dní po náhradě kyčelního kloubu (viz SPC). Avšak nadále není doporučeno podávat preparát v době zavedeného spinálního katetru a nejsou jasná pravidla v případě jiné vynucené operace v období podávání.
Traumatologie
- Tromboprofylaxe je doporučena u všech pacientů s 1 a více RF (1A)
- Po vyloučení kontraindikací je doporučováno zahájit profylaxi s LMWH, jakmile je to považováno za bezpečné (1A)
- Při aktivním krvácení či riziku krvácení je doporučována profylaxe s IPC nebo GCS (1B)
- U pacientů se suboptimální či žádnou profylaxí a s vysokým rizikem ŽT (poranění míchy, zlomeniny DK, pánve, úraz hlavy, femorální katetr) je doporučován screening dopplerovskou ultrasonografií (1C)
- Tromboprofylaxe je doporučena až do propuštění včetně RHB (1C+); u pacientů s poruchou mobility i posthospitalizační profylaxe s LMWH nebo warfarinem (INR 2–3) (2C)
Operace pro zlomeninu proximálního femuru
- Fondaparinux (1A)
- LMWH v adjustovaných dávkách (1C+)
- Adjustované dávky warfarinu s cílovým INR 2–3 (2B)
- UFH (1B)
- UFH nebo LMWH mezi přijetím k hospitalizaci a operací (1C+)
- Není doporučeno užívat ASA (1C+)
Doba podávání profylaxe po velkých ortopedických operacích
- Alespoň 10 dní jeden z následujících preparátů (1A):
- LMWH (v adjustovaných dávkách)
- Fondaparinux (2,5 mg denně)
- Adjustované dávky warfarinu s cílovým INR 2–3
Prodloužení podávání profylaxe do 28.–35. dne po operaci (1A) :
- Elektivní operace kyčle: LMWH, Warfarin (1A) či Fondaparinux (1C)
- Zlomenina stehenní kosti: Fondaparinux (1A) či LMWH, Warfarin (1C+)
Neurochirurgie
- U neurochirurgických výkonů by měla být tromboprofylaxe užívána rutinně (1A)
- Doporučena je IPC s/bez graduované komprese u pacientů, kteří podstoupí intrakraniální neurochirurgický výkon (1A)
- Akceptovatelnou možností je profylaxe s UFH (2B) nebo pooperační profylaxe s LMWH (2A)
- Kombinace mechanické (IPC a GCS) a farmakologické (UFH, LMWH) profylaxe je doporučována u vysoce rizikových pacientů (2B)
Cévní chirurgie
- U nemocných bez RF ŽT jen časná mobilizace (2B)
- U velkých cévních operací s dalším rizikem ŽT je doporučena farmakologická profylaxe s LMWH, LDUFH či fondaparinux (1C)
Závěr
Moderní chirurgie se bez vhodně zvolené profylaxe pooperační žilní trombózy neobejde.
Je nutné zvolit takový druh profylaxe, který vychází ze znalosti typu chirurgického výkonu a přidružených rizikových faktorů. U komplikovaných výkonů má být rutinně provedeno předoperační vyšetření koagulačních parametrů a jejich monitorování v pooperačním období. Nedořešenou otázkou stále zůstává, jak dlouho po operaci přetrvává riziko TEN, a kdy je tedy bezpečné profylaxi ukončit. Doba je nyní 28–35 dní po operaci u osob s vysokým rizikem pooperační ŽT, zejména v ortopedii a po velkých operacích nádorů. Zde je evidentní a prokazatelné přetrvávání trombofilního stavu, akceptovaného sazebníky. Déledobá profylaxe je pak indikována ve spolupráci s Trombotickým centrem u pacientů s přetrvávajícími závažnými rizikovými faktory a je individuálně vedena.
Prof. MUDr. Zdeněk Krška, CSc.
I. chirurgická klinika 1. LF UK a VFN,
U Nemocnice 2
128 08 Praha 2
e-mail: krskaz@vfn.cz
Zdroje
1. Trousseau A. Lectures on clinical medicine (delivered at the Hotel-Dieu, Paris, France). The New Syndeham Society, London, 1872 : 282–332.
2. Rickles FR, Levine M, Edwards RL. Hemostatic alterations in cancer patients. Cancer Metastasis Rev 1992;11(3-4):237–48.
3. Stein PD, Beemath A, Meyers FA, et al. Incidence of venous thromboembolism in patients hospitalized with cancer. Am J Med 2006;119(1):60–8.
4. Lee AY, Levine M. Venous thromboembolism and cancer: risks and outcomes. Circulation, 2003;107(23 Suppl 1):17–21.
5. Bergqvist D. Venous thromboembolism and cancer: prevention of VTE. Thromb Res 2001;102(6):V209-13.
6. Kakkar AK, Haas S, Wolf H, Encke A. Evaluation of perioperative fatal pulmonary embolism and death in cancer surgical patients: the MC-4 cancer substudy. Thromb Haemost 2005; 94(4):867–71.
7. Blom JW, Doggen CJM, Osanto S. Malignancies, Prothrombotic Mutations, and the Risk of Venous Thromobsis. JAMA 2005;293(6):715–722.
8. Leizorovicz A, Mismetti P. Preventing venous thromboembolism in medical patients. Circulation 2004;110 : 874–879.
9. Turpie AGG. Thrombosis prophylaxis in the acutely ill medical patient: insights from the prophylaxis in medical patients with enoxaparin (MEDENOX) trial. Am J Cardiol 2000;86 (12B):48–52.
10. Bergqvist D, Agnelli G, Cohen AT, et al. Duration of prophylaxis against venous thromboembolism with enoxaparin after surgery for cancer. N Engl J Med 2002;346(13):975–80.
11. Rasmussen MS, Jorgensen L, Wille-Jorgensen P, et al. Prolonged prophylaxis with dalteparin to prevent late thromboembolic complications in patients undergoing major abdominal surgery: a multicenter randomized open-label study. J Thromb Haemost 2006;4(11):2384–90.
12. Cohen AT, Tapson V, Bergmann JF, et al. Venous thromboembolism risk and prophylaxis in the acute hospital care setting (ENDORSE study): a multinational cross-sectional study. Lancet 2008;371(9610):387–94.
13. Geerts WH, Bergqvist D, Pineo GF, et al. Prevention of venous thromboembolism: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008;133 : 381–453.
14. Van Aken BE, den Heijer M, Bos GM, et al. Recurrent venous thrombosis and markers of inflammation. Thromb Haemost 2000;83(4):536–9.
15. Battistelli S, Stefanoni M, Genovese A. Prevalence of factor V Leiden and prothrombin G20210A in patients with gastric cancer. Worlds J Gatroenterol 2006;12(26):4179–4180.
16. Pihusch R, Danzl G, Scholz M, et al. Impact of thrombophilic gene mutations on thrombosis risk in patients with gastrointestinal carcinoma. Cancer 2002;94(12):3120–6.
17. Young E, et al. Heparin binding to plasma proteins, an important mechanism for heparin resistance. Thromb Haemost 1992;67(6):639–43.
18. Gruys E, Toussaint M, Niewold TA. Koopmans SJ, Acute phase reaction and acute phase proteins. J Zhejiang Univ Sci B 2005;6(11):1045–56.
19. Hirsh J, Bauer KA, Donati MB, et al. American College of Chest Physicians, Parenteral anticoagulants: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008;133(6 suppl):141S–159S.
20. Lyman GH, Khorana AA, Falenga A, et al. American Society of Clinical Oncology guideline: recommendations for venous thromboembolism prophylaxis and treatment in patients with cancer. J Clin Oncol 2007.
21. Geerts WH, Bergqvist D, Pineo GF, et al. Prevention of venous thromboembolism: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. (8th edition). Chest 2008.
22. NCCN (National Comprehensive Cancer Network) Clinical Practice Guidelines in Oncology.Venous Thromboembolic Disease 2008 http://nccn.org/professionals/physician_gls/PDF.
23. NIH Consensus Statements, 1986;6 : 1–8; International Consensus Statement 1997. Prevention of venous thromboembolism. Int Angiol 1997;16 : 3–38.
24. Lensing AW. Treatment of deep venous thrombosis with low-molecular-weight heparins. A metaanalysis. Arch Intern Med 1995; 155 : 601–601.
25. Lopaciuk S, et al. Low molecular weight heparin versus acenocoumarol in the secondary prophylaxis of deep vein thrombosis. Thromb haemost 1999;81,1 : 26–31.
26. Siragusa S, et al. Low-molecular-weight heparin and unfractionated heparin administered in the treatment of patients with acute venous thromboembolism: results of meta-analysis. AmJ Med 1996;100 : 269–277.
27. Treatment of venous thrombosis with intravenous unfractionated heparin administered in the hospital as compared with subcutaneous low-molecular-weight heparin administered at home. The TASMAN study group. N Engl J Med 1996; 334 : 682–687.
28. Bara L, et al. Occurrence of thrombosis and haemorrhage, relationship with anti-Xa, antiIIa activities, and D-dimer plasma level in patients receiving a low molecular weight heparin, enoxaparin or tinzaparin, to prevent deep vein thrombosis after hip surgery. Br J Haematol 1999;104 : 230–240.
29. Huber O, et al. Postoperative pulmonary embolism after hospital discharge: an underestimated risk. Arch Surg 1992;127 : 310–313.
30. Cohen M. A comparison of low-molecular-weight heparin with unfractionated heparin for unstable coronary artery disease. The New England Journal of Medicine 1997;337 : 447–452.
31. Agnelli G, Sonaglia F. Prevention of venous thromboembolism. Thrombosis Research 97,V49-V62,2000.
32. Kakkar AK, Williamson RCN. Prevention of venous thromboembolism in cancer patients. Semin Thromb Haemost 1999;25 : 2.
33. Blanchard J, et al. Prevention of deep-vein thrombosis after total knee replacement. Randomised comparison between a low-molecular-weight heparin and mechanical prophylaxis with a foot-pump system. J Bone Joint Surg Br 1999;81 : 654–659.
34. Krška Z. Tromboembolická nemoc v chirurgii. Galén, 1998 : 166.
35. Turpie AGG, et al. A synthetic pentasaccharide for the prevention of deep-vein thrombosis after total hip replacement. N Engl J Med 2001;344/9 : 619–625.
36. Clagett GP, et al. Prevention of venous thromboembolism. Chest 1998;114 : 531S–560S.
37. Walenga JM, et al. Biochemical and pharmacologic rationale for the development of a synthetic heparin pentasaccharide. Throm res 1997;86 : 1–36.
38. Kvasnička J. Hereditary thrombophilias - recommendations for genetic testing in the clinical praxis. Cas Lek Cesk 2010;149 (10):468–71. Review Czech.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Úvodní slovo
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2012 Číslo 5- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
- Vliv pH-pufrovací technologie na snížení výskytu peristomálních komplikací a bolesti
- S doc. Martinem Vyhnálkem o Friedreichově ataxii v éře inovativní léčby – od symptomatické péče k ovlivnění průběhu nemoci a reálnému zlepšení kvality života
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Úvodní slovo
- Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
- K úmrtí profesora MUDr. Zbyňka Vobořila, DrSc.
- Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
- Outcomes of complex therapy in female patients after breast-saving surgery for breast carcinoma at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague during a ten-year follow up period
- Zlomeniny pilonu tibie – krátké shrnutí problematiky a kazuistiky
- Dějiny traumatologie na I. chirurgické klinice v Praze
- Stoletý krok v chirurgické léčbě ileózních stavů
- Chirurgická onemocnění jícnu a žaludku na prahu 21. století
- Kolorektální karcinom na I. chirurgické klinice VFN Praha
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
- Zlomeniny pilonu tibie – krátké shrnutí problematiky a kazuistiky
- Stoletý krok v chirurgické léčbě ileózních stavů
- Chirurgická onemocnění jícnu a žaludku na prahu 21. století
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



