-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaLéčba poruch dýchání vázaných na spánek u pacientů s onemocněním kardiovaskulárního systému
Treatment of sleep related breathing disorders in patients with cardiovascular system diseases
Sleep related breathing disorders are divided into two basic types:
obstructive sleep apnoea and central sleep apnoea. A specific form is a so - called mixed sleep apnoea. Sleep related obstructive breathing disorders are caused by the narrowing or collapse of the upper airway and cause snoring syndrome, increased upper airway resistance syndrome and obstructive sleep apnoea. Pathophysiology of central sleep apnoea is complex; in hemodynamically contingent forms of central sleep apnoea (heart failure) there is an increase in pulmonary wedge blood pressure and a change of chemoreflex sensitivity. In the treatment of obstructive sleep apnoea, the first choice of treatment is permanent positive airway pressure with the BiPAP. In case of intolerance, other options such as orthodontic or surgical treatment can be used. In the treatment of central sleep apnoea, the fundamental principle is maximal pharmacological and regimen treatment for prevention of heart failure, combined with adaptive servoventilation. Other possibilities include cardiac resynchronization therapy, controlled rehabilitation, and oxygen inhalation therapy. However, in many patients with severe forms of heart failure, central sleep apnoea disappears after cardiac transplantation or the introduction of mechanical cardiac support. This article summarises the basic principles of treatment of both types of sleep related breathing disorders.Keywords:
sleep related breathing disorders – obstructive sleep apnoea – central sleep apnoea – therapy
Autoři: MUDr. Pavel Matuška, Ph.D.; Fccp 1; doc. MUDr. Tomáš Kára; Ph.D. 1,2; MUDr. Pavel Homolka; Ph.D. 1,3; Ing. Miloš Bělehrad 1; MUDr. Ondřej Ludka; Ph.D. 1,4; Prof. MUDr. Miroslav Souček, CSc. 1,5
Působiště autorů: Mezinárodní centrum klinického výzkumu – Kardiovaskulární spánkové výzkumné centrum LF MU a FN u sv. Anny v Brně 1; Mezinárodní centrum klinického výzkumu – I. interní kardioangiologická klinika LF MU a FN u sv. Anny v Brně 2; Klinika tělovýchovného lékařství a rehabilitace LF MU a FN u sv. Anny v Brně 3; Interní kardiologická klinika LF MU a FN Brno 4; II. interní klinika LF MU a FN u sv. Anny v Brně kara. tomas@mayo. edu 5
Vyšlo v časopise: Kardiol Rev Int Med 2013, 15(2): 94-98
Kategorie: Spánková apnoe
Souhrn
Poruchy dýchání vázané na spánek se dělí na dva základní typy:
obstrukční spánkovou apnoi a centrální spánkovou apnoi. Zvláštní formu tvoří tzv. smíšená spánková apnoe. Obstrukční poruchy dýchání vázané na spánek jsou způsobeny zúžením nebo kolapsem horních cest dýchacích a způsobují chrápání, syndrom zvýšené rezistence horních cest dýchacích nebo obstrukční spánkovou apnoi. Patofyziologie centrální spánkové apnoe je složitá, u hemodynamicky podmíněných forem centrální spánkové apnoe (srdeční selhání) hraje klíčovou roli zvýšení tlaku v zaklínění a změna senzitivity chemoreflexu. V terapii obstrukční spánkové apnoe je první volbou léčba trvalého přetlaku v dýchacích cestách, event. tzv. BiPAP. Při jeho intoleranci lze využít další možnosti, jako jsou ortodontická či chirurgická léčba. V léčbě centrální spánkové apnoe je základním principem maximální medikamentózní a režimová léčba srdečního selhání, kombinovaná s tzv. adaptivní servoventilací. Dalšími možnostmi jsou srdeční resynchronizační léčba, řízená rehabilitace, inhalační léčba kyslíkem. U mnoha pacientů s těžkými formami srdečního selhání však centrální spánková apnoe ustoupí až po srdeční transplantaci či zavedení mechanické srdeční podpory. Článek v přehledné formě seznamuje se základními principy léčby obou typů poruch dýchání vázaných na spánek.Klíčová slova:
poruchy dýchaní ve spánku – obstrukční spánková apnoe – centrální spánková apnoe – léčbaÚvod
Poruchy dýchání vázané na spánek (sleep disordered breathing – SDB) můžeme rozdělit na tyto základní typy: obstrukční spánková apnoe (OSA), centrální spánková apnoe (CSA)a komplexní (smíšená) spánková apnoe nebo hypopnoe. Typické příklady polysomnografických záznamů s nálezy obstrukční a centrální spánkové apnoe jsou uvedeny v tomto čísle v článku „Vyšetření poruch dýchání ve spánku od A do Z“ (str. 79–86).
Obstrukční spánková apnoe
Obstrukční poruchy dýchání vázané na spánek jsou způsobeny zúžením nebo kolapsem horních cest dýchacích a manifestují se jako chrápání, syndrom zvýšené rezistence horních cest dýchacích (upper airway resistence syndrome – UARS) nebo obstrukční spánková apnoe (OSA). Ačkoli chrápání má vliv na kvalitu života pacientů (a především jejich spolunocležníků), není jasné, zda má i další medicínské následky.
Zcela jiná je situace u obstrukční spánkové apnoe. Obstrukční apnoe a hypopnoe zvyšuje negativní intratorakální tlak, který zvyšuje transmurální tlak levé komory. Taktéž zvyšuje venózní návrat a způsobuje distenzi pravé komory. Dochází ke zhoršování plnění levé komory a snížení ejekční frakce. Intermitentní hypoxemie během OSA vede ke zvýšení tlaku v plicních cévách a také k aktivaci sympatiku s následným vzestupem krevního tlaku (vzestup afterloadu). OSA vede také ke vzniku oxidativního stresu, vaskulární endoteliální dysfunkce a progresi aterosklerózy. Má rovněž významný protrombogenní a proinflamatorní potenciál.
OSA je rizikovým faktorem pro vznik hypertenze, srdečního selhání, ischemické choroby srdeční, včetně infarktu myokardu, ventrikulárních i supraventrikulárních poruch srdečního rytmu, plicní hypertenze a cévních mozkových příhod. Hlavním predispozičním faktorem je obezita. Dalšími rizikovými faktory jsou kuřáctví, požívání alkoholu a užívání některých léků (hypnotika, myorelaxancia) [1].
Centrální spánková apnoe
Centrální spánkovou apnoi (CSA) lze rozdělit na primární a sekundární. Primární CSA je způsobena nestabilitou centrálního řízení dýchání při přechodu z bdělosti do spánku. Centrální apnoe se vyskytuje při zvýšené ventilační odpovědi na CO2. Reakcí na zvýšenou hladinu CO2 je hypoventilace s následnou hypokapnií, která vede k centrální apnoi. Primární CSA nevede ke vzniku kardiovaskulárních komplikací, a proto se jí nebudeme více v tomto článku věnovat.
Sekundární CSA zahrnuje Cheyne-Stokesovo periodické dýchání (Cheyne - Stokes breathing – CSB), které se většinou vyskytuje u pacientů se srdečním selháním nebo cévní mozkovou příhodou. Dále vzniká u předávkování opiáty a při pobytu ve vysoké nadmořské výšce. CSA u srdečního selhání je způsobená především nestabilitou kontrolních systémů ventilace v souvislosti se změnami citlivosti chemoreflexu a plicní hemodynamiky. Pacienti s CSA - CSB mají zvýšenou odpověď periferních a centrálních chemoreceptorů, která vede k hyperventilaci a hypokapnii a k chronické respirační alkalóze. To vede sekundárně k dosažení apnoického prahu a snížení centrálního řízení. Velmi důležitým faktorem vedoucím k hypoventilaci je vagová stimulace J - receptorů způsobená plicním edémem, která následně „vypíná“ činnost dechových řídících center v mozkovém kmeni. Tímto mechanizmem vzniká typický obraz centrální apnoe, provázené Cheyne - Stokesovým dýcháním crescendo - decrescendového typu [2].
Zlatým standardem pro stanovení diagnózy je laboratorní noční polysomnografické vyšetření hodnocené zkušeným spánkovým specialistou. Podrobnosti o diagnostice poruch dýchání ve spánku jsou uvedeny v článku „Vyšetření poruch dýchání ve spánku od A do Z“. Následující části popisují nejčastěji používané léčebné postupy poruch dýchaní ve spánku u pacientů s onemocněním kardiovaskulárního systému.
Léčba obstrukční spánkové apnoe
Vysoký výskyt obstrukční spánkové apnoe u pacientů s onemocněním kardiovaskulárního systému byl opakovaně potvrzen a je ve světě obecně uznáván. V České republice i přes velké úsilí odborných společností však diagnostika a léčba OSA stále uniká pozornosti kardiologů i dalších klinických specialistů. Zlatým standardem léčby je léčba OSA pomocí terapie trvalým přetlakem v dýchacích cestách. Existuje však i řada dalších léčebných postupů, které lze použít pro zmírnění spánkové apnoe.
Trvalý přetlak v dýchacích cestách
V terapii OSA se jako metoda první volby používá trvalý přetlak v dýchacích cestách (constant positive airway pressure – CPAP). Tato metoda byla poprvé použita v terapii OSA v roce 1981 [3]. Jedná se ventilační přístroj generující trvalý přetlak, ke kterému je pacient připojen nosní či obličejovou maskou. V masce bývá expirační ventil umožňující spontánní výdech. Při správně nastavené hladině přetlaku mizí apnoe, hypopnoe a probouzecí reakce (arousal). Pro nastavení správné hladiny CPAP se provádí tzv. diagnostická titrace. Ta je prováděna zpravidla ve spánkové laboratoři pod dohledem zkušeného spánkového technika. Podle doporučení americké akademie pro spánkovou medicínu je minimální doporučený CPAP 4 cm H2O. Maximální doporučený tlak je 20 cm H2O. CPAP by měl být zvyšován alespoň o 1 cm H2O v intervalu minimálně 5 min s cílem odstranění respiračních událostí. CPAP by měl být zvýšen po dvou obstrukčních apnoích nebo třech hypopnoích. CPAP by měl být rovněž zvýšen po 1 min nepřetržitého chrápání. K provedení titrace CPAP lze také použít AutoCPAP. AutoCPAP automaticky vyhodnocuje průtok vzduchu a nastavuje výši přetlaku. Toho se využívá při diagnostické titraci, kdy po stažení údajů z přístroje lze stanovit optimální hladinu přetlaku pro CPAP. Technologie AutoCPAP významně zlepšily účinnost této formy léčby. Moderní technologie umožňují rovněž dynamicky upravovat hodnotu přetlaku během léčebného užívání pacienty. To je velmi důležité, neboť stupeň obstrukce se u pacientů dynamicky mění, a to jak během každé dané noci, tak i v rámci jednotlivých dnů. Moderní technologie AutoCPAP tedy umožňují, že přístroj generuje optimální míru přetlaku, která je účinná pro léčbu pacienta. Nedochází tak k zbytečné rušivé zátěži pacienta nadbytečně silným přetlakem, což má zásadní význam pro uchování kvality spánku. Technologie AutoCPAP tak zvyšuje i compliance pacientů k této léčbě, což je velmi důležité (obr. 1).
Obr. 1. Léčba obstrukční spánkové apnoe pomocí trvalého přetlaku v dýchacích cestách. 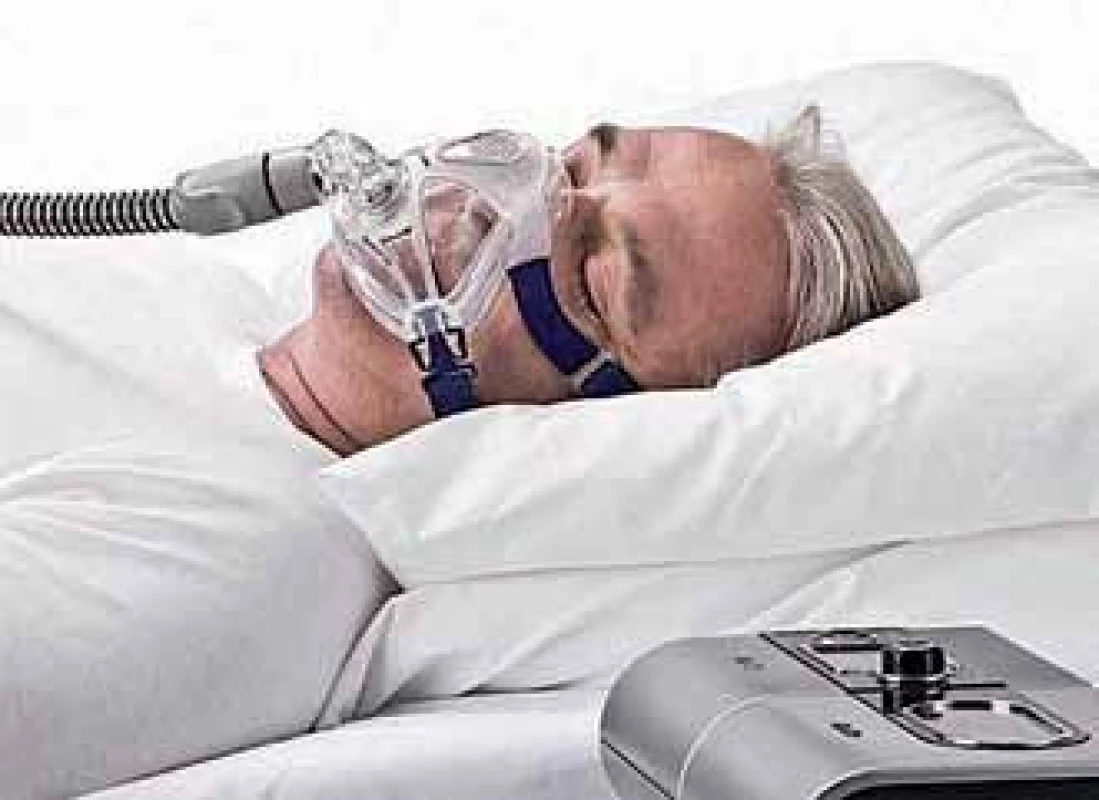
Bifázická ventilace pozitivním tlakem
Další možností je využití dvouhladinové ventilace pozitivním tlakem (BIPAP). Při této metodě je nastavována inspirační a expirační hladina přetlaku. Inspirační tlak (IPAP) je vždy vyšší než tlak expirační (EPAP). BIPAP je indikována u pacientů, kteří potřebují vyšší inspirační tlak než u CPAPu nebo pozitivní tlak na konci expiria (PEEP). BIPAP může být podávána ve dvou módech: spontánní – S a spontánní - časovaná – ST. BIPAP snižuje výskyt obstrukční spánkové apnoe více než technologie CPAP, je však vyhrazena primárně pro léčbu „těžších“ pacientů.
Režimová opatření
Režimová opatření jsou důležitou součástí léčby OSA. Ke zlepšení OSA je u obézních pacientů doporučována redukce váhy, dále se doporučuje zamezení spánku na zádech (tenisové míčky zašité do pyžama v oblasti zad), prevence užívání kouření, alkoholu a benzodiazepinů před spaním.
Řízená kardiorehabilitace
Opakovaně bylo prokázáno, že řízená kardiorehabilitace vede ke snížení výskytu obstrukční spánkové apnoe, a to jak u pacientů s již manifestním kardiovaskulárním onemocněním, tak i bez něj. Tato levná, bezpečná a účinná metoda je však v léčbě obstrukční (i centrální – viz dále) spánkové apnoe používána pouze velmi zřídka.
Ortodontické léčení
Ortodontické léčení se provádí pomocí snímatelného ortodontického aparátu, tzv. protraktoru, který se nasazuje pouze na noc. Je indikováno pro lehčí až střední stupně OSA u pacientů, kteří netolerují CPAP.
Chirurgická terapie
Chirurgická terapie je indikována v případě odstranitelné anatomické překážky. V dětském věku to jsou tonzilektomie a adenotomie. V dospělém věku je to septoplastika při deviaci nosního septa. Ta je využívána především před zahájením CPAPu. Uvulopalatofaryngoplastika (UPPP) redukuje tkáň hltanu a dále ji zpevňuje jizvou. Větší úspěchy jsou popisovány u pacientů s mírnou a střední OSA, kteří nejsou příliš obézní. Laserová uvuloplastika (laser assisted uvuloplasty – LAUP) se užívá k odstranění části měkkého patra a jeho zajizvení. Je účinná v léčbě ronchopatie. Dalšími možnostmi jsou rekonstrukční výkony na horní a dolní čelisti:
- předsunutí m. genioglossus (genioglossus advancement – GA)
- mandibulární přesun
- maxilomandibulární přesun
Další metodou je radioablace kořene jazyka a měkkého patra. Definitivním řešením OSA je tracheostomie. Jedná se však o výkon, který značně snižuje kvalitu života pacientů, a proto se v této indikaci neužívá.
Léčba centrální spánkové apnoe
Následující část je věnována nejčastěji používaným přístupům v léčbě centrální spánkové apnoe. Vzhledem k významnosti se zaměříme pouze na léčbu CSA, která vzniká v souvislosti s chronickým srdečním selháním.
Patofyziologie centrální spánkové apnoe je složitá, u hemodynamicky podmíněných forem CSA (srdeční selhání) hraje klíčovou roli zvýšení tlaku v zaklínění a změna senzitivity chemoreflexu. Nejdůležitější roli v léčbě CSA u těchto pacientů proto hraje intenzivní medikamentózní, režimová a další léčba chronického srdečního selhání, která vede k úpravě hemodynamiky a citlivosti chemoreflexu. Podrobněji jsou tyto otázky diskutovány v článku věnovaném vztahu mezi poruchami dýchání ve spánku a kardiovaskulárními onemocněními.
V případě, že medikamentózní terapie srdečního selhání není účinná, je možné využít další léčebné postupy. Jako vysoce perspektivní se jeví zejména technologie tzv. adaptivní servoventilace.
Léčba pomocí adaptivní servoventilace
Adaptivní servoventilace (ASV) je tvořena dvouhladinovou ventilací, při které dochází k automatické adaptaci tlakové podpory při každém nádechu podle vlastního dechového úsilí pacienta. ASV je relativně nová metoda v léčbě SDB. ASV poskytuje fixní EPAP, který je manuálně titrován od 4 cm H2O, a variabilní IPAP, který umožňuje kolísání tlaku mezi 5 a 30 cm H2O. Fixní EPAP odstraňuje OSA a IPAP odstraňuje CSA a hypoventilace. Počáteční nastavení je EPAP 4 cm H2O a maximální tlaková podpora 9 – 10 cm H2O. Jestliže se pacientovo vlastní dechové úsilí snižuje, přístroj přidá inspirační tlak tak, aby zajistil 90 % výchozí ventilace. Maximální tlakový limit pro IPAP je 30 cm H2O. Tento systém je vhodný především pro pacienty s CSA a CSB - CSA hlavně tím, že nezpůsobuje hyperventilaci a následné snížení pCO2.
ResMed ASV (AutoSet CS, CS2, VPAP Adapt, AdaptSV) produkuje expirační tlak, který se nastavuje k otevření obstrukce horních cest dýchacích. Toto zařízení se snaží nastavit 90 % vypočítané ventilační podpory ve tříminutovém okně, která zabezpečuje minimalizaci hypo ‑ a hyperventilace. ResMed ASV zajišťuje tlakovou podporu mezi 3 a 15 cm H2O a pokud to není dostatečné, zvyšuje dechovou frekvenci.
Respironics ASV (BIPAP autoSV) počítá tlakovou podporu ve čtyřminutovém okně a minimalizuje hypo ‑ a hyperventilaci. Podobně jako ResMed ASV EPAP slouží ke stabilizaci obstrukce horních cest dýchacích a inspirační tlak je zvyšován, pokud spontánní inspirační tlak nedosahuje cílové hodnoty. Velkou výhodou ASV je tedy skutečnost, že umožňuje současnou léčbu obou typů SDB, tedy jak centrální, tak i obstrukční spánkové apnoe. Velmi často se totiž tyto poruchy vyskytují u pacientů se srdečním selháním současně a jejich proporční zastoupení kolísá během noci (v první polovině noci obstrukční poruchy, s přibývající délkou pobytu vleže však narůstá výskyt centrálních apnoí – pravděpodobně v důsledku zvýšení tlaku v zaklínění vlivem městnání).
Ve studii Hastingse et al studovali 11 pacientů se stabilizovaným srdečním selháním a spánkovou apnoí. Pacienti byli léčeni pomocí ASV po dobu šesti měsíců a srovnávali je s osmi pacienty bez ASV. Pomocí ASV bylo dosaženo snížení počtu spánkových apnoí, zlepšení EF a kvality života [4]. Bitter et al provedli studii s 60 pacienty se srdečním selháním a s normální EF. Celkem 39 pacientů souhlasilo s léčbou pomocí ASV. Kontrolní skupinu tvořilo 21 pacientů, kteří ASV odmítli. ASV zlepšilo AHI, diastolické funkce a kapacitu zátěže [5]. Carnevale et al studovali retrospektivně 74 pacientů s CSA a srdečním selháním léčených pomocí ASV po dobu 36 ± 18 měsíců. Došlo ke zlepšení NYHA skóre, Epworthské škály dušnosti a krevních plynů. ASV byla dobře tolerovaná a velmi efektivní [6].
Meta‑analýza ukázala, že ASV zlepšila EF o 6 %, snížila AHI o 12 – 23/ hod ve srovnání s CPAP. Studie SERVE - HF je velká multicentrická randomizovaná studie, jejíž nábor začal v roce 2008. Na této studii se aktivně podílí i naše pracoviště. Primárním cílem studie je prokázat dlouhodobý efekt ASV na morbiditu a mortalitu u pacientů se srdečním selháním a CSA. Studie ADVENT - HF je další probíhající studie. Sleduje efekt ASV na mortalitu a počet hospitalizací u pacientů se srdečním selháním a spánkovou apnoí (OSA i CSA). Očekávané výsledky budou k dispozici nejdříve v roce 2015 (obr. 2) [7].
Obr. 2. Adaptivní servoventilátor. 
Srdeční resynchronizační terapie
Srdeční resynchronizační terapie (CRT) zlepšuje srdeční výdej koordinací kontrakce pravé a levé komory. Dalším velmi důležitým mechanizmem (který není dosud dostatečně doceněn) je snížení závažnosti mitrální regurgitace pomocí CRT. V konečném důsledku vlivem zlepšení systémové i plicní hemodynamiky dochází k poklesu výskytu centrální spánkové apnoe u pacientů se srdečním selháním a SDB. Opakovaně bylo prokázáno, že CRT vede k dlouhodobému snížení výskytu CSA – Cheyne - Stokesova periodického dýchání u pacientů se srdečním selháním – např. studie Gabora et al [8] nebo Oldenburga et al [9].
Kára et al studovali 12 pacientů s CSA - CSB, u nichž hodnotili akutní efekt CRT na výskyt poruch dýchání ve spánku, a to pomocí zapnutí a vypnutí stimulátoru po dobu tří nocí. Bylo zjištěno snížení AHI u pacientů se zapnutým CRT a naopak nárůst CSA - CSB po vypnutí stimulátoru [10]. Nejlepší respondéři byli přitom pacienti, u kterých správné nastavení CRT vedlo k významnému snížení závažnosti mitrální regurgitace (byl prokázán vztah mezi závažností mitrální regurgitace a výskytem centrální spánkové apnoe).
Srdeční transplantace
Obdobně jako u srdeční resynchronizační terapie, také srdeční transplantace v důsledku zlepšení plicní i systémové hemodynamiky vede ke zlepšení – úplnému vymizení CSA, což bylo opakovaně prokázáno [11,12]. Současně však byl opakovaně hlášen výskyt obstrukčních forem dýchání ve spánku, a to zřejmě v souvislosti s nárůstem tělesné hmotnosti způsobené imunosupresivní terapií [11,12]. Je rovněž pravděpodobné, že OSA se může spolupodílet na vzestupu krevního tlaku u těchto pacientů.
Kyslíková léčba
Podávání kyslíku může redukovat CSA u pacientů se srdečním selháním, což bylo dokumentováno v několika studiích. Sasayama et al studovali noční domácí podávání kyslíku po dobu jednoho roku u pacientů se srdečním selháním a CSA. Bylo zjištěno snížení AHI a zvýšení noční saturace kyslíkem. Bylo zaznamenáno zlepšení kvality života, snížení NYHA a zvýšení ejekční frakce levé komory (EF) [13]. Toyama et al sledovali efekt nočního domácího podávání kyslíku u pacientů se srdečním selháním a CSA. Došlo ke zlepšení AHI, maximální spotřeby kyslíku při zátěžovém testu a zvýšení EF [14]. Krachman et al sledovali vliv nočního podávání kyslíku po dobu jednoho měsíce na zlepšení EF. Zjistili, že i přes zlepšení AHI nedošlo ke zlepšení EF [15]. Oxygenoterapie tedy vede ke snížení výskytu CSA, zlepšení kvality života a podle některých studií i ke zlepšení EF. V současné době se proto doporučuje, aby každý pacient se signifikantní hypoxemií zjištěné při spánkové studii měl současně proveden i kyslíkový test. Optimální množství podávaného kyslíku by mělo být titrováno během vlastní polysomnografie a podle výsledku by mělo být zváženo zařazení noční oxygenoterapie do léčebného postupu. Jak je obecně známo, v klinické praxi je oxygenoterapie obtížně proveditelná.
Podávání oxidu uhličitého
Bylo prokázáno, že zvýšení hladiny oxidu uhličitého (CO2) během inspiria snižuje množství CSA - CSR. Toho může být dosaženo buď zvětšením mrtvého prostoru připojením plastového sáčku, nebo přímým podáváním CO2 pomocí obličejové masky, což udržuje hladinu CO2 nad úrovní, která vede ke spuštění apnoe. K požadovanému efektu může vést již minimální zvýšení CO2 (cca o 2 mmHg). Szolosi et al testovali podávání 100 % CO2 u pacientů s CSA a srdečním selháním. Podávání CO2 vedlo ke snížení CSA, ale nedošlo ke snížení počtu probouzecích reakcí (arousal) [16]. Lorenzo - Filho et al zjistili snížení výskytu CSA - CSR po podání CO2, které bylo provázeno zlepšením saturace krve kyslíkem [17]. Terapie pomocí CO2 není v současné době ve většině center k dispozici vzhledem k její velké náročnosti a nemožnosti monitorování hladiny vydechovaného a znovu nadechovaného CO2.
Medikamentózní léčba
Jak již bylo opakovaně konstatováno, základem medikamentózní léčby CSA je terapie srdečního selhání podle současných doporučení České kardiologické společnosti, která by měla být pacientům podávána v maximálních tolerovaných dávkách. Z dalších léků, které ovlivňují centrální spánkovou apnoi, lze využít teofylin a acetazolamid. Orální teofylin podávaný po dobu pěti dnů zlepšil výskyt CSA - CSR u pacientů se stabilním srdečním selháním [18,19]. Mechanizmus, jakým teofylin ovlivňuje spánkovou apnoi, není znám, uvažuje se o zlepšení senzitivity chemoreflexu. Vzhledem k tomu, že nejsou k dispozici dlouhodobé kontrolované studie, teofylin není k léčbě OSA používán. U srdečního selhání je teofylin nevhodný také pro jeho proarytmogenní potenciál. Podávání acetazolamidu každý večer po dobu šesti dnů vedlo k signifikantnímu snížení CSA - CSR a zlepšení kvality spánku [20]. Acetazolamid je mírné diuretikum, které diuretickým efektem zlepšuje hemodynamiku srdečního selhání. Současně způsobuje metabolickou acidózu, která stimuluje dýchání. To snižuje hladinu pCO2 a vede ke snížení počtu CSA [21].
Řízená kardiorehabilitace
Studie z posledních let zdůrazňují velký význam řízené kardiovaskulární rehabilitace v redukci projevů spánkové apnoe, přesto stále neexistuje oficiální doporučení pro její provádění a náplň. První studie, která prokazuje pozitivní efekt kardiovaskulární rehabilitace na redukci AHI u spánkových poruch, je práce japonských autorů Yamamoto et al [22].Tato práce prokázala snížení projevů především CSA - CSR po šestiměsíční řízené kardiorehabilitaci, aniž došlo k významným změnám v hmotnosti pacientů (obr. 3, tab. 1.).
Obr. 3. Doporučované schéma léčby. 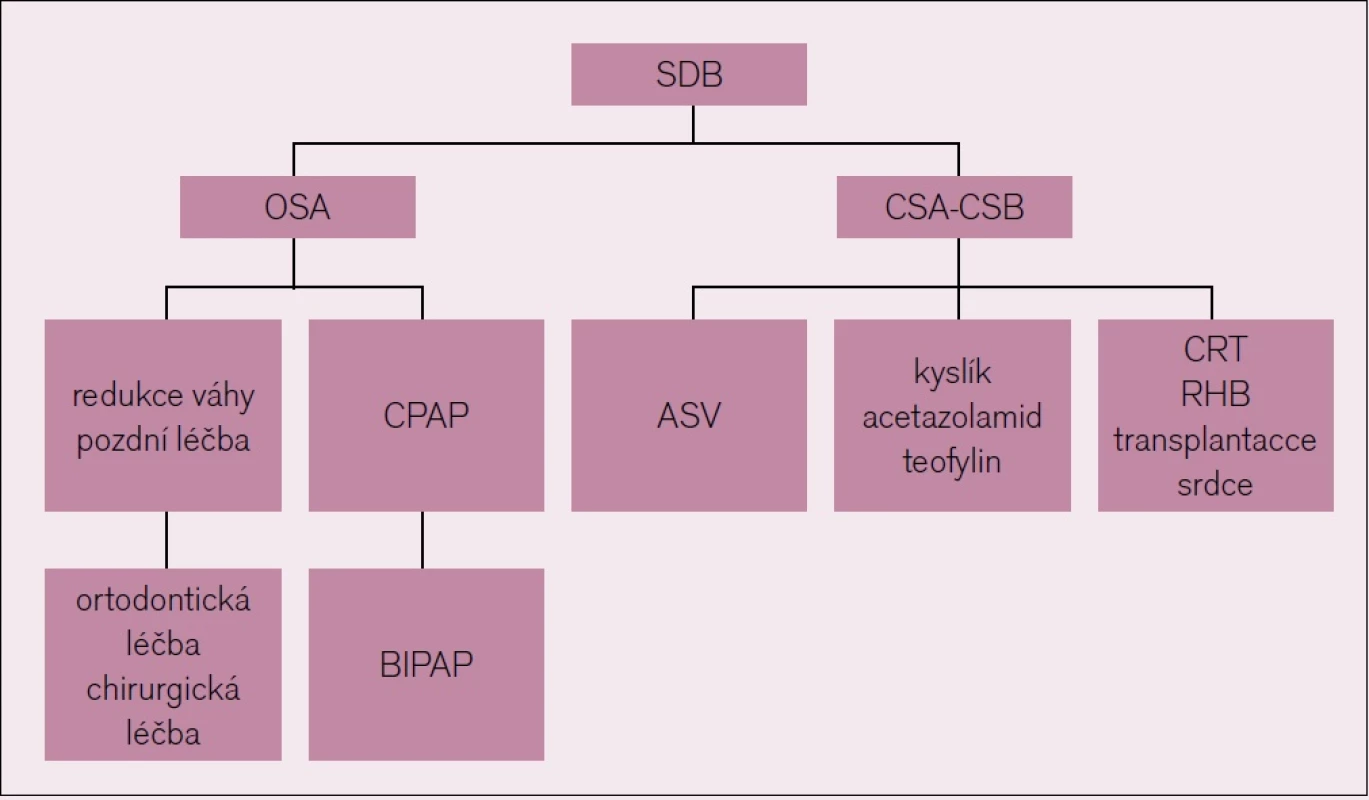
Tab. 1. Doporučení pro indikaci jednotlivých typů PAP. 
Závěr
Poruchy dýchání ve spánku se vyskytují ve vysokém procentu u pacientů s onemocněním kardiovaskulárního systému. Současná medicína nabízí vysoce účinné možnosti léčby jak obstrukční, tak centrální spánkové apnoe, které jsou pacienty dobře tolerovány. Pacienti s podezřením na výskyt spánkové apnoe by měli být zavčas odesláni do specializovaných center, která doporučují vhodný typ léčby vzhledem k základnímu i přidruženým onemocněním.
Tento článek byl podpořen Evropským regionálním fondem pro obnovu a rozvoj – projekt FNUSA-ICRC (No. CZ.1.05/ 1.1.00/ /02.0123), projektem Human Bridge Cardio a grantem IGA MZ ČR, NT11401.
Doručeno do redakce 3. 4. 2013
Přijato po recenzi 19. 4. 2013
MUDr. Pavel Matuška, Ph.D., FCCP1
doc. MUDr. Tomáš Kára, Ph.D.1,2
MUDr. Pavel Homolka, Ph.D.1,3
Ing. Miloš Bělehrad1
MUDr. Ondřej Ludka, Ph.D.1,4
prof. MUDr. Miroslav Souček, CSc.1,5
1 Mezinárodní centrum klinického výzkumu – Kardiovaskulární spánkové výzkumné centrum, LF MU a FN u sv. Anny v Brně
2 Mezinárodní centrum klinického výzkumu – I. interní kardioangiologická klinika LF MU a FN u sv. Anny v Brně
3 Klinika tělovýchovného lékařství a rehabilitace, LF MU a FN u sv. Anny v Brně
4 Interní kardiologická klinika LF MU a FN Brno
5 II. interní klinika LF MU a FN u sv. Anny v Brně
kara.tomas@mayo.edu
Zdroje
1. Šonka K, Příhodová I. Poruchy dýchání vázané na spánek. In: Nevšímalová S, Šonka K (eds). Poruchy spánku a bdění. 2. vyd. Praha: Galén 2007 : 273 – 302.
2. Joyce KL, Auckley D. Treatment of sleep disordered breathing. In: Avidan AY, Barkoukis TJ (eds). Review of Sleep Medicine. 3rd ed. Philadelphia: Elsevier Saunders 2012.
3. Sullivan CE, Issa FG, Berthon-Jones M et al. Reversal of obstructive sleep apnea by continuous positive airway pressure applied through the nares. Lancet 1981; 1(8225): 862 – 865.
4. Hastings PC, Vazir A, Meadows GE et al. Adaptive servo - ventilation in heart failure patiens with sleep apnea: A real world study. Int J Cardiol 2010; 139 : 17 – 24.
5. Bitter T, Westerheide N, Faber L et al. Adaptive servoventilation in diastolic heart failure and Cheyne - Stokes respiration. Eur Respir J 2010; 36 : 385 – 392.
6. Carnevale C, Georges M, Rabec C et al. Effectivness of adaptive servo ventilation in the treatment of hypocapnic central sleep apnea of various etiologies. Sleep Med 2011; 12 : 952 – 958.
7. SERVE - HF. Treatment of sleep - disordered breathing by adaptive servo-ventilation in patients with Heart Failure. UKCTG – UK Clinical Trials Gateway. http:/ / www.servehf.com/ en/ Health - professionals/ objective - of the - study.html.
8. Gabor JY, Newman DA, Barnard - Roberts V et al.Improvement i Cheyne - Stokes respiration following cardiac resynchronisation therapy. Eur Respir J 2005; 26 : 95 – 100.
9. Oldenburg O, Faber L, Vogt J et al. Influence of cardiac resynchronisation therapy on different type sof sleep disordered breathing. Eur J Heart Fail 2007; 9 : 820 – 826.
10. Kara T, Novak M, Nykodym J et al. Short‑term effects of cardiac resynchronisation therapy on sleep - disordered breathing in patiens with systolic heart failure. Chest 2008; 134 : 87 – 93.
11. Mansfield DR, Solin P, Roebuck T et al. The effect of successful heart transplant treatment of heart failure on central sleep apnea. Chest 2003; 124 : 1675 – 1681.
12. Javaheri S, Abraham WT, Brown C et al. Prevalence of obstructive sleep apnoea and periodic limb movement in 45 subjects with heart transplantation. Eur Heart J 2004; 25 : 260 – 266.
13. Sasayama S, Izumi T, Matsuzaki M et al. CHF - HOT Study Group. Improvement of quality of life with nocturnal oxygen therapy in heart failure patiens with central sleep apnea. Circ J 2009; 73 : 1255 – 1262.
14. Toyama T, Seki R, Kasama S et al. Effectivness of nocturnal home oxygen therapy to improve excercise capacity, cardiac fiction and cardiac sympathetic nerve activity in patients with chronic heart failure and central sleep apnea. Circ J 2009; 73 : 299 – 304.
15. Krachman SL, Nugent T, Crocetti J et al. Effects of oxygen on left ventricular fuction in patients with Cheyne - Stokes respiration and congestive heart failure. J Clin Sleep Med 2005; 1 : 271 – 276.
16. Szollosi I, Jones M, Morell MJ et al. Effect of CO2 inhalation on central sleep apnea and arousals from sleep. Respiration 2004; 71 : 493 – 498.
17. Lorenzi - Filho G, Rankin F, Bies I et al. Effects of inhaled carbon dioxide and oxygen on Cheyne - Stokes repiration in patiens with heart failure. Am J Respir Crit Care Med 1999; 159 (5 Pt 1): 1490 – 1498.
18. Javaheri S, Parker TJ, Wexler L et al. Effect of theophylline on sleep - disordered breathing in heart failure. N Eng J Med 1996; 335 : 562 – 567.
19. Andreas S, Reiter H, Lüthje L et al. Differential effects of theophylline on sympathetic excitation hemodynamics and breathing in congestive heart failure. Circulation 2004; 110 : 2157 – 2162.
20. Bradley TD. Crossing the threshold: implications central sleep apnea. Am J Respi Crit Care Med 2002; 165(9): 1203 – 1204.
21. Javaheri S. Acetazolamide improves central sleep apnea in heart failure: a double‑blind, prospective study. Am J Respir Crit Care Med 2006; 173 : 234 – 237.
22. Yamamoto U, Mohri M, Shimada K et al. Six - month aerobic exercise training ameliorates central sleep apnea in patients with chronic heart failure. J Card Fail 2007; 13 : 825 – 829.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2013 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Levosimendan u pacientů s mechanickou srdeční podporou
- Fixní kombinace telmisartanu a thiazidového diuretika v léčbě hypertenze
- Nové možnosti léčby srdečního selhání a hypertenze
- Krátkodobá hospitalizace z pohledu ošetřovatelské péče u vybrané skupiny pacientů v kardiologii
- Recidivující akutní infarkt myokardu u pacienta s aneuryzmatem koronární tepny – kazuistika
- Zpráva z XXI. kongresu European Sleep Research Society a z XIV. českého a IX. česko-slovenského sjezdu spánkového lékařství
- K úmrtí prof. Alexandera Schirgera, M.D.
- Odešel prof. MU Dr. Jan Lukl, CSc.
- Galerie autorů
- Editorial
- Vyšetření poruch dýchání ve spánku od A do Z
- Spánková apnoe a kardiovaskulární onemocnění
- Léčba poruch dýchání vázaných na spánek u pacientů s onemocněním kardiovaskulárního systému
- Liší se ESC a ČKS doporučení pro diagnostiku a léčbu srdečního selhání?
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vyšetření poruch dýchání ve spánku od A do Z
- Léčba poruch dýchání vázaných na spánek u pacientů s onemocněním kardiovaskulárního systému
- Spánková apnoe a kardiovaskulární onemocnění
- Recidivující akutní infarkt myokardu u pacienta s aneuryzmatem koronární tepny – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



