-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaVyužití ultrazvuku v intervenční léčbě bolesti
The use of ultrasound in interventional pain management
Ultrasound-guided procedures are an integral part of interventional pain management. Ultrasound may be used in the outpatient setting, does not burden patients or staff with radiation and allows the visualisation of the needle passage and important anatomical structures in real time. The performed procedures include blocks of peripheral plexuses and nerves, the caudal block, interfascial applications, paravertebral blocks, interventions on the cervical and sacral sympathetic structures, injections to the cervical nerve roots, blockades of the facet joint innervation at the cervical, thoracic and lumbar levels, administration to the shoulder or hip joint, and injections to the periarticular structures and tendons. Ultrasound may also be used for diagnostic purposes in chronic pain management.
Keywords:
ultrasound – caudal blocks – stellate ganglion – nerve root – facet joints
Autoři: P. Michálek 1,2; M. Matias 1
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny, 1. lékařská fakulta Univerzity Karlovy a Všeobecná fakultní nemocnice v Praze 1; Department of Anaesthesia, Antrim Area Hospital, Antrim, Spojené království 2
Vyšlo v časopise: Anest. intenziv. Med., 29, 2018, č. 4, s. 217-223
Kategorie: Přehledový článek
Souhrn
Ultrazvukem navigované blokády jsou nedílnou součástí invazivních postupů v léčbě bolesti. Ultrazvuk lze použít v ambulanci, nezatěžuje pacienta ani personál ionizujícím zářením a umožňuje zobrazit průběh blokády i důležité anatomické struktury v reálném čase. Používané postupy zahrnují blokády periferních plexů a nervů, kaudální blokádu, bloky interfasciálních prostorů, paravertebrální blokády, výkony na krčním a sakrálním sympatiku, aplikace ke krčním míšním kořenům, blokády inervace facetových kloubů v krční, hrudní i bederní oblasti, aplikace do ramenního, kyčelního kloubu, do periartikulárních burz a šlach. Ultrazvuk je v léčbě chronické bolesti využíván i k diagnostickým účelům.
Klíčová slova:
ultrazvuk – kaudální blokáda – ganglion stellatum – míšní kořen – facetové klouby
ÚVOD
Výkony intervenční algeziologie jsou většinou prováděny s využitím radiologických metod. Jedná se jednak o techniky regionální anestezie, které jsou indikovány i v perioperačním období, ale také o blokády sympatiku, míšních kořenů, kloubů a jejich inervace, které běžně anesteziolog neovládá. Tyto výkony provádí intervenční algeziolog nebo intervenční radiolog. V minulosti byly algeziologické intervenční výkony řízeny převážně zobrazovacími metodami s použitím konvenčního rentgenového záření, jako je biplanární skiaskopie nebo výpočetní tomografie. Obě tyto metody ale zatěžují pacienta a někdy i personál ionizujícím zářením a je nutné nemocného transportovat na sál s mobilním C-ramenem nebo na CT pracoviště.
Ultrazvuková navigace je moderní zobrazovací metodou, je časově i prostorově nenáročná, je možné ji realizovat na lůžku („bedside“) a nezatěžuje pacienta ani personál ionizujícím zářením. Navíc není nutné použití kontrastní látky, lze se bezpečně vyhnout cévním i jiným strukturám, které leží v trajektorii jehly. První použití ultrazvuku k regionální anestezii bylo popsáno již v roce 1992, kdy rakouský anesteziolog Stephen Kapral provedl blokádu brachiálního plexu v interskalenickém prostoru. Krátce nato byl stejnými autory popsán první algeziologický zákrok pod vedením ultrazvuku – blokáda ganglion stellatum [1]. Přesto k rutinnímu využívání ultrazvuku v intervenční léčbě bolesti začalo docházet výrazně později než u perioperačních technik regionální anestezie, přibližně od roku 2010.
Ultrazvukem řízené techniky intervenční léčby bolesti je možné rozdělit na:
- a) blokády periferních nervů a plexů,
- b) neuroaxiální blokády,
- c) kompartmentové a interfasciální blokády,
- d) blokády sympatického nervového systému,
- e) blokády struktur páteře,
- f) aplikace do kloubů a jejich okolí.
LIMITACE ULTRAZVUKOVÉ NAVIGACE
V léčbě chronické bolesti má ultrazvuk podobné limitace jako v regionální anestezii – kvalita zobrazení významně závisí na schopnostech algeziologa, pořízení přístroje, sond a výcvik jsou finančně náročné, struktury uložené v hloubce jsou obtížně zobrazitelné, obezita nebo lokální edém mohou výkon učinit obtížným, nelze zobrazit struktury uložené za kostí a postakustické stínování může zhoršit vizualizaci nervů, které jsou uloženy za cévami [2].
VÝBĚR ULTRAZVUKOVÉ SONDY
V intervenční algeziologii používáme primárně lineární sondu s vysokou frekvencí pro precizní rozlišení povrchově uložených struktur. Při blokádách na krku je nezbytný přístroj s barevným zobrazením průtoku v cévách („colour flow mapping“ – CFM). Konvexní sondy jsou používány pouze pro výkony na hlubokých strukturách v dutině břišní nebo v pánvi [2].
BLOKÁDY PERIFERNÍCH NERVŮ A PLEXŮ
Mimo jednorázové aplikace lokálního anestetika je v léčbě bolesti často používán ultrazvuk pro zavádění katétru nebo pulzní radiofrekvenční léčbu k perifernímu nervu, případně plexu. Katétry jsou nejčastěji zaváděny k brachiálnímu plexu například při posttraumatických chronických bolestech nebo komplexním regionálním bolestivém syndromu horní končetiny. Preferovaným přístupem je interskalenický, supraklavikulární nebo infraklavikulární. Při neuropatických bolestech v inervační oblasti nervus medianus může být indikována jeho pulzní radiofrekvenční léčba pod ultrazvukovou kontrolou [3]. Katétrové techniky na dolní končetině mohou být indikovány u sedacího nervu, hlavně u chronických bolestí po amputaci.
Z ostatních periferních nervů se v léčbě bolesti uplatňuje často ultrazvukem navigovaná blokáda velkého okcipitálního nervu a aplikace lokálního anestetika nebo neurolytika k mezižeberním nervům. K velkému okcipitálnímu nervu je aplikováno lokální anestetikum (případně i s depotním steroidem) nebo pulzní radiofrekvenční léčba. Používána je „in plane“ technika mezi hlubokými dorzolaterálními krčními svaly, m. semispinalis capitis a m. obliquus capitis inferior (obr. 1) [4]. Indikací této blokády jsou především okcipitální neuralgie a některé další typy chronických bolestí hlavy. Technika ultrazvukem řízené blokády mezižeberního nervu spočívá v identifikaci žebra, pleury, mezižeberních svalů, cév a nervu (obr. 2) obvykle v zadní axilární čáře [5]. Indikací opakovaných bloků s lokálním anestetikem je obvykle bolest při zlomeninách žeber nebo postherpetická neuralgie. Aplikace neurolytika či radiofrekvenční ablace jsou prováděny při metastatickém postižení žeber nebo hrudní stěny.
Obr. 1. Blokáda nervus occipitalis major pod ultrazvukovou kontrolou. 1 – obratel C2, 2 – m. obliquus capitis inferior, 3 – m. semispinalis, 4 – n. occipitalis major 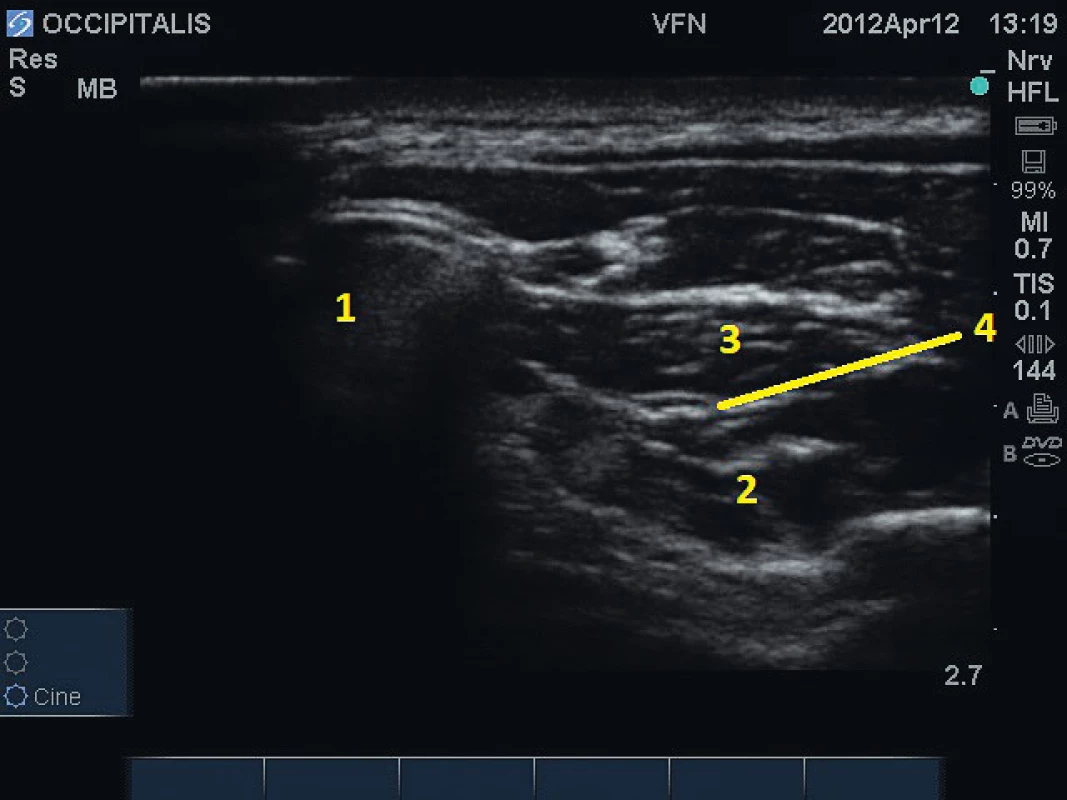
Obr. 2. Aplikace k mezižebernímu nervu. 1 – žebro, 2 – pleura, n – průběh jehly 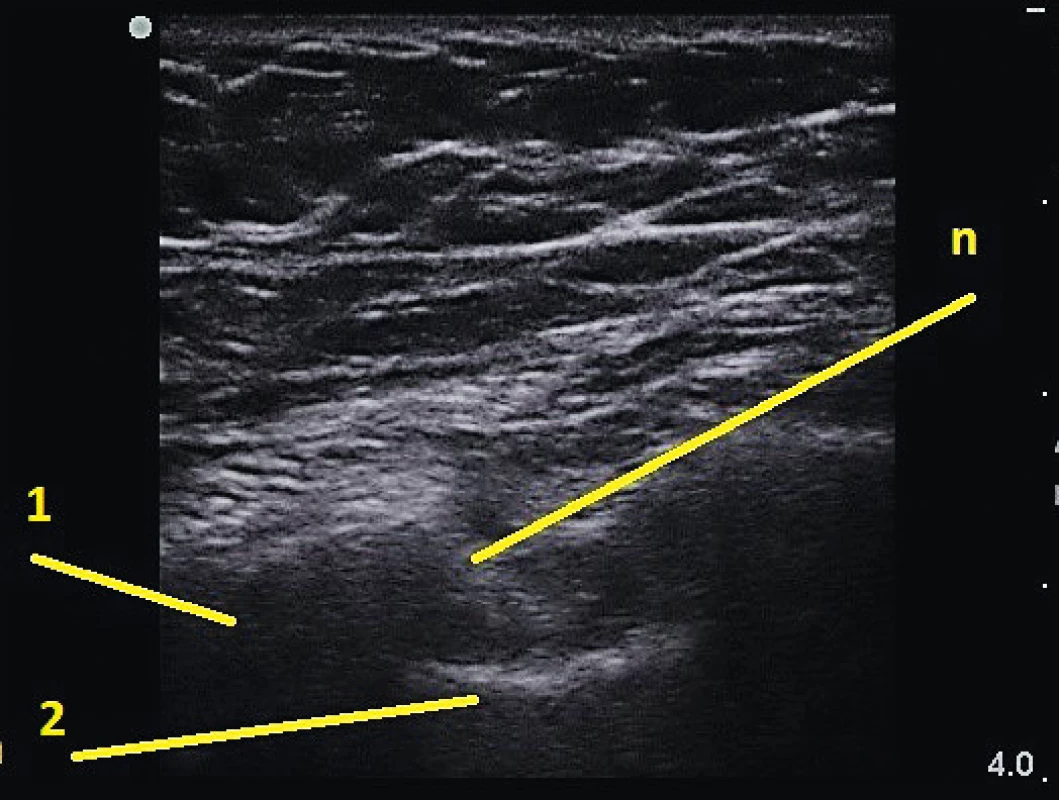
Supraskapulární nerv se podílí z více než 75 % na inervaci ramenního kloubu a přilehlých anatomických struktur. Nerv vzniká převážně z míšního kořene C5 a poté probíhá pod musculus trapezius a musculus omohyoideus na horní okraj lopatky a zanořuje se pod ligamentum suprascapulare do supraskapulárního zářezu. Při blokádě anestetikem (s depotním steroidem) nebo pulzní radiofrekvenci je možné použít původní přístup s lokalizací nervu v supraskapulárním zářezu [6] (obr. 3) nebo novější techniku, kdy je nerv blokován více proximálně, na krku pod musculus omohyoideus [7]. Výkon je indikován při chronických bolestivých stavech ramene, například při adhezivní kapsulitidě, syndromu zmrzlého ramene nebo artróze ramenního kloubu.
Obr. 3. Blokáda nervus suprascapularis v zářezu lopatky. 1 – supraskapulární zářez, 2 – ligamentum suprascapulare, n – jehla 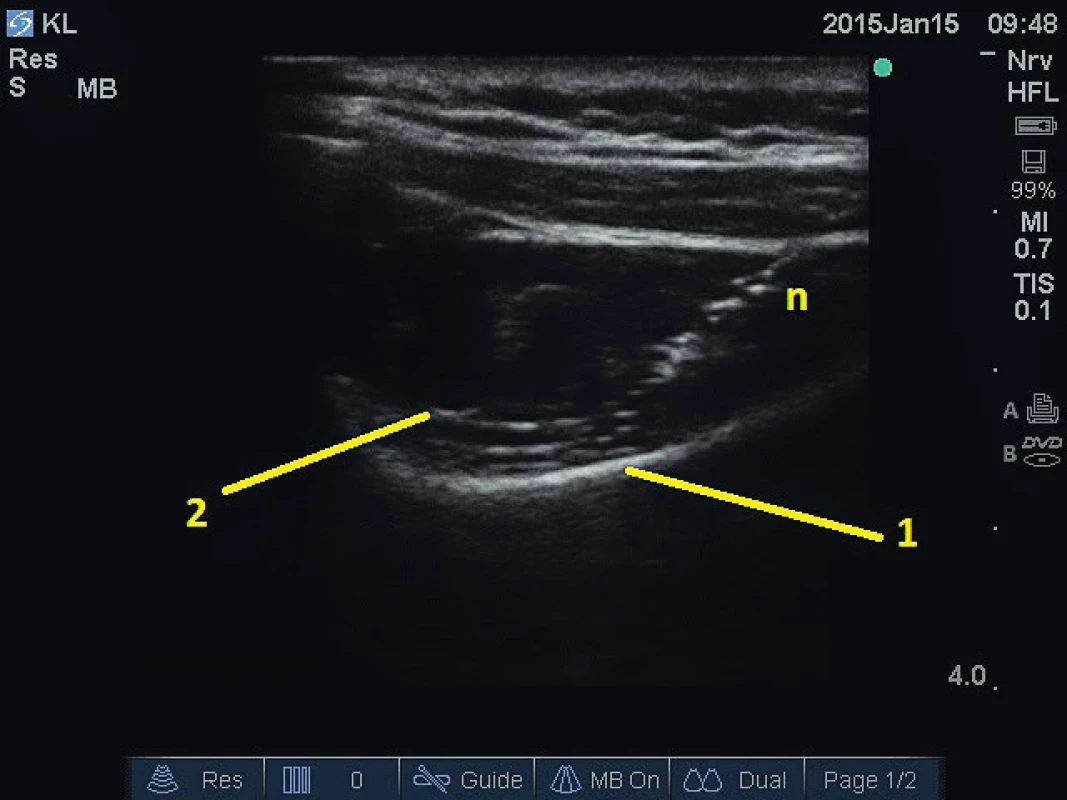
NEUROAXIÁLNÍ BLOKÁDY
Ultrazvuk je v léčbě bolesti k lokalizaci epidurálního nebo subarachnoidálního prostoru používán zřídka. Zavedení jehly v reálném čase je obtížné a často technicky nemožné mediálním přístupem z důvodu kostního stínu. V literatuře jsou popsány laterální a paramediální laminární techniky přístupu do epidurálního prostoru pod ultrazvukovou kontrolou [8], ale reálně je ultrazvuk nejvíce používán k odměření hloubky ligamentum flavum nebo tvrdé pleny především u obézních pacientů. Vlastní výkony jsou v léčbě bolesti obvykle prováděny pod kontrolou mobilním C-ramenem.
Nejčastěji indikovanou neuroaxiální blokádou pod ultrazvukovou kontrolou je v algeziologii aplikace lokálního anestetika a depotního steroidu do kaudálního prostoru [9]. Indikací jsou chronické bolesti při výhřezu meziobratlové ploténky, spinální stenóze nebo srůstech v epidurálním prostoru. Pacient leží na břiše s podloženou pánví a hiatus sacralis (sakrokokcygeální membrána) je nejprve lokalizován v příčné projekci. Sonda je poté stočena do podélné projekce ve střední čáře křížové kosti tak, aby na monitoru byla zřetelná dorzální plocha křížové kosti, vstup do kaudálního prostoru a sakrokokcygeální skloubení. Pomocí „in plane“ techniky je jehla zavedena do kaudálního epidurálního prostoru (obr. 4). Výhodou ultrazvukové navigace je kromě absence ionizujícího záření i možnost zavedení jehly do středu kaudálního prostoru se snížením rizika poranění cév.
Obr. 4. Kaudální epidurální blokáda. 2 – sakrokokcygeální membrána, 3 – dorzální povrch křížové kosti, n – jehla 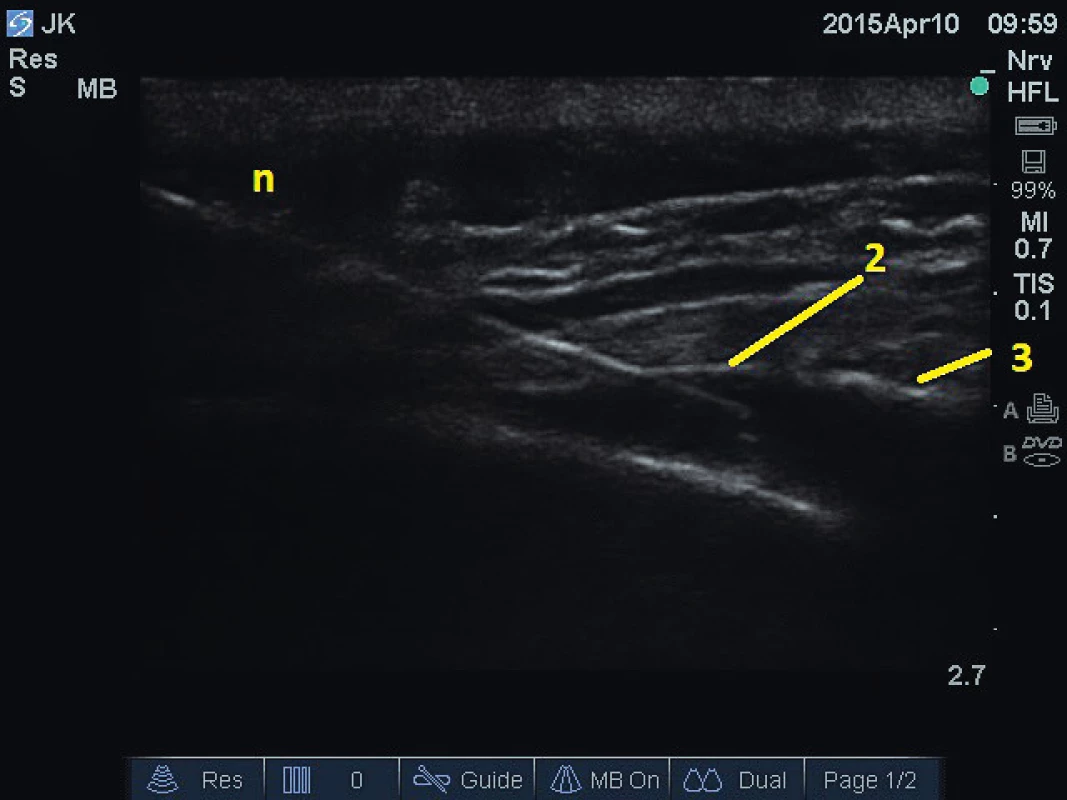
KOMPARTMENTOVÉ A INTERFASCIÁLNÍ BLOKÁDY
Nejčastější indikací těchto výkonů je pooperační analgezie po výkonech na hrudní nebo břišní stěně [10]. V léčbě chronické bolesti se tyto bloky používají méně. Interpektorální blokády je možné použít u chronických bolestí hrudní stěny [11]. PECS I blok spočívá v aplikaci lokálního anestetika mezi malý a velký pektorální sval, zatímco PECS II blok je kombinací aplikace anestetika mezi pektorální svaly a podání další dávky mezi musculus pectoralis minor a musculus serratus anterior. Kompletní jednostrannou analgezii hrudní stěny poskytne „serratus plane“ blok, při němž je lokální anestetikum podáváno pod ultrazvukovou kontrolou v přední axilární čáře nad a pod musculus serratus anterior [12] (obr. 5). Tento blok může být indikován u chronických pooperačních bolestí po mastektomii nebo torakotomii, ale také u postherpetické neuralgie nebo u nádorových bolestí hrudní stěny. Ultrazvukovou navigaci lze použít i pro jednorázové i katétrové techniky paravertebrální blokády. Výhodou je zobrazení vztahu pleury a postupu jehly v reálném čase s minimalizací rizika pneumotoraxu.
Obr. 5. „Serratus plane“ blok. 1 – m. serratus anterior, 2 – m. latissimus dorsi, 3 – žebro, n – průběh jehly 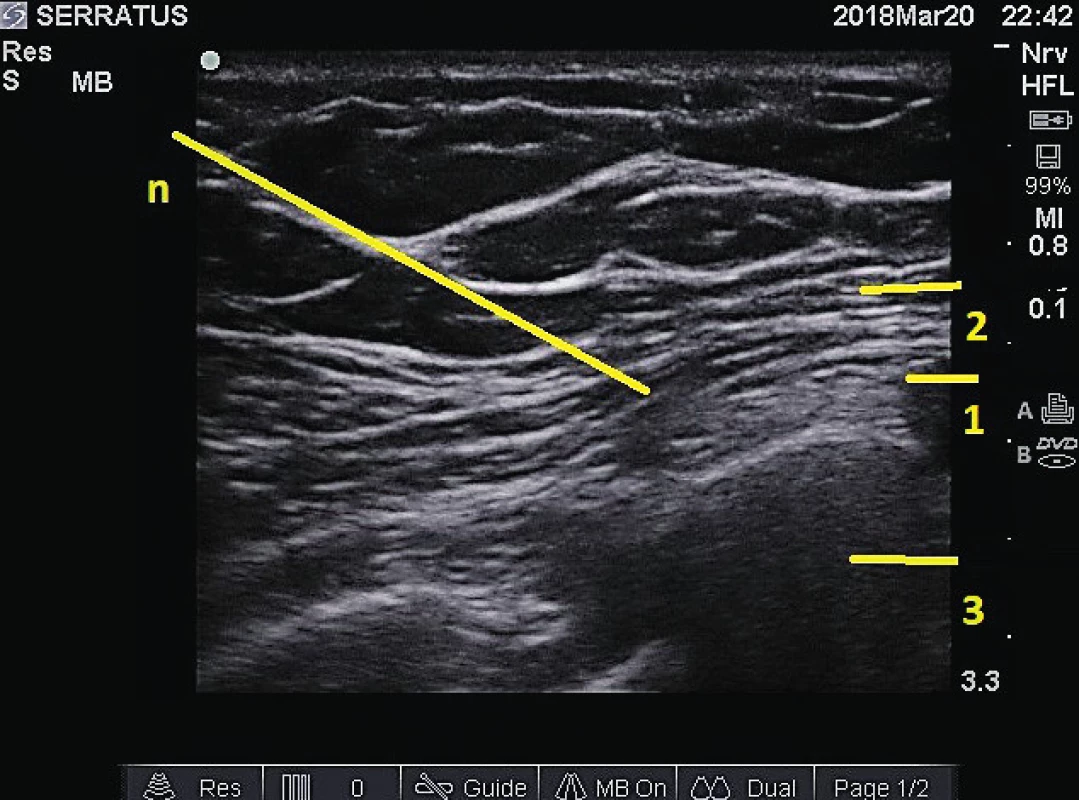
Na břišní stěně jsou používány v léčbě chronické bolesti dva typy blokád pod ultrazvukovou kontrolou – „transversus abdominis plane“ (TAP) a „rectus sheath“ blok [13]. Oba výkony slouží především k diferenciální diagnóze původu déletrvajících bolestí břicha. TAP blok spočívá v aplikaci lokálního anestetika, případně s adjuvantní látkou, mezi musculus obliquus abdominis internus a musculus transversus abdominis, zatímco při „rectus sheath“ bloku je lokální anestetikum podáno mezi bříško přímého břišního svalu a jeho dorzální fascii.
Další možností využívanou především k léčbě chronické pooperační bolesti po výkonech v tříselném kanálu je blokáda nervus ilioinguinalis a nervus iliohypogastricus [14]. Oba tyto nervy probíhají v břišní stěně mediálně od spina iliaca anterior superior uloženy mezi musculus obliquus abdominis internus a musculus transversus abdominis. Ultrazvukem navigovaná blokáda nervus femoris cutaneus lateralis je efektivním postupem u parestetické meralgie.
BLOKÁDY SYMPATICKÉHO NERVOVÉHO SYSTÉMU
Nejčastějším výkonem na vegetativním nervovém systému z indikace léčby bolesti je blokáda hvězdicovité uzliny – ganglion stellatum [15]. Důvodem k jejímu provedení může být komplexní regionální bolestivý syndrom, sympatikem udržovaná bolest nebo ischemické bolesti horní končetiny. U tohoto výkonu ultrazvuková navigace významně zvýšila bezpečnost. Ganglion stellatum leží v hlubokých strukturách přední části krku v blízkosti arteria carotis communis, vertebrální tepny a žíly. Navíc se zde ještě nachází vaskularizovaná štítná žláza [16]. Dřívější techniky podle orientačních bodů využívaly přední přístup a byly spojené s rizikem poranění výše uvedených struktur nebo i trachey. Pod ultrazvukovou kontrolou většinou postupujeme „in plane“ z laterální strany krku pod jugulární žilou a společnou krkavicí pod ventrální fascii musculus longus colli, kde je uložen krční sympatický provazec s ganglii (obr. 6).
Obr. 6. Blokáda ganglion stellatum. 1 – štítná žláza, 2 – m. sternocleidomastoideus, 3 – v. jugularis interna, 4 – a. carotis communis, 5 – m. longus colli, n – jehla 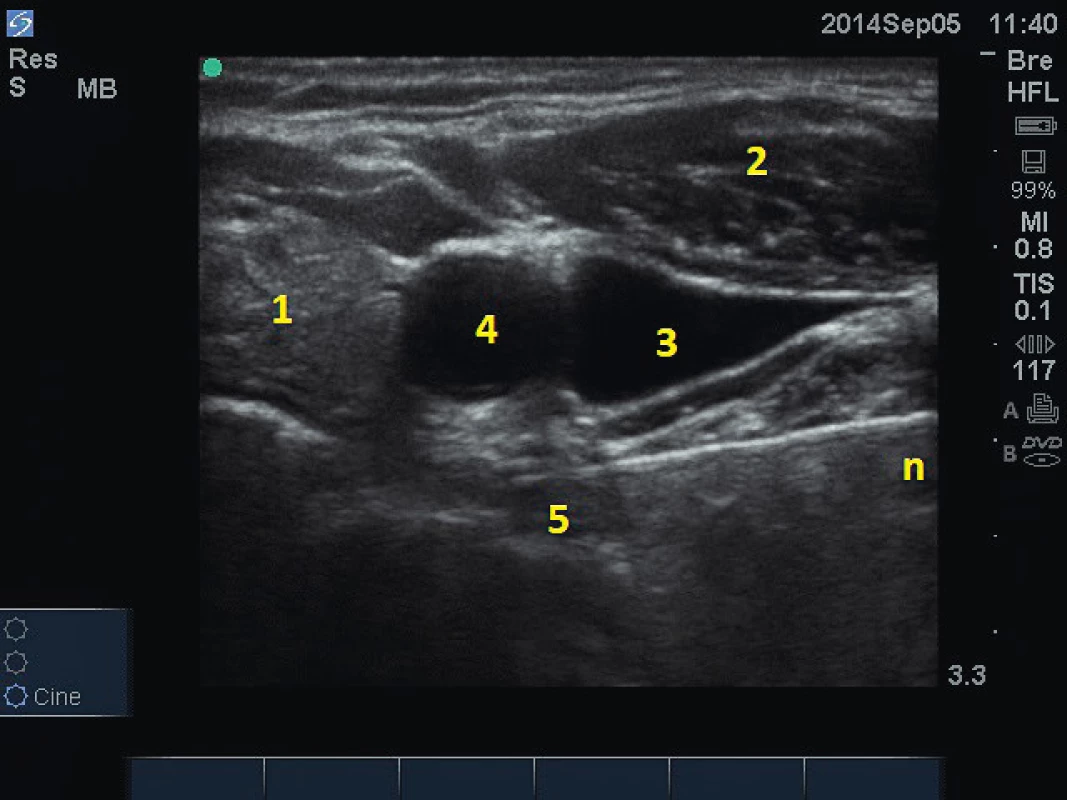
Z dalších výkonů na vegetativním nervovém systému byly popsány transabdominální přístupy k plexus coeliacus [17] a plexus hypogastricus superior [18]. Výkony jsou prováděné s abdominální, konvexní nebo semikonvexní sondou, jsou technicky obtížné, spojené s rizikem punkce střeva nebo žaludku a v klinické praxi nenalezly větší uplatnění.
Jednoduchou technikou s pomocí ultrazvuku je blokáda ganglion impar. Pod ultrazvukovou kontrolou je lokalizováno sakrokokcygeální skloubení a pomocí „out of plane“ techniky zavádíme jehlu skrz nebo podél skloubení do presakrálního prostoru [19]. Výkon je indikován u chronické bolesti hráze, zevních genitálií a kostrče.
BLOKÁDY STRUKTUR PÁTEŘE
V léčbě chronické bolesti je v rámci diagnosticko-prognostických blokád lokální anestetikum aplikováno k míšním kořenům, do facetových (zygapofyzeálních) kloubů, do sakroiliakálního skloubení.
Míšní kořeny v hrudní a bederní oblasti jsou pod ultrazvukem velmi obtížně zobrazitelné a jejich obstřiky jsou rutinně prováděny pod skiaskopickou, CT nebo MRI kontrolou. V krční oblasti jsou pod ultrazvukem velmi dobře viditelné výstupy pátého, šestého a sedmého krčního míšního nervu a ultrazvuk může být využit pro jejich blokádu při krčních kořenových syndromech [20] (obr. 7). Přesto se doporučuje kombinace se skiaskopickou navigací, případně i s elektroneurostimulací, protože pouze pod ultrazvukovou kontrolou se hrot jehly nedostane dostatečně hluboko do foramina tak, aby ležel v blízkosti ganglia dorzálního kořene (DRG). Dorzální větve sakrálních míšních nervů je také možné blokovat za pomoci ultrazvuku. Foramina křížové kosti jsou lokalizována pod ultrazvukem jako náhlé výpadky hyperechogenní linie periostu os sacrum
Obr. 7. Zobrazení míšního kořene C5. 1 – přední hrbolek příčného výběžku C5, 2 – míšní kořen C5, n – jehla 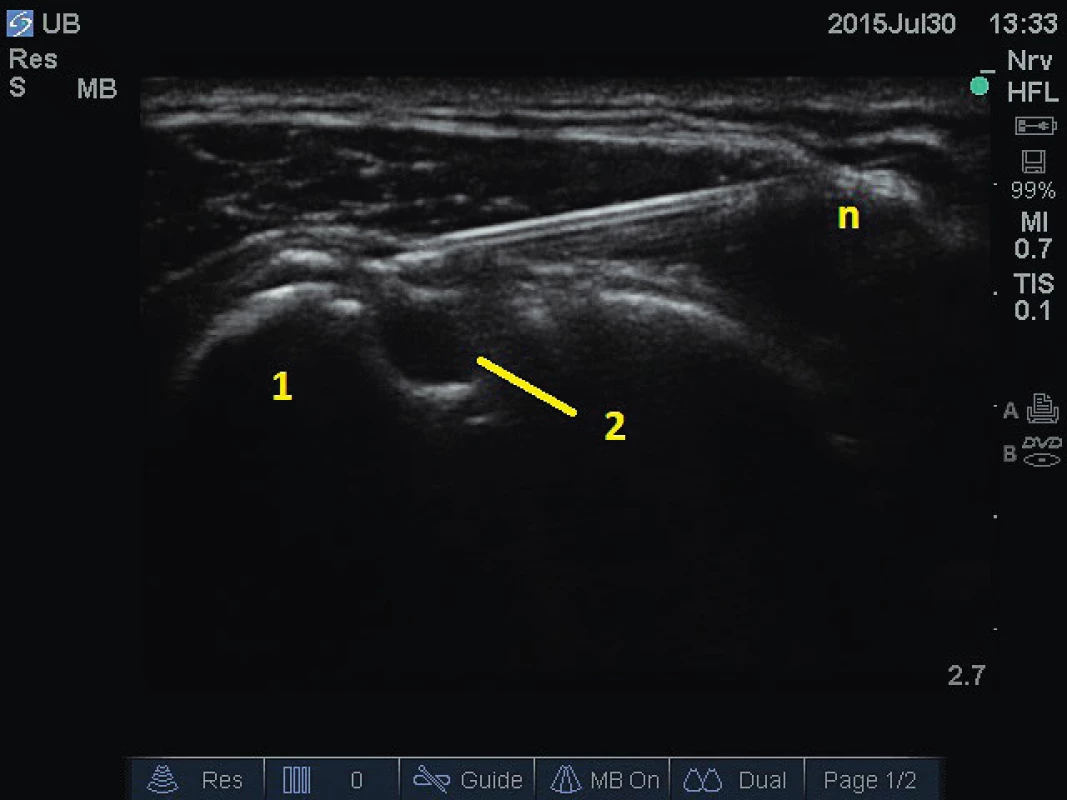
Při facetových bolestech byly v minulosti využívány aplikace lokálního anestetika a steroidu přímo do kloubu, nejčastěji pod CT kontrolou. V posledních letech je dávána přednost blokádě nebo termickému přerušení inervace facetových kloubů, což je mediální raménko dorzální větve míšního nervu [21]. V krční oblasti jsou mediální raménka horních krčních nervů dokonce viditelná pod ultrazvukem [22], v bederní oblasti je lokalizován příčný výběžek příslušného obratle (obr. 8) a léčebná směs aplikována na nejvíce mediální část příčného výběžku, kde probíhá ramus medialis [23].
Obr. 8. Anatomie pro blokádu ramus medialis (inervace facetového kloubu) v bederní oblasti. 1 – obratlový trn, 2 – příčný výběžek obratle, 3 – paravertebrální svaly, n – jehla 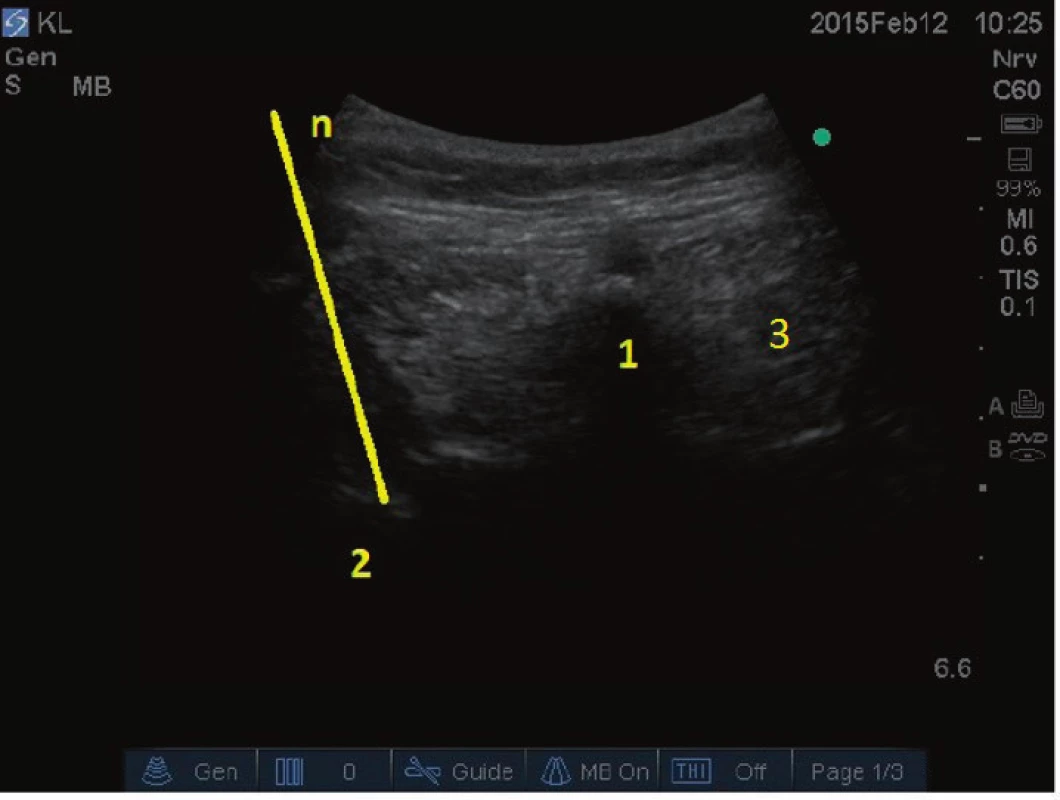
Dalším výkonem, který je rutinně prováděn pod ultrazvukovou kontrolou, je aplikace lokálního anestetika a depotního steroidu do sakroiliakálního skloubení nebo do jeho blízkosti [24]. S použitím lineární (případně konvexní, kurvilineární) sondy je zobrazena křížová kost, kyčelní kost a sakroiliakální skloubení (obr. 9). Podle etiologie bolesti je léčebná směs aplikována do horní nebo dolní části skloubení.
Obr. 9. Aplikace k sakroiliakálnímu skloubení pod ultrazvukovou kontrolou. 1 – kost křížová, 2 – kost kyčelní, 3 – skloubení, n – jehla 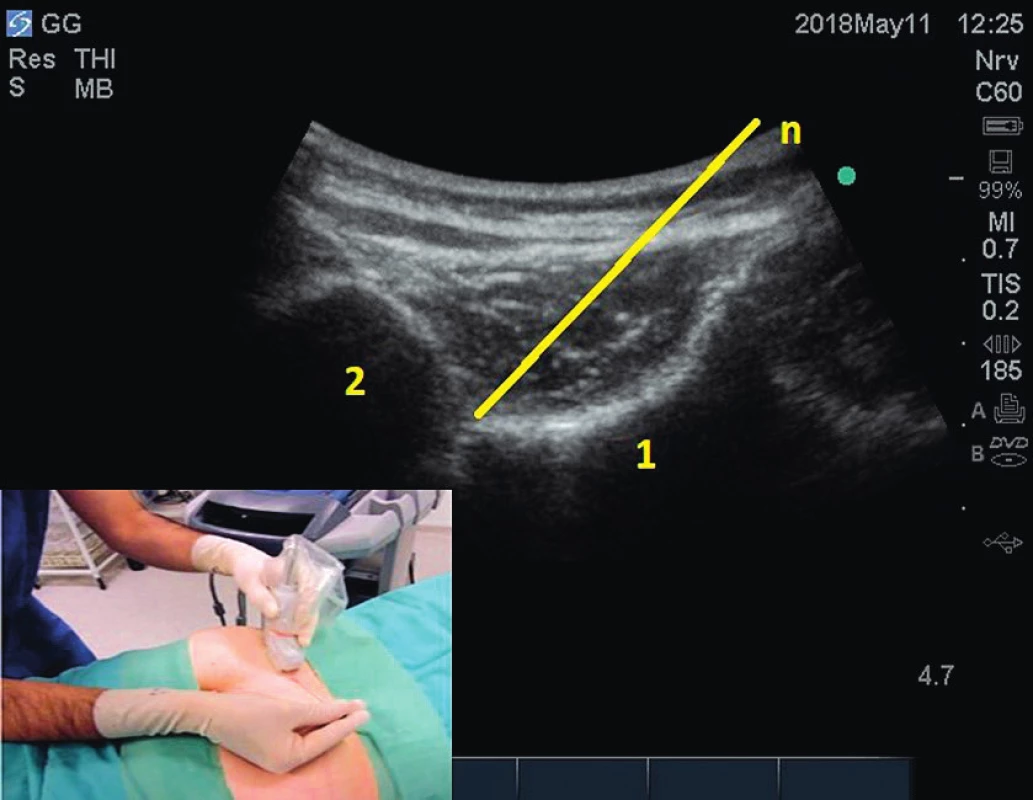
APLIKACE DO KLOUBŮ A JEJICH OKOLÍ
Klouby, jejich pouzdra i okolní vazivové a svalové struktury jsou velmi dobře viditelné pod ultrazvukem. S použitím ultrazvukové kontroly se nitrokloubní aplikace staly velice jednoduchou, ambulantní technikou. V intervenční léčbě bolesti se nejčastěji používají aplikace přímo do kloubů, blokáda nebo radiofrekvenční destrukce inervace velkých kloubů nebo aplikace do burz či šlach v okolí kloubních pouzder.
V oblasti ramene je ultrazvuk využíván k aplikaci přímo do glenohumerálního kloubu, do subakromiální, subdeltoidní nebo subkorakoidní burzy a zřídka i do rotátorové manžety [25]. Indikací jsou chronické bolesti ramene při adhezivní kapsulitidě, chronické burzitidě nebo artróze ramenního kloubu. Aplikace 2% lidokainu s depotním kortikosteroidem do kyčelního kloubu je využívána u pacientů s pokročilou artrózou jako analgetický „bridge“ před náhradou nebo u nemocných, kteří jsou indikováni ke konzervativní léčbě [26]. Peritrochanterická burza je dalším místem, do něhož je možné podat anestetikum pod ultrazvukovou kontrolou. V literatuře jsou dostupné i kazuistiky popisující blokádu inervace kyčelního nebo kolenního kloubu pod ultrazvukem [27].
OSTATNÍ MOŽNOSTI VYUŽITÍ ULTRAZVUKU
V intervenční léčbě bolesti je možné aplikovat ultrazvuk i do šlach, například při syndromu tenisového nebo golfového lokte, do hlubokých pánevních svalů při jejich kompartment syndromu, k aplikaci botulotoxinu do svalů při jejich spazmech, ke kryoanalgezii terminálních nervů, k infiltraci okolí neuronů [2]. Dále se ultrazvuk uplatňuje i v diagnostice bolestivých stavů, jako jsou kompresivní a úžinové syndromy nebo chronické zánětlivé změny.
ZÁVĚR
Každý intervenční algeziolog by měl být schopný samostatně provádět blokády nervových struktur pod ultrazvukovou kontrolou. Pro pacienta jsou méně zatěžující než výkony pod skiaskopií nebo CT, lze je provádět v ambulantních podmínkách a bez přítomnosti radiologa. Pro většinu výkonů nicméně neexistuje dostatek důkazů, a proto je nutná realizace velkých randomizovaných studií, které by potvrdily předpokládané výhody ultrazvukové navigace v léčbě chronické bolesti [28].
Práce je původní, nebyla publikována ani není zaslána k recenznímu řízení do jiného média.
Autoři prohlašují, že nemají střet zájmů v souvislosti s tématem práce.
Oba autoři rukopis četli, souhlasí s jeho zněním a zasláním do redakce časopisu Anesteziologie a intenzivní medicína.
Podíl autorů na vytvoření článku:
MP: provedl rešerši literatury a napsal první verzi článku.
MM: korigoval první verzi článku, doplnil literaturu o recentní citace.
Oba autoři: vytvořili didaktické obrázky k článku a podíleli se na finální verzi rukopisu.
Do redakce došlo dne 18. 5. 2018.
Do tisku přijato dne 3. 7. 2018.
Adresa pro korespondenci:
prof. MUDr. Pavel Michálek, Ph.D., DESA, M.Sc.
Zdroje
1. Kapral S, Krafft P, Gosch M, et al. Ultrasound imaging for stellate ganglion block: direct visualization of puncture siteand local anesthetic spread. A pilot study. Reg Anesth. 1995;20 : 323–328.
2. Korbe S, Udoji EN, Ness TJ, Udoji MA. Ultrasound-guided interventional procedures for chronic pain management. Pain Manage. 2015;5 : 465–482.
3. Chen LC, Ho CW, Sun CH, et al. Ultrasound-guided pulsed radiofrequency for carpal tunnel syndrome: a single-blinded randomized controlled study. PLoS One. 2015;10:e0129918.
4. Greher M, Moriggl B, Curatolo M, et al. Sonographic visualization and ultrasound-guided blockade of the greater occipital nerve: a comparison of two selective techniques confirmed by anatomical dissection. Br J Anaesth. 2010;104 : 637–642.
5. Bhatia A, Gofeld M, Ganapathy S, et al. Comparison of anatomic landmarks and ultrasound guidance for intercostal nerve injections in cadavers. Reg Anesth Pain Med. 2013;38 : 503–507.
6. Harmon D, Hearty C. Ultrasound-guided suprascapular nerve block technique. Pain Physician. 2007;10 : 743–746.
7. Siegenthaler A, Moriggl B, Mlekusch S, et al. Ultrasound-guided suprascapular nerve block, description of a novel supraclavicular approach. Reg Anesth Pain Med. 2012;37 : 325–328.
8. Elgueta MF, Duong S, Finlayson RJ, Tran DQ. Ultrasonography for neuraxial blocks: a review of the evidence. Minerva Anestesiol. 2017;83 : 512–523.
9. Michálek P, Součková A, Svítek M, Kondrová D. Kaudální blokáda pod ultrazvukovou kontrolou. Anest intenziv Med. 2015;26 : 29–32.
10. Michálek P, Vobrubová E. Ultrazvukem naváděné kompartmentové bloky v pooperační analgézii. Anest intenziv Med. 2013;24 : 410–418.
11. Kurhade NS, Page ND. Pectoral nerve block: a novel modality for managing chronic chest wall pain. Indian J Pain. 2017;31 : 73–74.
12. Takimoto K, Nishijima K, Ono M. Serratus plane block for persistent pain after partial mastectomy and axillary node dissection. Pain Physician. 2016;19:E481–E486.
13. Herring AA, Stone MB, Nagdev AD. Ultrasound-guided abdominal wall nerve blocks in the ED. Am J Emerg Med. 2012;30 : 759–764.
14. Thomassen I, van Suijlekom JA, van de Gaag A, et al. Ultrasound-guided ilioinguinal/iliohypogastric nerve blocks for chronic pain after inguinal hernia repair. Hernia. 2013;17 : 329–332.
15. Kim H, Song SO, Jung G. A lateral paracarotid approach for ultrasound-guided stellate ganglion block with a linear probe. J Anesth. 2017;31 : 458–462.
16. Gabrhelík T, Michálek P, Dobiáš M, et al. Ultrazvukem řízená blokáda krčního sympatiku u pacientů s atypickou anatomií krční oblasti. Bolest. 2011;14 : 77–81.
17. Bhatnagar S, Joshi S, Rana SP, et al. Bedside ultrasound-guided celiac plexus neurolysis in upper abdominal cancer patients: a randomized, prospective study for comparison of percutaneous bilateral paramedian vs unilateral paramedian needle insertion technique. Pain Pract. 2014;14:E63–E68.
18. Mishra S, Bhatnagar S, Rana SP, et al. Efficacy of the anterior ultrasound-guided superior hypogastric plexus neurolysis in pelvic cancer pain in advanced gynecological cancer patients. Pain Med. 2013;14 : 837–842.
19. Johnson PJ, Michálek P. Blockade of the ganglion impar (Walther) using ultrasound and a loss of resistance technique. Prague Med Rep. 2012;113 : 53–57.
20. Kang S, Yang SN, Kim SH, et al. Ultrasound-guided cervical nerve root block: does volume affect the spreading pattern? Pain Med. 2016;17 : 1978–1984.
21. Gabrhelík T, Adamus M, Pieran M. Radiofrekvenční terapie facetových bolestí páteře. Česk Slov Neurol N. 2009;72 : 125–131.
22. Freire V, Grabs D, Lepage-Saucier M, Moser TP. Ultrasound--guided cervical facet joint injections: a viable substitution for fluoroscopy-guided injections? J Ultrasound Med. 2016;35 : 1253–1258.
23. Galiano K, Obweheser AA, Bodner G, et al. Ultrasound guidance for facet joint injections in the lumbar spine: a computed tomography-controlled feasibility study. Anesth Analg. 2005;101 : 579–583.
24. Perry JM, Colberg RE, Dault SL, et al. A cadaveric study assessing the accuracy of ultrasound-guided sacroiliac joint injections. PM & R. 2016;8 : 1168–1172.
25. Fawcett R, Grainger A, Robinson P, et al. Ultrasound--guided subacromial-subdeltoid bursa corticosteroid injections: a study of short and long-term outcomes. Clin Radiol. 2018;doi:10.1016/j.crad.2018.03.016.
26. Rowbotham EJ, Grainger AJ. Ultrasound-guided intervention around the hip joint. Am J Roentgenol. 2011;197 : 122–127.
27. Kim DH, Choi SS, Yoon SH, et al. Ultrasound-guided genicular nerve block for knee osteoarthritis: a double-blind, randomized controlled trial of local anesthetic alone or in combination with corticosteroid. Pain Physician. 2018;21 : 41–52.
28. Perrine DC, Votta-Velis G, Borgeat A. Ultrasound indications for chronic pain management: an update on the most recent evidence. Curr Opin Anesthesiol. 2016;29 : 600–605.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Sepse a novinky 2018Článek EKG v klinické praxiČlánek EKG lekce 1Článek Zajímavosti, tipy a triky
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2018 Číslo 4- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Aceklofenak v léčbě muskuloskeletálních onemocnění – srovnání s dalšími NSAIDs z hlediska účinnosti a bezpečnosti
- Prokalcitonin: marker vhodný pro diagnostiku sepse i hodnocení antimikrobiální léčby
- Metamizol a jeho pozice v léčbě bolesti
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- Porovnanie katétrovej vysokofrekvenčnej dýzovej ventilácie pľúc a konvenčnej ventilácie počas intervenčnej bronchoskopie u pacientov s obštrukciou dýchacích ciest
- Akutní koronární syndrom po nekardiochirurgických operačních výkonech
- Calprotectin a calgranulin C v krvi u polytraumatizovaných pacientů
- Horečka po spinálních traumatech
- Spontánní návrat antikoagulačního účinku kumulovaného dabigatranu po odeznění účinku antagonisty: Kazuistika pacienta s život ohrožujícím krvácením
- Nová definice status epilepticus a možnosti jeho farmakologické léčby
- Restriktivní versus liberální tekutinová terapie
- Využití ultrazvuku v intervenční léčbě bolesti
- Sepse a novinky 2018
- Překlady pacientů mezi pracovišti a „spádová“ zdravotnická zařízení
- Analgezie u vaginálního porodu
- Péče o zemřelého dárce orgánů s diagnózou smrti mozku
- Smrt mozku, péče o dárce orgánů
- Evoluční adaptační mechanismy (nejenom na hypoxii) a jejich význam pro klinickou medicínu
- EKG v klinické praxi
- EKG lekce 1
- Zajímavosti, tipy a triky
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Nová definice status epilepticus a možnosti jeho farmakologické léčby
- EKG lekce 1
- Překlady pacientů mezi pracovišti a „spádová“ zdravotnická zařízení
- Využití ultrazvuku v intervenční léčbě bolesti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



