-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaFARIM – FARmakoterapie po Infarktu Myokardu
FARIM – FARmakoterapie po Infarktu Myokardu (Post-Myocardial Infarction Pharmacotherapy study)
A total of 2,500 patients with an anamnesis of myocardial infarction at least 1 month prior to inclusion in the study who visited a general practitioner or an internal medicine or cardiology specialist were examined. Through an internet-based portal, physicians entered patient data, their complaints, treatment, blood pressure, heart rate and main biochemical parameters. There were more men (1 787 vs. 713) and patients under 70 years of age (1 491 vs. 1 009) in the cohort. Eighteen percent of patients had more than one MI. Mean age at the first infarction was 59.2 years in men and 64.9 in women (p < 0.001). NYHA breathlessness category higher than II was reported by 13.0% of patients only, 57.2% of patients reported they never had chest pain following an MI. Hypertension was the most frequent co-morbidity (84%). The mean blood pressure was 132/79 mmHg with no difference between men and women, the mean heart rate was 68/min, the mean cholesterol level was 4.55 mmol/l. 66% of patients had been prescribed all recommended pharmacotherapeutic groups according to guidelines (RAAS blockers, beta-blockers, statins, antiaggregation agents) and each group individually was used in > 90% of patients. There were no differences between men and women and older and younger patients. ACE inhibitors and statins were not always prescribed in recommended (high) doses. Ramipril and perindopril were the most frequently prescribed ACE inhibitors and atorvastatin the most frequently prescribed statin. There was a high level of compliance when it came to achieving the target blood pressure and heart rate values as well as to prescribing of the recommended drug groups. However, renin-angiotensin system-blocking agents and statins are not being prescribed in sufficiently high doses and this should be improved.
Key words:
myocardial infarction – therapy – target values
Autoři: J. Špinar 1; J. Vítovec 2; L. Špinarová V Zastoupení Řešitelů Studie Farim 2
Působiště autorů: Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC 1; I. interní kardio-angiologická klinika Lékařské fakulty MU a FN u sv. Anny v Brně, přednosta prof. MUDr. Jiří Vítovec, CSc., FESC 2
Vyšlo v časopise: Vnitř Lék 2011; 57(9): 778-784
Kategorie: 65. narozeniny MUDr. Jany Lacinové a 60. narozeniny prim. MUDr. Milana Tržila
Souhrn
V době od 1.
9. 2009 do 31. 3. 2010 jsme vyšetřili 2 500 nemocných s anamnézou infarktu myokardu před více než 1 měsícem, kteří navštívili ambulanci praktického lékaře, internisty či kardiologa. Lékaři pomocí internetového portálu zadávali údaje o nemocných, jejich obtíže, léčbu, krevní tlak, tepovou frekvenci a základní biochemické parametry. V souboru převažovali muži (1 787 vs 713) a osoby mladší 70 let (1 491 vs 1 009). Více než jeden infarkt prodělalo 18 % nemocných. Průměrný věk při prvním infarktu byl 59,2 let u mužů a 64,9 let u žen (p < 0,001). Dušnost dle NYHA klasifikace více než II udalo pouze 13,0 % nemocných, 57,2 % nemocných udalo, že po infarktu neměli nikdy bolest na hrudi. Nejčastějším doprovodným onemocněním byla hypertenze (84 %). Průměrný krevní tlak byl 132/79 mm Hg, bez rozdílu mezi muži a ženami, průměrná tepová frekvence byla 68/min, průměrná hladina cholesterolu byla 4,55 mmol/l. 66 % nemocných užívalo všechny doporučené lékové skupiny dle guidelines (blokátory RAAS, beta-blokátory, statiny, antiagregacia) a každá léková skupina jednotlivě byla zastoupena u > 90 % nemocných. Nebyly rozdíly mezi muži a ženami a staršími a mladšími. Nedostatečně byly podávány doporučené (vysoké) dávky ACE inhibitorů a statinů. Nejčastěji podávaný ACE inhibitor byl ramipril a perindopril a nejčastěji podávaný statin atorvastatin. Dosahování cílových hodnot krevního tlaku, cholesterolu a tepové frekvence bylo na vysoké úrovni, stejně tak jako preskripce doporučených lékových skupin. Rezervy vidíme v podávání nedostatečných dávek léků blokujících systém renin-angiotenzin a statinů.Klíčová slova:
infarkt myokardu – terapie – cílové hodnotyÚvod
Kardiovaskulární nemoci jsou v rozvinutých zemích hlavní příčinou úmrtí, výrazně se podílejí na invaliditě a nemocnosti populace a ve stále větší míře na rostoucích nákladech zdravotní péče [1]. Světová zdravotnická organizace (WHO) uvádí, že kardiovaskulární onemocnění jsou zodpovědná asi za 30 % celosvětové mortality [2]. V České republice se odhaduje, že ročně asi 40 000 lidí dostane infarkt myokardu a asi 800 000 trpí chronickou ischemickou chorobou srdeční [3,4].
Úmrtnost na infarkt myokardu se významně snížila v 60. letech 20. století založením jednotek intenzivní péče a koronárních jednotek, kde se léčily především akutní komplikace infarktu jako arytmie či hypotenze. Další zlom znamenal objev trombolytik v 80. letech minulého století a posledních 20 let je ve znamení intervenční kardiologie – angioplastiky, tromboaspirace, stenty a další [3,4]. Standardizovaná úmrtnost na infarkt myokardu v České republice klesla mezi lety 1994–2004 ze 195 na 95 na 1 milion obyvatel u mužů a z 90 na 45 na milion obyvatel u žen.
Mezi základní postupy léčby po infarktu myokardu patří:
- reperfuze,
- zábrana remodelace,
- zábrana restenózy,
- zábrana retrombózy.
Mezi základní léky po infarktu myokardu patří:
- blokáda systému renin-angiotenzin-aldosteron inhibitory konvertujícího enzymu (ACEI) a/nebo blokátory receptoru 1 pro angiotenzin II (ARB). Ve fázi klinického zkoušení jsou přímé blokátory reninu. Základem jsou ACE inhibitory, blokátory receptoru 1 jsou vhodné při intoleranci ACEI. Na základě studií ONTARGET a VALIANT není doporučeno tyto lékové skupiny kombinovat [5–7]. U nemocných se srdečním selháním je doporučeno přidat blokátory aldosteronu.
- beta-blokátory – jsou doporučovány všem nemocným, kteří nemají kontraindikace. Podle výsledku studie INVEST je alternativou verapamil, který je ovšem kontraindikován u nemocných se srdečním selháním [8].
- hypolipidemika – především statiny s cílem dosáhnout hodnot cholesterolu pod 4,5 mmol/l [9]. Fibráty mortalitní data nemají, s ezetimibem mortalitní studie probíhají, kyselina nikotinová mortalitní studie nemá.
- antiagregace – základem je kyselina acetylsalicylová v dávce 75–360 mg (v České republice nejčastěji 100 mg), ke které se po angioplastice či stentu přidává na několik měsíců (většinou 12) clopidogrel [3,4]. Ve 4. fázi klinické zkoušení jsou nové antiagregační léky jako prasugrel či ticagrelol [10,11].
V naší práci jsme se zaměřili na farmakoterapii a dosahování cílových hodnot krevního tlaku, tepové frekvence a cholesterolu po infarktu myokardu u nemocných, kteří se dostavili k ambulantnímu vyšetření a měli v anamnéze infarkt myokardu před více než 1 měsícem.
Soubor a metodika
Studie FARIM probíhala ve dvou fázích. V první fázi bylo v období 1. 9. 2009–31. 12. 2009 vyšetřeno 850 pacientů s anamnézou infarkt myokardu, kteří navštívili ambulance Interní kardiologické kliniky FN Brno [12]. Ve druhé fázi byla od 1. 12. 2009 do 31. 3. 2010 elektronickou formou získána data od 1 650 obdobných pacientů z celé České republiky z ambulancí kardiologických, interních a ambulancí praktických lékařů.
U všech nemocných jsme cíleně doplnili anamnézu o doprovodná onemocnění, zaznamenali funkční klasifikaci NYHA a CCS, změřili krevní tlak a tepovou frekvenci, změřili výšku pacienta, zvážili ho a změřili obvod pasu. Zaznamenali jsme farmakoterapii, kdy jsme u ACE inhibitorů, AII antagonistů, beta-blokátorů a statinů zjišťovali i průměrnou dávku, kterou jsme při konečném zpracování rozdělili na malou, střední a vysokou (např. perindopril a ramipril malá ≤ 2,5 mg, střední 2,6–9,9 mg a vysoká ≥ 10 mg – u perindoprilu platí pro argininovou sůl, pro erbuminovou jsme provedli přepočet 4 mg = 5 mg a 8 mg = 10 mg, simvastatin malá < 20 mg, střední 21–79 mg a vysoká ≥ 80 mg, atorvastatin malá ≤ 10 mg, střední 11–79 mg a vysoká ≥ 80 mg atd.).
Pokud měl nemocný provedený rozbor krve na námi určené parametry (glykemie, lipidové spektrum, renální a jaterní funkce) v posledních 12 měsících a neměl v mezidobí nový infarkt myokardu či zásadněji měněnou léčbu, pak jsme použili tyto údaje, v ostatních případech jsme odebrali nový vzorek do biochemické laboratoře.
Pro popis souboru pacientů bylo použito standardní popisné statistiky: procentuální zastoupení kategorií pro kategoriální proměnné a zastoupení různých druhů léčby.
Statistická významnost rozdílů byla u kategoriálních proměnných hodnocena ML χ2 testem. U proměnných spojitých pomocí Mann Whitney U testu. Statisticky významné výsledky byly označeny * pro hladinu významnosti < 0,05; ** pro hladinu < 0,01, respektive *** pro hladinu < 0,001.
Výsledky
Z celkového počtu 2 500 pacientů bylo 71 % mužů a 29 % žen. Průměrný věk dosáhl 67,1 let (u mužů 65,6, u žen 70,7, p < 0,001), 40 % pacientů bylo starších než 70 let (6krát nebyl věk pacienta udán).
Nejvíce pacientů bylo do studie zařazeno kardiology (61 %), praktičtí lékaři zadali 20 % pacientů a ostatní interní specializace 19 %. V 83 případech nebyla specializace lékaře udána. Na zadávání dat do studie se podílelo v 1. fázi 20 kardiologů na Interní kardiologické klinice FN Brno v 6 ambulancích, ve druhé fázi 29 kardiologů, 27 praktických lékařů a 23 lékařů s interní specializací.
Více než jeden infarkt myokardu prodělalo 18 % sledovaných pacientů (15 % mělo 2krát IM, 3 % více než 2krát), situace u mužů a žen je shodná. Muži měli ovšem první IM v nižším věku (celkový průměr 60,9 let, muži 59,2, ženy 64,9, p < 0,001) a uplynula u nich od prvního IM delší doba (průměrně u mužů 75 měsíců, u žen 69 měsíců, p < 0,05). Od posledního IM přitom uplynulo průměrně 58 měsíců bez signifikantního rozdílu mezi pohlavími. Počty pacientů v jednotlivých dekádách podle věku ukazuje graf 1.
Graf 1. Věk při prvním infarktu myokardu 
Dušnost pacientů byla hodnocena čtyřstupňovou škálou NYHA. Ve funkční třídě NYHA I bylo 36,0 % nemocných, NYHA II 50,9 %, NYHA III 12,8 % a NYHA IV 0,2 %. Celkový průměr byl 1,77, lepší u mužů 1,73, ženy 1,88 (p < 0,001) a s velkým rozdílem věkovým (do 70 let 1,63, nad 70 let 1,98, p < 0,001).
Angina pectoris byla klasifikována pětistupňovou škálou CCS (0 = žádná, 5 = nejtěžší). Ve funkčních třídách 0–5 bylo 57,2 %, 22,3 %, 17,4 %, 2,9 %, resp. 0,2 %. Celkově bylo dosaženo průměru 0,67 s menší diferencí mezi pohlavími (muži 0,64, ženy 0,73, p < 0,05) a větší věkovou (do 70 let 0,56, nad 70 let 0,83, p < 0,001).
Nejčastěji uváděnou komorbiditou byla arteriální hypertenze (84 %) a dále hyperlipoproteinemie (56 %) a diabetes mellitus (39 %) (graf 2).
Graf 2. Komorbidity. HT – hypertenze, DM – diabetes mellitus, HLP – hyperlipoprotrinemie, CHRI – chronická renální insuficience, CHOPN – chronická obstrukční plicní nemoc, FiSi – fibrilace síní, CMP – cévní mozková příhoda, ICHDK – ischemická choroba dolních končetin. 
Průměrný krevní tlak byl 132/79 mm Hg, bez významného rozdílu mezi pohlavími, naopak se signifikantním rozdílem podle věku (do 70 let 131/79 mm Hg, nad 70 let 134/78 mm Hg, p < 0,001). Nějakou formu hypertenze vykazuje 38 % pacientů, o něco více žen a osob nad 70 let (tab. 1).
Tab. 1. Stupně hypertenze ve studii FARIM. 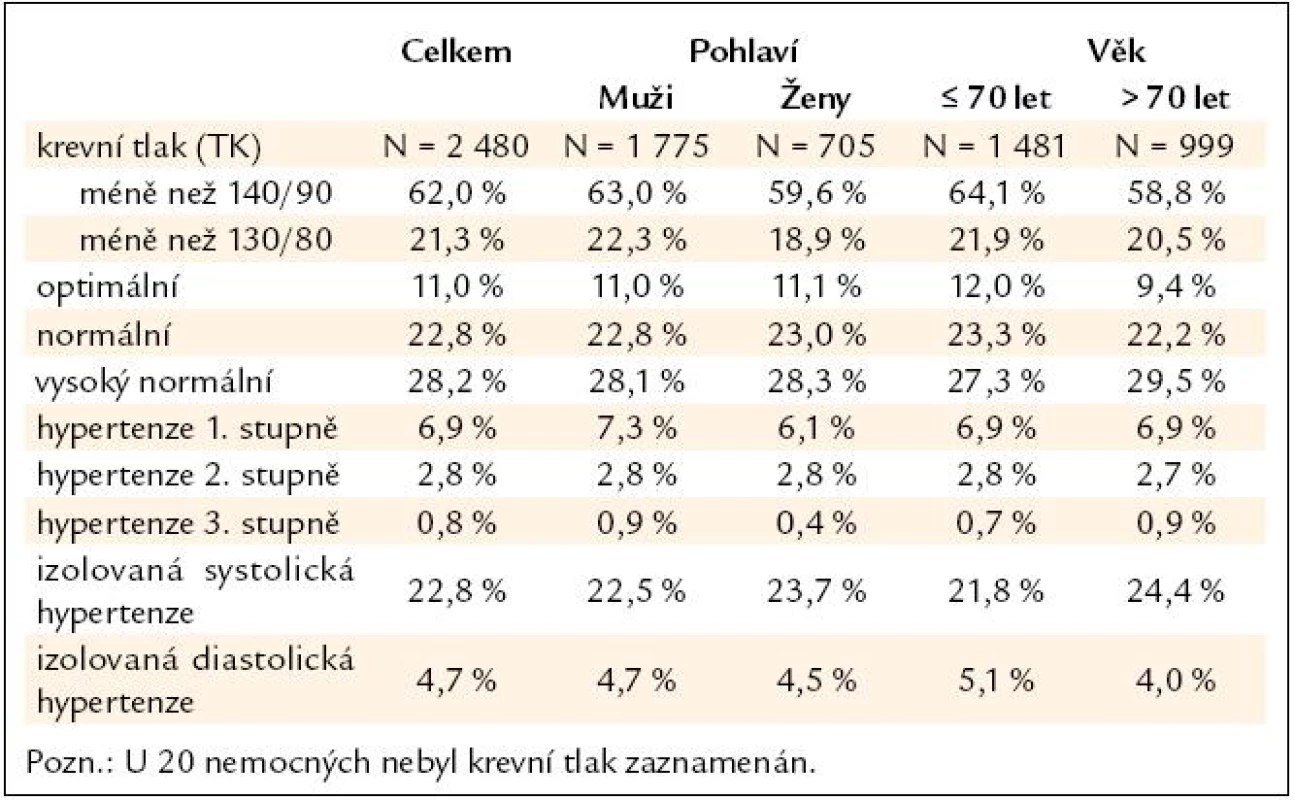
U tepové frekvence byla naměřena průměrná hodnota 68,0 tepů za minutu, rozdíl mezi pohlavími (M 67,6, Ž 69,1, p < 0,001) je výraznější než rozdíl podle věku (do 70 let 67,6, nad 70 let 68,7, p < 0,05).
Hladina celkového cholesterolu byla 4,55 mmol/l, velmi signifikantně (p < 0,001) nižší u mužů (4,50 mmol/l) než u žen (4,68 mmol/l) a mírně signifikantně (p < 0,05) vyšší u osob do 70 let (4,60 mmol/l) než u starších 70 let (4,47 mmol/l). Průměrná hladina HDL-cholesterolu byla 1,25 mmol/l, vysoce signifikantně (p < 0,001) nižší u mužů a u mladších. Průměrná hladina LDL-cholesterolu byla 2,57 mmol/l, bez významného rozdílu mezi pohlavími, mírně signifikantně (p < 0,05) nižší u osob nad 70 let.
Významné rozdíly (p < 0,001) jak mezi pohlavími, tak mezi věkovými skupinami, byly zjištěny jak u kreatininu (celkový průměr 97,0 μmol/l), tak u urey (6,8 mmol/l). Zatímco u věku jsou obě hodnoty významně vyšší u starších, podle pohlaví je závislost opačná – vyšší kreatinin mají muži, ureu ženy – vše však v mezích normy.
Výpočet glomerulární filtrace (MDRD) dává celkový průměr 1,22 ml/s, více u mužů než u žen (M 1,30 ml/s, Ž 1,04 ml/s, p < 0,001) a u mladších (do 70 let 1,34 ml/s, nad 70 let 1,05 ml/s, p < 0,001).
Farmakoterapii ukazuje tab. 2.
Tab. 2. Farmakoterapie ve studii FARIM. 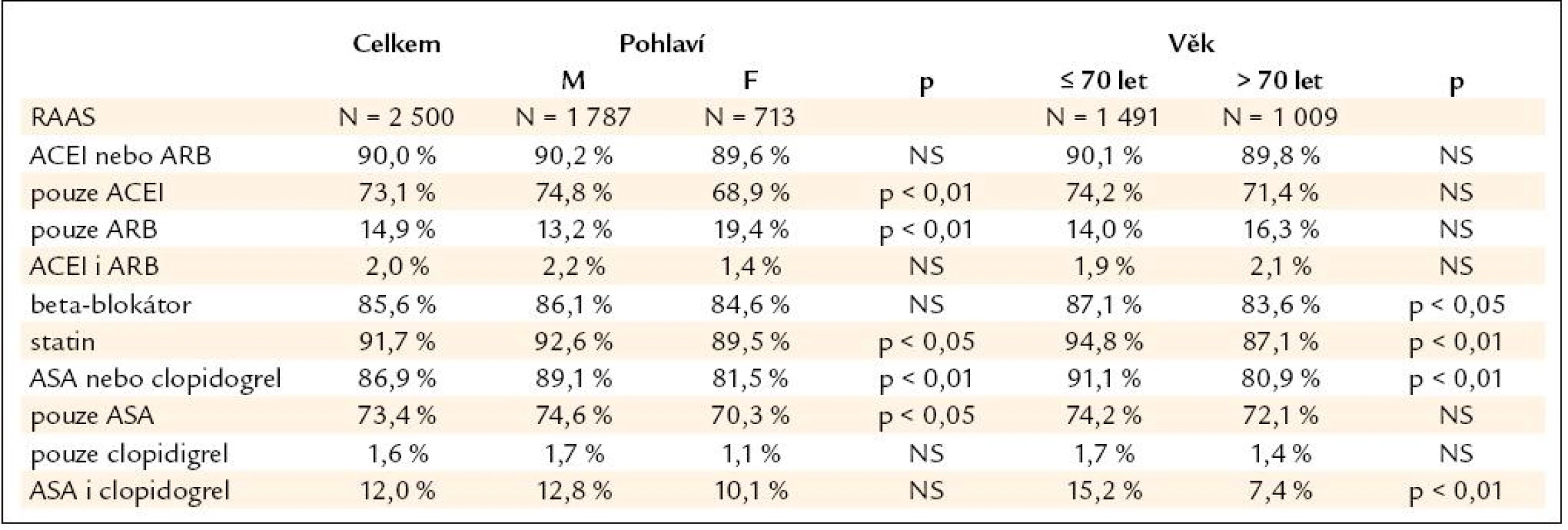
Léčba blokátory RAAS je podávána 90 % pacientů (zcela shodně mužům i ženám, mladším i starším), přitom ve 2 % jde o ACEI i ARB, v 73 % pouze o ACEI a v 15 % o ARB. Co se týče dávkování ACEI, tak 26 % takto léčených pacientů dostává nízkou dávku, 51 % střední dávku a 23 % dávku vysokou. Nejčastějším přípravkem je ramipril (41 %, průměrná denní dávka 5,2 mg), dále perindopril (36 %, 5,6 mg) a trandolapril (6 %, 2,5 mg). U ARB převažuje losartan (62 %, 61,2 mg) následovaný telmisartanem (31 %, 89,5 mg) a valsartanem (6 %, 113,3 mg).
V 86 % případů je pacientům podáván beta-blokátor, bez signifikantního rozdílu mezi pohlavími, mírně častěji lidem do 70 let (p < 0,05). Z toho jde ve 27 % o nízkou dávku, v 54 % o dávku střední a v 19 % vysokou. Nejčastěji jsou podávány metoprolol (43 %, 79,9 mg), bisoprolol (25 %, 4,4 mg) a carvedilol (15 %, 23,4 mg).
Statiny dostává 92 % procent pacientů, mírně častěji muži (p < 0,05) a výrazně častěji mladší (p < 0,001). Nízká dávka je podávána 24 % z nich, střední 50 % a vysoká 26 %. Nejčastějším přípravkem je atorvastatin (69 %, 24,2 mg) a dále simvastatin (19 %, 25,8 mg) a fluvastatin (8 %, 75,9 mg).
Antiagregační léčbu užívá 87 % pacientů, přičemž jejich zastoupení je vyšší u mužů (muži 89 %, ženy 81 %, p < 0,001) a u mladších (do 70 let 91 %, nad 70 let 81 %, p < 0,001). Ve 12 % jde o medikaci ASA s clopidogrelem, 73 % užívá pouze ASA a jen 2 % pouze clopidogrel.
Sledujeme-li kombinace uvedených 4 skupin léčiv (RAAS, beta-blokátory, statiny, antiagregační léky), pak 66 % pacientů užívá všechny tyto skupiny, 26 % tři z nich (přitom nejčastěji chybí beta-blokátor), 7 % pouze dvě (nejčastěji jde o statin + RAAS) a pouze 2 % užívají lék pouze z 1 skupiny (nejčastěji antiagregační léky).
Diskuze
Ischemická choroba srdeční (ICHS) je nejčastější příčinou úmrtí v rozvinutých zemích [13]. Nejvyšší úmrtnost je v zemích bývalého Sovětského svazu, následují bývalé země socialistického tábora [14]. V zemích dřívější kapitalistické Evropy je od 80. let minulého století téměř lineární pokles výskytu ICHS a potěšující je, že tento pokles je pozorovatelný i v České republice [1]. U akutního koronárního syndromu je časná perkutánní koronární intervence (PCI) preferovanou formou revaskularizace, která zlepšuje prognózu nemocných [15–17].
Perkutánní koronární intervence (PCI) je nesprávně považována za léčbu kauzální i u chronických forem ICHS [14]. Přitom studie COURAGE jasně prokázala, že perkutánní intervence nezlepšuje 5leté přežívání ve srovnání s konzervativní farmakologickou léčbou.
Do studie COURAGE bylo zařazeno 2 287 pacientů se stabilní formou ischemické choroby srdeční. Nemocní mohli mít námahovou dušnost nebo anginu pectoris, nesměli být ale nestabilní a mít okamžité nebezpečí akutního koronárního syndromu. Navíc museli mít tito nemocní minimálně 70% zúžení alespoň jedné z hlavních koronárních cév. Nemocní byli randomizováni buď k maximální farmakoterapii, nebo k léčbě angioplastikou (PTCA) a stentem, následovanou maximální farmakoterapií.
Nebyl nalezen rozdíl mezi oběma strategiemi, výskyt primárního cíle (úmrtí, nefatální IM nebo CMP) byl 211 (19 %) ve větvi s PTCA a 202 (18,5 %) na medikamentózní terapii. Výskyt recidivy infarktu myokardu byl statisticky nevýznamně vyšší ve větvi s PTCA (13,2 vs 12,3 %), obdobně výskyt hospitalizací pro ischemickou příhodu (12,4 vs 11,8 %).
Překvapivým (a hlavním) výsledkem studie je, že v průběhu 5letého sledování nemělo 7 z 10 pacientů v obou skupinách anginu pectoris ani obtíže spojované s ischemickou chorobou srdeční [18,19].
Většina lékařů se domnívá, že angioplastika, případně angioplastika se stentem, odstraní anginózní obtíže mnohem lépe než pouhá farmakoterapie. Je to naše intuitivní představa, že je-li céva zúžená, je jediným řešením ji rozšířit. Přitom dobře víme, že např. opakované infarkty jsou jen vzácně ve stejné lokalizaci jako infarkty minulé a že patolog často nachází příčinu úmrtí úplně na jiném místě, než by předpokládal kardiolog na základě dříve provedené koronarografie. Studie COURAGE prokázala, že farmakoterapie je rovnocenná a především levnější než invazivní léčba. V zemích Evropské unie je implantováno několik set tisíc až milionů stentů ročně, v České republice to bylo v roce 2010 asi 3 000 stentů na milion obyvatel [ústní sdělení].
Přitom nejjasnějšími daty pro zlepšení prognózy je změna životního stylu – především nekouřit, dostatečně se pohybovat a udržovat si přiměřenou hmotnost [20]. Podobně se za posledních 30 let zcela zásadně změnila farmakoterapie ischemické choroby srdeční. V 80. letech minulého století doporučovaný Corinfar (nifedipin), zcela neúčinný Nit Ret a další byly vystřídány nejprve beta-blokátory a malou dávkou kyseliny acetylsalicylové, ke kterým postupně přibyly ACE inhibitory a statiny. Tyto lékové skupiny mají prokazatelná data na snížení mortality:
Antiagregancia
Kyselina acetylsalicylovou (ASA) 75–100 mg denně snižuje riziko reinfarktů nebo úmrtí až o 25 %, podáváme ji trvale. Clopidogrel v dávce 75 mg/den přidaný k ASA nebo samotně při alergii na ASA je indikován po dobu 1 roku u pacientů se STEMI bez ohledu na to, zda podstoupili nebo nepodstoupili reperfuzní léčbu. V dnešní době přicházejí modernější přípravky – prasugrel či ticagrelol, které vykázaly vyšší antiagregační účinnost [21–23].
Beta-blokátory
Mechanizmus působení beta-blokátorů (BB) zahrnuje více kardiovaskulárních účinků, mezi něž patří: negativně chronotropní a dromotropní efekt, snížení aktivity centrálního i periferního tonu sympatiku, snížení spotřeby kyslíku v myokardu, změna citlivosti baroreceptorů, snížení uvolňování noradrenalinu, snížení sekrece reninu, snížení presorické odpovědi na katecholaminy při námaze či antiischemický a antiarytmický vliv. V léčbě nemocných po IM jsou jednoznačně indikovány a pouze absolutní kontraindikace nebo jednoznačná nesnášenlivost jsou důvodem pro jejich nepodání. Dávku bychom také měli postupně titrovat na základě snášenlivosti do maximálních doporučených dávek (např. metoprolol 200 mg, bisoprolol 10 mg, carvedilol 2krát 25 mg). Pro dávkování beta-blokátorů bychom měli sledovat i tepovou frekvenci, která by u nemocných se sinusovým rytmem neměla být vyšší než 70 tepů za minutu [24].
Studie CRUSADE sledovala význam tepové frekvence u nemocných s nonST akutním koronárním syndromem u 139 194 nemocných [1]. Vyloučeni byli nemocní se systolickým krevním tlakem < 90 mm Hg, aby se zamezilo zkreslení kardiogenním šokem. Nejnižší výskyt primárního cíle (mortalita, nefatální infarkt myokardu a nefatální cévní mozková příhoda) byl při tepové frekvenci 60–69, se stoupající i s klesající tepovou frekvencí výskyt stoupal [25].
ACE inhibitory a blokátory receptorů pro angiotenzin II (sartany)
Inhibitory angiotenzin konvertujícího enzymu jsou obecně uznávanou indikací v léčbě srdečního selhání a hypertenze. U nemocných po srdečním infarktu brání remodelaci levé komory srdeční, sníží výskyt reinfarktů, nového diabetes mellitus a vedou k oddálení manifestace srdečního selhání. ACE inhibitory snižují při dlouhodobém sledování mortalitu přibližně o 20 %. Léčba ACE inhibitory je u nemocných se systolickou dysfunkcí účinná bez ohledu na to, zda nemocní mají nebo nemají potíže či mají normální krevní tlak. Základní účinky spočívají v tom, že zlepšují životní prognózu, snižují počet hospitalizací, zpomalují progresi onemocnění, zlepšují symptomatologii, brání remodelaci srdeční, snižují výskyt infarktu myokardu a snižují výskyt nestabilní AP. Sartany doporučujeme těm nemocným po infarktu myokardu, u kterých je indikováno podávání ACE inhibitorů, nemocný je však netoleruje pro suchý kašel. Jejich kombinace s ACE inhibitory nepřináší větší prospěch nemocným, pouze více nežádoucích účinků. Dávkování má být maximálně tolerované stran krevního tlaku a renálních funkcí (např. perindopril 10 mg, ramipril 10 mg, trandolapril 4 mg) [26–28].
Hypolipidemická léčba
Statiny mají, kromě snížení LDL-cholesterolu, vliv na skladbu a funkci buněčných membrán, ovlivňují hemokoagulaci a vnitřní trombolytickou aktivitu, zlepšují funkci endoteliálních buněk, omezují proliferaci a aktivitu buněk hladkého svalstva a řadu dalších. Hypolipidemická léčba vede ke stabilizaci sklerotických plátů, snižuje obsah lipidů v těchto plátech a vede k jejich přeměně na pláty stabilní, které jsou méně náchylné k prasknutí a ke vzniku akutní trombózy. Je prokázáno a doporučeno podávat vysoké dávky statinu (atorvastatin 40–80 mg, rosuvastatin 20–40 mg), a to již od 1. dne vzniku akutního koronárního syndromu s postupným dosažením hodnoty celkového cholesterolu pod 4,5 mmol/l a LDL-cholesterolu pod 2,5 mmol/l [29–31].
Blokátory aldosteronu
U nemocných po IM s dysfunkcí levé komory se prokázal příznivý vliv antagonistů aldosteronu, které inhibují směnu sodíku za draslík a kromě malého diuretického efektu mají i podstatný vliv na zpomalení tvorby fibrózní tkáně v myokardu a příznivý vliv na remodelaci komory. Patří sem spironolakton v dávce 25 mg a novější eplerenon s nižším výskytem nežádoucích účinků.
Doporučená farmakoterapie v sekundární prevenci po IM je uvedena v tab. 3 [32].
Tab. 3. Farmakoterapie po infarktu myokardu v platných doporučeních. 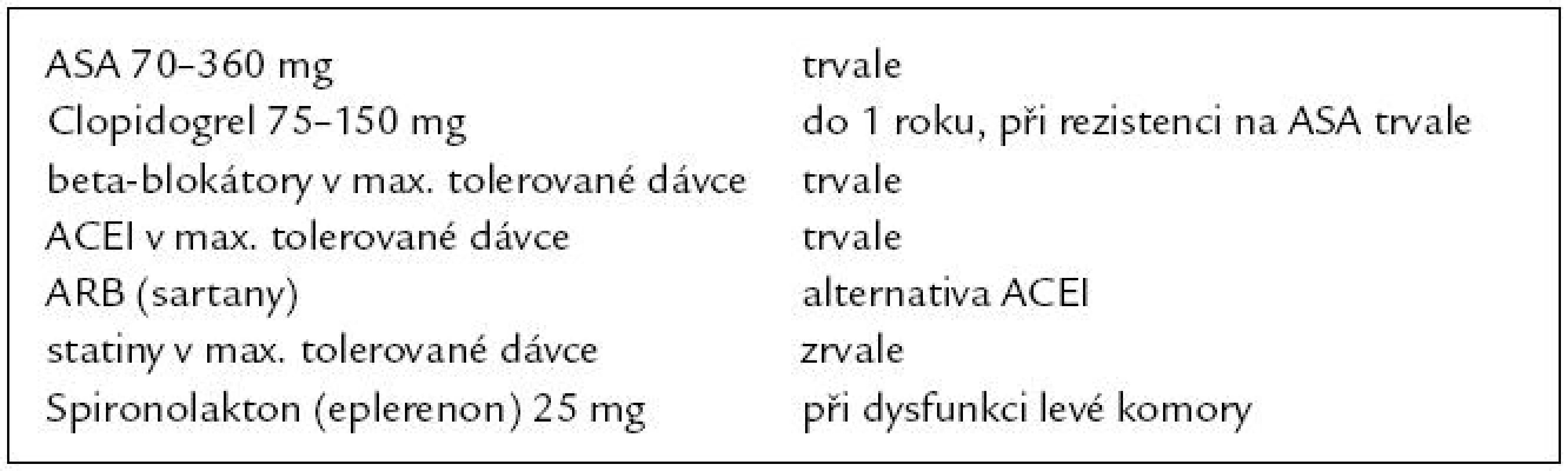
Všechny tyto poznatky se již dostaly do klinické praxe, což potvrzují výsledky studií EUROASPIRE I, II, III [33,34]. Tyto epidemiologické studie v různých zemích Evropy (8 zemí, za Českou republiku FN Plzeň a IKEM Praha) sledovaly farmakoterapii nemocných po infarktu myokardu (minimálně 6 měsíců) v letech 1996, 2001 a 2006. Data z České republiky jsou velmi povzbuzující a ukazují obrovský nárůst ve všech lékových skupinách, takže procento pacientů na každé doporučené lékové skupině přesahuje 75 % (tab. 4).
Tab. 4. Farmakoterapie ve studiích Euroaspire I–III. 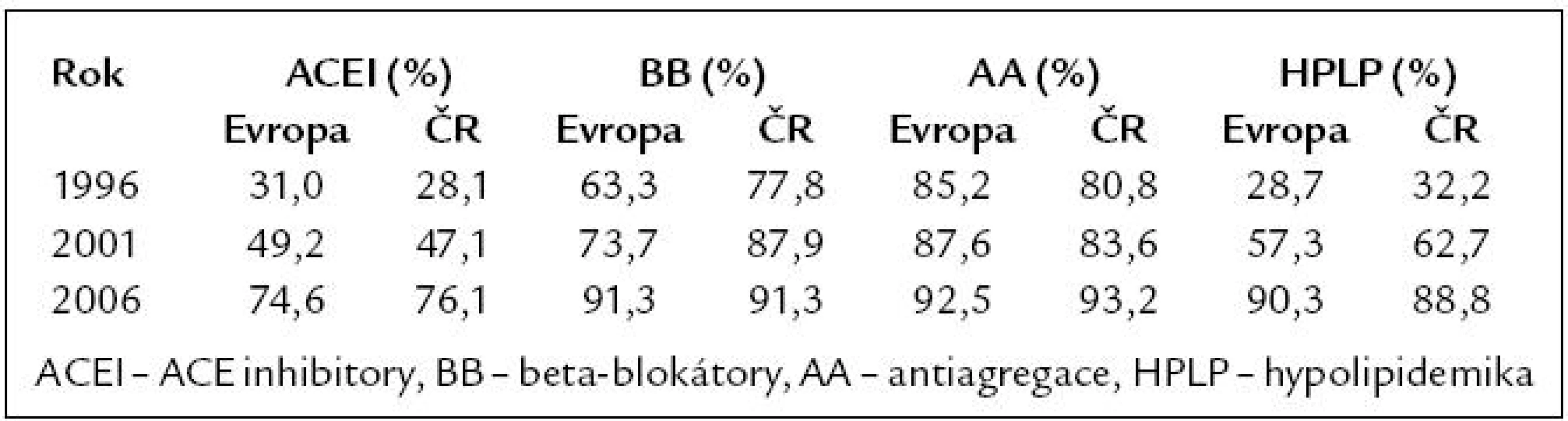
Z EUROASPIRE III (rok 2006) vyplynuly ještě 2 důležité poznatky, a to že krevní tlak > 140/90 mm Hg mělo 62,5 % nemocných v ČR a 55,2 % v Evropě a cholesterol > 5,0 mmol/l 28,1 % nemocných v ČR a 28,5 % v Evropě, tedy že nedochází k dosahování cílových hodnot tlaku a cholesterolu asi u 1/3 nemocných. Z pohledu léčby hypertenze nebyl mezi roky zásadní rozdíl a procento nedostatečně kontrolovaných nemocných bylo podobné, z pohledu léčby dyslipidemie došlo ale k zásadní změně, protože v roce 1996 mělo v Evropě 87,0 % a v České republice 89,2 % nemocných cholesterol > 5,0 mmol/l. Data ze studií EUROASPIRE neobsahují údaj o dávce, a domníváme se tedy, že přestože zastoupení jednotlivých lékových skupin je dobré, tak dochází k poddávkovávání nemocných, především u ACE inhibitorů a statinů. Jinak si neumíme vysvětlit špatnou kontrolu tlaku i cholesterolu.
Trend k dalšímu zlepšení jsme popsali již v pilotní práci k registru FARIM, kterou jsme publikovali v roce 2010 [12]. Jednalo se ale o data z univerzitního pracoviště, proto jsme chtěli ověřit, zda je tento příznivý trend patrný i v terénních ambulancích, a to bez ohledu na specializaci lékaře provozujícího tuto ambulanci. Výsledky ukazují, že velmi dobrá farmakoterapie po infarktu myokardu v České republice má nadále zlepšující se charakter a že dochází i k lepšímu dosahování cílových hodnot krevního tlaku a cholesterolu, a to celoplošně. Téměř 90 % preskripce všech doporučených lékových skupin ještě přesahuje údaje z EUROASPIRE III a především je pozorovatelné výrazné zlepšení preskripce blokády RAAS, což je pravděpodobně částečně i zásluha sartanů, které jsou předepisovány především nemocným netolerujícím ACEI.
Nedostatečné je ale využití vysokých, resp. ověřených dávek některých lékových skupin. Studie u stabilní formy ischemické choroby srdeční jako HOPE, EUROPA a PEACE použily 10 mg ramiprilu, 8 mg perindoprilu, resp. 4 mg trandolaprilu [26–28]. Ve studii FARIM byla ale předepisovaná dávka těchto preparátů poloviční. Studie se statiny ukazují na výhody 80 mg atorvastatinu, nejčastěji předepisovaná dávka ve studii FARIM byla pouze 20 mg [29]. Zvýšení dávek je nezbytně nutné u nemocných, kteří nedosahují cílových hodnot krevního tlaku či cholesterolu, o zvýšení dávky bychom se měli pokusit u všech nemocných a o výšce dávky by pak mělo rozhodnout pouze to, zda nemocný dávku toleruje či ne.
Novým, resp. staronovým rizikovým faktorem je tepová frekvence, která by měla být < 70/min [24,25]. Tohoto cíle jde nejlépe dosáhnout správnou titrací beta-blokátorů. I zde jsme zaznamenali nedostatečné dávkování, kdy byla průměrná dávka nejčastěji předepisovaného metoprololu 79,9 mg, přitom doporučená dávka je 200 mg.
Závěr
Úroveň farmakoterapie nemocných po infarktu je v České republice na vysoké úrovni. Taktéž dosahování cílových hodnot krevního tlaku, tepové frekvence a cholesterolu je nad průměrem evropských zemí. Zlepšit by se mělo podávání doporučených (vysokých) dávek ACE inhibitorů, sartanů, statinů i beta-blokátorů.
Práce byla podpořena výzkumným záměrem MŠMT 0021622402 a grantem IGA MZ 9880-3.
prof. MUDr. Jindřich Špinar, CSc., FESC
www.fnbrno.cz
e-mail: jspinar@fnbrno.czDoručeno do redakce: 15. 7. 2011
Poděkování
V závěru bychom chtěli poděkovat dvěma farmaceutickým firmám. Především společnosti APOTEX (ČR), spol. s r.o., která zaštítila druhou část projektu (2/3 sledovaných pacientů) a veškeré logistické i statistické náležitosti s následnou realizací edukačních seminářů pro širokou odbornou veřejnost po celé České republice. Dále společnosti SERVIER s.r.o., která podpořila sběr dat v první fázi projektu (1/3 sledovaných pacientů). Bez podpory těchto firem by projekt nemohl být uskutečněn a nezískali bychom obraz o reálné farmakoterapii pacientů po infarktu myokardu.
Věnování
Pilotní část tohoto projektu jsme věnovali k 65. narozeninám šéfredaktora časopisu Vnitřní lékařství [12]. Tento článek věnujeme k významnému jubileu MUDr. Jany Lacinové a MUDr. Milana Tržila, kteří jsou nejenom naši přátelé, ale především čelní představitelé ambulantních internistů v České republice. Našimi výsledky chceme zdůraznit, že práce českých ambulantních internistů je vysoce nad průměrem evropských zemí minimálně v oblasti farmakoterapie po infarktu myokardu. Gratulujeme!
Zdroje
1. Šimon J et al. Epidemiologie a prevence ischemické choroby srdeční. 1. vyd. Praha: Grada Publishing 2001.
2. Špinar J, Vítovec J et al. Ischemická choroba srdeční. 1. vyd. Praha: Grada Publishing 2003.
3. Widimský P, Hlinomaz O, Kala P et al. Diagnostika a léčba akutního infarktu myokardu s elevacemi ST. Cor Vasa 2009; 51 : 724–740.
4. Bělohlávek J, Aschermann M. Doporučený postup pro diagnostiku a léčbu akutních koronárních syndromů bez elevací ST úseků na EKG. Vnitř Lék 2008; 54 (Suppl 1): 1S7–1S23.
5. Yusuf S, Teo K, Pogue J et al. ONTARGET study investigators. Telmisartan, ramipril or both in patients at high risk for vascular events. N Engl J Med 2008; 358 : 1547–1559.
6. Pfeffer MA, McMurray JJ, Velazquez EJ et al. Valsartan in Acute Myocardial Infarction Trial Investigators. Valsartan, Captopril, or Both in Myocardial Infarction Complicated by Heart Failure, Left Ventricular Dysfunction, or Both. N Engl J Med 2003; 349 : 1893–1906.
7. Vítovec J, Špinar J, Souček M et al. Je kombinace inhibitorů ACE a blokátorů receptorů pro angiotenzin II v léčbě kardiovaskulárních onemocnění indikovaná? Remedia 2009; 19 : 149–152.
8. Pepine CJ for the INVEST group. Outcomes from randomised trial of calcium antagonist and non calcium antagonist blood pressure treatment strategy in patients with coronary artery disease. JAMA 2003; 290 : 2859–2861.
9. Vaverková H, Soška V, Rosolová H et al. Doporučení pro diagnostiku a léčbu dyslipidémií v dospělosti, vypracované výborem České společnosti pro aterosklerózu. Vnitř Lék 2007; 53 : 181–197.
10. Walentin L, Becker RC, Budaj A et al. PLATO Investigators. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2009; 361 : 1045–1057.
11. Wiviott SD, Braunwald E, McCabe CH et al. TRITON-TIMI 38 Investigators. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2007; 357 : 2001–2015.
12. Špinar J, Ludka O, Sepši M et al v zastoupení řešitelů registru Brno. Registr BRNO 2: farmakoterapie po infarktu myokardu. Vnitř Lék 2010; 56 : 533–540.
13. European cardiovascular disease statistics 2008. Brussels: European Heart Network 2008.
14. Cífková R. Co způsobuje pokles úmrtnosti na ischemickou chorobu srdeční? – editorial. Vnitř Lék 2011; 57 : 435–436.
15. Mehta SR, Granger CB, Boden WE et al. TIMACS Investigators. Early versus delayed invasive intervention in acute coronary syndromes. N Engl J Med 2009; 360 : 2165–2175.
16. Van de Werf F, Bax J, Betriu A et al. ESC Committee for Practice Guidelines (GPC). Management of acute myocardial infarction in patients presenting with persistent ST--segment elevation: the task force on the management of ST-segment acute myocardial infarction of the European Society of cardiology. Eur Heart J 2008; 29 : 2909–2945.
17. Groch L. Co způsobuje pokles úmrtnosti na ischemickou chorobu srdeční? – editorial. Vnitř Lék 2011; 57 : 437–438.
18. Boden WE, O’Rourke RA, Teo KK et al. COURAGE Trial Research Group. Optimal medical therapy with or without PCI for stable coronary disease. N Engl J Med 2007; 356 : 1503–1516.
19. Špinar J. Máme na to kuráž (COURAGE)? Cor et Vasa 2007; 49: K 156.
20. Kotík L. Snížení morbidity a mortality nemocných s chronickými formami ischemické choroby srdeční je výsledkem konzervativní léčby. Vnitř Lék 2011; 57 : 497–501.
21. Sabatine MS, Cannon CP, Gibson CM et al. Clopidogrel as Adjunctive Reperfusion Therapy (CLARITY)-Thrombolysis in Myocardial Infarction (TIMI) 28 Investigators. Effect of clopidogrel pretreatment before percutaneous coronary intervention in patients with ST-elevation myocardial infarction treated with fybrinolytics: the PCI-CLARITY study. JAMA 2005; 294 : 1224–1232.
22. Wiviott SD, Braunwald E, McCabe CH et al. TRITON-TIMI 38 Investigators. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2007; 357 : 2001–2015.
23. Špinar J, Vítovec J. Komu zvoní hrana. Kardiol Rev 2009; 11 : 197–199.
24. Borer JS. Heart rate: from risk marker to risk factor. Eur Heart J 2008; 10 (Suppl): F2–F6.
25. Bangalore S, Messerli FH, Ou F et al. CRUSADE Investigators. The association of admission heart rate and in-hospital cardiovascular events in patients with non-ST-segment elevation acute coronary syndromes: results from 135 164 patients in the CRUSADE quality improvement initiative. Eur Heart J 2010; 31 : 552–560.
26. Yusuf S, Sleight P, Pogue J et al. Effects of angiotensin-converting-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N Engl J Med 2000; 342 : 145–153.
27. Fox KM. EURopean Trial On reduction of cardiac events with Perindopril in stable coronary Artery disease Investigators. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet 2003; 362 : 782–788.
28. Braunwald E, Domanski MJ, Fowler SE et al. The PEACE Trial Investigators. Angiotensin-converting-enzyme inhibition in stable coronary artery disease. N Engl J Med 2004; 351 : 2058–2068.
29. Pedersen TR, Faergeman O, Kastelein JJ et al. Incremental Decrease in End Points Through Aggressive Lipid-Lowering Study Group. High-dose atorvastatin vs usual-dose simvastatin for secondary prevention after myocardial infarction: the IDEAL study: a randomized controlled trial. JAMA 2006; 294 : 2437–2445.
30. Špinar J, Ludka O, Šenkyříková M et al. Hladiny cholesterolu v závislosti na věku. Vnitř Lék 2009; 55 : 724–729.
31. Hradec J. Máme léčit nemocné se srdečním selháním statiny? Výsledky klinické studie CORONA. Remedia 2008; 8 : 176–179.
32. Vítovec J, Špinarová L, Špinar J. Sekundární prevence po infarktu myokardu – režimové a farmakologické postupy. Intern med pro prax 2001; 5 : 202–204.
33. Kotseva K, Wood D, De Backer G et al. EUROASPIRE Study Group. Cardiovascular prevention guidelines in daily practice: a comparison of EUROASPIRE I, II, and III surveys in eight European countries. Lancet 2009; 373 : 929–940.
34. Mayer jr. O, Šimon J, Galovcová M et al. Úroveň sekundární prevence ischemické choroby srdeční u českách pacienců ve studii EUROASPIRE III. Cor Vasa 2008; 50 : 156–162.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek MUDr. Jana Lacinová – 65 letČlánek Dráždivý tračník
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2011 Číslo 9- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- MUDr. Jana Lacinová – 65 let
- Prim. MUDr. Milanu Tržilovi k 60. narozeninám
- Česká angiologie a její proměny
- Dráždivý tračník
- Biologická léčba v dermatologii – psoriáza
- Prokinetika – jejich přínos v klinické praxi gastroenterologické
- Nemoci jater v interní ambulanci
- Arytmologie dnes: rizika antiarytmické terapie v interní ambulanci
- Terapie stabilní chronické obstrukční plicní nemoci (CHOPN) a její případná kardiovaskulární rizika (základní přehled)
- Předoperační vyšetření u nemocných před nekardiálním chirurgickým výkonem
- Současný pohled na léčbu hypertenze v těhotenství
- Nová antitrombotika v prevenci žilní tromboembolie a nové protidestičkové léky
- Cílená biologická léčba solidních nádorů
- Proteinurie v ambulantní praxi
- Význam antihypertenzní léčby u subklinického poškození mozku
- Polypragmazie a lékové interakce
- Existuje vztah mezi léčbou diabetu a vznikem nádorů?
- Kombinovaný trénink u mužů s metabolickým syndromem po akutní koronární příhodě
- Diagnostika sekundární hypertenze v ambulantní praxi
- FARIM – FARmakoterapie po Infarktu Myokardu
- Tyreopatie v ambulantní praxi
- Zemřel prof. MUDr. Vladimír Pacovský, DrSc., emeritní předseda Československé internistické společnosti
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Proteinurie v ambulantní praxi
- Prokinetika – jejich přínos v klinické praxi gastroenterologické
- Polypragmazie a lékové interakce
- Tyreopatie v ambulantní praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



