-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Faktory ovlivňující přítomnost varixů a varikózního krvácení u pacientů s jaterní cirhózou
The influence of some factors on presence of varices and variceal bleeding in liver cirrhosis patients
Study aim:
The aim of the study was to identify non‑invasive investigations that would provide a sufficiently reliable prediction of the presence of varices in patients with liver cirrhosis (LC) and identification of patients in a risk of variceal bleeding.Patient sample and methodology:
As part of a prospective evaluation, 165 patients with alcoholic LC admitted to the Department of Internal Hepatology and Gastroenterology of the Medical School, Masaryk University in Brno between 2007 – 2009 were divided according to the presence of varices and variceal bleeding into three groups: I. patients with LC and varices with no variceal bleeding (N = 50), II. patients with LC with no varices and thus no variceal bleeding (N = 51), III. patients with LC and varices with confirmed variceal bleeding (N = 64). A statistical evaluation was performed of a range of haematological and biochemical parameters, spleen size and a thrombocyte, leucocyte and erythrocyte count to spleen size ratio.Results:
Patients with varices (groups I and III) had, compared to patients with no varices (group II),a significantly larger spleen, lower thrombocyte count, lower plasma fibrinogen level, extended prothrombin time (higher INR), lower plasma GGT activity and lower erythrocyte, leucocyte and thrombocyte count to spleen size ratio. In the present cohort, statistically significant factors for the presence of variceal bleeding included lower erythrocyte count and lower level of haemoglobin, i.e. the expected effect of bleeding, lower fibrinogen serum levels, lower serum ALP activity, lower total serum protein and serum albumin, higher plasma levels of uric acid and lower leucocyte or erythrocyte count to spleen size ratio.Conclusion:
Using common haematological and biochemical parameters together with spleen size enables, even without endoscopic examination, highly reliable prediction of the presence of varices and identification of patients in a high risk of variceal bleeding. When these non‑invasive methods are used, it is possible to eliminate the need for the invasive endoscopic examination that is frequently poorly tolerated by the patients and economically demanding.Key words:
liver cirrhosis – variceal bleeding – predictive parameters
Autoři: L. Husová 1; P. Husa 2; P. Ovesná 3
Působiště autorů: Interní gastroenterologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MU Dr. Aleš Hep, CSc. 1; Klinika infekčních chorob Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MU Dr. Petr Husa, CSc. 2; Institut biostatistiky a analýz Lékařské a Přírodovědecké fakulty MU Brno, vedoucí doc. RNDr. Ladislav Dušek, Ph. D. 3
Vyšlo v časopise: Vnitř Lék 2011; 57(1): 61-71
Kategorie: Původní práce
Souhrn
Cíl studie:
Cílem studie bylo nalézt neinvazivní vyšetření, které by dostatečně spolehlivě dokázaly předpovědět přítomnost varixů u pacientů s jaterní cirhózou (JC) a určit nemocné s rizikem krvácení z varixů.Soubor nemocných a metodika:
V rámci prospektivního sledování bylo 165 pacientů s alkoholickou JC, přijatých v letech 2007 – 2009 na Interní gastroenterologickou kliniku LF MU a FN Brno, rozděleno dle výskytu varixů a varikózního krvácení do 3 skupin: I. pacienti s JC a varixy bez přítomnosti krvácení z varixů (N = 50), II. pacienti s JC bez varixů, a tedy i bez krvácení z varixů (N = 51), III. pacienti s JC a varixy a s průkazem krvácením z varixů (N = 64). Statisticky byly zhodnoceny rozdíly ve výsledcích řady hematologických a biochemických parametrů, velikosti sleziny a poměrů počtu trombocytů, leukocytů a erytrocytů k velikosti sleziny.Výsledky:
Pacienti s varixy (skupiny I a III) měli oproti pacientům bez varixů (skupina II) významně větší slezinu, nižší počet trombocytů, nižší sérovou hladinu fibrinogenu, prodloužený protrombinový čas (větší INR), nižší sérovou aktivitu GGT a nižší poměr počtu erytrocytů, leukocytů i trombocytů k velikosti sleziny. Statisticky významnými faktory svědčícími pro přítomnost krvácení z varixů prezentovaném souboru byly nižší počet erytrocytů a nižší hladina hemoglobinu, což jsou očekávané důsledky krvácení, nižší sérová hladina fibrinogenu, nižší sérová aktivita ALP, nižší celková bílkovina v séru a sérový albumin, vyšší urea v séru a nižší poměr počtu leukocytů nebo erytrocytů k velikosti sleziny.Závěr:
U pacientů s JC lze zhodnocením výsledků běžných hematologických a biochemických parametrů, spolu s velikostí sleziny, s velkou pravděpodobností předpovědět existenci varixů i bez endoskopického vyšetření a určit nemocné s vysokým nebezpečím krvácení z varixů. Těmito neinvazivními metodami lze v řadě případů redukovat potřebu provedení endoskopického vyšetření, které je invazivní, často pacienty špatně tolerované a ekonomicky náročné.Klíčová slova:
jaterní cirhóza – krvácení z varixů – předpovědní faktoryÚvod
Jaterní cirhóza (JC) je často spojena s portální hypertenzí (PH). Tvorba varixů jako portosystémových spojek je jednou z hlavních komplikací syndromu PH. Z patofyziologického pohledu jsou varixy či varikózní pleteně dilatované již preexistující či nově utvářené portosystémové spojky v oblasti submukózy trávicí trubice vznikající na podkladě tlakového gradientu mezi systémovým a portálním řečištěm (portosystémový gradient – PSG). Normální hodnoty PSG se pohybují do 5 mm Hg. Při překročení této hodnoty dochází k otvírání portosystémových spojek, a to nejčastěji v oblasti distálního jícnu v povodí v. coronaria ventriculi či v oblasti žaludečního fundu v povodí vv. gastricae breves. Méně často lze kolaterály nalézt i v oblasti tenkého a tlustého střeva a rekta.
V Evropě je nejčastější příčinou PH vedoucí ke tvorbě varixů JC (zhruba 90 % nemocných). Méně častou příčinou je extrahepatální obstrukce portální žíly, obstrukce jaterních žil při Buddově-Chiariho syndromu nebo levostranná PH, nejčastěji asociovaná s chorobami pankreatu a způsobená izolovanou trombózou slezinné žíly.
V době stanovení diagnózy kompenzované JC lze endoskopicky prokázat přítomnost varixů u 30 – 40 % nemocných, v případě dekompenzované JC u téměř 2/ 3 pacientů. Pravděpodobnost rozvoje varixů v horizontu 1 roku je udávána u osob s dosud negativním nálezem v rozmezí 5 – 10 %. Odhad progrese velikosti varixů je obtížný, protože závisí na etiologii jaterního onemocnění a rychlosti progrese základní choroby [1].
Varixy se zpravidla dělí podle své lokalizace na jícnové, gastroezofageální a izolované žaludeční. Jícnové varixy (JV) jsou lokalizovány v distální třetině jícnu. Zpravidla se vyskytují u nemocných s PSG dosahujícím alespoň 10 mm Hg, přičemž nebezpečí ruptury varixu s následným krvácením se většinou objevuje až při vzestupu PSG nad 10 – 12 mm Hg [2]. Klasifikace JV dle endoskopického obrazu má velký význam, protože určuje další terapeutický postup. Nejčastější je dělení JV do 3 typů (JV 1 – 3) (tab. 1) [3].
Tab. 1. Třístupňová klasifikace jícnových varixů [3]. ![Třístupňová klasifikace jícnových varixů [3].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/517f77527dff9e0a092686ccb3014be2.jpeg)
JV 1–3 – jícnové varixy 1.–3. typu Žaludeční varixy lze nalézt u 5 – 33 % nemocných s PH. U nemocných s JC jsou zdrojem krvácení do horní části zažívacího traktu v 5 – 10 %. Zdrojem krvácení jsou tedy méně často, ale krvácení bývá většinou závažnější, co se týče spotřeby krevních konzerv, mortality a rizika recidivy krvácení v prvních 6 týdnech (34 – 89 %).
Žaludeční varixy představují značně nehomogenní skupinu. V současnosti je nejčastěji používána klasifikace dle Sarina, rozdělující žaludeční varixy dle jejich lokalizace a vztahu k JV. Podle této klasifikace jsou varixy přecházející z jícnu do žaludku označovány jako gastroezofageální varixy (GOV) typu 1 (GOV 1), pokud přecházejí na malé zakřivení, a GOV 2, pokud přecházejí na velké zakřivení. Pokud žaludeční varixy vztah k JV nemají, jsou označovány jako varixy izolované (IGV). Varixy typu 1 (IGV 1) je přitom lokalizovány v oblasti žaludečního fundu a IGV 2 v oblasti žaludečního antra a pyloru. Izolované žaludeční varixy (IGV 1 a 2) se často vyskytují u nemocných s levostrannou PH. Z prognostického hlediska jsou závažnějším nálezem IGV 1, které jsou zdrojem krvácení až v 78 % [4].
Pacienti s JC často podstupují endoskopické vyšetření horní části trávicího traktu. Endoskopické vyšetření je však ekonomické nákladné a představuje invazivní vyšetření, které řada nemocných špatně toleruje. S prodlužující se délkou života se v populaci zvyšuje počet pacientů s chronickými jaterními chorobami, kteří endoskopické vyšetření podstupují opakovaně, a tím se ekonomické náklady dále zvyšují. Proto je snahou nalézt neinvazivní klinické, biochemické, hematologické a ultrazvukové metody, jejichž výsledky (jednotlivě nebo v kombinaci) by uměly dostatečně přesně předpovědět existenci varixů. Největší prognostický význam byl ve většině klinických studií nalezen u parametrů přímo či nepřímo souvisejících s PH, tedy zejména snížení počtu trombocytů a splenomegalie. Ovšem trombocytopenie nemusí být způsobena u nemocných s chronickými jaterními chorobami pouze PH, ale i např. zkráceným poločasem života destiček, sníženou produkcí trombopoetinu, myelotoxickým efektem alkoholu nebo virů hepatitid. Na druhé straně je přítomnost splenomegalie u cirhotiků pravděpodobně důsledkem cévních poruch spojených s PH. Z tohoto pohledu se poměr počtu destiček k velikosti sleziny jeví jako významný ukazatel přítomnosti trombocytopenie vzniklé v důsledku hepersplenizmu při PH [5]. Zda má podobný význam i poměr leukocytů a erytrocytů k velikosti sleziny zatím není známo.
Soubor pacientů a metodika
V rámci prospektivního sledování bylo 165 pacientů s alkoholickou JC, přijatých v letech 2007 – 2009 na Interní gastroenterologickou kliniku LF MU a FN Brno, rozděleno dle výskytu varixů a varikózního krvácení do 3 skupin:
- I. pacienti s JC a varixy bez přítomnosti krvácení z varixů (N = 50),
- II. pacienti s JC bez varixů, a tedy i bez krvácení z varixů (N = 51),
- III. pacienti s JC a varixy a s průkazem krvácením z varixů (N = 64).
U všech pacientů byla zhodnocena pokročilost a závažnost jaterního procesu pomocí Childovy a Pughovy klasifikace a MELD (model for end-stage liver disease) skóre a dále byla v době přijetí stanovena řada parametrů biochemických a hematologických. U všech pacientů se hodnotil počet leukocytů, erytrocytů a trombocytů, hladina hemoglobinu a střední objem erytrocytů. Vzhledem k syntéze koagulačních faktorů v játrech má zásadní význam při hodnocení poruchy proteosyntetických funkcí u cirhotiků stanovení protrombinového času (Quickova testu), který se v současnosti vyjadřuje většinou ve formě poměru výsledku pacienta k hodnotě referenční (INR – International Normalized Ratio), a fibrinogenu. Z biochemických parametrů byly jako obecně významné zvoleny parametry dobře korespondující s aktivitou a pokročilostí jaterního procesu: bilirubin, ALT (alaninaminotransferáza), AST (aspartátaminotransferáza), GGT (gama-glutamyltransferáza) a ALP (alkalická fosfatáza). K posouzení proteosyntetické schopnosti jater sloužily sérové hladiny albuminu a celkových bílkovin. Vzhledem k tomu, že v pokročilých fázích jaterní cirhózy bývá významně porušena i funkce ledvin (hepatorenální syndrom), byla u všech nemocných stanovena i urea a kreatinin v séru.
U všech pacientů bylo provedeno ultrazvukové vyšetření orgánů dutiny břišní a stanovena maximální bipolární velikost sleziny. U všech pacientů byly vypočítány poměry počtu všech krevních elementů k velikosti sleziny a výsledky mezi jednotlivými skupinami pacientů (I – III) srovnány.
Cíle, testované hypotézy
Cílem studie bylo srovnání sledovaných klinických a laboratorních parametrů mezi pacienty ze skupin I, II a III a posouzení jejich možného vlivu na vznik varixů, resp. vznik varikózního krvácení.
Metodika statistického hodnocení
Normalita dat byla testována Kolmogorov - Smirnov testem. Vzhledem k zešikmenému rozdělení většiny proměnných byly k analýze použity standardní neparametrické metody. Pro popis spojitých proměnných byly použity popisné statistiky: průměr, medián, minimum, maximum a percentily. Srovnání spojitých proměnných bylo provedeno Kruskal - Wallis testem pro více nezávislých výběrů a Mann-Whitney testem pro 2 nezávislé výběry. Srovnání rozdílu v četnostech dvou kategoriálních proměnných bylo provedeno ML χ2 testem. Zvolená hladina významnosti testu α je rovna 0,05. U provedených testů nebyla uvažována korekce na násobné testování.
Výsledky
Obecné charakteristiky pacientů v jednotlivých skupinách
Základní charakteristiky pacientů zařazených do skupin I – III jsou uvedeny v tab. 2 – 5.
Rozdělení 165 sledovaných pacientů do 3 definovaných skupin (I – III) bylo rovnoměrné. Zastoupení mužů bylo častější ve skupině III než I a žen naopak častěji ve skupinách I a II na úkor skupiny III (v té bylo pouze 25 % celkového počtu žen ve srovnání s 45 % mužů – tab. 2).
Tab. 2. Přehled počtu pacientů zařazených do jednotlivých skupin a jejich pohlaví. 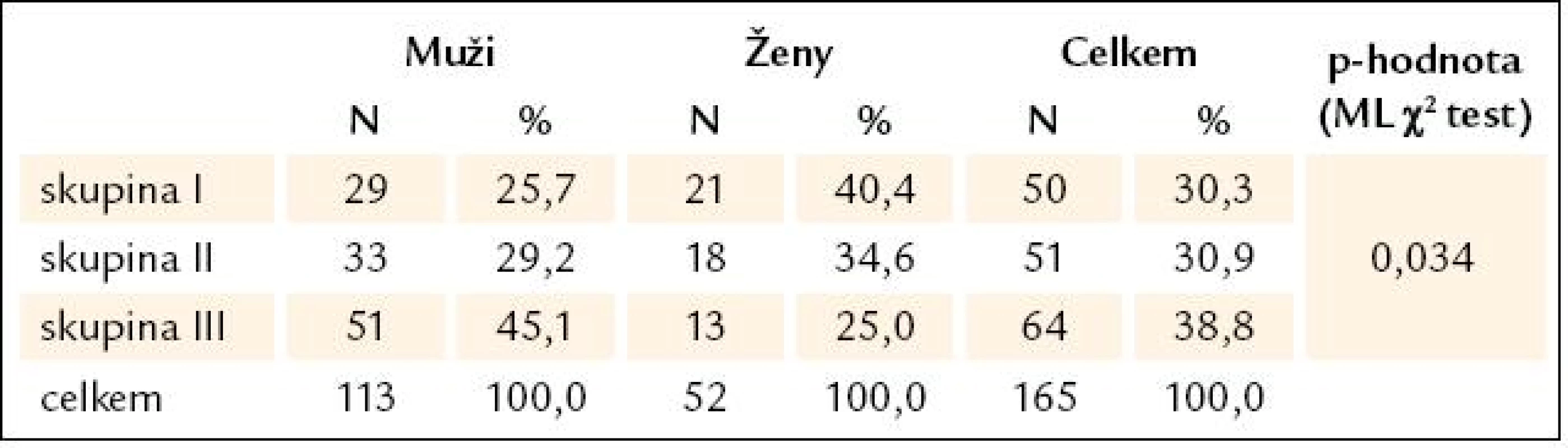
Mezi pacienty s JC a varixy (tj. skupiny I a III) byly nalezeny přibližně ve 2/ 3 varixy jícnové a v 1/ 3 případů varixy gastroezofageální. Jen u 1 pacienta byla prokázána přítomnost izolovaných žaludečních varixů (tab. 3).
Tab. 3. Rozdělení pacientů s varixy (skupiny I a III) podle umístění varixů. 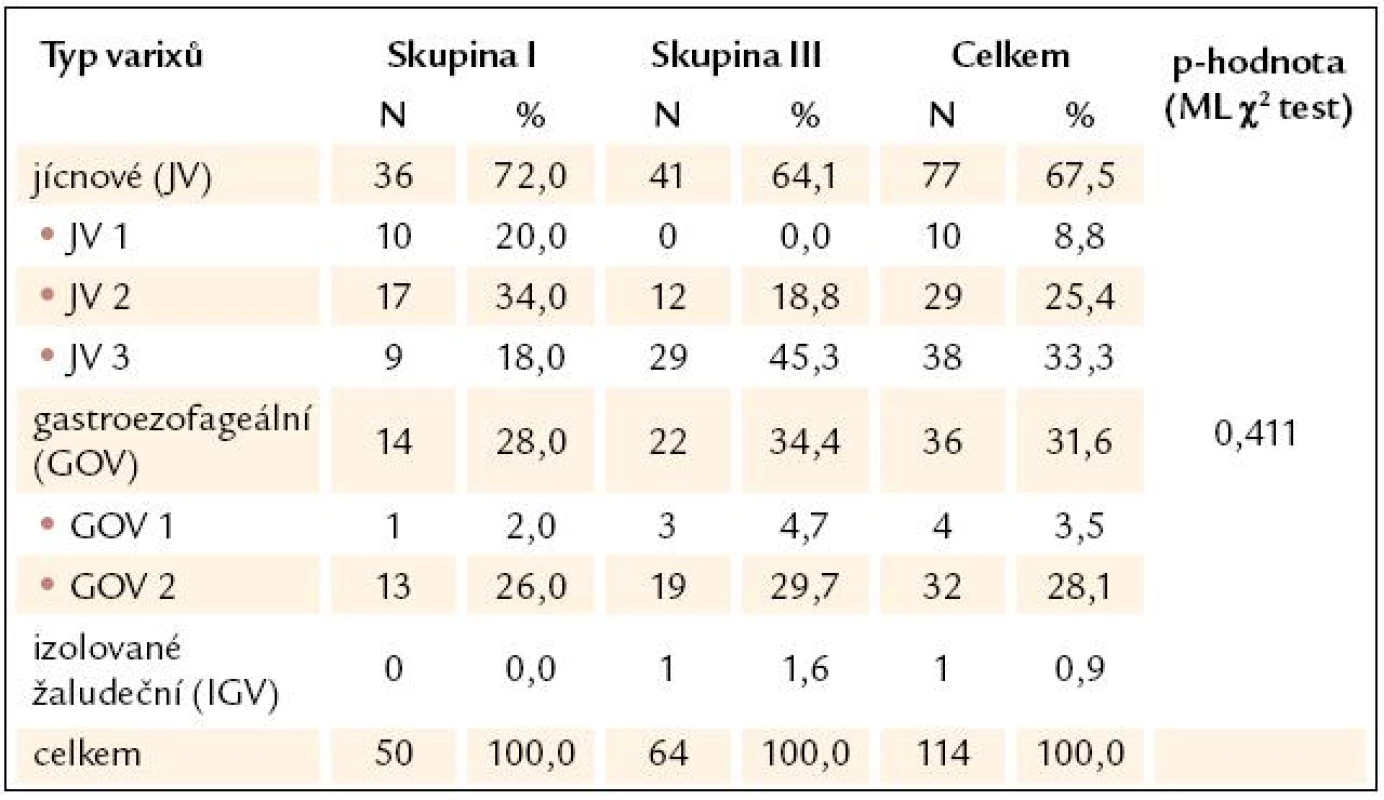
U více než 1/ 2 nemocných byl v době hodnocení prokázán ascites, jehož přítomnost a závažnost byla hodnocena dle Childovy a Pughovy klasifikace, a to jako ascites nepřítomný, mírný a střední, resp. velký. Mírný ascites byl nalezen u 36,4 % pacientů a střední/ velký ascites u 21,2 % nemocných. Bez ascitu bylo 42,4% zařazených pacientů s JC (tab. 4).
Tab. 4. Průkaz ascitu v jednotlivých skupinách pacientů s jaterní cirhózou. 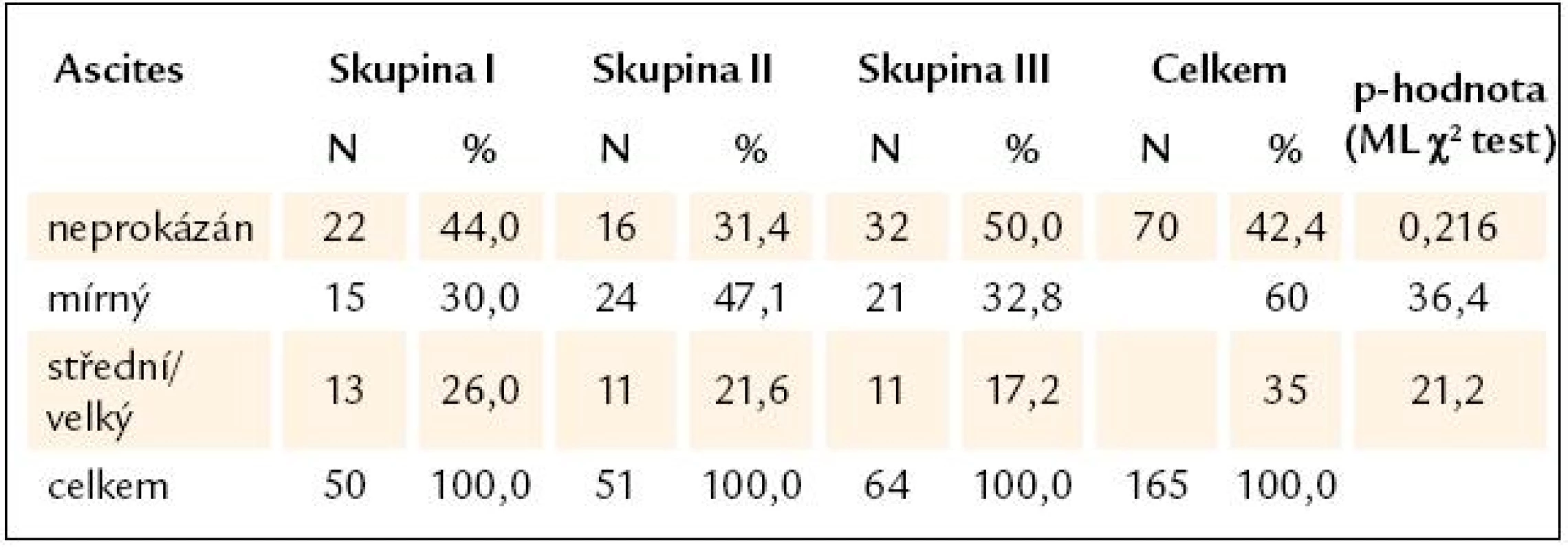
Ve skupině I byla pacienti statisticky významně starší než ve skupině II, což značí nárůst výskytu varixů s rostoucím věkem pacientů. Jinak byli pacienti, co se týče fyzických parametrů a věku, v definovaných třech skupinách srovnatelní (tab. 5).
Tab. 5. Věk a fyzické parametry pacientů a jejich srovnání mezi skupinami. 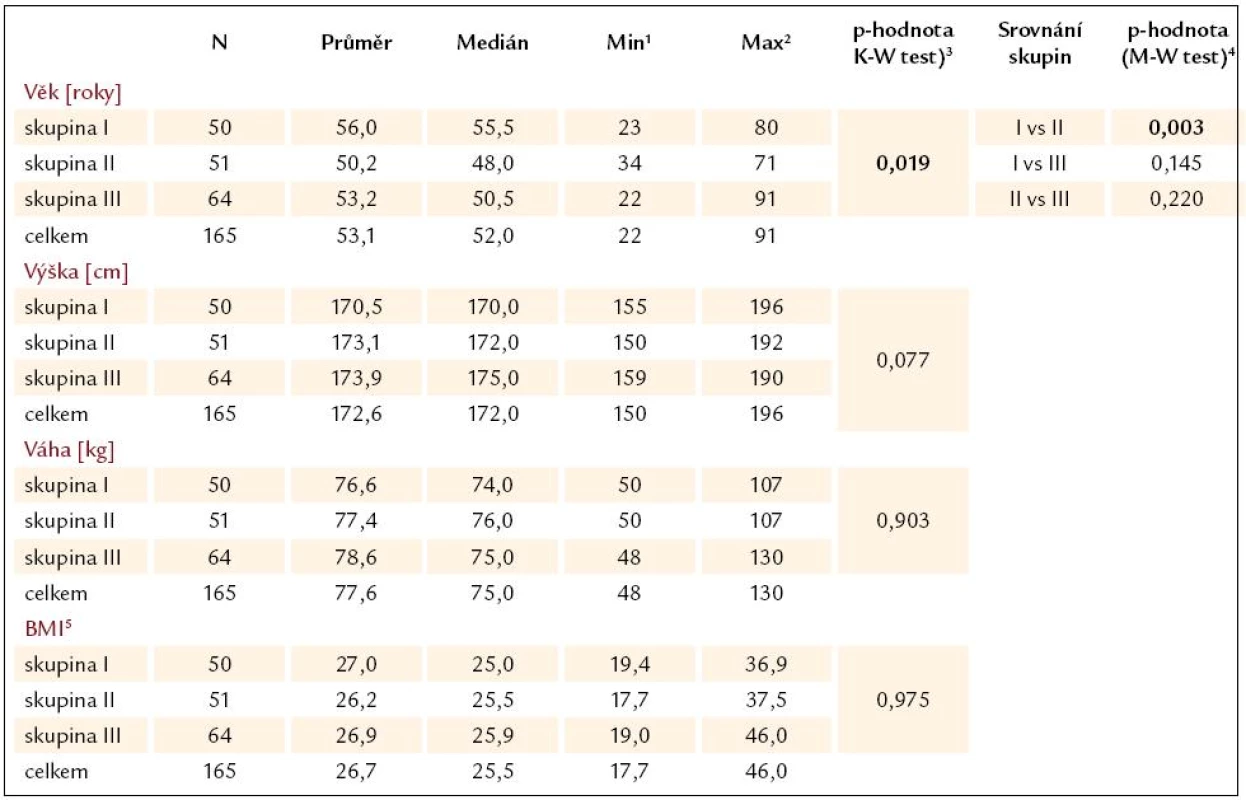
1Min – minimální hodnota parametru, 2Man – maximální hodnota parametru, 3Kruskal-Wallis test hodnotí významnost rozdílů v parametrech mezi všemi třemi skupinami, 4Srovnání rozdílů ve 2 skupinách Mann-Whitney testem. Podmínkou pro jeho použití je významný rozdíl v Kruskal-Wallis testu. 5BMI – body mass index Srovnání pokročilosti jaterní cirhózy mezi pacienty v jednotlivých skupinách
V tab. 6 a 7 je uvedeno srovnání pacientů ze skupin I – III, co se týče pokročilosti jaterní cirhózy, podle Childovy a Pughovy klasifikace a MELD skóre. Rovněž byla porovnávána velikost sleziny v jednotlivých skupinách pacientů, protože splenomegalie je důležitým klinickým projevem PH spojené s JC.
U pacientů ze skupin I a III, tedy s přítomností varixů, a tedy PH, byla velikost sleziny signifikantně větší než u pacientů ze skupiny II, u nichž nebyly jícnové varixy prokázány. Velikost sleziny se významně nelišila u pacientů s krvácejícími a nekrvácejícími varixy. Obecně byla velikost sleziny menší u pacientů bez varixů než s prokázanými varixy a u pacientů s varixy nebyl výskyt krvácení velikostí sleziny významně ovlivněn (tab. 6).
Tab. 6. Přehled a srovnání maximální bipolární velikosti sleziny, pokročilosti jaterní cirhózy dle Childovy a Pughovy klasifikace a MELD skóre. 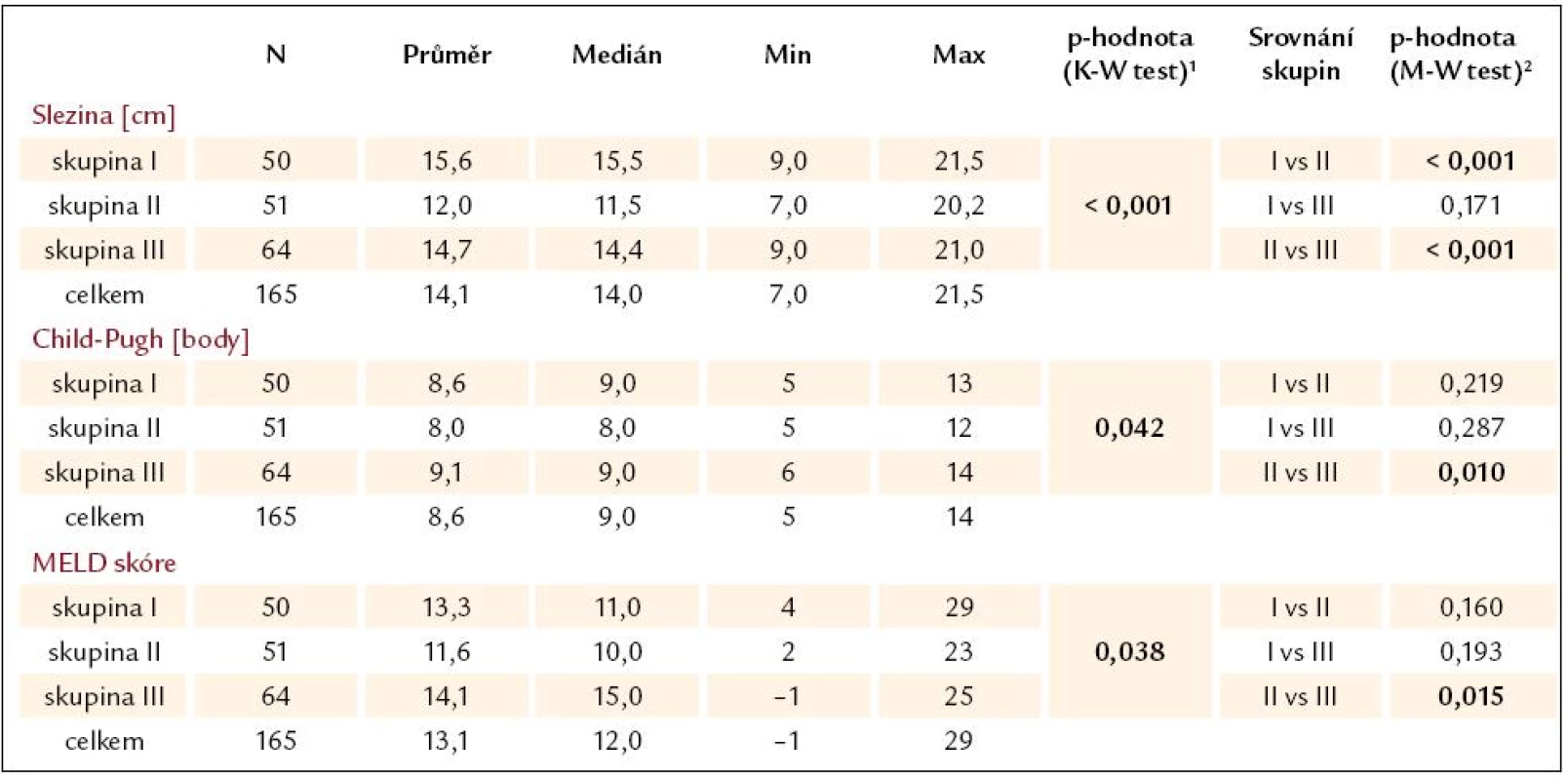
1Kruskal-Wallis test hodnotí významnost rozdílů v parametrech mezi všemi 3 skupinami. 2Srovnání rozdílů ve dvou skupinách Mann-Whitney testem. Podmínkou pro jeho použití je významný rozdíl v Kruskal-Wallis testu. MELD – model for end-stage liver disease Při hodnocení pokročilosti jaterní cirhózy podle Childovy a Pughovy klasifikace se liší výsledky, pokud srovnáváme mezi jednotlivými skupinami pacientů bodovou klasifikaci (tab. 6) nebo jen zařazení do tříd A – C (tab. 7). V případě porovnávání bodových hodnot byly prokázány statisticky významné rozdíly pouze mezi skupinami II a III, tedy dle očekávání byla bodová hodnota vyšší, a tím jaterní cirhóza pokročilejší u pacientů s varixy a s krvácením než u pacientů bez varixů a bez krvácení. Stejný závěr byl i při hodnocení pomocí MELD skóre. V případě porovnávání zastoupení pacientů do jednotlivých tříd (A – C) Childovy a Pughovy klasifikace vyšel statisticky významný rozdíl také mezi skupinami I a III, což ukazuje, že pacienti s krvácejícími varixy měli pokročilejší jaterní cirhózu než pacienti s varixy bez průkazu krvácení.
Tab. 7. Přehled a srovnání tříd Childovy a Pughovy klasifikace mezi skupinami. 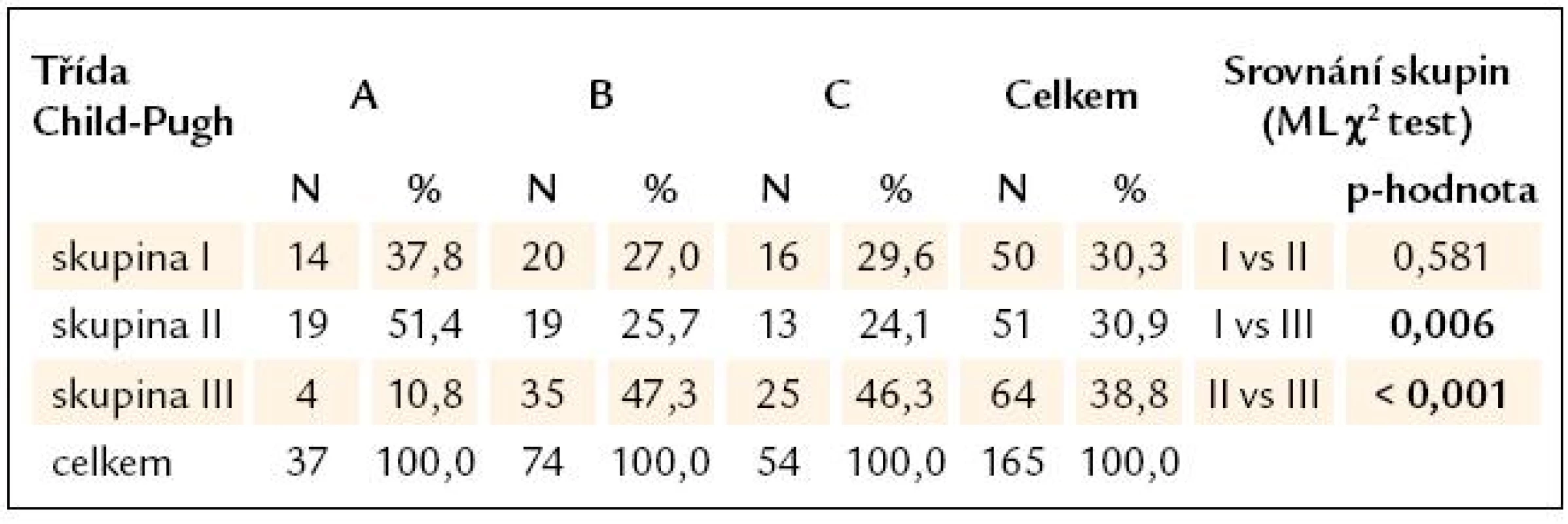
Srovnání výsledků laboratorních parametrů mezi pacienty v jednotlivých skupinách
Hematologické parametry
Srovnání jednotlivých skupin pacientů s JC je patrné z tab. 8 a graficky je vyjádřeno grafy 1 – 7. Z výsledků vyplývají následující závěry:
- Pacienti s krvácejícími varixy (skupina III) měli nižší počet erytrocytů a hladinu hemoglobinu než pacienti bez krvácení, což je vzhledem ke krevním ztrátám během krvácení pochopitelné.
- Pacienti s JC bez varixů (skupina II) měli významně vyšší počet trombocytů ve srovnání s pacienty s varixy (bez i s krvácením), vyšší hladinu fibrinogenu, a naopak nižší hodnotu INR. Výsledky všech těchto vyšetření ukazují na pokročilejší jaterní proces u pacientů s varixy.
Tab. 8. Přehled výsledků hematologických vyšetření u pacientů dle skupin a jejich srovnání. 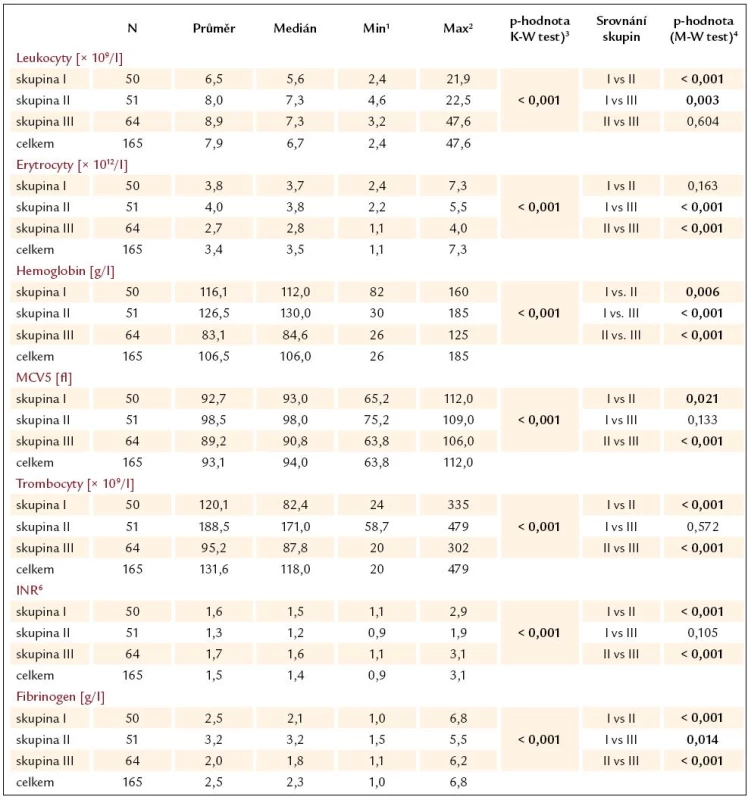
1 Min – minimální hodnota parametru, 2 Man – maximální hodnota parametru, 3 Kruskal-Wallis test hodnotí významnost rozdílů v parametrech mezi všemi třemi skupinami, 4 Srovnání rozdílů ve dvou skupinách Mann-Whitney testem. Podmínkou pro jeho použití je významný rozdíl v Kruskal-Wallis testu, 5 MCV – střední objem erytrocytů, 6 INR – protrombinový čas ve formě International Normalized Ratio Graf 4. Střední objem erytrocytů (MCV). 
Graf 6. Hodnota INR (International Normalized Ratio). 
Graf 7. Hladina fibrinogenu v séru. 
Biochemické parametry
Srovnání výsledků biochemických parametrů jednotlivých skupin pacientů je uvedeno v tab. 9 a graficky je vyjádřeno grafy 8 – 15. Podle těchto výsledků měli pacienti s krvácejícími varixy (skupina III) nižší sérovou aktivitu ALP a nižší celkovou bílkovinu v séru než pacienti bez krvácení, naopak vyšší u nich byla urea v séru.
Tab. 9. Přehled výsledků biochemických vyšetření u pacientů dle skupin a jejich srovnání. 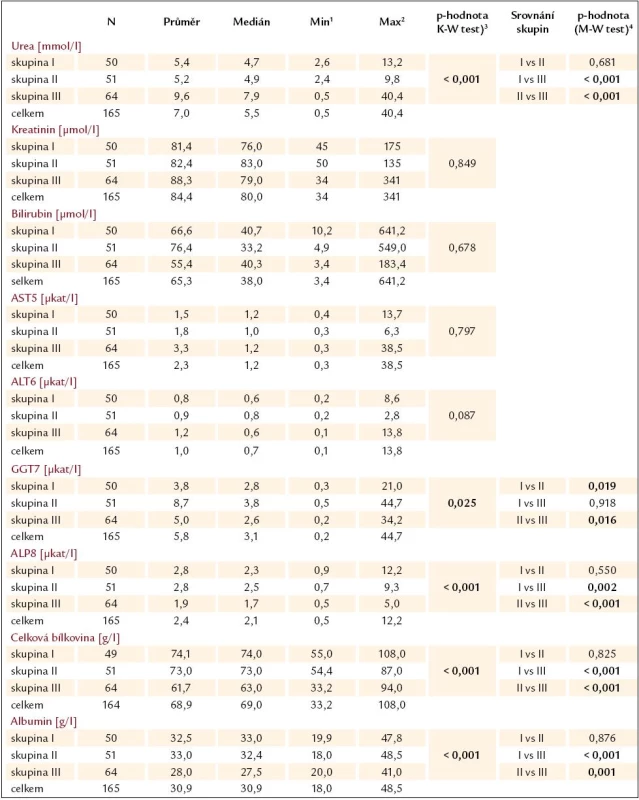
1 Min – minimální hodnota parametru, 2 Man – maximální hodnota parametru, 3 Kruskal- Wallis test hodnotí významnost rozdílů v parametrech mezi všemi třemi skupinami, 4 Srovnání rozdílů ve dvou skupinách Mann‑Whitney testem. Podmínkou pro jeho použití je významný rozdíl v Kruskal- Wallis testu, 5 AST – aspartátaminotransferáza, 6 ALT – alaninaminotransferáza, 7 GGT – gama‑glutamyltransferáza, 8 ALP – alkalická fosfatáza Graf 10. Celkový bilirubin v séru. 
Graf 11. Sérová aktivita aspartátaminotransferázy (AST) 
Graf 12. Sérová aktivita alaninaminotransferázy (ALT). 
Graf 13. Sérová aktivita gama-glutamyltransferázy (GGT). 
Graf 14. Sérová aktivita alkalické fosfatázy (ALP). 
Graf 15. Celková bílkovina v séru. 
Poměr počtu leukocytů, trombocytů a erytrocytů k velikosti sleziny
Výsledky jsou uvedeny v tab. 10 a grafech 17 – 19. Z nich plynou následující závěry:
- Rozdíly v poměru počtu krevních elementů k velikosti sleziny byly mezi jednotlivými soubory pacientů obecně statisticky vysoce významné.
- Poměr počtu leukocytů k velikosti sleziny byl u pacientů bez varixů (skupina II) statisticky významně vyšší než u pacientů s varixy (I a III). Rovněž mezi skupinami pacientů s krvácejícími (skupina III) a nekrvácejícími (skupina I) varixy byl statisticky významný rozdíl.
- Poměr počtu trombocytů k velikosti sleziny byl u pacientů bez varixů (skupina II) statisticky významně vyšší než u pacientů s varixy (I a III). Skupiny pacientů s krvácejícími (skupina III) a nekrvácejícími (skupina I) varixy se statisticky významně nelišily.
- Poměr počtu erytrocytů k velikosti sleziny byl samozřejmě odlišný mezi krvácejícími (skupina III) a nekrvácejícími pacienty (skupiny I a II). Statisticky významně odlišný však byl tento index i u pacientů s varixy (skupina I a III) a bez varixů (skupina II).
Tab. 10. Přehled poměrů počtu krevních elementů k velikosti sleziny u pacientů dle skupin a jejich srovnání. 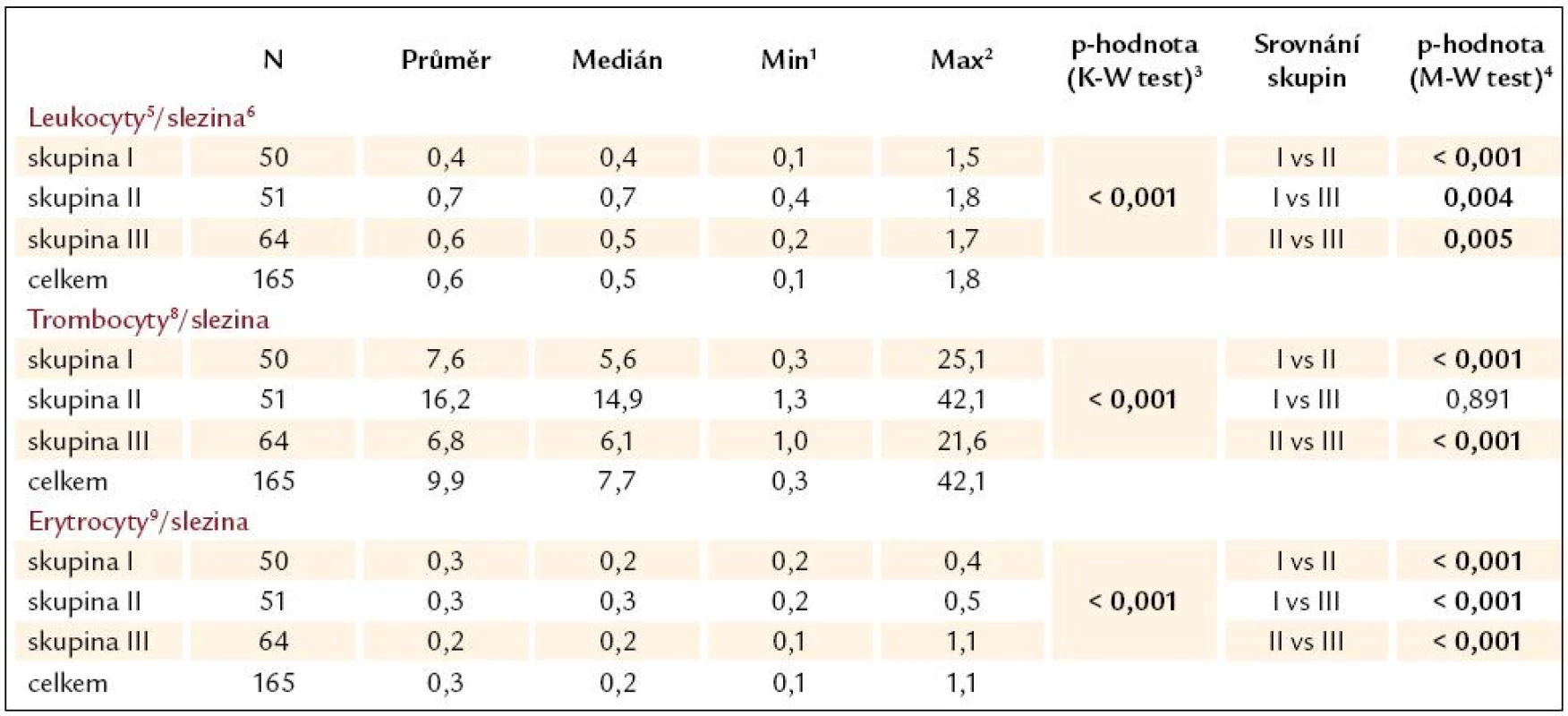
1 Min – minimální hodnota parametru, 2 Man – maximální hodnota parametru, 3 Kruskal- Wallis test hodnotí významnost rozdílů v parametrech mezi všemi třemi skupinami, 4 Srovnání rozdílů ve dvou skupinách Mann‑Whitney testem. Podmínkou pro jeho použití je významný rozdíl v Kruskal- Wallis testu, 5 počet leukocytů – × 109/ l, 6 maximální bipolární velikost sleziny v cm, 7 počet erytrocytů – ×1012/ l, 8 počet leukocytů – × 109/ l Graf 16. Poměr počtu leukocytů k velikosti sleziny. 
Graf 17. Poměr počtu trombocytů k velikosti sleziny. 
Graf 18. Poměr počtu erytrocytů k velikosti sleziny. 
Souhrnné srovnání výsledků laboratorních vyšetření mezi skupinami a statisticky významné rozdíly mezi nimi
V tab. 11 je uvedeno souhrnné srovnání výsledků laboratorních vyšetření mezi skupinami. Jedná se o tytéž hodnoty, které jsou uvedeny v tab. 8 – 10. Jejich umístění do jedné tabulky umožňuje názornější srovnání jednotlivých laboratorních parametrů. Z výsledků studie plynou následující závěry:
a) Statisticky významné faktory svědčící pro přítomnost varixů:
- nižší počet trombocytů, nižší sérová hladina fibrinogenu, prodloužený protrombinový čas (větší INR),
- nižší sérová aktivita GGT,
- větší bipolární velikost sleziny,
- nižší poměr počtu erytrocytů, leukocytů i trombocytů k velikosti sleziny.
b) Statisticky významné faktory svědčícími pro přítomnost krvácení z varixů:
- nižší počet erytrocytů a nižší hladina hemoglobinu (důsledky krvácení),
- nižší sérová hladina fibrinogenu,
- nižší sérová aktivita ALP, nižší celková bílkovina v séru a sérový albumin,
- vyšší urea v séru,
- nižší poměr počtu leukocytů nebo erytrocytů k velikosti sleziny.
Tab. 11. Souhrnné srovnání výsledků laboratorních vyšetření mezi skupinami. 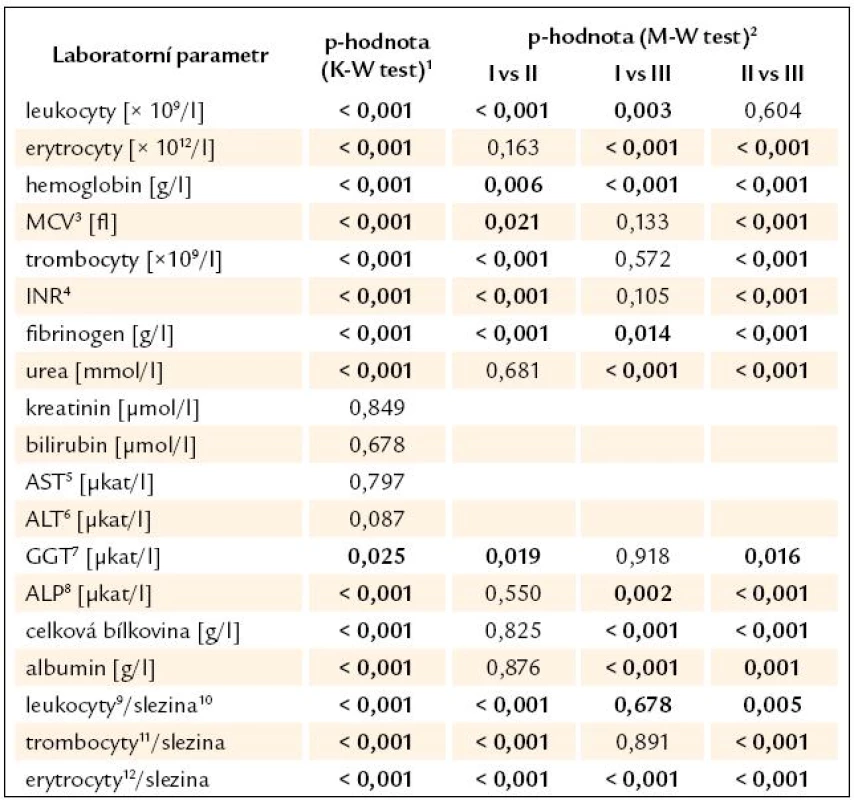
1 Kruskal-Wallis test hodnotí významnost rozdílů v parametrech mezi všemi 3 skupinami. 2 Srovnání rozdílů ve 2 skupinách Mann-Whitney testem. Podmínkou pro jeho použití je významný rozdíl v Kruskal-Wallis testu, 3 MCV – střední objem erytrocytů, 4 INR – International Normalized Ratio (slouží k vyjádření hodnoty Quickova testu), 5 AST – aspartátaminotransferáza, 6 ALT – alaninaminotransferáza, 7 GGT – gama-glutamyltransferáza, 8 ALP – alkalická fosfatáza, 9 počet leukocytů – × 109/l, 10 maximální bipolární velikost sleziny v cm, 11 počet erytrocytů – × 1012/l, 12 počet leukocytů – × 109/l Diskuze
Závislostí krvácení z varixů na výsledcích řady laboratorních vyšetření i zobrazovacích metod se poprvé zabývala italská klinická studie organizovaná na univerzitě v Janově [5]. Retrospektivně bylo zhodnoceno 145 pacientů s JC, kteří byli odesláni do hepatologického centra v letech 1998 – 2000. Všichni pacienti byli ve stabilizovaném stavu, v době přijetí nekrváceli do trávicího traktu, v minulosti nepostoupili sklerotizaci či ligaci JV, nebyla u nich zavedena transjugulární intrahepatální portosystémová spojka (TIPS) nebo chirurgická porto - systémová spojka. U všech nemocných bylo provedeno kompletní klinické a biochemické vyšetření. Byli klasifikováni podle Childovy a Pughovy klasifikace – 54 (37 %) odpovídalo klasifikaci A (CH - P A), 52 (36 %) CH - P B a 39 (27 %) CH - P C. Všichni podstoupili endoskopické vyšetření horní části trávicího traktu a ultrazvukové vyšetření orgánů břišní dutiny k posouzení přítomnosti projevů PH (JV, splenomegalie, ascites). U 89 pacientů (61 %) byla endoskopicky prokázána přítomnost JV. Maximální bipolární velikost sleziny byla určena prostřednictvím ultrasonografického vyšetření. Poměr počet destiček/ velikost sleziny byl stanoven u všech nemocných. Nebyl nalezen žádný rozdíl mezi pacienty s JV a bez nich, co se týče věku nebo pohlaví. Pacienti s JV měli signifikantně vyšší hladiny celkového bilirubinu v séru, prodloužený protrombinový čas a nižší počet destiček ve srovnání s pacienty bez JV. Velikost sleziny byla větší a poměr počtu destiček/ velikost sleziny byl menší u pacientů s JV. Nebyly zjištěny významné rozdíly mezi pacienty spadajícími do různých CH - P tříd, co se týče počtu destiček, velikosti sleziny a poměru počet destiček/ velikost sleziny s/ bez JV. Poměr počtu destiček k velikosti sleziny byl jediným parametrem nezávisle asociovaným s přítomností JV.
Výsledky pilotní italské studie byly následně potvrzeny v řadě prospektivních i retrospektivních studií z různých světadílů. Ve všech byl poměr počtu trombocytů k velikosti sleziny určen jako nezávislý parametr svědčící pro přítomnost JV. Na základě výsledků klinických studií bylo stanovení tohoto parametru řadou autorů autory navrženo jako nejvhodnější neinvazivní metoda použitelná k určení přítomnosti JV, a to zejména v zemích s omezenými finančními zdroji pro zdravotnictví [6 – 9].
V námi prezentovaném souboru 165 pacientů s jaterní cirhózou bylo 37 (22 %) pacientů ve stadiu CH-P A, 74 (45 %) CH-P B a 64 (33 %) CH - P C. Zastoupení pacientů s pokročilou JC (CH - P B a C) bylo tedy v našem souboru vyšší než v citovaném italském (78 % vs 63 %). Pacienti s varixy (skupiny I a III) měli oproti pacientům bez varixů (skupina II) větší slezinu, nižší počet leukocytů a trombocytů, nižší sérovou hladinu fibrinogenu, prodloužený protrombinový čas (větší INR), nižší sérovou aktivitu GGT a nižší poměr počtu erytrocytů, leukocytů i trombocytů k velikosti sleziny. Po stránce velikosti sleziny, trombocytopenie, prodlouženého protrombinového času a poměru počtu trombocytů k velikosti sleziny byly potvrzeny výsledky dosažené v italské studii. Na rozdíl od janovského souboru se v našem souboru sérová hladina bilirubinu významně nelišila mezi pacienty s/ bez varixů. Sérová aktivita GGT a poměr počtu erytrocytů nebo leukocytů k velikosti sleziny nebyly v italském souboru hodnoceny, takže není možnost srovnání.
Statisticky významnými faktory svědčícími pro přítomnost krvácení z varixů prezentovaném souboru byly našem souboru nižší počet erytrocytů a nižší hladina hemoglobinu, což jsou očekávané důsledky krvácení, nižší sérová hladina fibrinogenu, nižší sérová aktivita ALP, nižší celková bílkovina v séru a sérový albumin, vyšší urea v séru a nižší poměr počtu leukocytů nebo erytrocytů k velikosti sleziny. V chilské prospektivní studii s 67 pacienty s jaterní cirhózou byly jedinými nezávislými parametry spojenými s rizikem krvácení z JV vyšší věk a poměr počtu trombocytů k velikosti sleziny [10].
Závěr
U pacientů s JC lze zhodnocením výsledků běžných hematologických a biochemických parametrů s velkou pravděpodobností předpovědět existenci varixů i bez endoskopického vyšetření a určit nemocné s vysokým nebezpečím krvácení z varixů. Velmi důležité je z tohoto pohledu i změření maximální bipolární velikosti sleziny a výpočet poměru počtu trombocytů, leukocytů a erytrocytů k velikosti sleziny. Těmito neinvazivními metodami lze v řadě případů redukovat potřebu provedení endoskopického vyšetření, které je invazivní, často pacienty špatně tolerované a ekonomicky náročné.
as. MU Dr. Libuše Husová, Ph.D.
www.fnbrno.cz
e-mail: lhusova@fnbrno.czDoručeno do redakce: 16. 8. 2010
Přijato po recenzi: 7. 10. 2010
Zdroje
1. Fejfar T, Vaňásek T, Lata J. Krvácení při portální hypertenzi. In: Ehrmann J, Hůlek P et al. Hepatologie. Praha: Grada Publishing 2010, 171 – 186.
2. Vaňásek T. Endoskopické diagnostické a terapeutické metody. In: Ehrmann J, Hůlek P et al. Hepatologie. Praha: Grada Publishing 2010, 88 – 99.
3. Beppu K, Inokuchi K, Koyanagi N et al. Prediction of variceal hemorrhage by oesophageal endoscopy. Gastrointest Endosc 1981; 27 : 213 – 218.
4. Sarin SK, Lahoti D, Saxena SP et al. Prevalence, classification and natural history of gastric varices: a long‑term follow‑up study in 568 portal hypertension patients. Hepatology 1992; 16 : 1343 – 1349.
5. Giannini E, Botta F, Borro P et al. Platelet count/ spleen diameter ratio: proposal and validation of a non‑invasive parameters to predict the presence of oesophageal varices in patients with liver cirrhosis. Gut 2003; 52 : 1200 – 1209.
6. Giannini EG, Zaman A, Kreil A et al. Platelet count/ spleen diameter ratio for the noninvasive diagnosis of oesophageal varices: result of a multicenter, prospective, validation study. Am J Gastroenterol 2006; 101 : 2511 – 2519.
7. Alempijevic T, Bulat V, Djuranovic S et al. Right liver lobe/ albumin ratio: contributio to non‑invasive assessment of portal hypertension. World J Gastroentero 2007; 13 : 5331 – 5335.
8. Baig WW, Nagaraja MV, Varma M et al. Platelet count to spleen diameter ratio for the diagnosis of oesophageal varices: is it feasible? Can J Gastroenterol 2008; 22 : 825 – 828.
9. Bitetto D, De Bernardi ‑ Venon W, Fabris C et al. Platelet count/ spleen diameter ratio compared to HVPG and transient elastography to predict severe portal hypertension in patients with liver cirrhosis. J Hepatol 2010; 52 (Suppl 1): S159.
10. Barrera F, Riquelme A, Doza A et al. Platelet count/ spleen diameter ratio for non‑invasive prediction of high risk esophageal varices in cirrhotic patients. Ann Hepatol 2009; 8 : 325 – 330.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2011 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Opoždění diagnózy HELLP syndromu
- Prípad vlajúceho infikovaného trombu v. jugularis interna, septických pneumónií a heparínom indukovanej trombocytopénie
- MU Dr. Václav Jedlička se dožil 85 let
- Terapeutická hypotermie po srdeční zástavě: proč a na jak dlouho? – editorial
- Geny a osteoporóza – editorial
- Obezita, body mass index, obvod pasu a mortalita – editorial
- Obezita, body mass index, obvod pasu a mortalita – editorial
- Charakteristika reziduálních tachykardií spojených s koronárním sinem během ablace dlouhodobé perzistentní fibrilace síní
- Akutní srdeční selhání a časný rozvoj dysfunkce levé komory u pacientů s akutním infarktem myokardu s elevacemi ST léčených primární perkutánní koronární intervencí
- Diagnostika a léčba akutní plicní embolie v roce 2010
- Přínos celotělové magnetické rezonance v diagnostice monoklonální gamapatie nejistého významu, mnohočetného myelomu a stanovení stadia pokročilosti nemoci s pomocí systému Durie‑ Salmon Plus
- Faktory ovlivňující přítomnost varixů a varikózního krvácení u pacientů s jaterní cirhózou
- Terapeutická hypotermie po srdeční zástavě na 12 hodin: Karlovy Vary 2006– 2009
- Význam genetiky v predikci rizika osteoporózy
- Obezita, body mass index, obvod pasu a mortalita
- Prečo vzniká fibrilácia predsiení po kardiochirurgických operáciách?
- Schnitzler‑ syndrom: popis případu, zkušenosti s léčbou glukokortikoidy a preparátem anakinra (KineretTM) a sledování cytokinové odpovědi organizmu
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Opoždění diagnózy HELLP syndromu
- Diagnostika a léčba akutní plicní embolie v roce 2010
- Obezita, body mass index, obvod pasu a mortalita
- Prípad vlajúceho infikovaného trombu v. jugularis interna, septických pneumónií a heparínom indukovanej trombocytopénie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání












