-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaONEMOCNĚNÍ KŮŽE PENISU
BENIGN DERMATOSIS OF PENIS
Inflammatory affections of the penis are not in the middle of interest in urological and sexuological textbooks, despite this every urologist - either working as a outpatient specialist or at the urological clinic - encounter once in a while on patient concerned to this problem. The article brings short summary of the most common inflammatory penile diseases.
KEY WORDS:
external genitals, benign disease
Autoři: MUDr. David Němec
Působiště autorů: Urologické oddělení Fakultní nemocnice s poliklinikou Ostrava
Vyšlo v časopise: Urol List 2005; 3(4): 29-34
Souhrn
Zánětlivá onemocnění penisu jsou onemocnění nacházející se na okraji kapitol urologických a sexuologických učebnic, přesto se s tímto problémem ve své praxi setká každý urolog na všech stupních zdravotní péče od ambulantních specialistů až po klinická pracoviště. článek přináší krátký souhrn nejčastěji se vyskytujících zánětlivých onemocnění penisu.
KLÍČOVÁ SLOVA:
zevní genitál, benigní onemocněníÚVOD
Mužský genitál může postihnout široké spektrum infekčních, zánětlivých a neoplastických dermatóz. Mnohé běžné infekce mohou postihovat genitál jen náhodně, zatímco jiné se v této oblasti vyskytují jen za netypických okolností. Kromě toho jsou známa onemocnění, která se predilekčně vyskytují v této oblasti.
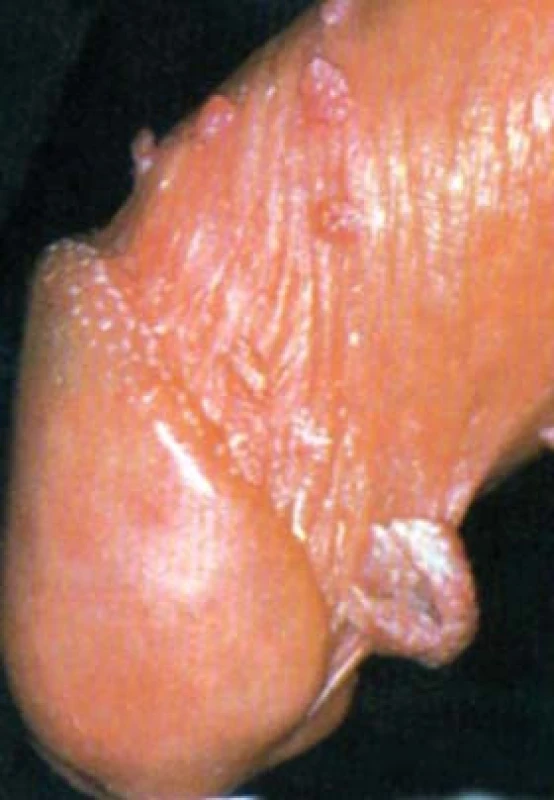
KONDYLOMATA - BRADAVICE GENITÁLU
Tato ložiska jsou způsobena infekcí lidským papilomavirem (human papilloma virus - HPV). Incidence genitální infekce HPV mezi sexuálně aktivními lidmi mezi 15–25 lety je odhadována na 1 %. Nicméně prevalence virologicky detekovatelné subklinické či latentní infekce může dosahovat až 30–50 %. V současné době je známo více než 90 různých typů HPV, z nichž se typy postihující genitál dělí na vysoce a nízce rizikové. Typická kondylomata jsou obvyklá manifestací infekce nízce rizikovým typem HPV, nejčastěji typem 6 a 11. HPV 6 a 11 mají výraznou tendenci indukovat vznik kondylomat, ale vzácně jsou spojeny i se vznikem genitálních nádorů. Kondylomata jsou především sexuálně přenosná onemocnění, ačkoli existují i jiné typy přenosu HPV. Infekčnost HPV mezi sexuálními partnery je odhadována na 60 %.
Existují 3 hlavní typy anogenitálních bradavic:
Condylomata accuminata jsou pendulující, květákovité verukózní papuly, které mají barvu kůže, nebo jsou červené, bradavice se mohou taktéž manifestovat jako papuly polokulovitého tvaru, obvykle mající barvu masa, a dále pak ploché bradavice, u nichž je vrchol papuly plochý a barva je ve spektru být od růžové až po červenohnědou. Ložiska jsou často multifokální. Nejčastěji jsou kondylomaty postižena místa se zvýšeným třením a nejčastější lokalizací primární infekce je u neobřezaných mužů oblast předkožkového vaku. Jiná predilekční místa jsou na glandu, v sulcus coronarius, na frenulu, prepuciu, corpus penis a skrotu. Mohou se taktéž vyskytovat v zevním ústí uretry a intrauretrálně. Uretra je postižena u 10–28 % pacientů. Pacienti používající kondom pak mohou mít kondylomata v suprapubické lokalizaci [1].
Subklinické léze se detekují aplikací 3–5 % kyseliny octové na oblast genitálu po dobu 5 minut. Kyselina octová způsobuje bělavé skvrny v oblasti postižené infekcí HPV. Tato metoda má až 25 % falešně negativních výsledků. Subklinické postižení je časté zejména u neobřezaných mužů.
Léčba: Podofylotoxin 0,5% roztok či gel, dichloroctová či trichloroctová kyselina 35–5%, kryoterapie tekutým dusíkem, CO2-laser, Imiquinoid 5% krém, chirurgická abraze.
Léčba se doporučuje nejen ke snížení přenosu mezi sexuálními partnery, ale i k prevenci progrese v dysplazii či nádor. Je odhadováno, že 10–30 % genitálních bradavic vymizí spontánně do 3 měsíců jako výsledek buňkami zprostředkované imunity.
GENITÁLNÍ HERPES
Nejčastější příčinou ulcerací genitálu je virus herpes simplex (HSV). Genitální herpes simplex je nejčastěji způsoben HSV typu 2, ačkoliv HSV 1 je v 5–30 % případů příčinou první epizody onemocnění genitálním herpesvirem. Po infekci zůstává virový genom v latentním stadiu v jádrech senzitivních nervů po celý život hostitele.
Přenos HSV je uskutečněn jak při symptomatickém, tak i asymptomatickém rozsevu viru.
V 50–90 % přenosu si infikovaný partner není vědom postižení herpesvirovou infekcí. Nedávné studie ukázaly, že používání kondomu poskytuje ochranu před infekcí HSV 2 u vnímavých žen.
Pravé primární léze při postižení genitálním oparem se klinicky nejprve projeví jako makuly a papuly, jež se změní ve vezikuly, pustuly a ulcerace. Systémové projevy zahrnují horečky, myalgie a únavu, ale u mužů jsou přítomny vzácně. Pacienti mají často mírnou lymfadenitidu. Opakované epizody jsou provázeny mírnějšími příznaky a většinou rychle mizí, kompletně se zhojí do 5–10 dní. Recidivující infekce u mužů se projevuje vznikem 3–5 puchýřků na těle penisu. U těch, kteří prodělali první epizodu HSV 2 infekce, se recidiva vyskytne v 80–90 % případů v průběhu následujícího roku, ale mnoho pacientů má nepoznanou recidivu s asymptomatickým virovým rozsevem. Diagnóza ulcerace způsobené oparem může být vysoce suspektní v případě, že se jedná o skupiny prasklých puchýřků, které tvoří splývající eroze. Nicméně atypické klinické manifestace zahrnují hluboké, perzistující ulcerace, které se vyskytují u pacientů s poruchou imunity, obzvláště u těch, kteří jsou současně infikováni virem HIV. Diagnóza může být stanovena buïto izolací viru v buněčné kultuře nebo PCR detekcí HSV DNA. Sérologická diagnóza má význam jedině při detekci proběhlé infekce. Brzy budou komerčně dostupny sérologické testy, které rozlišují mezi HSV 1 a HSV 2. Podání léčby závisí na mnoha faktorech zahrnující frekvenci a rozsah recidiv a infekční stav sexuálního partnera. Jelikož herpes virus nelze eliminovat z neuronů, je léčba zaměřena na kontrolu mukokutánní exprese onemocnění [2].
SYFILIS (LUES)
Onemocnění způsobené spirochetou Treponema pallidum. Probíhá v několika stadiích.
1. stadium: Primární afekt - po cca 3 týdnech (inkubační doba 1 týden až 3 měsíce) vzniká 1 nebo několik uzlíků v oblasti genitální (glans penis, prepucium), které bezbolestně exulcerují. Primární afekt může být lokalizován také na jiných místech - rty, sliznice úst, prstu. Klinicky nacházíme ulcerace s tvrdým okrajem (ulcus durum, tvrdý vřed) s indurovaným edémem. Později vzniká tzv. primární komplex (primární afekt s bezbolestnou lymfangoitidou a lymfadenitidou). Primární komplex spontánně vymizí po cca 6 týdnech.
2. stadium: 6–10 týdnů po prvotní infekci se objeví horečka, celková schvácenost bolesti hlavy, generalizované zduření uzlin a splenomegalie. Po 10 týdnech vzniká syfilitický makulózní, později papulózní exantém (dlaně, chodidla, trup), který spontánně vymizí. Po cca 14 týdnech vznikají v anogenitální oblasti široké, mokvající, vysoce nakažlivé papuly (condylomata lata), které nemizí.
3. stadium: 2–5 let po prvotní infekci vznikají syfilidy kůže a vnitřních orgánů. Rozlišujeme syfilidy papulo-skvamózně-serpiginózní, ulcero-krustózně-serpiginózní a hluboké ulcerózní. Gummata jsou granulomy s pryžovitou konzistencí, které později hluboko exulcerují.
Diagnostika: mikroskopický průkaz Treponema pallidum ze stěru v zástinu (z primárního komplexu nebo punktát z lymfatických uzliny), sérologické testy - TPHA-test, VDRL-test [3].
Léčba: antibiotika penicilinové řady, erytromycin, tetracyklin; při úspěšné léčbě dochází k poklesu titru protilátek; nutná je léčba sexuálního partnera.
ULCUS MOLLE (MĚKKÝ VŘED)
Jedná se o infekci Haemophilus ducreyi. Po inkubační době (3–5 dnů) vzniká primární afekt - papulo-pustula, která se rychle rozpadá do bolestivého vředu. Při pokračujícím zánětu se tvoří hluboké ulcerace, bolestivé zduření lymfatických uzlin s hnisavým rozpadem a perforací zevně.
Diagnostika: průkaz původce ve stěru ze spodiny vředu, kultivační průkaz, sérologická diagnostika na syfilis k jejímu vyloučení.
Léčba: sulfonamidy, kotrimoxazol 2krát 960 mg denně po dobu 10 dnů, tetracyklin 1–2 g denně 4 týdny, streptomycin 1 g denně 10 dnů; nutná je léčba partnera.
LYMPHOGRANULOMA VENEREUM
Infekce je způsobena sérotypem Chlamydia trachomatis. 1–4 týdny po infekci se vytvoří papuly s erozí, nebo exulcerací a následným jedno - či oboustranným zduřením ingvinálních lymfatických uzlin. Lymfatické uzliny v malé pánvi a v anální oblasti jsou často postiženy současně. Později dochází k hnisavému rozpadu se značnou alterací celkového stavu. Může dojít i k ulceraci a tvorbě píštělí. Neléčí-li se, vede k obliteraci lymfatických cest s tvorbou výrazného penoskrotálního edému (elephantiasis).
Diagnostika: přímý průkaz chlamydií z primární léze a kultivace na McCoyově buněčné kultuře. Pozitivní komplement - fixační reakce. Diferenciální diagnostika - syfilis, ulcus molle, granuloma venereum
Léčba: tetracyklin 2krát 100 mg denně 14 dnů nebo oxytetracyklin 2–3 g denně 10–14 dnů.
GRANULOMA VENEREUM
Infekce způsobená Calymmatobacterium granulomatosis (v Evropě vzácná). Za 8–12 týdnů po infikování vznikají svědící nebolestivé pustulky na genitálu a v tříslech, které se vředovitě rozpadají a posléze splývají. Dochází k rychlému šíření s výrazným rozpadem tkání. Vzniklé hluboké ranné plochy jsou pokryty snadno krvácející granulační tkání.
Komplikace: krvácení při arozi větší cévy, spinocelulární karcinom.
Diagnostika: průkaz původce v granulační tkáni získané kyretáží; bakterie se nalézají v podobě tzv. Donovanových inkluzí v makrofázích [4].
Léčba: kotrimoxazol 4krát 960 mg denně 14–21 dnů, oxytetracyklin 2–3 g denně 10–20 dnů, lokálně vlhké obklady s Betadinou.
BALANITIS A BALANOPOSTHITIS
Jedná se o zánět glans penis a prepucia. Balanitidy dělíme na neinfekční (trauma, vrozená fimóza, mechanické a chemické dráždění) a infekční (trichomonádami, gonokoky, treponemami, korynebakteriemi, kvasinkami). Rozlišujeme akutní a chronické formy. Onemocnění je častější u diabetiků - především kvasinkové balanitidy, u nemocných se sníženou imunitou či s nízkou úrovní hygieny apod.
Klinické příznaky: svědění, pálení, zarudnutí a bolesti v žaludu a předkožce, páchnoucí výtok z předkožkového vaku, dysurické obtíže.
Diagnostika: výtěr a moč na určení původce a rezistence, kultivace na BK k vyloučení tuberkulózy, laboratorní vyšetření (KO, glykemie a glykemický profil), sérologické vyšetření - TPHA.
Léčba: antibiotika podle původce a rezistence, zlepšení tělesné hygieny, lokální výplachy (heřmánek, řepík), korekce glykemie; cirkumcize v klidovém stadiu.
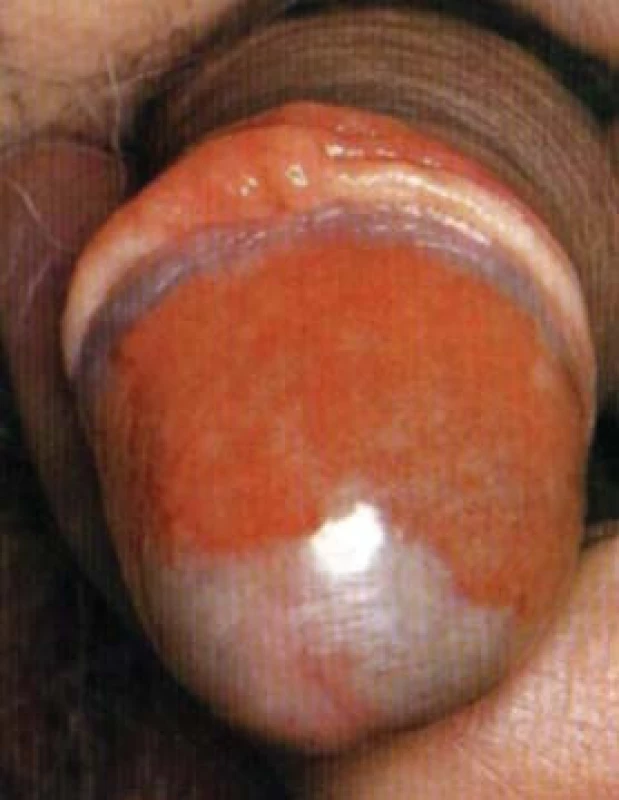
PLAZMOCELULÁRNÍ BALANITIDA (BALANITIS CIRCUMSCRIPTA PLASMOCELULARIS)
Prvně byla popsána Zoonem v roce 1952. Je to benigní chronická balanitida neznámého původu. Je charakteristická solitárními červeno-oranžovými plaky na glandu a prepuciu. Toto onemocnění se typicky manifestuje u neobřezaných mužů středního a staršího věku. Onemocnění má tendenci k chronicitě a může perzistovat několik měsíců až roků.
Povrch plaků je lesklý a posetý drobnými červenými tečkami, které připomínají červený pepř.
Diagnostika: Diagnózu je třeba verifikovat biopticky. Histopatologicky je charakteristický pruhovitý infiltrát plazmatických buněk.
Diferenciální diagnostika: Klinicky může být plazmocelulární balanitida zaměněna s Quyeratovou erytroplazií.
Léčba: cirkumcize; pomoci může i lokální krém s ATB; dočasné úlevy je obvykle dosaženo lokálními steroidy. Rezistentní případy lze léčit CO2-laserem nebo laserovou ablací erbium-YAG
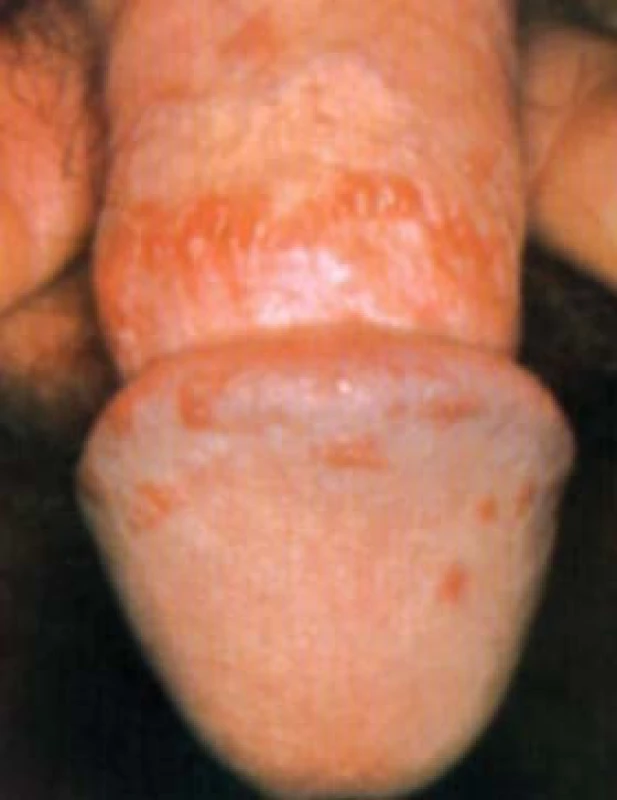
BALANITIS CIRCINATA
Je to mukokutánní manifestace Reiterova syndromu - systémového onemocnění, které je klinicky charakterizováno triádou příznaků - negonokokovou uretritidou, artritidou a konjunktivitidou. Balanitis circinata je popisována u 12–70 % mužů s Reiterovým syndromem. Manifestuje se jako dobře ohraničené, vlhké, zarudlé ložisko s cárovitými či nerovnými bílými okraji na glans penis. U obřezaných pacientů jsou pak léze suché a hyperkeratotické a mohou vypadat jako psoriáziformní plaky. Léze jsou často lokalizovány v okolí uretry.
FLEGMONA PENISU
Difuzní hnisavý zánět kůže a podkožního vaziva bez tvorby pouzdra. často stafylokoková nebo streptokoková infekce. Projeví se neostře ohraničeným bolestivým zduřením, zarudnutím a edémem penisu, horečkou a třesavkou, lymfangoiditou, lymfadenitidou.
Léčba: širokospektrá antibiotika, antiflogistika, analgetika, lokálně vlhké obklady. Při hnisavém rozpadu tkání je nutná chirurgická intervence - incize, nekrektomie.
ERYSIPEL PENISU
Streptokoková infekce kůže. Šíří se podél lymfatických cest. Vstupní branou jsou malé kožní léze po bagatelizovaných traumatech. Projeví se jako plošné, ostře ohraničené zarudnutí, edematózní zduření tkání, horečka a třesavka, výrazný pocit nemoci.
Léčba: penicilinová antibiotika nebo erytromycin, analgetika-antiflogistika, lokálně vlhké obklady.
FOURNIEROVA GANGRÉNA PENISU A SKROTA
Jedná se o gangrenózní infekci mužského genitálu. Je to velice závažné a rychle progredující onemocnění šourku a penisu, vznikající nejčastěji následkem urologických a kolorektálních nemocí a operací (operace prostaty, močové trubice, endoskopická vyšetření, cirkumcize, biopsie prostaty, hemoroidy, perianální píštěle). Příčinou může být i zevní poranění (trauma, hmyz). Postihuje muže se sníženou obranyschopností (malnutrice, nádorová kachexie, diabetes mellitus, alkoholizmus) a špatnou osobní hygienou. Bakteriologicky se jedná o smíšenou flóru s převahou anaerobů. Projevuje se bolestí, zvětšujícím se zduřením varlat a měkkých tkání penisu s krepitací vlivem plynotvorných baktérií. Postupem času přibývá páchnoucí gangréna.
Diagnostika: typický klinický nález; laboratorní nález - leukocytóza, trombocytopenie, poruchy koagulace, vzestup kreatininu, metabolická acidóza.
Komplikace: exitus letalis v 7–50 %.
Léčba: Zahrnuje sledování na jednotce intenzivní péče, po stabilizaci vitálních funkcí ihned chirurgickou intervenci (rozsáhlé incize s drenáží), agresivní léčbu aminoglykosidy (gentamycin, netromycin, kanamycin) a beta-laktamovými ATB (cefalosporiny 3. generace nebo protipseudomonádové peniciliny), a vždy metronidazolem. Důležitou součástí léčby je podání antigangrenózního a protitetanového séra, derivace moči (perkutánní epicystostomie) a denně převaz a snesení nekróz. Při čisté ráně je to krytí defektů kožními transplantáty a tkáňovými přesunovými plastikami. Fournierova gangréna je vysoce septický klinický stav. Včasná léčba rozhoduje o prognóze.
GENITÁLNÍ MANIFESTACE KOŽNÍCH ONEMOCNĚNÍ
Psoriáza
Psoriáza je nejčastějším zánětlivým onemocněním mužského genitálu. V mnoha případech je postižení mužského genitálu součástí generalizovaného kožního onemocnění.
Ložiska se projevují jako dobře ohraničené světle červené plaky. Pokud jsou bez šupin v oblasti tříselných záhybů a intergluteální rýhy, známe je pod názvem inverzní psoriáza. Vzácněji bývá postiženo celé skrotum a penis. Psoriáza může také postihnout pouze penis. U obřezaných mužů jsou na glandu a koroně obvykle přítomna červená šupinatá ložiska. U neobřezaných jedinců jsou pak dobře ohraničené nešupinatějící plaky častěji na vnitřním listu předkožky a proximální části glandu.
Léčba genitální psoriázy může být problematická. Lokální kontroly lze dosáhnout kortikosteroidními krémy s nízkým potenciálem. Velmi účinný může být přípravek obsahující 3% liquor carbonis detergens v 1% hydrokortizonovém krému. V monoterapii nebo v kombinaci s topickými steroidy lze zkusit lokální aplikaci analogů vitaminu D jako kalcipotrienu nebo takalcitolu.
Lichen planus
Mužský genitál je postižen v 25 % případů tohoto onemocnění a z toho je nejčastěji postižen glans penis, na němž jsou často přítomny anulární léze. V typickém případě má pacient na glandu nebo těle penisu nafialovělé papuly s plochým povrchem. Ložiska mohou vypadat jako okrouhlá seskupení samostatných papul, které tvoří prstence nebo periferní šíření papul tvořících shluky s centrálním projasněním. Na povrchu jsou často viditelné jemné bíle jizvy, tzv. Wickhamovy strie. Obvykle je postižení penisu součástí generalizovaného onemocnění. Nicméně se může vyskytovat jako iniciální či samostatná manifestace.
Léčba: většina případů genitálního lichen planus odpovídá na krátkodobou léčbu slabými lokálními glukokortikoidy.
Penilní lichen sclerosus (balanitis xerotica obliterans)
Jedná se o chronické zánětlivé onemocnění projevující se jako chronický sklerotizující a atrofizující proces na glandu a předkožce, který vede ke stenóze meatu a získané fimóze. Incidence genitálního lichen sclerosus u mladých chlapců se odhaduje na 15 %, ale není známa přesná frekvence výskytu u mužů. Je nejčastější u neobřezaných mužů středního věku.
Počáteční léze lichen sclerosus jsou bílé, polygonální papuly a plaky s plochým povrchem. Léze progredují do sklerotických bílých či atrofických plaků barvy slonoviny. U mužů je obvykle postižen glans a předkožka. Méně často bývá postiženo frenulum, uretrální meatus a přední uretra. Vzácně pak lichen sclerosus postihuje pouze tělo penisu. S progresí onemocnění pak vedou sklerotické změny ke kontrakci sliznic genitálu s následnou parafimózou či fimózou znemožňující přetáhnout předkožku. Postupné zužování zevního meatu vede k různému stupni striktury s obstrukcí močového proudu. Průvodní symptomy jsou pruritus, pálení, bolestivá erekce, obtíže s přetahováním předkožky, dysurie a slabý močový proud. U pacientů s lichen sclerosus se doporučuje pravidelné sledování a eventuální biopsie při klinicky suspektní lézi (riziko vzniku penilního SCC - squamous cell carcinoma ).
Léčba: Lékem volby u dospělých i dětí jsou silné a velmi silné lokální steroidy. Lokální 0,05% clobetasol propionát je účinný na zlepšení symptomů a lézí způsobených lichen sclerosus. Cirkumcize je nejčastějším nutným chirurgickým výkonem při fimóze u mužů a mladých chlapců.
Alergická a iritační dermatitida
Klinicky je genitální alergická kontaktní dermatitida charakterizována zarudnutím a ohraničeným edémem a občas tvorbou mikrovezikul a exsudací. Příčinou může být přecitlivělost na aplikované léky, kontraceptiva, lubrikanty, deodoranty nebo průmyslové či jiné látky. Alergie na latexové výrobky se může projevit jako kontaktní urtikaria, která se objeví v průběhu několika hodin od expozice jako výsledek okamžité hypersenzitivity na přírodní latex zprostředkované IgE. Okamžitá reakce může být život ohrožující. Je popsána anafylaxe po kontaktu s kondomem.
Léčba: U alergické kontaktní dermatitidy obvykle postačuje eliminace suspektních alergenů a vhodná léčba lokálními kortikosteroidy. Lehké případy mohou být léčeny krémy s nízkým obsahem kortikoidů. Těžké případy mohou vyžadovat systémovou terapii kortikosteroidy.
Iritační kontaktní dermatitida je následek neimunologického fyzikálního či chemického poškození kůže. Erupce se primárně vyskytuje v oblasti kontaktu s iritanciem a může se rozvinout při použití určitých druhů mýdel, detergentů či lokálních léků. V akutní fázi jsou léze zarudlé a mohou být mokvavé a na povrchu s krustami. S opakovanou či prolongovanou expozicí iritanciím pak kůže začíná být lichenifikovaná, hyperkeratotická a zanícená.
Polékový exantém
Polékový exantém je relativně běžný a charakteristický. Typicky se vyskytuje na stejném místě, kdykoliv je podán daný lék. Penis je časté místo lokalizace polékového exantému.
Klinicky jsou ložiska tvořena ostře ohraničenými, kulatými či oválnými, tmavě zarudlými a edematózními plaky. Ve středu ložiska může být centrální bula. Léze se časem postupně hojí a zanechávají hyperpigmentované skvrny. Polékový exantém je popisován v souvislosti s podáním mnoha léků, nejčastěji se předpokládá u barbiturátů, sulfonamidů, salicylátů, fenazonů a tetracyklinů. Ve studii, do níž bylo zařazeno 450 pacientů s polékovým exantémem, mělo 20 % z nich léze na genitálu. Nejčastěji zastoupeným lékem pak byl kotrimoxazol, a to v 73 %.
PREKANCERÓZY
Queyratova erytroplazie
Jedná se o chronické zánětlivé onemocnění kůže popsané Queyratem v roce 1911. Zpravidla je lokalizováno na prepuciu a glandu. často jsou postiženi neobřezaní muži v 5. deceniu. Projevuje se jako ostře ohraničené, lehce vystouplé erytematózní plaky na glandu nebo vnitřním listu předkožky. Jsou obvykle světle červené, lesklé. Jejich povrch může být hladký, šupinatý či bradavičnatý. Příznaky - pruritus, bolest, krvácení a obtížné přetahování předkožky. Po čase se může objevit ulcerace, která připomíná histologicky nález invazivního SCC (squamous cell carcinoma). Definitivní diagnóza je stanovena biopticky, nacházíme typický obraz intraepidermálního carcinoma in situ. Přeměna erytroplazie v SCC je popisována v 10–33 % případů [5]. Léčbou volby je chirurgická excize, ale lze použít i lokální 5-fluorouracil nebo CO2-laser.
Bowenova choroba
Objevuje se o dekádu dříve než Queyratova erytroplazie (4. decenium). Prezentuje se jako krustovaná, šupinatá, ostře ohraničená léze. Na rozdíl od Queyratovy erytroplazie není načervenalá a je lokalizovaná na těle penisu. Histologické změny a prognóza jsou prakticky totožné s předchozí lézí, drobné odlišnosti spočívají v anatomické lokalizaci.
Bowenoidní papulóza
Onemocnění se většinou vyskytuje u starých mužů s lézemi na glans penis a prepuciu. bowenoidní papulóza je charakterizována plochými papulami, které mají buïto barvu kůže, či jsou růžové nebo často hyperpigmentované. Papuly jsou obvykle vícečetné (2–-10 mm) a mají tendenci splývat v plaky. Onemocnění je významně spojeno s HPV 16, ale mohou být zastoupeny i jiné HPV-typy, např. 18 a 31 [6]. Přirozený průběh bowenoidní dermatózy není dobře znám. Papuly se mohou časem zvětšovat, zmenšovat či úplně vymizet. Musíme ji odlišit od plochých kondylomat, lichen planus a psoriázy. Znamená vysoké riziko pro vznik neoplazie, a měla by být léčena. Podle rozsahu se provádí lokální léčba 5-fluorouracilovou mastí, chirurgická excize papul, kryochirurgie tekutým dusíkem, CO2-laser, ozáření frakcionovanou radiací 3-5 Gy (celková dávka 40–60 Gy).
Obrovskobuněčná kondylomata (Buschkeho Löwensteinovy papilomy)
Byla popsána v roce 1925 Buschkem a Löwensteinem. Tato varianta kondylomat je charakteristická růstem do hloubky s lokální destrukcí níže uložených tkání. Pacienti mají často v anamnéze proběhlou balanitidu, ulceraci či fimózu. Tumor může dosáhnou velikosti až 5 cm a jeho výskyt je častější u neobřezaných mužů. Obvykle postihuje glans penis a prepucium, ale může se vyskytovat taktéž v třísle, uretře a análním kanálu. Léze mohou ulcerovat a vytvářet fistuly. Většina onemocnění je způsobena infekcí nízce rizikovými HPV 6 a 11. Ačkoliv existují pravá obrovskobuněčná kondylomata, mohou se u některých tumorů vyskytovat současně histologické známky benigních kondylomat a fokusy jasného SCC. Na rozdíl od kondylomat, která zůstávají povrchová a nikdy nedochází k invazi do přilehlých tkání, Buschkeho-Lowensteinův tumor způsobuje tlakem destrukci tkáně a současně nahrazuje tkáň, do které invazivně prorůstá. Kromě této lokální invazivní destrukce nevykazuje histologické známky malignity. Metastázy do lymfatických uzlin jsou vzácné.
Léčba: chirurgické odstranění, fotokoagulace laserem v několika sezeních; úspěch přináší též kombinace systémové léčby interferonem a terapie Nd: YAG laserem.
Morbus Paget penisu
M. Paget postihuje vzácně anogenitální oblast (muže méně než ženy). Projevuje se jako zánětlivě zarudlá, olupující se ložiska na penisu. Ve 20 % případů je zjištěn duplicitní karcinom (rektum nebo uretra).
Diagnostika: Diagnózu stanovíme probatorní excizí.
Léčba: odstranění do zdravé tkáně, popř. plastické krytí.
Leukoplakie
Takto se označují bělavé dysplastické změny kůže a sliznice často vlivem chronického a toxického dráždění. Nacházíme bělavé, hyperkeratotické kožní změny na prepuciu a glans penis. Komplikací je přeměna na spinocelulární karcinom.
Diagnostika: Diagnózu stanovíme probatorní excizí.
Léčba: vitamin A 300 000 j. po několik týdnů, fotokoagulace laserem, chirurgické snesení, ozáření.
Lentigo maligna (melanosis circumscripta praecancerosa)
Jedná se o proliferující atypické melanocyty. Projevuje se jako pomalu se zvětšující hnědočervené skvrny s hladkým povrchem. Komplikací je přeměna na maligní melanom.
Diagnostika: chirurgické odstranění in toto a histologické vyšetření.
Léčba: chirurgické odstranění až do zdravé tkáně.
CIZOPASNÍCI
Svrab (Scabies)
Svrab je zamoření roztočem Sarcoptes scabiei var. hominis. Roztoči provrtávají chodbičky v keratinizované vrstvě epidermis. Samičky kladou každý den 2–3 vajíčka do chodbičky, za 3–5 dní se z vajíček líhnou larvy, které se následně mění v nymfy, a tyto pak procesem metamorfózy v dospělé jedince. Klasické oblasti postižení jsou meziprstní prostory na rukách, axily a palmární strana zápěstí. S rozvojem imunitní odpovědi na svrab se tvoří zarudlé papuly a uzly. Mnohočetné typické skabiózní chodbičky jsou často přítomny na glans penis, skrotu a těle penisu. Postižení penisu je vzácné. Hlavním klinickým příznakem je svědění, které se zhoršuje v noci nebo po horké koupeli. Generalizované postižení svrabem nacházíme u imunokompromitovaných nebo fyzicky indisponovaných osob. Svrab se vyskytuje minimálně u 2–4 % pacientů s infekcí HIV.
Diagnostika: Abraze kůže a chodbiček je nejlepší způsob k detekci roztočů.
Léčba: Preferovaným lékem je u svrabu 5% krém permethrin aplikovaný od krku až na nohy s obzvláštní pozorností věnovanou oblasti perianální a genitální a dále pak volným okrajům nehtů a záhybů. Krém se oplachuje po 8–14 hodinách. Jiné doporučované léky jsou lindan 1% lotio nebo krém, ivermektin (perorální semisyntetický ze skupiny makrocyklických laktonů). Současně by měli být léčeni všichni spolubydlící pacienta postiženého svrabem a všichni sexuální partneři.
Veš ohanbí, muňka (Pediculosis pubis)
Pediculosis pubis je způsobena ektoparazitem Phthirus pubis, známým také jako muňka. Je to sexuálně přenosná infekce, která se často vyskytuje s jinými sexuálně přenosnými chorobami. Pediculosis pubis je možnou diagnózou pro každého pacienta, který si stěžuje na svědění v pubické oblasti. Vši jsou 1–2 mm dlouhé, vypadají jako hnědé nebo šedé tečky a jsou přichyceny k bázi chlupu. Maculae coerulae jsou modrošedé makuly, které jsou v místech, v nichž byla veš přisáta. Léčba spočívá v topickém podávání permethrinu nebo lindanu. Šampón s permethrinem by se měl aplikovat na pubickou oblast po dobu 10 minut a poté opláchnout. Taktéž by měli být léčeni sexuální partneři, aby se předešlo opakované nákaze.
MUDr. David Němec
urologické oddělení Fakultní nemocnice s poliklinikou Ostrava
Zdroje
1. Vosmík F. Choroby zevního genitálu. In: Záruba F, Vosmík F. Diferenciální diagnostika kožních chorob. Praha: Avicenum 1988 : 147-153
2. Buechner SA. Common skin disorders of the penis. European Urology Updates Series 2002; 90(5): 498-506.
3. Eichenauer RH, Vanherpe H. Sexuálně přenosné nemoci. In: Urologie-klinika a praxe. Praha: Scietia Medica 1996 : 348-360.
4. Resl V. Venerické a nevenerické choroby genitálu. In: Vosmík F et al. Dermatovenerologie. Praha: Karolinum 1999 : 361-372.
5. Brawerman IM. Cancer. In: Skin Signs of Systemic Diesease. Philadelphia: WB Saunders 1998 : 1-71.
6. Horan DB, Redman JF, Jansen GT. Papulosquamous lesions of glans penis. Urology 1984; 23(1): 1-4.
Štítky
Dětská urologie Urologie
Článek LYMFATICKÁ DRENÁŽ PENISUČlánek GENITÁLNÍ LYMFEDÉM U MUŽŮČlánek ROZHOVOR S PROFESOREM PATRICKEM C. WALSHEM O JEHO POHLEDU NA RETROPUBICKOU RADIKÁLNÍ PROSTATEKTOMIIČlánek ZE ZAHRANIČNÍCH PERIODIKČlánek RECENZEČlánek KVÍZ
Článek vyšel v časopiseUrologické listy
Nejčtenější tento týden
2005 Číslo 4- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Nostiriazyn – spolehlivá 1. volba u nekomplikovaných infekcí močových cest
- Preskripce inkontinenčních pomůcek v praxi: pravidla platí i pro jejich kombinace
- Vysoká hladina PSA a její rychlý nárůst jsou nepříznivými prognostickými faktory u karcinomu prostaty
-
Všechny články tohoto čísla
- PROBLEMATIKA UZLINOVÉHO POSTIŽENÍ U KARCINOMU PENISU
- CHIRURGICKÁ LÉČBA KARCINOMU PENISU LOKALIZOVANÉHO NA ORGÁN
- CHEMOTERAPIE KARCINOMU PENISU
- BRACHYTERAPIE V LÉČBĚ KARCINOMU PENISU
- GENITÁLNÍ LYMFEDÉM U MUŽŮ
- ONEMOCNĚNÍ KŮŽE PENISU
- SOUČASNÉ INFORMACE O PROBLEMATICE KARCINOMU PROSTATY
- ROZHOVOR S PROFESOREM PATRICKEM C. WALSHEM O JEHO POHLEDU NA RETROPUBICKOU RADIKÁLNÍ PROSTATEKTOMII
- CO NA PUBLIKOVANÉ ČLÁNKY ŘÍKÁ PROFESOR PATRICK C. WALSH?
- LYMFATICKÁ DRENÁŽ PENISU
- ZE ZAHRANIČNÍCH PERIODIK
- GUIDELINES EAU PRO DIAGNOSTIKU A LÉČBU KARCINOMU PENISU
- RECENZE
- KVÍZ
- Urologické listy
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- ONEMOCNĚNÍ KŮŽE PENISU
- GENITÁLNÍ LYMFEDÉM U MUŽŮ
- LYMFATICKÁ DRENÁŽ PENISU
- PROBLEMATIKA UZLINOVÉHO POSTIŽENÍ U KARCINOMU PENISU
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání