-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPozitivní seznamy léčiv v ambulantní praxi
Positive lists of therapeutic drugs in outpatient practice
The authors explain in their article what the Positive lists of therapeutic drugs represent and for what they serve.
At the same time they give and brief guide how to make such a list in order to be useful for patients, physicians and health insurance companies.Key words:
reasons for compilation of the lists – procedure for making the list – implementation of the Lists
Autoři: M. Prokeš; K. Němeček
Působiště autorů: INFOPHARM, a. s.
Vyšlo v časopise: Reviz. posud. Lék., 14, 2011, č. 1, s. 18-23
Souhrn
Autoři v článku vysvětlují, co pozitivní seznamy léčiv jsou a k čemu mohou sloužit. Zároveň podávají i stručný návod, jak takový seznam sestavit tak, aby skutečně přinášel užitek pacientům, lékařům i zdravotním pojišťovnám.
Klíčová slova:
důvody pro sestavení seznamů – postup pro sestavení seznamů – implementace seznamůÚvod
Pozitivní seznamy léčiv (PSL), nepřesně zvané též pozitivní listy, jsou v ČR již 15 let s výhodou užívány v řadě nemocnic. Kromě toho jsou ve vyspělých zemích zaváděny PSL i pro ambulantní praxi, např. Národní zdravotní službou ve Velké Británii. Přitom bonifikují ty lékaře, kteří PSL dodržují. To bylo trnem v oku výrobcům léčiv, kteří v roce 2009 požádali Evropský soudní dvůr, aby prozkoumal, zda je taková motivace legální. Rozsudkem soudního dvora EU ke směrnici 2001/83/ES bylo letos stanoveno, že to legální je, což znamená, že i naše zdravotní pojišťovny mohu snižovat náklady na léky i prostřednictvím PSL.
Pojem „pozitivní seznamy léčiv“, anglicky „pozitive list“, má dva zcela odlišné významy:
- Seznam léčivých přípravků, které jsou v dotyčné zemi hrazené z veřejného zdravotního pojištění. Zařazování přípravku na tento seznam se řídí právními normami a podléhá „transparenční“ direktivě 89/105 EHS.
- Seznam léčivých přípravků, jejichž užití je v daném zdravotnickém zařízení nařízeno (nemocniční pozitivní seznamy), nebo je v komunitě ambulantních lékařů preferováno na základě určitého doporučení (např. orgánem státní správy, zdravotní pojišťovnou).
V tomto článku užíváme druhý význam SPL.
Důvody k sestavování pozitivních seznamů léčiv
PSL jsou ve světě velmi rozšířené v nemocničním i v ambulantním sektoru, i když je jejich sestavování a udržování pracné. Jaká byla základní idea jejich vzniku, k čemu slouží?
V 80. letech minulého století v Nizozemí zjistili, že se lékaři dopouštějí řady chyb v léčbě z neznalosti léčivých přípravků. Již tehdy bylo na nizozemském trhu takové množství léčivých přípravků, že si žádný lékař nemohl zapamatovat jejich názvy, ani základní vlastnosti. Bylo zjištěno, že pro jednu indikaci (např. hypertenze, tonsilitis acuta) si lékaři vybaví pouze 2–5 názvů léčivých přípravků, nad nimiž zvažují, mají-li před sebou pacienta s takovou diagnózou. V hlavě „nosí“celkem pouze 150–200 názvů léčivých přípravků [1]. Lékaři a lékárníci v Nizozemí, soustředění do „kroužků účelné farmakoterapie“[2], si kromě jiných aktivit též začali sestavovat seznamy léků, které budou přednostně předepisovat, aby zamezili duplicitám, a cílili své další vzdělávání o lécích na tyto vybrané léčivé přípravky. Tyto zkušenosti se během 90. let minulého století rozšířily do dalších vyspělých zemí, např. do Velké Británie, Švédska a dalších severských zemí. PSL v těchto zemích přináší následující výhody:
- Pro pacienta: Zvýší se kvalita péče, a to přes to (nebo spíše právě proto), že je volnost výběru přípravku pro lékaře omezena (viz níže). Protože do seznamu budou přednostně zařazeny levné, a tedy plně hrazené přípravky, lze očekávat, že i doplatky pacientů se sníží. Pacient nebude mít problémy získat lék v lékárně.
- Pro lékaře: Lépe se seznámí s účinky menší skupiny léků, která bude společná všem lékařům v daném regionu. Lékaři se lépe seznámí s jednotlivými přípravky, méně často pak dochází k omylům (např. předepsání druhého ACE-inhibitoru nebo třetího betablokátoru témuž pacientovi).
- Pro lékárníky: Sníží se počet přípravků, které lékaři „vyzkoušeli“ a poté se k nim z různých důvodů nevrátili. Ve fázi zvýšeného zájmu tyto léky lékárník nakoupí, ale (po odeznění módní vlny) je již nikdy neprodá.
- Pro zdravotní pojišťovnu: Správný pozitivní list má být sestaven tak, aby obsahoval především levné generické přípravky, které šetří peníze.
Nevýhody PSL: PSL by mohl přinést i zpomalení poklesu cen léčivých přípravků, neboť potlačení konkurence na trhu léků pro vybrané léčivé přípravky by omezilo tlak na snižování cen léčivých přípravků při nevhodném (příliš úzkém) výběru.
V ČR též existují důvody pro zavedení PSL. O tom, že i u nás počty léků vysoce převyšují možnosti lidské paměti, svědčí tabulka 1, kde jsou pro názornost uvedeny počty tří vybraných lékových skupin.
Z tabulky 1 lze usoudit, že by se (teoreticky) lékaři s vynaložením značné námahy mohli naučit základní názvy léčivých přípravků těchto skupin, ale už by se nenaučili názvy dalších přípravků (antibiotik, hypolipidemik aj.), které ve své praxi používají.
Tab. 1. Počty názvů kardiovaskulárních léčiv v jednotlivých lékových skupinách v ČR uvedených v číselníku hromadně vyráběných léčiv platném od 1. 7. 2005 
*Názvy, bez vyznačení síly či dalších upřesnění; existuje-li více přípravků obsahujících název léčivé látky (např. Carvedilol-Teva, Carvedilol-Ratiopharm) jsou počítány jako jeden název. Jak správně sestavit pozitivní ambulantní seznam léčiv
Tato část je vypracována podle práce autorů D. Uptona a C. Tugwella z roku 1994 [3], která je volně dostupná na internetu. Čtenáři naleznou cenné rady i v práci A. Savelliho et al. z roku 1996 [4], i když je určena pro vypracování nemocničního PSL. I když iniciace tvorby PSL může vyjít od profesních organizací lékařů nebo lékárníků, v ČR lze očekávat, že se tohoto úkolu ujmou zdravotní pojišťovny. Pro úspěch práce je však nezbytné, aby bylo od počátku postupováno transparentně a s využitím znalostí profesních organizací lékařů i odborných společností. Na Slovensku byl před několika lety proveden pokus o sestavení PSL (ALF, tedy Ambulantný Liekový Formulár), v ČR se o totéž pokoušela Zdravotní pojišťovna Škoda a nyní i další zdravotní pojišťovny. Lze spekulovat, že příčina neúspěchu obou pokusů spočívá především v podcenění obtížnosti úkolu a v nedostatečné transparentnosti při sestavování PSL.
1. Identifikovat cíle
Organizace, která se ujme úkolu sestavit funkční PSL, si musí především ujasnit, čeho chce dosáhnout. Cílem bude nepochybně jak optimalizace preskripce léčiv z hlediska zlepšení kvality péče, tak i z hlediska účelného vynakládání peněz, jak je uvedeno výše. Při plánování akce je vhodné uvést, jakým způsobem se výsledek bude měřit, zkušenější organizace by měly také uvést, jaký výsledek bude považován za dostatečný. Tvorba i implementace pozitivního seznamu léčiv totiž stojí nemalé množství peněz i lidské námahy, otázka: „Stojí to vůbec za to?“ bude dříve či později položena, když ne samotnými tvůrci seznamu, pak jistě jeho odpůrci.
Dále je třeba vyřešit otázku, jak má výsledný seznam vypadat: Bude se jednat pouze o seznam doporučených léčivých látek, nebo léčivých přípravků, anebo i krátký návod, jak tato léčiva používat? Kolik látek (přípravků) má zhruba obsahovat? Pokud je určen jen pro léčbu nejčastějších onemocnění léčených v ambulantní praxi (což lze považovat za optimální), nemusí (a vlastně ani nesmí) obsahovat více než 200 léčivých přípravků, neboť jinak se stává seznam nepřehledným. Jak se lze vypořádat se vzácnějšími léky, které se předepisují řídce a tedy se do krátkého seznamu nedostanou, popisujeme níže.
Je třeba rozhodnout o následujícím:
- a) Sestavovat PSL léčivých látek nebo léčivých přípravků? Farmakolog by dal přednost seznamu léčivých látek, lékaři v praxi se však orientují především podle názvů léčivých přípravků. Pro seznam léčivých látek mluví i to, že lékárníci mají správně nabízet záměnu za nejlevnější přípravek tak, aby doplatky pacienta byly co nejnižší. Lékař vlastně ani neví, jaký přípravek je pacientovi vydán a zdravotní pojišťovně účtován. Při současném stavu tvorby cen a úhrad léků v ČR fakticky ani nikdo jiný než lékárník nemůže vědět, který přípravek je nejlevnější, a tato informace platí jen v daném čase na daném místě, nikoli plošně v celém regionu či ČR. Přesto považujeme za vhodné sestavit PSL léčivých přípravků, i když je to obtížnější, neboť lze očekávat, že předepisující lékaři tento typ upřednostní.
- b) Sestavovat PSL pro celou ČR nebo pro jednotlivé kraje? Technicky nejjednodušší je sestavit jeden seznam pro celou ČR, ovšem narazíme na problém krajově odlišných zvyklostí preskripce. Jak jsme se i u nás přesvědčili (viz výše), „lámat přes koleno“ preskripční zvyklosti lékařů se nevyplácí. Jsou dány působením uznávaných pracovišť (fakultní nemocnice či jiná uznávaná centra medicíny). Asi nejlepším řešením by bylo sestavit jeden vzorový seznam s tím, že tento může být do určité míry modifikován v jednotlivých krajích.
- c) Sestavovat celý seznam najednou nebo postupně? Pokud bychom v ČR měli dostatek zkušených týmů, jistě bychom dali přednost sestavit a do praxe implementovat celý seznam najednou. S projektem PSL však začínáme, proto doporučujeme brát jednu skupinu po druhé. Na začátek sestavit pozitivní seznam antihypertenziv, poté hypolipidemik a dalších léků pro kardiovaskulární onemocnění, pak sestavit PSL antirevmatik a analgetik, poté ATB atd. Toto je důležité i z hlediska sledování a vyhodnocování compliance lékařů k seznamu. I toto je třeba se postupně naučit a je lépe začínat od jedné ucelené skupiny léčiv (např. pouze léčiva, jejichž ATC kód začíná na „C“ – kardiaka).
- d) Sestavovat pro každou pojišťovnu zvlášť? Lze předpokládat, že VZP si bude chtít sestavit svůj PSL a Svaz zdravotních pojišťoven též svůj. Předpokládáme, že kromě svých zaměstnanců přitom budou využívat tytéž externí odborníky a že se tedy oba PSL nebudou zásadně lišit. Více seznamů, které by byly odlišné, by však mohlo myšlenku PSL „pohřbít“ (PSL jsou tu proto, aby usnadňovaly orientaci lékařů v lékové oblasti, ne aby ji ještě více komplikovaly).
- e) Léky na vzácnější onemocnění: Pokud bychom od lékařů vyžadovali, aby se (ideálně) co nejvíce přiblížili 100% plnění seznamu (tedy aby nepředepisovali žádné jiné léky), museli bychom do PSL zapsat všechny nezbytné léky, i ty, které lékař předepíše jednou za život. Tím by se PSL stal neúnosně velkým. Ve vyspělých zemích považují za úspěch, když v prvních letech je seznam dodržován na 60 %. Vyhodnocují dodržování PSL pomocí matematické metody DU90% [5, 6], kdy se vyhodnocuje pouze 90 % z preskripce lékařů, nebo její modifikace DU75%, kdy se vyhodnocuje pouze 75 % z preskripce lékařů (rozuměj z preskripce ATC skupin, které již byly do PSL zařazeny). Při použití těchto metod vyhodnocování budou mít lékaři vždy prostor nejen pro svobodnou preskripci vzácných léků, ale též prostor pro pacienty, kteří běžné léky nesnášejí, mají vůči nim alergii nebo prostě „nestůňou podle učebnic“. Z toho vyplývá: Léky na vzácnější onemocnění do PSL nezařazovat.
Sestavovat pouze seznam, nebo jednoduchou příručku pro předepisujícího lékaře? (V příručce je možno u jednotlivých léčiv uvádět např. běžné dávkování, kontraindikace apod.). Rozhodnutí závisí na množství času i prostředků, které budou na tvorbu PSL vynaloženy, pokud by to bylo možné, doporučujeme vytvořit příručku.
2. Příprava seznamu
Je třeba si uvědomit, že příprava seznamu je stejně důležitý rozhodovací proces jako např. stanovení správné diagnózy nebo při sestavování oficiálních guidelines, musí být založen na faktech a názorech relevantních odborníků. Nutno zdůraznit, že různí odborníci mohou stejná fakta interpretovat rozdílným způsobem. Nebude-li odborné veřejnosti zřejmé, jakým způsobem postupovali tvůrci seznamu, lze očekávat, že řada lékařů bude mít pocit, že tvůrci do něj zařazovali léky podle nečistých pohnutek a seznam a priori nebudou dodržovat. Zmíněné nálady budou pochopitelně podporovány firmami, jejichž léky se na seznam nedostaly. Kromě znalosti dostupných guidelines je třeba vycházet ze skutečných spotřeb jednotlivých léčiv v ČR. Ve vyspělých zemích bývají seznamy zpracovávány následujícím způsobem:
- Je sestaven výbor,
který bude tvorbu PSL organizovat. Pokud by totiž PSL sestavoval
převážně jediný subjekt, byť by to byla největší nemocnice
v regionu, stal by se seznam nedůvěryhodným. Ve výboru by
měly být zastoupeny tyto složky:
- a) Ambulantní lékaři, pro které je seznam určen (v našich podmínkách praktičtí lékaři a ambulantní specialisté).
- b) Lékaři-specialisté (zde je možno využít nemocničních odborníků).
- c) Farmaceut.
- d) Ekonomická složka systému (v ČR zdravotní pojišťovny).
- Je vytvořeno určité administrativně-technické zázemí, kromě jiného k vyhodnocování preskripčních dat (nelze totiž sestavit seznam z léčiv, která nejsou lékaři daného regionu předepisována).
- Je definováno spojení na další odborné konzultanty – jistě klinický farmakolog, mikrobiolog znalý vývoje antimikrobiální rezistence v regionu atd.
- Jsou stanovena kritéria:
- Pro zařazování skupin léčiv do pozitivního seznamu a pro zařazování jednotlivých léčivých přípravků do seznamu. Předem je třeba se shodnout, jaká váha bude přiznána jednotlivým kritériím. Například váhy pro účinnost : bezpečnost : cena by byly 4 : 3 : 5. Dalším kritériem by měla být též současná spotřeba konkrétního léčiva (aby nebylo vybráno léčivo zcela neznámé). Při hodnocení pak jednotlivá léčiva dostanou „známku“ pro každé z uvedených kritérií.
- Jakým způsobem bude dodržování PSL vyhodnocováno. Pokud bude jako cílové kritérium dodržování seznamu bráno 75% compliance jednotlivých lékařů, jistě nebude třeba do seznamu zapracovat léčiva k terapii méně častých onemocnění (např. chronické pankreatitidy vyžadující trvalou léčbu pankreatickými enzymy) i méně častých stavů v rámci některých běžných onemocnění (těhotenská hypertenze).
- Výbor vybere lékové oblasti, pro které bude PSL vznikat tak, aby plnil svůj účel, rozdělí tvorbu seznamu do lékových skupin (podle ATC třídění) a pro každou skupinu sestaví pracovní tým. Takových týmů bývá cca 10. Součástí každého týmu musí být jak odborník, tak i praktický lékař a lékárník. V našich zemích lze považovat za potřebné toto složení: praktický lékař, ambulantní specialista, specialista hlavní nemocnice v regionu (návaznost na pozitivní seznamy nemocnic!), farmaceut. Snad není třeba zdůrazňovat, že členové této skupiny budou mít veškerou podporu technicko-administrativní včetně statistik preskripce (pojišťovna).
- Jednotlivé pracovní skupiny sestaví návrh seznamu léčiv pro danou lékovou oblast. Tento návrh je prezentován výboru, projde oponenturou a v případě zdůvodnění všech nejasností je schválen. Postup výběru je následující: Jednotlivá léčiva jsou během hodnocení „oznámkována“ pro každé z hodnocených kritérií buď jako děti ve škole (ve škále od 1 do 5), nebo v desetimístné škále. Známka se pak vynásobí vahou příslušného kritéria a výsledná hodnota se pro každé léčivo sečte. Tak jsou získány body pro všechna léčiva dané skupiny. Vybráno je léčivo s nejvyšší bodovou hodnotou. Samotný výpočet je jednoduchý, jsou - -li předem připraveny v excelu či podobném programu šablony, složitější je získávání důkazů. Pro některá starší léčiva mohou potřebné důkazy chybět, pak je možno postupovat tzv. Delphi metodou za pomoci panelu odborníků [7].
- Na základě dostupných preskripčních dat jsou namodelovány dopady na jednotlivé lékaře a stanoveny výjimky: Byl-li by seznam sestaven tak, že určitý lékař dosud „plnil“ dodržování tohoto seznamu pouze 20 %, žádný soudný člověk po tomto lékaři jistě nebude chtít, aby tento lékař okamžitě začal seznam plnit na 75 %. Pacienti s chronickým onemocněním, kteří jsou dlouhodobě stabilizovaní na určitém léku, který není na SPL, by neměli být násilím převáděni na lék, který na SPL je.
- Spuštění prvního pokusného kola účinnosti PSL (nejméně pololetí) s tím, že finanční dopad na jednotlivé lékaře bude pouze modelován, nikoli uplatňován.
- Vyhodnocení pokusného kola, přehodnocení obsahu jednotlivých skupin, modelový výpočet bonifikací. Po zveřejnění výsledků pak hledání viníků.
- Druhé, „ostré“ kolo provozování PSL včetně uplatnění bonifikace.
Údaje o cenách je třeba uvádět z veřejných zdrojů, nebo uspořádat vlastní výběrové řízení.
Není možné oslovit jednu nebo dvě „přátelské“ firmy s žádostí o jejich aktuální ceníky a tyto ceny smíchat s cenami maximálními od jiných firem.
3. Design seznamu
Samotný seznam by měl mít podobu malé brožované knížečky nebo sešítku, jehož design splňuje všechna kritéria profesionální publikace podle zásady, že „i obal prodává“. Léky by měly být uspořádány podle anatomicko-terapeutických skupin (ATC klasifikace, která je užívána např. v Číselníku léčiv, který vydává VZP) a měl by být opatřen indexem. U každého léčivého přípravku by měla být uvedena očekávaná cena a pokud možno i cena terapie (u dlouhodobě užívaných léků např. cena měsíční terapie, u antibiotik cena jedné obvyklé kúry). Rozhodně nestačí seznam zveřejnit na internetu a rozdat vytištěnou tabulku těm lékařům, kteří nemají počítač. V úvodu knížečky by měl být uveden důvod, proč je seznam vydáván, v jakém období bude platit a kdy a jak bude jeho dodržování u jednotlivých lékařů vyhodnocováno (viz dále). Dobrým zvykem bývá uvést na konci seznam odborníků, kteří se na seznamu podíleli.
Za zvláštní typ pozitivního seznamu lze považovat situaci, kdy softwarová firma (na žádost zdravotní pojišťovny) do svého programu pro předepisování léků zapracuje pomůcku, která vždy nabídne nejlevnější léčivý přípravek z určité množiny podobných přípravků. To lze uvítat, pokud takový program správně identifikuje množinu podobných (srovnatelných) přípravků a zná aktuální ceny léčivých přípravků, a pokud se lékaři v případě zájmu mohou dozvědět podrobnosti výběru. Jistě se budou ptát, např. zda srovnáváme pouze přípravky se stejným obsahem a lékovou formou (např. všechny simvastatiny), nebo též přípravky příbuzné (simvastatin s atorvastatinem)?
4. Implementace seznamu
Implementace pozitivního seznamu je často podceňována podobně jako u guidelines. Tak jako u nových kvalitních léků i u nového kvalitního seznamu či jiné pomůky pro lékaře nestačí seznam vytvořit, vytisknout a lékařům doručit, ale je třeba i určitá reklama, aby se tento seznam stal každodenním pomocníkem lékaře. Samozřejmostí je včas se postarat o podporu všech zúčastněných profesních organizací lékařů a lékárníků i regionálně aktivních odborných společností a spolků, nejlépe tím, že jejich zástupci budou v řídicí komisi, která bude seznam oponovat ještě před jeho dokončením. Lze proto důvodně očekávat, že dodržování SPL přinese zlepšení zdravotní péče i úspory, je vhodné lékaře za dodržování seznamu bonifikovat.
5. Monitorování compliance lékařů
Ve vyspělých zemích je pro monitorování compliance lékařů využívána výše zmíněná matematická metoda DU90%, nebo lépe DU75%. Důvodem jejího použití je fakt, že nelze od lékařů očekávat 100% plnění seznamu. Zatímco v nemocnici lze pro „atypické“ pacienty seznam obejít tak, že lék schválí primář (či přednosta antibiotického střediska), v ambulantní péči žádný takový mechanismus neexistuje, je třeba spoléhat na umění lékaře atypické případy rozeznat a rozhodnout se, kdy je zapotřebí použít lék, který není zapsán v SPL. Metoda DU90% nám poví, zda atypické léky nejsou předepisovány příliš často, respektive kteří lékaři jsou typičtí tím, že dávají přednost atypickým léčivům. Detailní popis metody je možno nalézt ve výše zmíněné literatuře [5–6].
6. Revize lékového seznamu
Revizi a případné inovace je třeba provádět nejlépe 1krát ročně. Každou změnu je třeba provést jen tehdy, když je to nezbytné, a řádně ji zdůvodnit. Časté změny prováděné z ne zcela jasných příčin podlamují důvěru v seznam. Tak jako pro sestavování seznamu, tak i pro jeho inovaci je třeba sestavit pravidla pro zařazování nových léků do seznamu a pro vyřazování léků ze seznamu.
Poznámky k začleňování léčivých přípravků do pozitivního seznamu
Jak již bylo výše zmíněno, předepisující lékaři by jistě uvítali, kdyby v PSL byly uvedeny názvy nikoliv (pouze) léčivých látek, ale především názvy vybraných léčivých přípravků. V současné době bohužel neplatí, že všechny přípravky obsahující tutéž léčivou látku jsou hrazeny stejně a že nejlevnější přípravek má i nejnižší doplatek. Skutečná cena není známa nikomu kromě lékárníka, tato cena ovšem platí pouze pro příslušnou lékárnu a časové období. Obecně je známa pouze cena maximální nebo nejvyšší dohodnutá cena, pokud ji VZP s příslušným výrobcem dohodla. V tabulce 2 jsme namodelovali vztahy mezi maximální cenou v lékárně („ORC“ v číselnících), reálnou cenou v lékárně a úhradou u čtyř přípravků, které jsou v podstatě stejné.
Tab. 2. Vztahy mezi maximální cenou, skutečnou cenou a úhradou v ČR v roce 2010* 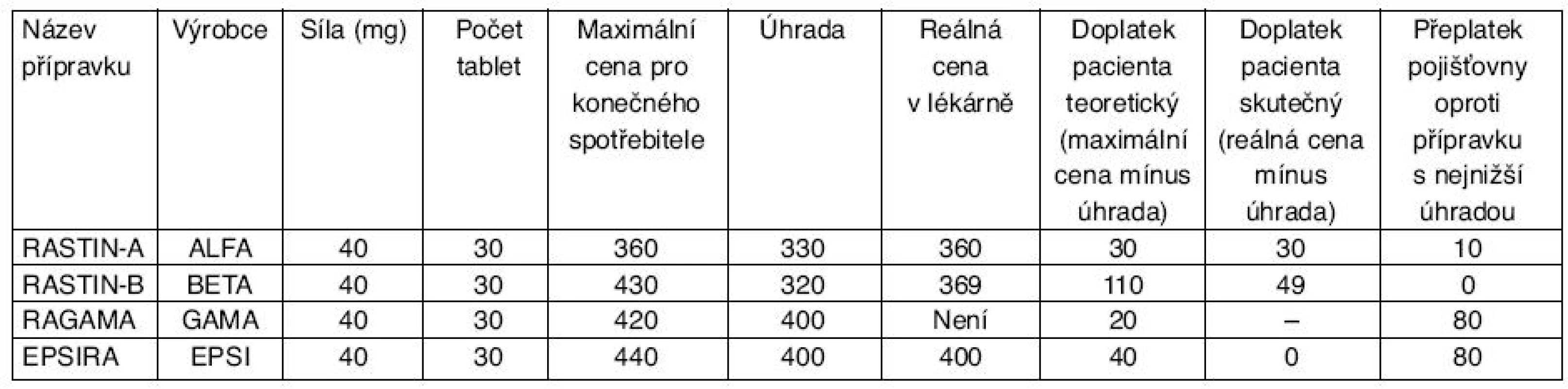
*Jedná se o fiktivní přípravky fiktivních firem s obsahem fiktivní účinné látky “rastin”. Není-li uveden, není pravidelně dodáván do ČR. Z tabulky 2 ze zřejmé, že pro pojišťovnu je nejvýhodnější, aby do pozitivního seznamu zařadila RASTIN-B, neboť u něj SÚKL stanovil nejnižší úhradu. Pro pacienta (i pro obchodní řetězec) je naopak výhodné, aby do pozitivního seznamu byla zařazena EPSIRA, neboť skutečný doplatek je nejnižší (zde nulový). Pojišťovna však bude platit zbytečně mnoho. Tým, který pozitivní seznam sestavuje, ovšem nemusí vědět, že EPSIRA zlevnila z 440 na 400 Kč a že RASTIN-A nebyl zlevněn vůbec. Pokud by náš tým vycházel pouze z oficiálního seznamu SÚKLu a upřednostňoval by pacienta, zařadil by to pozitivního seznamu RAGAMu (20, - Kč je nejnižším teoretickým doplatkem), což by bylo chybné i proto, že tento přípravek t. č. do ČR není pravidelně dodáván.
Z uvedeného je zřejmé, že je třeba buď upravit systém stanovování cen a úhrad tak, aby jako dříve byly úhrady shodných léků shodné (o což se SÚKL snaží, ale nestíhá), nebo by měla zdravotní pojišťovna sestavující pozitivní seznam přistupovat k cenám léků aktivně, to znamená měla by je v souladu s platnými právními normami ovlivňovat ve prospěch svůj i pacienta.
Při využití určitého umu a úsilí by bylo možno spojit sestavování PSL s dojednáním výhodných DNC (dohodnutých nejvyšších cen) s výrobci přípravků, které by připadaly v úvahu jako kandidáti pro zapsání do seznamu.
Postup by mohl být následující:
- Ve spolupráci s odborníky by výše popsanou cestou byly vybrány léčivé látky.
- Zdravotní pojišťovny by pak vypsaly výběrové řízení na nejnižší DNC na dostatečně dlouhé období.
- Vítězný přípravek by byl zapsán do seznamu.
Závěr
Z výše uvedeného je zřejmé, že sestavení pozitivního seznamu léčiv by sice bylo záslužným činem, avšak jedná se o pracnou a zdlouhavou záležitost. Než by se podařilo sestavit první PSL, mohly by zdravotní pojišťovny upozorňovat lékaře na ekonomicky nejvýhodnější léčivé přípravky, o nichž mají dostatek informací, pokud se týká skutečné ceny (tedy by se jednalo o přípravky s DNC). Buď by se jednalo o nejvýhodnější přípravky v rámci léčivé látky (tento výběr nyní teoreticky provádějí lékárníci), nebo v rámci referenční skupiny, což je skupina léčivých látek se srovnatelným účinkem.
Zavedení systému ambulantních PSL by mohlo být pro české zdravotnictví přínosem, neboť velké množství často nic neříkajících názvů léčiv je podhoubím pro četné omyly v preskripci. Alternativou k pozitivnímu listu může být opatření, kdy součástí názvu generického léku by byl název léčivé látky (např. APO-Atorvastatin, Simvastatin Ratiopharm apod.), což by též nebylo jednoduché. Získání přínosu z PSL je však podmíněno vypracováním správného postupu jeho tvorby a vynaložením značného umu, námahy i určitých finančních prostředků na jeho tvorbu PSL a implementaci. V opačném případě získáme mrtvý dokument, který nikdo nebude brát vážně, jak se již v minulosti stalo. Je možno doufat, že příští pokus o ambulantní PSL již bude úspěšný.
Adresa pro korespondenci:
MUDr. Michal Prokeš
INFOPHARM, a. s.
Hvožďanská 3
148 00 Praha 4
e-mail: prokes@drugagency.cz
Zdroje
1. Dening, P. The Decision Process of the Prescribing Physician. In Bakker, A., Buurma, H., Hekster, Y. A., Leufkens, H. G. Drug consumption in the Netherlands. Volume 2, Utrecht 1997, p. 23–26, ISBN 90 72921 09 7.
2. Paes AHP Pharmacy and therapeutic committees in the Netherlands. In Bakker, A., Buurma, H., Hekster, Y. A., Leufkens, H. G. Drug consumption in the Netherlands. Volume 2, Utrecht 1997, p. 23–26, ISBN 90 72921 09 7.
3. Upton, D., Tugwell, ?. Clinical Pharmacy Practice Guide 6. Developing a drug formulary: principles and practice. 2nd edition, UKCPA 1994, ISBN 1 870156 27 7.
4. Savelli, A., Schwarz, H., Zagorski, A., Bykov, A. Manual for the development and maintentance of hospital drug formularies. Rational Pharmaceutical Management Project. Arlington, VA/Moscow, Russia April 1996.
5. Bergman, U., Popa, C., Tomson, Y. et al. Drug utilisation 90% – a simple method for assessing the quality of drug prescribing. Eur. J. Clin. Pharmacol., 1998, 54, p. 113–118.
6. Perlík, F., Kubica, Z., Štika, L. Hodnocení spotřeby léků při zavádění pozitivních listů. Čas. Lék. čes., 1999, 138, 2, p. 56–58.
7. Delphi process: A methodology used for the elicitation of opinions of experts
(http://wwwcgi.rand.org/pubs/papers/2006/P3925.pdf).
Štítky
Posudkové lékařství Pracovní lékařství
Článek Co nového ve Věstníku MZ ČR
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2011 Číslo 1- Syndrom dráždivého tračníku a nespecifické střevní záněty nejsou evolučně příbuzná onemocnění
- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab v klinické praxi: pro koho, kdy a jak
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
-
Všechny články tohoto čísla
- Sociální pojištění a posuzování v systému nemocenského pojištění na Slovensku
- Pozitivní seznamy léčiv v ambulantní praxi
- Revizní lékařství a budoucnost
- Lékařská posudková služba v Polsku
- Zkušenosti z revize neurologických ambulancí
- Lymfedém z pohledu revizního lékaře
- E-learningové vzdělávání posudkových lékařů
- Výsledky voleb do předsednictva a revizní komise ČLS JEP
- Co nového ve Věstníku MZ ČR
- Informace pro všechny revizní lékaře a žádost výboru společnosti revizního lékařství
- Zkušenosti lékařské posudkové služby se sociálním šetřením při posuzování stupně závislosti
- Informace výboru Společnosti revizního lékařství ČLS JEP
- Revizní a posudkové lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Zkušenosti z revize neurologických ambulancí
- Pozitivní seznamy léčiv v ambulantní praxi
- Zkušenosti lékařské posudkové služby se sociálním šetřením při posuzování stupně závislosti
- Lymfedém z pohledu revizního lékaře
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



