-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaUsnadnění práce lékaře při použití formalizovaných českých hypertenzních doporučení
Making general practitioner’s work easier by means of the foramlized Czech hypertension quidelines
Simplification of diagnostic and treatment procedures in frame of the current hypertension guidelines for primary care (GL) and simultaneous using a transferable experience of a hypertension specialist should save time. A GP should use the saved time to improve communication with a patient to achieve his (her) more intensive cooperation in diagnostics and treatment for hypertension. This means mainly home blood pressure measurement.
Within 3 months (at maximum) every hypertensive (those with low cardiovascular risk included) is to start pharmacotherapy using drugs with the highest protection against organ damage and evidence – ACE-inhibitors. If they are not tolerated, it is necessary to change them for angiotensin II receptor type 1 blockers (ARB).
Calcium channel blockers (CCB) are suitable as the second drug into combination therapy. CCB and the previous two drug classes are also the best-tolerated ones.
The third drug for a triple therapy should be a thiazide diuretic in a small dose, if need be substituted with indapamide or metipamide.
Due to a deficit in hypertension control it is more realistic to achieve at least the usual goal BP values in most hypertensives and to treat them simultaneously for other associated risk factors dyslipidemia and diabetes.
The formalization of GL by means of the graphic GLIF model could help to improve the control of hypertension. Besides depicting the logical structure of GL decision algorithm it enables an easy calculation of the total cardiovascular risk according to the SCORE project, evaluation of the recommended subclinical organ damages and quick finding of a suitable monotherapy and combination therapy based on entered data of a patient.Key words:
hypertension control in primary care, hypertension guidelines, algorithm of hypertension specialist, home BP measurement
Autoři: J. Peleška
Působiště autorů: 3. interní klinika 1. LF a VFN, Praha ; Centrum biomedicínské informatiky, Ústav informatiky AV ČR, v. v. i., Praha ; Ředitelka: prof. RNDr. Jana Zvárová, DrSc. ; Přednosta: prof. MUDr. Štěpán Svačina, DrSc., MBA
Vyšlo v časopise: Prakt. Lék. 2009; 89(7): 382-388
Kategorie: Z různých oborů
Souhrn
Zjednodušení diagnostického a léčebného postupu u hypertenze v rámci platných doporučení pro všeobecné praktické lékaře (LD) a na podkladě předatelných zkušeností specialisty na hypertenzi by mělo vést k úspoře času. Ten by měl praktický lékař věnovat zlepšení komunikace s pacientem, aby dosáhl jeho větší spoluúčasti při diagnostice a léčbě hypertenze, která by spočívala hlavně v domácím měření TK.
Nejpozději do 3 měsíců by měl každý hypertonik (i s nízkým kardiovaskulárním rizikem) zahájit farmakoterapii především léky s největší organoprotektivitou a důkazy – inhibitory angiotenzin-konvertujícího enzymu (ACEI). Při jejich nesnášenlivosti je třeba je vyměnit za blokátory receptorů angiotenzinu II, typ AT1 (ARB)
Jako druhý lék do kombinace jsou vhodné blokátory kalciových kanálů (BKK), které se s předešlými lékovými skupinami zároveň nejlépe tolerují.
Třetím lékem do trojkombinace by mělo být thiazidové diuretikum v malé dávce, případně nahražené indapamidem nebo metipamidem.
Vzhledem k deficitu v kontrole hypertenze je realističtější dosáhnout u většiny hypertoniků alespoň obvyklé cílové hodnoty TK a léčit současně i další asociované rizikové faktory dyslipidémii a diabetes.
Ke zlepšení kontroly hypertenze by mohla přispět formalizace LD pomocí grafického GLIF modelu. Ten umožňuje kromě zobrazení logické struktury rozhodovacího algoritmu i snadný výpočet celkového kardiovaskulárního rizika dle SCORE, zhodnocení doporučených subklinických poškození a rychlé vyhledání vhodné monoterapie i kombinační léčby na základě vložených dat pacienta.Klíčová slova:
kontrola hypertenze v primární péči, doporučení diagnostických a léčebných postupů, algoritmus specialisty na hypertenzi, domácí měření TK.Úvod
Zdálo by se, že dobré osvojení a používání znalostí lékařských doporučení v oblasti diagnostiky a léčby hypertenze – pro praktické lékaře je to Doporučený diagnostický a léčebný postup pro všeobecné praktické lékaře, 2. aktualizované vydání 2008 (5) – povede k podstatně lepší kontrole hypertenze, než jaké se u nás i celosvětově v primární péči dosahuje (2). Úroveň kontroly hypertenze dosahovaná na specializovaném pracovišti je podstatně vyšší a využívá více kombinační léčby než na pracovišti primární péče (4). Mezi pracovišti přitom nejsou v podstatě žádné rozdíly v dostupnosti léků, ale patrně jen v čase na pacienta, a především ve znalostech a zkušenostech (11).
Cíle léčby – normalizace tlaku vhodně vybranými léky a jejich dávkováním – dosáhne hypertenzní specialista častěji a rychleji, tj. menším počtem kroků, respektive návštěv pacienta v ordinaci. Je tedy pro zlepšení kontroly hypertenze žádoucí, aby se rozhodovací algoritmus hypertenzního specialisty používal co nejvíce i v primární péči. Kromě toho je třeba jednotlivé části doporučení podrobit hodnocení z hlediska jejich praktické využitelnosti a v rámci jejich zjednodušení si stanovit priority, které nejspíše povedou k rychlejšímu a podstatnému zlepšení špatné kontroly hypertenze.
Do diagnostiky a léčby hypertenze je třeba daleko více zapojit pacienta, především rozšířením domácího měření TK (3, 10, 11, 12).
Rozhodovací proces má 3 části:
- stanovení diagnózy hypertenze;
- stanovení celkového kardiovaskulárního (CKV) rizika;
- výběr léků, jejich kombinace a dávkování.
Stanovení diagnózy hypertenze
Je třeba si uvědomit, že záleží na metodicky správném změření TK (7, 12). Bez domácího měření TK nejsme schopni od sebe odlišit především mírnou hypertenzi od izolované klinické hypertenze (IKH). Na přesném odlišení těchto stavů, na kterém závisí zahájení či nezahájení farmakoterapie, současná evropská i tuzemská doporučení rezignují, protože i přechodné domácí měření TK nelze v současné době pro všechny potřebné zajistit.
Pokud nedodržíme metodiku měření TK,naměříme většinou falešně vyšší TK nejen u hypertoniků, ale i u normotoniků – zkrácená doba relaxovaného sezení (kratší než 5 minut, natož než opět doporučovaných 10 minut), relaxované sezení bez opřených zad a nohou vedle sebe, jedno měření během návštěvy místo doporučovaných tří.
Kolik praktických lékařů, ale i internistů a kardiologů má k dispozici širší manžetu a neměří falešně vyšší TK u pacientů s obvodem paže 32 cm a větším? V důsledku nesprávného měření TK se může zahájit farmakoterapie u normotoniků nebo nepřiměřeně zvýšit dávka antihypertenzív u hypertoniků s rizikem vzniku hypotenze, kterou pacient buď ještě toleruje, nebo která mu již působí ortostatické závratě nebo malátnost či ospalost.
Je jasné, že takto postižení pacienti mohou nadlouho zmizet z péče svých praktických lékařů. O rozsahu a trvání absence péče však můžeme pouze spekulovat, protože objektivní data patrně neexistují. Podobně lze očekávat pacienty ztracené z péče naopak v případě doporučení samotných režimových opatření, zvlášť při delším čekání na jejich efekt na snížení nebo normalizaci TK. Choroby bez nutnosti farmakoterapie pokládají pacienti často za neškodné a kontroly u praktického lékaře odkládají, někdy až na roky.
Naopak falešně nižší TK, respektive nejnižší TK během dne většinou naměříme v době maximálního účinku léků, tj. během několika prvých hodin po spolknutí léků (nejčastěji po ranní dávce léků). Praktičtí lékaři by měli alespoň občas změřit TK ráno před léky, což se děje jen vzácně.
Měření TK v době maximálního účinku léků tak sice může u některých pacientů i korigovat špatnou metodikou naměřený falešně vyšší TK, ale spoléhat na to u konkrétního pacienta nelze. Falešně nižší TK můžeme naměřit, pokud se právě strefíme do auskultační mezery u starších pacientů. Správně bychom měli orientačně palpovat tep a. brachialis při nafukování balonku až do vymizení tepu a přidat cca 20 mm Hg ke stanovení hodnoty TK, na kterou máme následně nafouknout balonek při vlastním auskultačním měření TK.
Správný postup měření TK je časově náročný. Při velkém spěchu se lze v podstatě vyvarovat této chyby, pokud s přiloženým fonendoskopem nafoukneme rychle manžetu na cca 200 mm Hg a pak již normálně měříme. Pokud uslyšíme ozvy těsně pod touto hranicí, je třeba ještě manžetu přifouknout na cca 230 mm Hg, a od této hodnoty začít měřit.
Falešně nižší TK také naměříme při použití širší manžety než je přiměřená obvodu paže. Chyba měření je však malá ve srovnání s opačným případem změření falešně vyššího TK při použití standardní manžety u silné paže. Vzhledem k malému rozšíření široké manžety v ordinacích je tato možnost vzácná, častější je případ použití standardní manžety pro útlou paži s obvodem paže menším než 26 cm.
Stanovení celkového kardiovaskulárního (CKV) rizika
CKV riziko v kombinaci se stupněm, respektive spíše rozmezími hodnot TK rozhodují o časových limitech zahájení farmakoterapie a přísnosti cílových hodnot léčby (5, 11). Manifestní KV a renální choroby, DM, MS nebo subklinické orgánové poškození automaticky pro svého nositele představují vysoké, nebo velmi vysoké CKV riziko. U asymptomatických jedinců pak záleží na stanovení CKV rizika pomocí systému SCORE, který však bere plně v úvahu jen některé rizikové faktory (další faktory jen přibližně), navíc bez délky jejich expozice, takže přesnost jeho predikce KV rizika má své limity.
Problematické je použití systému SCORE u mladších jedinců, kde je absolutní CKV riziko nízké. Opouští se nepřesná projekce CKV rizika do 60 let (obr. 1).
Obr. 1. Odhad celkového kardiovaskulárního rizika podle projektu SCORE 
Stanovení přesnějšího relativního CKV rizika je pracnější a doporučení SVL ho neuvádějí. CKV riziko by mohla ovlivnit režimová opatření, která však nejsou většinou úspěšná, takže je zbytečné čekat na jejich efekt. Je třeba zahájit farmakoterapii co nejdříve (11). Rozpětí časových limitů pro zahájení farmakoterapie je od ihned do 3 měsíců (tab. Ia a její zpřehledněná forma – tab. Ib). To znamená, že v souladu se současnými doporučeními lze zahájit farmakoterapii u jedince bez dalších rizikových faktorů s TK 140/90 mm Hg a vyšším alespoň při 2 návštěvách (nutná podmínka ke stanovení dg. hypertenze), samozřejmě s apelem na ovlivnění faktorů životního stylu (příjem soli, hmotnost, fyzická aktivita).
Tab. Ia. Algoritmus zahajování farmakologické léčby u hypertenze 
Tab. Ib. Zpřehledněná tabulka Algoritmus zahajování farmakologické léčby u hypertenze 
* manifestní KV a renální onemocnění, subklinické orgánové poškození, DM (1. typu s mikroalbuminurií a všichni 2. typu), MS, SCORE > 5 % Podle některých autorů zahájení farmakoterapie přiměje pacienty brát hypertenzi vážně, protože často pokládají choroby za závažné pouze tehdy, pokud vyžadují farmakoterapii. Mohla by se tak následně zlepšit i jejich adherence v oblasti režimových opatření.
V současném stavu kontroly hypertenze, kdy se celosvětově dosahuje cílových hodnot TK u 20 – 30 % léčených hypertoniků a u 4 % hypertoniků s diabetem, znamenají návštěvy hypertonika spojené s očekáváním efektu režimových opatření většinou mrhání časem. Také úsilí nad rámec základního vyšetření (tj. bez metod na zjištění subklinického orgánového poškození) věnované k potvrzení hypertonikova vysokého CKV rizika (5, 11), a tím i potřeby uplatnění přísnějších cílových hodnot TK (méně než 130/80 mm Hg) se jeví v této situaci jako maximalistické a měli bychom být rádi, kdyby se u většiny hypertoniků včetně diabetiků podařilo dosáhnout v ordinaci alespoň TK méně než 140/90 mm Hg.
Doporučení na druhé straně dávají volnost dosáhnout přísnějších cílových hodnot TK i u hypertoniků s menším CKV rizikem. Vzhledem k tomu, že dosažení přísnějších cílových hodnot znamená ještě více práce s pacientem, více léků a finančních prostředků, je logické zvýšenou péči směřovat pouze k jedincům s vysokým CKV rizikem, kde má větší efekt.
Důležitější než lpění na přísnějších cílových hodnotách TK je v této situaci současné ovlivnění všech modifikovatelných rizikových faktorů, vedle kouření především dyslipidémie a diabetu (5).
Z metod na zjištění subklinického orgánového poškození se nejvíce doporučuje (5, 11) dvojí stanovení mikroalbuminurie, které by se při negativním výsledku mělo patrně opakovat 1x za rok nebo 1x za 2 roky. Proč by se mělo pasivně čekat na vznik patologické mikroalbuminurie, když se dá její vývoj dle studie BENEDICT zpomalit volbou vhodných lékových skupin (ACEI/ARB) již od samého zjištění hypertenze? Doporučení (5, 11) dávají možnost volby ACEI/ARB již u nekomplikované hypertenze.
Jak časté by pak měly být kontroly mikroalbuminurie, když hypertonik bere od počátku hypertenze nejlepší nefroprotektivní, ale současně i kardioprotektivní léky a neexistuje jasné doporučení, že by se měly jejich dávky při progresi mikroalbuminurie zvyšovat? Na druhé straně kontrola mikroalbuminurie znamená pro lékaře do jisté míry kontrolu hypertonikovy adherence k léčbě ACEI/ARB a pro pacienta názornou demonstraci účinnosti pak léčby.
Výběr léků, jejich kombinace a dávkování
Pro pacienta i lékaře je nejlepší, když je cesta k nalezení optimální léčby co nejkratší, tj. s minimálním počtem návštěv, respektive změn léčby (8, 11). V tabulce Indikace a kontraindikace lékových skupin SVL doporučení mají ACEI a ARB nejvyšší počet indikací (11, respektive 9 s jejich častějším výskytem a zároveň malý počet kontraindikací s malým výskytem. Zároveň mají tyto léky nejvíce vyjádřené nefroprotektivní a kardioprotektivní účinky. Pacienti je spolu s blokátory kalciových kanálů (BKK) také nejlépe tolerují (6, 11). Vezmeme-li navíc v úvahu u hypertenze její chronický charakter s progresí, který vyžaduje několik desetiletí trvající léčbu, měl by brát tyto léky pro jejich protektivní účinky od zjištění hypertenze každý hypertonik, i když by jejich antihypertenzní účinek nebyl v konkrétním případě výrazný.
Je o něco výhodnější preferovat ACEI s nejvyšším počtem indikací – 11, i když se při jejich užívání vyskytuje nežádoucí účinek suchý kašel, protože je o nich zatím známo více informací a důkazů. ACEI lze snadno vyměnit za ARB i v případě nežádoucího účinku (nejspíše suchého kašle), který se objeví později, protože tyto 2 skupiny mají stejné výhodné a méně výhodné lékové kombinace, takže není třeba přestavovat celou kombinaci léků.
Výhodou ACEI oproti ARB jsou již dostupné fixní kombinace ACEI s BKK. Studie ACCOMPLISH (1) totiž recentně ukázala, že fixní kombinace ACEI benazeprilu s BKK amlodipinem snižuje KV morbiditu a mortalitu o 20 % ve srovnání s fixní kombinací ACEI benazeprilu s diuretikem hydrochlorothiazidem (HCTZ). Tyto výsledky budou jistě zohledněny v nových doporučeních.
Do budoucna lze očekávat snahu používat menší dávku thiazidových diuretik 6,25 mg např. kombinováním ½½ tbl. fixní kombinace ACEI/HCTZ 12,5 s ½½½ tbl. samotného ACEI. Lze také očekávat větší preferenci nethiazidových diuretik indapamidu a metipamidu jako třetího léku do kombinace místo hydrochlorothiazidu. Z hlediska léčby samotné hypertenze není výhodné používat vyšší dávky jednotlivých léků, u nichž již lineárně nestoupá jejich antihypertenzní účinek a většinou se také častěji vyskytují nežádoucí účinky.
Používání lékařských doporučení
Pokud chceme, aby se lékařská doporučení (LD) intenzívně používala, je třeba, aby jejich forma byla dobře srozumitelná, co nejstručnější a usnadňovala aplikaci znalostí do každodenní praxe lékaře. Ani kapesní doporučení nemohou překonat limity papírových doporučení.
Formalizace, tj. vyhledání, přehledné zobrazení a zakódování logické a procesní struktury textových lékařských doporučení, je pro další počítačové zpracování nezbytná. Nejčastějším způsobem formalizace lékařských doporučení je použití grafického GLIF (GuideLine Interchange Format) modelu, který poskytuje ve srovnání s papírovými LD kvalitativně vyšší výhody (9). GLIF model ukazuje logickou strukturu rozhodovacího algoritmu v diagnostice a léčbě hypertenze užitou v LD. Na podkladě dat charakterizujících aktuální stav pacienta je možné vést uživatele-lékaře rozhodovacím stromem modelu GLIF s odkazy na základní informace i příslušný odstavec originálního textu LD v každém rozhodovacím uzlu (9).
Dva paralelní systémy slouží pro zjištění individuální hodnoty CKV rizika stanovené na základě projektu SCORE (Systematic Coronary Risk Evaluation) pro českou populaci (žlutě zvýrazněné údaje + kouření v obr. 1) a pro výběr vhodné lékové skupiny pro monoterapii (e-tab. 1–2) monoterapie) a lékových kombinací z vložených dat pacienta (e-tab. 3–4).
E-tab.1–2. Dynamická tabulka monoterapie 
E-tab. 3–4. Dynamická tabulka dvoj- a trojkombinací léků 
Vyhledání vysokorizikových jedinců začíná na obr. 1 snadným a rychlým způsobem pomocí anamnézy manifestních KV nebo renálních onemocnění a DM a pokračuje zjištěním žlutě zvýrazněných údajů, včetně kouření, ke stanovení CKV rizika dle systému SCORE. I když modelový jedinec na obr. 1 nemá vysoké CKV riziko (< 5 %), může mít již nějaké subklinické orgánové poškození, které je systém schopen vyhodnotit (obr. 2) po vyplnění dalších údajů: kreatininu v séru, hodnoty glomerulární filtrace vypočtené laboratoří na základě klasického vyšetření clearence endog. kreatininu, hodnot proměnných z příslušného vzorce
Obr. 2. Hodnocení doporučených orgánových poškození a stanovení diagnózy metabolického syndromu 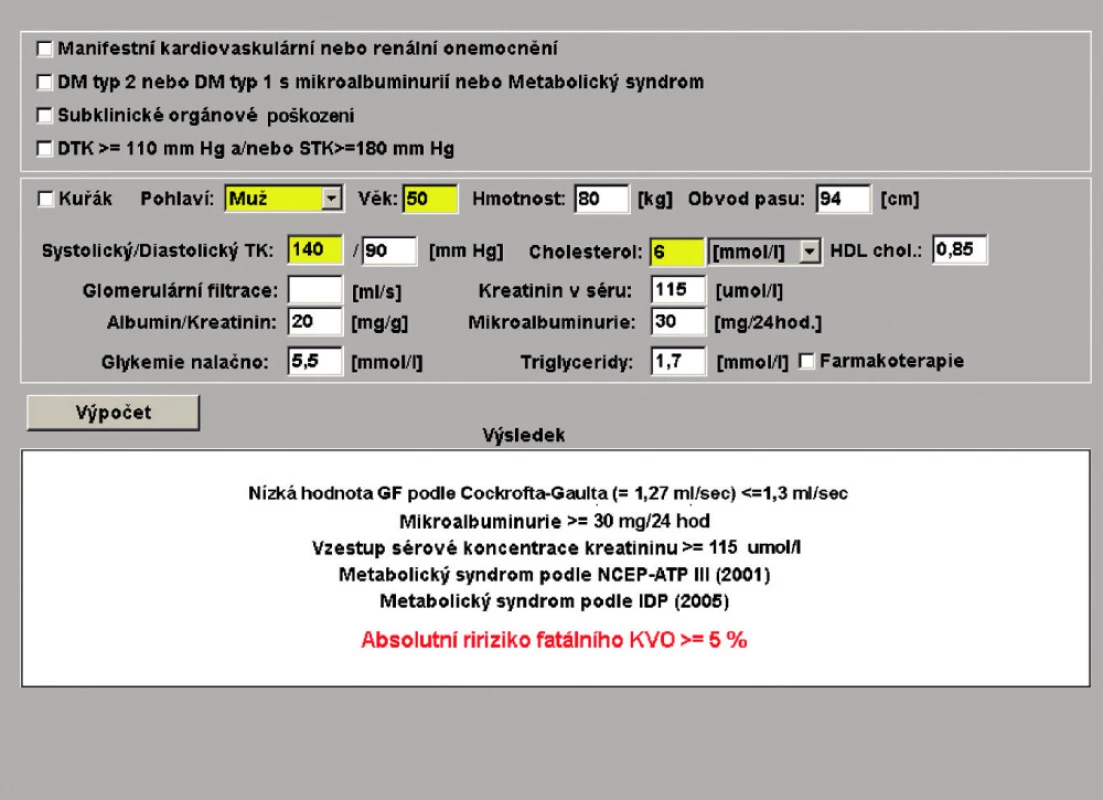
GF (ml/s) = (140 – věk) ⋅× tělesná hmotnost / 49 ×⋅ Pkr v μμol/l (u žen ⋅× faktor 0,85) pro výpočet a zhodnocení glomerulární filtrace (GF) podle Cockrofta-Gaulta a hodnot mikroalbuminurie za 24 hod. a poměru albuminu a močového kreatininu vypočtenými laboratoří.
Kromě toho systém vyhodnocuje i přítomnost metabolického syndromu podle dvou různých definic na základě vyplnění potřebných údajů (obr. 2). V modelovém případě každý z uvedených parametrů včetně diagnózy metabolického syndromu dosahuje hodnoty vysokého CKV rizika. Systém samozřejmě umožňuje uživateli korigovat všechna chybně zadaná data.
Jednorázovým zaškrtnutím přítomných indikací a kontraindikací léků v nově vytvořeném Výběrovém seznamu dle systémů v levé části elektronické tabulky 1–2(e-tab. 1–2) se zobrazí kromě neutrálních léků barevně odlišené indikace a kontraindikace automaticky u všech skupin léků i kombinací. V kombinacích léků jsou vyloučeny absolutně kontraindikované léky.
Na rozdíl od papírové tabulky jsou v elektronické tabulce spojeny relativní a absolutní kontraindikace do jednoho sloupce s barevným odlišením písma. Např. při diabetu jsou indikované ACEI a ARB a současně relativně kontraindikovaná thiazidová i kličková diuretika a betablokátory.
Při použití papírové tabulky (tab. 1) je třeba pěti zaškrtnutí, přičemž je navíc nutné pečlivě projít celou tabulku pro monoterapii a vyvarovat se chyby. Pokud se vyhledává pro pacienta i vhodná kombinační léčba, je třeba procházet ještě tabulky 3 a 4.
Dynamická elektronická tabulka antihypertenziv ve srovnání se statickou tabulkou papírových LD (tab. 1–4) umožňuje snadný a opakovaný výběr léků – mezi několika indikovanými nebo neutrálními léky pro monoterapii a jejich použití v oddělených skupinách doporučených a méně vhodných kombinací léků.
Tab. 1. Indikace a kontraindikace alfablokátorů a centrálně působících látek 
Tab. 2. Vhodné indikace dvojkombinací fixních kombinací 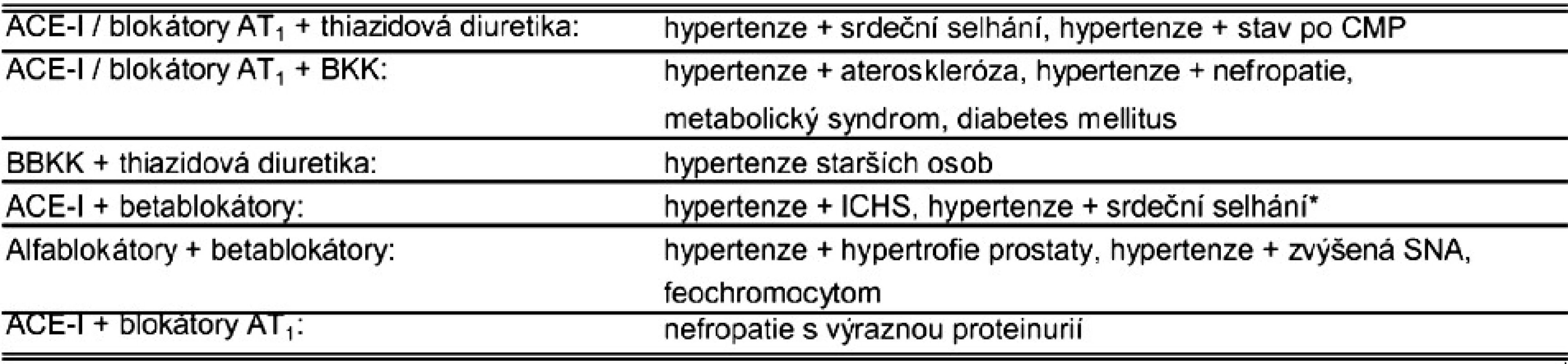
Tab. 3. Vhodné trojkombinace antihypertenziv u závažné hypertenze 
Celý systém bude zpřístupněn na stránkách www.euromise.cz.
S podporou projektu 1M06014 MŠMT ČR
MUDr. Jan Peleška, CSc.
Odd. medicínské informatiky,
Ústav informatiky AV ČR, v. v. i. a
3. interní klinika 1. LF a VFN
Pod Vodárenskou věží 2,
182 07 Praha 8
Zdroje
1. Cífková, R. Výsledky velkých klinických studií, Studie Accomplish. Hypertenze, bulletin České společnosti pro hypertenzi 2009, 12, 1, s. 10-13.
2. Clement, D.L. How blood pressure control has evolved and why it‘s stagnating. E-Journal of Cardiology Practice 19 May 2008, 6, (34). www.escardio.org/knowledge/cardiology_practice/ejournal_vol6/vol6n34.htm.
3. Filipovský, J. Domácí měření krevního tlaku. In: Widimský jr. J a kol. Arteriální hypertenze – současné klinické trendy, VI. sympozium – sborník přednášek. Praha: Triton, 2008, s. 107–113.
4. Jozífová, M., Cífková, R., Škodová, Z. a kol. Porovnání léčby hypertenze a rizikového profilu hypertoniků v obecné populaci a na specializovaném pracovišti. Cor Vasa 2003, 45, s. 533–541.
5. Karen, I., Widimský, J. jr. Doporučení diagnostických a léčebných postupů u arteriální hypertenze, 2. aktualizované vydání 2008, Doporučený diagnostický a léčebný postup pro všeobecné praktické lékaře. Centrum doporučených postupů pro praktické lékaře. WWW: <http://www.svl.cz/Files/ nastenka/page_4771/Version1/hypertenze.pdf>
6. Manolis, A.J., Doumas, M., Viigimaa, M. et al. Hypertension and sexual dysfunction. European Society of Hypertension Scientific Newsletter: Update on Hypertension Management 2007, 8, (32). http://www.eshonline.org/education/newsletter/2007_32_sexual_dysfunction.pdf
7. O’Brien, E., Asmar, R., Beilin, L. et al. On behalf of the European Society of Hypertension Working Group on Blood Pressure Monitoring. Practice guidelines of the European Society of Hypertension for clinic, ambulatory and self blood pressure measurement. Journal of Hypertension 2005, 23, p. 697–701.
8. Peleška, J. Špatně léčená hypertenze. Kazuistiky v diabetologii 2004, 2, s. 33–36.
9. Peleška, J., Anger, Z., Buchtela, D. a kol. Formalizace lékařských doporučení. EJBI: European Journal for Biomedical Informatics [on line], ISSN 1801-5603, 2005, roč.1, s. 140-147 WWW: http://www.ejbi.org/articles/2005/list.html
10. Peleška, J. Domácí měření krevního tlaku. Med. pro praxi 2006, 3, s.111–114. http://www.medicina - propraxi.cz/magno/med/2006/mn3.php
11. Peleška, J. Jak zlepšit kontrolu hypertenze v primární péči? Med. pro praxi 2008, 5, 9, s. 296–298. http://www.medicinapropraxi.cz/ artkey/med-200809-0002.php
12. Pickering, T.G., Miller, N.H., Ogedegbe, G. et al. Call to Action on Use and Reimbursement for Home Blood Pressure Monitoring: Executive Summary. A Joint Scientific Statement From the American Heart Association, American Society of Hypertension, and Preventive Cardiovascular Nurses Association Hypertension 2008, 52, p 10–29.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2009 Číslo 7- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
-
Všechny články tohoto čísla
- Změny v postgraduálním vzdělávání posudkových lékařů
- Pochybení a omyly v lékařské praxi
- Nastaly nějaké změny v epidemiologii a terapii chronické hepatitidy B?
- Přehled vybraných vzdělávacích akcí pořádaných IPVZ v druhé polovině roku 2009 Úvodní slovo ředitele Institutu
- Jak se hlásit na vzdělávací akce IPVZ
- Postgraduální vzdělávání
- Vliv časné nutriční podpory a fyzioterapie během akutního onemocnění u geriatrických pacientů
- Ocenění prof. MUDr. Zdeňku Mařatkovi, DrSc.
- Názory praktických lékařů na činnost lékařské posudkové služby
- Usnadnění práce lékaře při použití formalizovaných českých hypertenzních doporučení
- Léčba závislosti na kanabinoidech
- Regionální migrující osteoporóza – diferenciálně diagnostický problém
- Prevencia artériovej trombózy (artériotromboprofylaxia) v klinickej praxi
- Miniportréty slavných českých lékařů Profesor fyziologie MUDr. Jaroslav Mělka
- Zaokrouhlíme to, vážený
- Nejvyšší ocenění ČLS JEP profesoru Jiřímu Tichému
- Dosavadní nositelé Purkyňovy ceny
- Ani berlička, ani bič
- Krevní testy na internetu
- Rotavirus – nebezpečí, které trvá po celý rok
- Přehled akcí v Lékařském domě
- Masarykův onkologický ústav získal 70 mil. Kč z Evropských fondů
- Jubilea
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Regionální migrující osteoporóza – diferenciálně diagnostický problém
- Pochybení a omyly v lékařské praxi
- Léčba závislosti na kanabinoidech
- Prevencia artériovej trombózy (artériotromboprofylaxia) v klinickej praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



