-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaVideofluoroskopické vyšetrenie u detí
Videofluoroscopy in children
Dysphagia, or swallowing and feeding impairment, can occur in children from the earliest age. The etiology of these impairments is multifactorial. The incidence and prevalence of feeding and swallowing disorders in children is increasing. This is assumed to be caused by the progress in health care (e.g. the ability to save extremely premature children with a potentially higher risk of health complications in the future). The impact of dysphagia on children can be devastating from the point of view of their future development. That is why early assessment and teamwork of specialists in paediatric dysphagia, with the irreplaceable role of a SLT, is crucial. The objective of this article is to provide information on videofluoroscopic swallow study as one of the objective imaging techniques used to detect dysphagia in children.
Methodology
Videofluoroscopy in children is indicated by a medical doctor or a specifically trained speech and language therapist. The swallow study is preceded by asking in detail about family history and by a clinical examination. The indications for a clinical examination are: coughing during meal/feeding, wet or gurgly voice during and/or after meal, repeated lower respiratory tract infections and changes in vital functions during feeding (e.g. shortness of breath to apnoea, skin colour change).
Conclusion
Swallowing and feeding disorders in children are connected with long-term health consequences and can influence delays in overall psychomotor development of the child, including speech and language system development. Their early detection and subsequent “therapy” require inter - or multidisciplinary cooperation of medical and paramedical experts. These teams should be led by a speech and language therapist adequately skilled in the domain.
Keywords:
dysphagia – feeding and swallowing disorders – videofluoroscopic swallow study (VFSS) – speech and language therapist
Autoři: PaedDr. Bunová Barbora, PhD.
Působiště autorů: Ambulancia klinickej logopédie, Koreszkova 7, 909 01 Skalica, Slovenská republika
Vyšlo v časopise: Listy klinické logopedie 2018; 2(2): 68-76
Kategorie: Varia
Souhrn
Dysfágia, alebo problémy s prehĺtaním a kŕmením, sa môžu vyskytovať u detí od najranejšieho veku. Etiológia uvedených porúch je multifaktoriálna. Incidencia a prevalencia porúch kŕmenia a prehĺtania u detí v súčasnosti narastá. Predpokladanou príčinou je pokrok v oblasti medicíny, napr. schopnosť zachrániť extrémne nezrelé deti s potenciálne vyšším rizikom komplikácií ich zdravotného stavu v budúcnosti. Dôsledky dysfágie u detí môžu byť z hľadiska ich budúceho vývinu devastujúce. Z toho dôvodu je včasná diagnostika a tímová spolupráca odborníkov zaoberajúcich sa detskou dysfágiou, v ktorej má klinický logopéd nezastupiteľnú úlohu, veľmi dôležitá. Cieľom tohto článku je podať informácie o videofluoroskopii ako o jednej z objektívnych zobrazovacích metód, ktorá slúži na zistenie prítomnosti dysfágie u detí.
Metóda
Videofluoroskopické vyšetrenie detí indikuje lekár, alebo špeciálne vyškolený klinický logopéd. Predchádza mu odobranie podrobnej anamnézy a klinické vyšetrenie. Indikácie ku klinickému vyšetreniu sú: kašeľ počas jedenia/kŕmenia, vlhký alebo bublajúci hlas počas a/alebo po jedle, opakujúce sa infekcie dolných dýchacích ciest a zmeny vo vitálnych funkciách počas kŕmenia (napr. zadýchanie sa až apnoe, zmena farby pokožky).
Záver
Poruchy prehĺtania a kŕmenia u detí sú spojené s vážnymi dlhodobými zdravotnými dôsledkami a môžu mať vplyv na oneskorovanie sa celkového psychomotorického vývinu dieťaťa, vrátane vývinu reči a jazykového systému. Ich včasná detekcia a následná „liečba“ si vyžaduje inter - až multidisciplinárnu spoluprácu odborníkov z lekárskych aj nelekárskych odborov. Tieto tímy by mal viesť klinický logopéd, ktorý je v uvedenej problematike dostatočne kvalifikovaný.
Klíčová slova:
poruchy kŕmenia a prehĺtania – dysfágia – videofluoroskopia – klinický logopéd
Úvod
Príjem potravy je pre dieťa nielen prostriedkom naplnenia základných ľudských potrieb, ale zároveň aj nevyhnutným predpokladom pre jeho psychomotorický, kognitívny a sociálny vývin a vývin reči a jazyka. Príprava na príjem potravy začína už intrateurinne. Nonnutričné sanie (t.j. nasanie plodovej vody a prehĺtnutie) začína v 15. gestačnom týždni. Nutričné sanie (schopnosť orálneho príjmu potravy, pričom musí dôjsť ku koordinácii dýchania, sania a prehĺtania) nastáva až okolo 34. gestačného týždňa (Frey, 2011).
U detí rozlišujeme päť fáz prehĺtania:
- preorálnu fázu: príprava na príjem potravy (u novorodencov je to napr. hľadací reflex),
- orálnu prípravnú fázu: sanie tekutiny a vytvorenie sústa,
- orálnu transportnú fázu: posun tekutiny/sústa na zadnú časť jazyka,
- faryngeálnu fázu: posun tekutiny/sústa faryngom,
- ezofageálnu fázu: posun tekutiny/sústa ezofágom až do žalúdka (Biber, 2012).
Poruchy prehĺtania zaraďujeme medzi symptómy týkajúce sa horného gastrointestinálneho traktu a v Medzinárodnej klasifikácii chorôb 11 (ICD 11, 2018) sú zaradené pod kódom MD 93 ako dysfágia. American speech and language association (ASHA) (ASHA, 2018) definuje dysfágiu ako poruchu prehĺtania, ktorá môže nastať počas ktorejkoľvek fázy priebehu prehĺtania, a podľa toho klasifikuje dysfágiu na dve skupiny: orofaryngeálnu alebo ezofageálnu.
Pojem „pediatric dysphagia“ zahŕňa podľa Arvedson (Arvedson, Brodsky, 2002, Arvedson 2008, Arvedson et al. 2010) nielen orofaryngeálnu alebo ezofageálnu dysfágiu, ale aj veľkú skupinu porúch kŕmenia, ktoré sa týkajú porúch vývinu oromotorických zručností a schopností kŕmenia ako sú: sanie z prsníka alebo fľaše, jedenie z lyžičky, žuvanie, alebo pitie z pohára. Zlý zdravotný stav detí, operácie, dlhodobá intubácia a ďalšie komplikácie zdravotného stavu u novorodencov, dojčiat a batoliat sú spojené s negatívnymi interakciami rodič-dieťa, úzkosťou, stresom, sociálnym vyhýbaním sa a fóbiou (Bryant-Waugh et al., 2010, Ekstein et al., 2010). Ako uvádza Newman (Newman, Nightingale, 2012), uvedené poruchy kŕmenia môžu existovať aj v dôsledku závažného gastroezofágeálneho refluxu (GER). Prejavujú sa selekciou jedla na preferované a odmietané, a to podľa typu a/ alebo štruktúry jedla. Toto môže vyvolať oneskorovanie sa v oblasti celkového vývinu, vrátane míľnikov kŕmenia, čím príp. dochádza k podvýžive, a to všetko v kontexte bežného fyziologického spracovania potravy.
Podľa vyššie uvedených informácií je zrejmé, že etiológia porúch prehĺtania a kŕmenia je multifaktoriálna. Medzi najčastejšie príčiny patria neurologické poruchy, vrodené vývinové ochorenia, genetické ochorenia, kraniofaciálne anomálie, ale aj respiračné, metabolické a kardiovaskulárne ochorenia (Frey, 2011, Biber, 2012, Adverdson, Brodsky, 2002). Predpokladá sa, že zvýšená incidencia a prevalencia detí s poruchami kŕmenia a prehĺtania je následkom pokrokov v oblasti medicíny (napr. schopnosť zachrániť extrémne nezrelé deti alebo deti s extrémne nízkou pôrodnou hmotnosťou, ktoré vykazujú vyššie riziko komplikácií ich zdravotného stavu). Dysfágia prináša so sebou nielen dehydratáciu (nedostatok vody v našom tele) a malnutríciu (podvýživu), ale v dôsledku aspirácie (prienik sústa do priedušnice) aj aspiračnú pneumóniu (zápal pľúc v dôsledku aspirácie), ba dokonca smrť (Martino et al., 2005). Preto je včasná diagnostika a tímová spolupráca odborníkov zaoberajúcich sa detskou dysfágiou veľmi dôležitá.
Medzi najčastejšie špecializované vyšetrenia priebehu prehĺtania patria: videofluoroskopické (VFSS) a flexibilné endoskopické vyšetrenie prehĺtania (ďalej len FEES), ktoré sa považujú za zlaté štandardy pri diagnostike aspirácie a iných problémov s prehĺtaním u detí (Durvasula et al., 2014, Speyer, 2013).
Okrem uvedených vyšetrení možno použiť v diagnostike porúch prehĺtania aj ďalšie vyšetrovacie metódy, ako napr.: transnazálna ezofagoskopia, rádiologické (napr. faryngoezofagografia, CT, MRI, ultrazvuk, scintigrafia) a gastroenterologické (napr. gastroezofageálna endoskopia, pažeráková pH-metria, ezofageálna manometria) vyšetrenie (Tedla et al., 2018).
Metóda: videofluoroskopia u detí
Videofluoroskopia (ďalej len VFSS) patrí medzi špecializované vyšetrenia aktu prehĺtania; vznikla modifikáciou tradičného ezofagografického vyšetrenia (Logemann, 1983). Najprv sa realizovala len u dospelých pacientov, ale neskôr ju Arvedson a Lefton-Greif (Arvedson, Lefton-Greif, 1998) adaptovali aj na detskú populáciu.
Terminológia
Terminologické vymedzenie tohto vyšetrenia nie je jednotné. V anglickom jazyku sa stretneme s pomenovaním: „Videofluoroscopic Swallow Study (VFSS) (Arvedson, Brodsky, 2002, Newman, Nightingale, 2012, Kyeong et al., 2013), častejšie však Modified Barium Swallow Study (MBS) (ASHA, 2018, ACR-SPR, 2017), Cookie Swallow (Logemann, 1993). V nemecky hovoriacich krajinách sa používajú termíny: Videofluoroskopische Schluckstudie, Roentgenbreischluck, Roentgenokinematographie (Frey, 2011, Biber, 2012).
Indikácie pre VFSS
Newmann (Newmann, Nightingale, 2012) rozlišuje symptómy, pri ktorých sa „môže“ a symptómy, pri ktorých sa „musí“ indikovať VFSS u detí (tabuľka č.1). VFSS indikuje lekár alebo klinický logopéd, špecialista.
Bruns & Thompson (Burns, Thompson, 2012) dopĺňajú indikáciu pre malé deti, ktoré sú vystavené riziku aspirácie a/alebo majú podozrenie na gastroezofageálny reflux (napr. malé deti s detskou mozgovou obrnou). Arvedson (Arvedson, Lefton-Greif, 2017) upozorňuje, že indikáciu je potrebné zvážiť hlavne u novorodencov, ktorí môžu počas svojho života absolvovať množstvo iných vyšetrení.
Princíp vyšetrenia
VFSS je rádiologické vyšetrenie, ktorého podstatou je ionizujúce žiarenie. Optimálna rýchlosť snímkov je 30 obrázkov za sekundu, avšak sú štúdie, kde preukázali validitu vyšetrenia aj pri 15 snímkoch za sekundu (Hiorns, Ryan, 2006). Henderson et al. (Henderson et al., 2016) svoju štúdiu realizovali pri 25 obrázkoch za sekundu pri dobrej validite, ale zbytočne vyššej dávke ožiarenia.
VFSS u dospelých aj u detí plní dve funkcie: diagnostickú a terapeutickú. Diagnostická časť sa zameriava na identifikáciu poruchy prehĺtania. V terapeutickej časti, ktorá nasleduje po diagnostickej časti, sa testujú najvhodnejšie konzistencie a objemy jedla, posturálne techniky a kompenzačné manévre zamerané na zvýšenie bezpečnosti a efektivity orálneho príjmu potravy.
VFFS tím: rádiodiagnostik a klinický logopéd, ktorý je v uvedenej oblasti špeciálne vyškolený (hlavne v anatómii, fyziológii a patofyziológii prehĺtania a kŕmenia detí) (ASHA, 2018). Úlohou rádiológa je obsluha VFSS prístroja a identifikácia štrukturálnych anomálií. Klinický logopéd má kľúčovú úlohu ako v diagnostickej, tak aj v terapeutickej časti: určuje veľkosť sústa, objem a štruktúru tekutiny a potravy, určuje počet hltov na posúdenie, intervenuje rodičov dieťaťa pred, počas a po VFSS, analyzuje priebeh prehĺtania a následne navrhuje kompenzačné manévre a zmeny postúry tela dieťaťa pri kŕmení, ako aj zmenu pomôcok na kŕmenie. Ako uvádza Neumann (Neumann, Nightingale, 2012), VFSS u detí by mal viesť skúsený klinický logopéd, najlepšie s druhým klinickým logopédom a konzultant, rádiodiagnostik. Príležitostne môžu byť prítomní aj kolegovia z multidisciplinárneho tímu.
Prostredie pri VFSS: Vzhľadom na to, že vek vyšetrovaného dieťaťa sa môže pohybovať od 0–18 rokov, je potrebné počas VFSS prispôsobiť prostredie veku dieťaťa. Čím je vyšetrované dieťa mladšie, tým viac má byť prostredie podobné domácemu prostrediu (Neumann, Nightingale, 2012). Vystrašené a plačúce deti majú zvýšené riziko aspirácie pre dyskoordináciu dýchania a prehĺtania. Taktiež letargické dieťa má zvýšené riziko aspirácie. V takých prípadoch nemusia byť výsledky VFSS reprezentatívne a valídne (Frey, 2011, Neumann, Nightingale, 2012).
Poloha dieťaťa pri VFSS: Dieťa je buď v polosede, sede, alebo stoji. Dojčatá a menšie deti môžu byť v kočíku alebo v autosedačke, väčšie na vozíku alebo v kresle so zabezpečenou správnou postúrou trupu, hlavy a krku (hlava nesmie byť zaklonená) (obr.1). Rozhodne by sme nemali realizovať vyšetrenie tak, aby dieťa držal na rukách rodič.
Obr. 1. Poloha dieťaťa pri VFSS 
VFSS sa uskutočňuje najčastejšie v tzv. laterálnej projekcii (obr. 2), pretože umožňuje sledovať orálnu a faryngeálnu fázu. U novorodencov a dojčiat, ktoré pijú z fľaše, umožňuje sledovať okrem parametrov orálnej a faryngeálnej fázy aj nutričné sanie, rytmus sekvenčného striedania nádychu, nasania a prehĺtnutia. U starších detí, pri pití z pohára a jedení lyžičkou, umožňuje sledovať orálnu kontrolu, transport sústa jazykom, parametre faryngeálnej fázy prehĺtania (ochranu dýchacích ciest, činnosť faryngeálnych konstriktorov) a začiatok ezofageálnej fázy. Pre vylúčenie asymetrie štruktúr zvolíme tzv. A/P (predozadnú) projekciu (Frey, 2011, Biber, 2012, Neumann, Nightingale, 2012).
Obr. 2. Laterálna projekcia, orálna prípravná fáza s poruchou orálnej kontroly, šípka označuje miesto polohy sústa 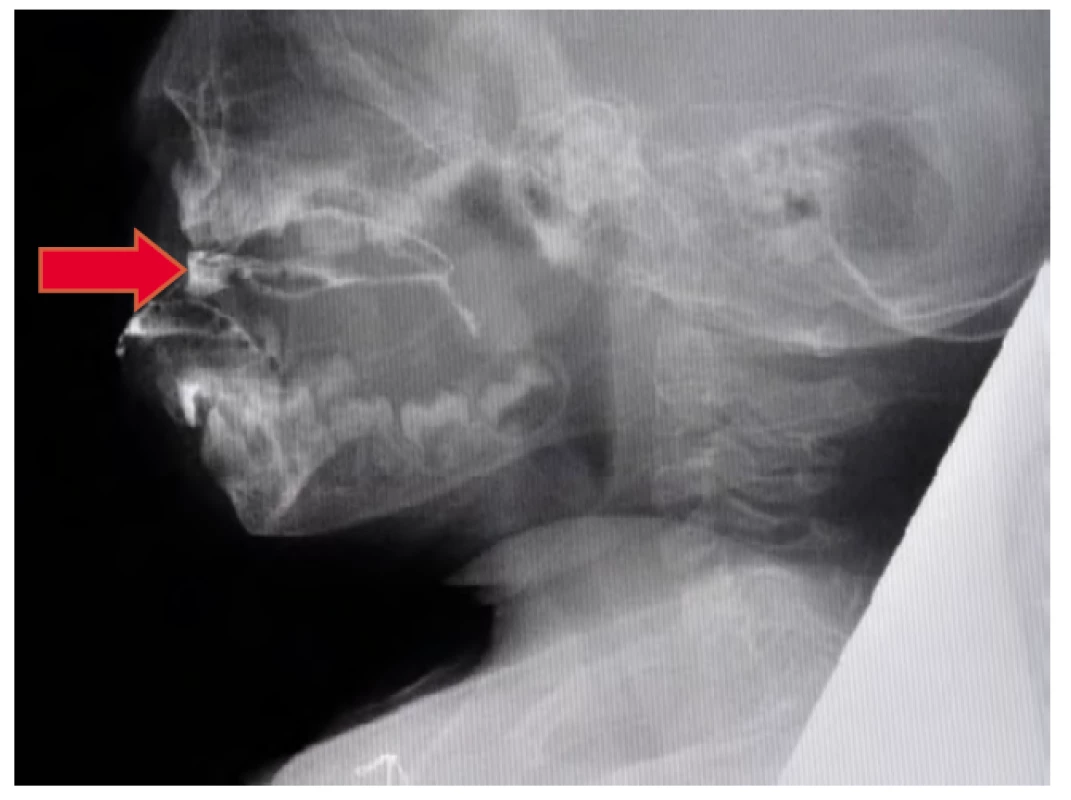
Pomôcky na pitie a jedenie počas VFSS a použité konzistencie: kvôli transparentnosti vyšetrenia je dôležité, aby sa počas VFSS použili predmety (fľaša s cumľom, pohár, lyžička), ktorými je dieťa kŕmené doma a aby ho kŕmil človek, ktorý ho kŕmi každý deň. Ako kontrastná látka sa používa nejódová báriová kontrastná látka (obr. 3), ktorá je v prípade aspirácie dieťaťa šetrnejšia voči jeho pľúcam. Ak má dieťa problém so saním z fľaše s cumľom, použijeme striekačku alebo lyžičku. U väčších detí môžeme použiť pohár, alebo aj slamku. Obyčajne sa pri vyšetrení podávajú tri konzistencie: tekutá (mlieko, čaj), kašovitá (jogurt, jabĺčna výživa a iné výživy) a tuhá (koláč, keks, chlieb).
Priebeh vyšetrenia
Na rozdiel od VFSS u dospelých, pri VFSS u detí neexistuje jednotný štandardný protokol na vyšetrenie, aj keď sa v súčasnosti realizujú rôzne štúdie, zamerané na štandardizáciu VFSS u detí (Henderson et al., 2016, Lefton-Greif et al., 2018). Najprv sa však podáva tekutina (1–2 hlty), odporúča sa začať 2–3 ml, čo zodpovedá objemu slín pri jednom typickom hlte. Pri prvom odhalení aspirácie (obr. 3) je potrebné zistiť, či dieťa aspiruje aj pri iných konzistenciách rôznej viskozity a teploty. Napr. u detí s neurologickým ochorením je lepšia orálna kontrola pri príjme studenších homogenných kašovitých potravín (napr. polohustý puding), ale horšia pri teplejšej tekutine. Ak nedochádza k výraznej aspirácii, sleduje sa kontinuálne pitie z fľaše alebo pohára (podľa veku dieťaťa), aby sa posúdili oromotorické zručnosti dieťaťa, rytmus nutričného sania, parametre orálnej fázy prehĺtania a v neposlednom rade vylúčenie penetrácie (obr. 4), alebo aspirácie (obr. 5) (Frey, 2011, Kyeong et al., 2013). Ak dôjde k aspirácii tekutiny, je potrebné vyskúšať bezpečnosť príjmu ďalších konzistencií. Pokračuje sa jedením kaše s lyžičkou a tuhej konzistencie na posúdenie ďalších oromotorických zručností, posúdenie iniciácie reflexu prehĺtnutia, vylúčenie reziduí v ofaryngeálnej fáze prehĺtania a posúdenie veľkosti a trvania otvorenia horného ezofageálneho sfinktera (Frey, 2011, Newmann, Nightingale, 2012). O tom, či bude VFSS prerušené, alebo sa bude v ňom pokračovať, rozhodne rádiológ a klinický logopéd na základe aktuálneho zdravotného stavu dieťaťa.
Obr. 4. Penetrácia, kontrastná látka konturuje hornú plochu hlasiviek, nepreniká pod ne 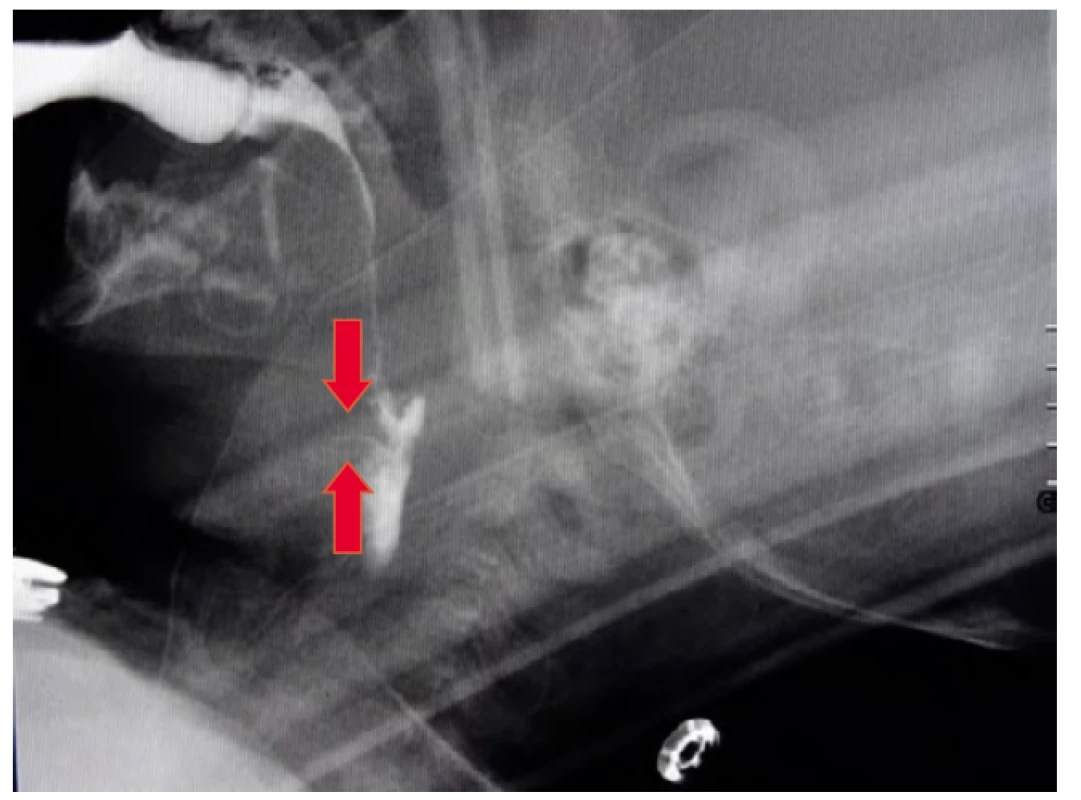
Obr. 5. Aspirácia, kontrastná látka preniká pod úroveň hlasiviek 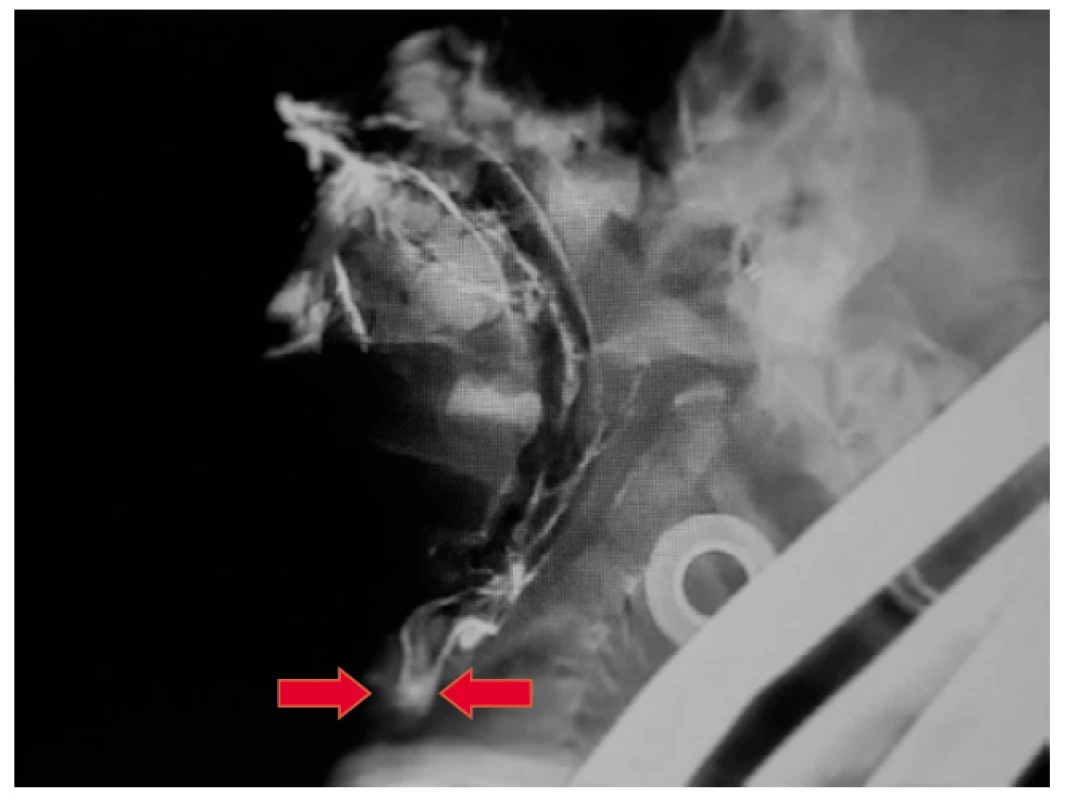
Dĺžka vyšetrenia: VFSS u detí priemerne trvá od 1,0–8,12 minút (závisí od veku dieťaťa a jeho celkového zdravotného stavu).
Novšie štúdie hovoria o priemere medzi 1,58–2,5 minúty (Arvedson, Lefton-Greif, 2017, Henderson et al., 2016). Trvanie je ovplyvnené viacerými faktormi vrátane veku dieťaťa, kvality jeho porúch prehĺtania (napr. oneskorenie iniciácie prehĺtania môže zvýšiť dĺžku vyšetrenia), skúsenosti odborníkov vykonávajúcich vyšetrenie a spolupráce dieťaťa (Hiorns, Ryan, 2006).
Analýza VFSS
Následne po VFSS klinický logopéd realizuje kvalitatívnu analýzu VFSS, kde popisuje poškodené funkcie priebehu prehĺtania a kŕmenia. Zapisuje ich do protokolu VFSS (tabuľka č. 2–4). Na našom pracovisku používame modifikáciu VFSS protokolu podľa Arvedson (Arvedson, 2016). V súčasnosti prebiehajú štúdie, ktoré sa snažia validovať kvantitatívne parametre VFSS u detí (Lefton-Greif et al., 2018).
Tab. 2. Protokol analýzy VFSS (I. časť) 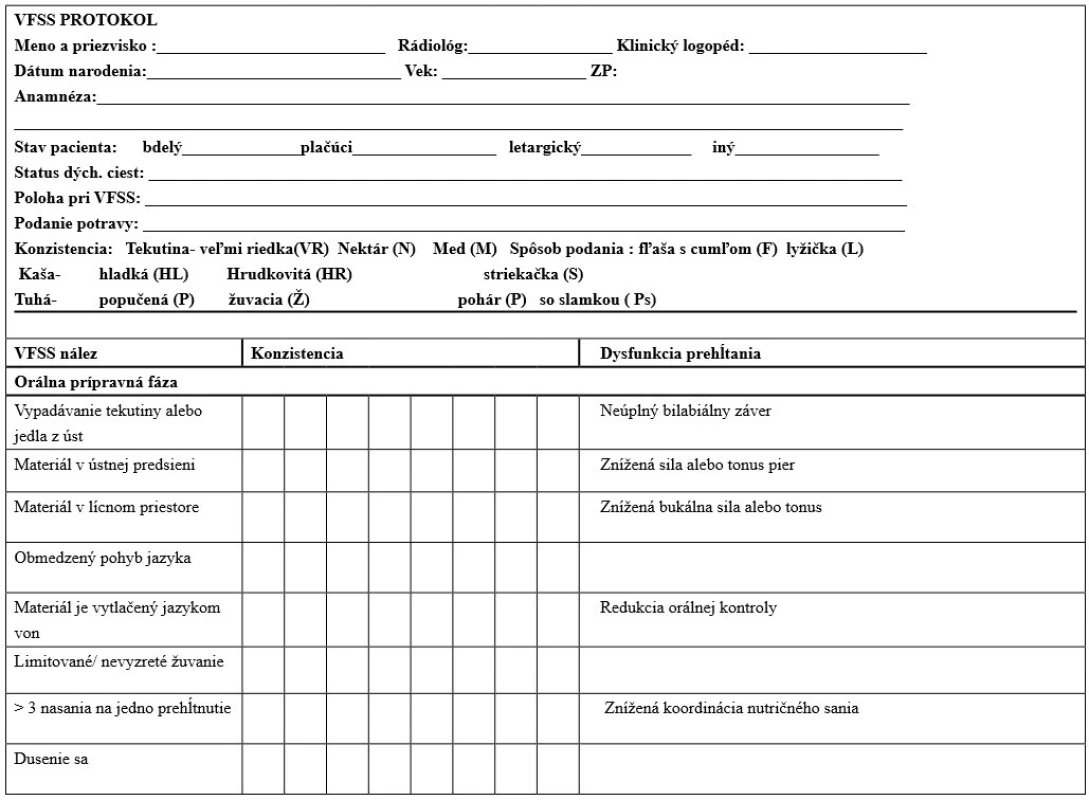
Tab. 3. Protokol analýzy VFSS (II. časť) 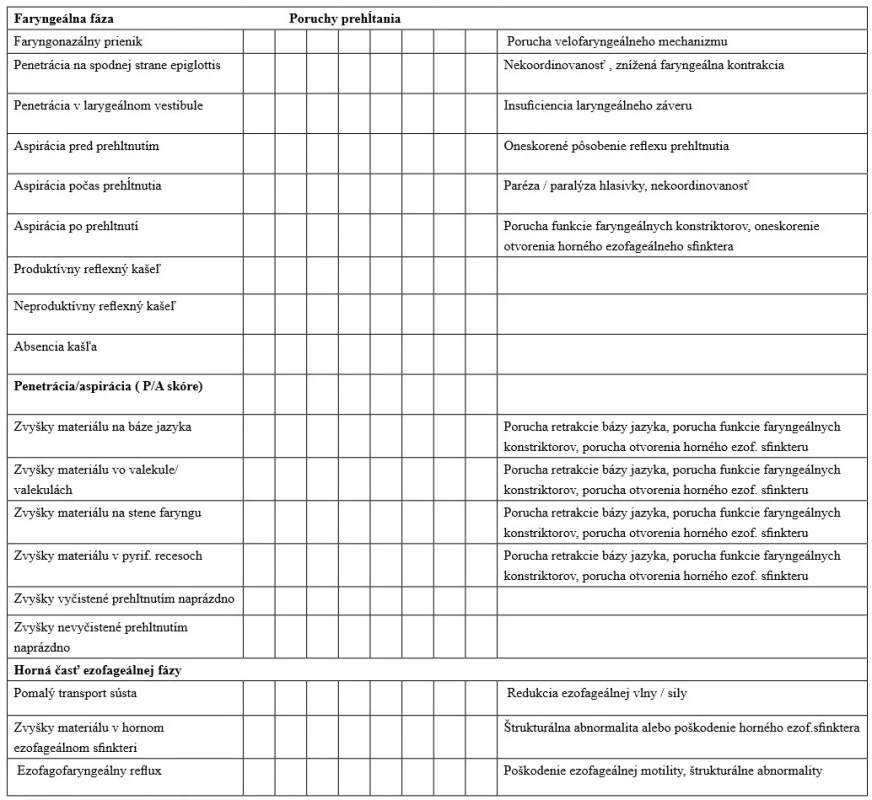
Stupeň penetrácie a aspirácie sa určuje podľa Rosenbekovej penetračno-aspiračnej škály (Rosenbek et al., 1996), v tabuľke č. 4.
Tab. 4. Penetračno-aspiračná škála 
Výsledok VFSS: po analýze VFSS klinický logopéd zhrnie nález do správy, v ktorej nielen kvalitatívne popíše charakter poruchy prehĺtania, ale v prípade orálneho príjmu potravy aj odporučí spôsob príjmu potravy a konzistenciu jedla, ktoré nespôsobujú dieťaťu aspiráciu. Súčasťou správy má byť aj návrh terapeutických stratégií, ktorých cieľom je nielen rozvíjanie orofaciálnych schopností dieťaťa, ale aj budovanie si pozitívneho vzťahu k jedeniu a pitiu. Hlavne u detí, ktoré prijímajú potravu cez nazogastrickú sondu alebo perkutánnu endoskopickú gastrostómiu, je veľmi dôležité stimulovať jedlom senzitívne aj motoricky orofaciálnu oblasť a k nej pridružené olfaktorické a gustatorické funkcie. Prepojením senzorického, senzitívneho, gustatorického, olfaktorického a motorického systému, ako aj iných systémov dieťaťa súvisiacich s orálnym príjmom potravy, posúvame jeho celkový psychomotorický vývin smerom dopredu.
Výhody a limity VFSS a FEES
Porovnanie oboch najčastejšie používaných objektívnych zobrazovacích metód vyšetrenia aktu prehĺtania u detí uvádzame v tabuľke č. 5 tak, ako ich uvádza Arvedson (Arvedson, Lefton-Greif, 2017). Obidve metódy sa navzájom dopĺňajú a vytvárajú komplexný obraz o akte prehĺtania.
Tab. 5. Porovnanie VFSS a FEES 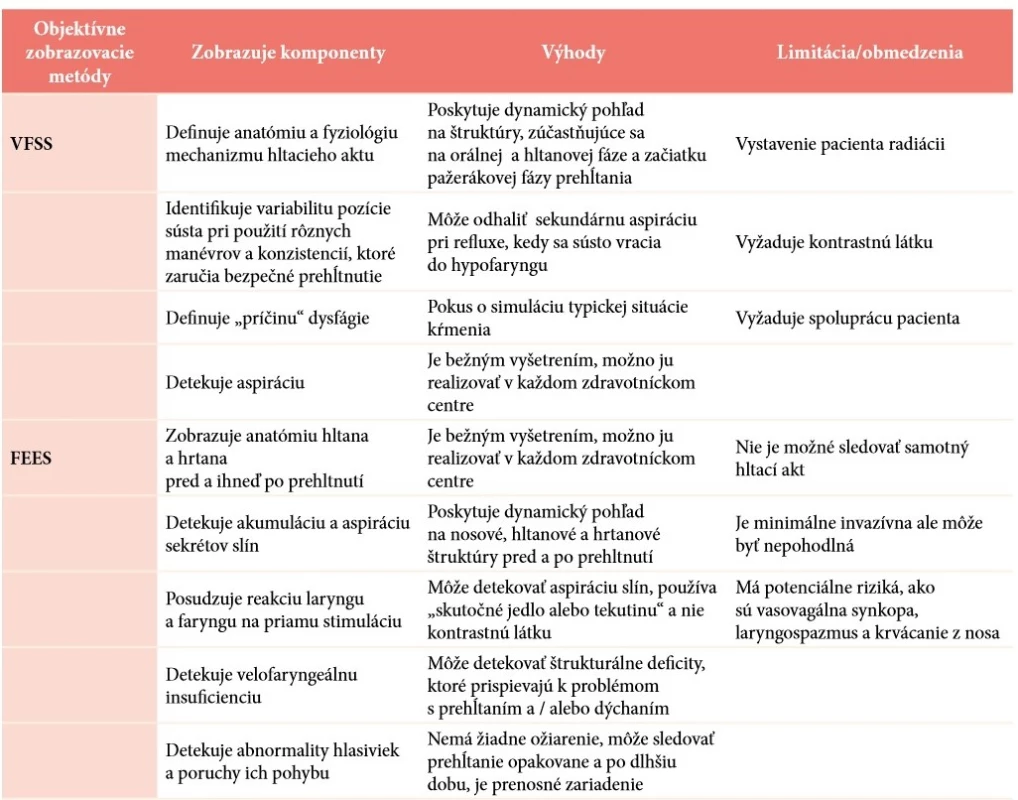
Dôsledky VFSS a legislatíva
VFSS je ionizujúce žiarenie, ktoré pri nesprávnom postupe môže spôsobiť dlhodobé zdravotné komplikácie. Všetky vyšetrenia týkajúce sa ožiarenia nesú so sebou radiačné riziko a neexistuje žiadna prahová hodnota, pod ktorou by radiačné riziká neexistovali (Huda, 2009).
Pri každom ionizujúcom žiarení je povinnosťou odborníkov dodržiavať legislatívu týkajúcu sa ochrany pred ožiarením všetkých, ktorí sa zúčastňujú na realizácii tohto vyšetrenia a dodržiavať tri základné princípy radiačnej ochrany a požiadavky na obmedzovanie ožiarenia a to (zbierka zákonov, 2018):
- a) oddôvodnenosť ožiarenia,
- b) optimalizácia ožiarenia tzv. ALARA (as low as reasonably achievable) - tak nízka, ako je to možné dosiahnúť),
- c) stanovenie limitov ožiarenia.
Záver
Poruchy prehĺtania a kŕmenia u detí sú spojené s vážnymi dlhodobými zdravotnými dôsledkami a môžu mať vplyv na oneskorovanie sa celkového psychomotorického vývinu dieťaťa, vrátane vývinu reči a jazykového systému. Ich včasná diagnostika a „liečba“ si vyžaduje inter - až multidisciplinárnu spoluprácu odborníkov z lekárskych a nelekárskych odborov. Tieto tímy by mal viesť klinický logopéd, ktorý je v uvedenej problematike dostatočne kvalifikovaný.
PaedDr. Barbora Bunová, PhD.
Ambulancia klinickej logopédie,
Koreszkova 7,
909 01 Skalica,
Slovenská republika
Zdroje
- American College of Radiology. ACR-SPR.2017. Practice Parameter for the Performance of the Modified Barium Swallow. [cit.2018-09-28]. Dostupné z: www.acr.org
- ARVEDSON, J. C. 2016. Pediatric dysphagia: Assessment & Management of infants and children. Kurz SKIZP, Skalica.
- ARVEDSON, J. C. 2008. Assessment of Pediatric Dysphagia and Feeding Disorders: Clinical and Instrumental Approaches. In Developmental Disabilities Research Reviews, 14, 118-127.
- ARVEDSON, J. C., BRODSKY, L. 2002. Pediatric Swallowing and Feeding: assessment and management. Albany: Singular/Thompson Learning, 2nd ed.
- ARVEDSON, J. C., CLARK H., LAZARUS, C., SCHOOLING, T., FRYMARK, T. 2010. Evidence-based systematic review: Effects of oral motor interventions on feeding and swallowing in preterm infants. Am J Speech Lang Pathol, 19(4), 321-40. doi:10.1044/1058-0360.
- ARVEDSON, J. C. & LEFTON-GREIF, M. A. 1998. Pediatric videofluoroscopic swallow studies. San Antonio, TX: Communication Skill Builders. ISBN 076163228X.
- ARVEDSON, J. C., LEFTON-GREIF, M. A. 2017. Instrumental Assessment of Pediatric Dysphagia. Seminars in Speech and Language, 38, (2),135-146.
- BIBER, D. 2012. Fruhkindliche Dysphagien und Trinkschwächen. Wien: Springer-Verlag. ISBN 978-3-7091-0970-0.
- BRUNS, D. A. & THOMPSON, S. D. 2012. Feeding Chalenges in Young Children. Paul H. Brookes Publishing, Baltimore, ISBN-13 : 978-1-59857-121-9.
- BRYANT-WAUGH, R., MARKHAM, L., KREIPE, R. E., WALSH, B. T. 2010. Feeding andeating disorders in childhood. Int J Eat Disord., 43, 98–111.
- DURVASULA, V. S., O’NEIL, A. C., RICHTER, G. T. 2014. Oropharyngeal dysphagia in children: mechanism, source, and management. Otolaryngol.Clin N Am. 47(5), 691–720.
- EKSTEIN, S., LANIADO, D., GLICK, B. 2010. Does picky eating affect weightfor-length measurements in young children? Clin Pediatr, 49, 217–220.
- FREY, S. 2011. Pädiatrisches Dysphagiemanagement. Munchen: Elservier GmbH. ISBN 978-3-437-48750-7.
- HENDERSON, M., MILES, A., HOLGATE, V., PERYMAN, S., ALLEN, J. 2016. Application and Verification of Quantitative Objective Videofluoroscopic Swallowing Measures in a Pediatric Population with Dysphagia. J Pediatr, 178, 200-205.
- HIORNS, M. P., RYAN, M. M. 2006. Current practice in pediatric videofluoroscopy. Pediatr Radiol, 36, 911-919.
- HUDA, W. 2009. What ER radiologists need to know about radiation risks. Emerg Radiol, 16(5), 335–341.
- ICD 11 (International Statistical Classification of Diseases and Related Health Problems) [online]. [cit. 2018-09-28]. Dostupné z: https://icd.who
- KYEONG Eun Uhm, SOOK-HEE Yi, HYUN Jung Chang, HEE Jung Cheon, JEONG-Yi Kwon. 2013. Videofluoroscopic Swallowing Study Findings in Full-Term and Preterm Infants With Dysphagia. Ann Rehabil Med, 37(2),175-182.
- LEFTON-GREIF, M. A, MCGRATTAN, K. E, CARSON, K. A., PINTO, J. M., WRIGHT, J. M., MARTIN-HARRIS, B. 2018. First Steps Towards Development of an Instrumentfor the ReproducibleQuantification of Oropharyngeal SwallowPhysiology in Bottle-Fed Children. Dysphagia, 33,76–82.
- LOGEMANN, J. A. 1983. Evaluation and Treatment of Swallowing Disorders. San Diego, CA: College Hill Press. ISBN-13 : 978-0890797280.
- LOGEMANN, J. A. 1993. Manual for the videofluorographic study of swallowing: Second edition. Austin, TX., Pro-Ed, Inc.
- MARTINO, R., FOLEY, N., BHOGAL, S, DIAMANT, N., SPEECHLEY, M., TEASELL, R. 2005. Dysphagia after stroke incidence, diagnosis, and pulmonary complications. Stroke, 36(12), 2756–63.
- NEWMAN, R. D., NIGHTINGALE, J. M. 2012. Videofluoroscopy. Plural Publishing, 197-211. ISBN-13 : 978-1-59756-439-7.
- ROSENBEK, J. C., ROBBINS, J. A., ROECKER, E. B., COYLE, J. L., WOOD, J. L. 1996. A penetration - aspiration scale. Dysphagia, 11, 93-98.
- SPEYER, R. 2013. Oropharyngeal dysphagia: screening and assessment. Otolaryngol Clin N Am. 46(6), 989–1008.
- Swallowing disorders (Dysphagia) in adults. In ASHA [online]. [cit. 2018-10-01]. Dostupné z: www.asha.org
- TEDLA, M. a kol. , 2018. Poruchy polykání. Tobiáš. Druhé vydanie. ISBN 978-80-7311-105.
- Team approach [online ] [cit. 2018-10-01]. Dostupné z: www.asha.org
- Zbierka zákonov, z. 87/2018 ZÁKON z 13. marca 2018, o radiačnej ochrane a o zmene a doplnení niektorých zákonov,[online]. [cit. 2018-09-02]. Dostupné z: www.noveaspi.sk
Štítky
Logopedie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseListy klinické logopedie
Nejčtenější tento týden
2018 Číslo 2- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- Orální lichen planus v kostce: Jak v praxi na toto multifaktoriální onemocnění s různorodými symptomy?
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Agramatismus v řečové produkci u pacienta po resekci tumoru v temporoparietální oblasti levé hemisféry
- Editorial
- Funkční magnetická rezonance ve vztahu k řečovým zónám
- Dětská afázie
- Primárna progresívna afázia
- Využití digitálních technologií v terapii pacientů po cévní mozkové příhodě
- Logopedická perspektiva neurokognitivní rehabilitace u pacientů s afázií
- Tady a tam aneb Jaké je to studovat logopedii v zahraničí? Rozhovor s Alenou Netolickou a Vilmou Mikešovou
-
Na skupinových terapiích prakticky nelze vyhořet
Rozhovor s Mgr. Zuzanou Konůpkovou o Klubu afasie, z. s. -
Recenze knihy
Poruchy vývoje řeči – Olga Dlouhá et al. - Afázie očima veřejnosti
- Služby klientům s afázií
-
Jak se logopedka, ergoterapeutka a pes ocitli na psychiatrii
Rozhovor s Ester Lochmanovou a Nikolou Svobodovou o práci v Psychiatrické nemocnici Bohnice - Dostupné materiály pro terapii afázie v klinické praxi
- Rozhovor s PaedDr. Annou Salomonovou nejen o tom, jak spolu mohou tuberkulóza a logopedie souviset
- Videofluoroskopické vyšetrenie u detí
- Několik poznámek k bilingvismu v afázii
- Listy klinické logopedie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Dostupné materiály pro terapii afázie v klinické praxi
- Dětská afázie
- Primárna progresívna afázia
- Služby klientům s afázií
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání