-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Andrologie – součást dermatovenerologie. Základy andrologického vyšetření
Andrology – a Part of Dermatovenereology. Basic of Andrological Examination
Andrology is a medical speciality dealing with male infertility. Having an interdisciplinary status, andrology falls into several different medical disciplines, including dermatovenereology. Due to the progress of reproductive medicine, relationship between dermatovenereology and andrology is also developing. Key concepts are explained concerning basic andrological examination with a focus on semen analysis. The aim of this article is to describe substantial features of andrology in relation to dermatovenereology.
Key words:
andrology – infertility – semen analysis
Autoři: M. Novák
Působiště autorů: Dermatovenerologická klinika LF UK a FN Plzeň přednosta prof. MUDr. Karel Pizinger, CSc.
Vyšlo v časopise: Čes-slov Derm, 87, 2012, No. 1, p. 5-10
Kategorie: Souborné referáty (doškolování lékařů)
Souhrn
Andrologie je obor, zabývající se poruchami mužské plodnosti. Vzhledem ke svému interdisciplinárnímu postavení je součástí řady lékařských oborů, k nimž patří i dermatovenerologie. Vlivem rozvoje reprodukční medicíny se vyvíjí i vztah našeho oboru k andrologii. Jsou vysvětleny hlavní pojmy a názvosloví, týkající se základního andrologického vyšetření, se zaměřením na vyšetření spermiogramu. Cílem článku je popsat podstatné charakteristiky andrologie ve vztahu k našemu oboru.
Klíčová slova:
andrologie – infertilita – spermiogramÚVOD
Andrologie je definována jako vědecký a medicínský obor, zabývající se mužskými reprodukčními funkcemi za fyziologických a patologických podmínek (Statutes of the European Academy of Andrology, 1992) [14]. Základními oblastmi, jimž se andrologie věnuje, jsou mužská neplodnost (infertilita), hypogonadismus, mužská kontracepce, erektilní dysfunkce a mužské stárnutí – „aging male“, záněty a infekce mužské reprodukční soustavy atd. Je součástí reprodukční medicíny a jako hraniční obor se týká zejména sexuologie, v jejímž rámci se u nás konstituoval, dále urologie, endokrinologie, genetiky i dalších lékařských oborů, včetně dermatovenerologie. Například v Německu má andrologie na náš obor tradičně silnou vazbu [7]. Jen v nemnoha zemích je andrologie zcela samostatným oborem [14].
V českých zemích má andrologie v rámci dermatovenerologie též historické kořeny, a to hlavně v osobě profesora Josefa Hynie, zakladatele české sexuologické školy, jenž od roku 1935 přednášel sexuologii na pražské dermatovenerologické klinice. Na kožní klinice v Plzni má andrologie dlouholetou tradici, kterou v 70. až 80. letech vybudoval docent Miroslav Pokorný, bývalý přednosta kliniky a autor řady publikací, týkajících se andrologie a mužské neplodnosti. Na našem pracovišti zavedl postupy andrologického vyšetření užívané dosud.
V posledních desetiletích jsme svědky rychlého rozvoje reprodukční medicíny, soustředěné především ve specializovaných centrech pro asistovanou reprodukci či reprodukční medicínu, jež jsou přirozenou doménou gynekologů, spolupracujících s urology, sexuology, genetiky. Podle Světové zdravotnické organizace (WHO) se andrologie má zabývat veškerými aspekty mužského reprodukčního zdraví [20].
Cílem tohoto článku je nástin obsahu práce andrologické poradny v rámci dermatovenerologického pracoviště, jímž je vyšetřování stavu mužského reprodukčního zdraví, a to zejména mužské infertility v rozsahu základního andrologického vyšetření. V našem článku se nezabýváme léčbou infertility, metodami asistované reprodukce, ani problematikou, která přesahuje rámec našeho oboru.
MUŽSKÁ NEPLODNOST (INFERTILITA) – ZÁKLADNÍ POJMY
Termín infertilita je používán k popisu stavu, kdy pár není úspěšný při snaze dosáhnout spontánního otěhotnění při dostatečné expozici možnosti otěhotnění během daného časového intervalu. Obvykle je akceptován časový limit jednoho roku. Primární mužská infertilita je stav, když muž nikdy neoplodnil ženu. Sekundární mužská infertilita označuje stav, když muž v minulosti oplodnil ženu, bez ohledu na to, zda je jeho současnou partnerkou a bez ohledu na další průběh těhotenství [20]. Fertilita je schopnost otěhotnět nebo přivodit těhotenství. Historicky starším termínem je sterilita, nicméně infertilita je považována za širší pojem. Subfertilitou označujeme možnost zplodit potomka, či otěhotnět např. s jiným partnerem [14].
V Evropě zůstává 10–20 % všech párů primárně bezdětných [1]. Poruchy plodnosti jsou podle WHO z 20 % na straně muže, ve 39 % u žen [14]. V současnosti se poměr mužského i ženského faktoru vyrovnává. Bez prokázané příčiny zůstává neplodných 15 % párů.
Příčiny infertility u muže mohou být následující [14]:
- primární poškození varlat vrozené (chromozomální aberace, např. Klinefelterův syndrom, malformační syndromy, anorchie, hypoplazie varlat, dystopie varlat, terminální aplazie – del Castillův syndrom) a získané (insuficience Leydigových buněk, tubulů a insuficience tubulů a Leydigových buněk);
- sekundární poškození varlat (insuficientne Leydigových buněk, tubulů a insuficience tubulů a Leydigových buněk – pubertas tarda, Kallmannův syndrom atd.);
- extratestikulární poškození genitálu (uzávěr nebo stenóza odvodných semenných cest, poruchy vyprazdňovacího mechanismu – retrográdní ejakulace, varikokéla, dystopie varlat, poruchy akcesorních pohlavních žláz, priapismus);
- imunologické poruchy (aglutinace a imobilizace spermií);
- impotentia coeundi (stavy, při nichž je snížené libido, nebo nelze dosáhnout erekce).
Kromě reprodukčních problémů se andrologie zabývá problémy s erektilními funkcemi a dalšími problémy v oblasti penisu, varlat a prostaty. Vzhledem k výrazným změnám demografické věkové pyramidy přibývá v posledních letech andrologii péče o stárnoucí muže, neboť poměr žijících mužů ve věku pod 20 let a nad 20 let se výrazně mění, v neprospěch mladších mužů [20]. Co se fertility týče, principiálně je u starších mužů zachována plodnost bez určení věkové hranice. K poruchám plodnosti by se tedy u starších mužů mělo přistupovat stejně jako u mladých pacientů. U stárnoucích mužů lze však sledovat jisté změny v sexuální reaktivitě. Se stoupajícím věkem narůstá výskyt erektilních dysfunkcí, přesto více než 90 % mužů starších 60 let je sexuálně aktivních a 60 % zdravých mužů nad 80 let udává pohlavní styk. Termín andropauza se nepoužívá pro fyziologický, v čase pozvolný, pokles androgenní sekrece, ale pro pokles, který se vymyká obvyklému průběhu stárnutí. Někteří autoři preferují např. označení PADAM (Partial or Progressive Androgen Deficiency of the Ageing Male) [16, 18] s psychologickými, somatovegetativními a sexuálními symptomy (synonymy jsou ADAM, LOH aj.). Příčinou předčasné andropauzy může být kongenitální nebo získané poškození varlat, jakými jsou nesprávný descensus varlat, torze varlete, orchitida nebo varikokéla. Předčasná hormonální andropauza se také může objevit u mužů léčených pro rakovinu varlete nebo u mužů, kteří podstoupili opakované biopsie z varlete s aspirací spermatu pro in vitro fertilizaci (IVF) [6, 8, 13, 17].
ZÁKLADNÍ ANDROLOGICKÉ VYŠETŘENÍ
U naprosté většiny našich pacientů žádá toto vyšetření gynekolog, jakožto první krok v rámci vyšetřování infertility reprodukčního páru, když snaha o početí (koncepci) trvá po dobu delší než jeden rok [9, 20]. Základní andrologické vyšetření, spočívající zejména ve vyšetření spermiogramu, často indikuje též urolog, endokrinolog, onkolog nebo jiný specialista, a to v případě různých onemocnění typu idiopatické infertility, varikokély, (endokrinního) hypogonadismu, infekcí, kryptorchismu, imunologických faktorů, celkových a systémových onemocnění, gynekomastie, nádorů varlete [2, 14]. V takových případech jde většinou o zjištění stupně případného postižení spermiogeneze při daném onemocnění. Spermiogram provádíme též např. u psychiatrických pacientů, sledováných v rámci ochranné ústavní léčby nebo u pacientů léčených antiepileptiky ke kontrole ovlivnění spermiogeneze těmito farmaky.
Základní andrologické vyšetření spočívá ve vyšetření spermiogramu. Navazující vyšetření klinická, hormonální a další pak diferencují příčinu infertility [9].
VYŠETŘENÍ SPERMIOGRAMU
Kvalita provedení spermiogramu je zásadní pro další diagnostický a léčebný postup [9]. Provádí se po pětidenní sexuální abstinenci. Vyšetřujeme vždy nejméně dva spermiogramy v intervalu nejméně dvou měsíců. Ejakulát se získává per masturbationem v separátní místnosti k tomuto účelu určené [15]. Je třeba zajistit, aby odběr byl diskrétní záležitostí, neboť pro některé muže bývá celé vyšetření poměrně stresující. Odběr doporučujeme vždy provádět v místě vyšetřování. Široká nádobka k zachycení ejakulátu by měla být sterilní, 2krát opláchnutá destilovanou vodou. Do kondomu se sperma neodebírá, protože chemikálie v něm obsažené, mají spermicidní vlastnosti. Při odběru koitem pak dochází k technických chybám. Jakýkoliv delší transport, zejména při snížené teplotě okolí, zhoršuje kvalitu ejakulátu.
Makroskopické vyšetření ejakulátu provádíme bezprostředně po odběru a určujeme:
- a) pH a viskozitu,
- b) dobu zkapalnění,
- c) barvu, odor a objem.
K určení pH používáme indikační papírky. Sperma je lehce alkalické s normální hodnotou pH 7,2–7,8. Hodnota nad 8,0 bývá u akutních zánětů prostaty, měchýřkovitých žláz a epididymitidě, arteficiálně pak u ejakulátu starého data. Při uzávěru ductus ejaculatorius bývá pH menší než 7. Viskozitu měříme po zkapalnění ponořením skleněné tyčinky nebo pipety do ejakulátu. Doba odkapávání je 10–15 vteřin. Při zvýšené viskozitě se ejakulát táhne jako několik centimetrů dlouhý proužek. Prodloužení viskozity je spojeno se snížením pohyblivosti spermií. Zkapalnění ejakulátu trvá obvykle 20–30 minut. Prodloužení doby zkapalnění svědčí pro onemocnění prostaty. V té době nabývá vlastní barvy, která závisí na délce pohlavní abstinence. Je sklovitě mléčně bělavá, po delší pohlavní abstinenci lehce žlutavá. Čím kratší je sexuální karence, tím je ejakulát průhlednější. Může být zbarven i vlivem léků, především antibiotik. Vyloženě hnisavé zbarvení (pyosperma) je vzácné. Při příměsi krve nabývá rezatého odstínu (hemosperma). Posuzujeme i odor, který je přirovnáván vůni kaštanových květů. Chybí při zánětu a atrofii prostaty. Hnilobně sladký odor je při floridní prostatitidě. Po zkapalnění stanovujeme i objem ejakulátu v kalibrovaném válečku nebo též po nasátí do injekční stříkačky. Za dolní hranici normy považujeme objem 1,5 ml. Chybění ejakulátu (aspermie) může být způsobeno obliterací nebo agenezí vývodných cest. Množství větší než 6,0 ml (hyperspermie) bývá provázeno obvykle patologickým stavem.
Mikroskopické vyšetření provádíme rovněž až po úplném zkapalnění a zahrnuje:
- a) stanovení počtu spermií,
- b) určení motility,
- c) stanovení morfologie spermií.
K orientačnímu posouzení počtu spermií, stanovení aglutinace nebo aglomerace spermií a především k určení pohyblivosti (motility) zhotovujeme nativní preparát. Při aglomeraci se tvoří masivní shluky spermií, které postupně ztrácejí pohyblivost. Odlišujeme aglutinaci spermií, kdy se tvoří drobnější shluky na podkladě imunitní reakce proti spermiím, nejčastěji typu hlavička-hlavička. Aglutinace v čerstvém spermatu může být známkou imunologicky podmíněné infertility. V séru muže tak mohou vzniknout autoprotilátky proti součástem vlastního spermatu, stejně jako se v séru partnerky mohou objevit izoprotilátky [1, 14].
Motilita spermií je závažným ukazatelem kvality ejakulátu. Posuzujeme počet pohyblivých spermií, vyjádřený v procentech a kvalitu pohybu. Při stanovení procenta pohyblivých spermií určujeme:
- a) živě pohyblivé spermie,
- b) spermie s obleněným pohybem až pohybem na místě,
- c) nepohyblivé spermie.
Propulzivně (s pohybem dopředu) a živě pohyblivých spermií má být alespoň 50 % [1, 20]. Patologický je pohyb do kroužku nebo pendlující pohyb na místě až po pouhé chvění. V každém ejakulátu je určité procento nepohyblivých spermií. Rozlišujeme mrtvé a akinetické (nepohyblivé) spermie. Proto při více než 30 % nepohyblivých spermií provádíme eozinový test. Ke kapce ejakulátu přidáme kapku 0,5% vodního roztoku eozinu a kryjeme krycím sklíčkem. Za 3 minuty hodnotíme barvu hlaviček spermií při zvětšení 400krát. Mrtvé spermie mají pro eozin propustnou membránu hlavičky a zbarvují se červeně. Nezbarvené hlavičky značí akinetické spermie.
Kvalitu pohybu spermií hodnotíme podle stupnice MacLeoda a je uvedena v tabulce 1.
Tab. 1. Kvalita pohybu podle stupnice MacLeoda 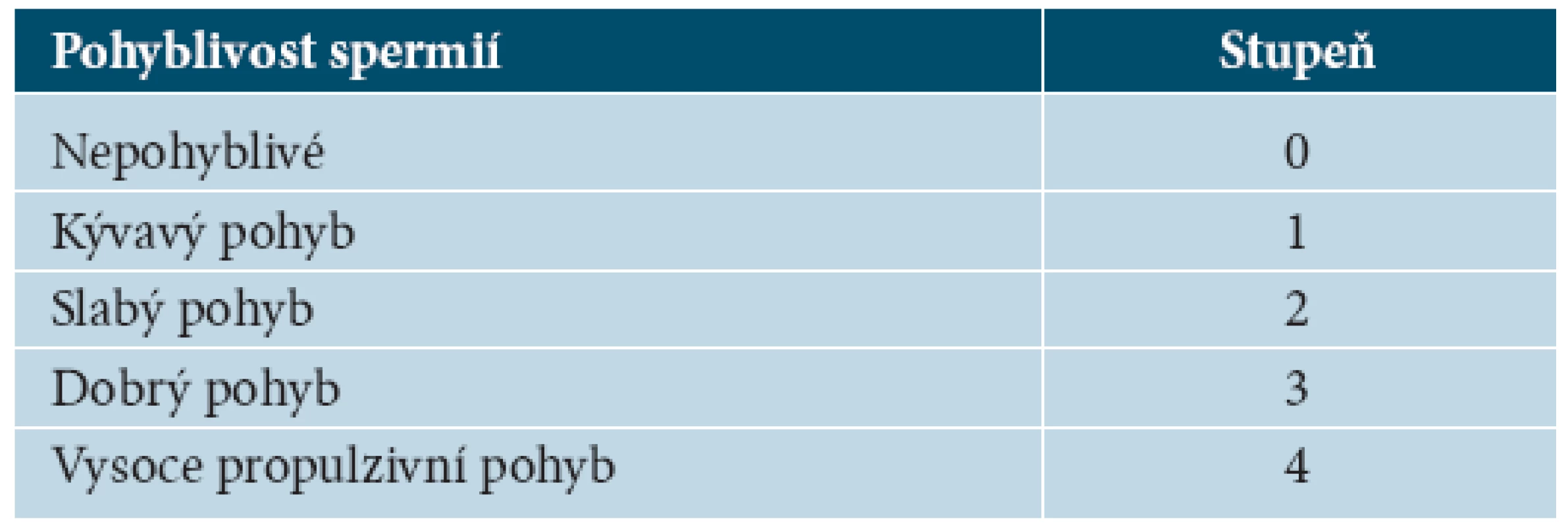
Za dolní hranici normy považujeme pohyb 2+ jako obleněně propulzivní, ale pomalý pohyb spermií kupředu a do stran [15].
Motilitu spermií lze hodnotit i jinými metodami, včetně počítačové analýzy [20].
Stanovení počtu spermií
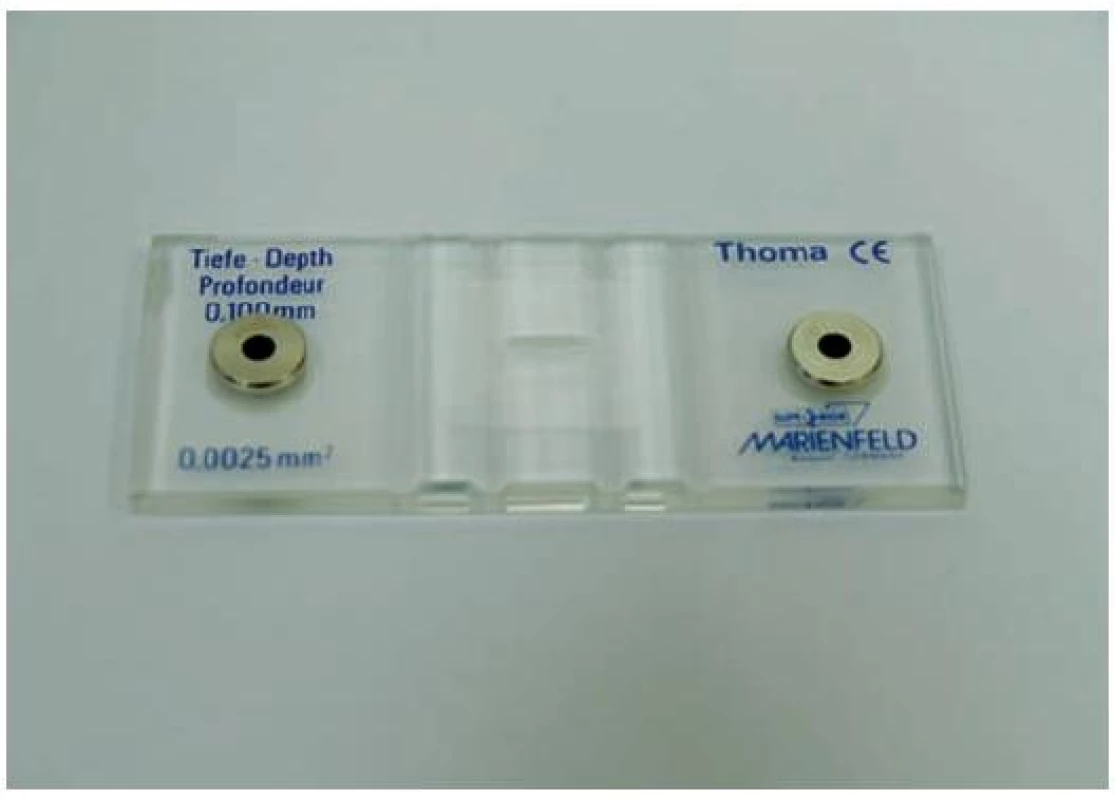
Hrubý odhad počtu spermií na jeden mililitr získáme odečtením počtu spermií v zorném poli při 400násobném zvětšení a násobení milionem. Při tomto způsobu odečtení se nanejvýš připouští označení počtu jako přiměřený nebo snížený až chybění spermií. V andrologické praxi vždy počítáme počet spermií v počítacích komůrkách. Počítání spermií se provádí v Thomově komůrce (obr. 1), kde je možné určit i jejich propulzivitu. Thomova komůrka je rozdělená na 16 velkých čtverců a každý velký čtverec na 16 malých. Počítáme-li ve 20 malých čtvercích – dostaneme počet spermatozoí v milionech/ml (obr. 2). Počítání se musí několikrát opakovat a průměrný výsledek je výsledkem konečným. Plnění komůrky se provádí pomocí automatické pipety nebo pomocí injekční stříkačky.
Obr. 2. Spermie v Thomově komůrce (zvětšeno 400krát) 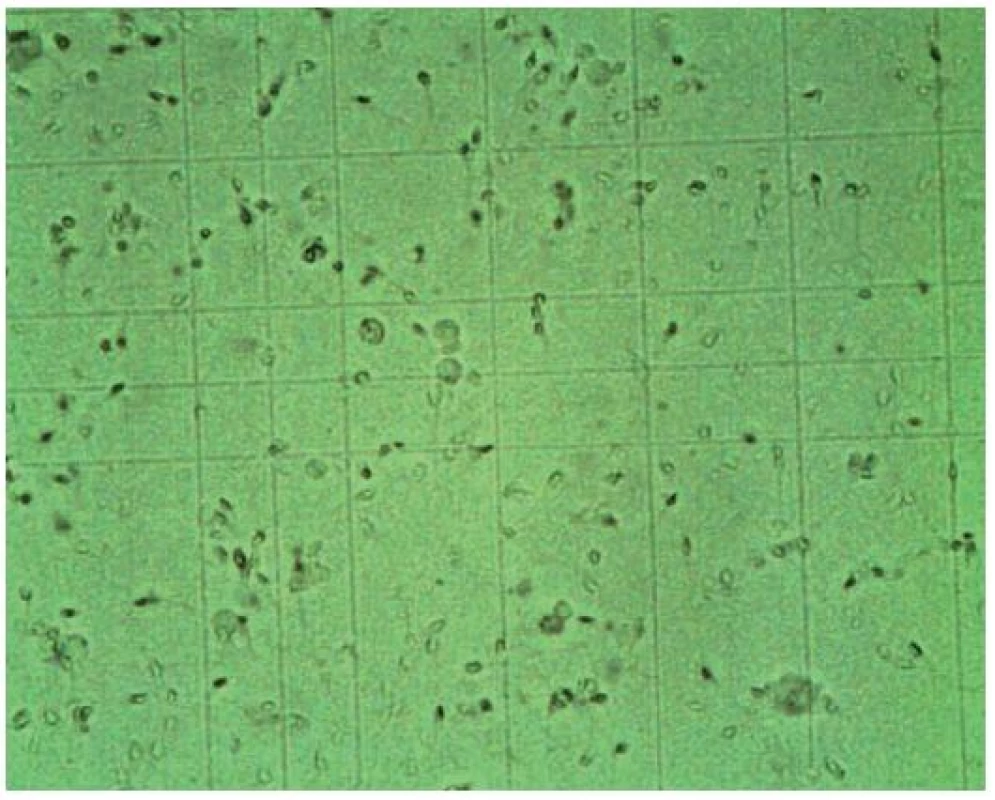
Morfologie spermií
Určuje se z barveného preparátu podle Papanicolaua [12, 14], ale též hematoxylinem, Giemsou, či karbolfuchsinem. Prohlížíme celkem 200 spermií při tisícinásobném zvětšení. Počítáme normální a patologicky změněné spermie. Všímáme si přítomnosti leukocytů, erytrocytů a bakterií. Normální spermie má mírně podélně oválnou hlavičku, střední část a v ose protažený dlouhý bičík. Patologické odchylky se nejčastěji pozorují na hlavičce, které jsou 2krát větší nebo úzké, malé, zdvojené nebo je zesílená střední část, či zdvojen bičík, který může i chybět. Morfologicky normálních spermií má být alespoň 50 %, jinak nález hodnotíme jako teratozoospermii. U části spermií se na střední části prokáže zbytek cytoplasmy ve formě závojíčku [12]. Jde o neúplně zralé spermie, jejichž počet nemá přesáhnout 40 %. Vzácným nálezem je průkaz spermií s kulatými hlavičkami. Tato globo(zoo)spermie je spojena s infertilitou. Jiným nálezem je zmnožení vývojových buněk spermatogeneze, kde norma je dána výskytem 2–4%. Morfologie spermií přispívá k určení kvality fertility ve vztahu k počtu a procentu živě pohyblivých spermií.
Při hodnocení spermiogramu se řídíme třemi základními kritérii:
- celkový počet spermií,
- procento progresivně pohyblivých spermií,
- morfologie spermií.
Většinou, ale není to pravidlem, jsou všechna kritéria v určitém vzájemném souladu. Bez klinického vyšetření, popř. dalších výsledků, nelze úroveň plodnosti dobře zhodnotit.
Normální hodnoty (parametry) spermiogramu [1, 14, 20] jsou uvedeny v tabulce 2.
Tab. 2. Parametry normálního spermiogramu podle WHO (1993) 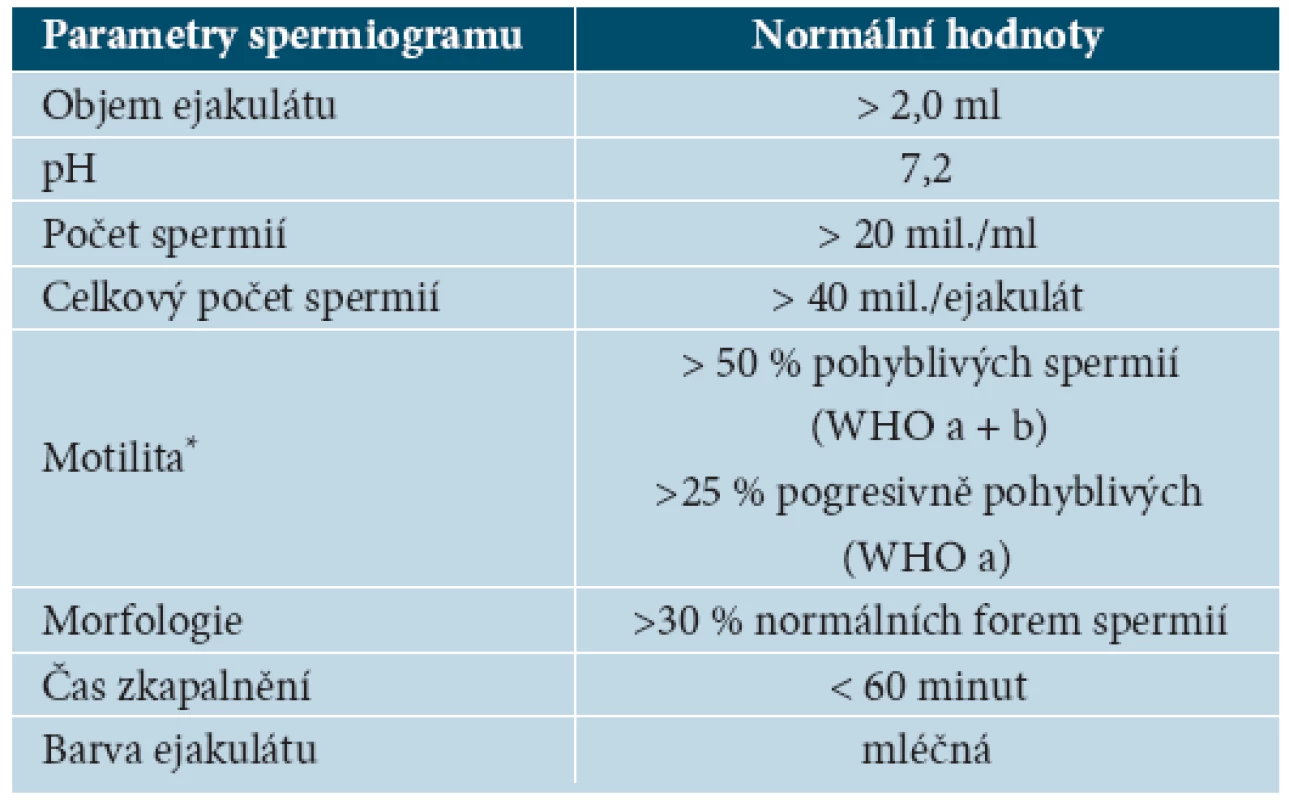
*a = rychlý progresivní pohyb, b = pomalý progresivní pohyb, c = pohyblivé neprogresivně, d = nepohyblivé Pro označení jednolivých parametrů spermiogramu se používá ustálené názvosloví [1]. Jeho přehled je uveden v tabulce 3.
Tab. 3. Názvosloví parametrů spermiogramu podle WHO 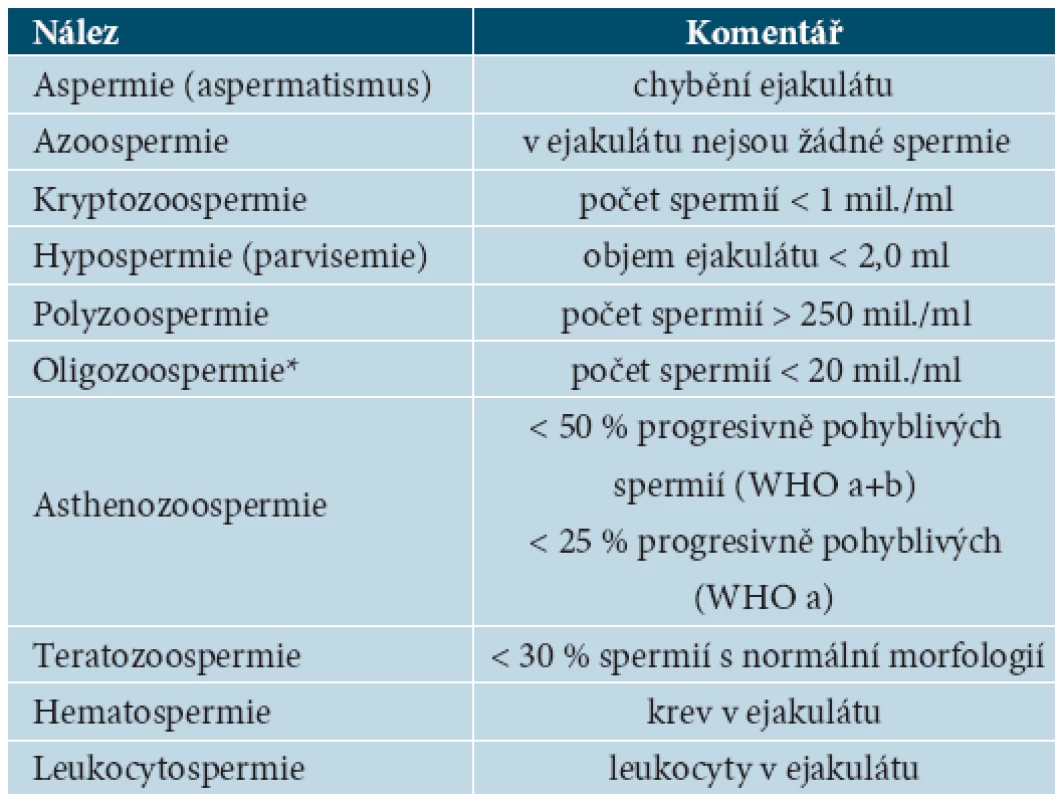
Obvykle se ještě rozlišuje oligozoospermie I.–III. stupně. Pozn.: 5. vydání manuálu WHO (WHO laboratory manual for the Examination and processing of human semen, WHO 2010) uvádí upravené hodnoty parametrů spermiogramu, kde norma je posunuta oproti uvedeným údajům směrem dolů, což odpovídá trendu posledních desetiletí.
Kromě uvedeného názvosloví se můžeme setkat i s dalšími pojmy vyjmenovanými v tabulce 4.
Tab. 4. Další užívané spermiologické názvosloví 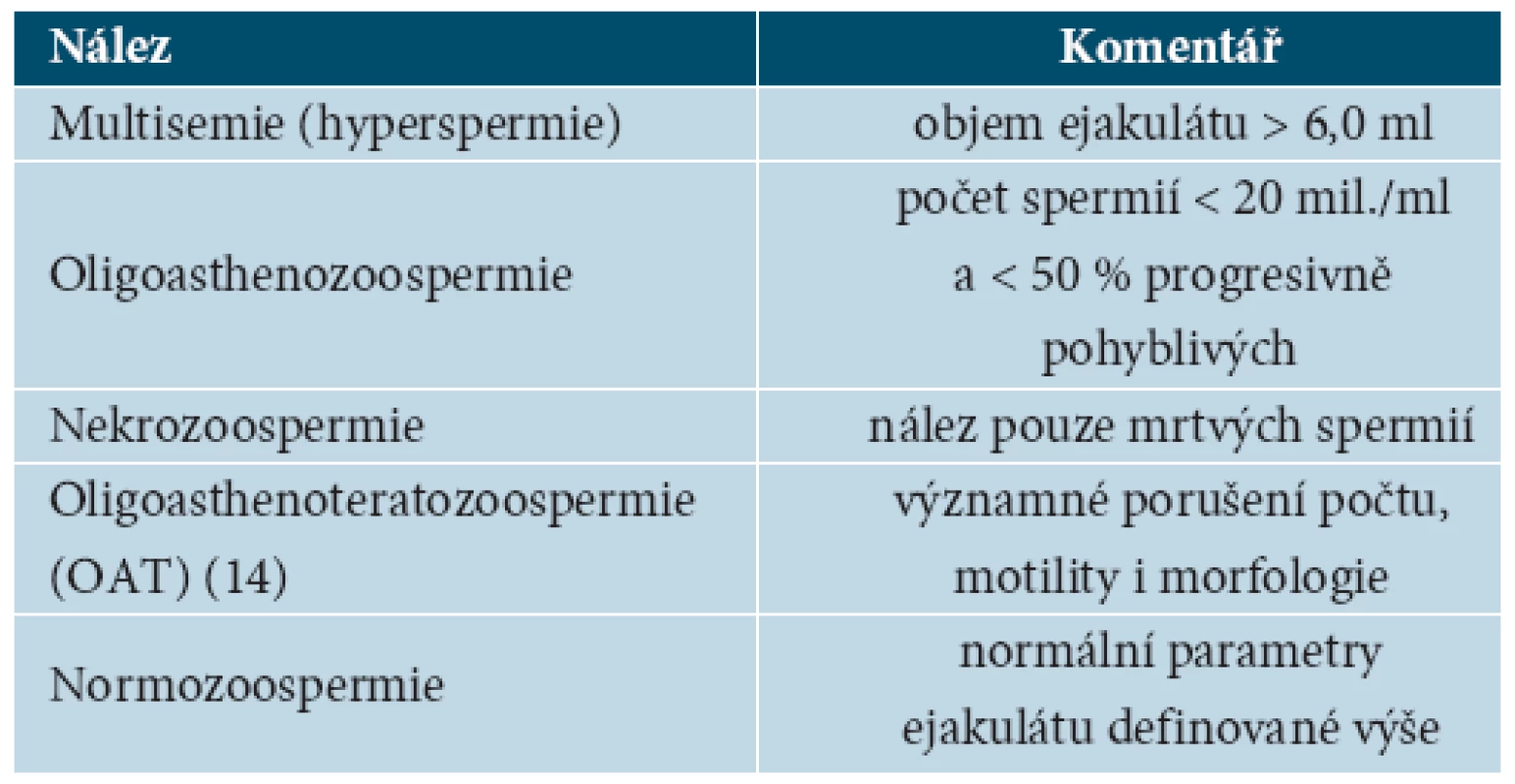
KLINICKÉ VYŠETŘENÍ
Začínáme pohovorem. Informujeme se o počtu dosavadních manželství/partnerství, počtu dětí, délce doby nechráněných pohlavních styků, jejich frekvenci a cílenosti vzhledem k plodným dnům u ženy. Důležitá jsou data o psychosexuálním vývoji muže. Gynekologickou anamnézu své partnerky, alespoň rámcově, obvykle muž zná, nebo je uvedena na příslušném doporučení vystaveném gynekologem. Pohovor však můžeme, což bývá přínosné, vést s oběma partnery.
V osobní anamnéze se cíleně ptáme na prodělaná horečnatá onemocnění v dětském věku. Výslovně se ptáme na parotitidu, hypertenzi, tuberkulózu, diabetes. Významné z hlediska infertility jsou vývojové a zánětlivé poruchy močových a pohlavních cest (kryptorchismus, fimóza, anomálie ledvin, operace hernií, varikokéla, orchitida, epididymitida). Kryptorchismus bývá většinou jednostranný. Varlata jsou retinovaná v dutině břišní nebo v inguinálním kanálu. Nesestouplé varle podléhá atrofii. Profylaktická orchiopexe má být provedena ve 2 letech věku a varlata mají být sledována pro vyšší riziko nádorového postižení. U mužů s obou - i jednostranným maldescensem varlat je větší riziko infertility [20].
Další dotazy se týkají chorob v dospělosti včetně užívání léků – zejména předchozí léčby cytostatiky, biologiky, a to hlavně před pubertou [11]. Negativní vliv na spermiogenezi mají např. nitrofurantoin, cimetidin, sulfasalazin, amiodaron, chlorpromazin, spironolakton, vyšší dávky kortikoidů, anabolika, antiandrogeny, estrogeny atd. Pátráme po případném abúzu alkoholu, nikotinu, kofeinu, marihuany a kokainu, dále po možném psychickém stresu i úrovni životosprávy – prokazatelně rizikových faktorech fertility [3, 10, 15, 18, 20]. Kombinace cirhózy, gynekomastie a atrofie varlat se nazývá syndrom Corda-Silvestrini. U chronické hepatitidy a cirhózy je pokles libida a potence, atrofie varlat, poruchy sekundárního ochlupení a častější výskyt gynekomastie. Též zmíněná hypertenzní nemoc bývá příčinou poruch spermiogeneze. Dále doplníme nálezy případných dřívějších vyšetření spermiogramu, údaje o léčení neplodnosti nebo rozsahu dalších vyšetření.
V rámci pracovní anamnézy je pak důležitý údaj o možném kontaktu se škodlivinami různého druhu. Například expozice pesticidům výrazně zvyšuje riziko abnormalit spermiogramu [4], stejně tak i dlouhé sezení u profesionálních řidičů, expozice ionizačnímu (RTG přístroje) či vysokofrekvenčnímu (letištní radary) záření nebo otravy průmyslově používanými chemikáliemi apod.
V rodinné anamnéze se zajímáme o výskyt poruch plodnosti, věk rodičů, pořadí počtu sourozenců a úroveň jejich plodnosti.
Pacienta vyšetřujeme zcela svlečeného. Posuzujeme typ ovlasení, ochlupení, poměr výšky rozpětí horních končetin, rozložení tukového polštáře, přítomnost gynekomastie, strií a jizev, modelaci kostry a svalů. Zvláštní pozornost je věnována genitálu. U penisu hodnotíme jeho konfiguraci, předkožku (zúžení, ragády, podnětlivé změny). Přítomnost výtoku svědčí pro zánětlivé postižení uretry, prostaty, či periuretrálních žláz. Dobrý stav kavernózních těles a prepucia jsou základními předpoklady pro normální průběh koitu a pro spontánní fertilitu [20]. Epispadie je vzácná, hypospadie může být součástí dysmorfických syndromů apod. [15]. Na skrótu posuzujeme barvu, napětí stěn, vyvinutí folikulů, velikost, symetrii (levá polovina fyziologicky snížena). Stav varlat zjišťujeme palpací. Konzistence je elasticky měkká. Normální objem je nad 10 ml, jednoduše se dá orientačně změřit testimetrem (orchidometrem), např. u nás stále používáme Hynieho testimetr [5] – obrázek 3. Varlata s objemem pod 2 ml jsou zpravidla provázena neplodností. Dále posuzujeme rezistenci varlat nebo zvětšení nadvarlete, jehož ageneze je spojena s azoospermií. Vyšetřujeme přítomnost hydrokély, hematokély, spermatokély a hlavně varikokély. Tento konvolut abnormálně dilatovaných, varikózně změněných žil z plexus pampiniformis, označovaný jako idiopatická varikokéla a vyskytující se v běžné mužské populaci v 15 %, zachytíme při komplexním vyšetření muže ze sterilního páru až ve 40 % [17]. Varikokéla je nejčastější příčinou mužské neplodnosti. Její přítomnost musí být správně detekována u pacientů s abnormálním nálezem spermiogramu, včetně azoospermie. Operační řešení varikokély vede ke zlepšení kvality spermatu u 70–80 % pacientů [20]. Klinicky posoudíme i hmatnou část funikulu a per rectum vyšetříme prostatu.
Při eunuchoidním vzhledu pacienta vyšetříme tělesné proporce. Při gynekomastii odlišujeme lipomastii podle velikosti, konzistence a citlivosti mléčné žlázy. Ze sekundárních pohlavních znaků věnujeme pozornost hlavně ochlupení, tj. hranici vlasů, růstu vousů a jejich rozložení, ochlupení podpaží a hrudníku. Dále hustotu, zvlnění a ohraničení chlupů v ohanbí, které normálně vybíhá po linea fusca a má tvar dvou obrácených trojúhelníků. U eunuchoidů je ochlupení nedostatečné až chybí. Jako mužský hypogonadismus se označují stavy poruch funkce varlat, které se projevují nedostatečnou tvorbou spermií nebo androgenů. V širším pojetí se pod tento pojem zahrnují všechny minus odchylky ve stavu gonád a zevního genitálu [16]. Podle sekrece gonadotropinů rozeznáváme hypogonadismy hypogonadotropní (sekundární) a hypergonadotropní (primární) a eugonadotropní (viz dále). Podle místa selhání rozeznáváme poruchy hypotalamo-hypofyzární (pretestikulární eunuchoidismus) a primární testikulární (eunuchismus) [15].
DALŠÍ LABORATORNÍ VYŠETŘENÍ
Přehled biochemie spermatu uvádí Molnár [12]. V praxi se využívají jen některé metody a jejich význam je v praxi malý. Vyšetření je používáno jako markeru činnosti určitých pohlavních orgánů:
- a) pro prostatu – kyselina citronová, zinek, gama-glutamyl-transpeptidáza, kyselá fosfatáza;
- b) pro semenné váčky – fruktóza a prostaglandiny;
- c) pro nadvarlata – volný L karnitin a alfa-glukozidáza [9].
Akrosin je enzym hlavičky spermií nezbytný pro penetraci zona pellucida vajíčka při oplodnění. Mikrobiologické vyšetření ejakulátu se provádí při nálezu zánětlivých buněk nebo bakterií. Vícečetné kontroly jsou na místě při podezření na chronickou kapavku nebo na tuberkulózu (při hemospermii). Vyšetření na nemoci přenášené pohlavním stykem (STI) by mělo být provedeno vždy u všech pacientů s patologickými parametry spermiogramu, protože např. mykoplazmatické a chlamydiové infekce genitálního traktu mohou být vážnou příčinou infertility. Bakteriální infekce (u mužů nad 35 let Escherichia coli, u mladších Chlamydia trachomatis) mohou postihnout nadvarle s následným jizvením a obstrukcí [20].
Stanovení hladiny FSH = folikuly stimulující hormon a LH = luteinizační hormon je důležité ke zjištění funkce osy hypotalamus-hypofýza-gonády. FSH působí na tubuly varlat (exokrinní funkce), kde je specificky vázán na Sertoliho buňky. V hypofýze je zpětný mechanismus, který reaguje na proteinový nesteroidní produkt Sertoliho buněk (inhibin), čímž je výdej FSH regulován. LH působí na Leydigovy buňky ve varlatech (endokrinní funkce) a specifickými hormonovými receptory těchto buněk kontroluje biosyntézu testosteronu. Funkce hypofýzy je řízena hypotalamem, produkujícím gonadotropní „releasing“ hormon (GnRH). Tento hormon stimuluje tvorbu i předání LH i FSH a je kontrolován negativní zpětnou vazbou testosteronem (estradiolem) [14].
Hormonální výsledky je nutno interpretovat v korelaci se spermiogramem a klinickým nálezem pacienta. Hladiny gonadotropinů (LH, FSH) jsou důležité pro odlišení primárního testikulárního selhání od sekundárního. Při primární testikulární insuficienci je hladina gonadotropinů zvýšená, nastává hypergonadotropní porucha spermiogeneze. Hladina FSH je částečně odrazem stavu germinálního epitelu semenotvorných kanálků. Při snížení spermiogeneze dochází ke snížení produkce inhibinu Sertoliho buňkami a působením zpětné vazby k vzestupu FSH. Hladina LH odráží stav Leydigových buněk. Zpravidla jde o těžké postižení tkáně varlat a zvýšené hladiny gonadotropinů svědčí proti obstrukci v semenných cestách. Můžeme se však setkat s těžkou primární testikulární insuficiencí s hladinami gonadotropinů v referenčních rozmezích.
Při hypogonadotropní poruše spermiogeneze jsou hladiny gonadotropinů snížené a nízká je i hladina testosteronu. Testikulární insuficience je sekundární, příčinou je onemocnění hypotalamu (např. Kallmanův syndrom, syndrom fertilních eunuchů, izolovaná deficience FSH, Prader-Willy syndrom, syndrom Lawrence-Moon-Bardet-Biedl) nebo onemocnění hypofýzy (tumor, infarkt, operace, iradiace).
U těžké normogonadotropní oligoasteno-azoospermie je vždy suspektní obstrukce vývodných semenných cest, dříve byla doporučována jako diagnostický výkon biopsie testis. Názory na biopsii varlat prochází v současnosti velkými změnami. Nyní se biopsie z výkonu diagnostického stává výkonem s terapeutickým významem. V důsledku rozvoje technik asistované koncepce je možné použít k fertilizaci oocytu spermie, získané z biopsie testikulární tkáně [20].
Andrologické vyšetření zakončíme zhodnocením a syntézou výsledků spermiogramů, vyšetření klinického, závěrů laboratorních a dalších doplňujících vyšetření.
ZÁVĚR A DISKUSE
Na základě zkušeností z dlouholetého fungování andrologické poradny na našem pracovišti lze říci, že našim pacientům můžeme nabídnout dostupné základní andrologické vyšetření, spočívající zejména ve vyšetření spermiogramu, jenž je důležitým ukazatelem fertility a měl by tak být prvním – dostupným, jednoduchým i levným – diagnostickým krokem v rámci vyšetřování neplodného páru. Při klinickém vyšetření dosti často objevíme dosud nediagnostikovanou varikokélu, hydrokélu i další, převážně urologická, onemocnění, kvůli nimž by pacient v řadě případů lékaře jinak vůbec nevyhledal. V rámci diskrétního pohovoru se muž někdy svěří s dosud neřešenou sexuální (erektilní) dysfunkcí. V rámci mikrobiologického screeningu STI můžeme objevit latentní urogenitální infekci (Chlamydia trachomatis, genitální mykoplasmata atd.) a na základě zjištění hladin FSH a LH nezřídka konstatovat hypergonadotropní hypogonadismus či jiné, výše uvedené poruchy. Všechny tyto možné nálezy v rámci správně provedeného základního andrologického vyšetření nám ukáží diagnostický, či terapeutický směr následujícího postupu řešení reprodukčního zdraví muže, či infertility reprodukční dvojice, který pak bývá realizován na příslušných specializovaných pracovištích (urologie, centrum reprodukční medicíny, sexuologie), do jejichž péče pak pacienta zpravidla předáváme.
Andrologie se u nás, podobně jako je tomu v zemích anglosaských, vyvíjí hlavně v rámci urologie [7]. Nabízí se logická otázka, jaké postavení má mít andrologie v rámci dnešní dermatovenerologie v našich podmínkách a čím může náš obor přispět k jejímu rozvoji. Kromě tradičního včlenění tohoto podoboru není mnoho styčných ploch na první pohled patrných. Jde o to, v jaké šíři chceme náš obor vnímat v kontextu celé medicíny. Jeho nedílnou součástí zůstává venerologie. Právě ona vytváří přirozený prostor pro mezioborovou spolupráci s gynekologií, urologií, sexuologií – tedy s obory, v nichž má andrologie jasné místo a které se k ní hlásí. Přestože vývoj medicíny posunul těžiště andrologie jinými směry, má u nás v našem oboru zmíněnou dlouholetou tradici, jejíž potenciál lze stále ještě využít ku prospěchu oboru i pacientů. Záleží na nás, chceme-li se andrologii věnovat a v rámci možností, jíž jí dermatovenerologie dává, ji rozvíjet jako její živou, nejen teoretickou, součást. Venerologické pracoviště s laboratoří je optimálním a dostatečným zázemím i pro práci andrologické poradny, zabývající se především základním andrologickým vyšetřením. Právě ono bývá prvním krokem při vyšetřování infertility reprodukční dvojice nebo různých poruch mužských reprodukčních funkcí a dnes by obecně mohlo být podstatou práce andrologií se zabývajícího dermatovenerologa. Tento náš názor vychází z dvacetileté činnosti v andrologické poradně i venerologické ambulanci na klinickém pracovišti v Plzni a snad by mohl být jistým podnětem k diskusi o postavení andrologie v našem oboru.
Do redakce došlo dne 10. 12. 2011.
Kontaktní adresa:
MUDr. Martin Novák
Dermatovenerologická klinika FN Plzeň
Edvarda Beneše 13
305 99 Plzeň
e-mail: novakm@fnplzen.cz
Zdroje
1. BURGDORF, W. H. C., PLEWIG, G., WOLF, H. H., LANDTHALER, M. Braun-Falco’s Dermatology. Springer Medzin Verlag Heidelberg, 2009, p. 1178–1189.
2. CARMIGNANI, L., GADDA, F., PAFFONI, A., BOZZINI, G., STUBINSKI, R., PICOZZI, S., ROCCO, F. Azoospermia and sever oligozoospermia in testicular cancer. Arch. Ital. Urol. Androl., 2009, 81, 1, p. 21–23.
3. GAUR, D. S., TALEKAR, M. S., PATHAK, V. P. Alcohol intake and cigarette smoking: impact of two major lifestyle factor on male fertility. Indian. J. Pathol. Microbiol., 2010, 53, 1, p. 35–40.
4. HOSSAIN, F., ALI, O, D’SOUZA, U. J., NAING, D. K. Effects of pesticide use on semen quality amnog farmers in rural area sof Sabah, Malaysia. J. Occup. Health., 2010, 52, 6, p. 353–360.
5. HYNIE, J., TRAP., J., ČECH, J. Lidská plodnost a její poruchy. Praha, 1964, s. 41–42.
6. KOČVARA, R., NOVÁK, K., DOLEŽAL, J. et al. Varikokéla u dětí a dospívajících. Andrologie, 2000, 1, s. 53–54.
7. KUBÍČEK, V. Andrologie – osnova oboru. Andrologie, 2000, 2, s. 54–56.
8. KUBÍČEK, V. Mužská infertilita a erektilní dysfunkce. Praha, 1996.
9. KUBÍČEK, V. Spermiologické vyšetření. Andrologie, 2000, 1, s. 67–75.
10. LI, Y., LIN, H., CAO, J. Association between socio-psycho - -behavioral factors and male semen quality: systematic review and meta-analyses. Fertil. Steril., 2011, 95, 1, p. 116–123.
11. MARIANI, S., BASCIANI, S., FABBRI, A., AGATI, L., ULISSE, S., LUBRANO, C., SPERA, G., GNESSI, L. Severe oligozoospermia in a young man with chronic myeloid leukemia on long-term treatment with imatinib started before puberty. Fertil. Steril., 2011, 1, 95, 3, 1120.e, p. 15–17.
12. MOLNÁR, J., SZARVAS, F. Andrologie. Leipzig 1978, p. 31–37, 80–82.
13. MORLEY, J. E. Andropause, testosterone treatment and quality of life in aging men. Cleveland Clin. J. Med., 2000, 67, p. 880–882.
14. NIESCHLAG, E., BEHRE, H. M. Andrology – male reproductive health and dysfunction. Springer-Verlag, Berlin, Heidelberg 2001, p. 1–8.
15. NOVOTNÝ, F. et al. Obecná dermatologie. Praha, 1989, s. 288-292
16. STÁRKA, L., RABOCH, J., JIRÁSEK, J. E. Nárys andrologické endokrinologie. Praha, 1984, s. 107–165.
17. ŠTUDENT, V., ZÁŤURA, F., MUCHA, Z. Základy urologické andrologie. Praha, 2003, s. 93–114.
18. TAWADROUS, G. A., AZIZ, A. A., MOSTAFA, T. Effect of smoking status on seminal parameters and apoptotic markers in infertile men. J. Urol., 2011 Sept 22.
19. TENOVER, J. S. Declinig testicular function in aging men. Int. J. Impot. Res., 2003 Aug; 15 Suppl 4:S3–8.
20. WEISS, P. et al. Sexuologie. Praha 2010, s. 121–160.
Štítky
Dermatologie Dětská dermatologie
Článek Odborné akce v roce 2012Článek Syndrom Churgův-Straussové
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2012 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Proces hojení ran krok za krokem a co ho může zkomplikovat
- Miniinvazivní léčba pilonidálního sinu: laserová a podtlaková terapie jako šetrná a účinná modalita
- Význam lokální oxygenoterapie a ozonoterapie pro léčbu nehojivých ran
-
Všechny články tohoto čísla
- Česká doporučení k biologické léčbě závažné chronické ložiskové psoriázy*
- Doškolování lékařů – Kontrolní test
- Syndrom Churgův-Straussové
-
Klinický případ:
Nažloutlé axilární ochlupení -
Morbus Bowen a spinocelulární karcinom:
dermatoskopické charakteristiky -
Zápis ze schůze výboru ČDS
konané dne 15. prosince 2011 - Zápisnica zo zasadnutia výboru SDVS
- Lokální léčba psoriázy I: psoriasis vulgaris. Doporučené postupy České dermatovenerologické společnosti
- Zpráva z 6. mezinárodního kongresu From Gene to Clinic
- Všechno nejlepší k devadesátinám
- Zevní komprese v terapii lymfedému. Standard léčebného plánu
- Odborné akce v roce 2012
- Andrologie – součást dermatovenerologie. Základy andrologického vyšetření
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle-
Morbus Bowen a spinocelulární karcinom:
dermatoskopické charakteristiky -
Klinický případ:
Nažloutlé axilární ochlupení - Česká doporučení k biologické léčbě závažné chronické ložiskové psoriázy*
- Andrologie – součást dermatovenerologie. Základy andrologického vyšetření
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání