-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Náš přístup k diagnostice a léčbě nehmatného varlete
Our approach to diagnosing and treating impalpable testis
Introduction: The diagnosis and treatment of an impalpable testis remains a controversial issue. The aim of the study was data analysis in boys operated on for an impalpable testis.
Material and methods: In a retrospective study, we evaluated the findings in 228 boys who had been operated on for an impalpable testis at the Department of Urology of the Olomouc University Hospital in the years 2017 and 2018. To diagnose cryptorchidism, we perform a physical examination. In patients with a palpable testis, orchidopexy from the inguinal approach is our treatment of choice. If, in patients with an impalpable testis, palpation under general anaesthesia fails to show the presence of a testis, we begin with an exploration of the inguinal canal. If a viable testis is found, we continue with standard orchidopexy; in the case of its high location, we choose orchidopexy with retroperitoneal mobilization of the vas deferens and vessels. If atrophic testicular residue is found, we perform orchidectomy. If no testis, testicular residue or vas deferens are found, we proceed to exploration of the abdominal cavity. If the finding is a macroscopically normal testis, we carry out one-stage orchidopexy with interruption of the vascular supply according to Fowler-Stephens. If an atrophic testis is found, we perform orchidectomy; when there is evidence of agenesis, the procedure is terminated.
Results: The study included 228 boys, with bilateral cryptorchidism being diagnosed in 29 of them (12.7%). A total of 257 testes were operated on: 197 testes were palpable (76.7%) and 60 (23.3%) were impalpable. In the case of an impalpable testis, the testis or its residue was located in the groin 27 times (45.0%). In 13 viable testes, we performed orchidopexy; in 14 cases, fibrous tissue of an atrophic testis was removed. Intra-abdominally, a testis, its atrophic residue or only a vas deferens was found 33 times (55.0%). Twenty-two testes were located within 2 cm from the internal ring, including a peeping testis, and orchidopexy was carried out. In two cases, high intra-abdominal retention (more than 2 cm from the internal ring) was present, and we performed Fowler–Stephens orchidopexy. In two cases, atrophic testicular tissue was found and removed. Testicular agenesis was diagnosed in seven cases.
Conclusion: To diagnose and treat an impalpable testis, an exploration of the inguinal canal was sufficient in most cases, i.e. in a total of 49 testicles (81.7%). A subsequent exploration of the abdominal cavity had to be performed in 11 (18.3%) impalpable testes.
Keywords:
laparoscopy – Cryptorchidism – impalpable testis – inguinal approach
Autoři: Jan Šarapatka; Zuzana Seifriedová; Oldřich Šmakal
Působiště autorů: Urologická klinika LF UP a FN v Olomouci
Vyšlo v časopise: Ces Urol 2020; 24(2): 126-131
Kategorie: Originální práce
Souhrn
Úvod: Diagnostika a léčba nehmatného varlete zůstává kontroverzním tématem. Cílem studie je analýza dat chlapců operovaných pro nehmatné varle.
Materiál a metody: V retrospektivní studii jsme zhodnotili nálezy u 228 chlapců operovaných pro nesestouplé varle v letech 2017 až 2018 na Urologické klinice Fakultní nemocnice v Olomouci. Diagnostiku kryptorchismu provádíme fyzikálním vyšetřením. U pacientů s hmatným varletem volíme orchidopexi z tříselného přístupu. Pokud u pacientů s nehmatným varletem neprokáže palpace v celkové anestezii přítomnost varlete, začínáme nejprve revizí tříselného kanálu. Při nálezu viabilního varlete pokračujeme standardní orchidopexí, při jeho vysoké lokalizaci volíme orchidopexi s retroperitoneální mobilizací chámovodu a cévního svazku. Při nálezu atrofického rezidua varlete provádíme orchiektomii. Pokud není varle, nebo jeho reziduum, či chámovod nalezen, přistupujeme k revizi dutiny břišní. Při nálezu makroskopicky zdravého varlete provádíme jednodobou orchidopexi s přerušením cévního zásobení dle Fowler‑Stephense. Při nálezu atrofického varlete provádíme orchiektomii, při průkazu ageneze výkon ukončujeme.
Výsledky: Do studie jsme zahrnuli 228 chlapců, oboustranný kryptorchismus byl diagnostikován u 29 chlapců (12,7 %). Celkem bylo operováno 257 varlat − 197 varlat bylo hmatných (76,7 %) a 60 (23,3 %) nehmatných. V případě nehmatného varlete bylo varle nebo jeho reziduum lokalizováno v třísle 27× (45,0 %). U 13 viabilních varlat jsme provedli orchidopexi, ve 14 případech jsme odstranili fibrózní tkáň atrofického varlete. Intraabdominálně jsme nalezli varle, jeho atrofické reziduum nebo pouze ductus deferens 33× (55,0 %). Dvacet dva varlat bylo lokalizovaných do 2 cm od vnitřního prstence, včetně peeping testis a provedli jsme orchidopexi. Ve dvou případech byla přítomná vysoká intraabdominální retence (nad 2 cm od vnitřního prstence) a provedli jsme orchidopexi dle Fowler‑Stephense. Dvakrát jsme nalezli a odstranili atrofickou tkáň varlete. Agenezi varlete jsme diagnostikovali v sedmi případech.
Závěr: K diagnostice a léčbě nehmatného varlete byla ve většině případů, tj. celkem u 49 varlat (81,7 %), dostačující revize tříselného kanálu. Navazující revize dutiny břišní musela být provedena u 11 (18,3 %) nehmatných varlat.
Klíčová slova:
Kryptorchismus – nehmatné varle – tříselný přístup – laparoskopie
ÚVOD
Kryptorchismus je nejčastější diagnostikovanou vrozenou vývojovou vadou zevního genitálu u novorozenců mužského pohlaví (1, 3).
V současné době je na problematiku kryptorchismu nahlíženo jako na endokrinopatii (4). Vlivem porušené endokrinní regulace u chlapců s kryptorchismem pozorujeme abnormální proliferaci a dozrávání zárodečných buněk, což může mít do budoucna za následek snížení fertility a výskyt testikulární neoplazie (1, 5, 6).
Incidence kryptorchismu je udávána mezi 1–3 % chlapců narozených v řádném termínu. Vzhledem k faktu, že během minipuberty může dojít k dokončení spontánního sestupu, je skutečný výskyt kryptorchismu u chlapců narozených v řádném termínu v jejich roce věku 0,8 %. Daleko vyšší incidence (15–30 %) je u předčasně narozených chlapců (1).
Nesestouplé varle diagnostikujeme palpačním vyšetřením. Pro klinickou praxi je nejdůležitější rozdělení na varle hmatné a nehmatné (1, 3).
Přibližně 20 % nesestouplých varlat je nehmatných (3). Dalšími možnostmi k vyšetření nehmatného varlete je ultrazvukové vyšetření a palpace v celkové anestezii následovaná diagnostickou laparoskopií. Role ultrazvuku v diagnostice nehmatného varlete je předmětem debat. Pro nízkou senzitivitu a specificitu není některými autory, ale i guidelines EAU/ESPU, rutinní užívání ultrazvuku pro stanovení přítomnosti a lokalizace nehmatného varlete doporučováno (3, 7, 8). Některé studie však naopak podporují využití ultrazvuku ke zpřesnění diagnostiky kryptorchismu, především k odhalení nehmatných varlat lokalizovaných v třísle (9, 10, 11). Laparoskopie je v současnosti hojně využívaná metoda v diagnostice a léčbě nehmatného varlete. Laparoskopie spolehlivě identifikuje intraabdominálně uložené varle, ale u některých pacientů je nutné následně provést revizi tříselného kanálu (12). Studie týkající se polohy a viability nehmatných varlat jsou prováděny na malých pacientských souborech, proto je v jejich incidenci značná variabilita (13). Použití laparoskopie u každého pacienta s nehmatným varletem tak může výkon prodloužit a může být nadbytečné (12).
SOUBOR PACIENTŮ A METODIKA
V retrospektivní studii byly vyhodnoceny nálezy u 228 chlapců, kteří byli operováni pro vrozený nebo získaný kryptorchismus v letech 2017 až 2018. Diagnostika kryptorchismu byla provedena fyzikálním vyšetřením nejdříve v sedmém měsíci života, po dokončení minipuberty. Základem diagnostiky byla palpace v poloze vsedě, ideálně po zklidnění vyšetřovaného chlapce. Dle fyzikálního nálezu byli pacienti rozděleni do skupiny hmatných a nehmatných varlat. Operační výkon byl indikován u všech chlapců s nesestouplým varletem a byl naplánován tak, aby byl proveden v souladu s guidelines EAU/ESPU nejpozději do 18 měsíců věku (3). Odklad operace byl nejčastěji v důsledku onemocnění chlapce v plánovaném termínu operace nebo při špatné spolupráci s rodiči. V pozdějším věku byli operováni pacienti se získaným kryptorchismem (chlapci, u kterých došlo k sekundárnímu vzestupu původně sestouplého varlete) anebo ti chlapci, kteří byli odesláni na naše pracoviště již primárně pozdě.
U pacientů s hmatným varletem provádíme orchidopexi z tříselného přístupu. U pacientů s nehmatným varletem nejprve v celkové anestezii palpujeme skrótum a tříselnou oblast. Pokud je opět palpace varlete neúspěšná, tak nejprve revidujeme tříselný kanál. Při nálezu viabilního varlete přistupujeme ke standardní orchidopexi. Jako viabilní varle hodnotíme takové, které velikostí odpovídá věku, je makroskopicky fyziologického vzhledu a má vyvinuté nadvarle. Pokud je otevřená výchlipka peritonea a varle je do 2 cm nad vnitřním prstencem, tak provádíme orchidopexi s retroperitoneální mobilizací chámovodu a cévního svazku. Při nálezu atrofického rezidua varlete provádíme orchiektomii. Pokud je vnitřní prstenec uzavřený a v tříselném kanálu varle, jeho reziduum anebo chámovod nenacházíme, přistupujeme k revizi dutiny břišní. Po minimálním prodloužení kožní incize laterokraniálním směrem otevíráme z pararektálního přístupu dutinu břišní cca 10–15 mm nad intaktním vnitřním prstencem. Při nálezu makroskopicky zdravého varlete provádíme jednodobou orchidopexi s přerušením cévního zásobení dle Fowler‑Stephense. Při nálezu atrofického varlete provádíme orchiektomii. Při agenezi varlete s nalezením chámovodu odebíráme vzorek k jeho histologickému ověření a výkon ukončujeme.
VÝSLEDKY
Do studie jsme zahrnuli celkem 228 chlapců. U 150 (65,8 %) chlapců se jednalo o vrozený kryptorchismus, v 67 (29,4 %) případech o kryptorchismus získaný. V 11 (4,8 %) případech nešla anamnéza polohy varlete jasně zjistit. Medián věku v době operace byl 30 měsíců, u vrozeného kryptorchismu pak 16 měsíců (11–176 měsíců). Nejstarší operovaný chlapec měl 15,5 roku, jednalo se o pacienta s četnými komorbiditami (mentální retardace a srdeční onemocnění) a provedli jsme orchiektomii nesestouplého varlete. Medián délky operace ve sledovaném souboru byl 50 minut (20–94 minut). U 103 (45,2 %) chlapců bylo nesestouplé varle vlevo, v 96 (42,1 %) případech vpravo. Oboustranný kryptorchismus jsme diagnostikovali u 29 chlapců (12,7 %). Celkem bylo operováno 257 varlat − 197 varlat bylo hmatných (76,7 %) a 60 (23,3 %) nehmatných. U chlapců s nehmatným varletem bylo varle nebo jeho reziduum lokalizováno v tříselném kanálu 27× (45,0 %). U 13 varlat, která byla viabilní, jsme provedli orchidopexi, ve 14 případech jsme odstranili atrofické reziduum. Intraabdominálně bylo nalezeno varle, jeho atrofické reziduum nebo pouze ductus deferens 33× (55,0 %). Dvacetdva varlat bylo lokalizovaných do 2 cm od vnitřního prstence včetně peeping testis (varle uložené primárně intraabdominálně u vnitřního prstence, které lze zvýšením nitrobřišního tlaku vtlačit do tříselného kanálu) a po relokaci varlete do tříselného kanálu tahem za gubernákulum jsme provedli orchidopexi bez nutnosti revize břišní dutiny. Revizi dutiny břišní jsme museli provést v 11 (18,3 %) případech z celkového počtu 60 nehmatných varlat. Ve dvou případech byla přítomná vysoká intraabdominální retence (nad 2 cm od vnitřního prstence) a byla provedena orchidopexe dle Fowler‑Stephense. Dvakrát bylo nalezeno a odstraněno atrofické reziduum. Agenezi varlete jsme diagnostikovali v sedmi případech. Výsledky shrnuje obrázek č. 1.
Obr. 1. Perioperační nálezy u chlapců s diagnózou nehmatného varlete 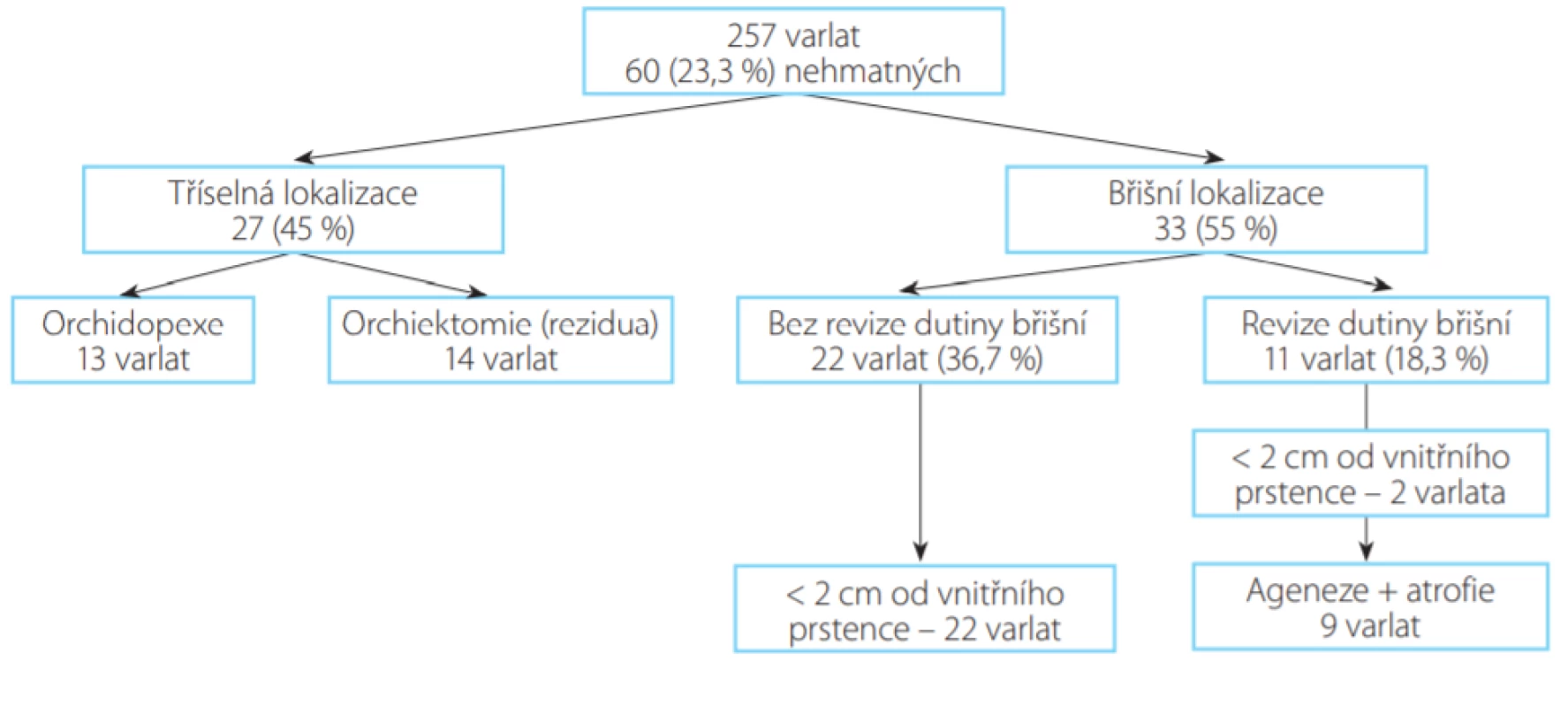
DISKUZE
Diagnostický a léčebný postup u nehmatného varlete zůstává problematickým tématem. Diagnostika nehmatného varlete provedená dětským chirurgem nebo urologem může být nesprávná dle 21–85 % případů (7). Ke zpřesnění diagnostiky se ze zobrazovacích metod nabízí ultrazvukové vyšetření (UZ). UZ odhalí až 97 % viabilních v třísle uložených varlat, ale je schopné odhalit pouze kolem 30 % extraabdominálních neviabilních varlat a 38 % viabilních intraabdominalně uložených varlat. Senzitivita UZ u nehmatného varlete je pouze 45 % a specificita 78 %, proto není jeho rutinní užívání doporučeno guidelines EAU/ESPU (7).
Zlatým standardem v diagnostice nehmatného varlete je laparoskopická revize dutiny břišní (7). Laparoskopie se od druhé poloviny 70. let stala populární metodou volby nejen v diagnostice, ale i v léčbě nehmatného varlete (13). Po zjištění intraabdominální anatomie cévního zásobení varlete a chámovodu, (ne)přítomnosti viabilního varlete, jeho mobility a vzdálenosti od vnitřního prstence tříselného kanálu, je možné rozhodnout o dalším léčebném postupu (13). Problém nastane, pokud je při laparoskopii zjištěn normální průběh spermatických cév a chámovodu do tříselného kanálu. Pak je nutná jeho revize a provedení laparoskopie je tedy nadbytečné, prodlužující operační výkon a zatěžující pacienta. V incidenci polohy a také viability nehmatného varlete je mezi jednotlivými studiemi výrazná variabilita. Z literatury vyplývá, že 35–82 % varlat je atrofických. Naprostá většina neviabilních varlat bývá uložena extraabdominálně, k torzi dochází až po sestupu do šourku. Pouze malý podíl na incidenci neviabilních varlat má vanishing testis (stav, kdy je nalezen spermatický provazec různé síly slepě končící, bez makroskopicky patrného varlete, popřípadě jen s jeho atrofickým reziduem) a ageneze varlete v dutině břišní (14). Z viabilních varlat je pak 3–39 % lokalizováno extraabdominálně a 15–34 % naopak intraabdominální (15). Je tedy otázkou, jestli je nutné provádět laparoskopii u všech pacientů s nehmatným varletem, respektive začínat laparoskopickou revizí břišní dutiny nebo nejprve prohlédnout tříselný kanál.
V našem souboru nehmatných varlat bylo 27 (45,0 %) varlat uložených v třísle (z toho polovina atrofických), dalších 22 (36,7 %) varlat bylo uloženo v břišní dutině, ale v blízkosti vnitřního prstence. Většinou se jednalo o peeping testis, které bylo při preparaci tahem za gubernákulum relokováno do třísla. Celkem tedy u 49 (81,7 %) chlapců byl dostatečný tříselný přístup, bez nutnosti revize břišní dutiny. Prohlédnout dutinu břišní bylo naopak nutné u 11 (18,3 %) chlapců s nehmatným varletem, přičemž v 9 případech bylo nalezeno neviabilní varle.
Pro vysoké procento varlat uložených v třísle a u vnitřního anulu preferuje tříselný přístup Bae et al. ve studii z roku 2013. Laparoskopii doporučuje provádět výhradně u oboustranně nehmatných varlat, kdy je vyšší procento přítomnosti intraabdominálně uložených viabilních varlat (55,6 %), oproti jednostranným případům, kdy je procento viabilních varlat výrazně nižší, tj. 11,3 % (12). Obdobná data uvádí i Igarashi et al. ve studii z roku 2018 (16). Autoři této studie provádí nejprve revizi tříselného kanálu, pokud nenaleznou extraabdominálně uložené varle, pak přistupují k laparoskopické revizi dutiny bříšní. Drlík et al. v práci z roku 2011 vyhodnotil nálezy u 57 chlapců s nehmatnými varlaty (celkem 65 varlat). Třináctkrát se jednalo o vysokou abdominální retenci, ale u významného počtu pacientů, celkem u 26 chlapců (46 %), byla k diagnostice i léčbě dostatečná tříselná revize (17). K naplánování efektivní strategie v diagnostice a léčbě nehmatného varlete řada autorů využívá UZ vyšetření, jako například Berger et al. v publikaci z roku 2018. Spolu s UZ nálezem hodnotili také kontralaterální hypertrofii varlete. Dle výsledku pak přistoupili primárně k tříselné nebo laparoskopické revizi. Vyhodnocením výsledků studie došli autoři k závěru, že při užití UZ a zohlednění kontralaterální velikosti varlete se ve 41 % vyhnuli provedení laparoskopie. Kombinací UZ a fyzikálního vyšetření provedeného u pěti chlapců se autoři vyhnuli provedení jedné nadbytečné laparoskopie (11).
ZÁVĚR
Většina nehmatných varlat nebo jejich atro ‑ fických reziduí (celkový počet 49, tj. 81,7 %) byla u našich pacientů lokalizovaná v třísle nebo v intraabdominální lokalizaci, která umožnila operační řešení z tříselného přístupu. U devíti nehmatných varlat (11,3 %) bylo nutné provést revizi břišní dutiny, 2× byla provedena orchidopexe dle Fowler‑Stephense, 7× bylo odstraněno neviabilní varle.
Z výsledků naší studie vyplývá, že k diagnostice a léčbě nehmatného varlete postačil u většiny pacientů našeho souboru tříselný přístup.
Hlavní stanovisko práce: Analýza dat chlapců operovaných pro nehmatné varle. Vyhodnotit, v kolika případech byla revize tříselného kanálu dostatečná k diagnostice a léčbě nehmatného varlete a v kolika případech bylo nutné provést revizi dutiny břišní.
The main objective: Data analysis in boys operated on for an impalpable testis. To evaluate in how many cases an exploration of the inguinal canal was sufficient to diagnose and treat the impalpable testis and how many cases required an exploration of the abdominal cavity.
Střet zájmů: žádný.
Prohlášení o podpoře: Zpracování článku nebylo podpořeno žádnou společností.
Došlo: 14. 4. 2020
Přijato: 20. 5. 2020
Kontaktní adresa:
MUDr. Jan Šarapatka, Ph.D.
Urologická klinika LF UP a FN v Olomouci
I. P. Pavlova 6
775 20 Olomouc
e‑mail: jan.sarapatka@fnol.cz
Štítky
Dětská urologie Nefrologie Urologie
Článek vyšel v časopiseČeská urologie
Nejčtenější tento týden
2020 Číslo 2- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- Nostiriazyn – spolehlivá 1. volba u nekomplikovaných infekcí močových cest
- Preskripce inkontinenčních pomůcek v praxi: pravidla platí i pro jejich kombinace
-
Všechny články tohoto čísla
- Vyšetření cirkulujících nádorových buněk u karcinomu ledviny
- Přirozený proces hojení po částečné excizi glandu penisu za použití nové hemostatické náplasti VerisetTM – popis metody a prvotní pohled chirurga
- Biopsie nádorů ledvin – indikace, provedení, výsledky
- Náš přístup k diagnostice a léčbě nehmatného varlete
- Brachyterapie s vysokým dávkovým příkonem jako orgán šetřící léčba u časného karcinomu penisu
- Poranění pankreatu spojené s urologickým výkonem a možnosti řešení pankreatické píštěle
- Konverze kontinentní derivace na konduit retubularizací stěny neoveziky
- Objemný cystický lymfangiom levé nadledviny – diferenciálně diagnostický omyl
- Pandemii navzdory – Komplexní novinky v onkourologii 2020
- Editorial
- Rekonstrukce bulbární uretry po rozsáhlém zánětlivém abscedujícím procesu v oblasti hráze na podkladě cizího tělesa
- Komentář k práci Drlík P, Čermák M. Rekonstrukce bulbární uretry po rozsáhlém zánětlivém abscedujícím procesu v oblasti hráze na podkladě cizího tělesa (video) Ces Urol 2020; 24(2): 90–93
- Rukou asistovaná laparoskopická adrenalektomie u objemných tumorů nadledvin
- Česká urologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Biopsie nádorů ledvin – indikace, provedení, výsledky
- Vyšetření cirkulujících nádorových buněk u karcinomu ledviny
- Objemný cystický lymfangiom levé nadledviny – diferenciálně diagnostický omyl
- Přirozený proces hojení po částečné excizi glandu penisu za použití nové hemostatické náplasti VerisetTM – popis metody a prvotní pohled chirurga
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



