-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
SROVNÁNÍ CHARAKTERISTIKY SEMINOMŮ A NONSEMINOMŮ U SOUBORU PACIENTŮ, KTEŘÍ PODSTOUPILI RADIKÁLNÍ ORCHIEKTOMII PRO TUMOR VARLETE
A COMPARISON OF CHARACTERISTICS OF SEMINOMAS AND NONSEMINOMAS IN PATIENTS, WHO UNDERWENT RADICAL ORCHIECTOMY FOR TESTICULAR TUMOR
Characteristics of testicular tumors in a group of 84 patients and a comparison with data form Czech National Cancer Registry and literature.
Aim:
To compare characteristics and treatment results of testicular tumours in our group of patients.Methods:
Time of follow up, age, duration of symptoms, laterality, clinical stage, treatment modality and its results were evaluated in all patients that underwent radical orchiectomy at our department between 2006 and 2010. Our findings were then compared with information provided in literatureResults:
A total of 87 radical orchiectomies for tumor were performed on 84 patients. Out of these tumors 45 (51.7 %) were seminomas, 37 (42.5 %) were non seminomas and 5 (5.7 %) were lymphomas. The average time of follow-up was 44,9 months (range 18–76 months). The average age of patients with seminoma was 35 years (range 20–77 years) and the average duration of symptoms was 14,8 weeks (1 day – 104 weeks). Out of 45 seminomas, 40 (88.9 %) were in stage I, 4 (8.9 %) in stage II, and 1 (2.2 %) in stage III. Out of 37 treated or observed patients with seminoma, all reached remission. The average age of patients with non-seminoma was 32 years (range 20–59 years) and the average duration of symptoms was 9,5 weeks (1–52 weeks). Out of 37 non seminomas, 20 (54.1 %) were in stage I, 6 (16.2 %) in stage II, 8 (21.6 %) in stage III. Out of 33 treated patients 32 are in remission (96.9 %), 1 patient died of tumor progression.Conclusion:
Seminomas were present in a slightly higher number of patients whilst nonseminomas were detected in more advanced stages compared to seminomas. The curability of both groups of tumors is similar and altogether good. Our results were comparable with data from other developed countries.Key words:
Testicular tumor, seminoma, non-seminoma, orchiectomy.
Autoři: Jiří Stejskal 1; Zuzana Donátová 2; Jan Mokriš 1; Novák Jan 1; Martin Foldyna 2; Tomáš Büchler 2; Martin Kupec 2; Jitka Abrahámová 2; Roman Zachoval 1
Působiště autorů: Urologické oddělení, Thomayerova nemocnice, Praha 1; Onkologická klinika 1. LF UK, Thomayerova nemocnice, Praha 2
Vyšlo v časopise: Ces Urol 2015; 19(3): 210-215
Kategorie: Originální práce
Souhrn
Charakteristika nádorů varlat u souboru 84 pacientů a jejich srovnání s daty udávanými v Národním onkologickém registru a literatuře.
Cíl:
Srovnání charakteristik a výsledků terapie tumorů varlat v našem souboru pacientů s literaturou.Metody:
V období let 2006–2010 jsme u všech pacientů, kteří na našem pracovišti podstoupili radikální orchiektomii, vyhodnotili dobu sledování, věk, dobu trvání příznaků, stranové zastoupení, klinické stadium, typ léčby a její výsledky. Nálezy byly srovnány s daty zveřejněnými v Národním onkologickém registru a články ze zemí různých socioekonomických standardů v Evropě i mimo ni.Výsledky:
Soubor tvoří 84 pacientů, u kterých bylo provedeno 87 radikálních orchiektomií pro tumor. Průměrná doba sledování byla 44,9 měsíců (rozmezí 18–76 měsíců). Seminom byl nalezen ve 45 (51,7 %), nonseminom v 37 (42,5 %) a lymfom v pěti (5,7 %) případech. Průměrný věk pacientů se seminomem byl 36 let (rozmezí 20–77 let) a průměrná doba trvání příznaků 14,8 týdnů (1 den – 104 týdnů). Ze 45 nádorů (42 pacientů) bylo 40 ve stadiu I (88,9 %), čtyři ve stadiu II (8,9 %) a jeden ve stadiu III (2,2 %). Z 37 u nás adjuvantně léčených či sledovaných pacientů je 36 v remisi (97,3 %) a jeden zemřel na interní komorbiditu po dvouleté remisi.
Průměrný věk pacientů s nonseminomem byl 32 let (rozmezí 20–59) a průměrná doba trvání příznaků 9,5 týdne (1–52 týdnů). Z 37 nádorů bylo 20 ve stadiu I (54,1%), šest ve stadiu II (16,2 %), osm ve stadiu III (21,6 %). Z 33 u nás pooperačně léčených či sledovaných pacientů je 32 v remisi (96,9 %), jeden zemřel na progresi tumoru.Závěr:
Výskyt seminomů v našem souboru je mírně častější než výskyt nonseminomů. Nonseminomy byly zachyceny v pokročilejších stadiích. Kurabilita obou skupin nádorů je dobrá a vzájemně srovnatelná. Naše výsledky jsou srovnatelné s výsledky udávanými v západoevropských zemích.Klíčová slova:
Nádor varlat, seminom, nonseminom, radikální orchiektomie.ÚVOD
Nádory varlat představují skupinu méně častých nádorů. Jejich incidence se však během posledních desetiletí zvyšovala, navzdory tomuto faktu jejich mortalita klesá. Nejvyšší výskyt vykazují nádory varlat u mladých mužů ve věku 25–39 let, u nichž představují nejčastěji se vyskytující nádorové onemocnění. Nejčastěji jsou mezi nádory varlat zastoupeny germinální nádory, dělící se na seminomy a nonseminomy. Ostatní histologické typy (lymfomy a negerminální nádory jako sertolinom či leydigeom) jsou vzácné. Obecně se nádory varlat vyskytují častěji v rozvinutých zemích a jejich hlavní rizikový faktor představuje kryptorchizmus, možný efekt má nejspíše i prenatální vývoj a faktory působící v období narození. Ostatní faktory nejsou zcela jasné, ale korelace s vyšším socioekonomickým standardem může znamenat nepříznivý vliv sedavého zaměstnání či nedostatku pohybu. Nejčastěji se nádory varlete prezentují zvětšením či rezistencí ve varleti, méně často reaktivní hydrokélou či bolestivostí. Diagnóza je obvykle stanovena na základě fyzikálního vyšetření a sonografie šourku, jsou stanoveny onkomarkery. Ve stagingu a sledování je nejčastěji využíváno CT, MRI či PET/CT. Terapie zahrnuje v naprosté většině případů v první době radikální inquinální orchiektomii s následnou radioterapií či chemoterapií. Cílem naší analýzy bylo srovnat charakteristiku seminomů a nonseminomů v souboru pacientů, kteří na našem pracovišti podstoupili radikální orchiektomii.
METODY
V období let 2006–2010 jsme u všech pacientů, kteří na našem pracovišti podstoupili radikální orchiektomii, vyhodnotili následující parametry: dobu sledování, věk, dobu trvání příznaků, stranové zastoupení, klinické stadium a typ léčby a její výsledky. Nálezy byly srovnány s daty zveřejněnými v Národním onkologickém registru a články ze zemí různých socioekonomických standardů v Evropě i mimo ni.
VÝSLEDKY
Soubor tvoří 84 pacientů, u kterých bylo provedeno 87 radikálních orchiektomií pro tumor. Průměrná doba sledování byla 44,9 měsíců (rozmezí 18–76 měsíců). Seminom byl nalezen v 45 (51,7 %), nonseminom ve 37 (42,5 %) a lymfom v pěti (5,7 %) případech (graf 1). Podrobněji byli hodnoceni pacienti s germinálními nádory varlete (tj. 79 pacientů s 82 tumory). U jednoho pacienta byla radikální orchiektomie provedena pro synchronní a u dvou pro metachronní bilaterální nález tumoru varlete (ve všech případech seminom). Unilaterální germinální nádory byly ve 33 případech zachyceny na levé a ve 43 případech na pravé straně.
Graf 1. Zastoupení histologických typů tumorů varlat Graph 1. Proportions of histological types of testicular tumors 
Průměrný věk pacientů se seminomem byl 36 let (rozmezí 20–77 let) a průměrná doba trvání příznaků 14,8 týdnů (1 den–104 týdnů). Ze 45 nádorů (42 pacientů) bylo 40 ve stadiu I (88,9 %), čtyři ve stadiu II (8,9 %) a jeden ve stadiu III (2,2 %) (graf 2). Pooperačně byla u 14 pacientů provedena radioterapie, u 17 chemoterapie, u dvou kombinovaná léčba, čtyři byli sledováni, čtyři byli léčeni mimo naše pracoviště a jeden léčbu odmítl. Z 37 u nás léčených či sledovaných pacientů je 36 v remisi (97,3 %) a jeden zemřel na interní komorbiditu po dvouleté remisi.
Graf 2. Zastoupení stadií seminomů Graph 2. Proportions of stages of seminomas 
Průměrný věk pacientů s nonseminomem byl 32 let (rozmezí 20–59 let) a průměrná doba trvání příznaků 9,5 týdne (1–52 týdnů). Z 37 nádorů bylo 20 ve stadiu I (54,1 %), šest ve stadiu II (16,2 %), osm ve stadiu III (21,6 %) a dva pacienti se nedostavili k vyšetření stagingu (5,4 %), jedenkrát byl zachycen koetánní teratom (2,7 %) (graf 3). Pooperačně byla 33 pacientům podána chemoterapie a následně byla u čtyř pacientů pro jednoznačné či suspektní nádorové reziduum rovněž provedena salvage retroperitoneální lymfadenektomie, tři pacienti léčbu odmítli. Z celkového počtu 33 léčených pacientů je 32 v kompletní remisi (96,9 %), jeden zemřel na progresi tumoru (tabulka 1).
Graf 3. Zastoupení stadií nonseminomů Graph 3. Proportions of stages of nonseminomas 
Tab. 1. Shrnutí výsledků v našem souboru pacientů Tab. 1. A summary of the results in our group of patients 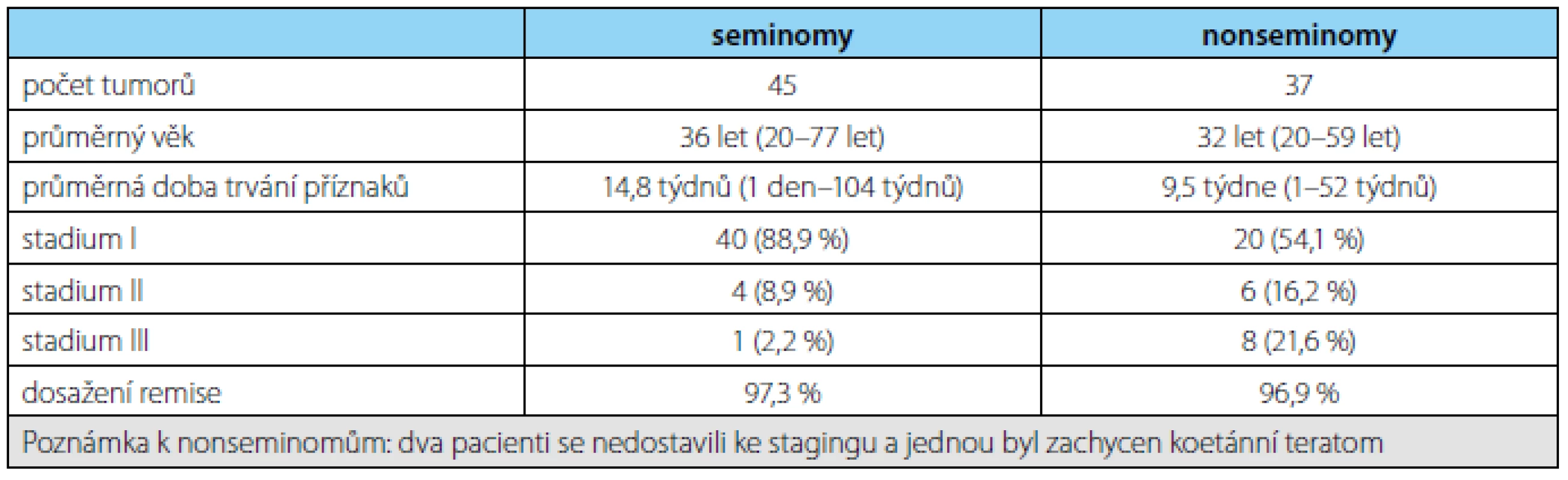
DISKUZE
Dle Národního onkologického registru je incidence tumorů varlat v České republice za rok 2012 8,89/100 000 mužů s maximem ve věku 30–34 let (16,36/100 000 mužů), což Českou republiku řadí na celosvětově sedmé místo (incidence přepočtená na světový standard je 8,7/100 000), první místo zaujímá Norsko s incidencí 12,1/100 000 mužů (1, 2). Nejméně se nádory varlat vyskytují ve východní Asii a západní Africe (0,5 respektive 0,2/100 000) (1, 3, 4).
Ve sledovaném souboru 84 pacientů s 87 tumory byly nejčastěji zastoupeny seminomy, které byly zachyceny ve 45 případech (51,7 %), nonseminomy byly nalezeny ve 37 případech (42,5 %). Obecně vzácnější lymfomy byly nalezeny u pěti pacientů (5,7 %).
Z germinálních nádorů varlat seminomy tvořily 54,9 % a nonseminomy 45,1 %. Převaha seminomů nad nonseminomy je obecně známá a potvrzují ji data v českém Národním okologickém registru (1) i četných studiích (4, 5, 6). Nonseminomy bývají často smíšené a mohou obsahovat i seminomovou složku (2, 6). Převaha nonseminomů je ojediněle popsána v publikaci z jihovýchodní Asie, což však není v uvedeném regionu ani jinde obecně platné (7).
Průměrná doba trvání příznaků byla u seminomů 14,8 týdnů, u nonseminomů 9,5 týdne, celkem průměrně 12,1 týdnů. Toto představuje časnější záchyt odpovídající státům s vyšším socioekonomickým standardem. Ve státech měně vyspělých je průměrná doba od výskytu příznaků do diagnózy delší (4, 7). Mimo životní úrovně hrají roli taktéž náboženské a kulturní tradice, informovanost obyvatelstva a dostupnost zdravotní péče. Kratší doba od prezentace nonseminomů do jejich diagnózy může vypovídat o jejich celkově vyšší agresivitě, rychlejším růstu a časnější progresi motivující pacienta navštívit lékaře dříve, velikost tumorů však nebyla v naší analýze zohledněna.
Průměrný věk pacientů v čase diagnózy byl ve sledovaném souboru pacientů 36 let (rozmezí 20–77 let) u seminomů a 32 let (rozmezí 20–59 let) u nonseminomů. Celkový průměrný věk pacientů byl 35 let, což odpovídá údajům v Národním onkologickém registru (1) i údajům ze světové literatury (5, 6, 7, 8, 9). Ve studiích, kde byl věk pacientů posuzován u seminomů a nonseminomu zvlášť, byl průměrný věk pacientů s nonseminomem stejně jako v posuzované skupině nižší (2, 5, 6, 9). Nižší průměrný věk u pacientů s nonseminomem by mohl odpovídat jejich větší agresivitě a rychlosti růstu (9).
V souboru sledovaných tumorů bylo v čase diagnózy ze 45 seminomů 40 ve stadiu I (88,9 %), čtyři ve stadiu II (8,9 %) a jeden ve stadiu III (2,2 %). Z 37 nonseminomů bylo 20 ve stadiu I (54,1 %), šest ve stadiu II (16,2 %), osm ve stadiu III (21,6 %) a dva pacienti se nedostavili k vyšetření stagingu (5,4 %), jedenkrát byl zachycen koetánní teratom (2,7 %). Nižší stadia onemocnění obou hlavních skupin nádorů varlat byla v převaze a v ČR od 80. let minulého století jejich zastoupení stoupá. Zvyšující se podíl nízkých stadií odpovídá včasné diagnóze tumorů varlat ve vyspělých zemích, zatímco v zemích méně rozvinutých koreluje s delší dobou od začátku příznaků do záchytu i četnější zastoupení pokročilých stadií onemocnění a horší léčebné výsledky (4, 5, 7).
Terapie následující radikální orchiektomií byla v našem souboru indikována na základě stagingu choroby provedeného v pooperačním období a byla provedena podle následující standardů.
U seminomů stadia I je možné volit mezi adjuvantní chemoterapií karboplatinou a radioterapií spádových lymfatických uzlin. Pečlivé sledování volíme u nízce rizikových malých tumorů, v případě preference pacienta, u pacientů vyšších věkových skupin nebo závažných komorbidit. U seminomů stadia II a III je indikována kombinovaná chemoterapie BEP s kurativním záměrem.
U neseminomů a smíšených variant germinálních nádorů je indikována u stadia I adjuvantní kombinovaná chemoterapie BEP – dva cykly, u stadia II a III je indikována kurativní chemoterapie BEP tři až čtyři cykly.
Při restagingu velikost a viabilita nádorového rezidua v retroperitoneu, výskyt dalších vzdálených metastáz spolu s hodnotou obligatorně monitorovaných hodnot onkomarkerů AFP, HCG a LDH umožní správně načasovat salvage retroperitoneální lymfadenektomii. Pacienti z prognosticky nepříznivé skupiny germinálních nádorů s malou léčebnou odpovědí, s progresí choroby nebo s trvající metastatickou chorobou po I. linii léčby chemoterapií pokračují v II. linii chemoterapie VeIP nebo následně v salvage chemoterapii.
Výsledky terapie jsou v obou skupinách tumoru srovnatelné. Z 37 pacientů se seminomem je 36 v remisi (97,3 %), jeden pacient zemřel na interní komorbiditu po dvouleté remisi, z 33 pacientů s nonseminomem je 32 v remisi (96,9 %), jeden zemřel na progresi tumoru.
To je důkazem vysoké úspěšnosti léčby a dosažení kompletní remise u obou typů germinálních nádorů varlete (2, 6) (našeho souboru) bez ohledu na vstupní stadium choroby. Kurabilita germinálních nádorů je vázaná na jejich časný záchyt a následnou dostupnost multimodální péče, jak ukazuje srovnání se studiemi ze zemí s nižšími socioekonomickými standardy či nižší informovaností populace (7, 9).
V roce 2012 byla v ČR celková mortalita 0,91/100 000 mužů a poměr výskytu k mortalitě (přepočteno na světový standard) 11,2, na zhoubný nádor varlete tedy zemřel každý 11. pacient (9 %) (1). Nejvyšší poměr výskytu k mortalitě, čili nejvyšší přežití, je ve vyspělých zemích (Evropa, severní Amerika, Austrálie – 14–65), nejnižší poměr je v rozvojových zemích v Africe (1,0–2,0) a jižní Asii (2,0), což značí, že i přes nízký výskyt tumorů varlete v těchto zemích na jejich následky zemře asi polovina pacientů (3).
ZÁVĚR
Germinální nádory varlat jsou onemocněním především mladých mužů žijících ve vyspělých zemích a jejich incidence narůstá. Histologicky seminomy mírně převažují nad nonseminomy, které však bývají zachyceny v pokročilejších stadiích. Kurabilita obou skupin tumorů je dobrá a vzájemně srovnatelná – závisí zejména na rychlé diagnostice a multimodální péči. Data z naší analýzy jsou srovnatelná s ostatními studiemi z rozvinutých zemí.
Došlo: 4. 7. 2015
Přijato: 16. 9. 2015
Střet zájmů: žádný
Prohlášení o podpoře: Autor prohlašuje, že zpracování článku nebylo podpořeno farmaceutickou firmou.
Kontaktní adresa:
MUDr. Jiří Stejskal
Urologické oddělení, Thomayerova nemocnice
Vídeňská 800,
140 59 Praha 4 – Krč
e-mail: jiri.stejskal@ftn.cz
Zdroje
1. Dušek L, Mužík J, Kubásek M, et al. Epidemiologie zhoubných nádorů v České republice [online]. Masarykova univerzita, [2005], [cit. 2015–8-29]. Dostupný z WWW: http://www.svod.cz. Verze 7.0 [2007], ISSN 1802–8861.
2. Abrahámová J. Testikulární zhoubné nádory – jsme snad u konce cesty? Vnitřní lékařství, 2014; 60 (Suppl. 2): s. 8–14. ISSN: 0042–773X.
3. Rosen A, Jayram G, Drazer M, Eggener SE. Global trends in testicular cancer incidence and mortality. Eur Urol. 2011 Aug; 60(2): 374–379.
4. Sataa S, Nfoussi H, Abaza H, et al. Testicular cancer patterns in Tunisian men : diagnosis problems, pathological types and prognosis. About 41 patients. Tunis Med. 2012 Aug-Sep; 90(8–9): 613–618.
5. Bonet AS, Muñoz-Delgado EG, Vico FJ, et al. Analysis of clinical-pathologic variables, staging and prognostic groups, and therapeutic results of 106 germ-cell testicular tumors. Arch Esp Urol. 2011 Dec; 64(10): 972–980.
6. Baade P, Carrière P, Fritschi L. Trends in testicular germ cell cancer incidence in Australia. Cancer Causes Control. 2008 Dec; 19(10): 1043–1049.
7. Tan GH, Azrif M, Shamsul AS, et al. Clinicopathological features and survival of testicular tumours in a Southeast Asian university hospital: a ten-year review. Asian Pac J Cancer Prev. 2011; 12(10): 2727–2730.
8. Junuzovic D, Mehmedbasic S, Mehmedbasic E, Spahovic A. Incidence of testicular carcinoma, therapy and quality assesment. Med Arh. 2011; 65(3): 164–167.
9. Juška A, Ulys A, Kairevičė L, et al. Survival of patients with testicular cancer in Lithuania during 1999–2002. Medicina (Kaunas). 2011; 47(1): 52–56.
Štítky
Dětská urologie Nefrologie Urologie
Článek vyšel v časopiseČeská urologie
Nejčtenější tento týden
2015 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Kterým pacientům se SLE nasadit biologickou léčbu?
- Nostiriazyn – spolehlivá 1. volba u nekomplikovaných infekcí močových cest
- Nitrofurantoin s řízeným uvolňováním: osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Jak souvisí časné zahájení biologické léčby SLE/LN s prevencí nevratného poškození?
-
Všechny články tohoto čísla
- Editorial
- FOTOSELEKTIVNÍ VAPORIZACE PROSTATY (PVP) S LAPAROSKOPICKOU DIVERTIKULEKTOMIÍ (LD) MOČOVÉHO MĚCHÝŘE
- EXTRA-ANATOMICKÉ STENTY JAKO ALTERNATIVA NEFROSTOMIE
- LAPAROSKOPICKÁ CYSTEKTOMIE – PRVNÍ ZKUŠENOSTI
- LYMFOMY UROGENITÁLNÍHO TRAKTU
- SROVNÁNÍ CHARAKTERISTIKY SEMINOMŮ A NONSEMINOMŮ U SOUBORU PACIENTŮ, KTEŘÍ PODSTOUPILI RADIKÁLNÍ ORCHIEKTOMII PRO TUMOR VARLETE
- IATROGENNÍ LÉZE MOČOVODU DIAGNOSTIKOVÁNA PO MĚSÍCI
- ANOMÁLIE URACHU – VZÁCNÁ PŘÍČINA BOLESTÍ BŘICHA A HOREČNATÝCH STAVŮ
- ASYNCHRONNÍ NÁDOROVÁ KVADRUPLICITA (TRIPLICITA UROLOGICKÝCH MALIGNIT)
- PAGE KIDNEY – POZDNÍ PREZENTACE SUBKAPSULÁRNÍHO HEMATOMU LEDVINY U MLADÉHO CHLAPCE
- VÝROČNÁ KONFERENCIA SLOVENSKEJ UROLOGICKEJ SPOLOČNOSTI V PREŠOVE 10.–12. 6. 2015
- ZPRÁVA Z WORKSHOPU SEKCE PRO URODYNAMIKU, NEUROUROLOGII A UROGYNEKOLOGII (SUNU) KONANÉHO V ČERVNU LETOŠNÍHO ROKU V KYJOVĚ
- Česká urologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- ANOMÁLIE URACHU – VZÁCNÁ PŘÍČINA BOLESTÍ BŘICHA A HOREČNATÝCH STAVŮ
- EXTRA-ANATOMICKÉ STENTY JAKO ALTERNATIVA NEFROSTOMIE
- IATROGENNÍ LÉZE MOČOVODU DIAGNOSTIKOVÁNA PO MĚSÍCI
- LAPAROSKOPICKÁ CYSTEKTOMIE – PRVNÍ ZKUŠENOSTI
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



