-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Aplikační technika inzulinu u dospělých pacientů s diabetem
Insulin application techniques in adult patients with diabetes
Treatment of diabetes mellitus with insulin is associated with a large number of subcutaneous injections. Incorrect insulin application technique can lead to complications both local (lipohypertrophy, scars) and systemic (high variability of insulin absorption and action, unexpected hypoglycemia or hyperglycemia, suboptimal overall glucose control). Regarding insulin application, we need to pay particular attention to the risk of intramuscular application and consequent less expectable insulin effect. The risk of accidental intramuscular administration of insulin is reduced when shorter 4 mm insulin pen needles are used. Repeated application of insulin in the same locations may cause changes in the subcutaneous tissue (lipohypertrophy, inflammation). Application sites should be examined during routine checks at diabetes clinics. Patients should also be repeatedly advised to rotate the injection sites as a prevention of lipohypertrophy formation and not to inject any more injections into pathologically changed subcutaneous tissue. At the same time, patients should be advised that their total insulin dose may be decreased, and that they are temporarily at higher risk of hypoglycemia, if they switch injecting from lipohypertrophy changed tissue into healthy tissue.
Key words:
glucose variability – insulin application – lipohypertrophy – needles
Autoři: Tomáš Pelcl; Martin Prázný
Působiště autorů: III. interní klinika – klinika endokrinologie a metabolizmu 1. LF UK a VFN v Praze
Vyšlo v časopise: Vnitř Lék 2016; 62(6): 486-490
Kategorie: Přehledné referáty
Souhrn
Léčba onemocnění diabetes mellitus inzulinem je spojena s velkým množstvím podkožních injekcí. Nesprávná technika aplikace inzulinu může vést ke komplikacím jak místním (lipohypertrofie, jizvy), tak k celkovým (vysoká variabilita vstřebávání a účinku inzulinu, neočekávané hypoglykemie či hyperglykemie, horší kompenzace diabetu). Při aplikaci inzulinu je třeba věnovat pozornost především riziku intramuskulárního podání inzulinu a jeho následnému obtížně odhadnutelnému efektu. Riziko nechtěné intramuskulární aplikace je nižší při užití kratších (4mm) jehel k inzulinovým perům. Při opakovaných aplikacích inzulinu do stejných míst může navíc docházet ke změnám v podkoží (lipohypertrofie, zánět). Kontrola aplikačních míst by proto měla být prováděna při rutinních kontrolách v diabetologických ambulancích. Pacienti by měli být také opakovaně poučováni o nutnosti střídat aplikační místa v rámci prevence vzniku lipohypertrofie. Při rozvinutých změnách je nutné do patologicky změněné tkáně inzulin neaplikovat. Pacienti by zároveň měli být poučeni o možných změnách v dávkování inzulinu (nutnost snížení dávek) a přechodně vyššímu riziku hypoglykemie, pokud začnou aplikovat inzulin do míst mimo lipohypertrofickou tkáň.
Klíčová slova:
aplikace inzulinu – glykemická variabilita – jehly – lipohypertrofieÚvod
Diabetes mellitus je onemocnění, při jehož léčbě inzulinem je nutno provést za život velmi vysoký počet podkožních injekcí. Pokud budeme počítat se 4 injekcemi denně, jedná se o více než 1 400 vpichů za rok a za 50 let trvání diabetu tento počet překročí 70 000 vpichů. Diabetik léčený inzulinem by měl nejen vědět, kolik jednotek inzulinu si má kdy aplikovat, ale také jakým způsobem by si měl inzulin správně aplikovat. Nesprávná technika podání inzulinu může vést ke komplikacím jak místním (lipohypertrofie, jizvy), tak k celkovým (neočekávané hypoglykemie či hyperglykemie, neupokojivá kompenzace diabetu). Přesto je toto téma často opomíjeno, a to jak v rámci edukací pacientů diabetiků, tak i při rutinních kontrolách u lékaře. V České republice zatím neexistují jednotná doporučení pro aplikační techniku při léčbě inzulinem. Přestože je toto téma do velké míry v kompetenci sester, za správnou léčbu pacienta diabetika zodpovídá jeho lékař. Ošetřující lékař by měl dohlédnout na správnou edukaci pacienta, kontrolovat aplikační místa a musí určit, jak se má při změně aplikačních míst konkrétně změnit dávka inzulinu a edukovat v tom pacienta.
Při nesprávné injekční aplikaci inzulinu může být změněna jeho farmakodynamika. Bylo zjištěno, že i při správně provedeném subkutánním podání se účinek inzulinu může značně lišit. Např. ve studii o účincích subkutánně podaného inzulinu z roku 2008 se intraindividuální koeficient variace účinku prandiálního inzulinu nacházel v rozpětí 15–25 %, interindividuální koeficient dokonce 20–40 % [1]. Statisticky významné rozdíly vstřebávání inzulinu z podkoží byly popsány i v rámci samotného jednoho aplikačního místa na břiše [2]. V každodenním životě hraje roli mnoho dalších faktorů (cvičení, nepravidelný denní režim, rozdílné stravování), které mohou účinek inzulinu dále ovlivnit.
Při náhodném zasažení svalu je variabilita účinku inzulinu ještě větší. Již studie Frida et al [3] v roce 1988 ukázala, že se lidský inzulin vstřebává rychleji ze svalové tkáně než z podkoží. Potvrdila to i studie Raveho et al z roku 1998 [4]. Zvláště účinek dlouhodobých analog je výrazně ovlivněn, pokud jsou aplikovány do svalu, ale tento efekt se pochopitelně týká i prandiálních inzulinů. Ve studii s rychlým analogem lispro [4] se sice ukázala stejná rychlost absorpce z podkoží i ze svalu, avšak sval byl v klidovém stavu, což v běžném životě není obvyklé.
Typ inzulinu
I když je v zásadě možné aplikovat všechny typy inzulinu do všech běžných aplikačních míst (břicho, paže, stehna, hýždě), je potřeba mít na paměti některá specifika daných inzulinů. Zásadní je především zabránit neúmyslné aplikaci dlouhodobě působícího inzulinu do svalu. Vzhledem k často podávaným vysokým dávkám a hůře odhadnutelné rychlosti účinku může dojít k závažné hypoglykemii. Proto je nejbezpečnější aplikovat dlouhodobě působící analoga a NPH inzuliny do hýždí, na nichž je podkožní tuková vrstva nejsilnější. Z hýždí a stehen je rovněž popisováno pomalejší vstřebávání, což je pro injekce s NPH inzulinem výhodnější [5]. Rychle působící humánní inzuliny je možno aplikovat do všech částí těla, nejrychlejší podkožní vstřebávání se ukázalo být z břicha [6,7]. U krátkodobě [8] i dlouhodobě [9] působících analog se zdá být rychlost vstřebávání ze všech částí těla srovnatelná.
Aplikační místa
Výběr správných aplikačních míst je důležitý kvůli rozdílným rychlostem absorpce inzulinu z různých oblastí kůže. Zároveň je důležité střídat jednotlivá místa i v rámci jedné oblasti jako prevence vzniku místních komplikací, především lipohypertrofie. Při takovémto střídání míst (tzv. rotaci) by jednotlivé vpichy měly být od sebe vzdáleny alespoň 2,5 cm a měly by postupovat lineárně nebo opisovat kruh napříč celou tělesnou oblastí, do které si pacient injekce provádí [7]. Pacient si samozřejmě může zvolit i jiný systém střídání míst, pokud mu vyhovuje více. Existuje řada pomůcek – aplikačních šablon, které pacientovi mohou usnadnit střídání míst (obr. 1). Měl by se však vyhnout podání inzulinu do míst již patologicky změněných – jizev, hematomů, zánětem nebo atrofií změněné kůže, lipohypertrofie, atrofie nebo kýly [7]. Aplikační místa by měl kontrolovat lékař nebo zdravotní sestra při běžných kontrolách v ambulancích.
Obr. 1. Šablona sloužící k střídání míst k aplikaci injekcí. Použito se souhlasem společnosti BD (Becton, Dickinson and Company) 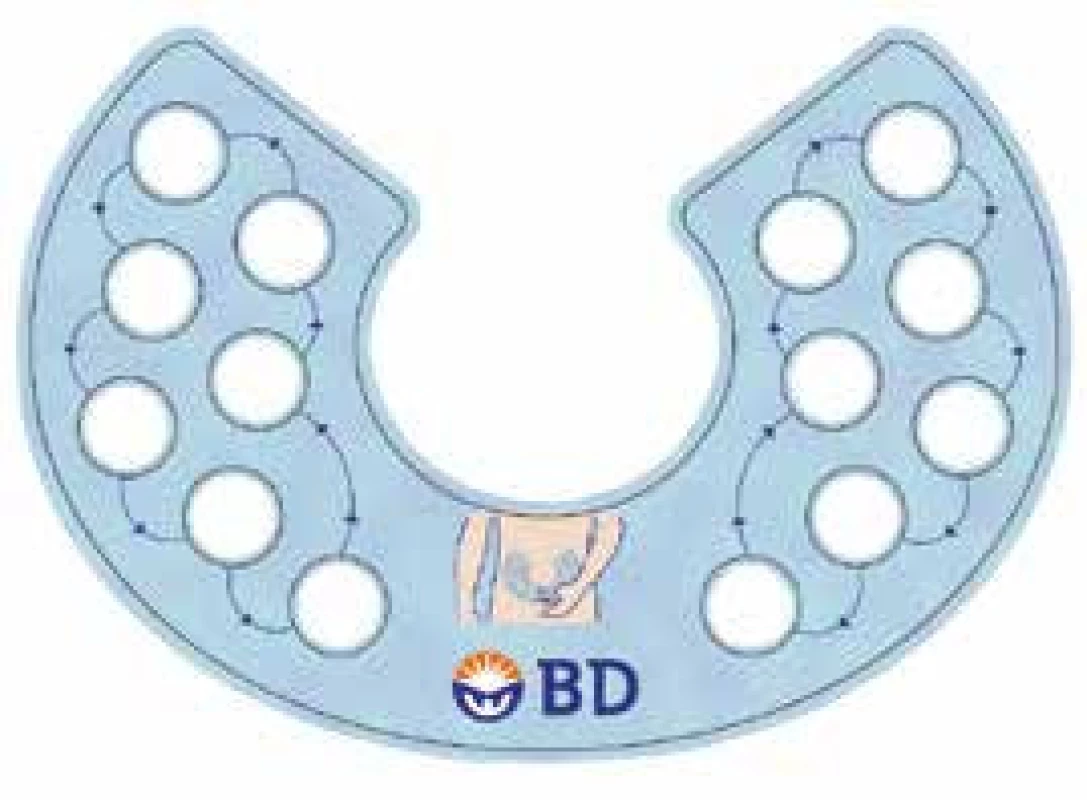
Délka jehly
Na našem trhu je velké množství typů jehel k inzulinovým perům lišících se délkou a průměrem. Pacienti popisují jako bolestivější injekce delšími a silnějšími jehlami. Riziko zasažení svalu je vyšší při užívání delších jehel.
Ke snížení rizika intramuskulární injekce inzulinu je nejbezpečnější použití jehel krátkých, např. o délce 4 mm [10,11]. Ukázalo se, že při aplikaci za použití jehly o této délce je bolestivost injekce menší [12], není však vyšší četnost úniku inzulinu z místa vpichu [11,12] v porovnání s použitím delších jehel. Proto je možné doporučit krátké jehly většině pacientů. Zejména je to vhodné pro děti, osoby s nižším BMI a pacienty aplikující si injekce do končetin, na nichž je tenčí podkožní vrstva tuku, a je proto vyšší riziko zasažení svalu. Kratší jehly lze však používat také u obézních pacientů, neboť jejich kůže (epidermis + dermis) nemá významně vyšší tloušťku než kůže neobézních pacientů [10]. Navíc nebyly zjištěny významné rozdíly ve vstřebávání inzulinu podaného hlouběji do podkoží proti méně hlubokým vpichům pomocí jehel o délce 4 mm [2]. U většiny pacientů tedy není důvod používat dlouhé jehly, kratší jehly pacienti lépe tolerují [12]. Delší jehly však mohou být ještě stále přínosnější pro některé typy pacientů. Např. pacienti s parkinsonským třesem nebo s jiným postižením pohybu mohou mít obtíže s udržením krátké jehly v podkoží během aplikace. Podobně tak pacienti s poruchou zraku mohou preferovat jehly delší. Výběr jehly je nutno přizpůsobit přání pacienta, pokud je již dlouhou dobu zvyklý na delší jehly a má obavy z jehel jiných, je třeba toto přání respektovat.
Rovněž jehly u inzulinových stříkaček („inzulinek“) se vyrábějí v různých délkách, a to od 6 mm do 12,7 mm. Při jejich užití je již nutné mít na zřeteli riziko zasažení svalu a předcházet mu buď tvorbou kožní řasy, nebo vpichem pod úhlem 45 °. Opět to platí zejména u dětí a štíhlých dospělých. Jako nejbezpečnější se jeví použití stříkačky s co nejkratší jehlou (6 mm) [13].
Kožní řasa a úhel vpichu
Tvorba kožní řasy má za cíl snížit riziko zasažení svalu oddálením povrchu kůže od svalu a prodloužením injekčního kanálu. Rovněž šikmý úhel vpichu jehly (45 °) snižuje riziko zasažení svalu. Tyto aplikační metody mají význam tehdy, pokud je jehla dostatečně dlouhá na to, aby sval mohla zasáhnout. Vzdálenost povrchu kůže od svalu je různá na různých místech těla a závisí také na BMI a na distribuci tukové tkáně v podkoží. Ultrasonografická měření ukázala běžnou tloušťku kůže v rozmezí 1,8–2,5 mm, s průměrem kolem 2 mm [10]. Při použití krátkých 4mm jehel bylo riziko zasažení svalu velmi malé [10]. Při této délce jehly nemá význam vytvářet kožní řasu ani provádět vpichy pod jiným úhlem než 90 °, protože by mohlo dojít k povrchnímu intradermálnímu vpichu. Při testování 4mm jehel byly aplikace prováděny kolmo a bez tvorby kožní řasy [10,13] bez komplikací.
Doba vpichu a objem aplikované látky
Malý únik inzulinu z místa vpichu je poměrně obvyklý, množství uniklého inzulinu však bývá klinicky nevýznamné (přibližně do 1 % podaného množství) [14]. Je častější u pacientů, kteří si aplikují velké objemy inzulinu. Ke zmenšení úniku inzulinu aplikačním kanálem zpět na povrch kůže se doporučuje ponechat jehlu v podkoží alespoň po dobu 10 s [14]. Kromě častějšího úniku inzulinu je podávání větších objemů inzulinu také bolestivější. Ve studii z roku 1996 posuzující bolestivost různých objemů fyziologického roztoku podaných subkutánně do stehna autoři zaznamenali, že zvětšení objemu z 0,5 ml na 1 ml hodnotily testované osoby jako významně bolestivější [15]. Standardní inzulinová pera umožňují podat maximálně 60 (některá 80) jednotek v 1 dávce (což při klasické koncentraci 100 jednotek/ml odpovídá 0,6 ml, resp. 0,8 ml). Pro pacienty diabetiky s výraznou inzulinorezistencí, kteří si aplikují velké množství inzulinu, může být proto pohodlnější a méně bolestivé použití koncentrovaného inzulinu o vyšší koncentraci (a tedy menším objemu) [16].
Opakované užívání jehel
Výrobci jehel doporučují pouze jednorázové užívání jehel, realita je však často jiná. Většina pacientů jehly používá opakovaně, často i více než 10krát. Důvodů může být několik: finanční nákladnost (např. VZP ročně hradí jen 200 jehel k inzulinovým perům do celkové výše 530 Kč), nízká bolestivost vpichu i s opakovaně použitou jehlou a pohodlnost pacientů. Opakované používání jehel je však rizikovým faktorem pro vznik lipohypertrofie [17,18]. Pacienti by o tomto riziku měli být informováni a mělo by se jim doporučit, aby jehly měnili častěji.
Lipohypertrofie
Lipohypertrofie je relativně častou místní komplikací v podkožní tkáni při pravidelném podávání inzulinu. Studie udávají četnost jejího výskytu u diabetiků léčených inzulinem od 14,5 % [19] přes 48,8 % [18] až po 64 % [17]. Jedná se o zmnožení tukové tkáně v podkoží u pacientů užívajících inzulin následkem opakovaných vpichů jehel a kanyl k inzulinovým pumpám. Mechanizmus vzniku lipohypertrofie není přesně znám, předpokládá se však anabolický efekt samotného inzulinu, což vede k tvorbě nadměrně velkého počtu nadměrně velikých adipocytů, tkáň se tak stává relativně avaskulární [20], což může mít vliv na pomalejší vstřebání inzulinu do krve. Do jaké míry přispívá též vliv opakované mechanické traumatizace vpichu jehlou, není jasné. Lipohypertrofickou tkáň větších rozměrů lze zpravidla rozpoznat pohledem. Je také hmatná při fyzikálním vyšetření a její rozměry mohou dosahovat až několika cm (obr. 2 a obr. 3). U mladých pacientů s diabetem se často setkáváme s lipohypertrofií na končetinách. Rizikové faktory pro vznik lipohypertrofie jsou především délka léčby inzulinem, nesprávné střídání aplikačních míst [17,18] a opakované užívání jehel [17,18].
Obr. 2. Lipohypertrofická tkáň 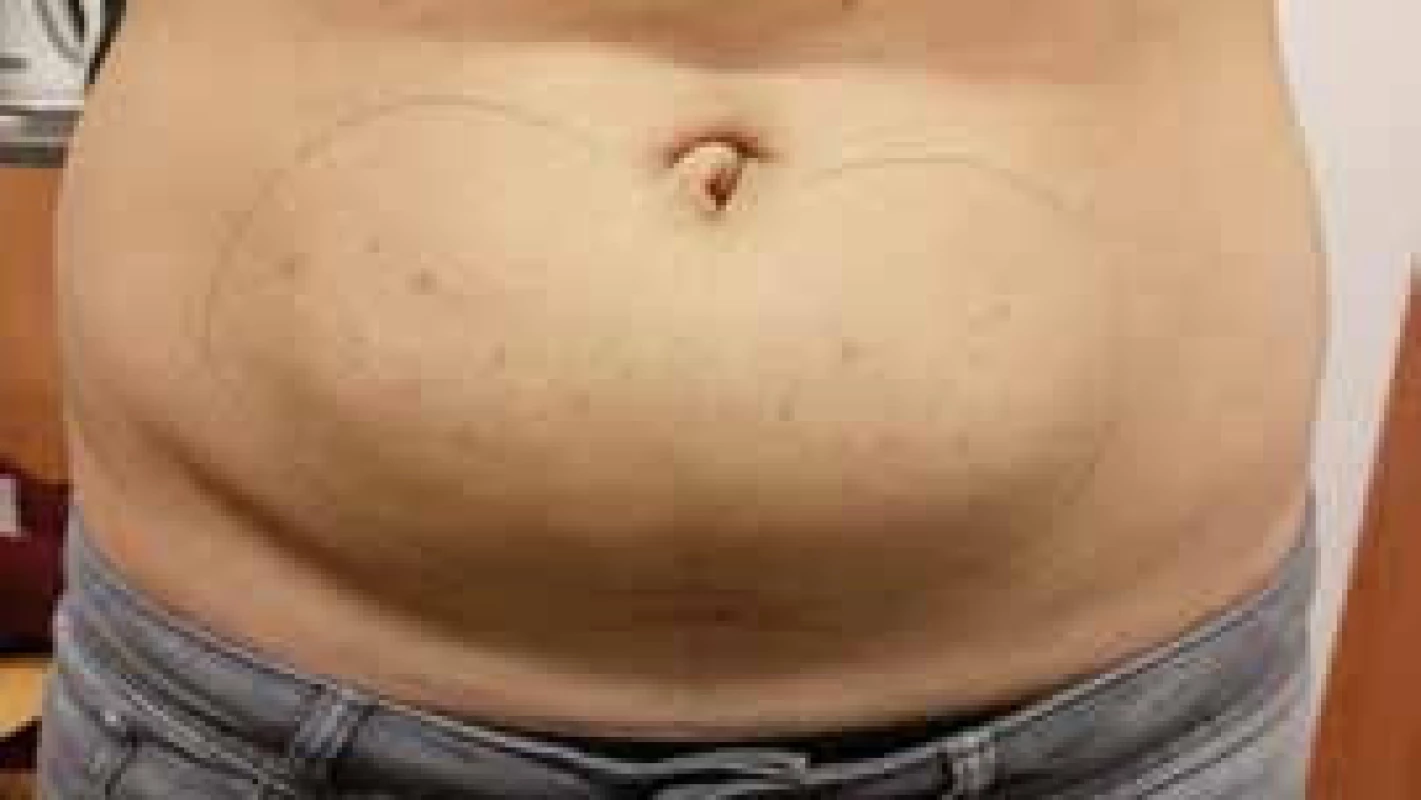
Obr. 3. Lipohypertrofická tkáň 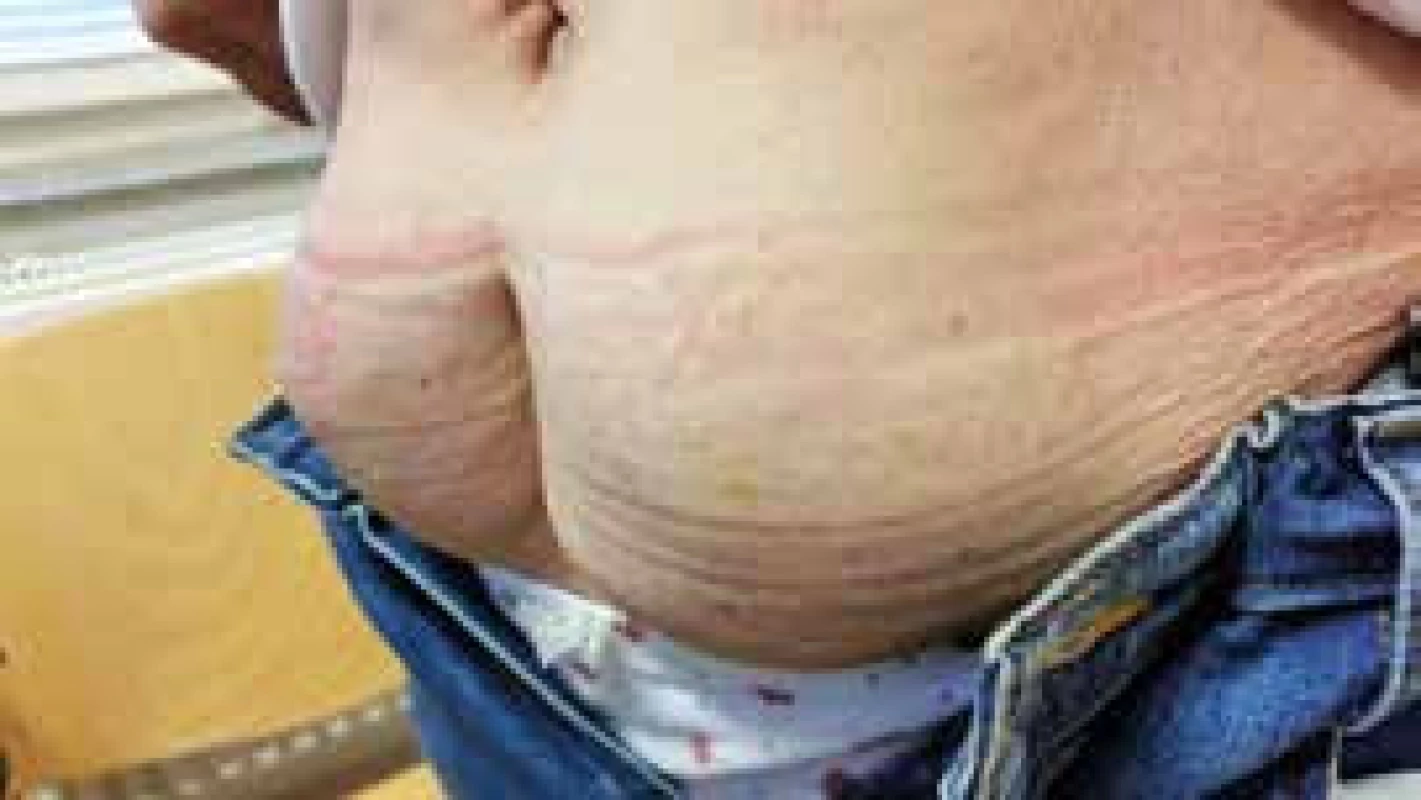
Dopady přítomnosti lipohypertrofie jsou nejen estetické, ale také klinické, protože při aplikaci inzulinu do lipohypertroficky změněné tkáně je dostupnost inzulinu v organizmu nižší. Farmakodynamika inzulinu podaného do lipohypertrofické tkáně je méně předvídatelná a většinou snížená [21] ve srovnání s injekcí do zdravého podkoží. Proto tato nesprávná aplikace vede také k vyšší glykemické variabilitě [17,18], vyššímu riziku neočekávaných hypoglykemií [17] a vyšší celkové spotřebě inzulinu [17]. Vztah dlouhodobé kompenzace diabetu a přítomnosti lipohypertrofie je zatím spíše rozporuplný. Důvodem, proč si pacienti aplikují inzulin do lipohypertrofické tkáně, je často přetrvávající zvyk a také snížená bolestivost v porovnání se vpichem do zdravé tkáně [22]. Zdravotníci by měli pacientovi pravidelně kontrolovat aplikační místa nejen pohledem, ale i pohmatem (např. dle kanadských doporučení by měl zdravotník zkontrolovat aplikační místa pravidelně při každé návštěvě [8]). Drobné změny v podkoží nelze pouhým pohledem rozpoznat, ale pohmatem lze zjistit, že se změny v podkoží již rozvíjejí. Pokud zdravotník zjistí změny kůže a podkoží, měl by pacientovi vysvětlit, proč není vhodné do takto změněné tkáně inzulin dále aplikovat. Současně je nutné pacienta poučit o pravděpodobné potřebě snížení dávek inzulinu a o rizicích hypoglykemie, neboť změna místa aplikace inzulinu z lipohypertrofické tkáně do zdravé tkáně může způsobit rychlejší a účinnější vstřebání inzulinu. Inzulinová senzitivita u těchto pacientů zůstává stejná i při aplikaci mimo lipohypertrofickou tkáň, jedná se však o změněnou distribuci inzulinu do organizmu. Léčebné možnosti ovlivnění lipohypertrofie jsou značně omezené. Přestože je zdokumentován případ úspěšné liposukce lipohypertrofické tkáně u pacienta diabetika [23], běžně se tento výkon neprovádí. Hlavní cestou k vymizení lipohypertrofie je měnění aplikačního místa, tj. neaplikování opakovaně do stejného místa. V řádu měsíců by měla lipohypertrofie ustoupit, záleží zejména na velikosti lipohypertrofické tkáně.
Závěr
Opakovaná aplikace inzulinu do stejných míst je rizikovým faktorem pro rozvoj především lipohypertrofických změn v podkožní tkáni. Aplikace inzulinu do lipohypertroficky změněné tkáně může vést k odlišné charakteristice vstřebávání a působení inzulinu, a tím i k větší variabilitě glykemií a také větší celkové potřebě inzulinu. Prevence rozvoje lipohypertrofických změn, jejich aktivní vyhledávání a aplikace inzulinu mimo postižené oblasti patří mezi základy správné aplikační techniky inzulinu. Základní metodou prevence je rotace aplikačních míst. Pro většinu pacientů je při aplikaci inzulinu možné používat jehly o délce 4 mm. Tyto jehly lze s výhodou použít u pacientů s nižším BMI nebo u těch, kteří si inzulin aplikují do končetin, na nichž je podkožní vrstva tuku menší. Lze je však použít i u pacientů s nadváhou nebo obézních, protože i u nich lze jehlou o délce 4 mm aplikovat inzulin bezpečně do podkoží. Použití krátkých jehel snižuje riziko intramuskulárního podání inzulinu a bolestivost injekce.
Podpořeno z programového projektu Ministerstva zdravotnictví ČR s reg. č. 15–26705A.
MUDr. Tomáš Pelcl
tomas.pelcl@vfn.cz
III. interní klinika 1. LF UK a VFN v Praze
www.vfn.cz
Doručeno do redakce 22. 2. 2016
Přijato po recenzi 22. 5. 2016
Zdroje
1. Heinemann L. Variability of Insulin Action: Does It Matter? Insulin 2008; 3(1): 37–45.
2. Frid A, Linde B. Intraregional differences in the absorption of unmodified insulin from the abdominal wall. Diabet Med 1992; 9(3): 236–239.
3. Frid A, Gunnarson R, Gunter P et al. Effects of accidental intramuscular injection on insulin absorption in IDDM. Diabetes Care 1988; 11(1): 41–45.
4. Rave K, Heise T, Weyer C et al. Intramuscular versus subcutaneous injection of soluble and lispro insulins: Comparison of metabolic effects in healthy subjects. Diabet Med 1998; 15(9): 747–751.
5. Henriksen JE, Vaag A, Hansen IR et al. Absorption of NPH (isophane) insulin in resting diabetic patients; evidence for subcutaneous injection in the thigh as preferred site. Diabetic Medicine 1991; 8(5): 453–457.
6. Henriksen JE, Djurhuus MS, Vaag A et al. Impact of injection sites for soluble insulin on glycaemic control in type 1 (insulin-dependent) diabetic patients treated with a multiple insulin injection regimen. Diabetologia 1993; 36(8): 752–758.
7. Berard L, Desrochers F, Hagerty D et al. FIT Forum for Injection Technique Canada. Recommendations for Best Practice in Injection Technique. 2nd edition 2011. Dostupné z WWW: <http://www.fit4diabetes.com/files/5314/2071/1987/FIT_Recommendations_Page_View_En.pdf>.
8. Mudaliar SR, Lindberg FA, Joyce M et al. Insulin aspart (B28 asp-insulin): a fast-acting analog of human insulin: absorption kinetics and action profile compared with regular human insulin in healthy nondiabetic subjects. Diabetes Care 1999; 22(9): 1501–1506.
9. Owens DR, Coates PA, Luzio SD et al. Pharmacokinetics of 125I-labeled insulin glargine (HOE 901) in healthy men: comparison with NPH insulin and the influence of different subcutaneous injection sites. Diabetes Care 2000; 23(6): 813–819.
10. Gibney M, Arce C, Byron K et al. Skin and subcutaneous adipose layer thickness in adults with diabetes at sites used for insulin injections: implications for needle length recommendations. Curr Med Res Opin 2010; 26(6): 1519–1530.
11. Birkbaek N, Solvig J, Hansen B et al. A 4 mm needle reduce the risk of intramuscular injections without increasing backflow to skin surface in lean diabetic children and adults. Diabetes Care 2008; 31(9): e65.Dostupné z DOI: <http://dx.doi.org/10.2337/dc08–0977>.
12. Bergenstal RM, Strock ES, Peremislov D et al. Safety and efficacy of insulin therapy delivered via a 4mm pen needle in obese patients with diabetes. Mayo Clin Proc 2015; 90(3): 329–338.
13. Caffrey RD. Diabetes under control: Are all Syringes created equal? Am J Nursing 2003; 103(6): 46–49.
14. Wittmann A, Köver J, Kralj N et al. Insulin leakage value in relation to pen needle length and administered dose after subcutaneous Injection. Diabetes Technol Ther 2010; 12(8): 587–590.
15. Jørgensen JT, Rømsing J, Rasmussen M et al. Pain assessment of subcutaneous injections. Ann Pharmacother 1996; 30(7–8): 729–732.
16. Svačina Š. Komu může být koncentrovaný prandiální inzulin prospěšný? Interní Med 2015; 17(2): 91–92.
17. Blanco M, Hernández MT, Strauss KW et al. Prevalence and risk factors of lipohypertrophy in insulin – injecting patients with diabetes. Diabetes Metab 2013; 39(5): 445–453.
18. Vardar B, Kizilci S. Incidence of lipohypertrophy in diabetic patients and a study of influencing factors. Diabetes Res Clin Pract 2007; 77(2): 231–236.
19. Hajheydari Z, Kashi Z, Akha O et al. Frequency of lipodystrophy induced by recombinant human insulin. Eur Rev Med Pharmacol Sci 2011; 15(10): 1196–1201.
20. Fujikura J, Fujimoto M, Yasue S et al. Insulin-induced lipohypertrophy: report of a case with histopathology. Endocr J 2005; 52(5): 623–628.
21. Johansson U, Amsberg S, Hannerz L et al. Impaired Absorption of insulin Aspart from Lipohypertrophic Injection Sites. Diabetes Care 2005; 28(8): 2025–2027.
22. Olšovský J. Kožní komplikace terapie diabetes mellitus. Vnitř Lék 2006; 52(5): 474–476.
23. Hardy KJ, Gill GV, Bryson JR. Severe Insulin-Induced Lipohypertrophy Successfully Treated by Liposuction. Diabetes Care 1993; 16(6): 929–930.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Roční sledování vedlejších účinků podávání sitagliptinu u pacientů s diabetem 2. typu – editorialČlánek Perkutánní endoskopická gastrostomie: analýza praxe v endoskopickém centru terciární lékařské péčeČlánek Roční sledování vedlejších účinků podávání sitagliptinu u pacientů s diabetes mellitus 2. typuČlánek Kardiomyopatie v MR obrazeČlánek Studie HOPE-3: statiny snižují kardiovaskulární příhody u pacientů s intermediárním rizikem ICHS
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2016 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Roční sledování vedlejších účinků podávání sitagliptinu u pacientů s diabetem 2. typu – editorial
- Kardiomyopatie v MR obraze – editorial
- Neinfekční a nenádorové lymfadenopatie – editorial
- Perkutánní endoskopická gastrostomie: analýza praxe v endoskopickém centru terciární lékařské péče
- Diabetic Kidney Disease 3rd stage – laboratory markers of mineral bone disorder
- Dlouhodobá léčba tromboembolické nemoci u pacientů se zhoubným nádorem
- Roční sledování vedlejších účinků podávání sitagliptinu u pacientů s diabetes mellitus 2. typu
- Akútne príčiny náhlych úmrtí u pacientov so závažnou hypoglykémiou
- Kardiomyopatie v MR obraze
- Studie HOPE-3: statiny snižují kardiovaskulární příhody u pacientů s intermediárním rizikem ICHS
- mikroRNA a vnitřní lékařství: od patofyziologie k novým diagnostickým a terapeutickým postupům
- Aplikační technika inzulinu u dospělých pacientů s diabetem
- Sinusová histiocytóza s masivní lymfadenopatií: FDG-PET/CT dokumentovaná parciální remise po léčbě 2-chlorodeoxyadenozinem
-
Odešel prof. MUDr. Bořivoj Semrád, CSc.
*7. 11. 1938 †19. 6. 2016 -
Bolest v diabetologické ambulanci
Zpráva z IX. mezioborového setkání diabetologických týmů, tentokrát s algeziology, psychiatry, psychology a psychoterapeuty - Symposium of the International Atherosclerosis Society – Anitschkow Days
- Debora Karetová, Jan Bultas. Farmakoterapie tromboembolických stavů
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Sinusová histiocytóza s masivní lymfadenopatií: FDG-PET/CT dokumentovaná parciální remise po léčbě 2-chlorodeoxyadenozinem
- Neinfekční a nenádorové lymfadenopatie – editorial
- Aplikační technika inzulinu u dospělých pacientů s diabetem
- Kardiomyopatie v MR obraze
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



