-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Probiotika u akutní pankreatitidy – randomizovaná, placebem kontrolovaná, dvojitě slepá studie
Probiotics in acute pancreatitis – a randomised, placebo - controlled, double‑blind study
Introduction:
Infections accompanying pancreatitis, particularly pancreatic necroses, represent a serious complication associated with worsening of the disease prognosis. The aim of our study was to explore whether this complication could be prevented by administering a probiotic.Methods:
The probiotic was administered to 7 patients and placebo to 15. The study was discontinued early following the release of the Propatria study results.Results:
There was no death in our patient sample and there was no difference between the two groups in microbial colonisation or the length of hospitalization. However, a reduction in endotoxin levels on day 7 and 10 of the hospitalization was observed in the probiotic‑treated group.Conclusion:
Based on the current knowledge, administration of probiotics in this indication is contraindicated. Nonetheless, reduction in endotoxin levels suggests a positive effect of probiotics on bacterial translocation, the importance of which should be evaluated in the future.Key words:
acute pancreatitis – probiotics – endotoxin – bacterial translocation
Autoři: J. Lata 1; J. Juránková 2; O. Stibůrek 1; V. Příbramská 1; M. Šenkyřík 1; T. Vaňásek 1
Působiště autorů: Interní hepatogastroenterologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MU Dr. Jan Lata, CSc., 2Oddělení klinické mikrobiologie FN Brno, pracoviště Bohunice, přednostka prim. MU Dr. Alena Ševčíková 1
Vyšlo v časopise: Vnitř Lék 2010; 56(2): 111-114
Kategorie: Původní práce
Souhrn
Úvod:
Infekce v průběhu akutní pankreatitidy, především pankreatické nekrózy, jsou závažnou komplikací zhoršující prognózu choroby. Cílem naší studie bylo ověřit možnost prevence této komplikace podáním probiotika.Metodika:
Probiotikum bylo podáno 7 nemocným, placebo 15 pacientům. Studie byla předčasně ukončena po informaci o výsledcích studie Propatria.Výsledky:
V našem souboru nezemřel žádný nemocný, mezi oběma skupinami nebyl rozdíl v mikrobiálním osídlení ani délce hospitalizace. Ve skupině léčené probiotikem však došlo ke snížení hladiny endotoxinu 7. a 10. den hospitalizace.Závěr:
Na základě nynějších znalostí je podání probiotik v této indikaci kontraindikováno. Snížení hladiny endotoxinu však naznačuje pozitivní vliv probiotik na bakteriální translokaci, jehož význam bude třeba v budoucnu zhodnotit.Klíčová slova:
akutní pankreatitida – probiotika – endotoxin – bakteriální translokaceÚvod
Jednou z nejzávažnějších komplikací akutní pankreatitidy jsou infekce, především nekrotické pankreatické tkáně. Pokud dojde k infekci nekrózy, je mortalita těchto nemocných výrazně vyšší nežli nemocných, kteří tuto infekci nemají. V prevenci této komplikace není shoda a preventivní podávání antibiotik jednoznačně doporučováno není.
Vzhledem k tomu, že zdrojem infekce je nejčastěji střevo a k bakteriemii dochází v důsledku bakteriálního přerůstání cestou střevní bakteriální translokace, je jednou z léčebných možností ovlivnění bakteriální translokace. U nemocných s jaterní cirhózou bylo prokázáno, že střevní bakteriální translokaci mohou příznivě ovlivnit probiotika. Také u akutní pankreatitidy byl tento postup popsán, jednoznačné závěry však chybějí.
Cílem naší studie bylo zhodnotit vliv kombinace 6 probiotických kmenů na hladinu endotoxinu a klinický průběh těžké akutní pankreatitidy.
Soubor a metodika
Do randomizované, dvojitě slepé, placebem kontrolované studie byli zařazeni nemocní po diagnóze první ataky akutní pankreatitidy starší 18 let a po podpisu informovaného souhlasu. Při přijetí byla provedena obvyklá laboratorní a ultrazvukové vyšetření. Vyloučeni byli pacienti s maligním onemocněním, sekundární infekcí jiného původu při přijetí, imunokompromitovaní a nemocní, kteří v době přijetí či 14 dnů před užívali probiotika. Celkem bylo randomizováno 16 pacientů (7 do probiotické skupiny, 9 do placebové skupiny) s diagnózou akutní pankreatitidy, u kterých došlo do 72 hod k vzestupu C - reaktivního proteinu (CRP) nad 150 mg/ l (při vyloučení infekce jako příčiny elevace CRP). Po informaci o výsledcích studie Propatria (viz dále kapitola Diskuze) byla studie přerušena, odslepena a dalších 6 nemocných bylo přímo zařazeno do placebové skupiny (tab. 1). Denně byl sledován klinický stav, základní biochemické vyšetření včetně CRP. Hemokultura z periferní krve i z krve z centrálního venózního katétru, kultivace moči, perianální stěr a hladina endotoxinu v séru byla vyšetřována 3., 7. a 10. den. K umožnění statistického zhodnocení jsme nález v moči a hemokultuře hodnotili jako 1, pokud byl sterilní, a jako 2, bylo li nalezeno patologické agens. Perianální stěr jsme hodnotili jako 1 při příznivém složení střevní flóry s přítomností laktobacilů a bifidobakterií, jako 2 při příznivém složení (poměr mezi aeroby a anaeroby), ale nepřítomnost laktobacilů a bifidobakterií a jako 3, pokud byla nalezena dysmikrobie (přítomnost citrobakterů, proteů apod., převaha aerobních bakterií a nepřítomnost laktobacilů a bifidobakterií). Endotoxin byl stanoven pomocí Limulus amebocytového lysátu (LAL), vodným roztokem amebocytů ostrorepa Limulus polyphemus. V přítomnosti endotoxinu jsou faktory obsažené v LAL aktivovány v proteolytické kaskádě, jejímž důsledkem je rozštěpení umělého bílkovinného substrátu, který je obsažen v LAL (kit LAL Pyrochrome, Cape Cod) [1].
Tab. 1. Charakteristika souboru. 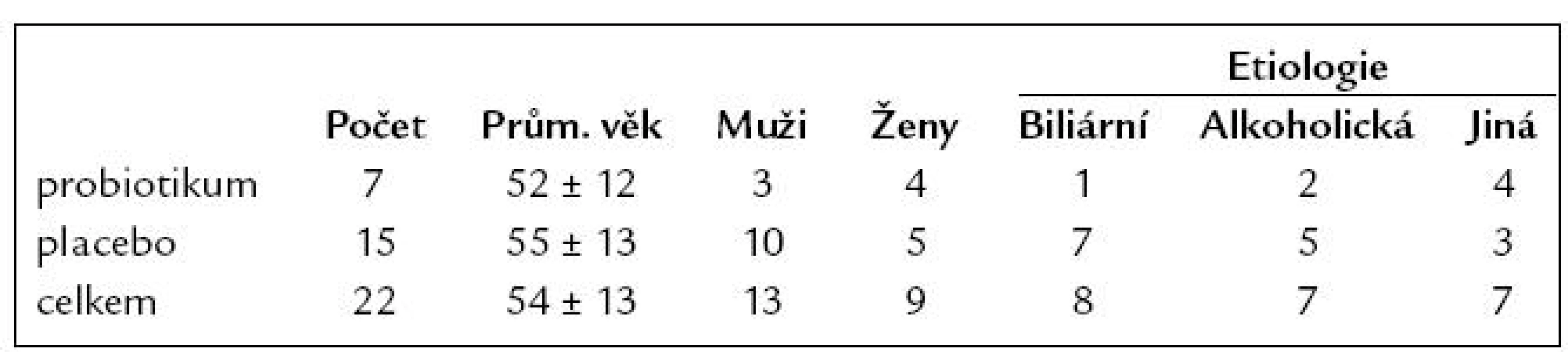
CT vyšetření bylo provedeno nejpozději 5. den od vzniku potíží pacienta a poté po 14 dnech od vyšetření prvního nebo v případě klinického podezření na infekci kolekce, a to včetně tenkojehlové biopsie. Nemocní byli léčeni standardně – tekutiny, časná polymerní enterální výživa kontinuálním režimem (enterální pumpou po dobu 20 hod denně) přes nazojejunální sondu zavedenou zaplaváním či endoskopicky. Podávané probiotikum bylo kombinací 6 probiotických kmenů (Bifidobacterium bifidum, Bifidobacterium infantis, Lactobacillus acidophilus, Lactobacillus casei, Lactobacillus salivarius, Lactobacillus lactis); bylo prokázáno, že tato směs vykazuje velmi široké antimikrobiální spektrum [2]. Placebo či probiotikum bylo podáváno 2krát denně nazojejunální sondou. V případě biliární etiologie byla provedena endoskopická retrográdní cholangiopankreatografie s papilosfinkterotomií. Antibiotika podávána preventivě nebyla.
Výsledky byly statisticky zhodnoceny t-testem.
Výsledky
V našem souboru nezemřel žádný nemocný. Hladina leukocytů a amylázy byla 10. den vyšší ve skupině léčené probiotiky (tab. 2). Mezi oběma skupinami nebyl rozdíl v hladinách CRP 3., 7. a 10. den, prokalcitonin (PCT) byl v normálních mezích (tab. 3). Ve skupině léčené probiotikem byl normalizován nález v perianálním stěru, naopak byl častější výskyt močových infekcí, vyšetření hemokultur bylo vždy negativní (tab. 4). U 3 pacientů z placebové skupiny byla provedena aspirační biopsie tenkou jehlou. Ve všech případech byla zjištěna infekce nekrózy pankreatu. V jednom případě jako patologické agens zachycena Escherichia coli, v dalším případě Acinetobacter lwofii a v posledním Enterococcus faecium. Průměrná doba hospitalizace se nelišila – u léčené skupiny pacientů činila 27 ± 12 dnů, u skupiny s placebem 25 ± 16 dnů. Na potřebu antibiotické léčby podání probiotika nemělo vliv.
Tab. 2. Hladina leukocytů a amylázy. 
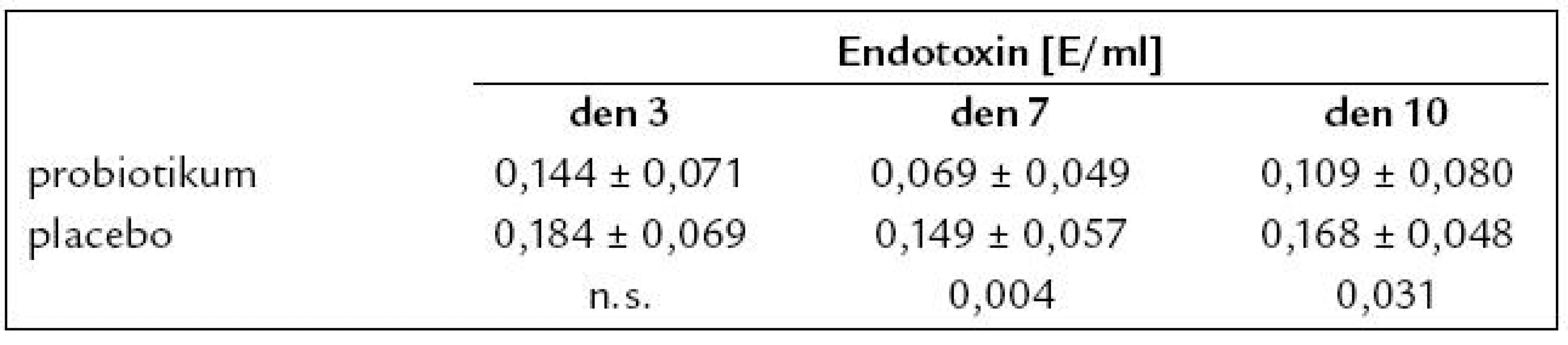
Ač se hladiny endotoxinu mezi oběma skupinami 3. den nelišily, 7. a 10. den byly hladiny endotoxinu výrazně nižší ve skupině léčené probiotikem v porovnání s placebovou skupinou (tab. 5).
Diskuze
Akutní pankreatitida je akutní, primárně neinfekční zánětlivé onemocnění slinivky břišní. Jde o závažnou chorobu nepříliš častou (s incidencí dle různých zdrojů 5 – 40/ 100 000 obyvatel za rok), nicméně počty nemocných se stále zvyšují. Zhruba ve čtvrtině případů jde o pankreatitidu těžkou s řadou závažných komplikací. Přes pokles mortality z 25 – 30 % z let 80. minulého století na nynějších 8 – 10 % je stále závažným medicínským problémem [3].
K časné mortalitě dochází v důsledku oběhového selhání (sekvestrace a těžký intravaskulární deficit tekutin). Častější však bývá moralita pozdní, nejčastěji v důsledku sepse a septického šoku u infikované pankreatické nekrózy (sterilní nekróza pankreatu je spojena s mortalitou kolem 10 %, mortalita infikované nekrotizující pankreatitidy přesahuje 30 a může dosáhnout až 70 %). Infekce pankreatické nekrózy je tedy zásadní pro prognózu akutní pankreatitidy [4].
Infekce se po 1. týdnu objevuje ve 24 % případů nekrotizující AP, po 3. týdnu dokonce v 72 %. V časné fázi onemocnění je imunitní systém v aktivovaném prozánětlivém stavu, v pozdní fázi se vlivem feedbacku nachází naopak ve stavu deprese, proto se infekční komplikace zpravidla objevují v pozdní fázi choroby. Vzniklá sepse je silně určující příčinou multiorgánového selhání a úmrtí. Zdrojem infekce je patrně střevo a infekce vzniká v důsledku zvýšeného bakteriálního přerůstání a s ním spojené bakteriální translokace. Během onemocnění akutní pankreatitidou je funkce slizniční střevní bariéry porušena, což translokaci bakterií usnadňuje.
Jako prevence vzniku infekčních kom-plikací se nabízí preventivní podání antibiotik. Profylaktické podávání antibiotik je však navzdory řadě publikovaných studií [5 – 7] stále diskutabilní a spíše se nedoporučuje, mj. i vzhledem k riziku vzniku rezistence na antibiotika a vzniku oportunních mykotických infekcí. V praxi se používají antibiotika patrně více než méně. Ve Velké Británii se antibiotika profylakticky podávají u více než 80 % pacientů a 24 % lékařů je podává vždy [8]. Vzhledem k tomu, že lehká akutní pankreatitida je choroba s minimální mortalitou, je tato praxe evidentně nesprávná. Dle doporučení American College of Gastroenterology [9] nejsou doposud důkazy podporující rutinní podávání antibiotik jako prevenci infekce u intersticiální, sterilní či u nekrotizující pankreatitidy. Je pochopitelné, že v průběhu 1. týdne či 10 dnů se u nemocných s pankreatickou nekrózou může objevit sepse s leukocytózou, teplotou a/ nebo orgánovým selháním. V tomto období bývají často antibiotika nasazena a současně se pátrá po infekčním orrigu. Pokud jsou však bakteriologická vyšetření negativní (včetně tenkojehlové biopsie z případného pankreatického ložiska) a není li nalezen zdroj infekce, je i v tomto případě doporučeno podávání antibiotik zastavit. Také doporučení Britské gastroenterologické společnosti nejsou jednoznačná [10] a je v nich konstatováno, že v této oblasti neexistuje konsenzus. Zastánci antibiotické profylaxe argumentují studiemi, které při ATB profylaxi nepotvrdily signifikantně vyšší nález mykotických infekcí v tenkojehlových aspirátách z pankreatických nekróz (obvykle pod 10 % a neliší se od kontrolních skupin). I mezi nimi je však jen malá shoda, co se týče výběru antibiotika či doby podávání. Pokud bychom o antibiotické profylaxi uvažovali, je doporučováno 7 – 14denní podání a nemělo by být prodlužováno, není li potvrzen bakteriální zdroj infekce.
Jako další možnost k ovlivnění bakteriální translokace a zábraně vzniku infekcí by se nabízelo podání probiotik. Probiotika jsou definována jako „mono - nebo smíšené kultury živých mikroorganizmů, které, pokud jsou podány člověku, příznivě hostitele ovlivňují zlepšením vlastností vlastní mikroflóry“ [11]. Teoreticky by podání probiotik mělo být výhodné, neboť řadou mechanizmů (produkcí kyseliny mléčné, a tím snižování střevního pH, narušením schopnosti koordinovaného růstu patogenů, adhezí ke střevnímu epitelu – kompetitivní inhibicí, regulací genové exprese či stimulací imunitního systému) jsou schopny redukovat bakteriální přerůstání a bakteriální translokaci.
V experimentu s akutní pankreatitidou u krys vedla modifikace střevní mikroflóry multidruhovým probiotikem k redukci růstu patogenních mikroorganizmů ve střevě, redukci bakteriální translokace do krevního řečiště, sleziny, jater a pankreatu, méně závažnému klinickému průběhu onemocnění, snížení pozdní mortality. V pozdní fázi akutní pankreatitidy je tedy jednoznačně prokázán pozitivní efekt, zatímco vliv na časné komplikace prokázán nebyl [12].
Již v roce 2002 byla publikována maďarská studie s podáváním probiotika u pacientů s akutní pankreatitidou. Jednalo se o studii s celkem 45 pacienty a byl podáván Lactobacillus plantarum 299 po dobu 1 týdne nazojejunální sondou. Infikovaná pankreatická nekróza, event. absces se vyskytly u 1 z 22 pacientů v léčené skupině, naproti tomu bylo 7 postižených pacientů z 23 ve skupině kontrolní. Byl také prokázán pozitivní efekt podávání Lactobacillus plantarum 299 na snížení výskytu sepse a nutnosti chirurgické intervence [13]. Výsledky jsou velmi povzbudivé, nicméně jsou této studii vytýkány některé metodologické nedostatky.
V poslední době se problematikou probiotik v terapii těžké akutní pankreatitidy zabývala jak v experimentální, tak i v klinické rovině řada nizozemských lékařů. V nizozemských nemocnicích také proběhla placebem kontrolovaná dvojitě slepá multicentrická klinická studie Propatria se stejnou směsí probiotik jako ve studii naší. Do studie bylo zařazeno velké množství nemocných; léčených probiotikem bylo 152, placebem 144 nemocných. Výsledky však byly velkým zklamáním. Ve skupině léčené probiotikem byla vyšší mortalita v porovnání se skupinou léčenou placebem (16 % vs 6 %) a nebyl rozdíl ve výskytu infekcí (30 % vs 28 %) [14]. Ve skupině léčené probiotiky se vyskytla 9krát ischemie střevní (8krát s fatálním koncem); v kontrolní skupině s placebem se tato komplikace neobjevila. O výsledcích studie jsme byli informováni ještě před publikováním výsledků, naši studii jsme odslepili a dalším nemocným probiotikum podáváno již nebylo.
V našem, z výše uvedených důvodů malém souboru k těmto komplikacím nedošlo. Probiotikum normalizovalo bakteriální osídlení hodnocené perianálním stěrem. Nalezli jsme výrazné snížení hladiny endotoxinu ve skupině nemocných léčených probiotikem. Endotoxin je ukazatelem bakteriální translokace, a jsou li schopna probiotika skutečně v této indikaci bakteriální translokaci snížit, bylo primárního požadovaného efektu dosaženo.
Je nicméně jasné, že v této chvíli je na základě výsledků nitozemské studie podání probiotik mimo klinické studie u nemocných s akutní pankreatitidou kontraindikováno. Bude nutné kriticky tuto studii zhodnotit, z publikovaných dat není jednoznačně patrná homogenita obou skupin ani délka podávání probiotika po stanovení diagnózy a především před vznikem komplikací. Stejně tak bude nutné kriticky posoudit způsob eventuálního podání probiotik. Na rozvoji střevní ischemie se patrně podílelo poměrně masivní podání probiotik spolu s enterální výživou enterální sondou u kriticky nemocného pacienta. Tito nemocní mají již primárně vysoké riziko vzniku neokluzivní mezenterické ischemie. Je otázkou, zda by jiný způsob podání či podání jen u nemocných s parenterální výživou nebyly schopny tuto závažnou komplikaci eliminovat.
Závěr
Možno konstatovat, že preventivní po-dávání probiotik spolu s enterální výživou v průběhu těžké akutní pankreatitidy je v současné době kontraindikováno. Vzhledem k prokázanému pozitivnímu efektu probiotik na bakteriální translokaci je však do budoucna třeba hledat metodiku, která by možný negativní vliv probiotik v této indikaci mohla eliminovat. Přesnější odpovědi mohou přinést jen další validní studie v budoucnu.
Práce byla podpořena Interní grantovou agenturou Ministerstva zdravotnictví ČR (grant č. NR/ 9310 - 3).
prof. MUDr. Jan Lata, CSc.
www.fnbrno.cz
e-mail: jlata@fnbrno.czDoručeno do redakce: 20. 11. 2009
Přijato po recenzi: 7. 12. 2009
Zdroje
1. Bauer TM, Schwacha H, Steinbruckner B et al. Small intestinal bacterial overgrowth in human cirrhosis is associated with systemic endotoxemia. Am J Gastroenterol 2002; 97 : 2364 – 2370.
2. Timmerman HM, Koning CJM, Mulder Let al. Monostrain, multistrain and multispecies probiotics. A comparison of functionality and efficacy. Int J Food Microbiol 2004; 96 : 219 – 233.
3. Neoptolemos JP, Rarety M, Finch M et al. Acute pancreatitis: the substantial human and financial costs. Gut 1998; 42 : 886 – 891.
4. Baron TH, Morgan DE. Acute necrotizing pancreatitis. N Engl J Med 1999; 340 : 1412 – 1417.
5. Isenmann R. Prophylactic antibiotik treatment in patients with predicted severe acute pankreatitis: a placebo ‑ controlled, double‑blind trial. Gastroenterology 2004; 126 : 997 – 1004.
6. Mazaki T, Ishii Y, Takayama T. Meta‑analysis of prophylactic antibiotic use in acute necrotizing pancreatitis. Br J Surg 2006; 93 : 674 – 678.
7. Špičák J, Hejtmánková S, Hubaczová Met al. Antibiotická profylaxe infekčních komplikací u akutní pankreatitidy – výsledky randomizované studie s meropenemem. Čes Slov Gastroent Hepatol 2003; 57 : 222 – 227.
8. Powell JJ, Campbell E, Johnson CD et al. Survey of antibiotic prophylaxis in acute pancreatitis in the UK and Ireland. Br J Surg 1999; 86 : 320 – 328.
9. Banks BA, Freeman ML et al. Practice Guidelines in Acute Pankreatitis. Am J Gastroenterol 2006; 101 : 2379 – 2400.
10. UK Working Party on Acute Pankreatitis. UK guidelines for the management of acute pancreatitis. Gut 2005; 54; 1 – 9.
11. Havenaar R, Ten Brink B, Huisin’t Veld JHJ. Selection of strains for probiotic use. In: Fuller R (ed): Probiotics: the scientific basis. London: Chapman and Hall 1992 : 209 – 224.
12. van Minnen LP. Acute pancreatitis – Surgery, pathophysiology, probiotic prophylaxis. The Netherlands: Gildeprint Drukkerijen BV, Enschede 2006.
13. Olah A, Belagyi T, Issekutz A et al. Randomized clinical trial of specific lactobacillus and fibre supplement to early enteral nutrition in patients with acute pancreatitis. Br J Surg 2002; 89 : 1103 – 1107.
14. Besselink MGH, van Santvoort HC, Buskens E et al. Probiotic prophylaxis in predicted severe acute pancreatitis: a randomised, double‑blind, placebo - controlled trial. Lancet 2008; 371 : 651 – 659.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2010 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Dávkování a správná titrace dávky pregabalinu
-
Všechny články tohoto čísla
- Výskyt reumatických manifestácií a orgánovo nešpecifickej autoimunity u chorých s autoimunitnou tyreopatiou
- Probiotika u akutní pankreatitidy – randomizovaná, placebem kontrolovaná, dvojitě slepá studie
- Rizika dlouhodobé antisekreční terapie
- Přímý inhibitor reninu aliskiren v léčbě kardiovaskulárních a renálních onemocnění
- Endokanabinoidní systém a ovlivnění trombogeneze
- Antitrombotická terapie v graviditě
- Centrální diabetes insipidus u dospělých osob – první příznak histiocytózy z Langerhansových buněk a Erdheimovy‑Chesterovy choroby. Popis tří případů a přehled literatury
- Kazuistika mladého pacienta s konstriktivní perikarditidou se subakutním průběhem
- Infikovaný myxom jako příčina akutní infekční endokarditidy
- Přehodnocení doporučení pro diagnostiku a léčbu hypertenze
- Jubileum Ing. Kataríny Derzsiovej
-
Riečanský I. Aterosklerotické choroby. Epidemiológia a prevencia z pohľadu klinickej praxe
Klener P., Klener jr. P. Nová protinádorová léčiva a léčebné strategie v onkologii - Výskyt revmatických manifestací a orgánově nespecifické autoimunity u nemocných s autoimunitní tyreopatií – editorial
- Několik poznámek k problematice infikovaného myxomu – editorial
- Analýza a srovnání souborů nositelů implantabilního kardioverteru- defibrilátoru v primární a sekundární prevenci
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Centrální diabetes insipidus u dospělých osob – první příznak histiocytózy z Langerhansových buněk a Erdheimovy‑Chesterovy choroby. Popis tří případů a přehled literatury
- Rizika dlouhodobé antisekreční terapie
- Kazuistika mladého pacienta s konstriktivní perikarditidou se subakutním průběhem
- Přímý inhibitor reninu aliskiren v léčbě kardiovaskulárních a renálních onemocnění
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání