-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaTrombóza u pacienta s lupusovou nefritídou
Thrombosis in patient with lupus nephritis
Kidney involvement in systemic lupus erythematosus (SLE) is common. The incidence of venous thrombosis in SLE ranges from 5–15 %. Venous thrombosis in lupus nephritis associated with nephritic syndrome or antiphospholipid antibody syndrome is reported in 30–35 %. Detection of antiphospholipid antibodies in the serum of patients with lupus nephritis is useful to identify patients at risk of thrombotic events.
Venous thromboembolism is also increased in lupus patients who have a history of smoking at the time of diagnosis. Lupus nephritis with nephrotic syndrome is not infrequently encountered at the point of diagnosis of SLE, but venous thrombosis as the first manifestation of SLE is rare.
Herein we present our clinical experience in a young men with SLE with venous thrombosis and onset arterial hypertension as the first manifestations of lupus nephritis.Key words:
systemic lupus erythematosus, thrombosis, lupus nephritis, antiphospholipid antibodies.
Autoři: M. Kučera; E. Hirnerová
Působiště autorů: Prednosta: Prof. MUDr. Andrej Dukát, CSc., FESH ; II. interná klinika LFUK a UN, Bratislava
Vyšlo v časopise: Prakt. Lék. 2011; 91(2): 106-109
Kategorie: Kazuistika
Souhrn
Obličky sú často poškodené pri systémovom lupus erythematosus (SLE). Venózne trombózy sa u pacientov so SLE vyskytujú asi v 5–15 % prípadov. V prítomnosti nefrotického syndrómu alebo antifosfolipidových protilátok sa pri lupusovej nefritíde vyskytujú venózne trombózy u 30–35 % prípadov. Prítomnosť antifosfolipidových protilátok u pacientov s lupusovou nefritídou predstavuje riziko trombotických príhod.
Venózny tromboembolizmus je častejší aj u pacientov, ktorí v čase stanovenia diagnózy fajčili. Nefrotický syndróm nie je bežne zistiteľný na začiatku lupusovej nefritídy, ale venózne trombózy môžu byť zriedkavo prvým prejavom SLE.
V našej kazuistike opisujeme prípad mladého muža so SLE, ktorého prvou klinickou manifestáciou bola hlboká flebotrombóza ľavej dolnej končatiny a artériová hypertenzia.Kľúčové slová:
systémový lupus erytematosus, trombóza, lupusová nefritída, antifosfolipidové protilátky.Úvod
Systémový lupus erythematosus (SLE) je pleomorfný klinicko-laboratórny syndróm, ktorý diagnostikujeme u osôb spĺňajúcich aspoň 4 kritériá American College of Rheumatology. Používajú sa diagnostické kritériá z roku 1982 a doplnené v roku 1997 (tab. 1). (1).
Tab. 1. Klinické prejavy a diagnostické kritériá SLE (American College of Rheumatology) 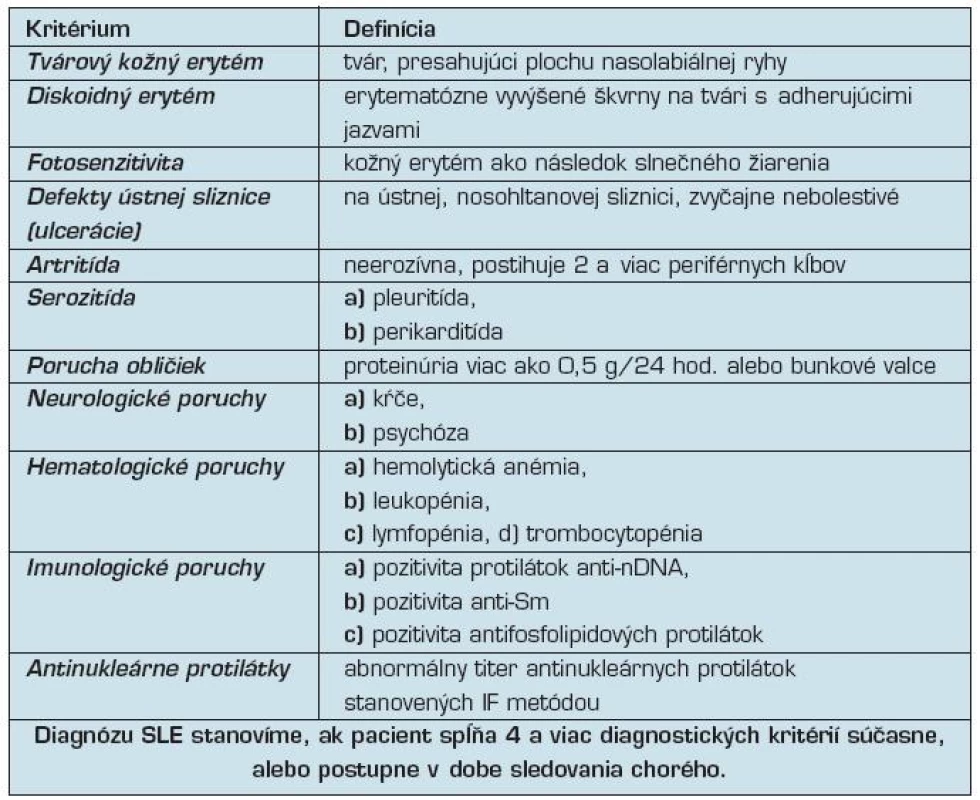
U niektorých pacientov však musíme pristúpiť k liečbe, aj keď nespĺňajú všetky kritériá, ak sa u nich plne vyvinie klinický obraz (hemolytická anémia, lupusová nefritída). Klinicky manifestné postihnutie obličiek (lupusová nefritída) s proteinúriou, erytrocytúriou a cylindrúriou má asi polovica chorých so SLE, ale podľa výsledkov histologického vyšetrenia bioptických vzoriek obličiek, má každý pacient určité glomerulárne abnormality (2).
Vyšetrenie bioptickej vzorky obličiek by sa malo realizovať u všetkých pacientov s lupusovou nefritídou. Rozlišuje sa 6 tried glomerulonefritíd pri SLE (tab. 2). (3).
Tab. 2. Klasifikácia lupusovej nefritídy podľa komisie WHO 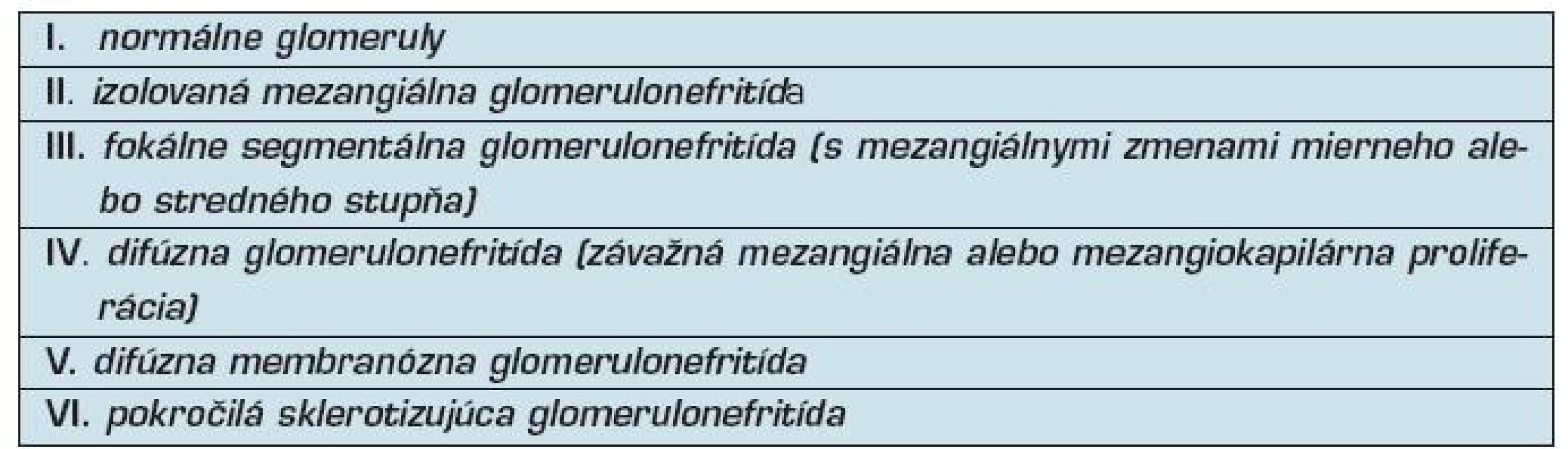
Veľa pacientov so SLE, ale s negatívnymi antinukleárnymi protilátkami má nízke titre anti-Ro protilátok. Výskyt antifosfolipidových protilátok je však častejší (26 až 40 %) a je považovaný za rizikový faktor trombotických príhod a potratov (4, 5). V ich prítomnosti boli popísané aj viaceré obličkové ochorenia:
- artériová hypertenzia,
- nefrotický syndróm,
- stenóza renálnych artérií,
- infarkt obličiek,
- trombóza renálnych vén,
- akútna alebo chronická trombotická mikroangiopatia, a
- nefropatia asociovaná s antifosfolipidovým syndrómom (6, 7).
Iní autori vo svojich prácach poukazujú na zhoršovanie renálnych parametrov (kreatinín, proteinúria) a vyššiu pravdepodobnosť progresie obličkového zlyhávania u pacientov s antifosfolipidovými protilátkami (8, 9). Tieto protilátky sa považujú aj za príčinu často sa vyskytujúcich mikrotrombov (20,2 %) u pacientov s lupusovou nefritídou (10).
Prezentujeme prípad mladého pacienta, u ktorého sa spočiatku vyskytla hlboká flebotrombóza dolnej končatiny a neskôr sa vyvinula lupusová nefritída aj s pozitívnymi antifosfolipidovými protilátkami.
Kazuistika
Dvadsaťpäťročný pacient s anamnézou prekonanej hlbokej venóznej trombózy ľavej dolnej končatiny pred dvoma rokmi, na chronickej antikoagulačnej liečbe warfarínom, bol prijatý na našu kliniku za účelom diferenciálnej diagnostiky bolestí na hrudníku. Terajšie ochorenie začalo febrilitami do 38 °C spojenými s náhlou bolesťou celej ľavej hornej končatiny, s pocitom opuchu a bolesťou ľavej časti hrudníka, ktoré sa zvýrazňovali s nádychom. Iná klinická symptomatológia u pacienta nebola prítomná.
V rodinnej anamnéze sa nevyskytli tromboembolické príhody.
Pacient v čase stanovenia diagnózy fajčil 20 cigariet denne.
Pred príchodom na našu kliniku bol zrealizovaný onkologický skríning a testy na trombofíliu, ktoré boli negatívne. Príčina hlbokej flebotrombózy u mladého pacienta teda zostala nejasná a pri preventívnych prehliadkach u obvodného lekára dominovala arteriová hypertenzia do 150/90 mm Hg a zvýšená sedimentácia.
Pri prijatí bol fyzikálny objektívny nález až na mierny erytém v oblasti tváre, diskrétne perimaleolárne opuchy dolných končatín a krvný tlak 155/90 mm Hg, bez patologických zmien.
V laboratórnom obraze sa zistila významná proteinúria s erytrocytúriou na tri kríže, sedimentácia 86/90, hranične zvýšená hladina kreatinínu (kreatinín 123,3 ∝mol/l) so sklonom k hyperkaliémii (kálium od 5,24 do 5,63 mmol/l), hypoalbuminémia a anémia normocytová, normochrómna, ľahkého stupňa (hemoglobín 118 g/l). C-reaktívny proteín bol 22,16 mg/l.
Röntgenová snímka srdca a pľúc bola negatívna. Vyšetrenie na fokusy a kultivačné vyšetrenia boli taktiež negatívne. Ďalšie zobrazovacie vyšetrenia (USG brucha, echokardiografické vyšetrenie) bez významnej patológie.
Počas hospitalizácie sa u pacienta striedali subfebrility s popoľudňajšími výstupmi teploty do 38 °C. V moči sa zistila proteinúria do 6 gramov za deň pri opätovne negatívnom kultivačnom náleze moču a mierny vzostup dusíkatých látok. Pre podozrenie na systémové ochorenie spojiva sme doplnili skríning autoprotilátok.
V imunologickom profile zisťujeme pozitivitu protilátok antinukleárnych (ANA), proti dvojvláknovej DNA (anti dsDNA), antihistónové a antinukleozómové protilátky, nízke hladiny zložiek komplementu C3, C4, zvýšenú hladinu imunoglobulínov (IgA a IgE), reumatoidný faktor (RF) bol opakovane negatívny. Vzhľadom na nefrotický syndróm pri suspektnej sekundárnej glomerulonefritíde so sprievodnou pleuritídou, ktorá bola pravdepodobnou príčinou bolestí na hrudníku, pozitivitu autoprotilátok suponujeme u pacienta sytémové ochorenie spojiva a v rámci diferenciálnej diagnostiky realizujeme biopsiu obličky. V punktáte sme zachytili 40 glomerulov. Svetelným mikroskopom sme detekovali tzv. „wire loops“, ktoré znamenajú nahromadenie subendotelových depozitov po celom obvode kapiláry (obr. 1).
Obr. 1. „Wire loops“, nahromadenie subendotelových depozitov po celom obvode kapiláry, typický obraz lupusovej nefritídy 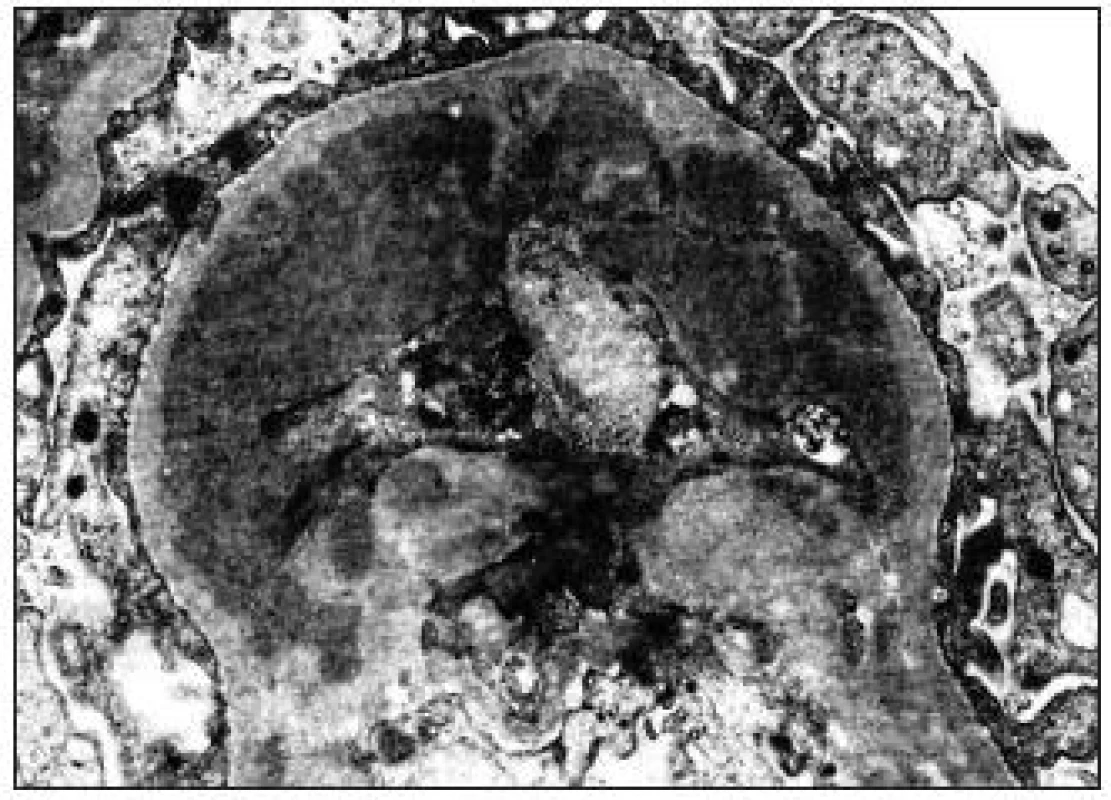
Histologicky v nich nachádzame predovšetkým fokálne zmnoženie nielen mezangiálnych buniek, ale aj prítomnosť polymorfonukleárov s náznakmi nekróz, bez čerstvých trombóz (obr. 2a, 2b).
Obr. 2a, b. Biopsia obličky, elektrónogramy. Zhrubnutá glomerulárna bazálna membrána so subepitelovými, intramembranóznymi a subendotelovými depozitmi. (Publikované so súhlasom RNDr. Nyitrayovej, Cytopathos, Bratislava). 
Imunoflorescenčne sme vyšetrili 20 glomerulov s nálezom subepitelových, intramembranóznych a subendotelových depozitov IgG, IgA, IgM, C1q, C3, C4 a fibrinogénu. (obr. 3a, 3b, 3c, 3d). Depozity boli aj v stenách ciev interstícia.
Obr. 3a, b, c, d. Biopsia obličky, imunofluorescencia. Granulárne subendotelové, intramembranózne a subepitelové depozity silnej intenzity IgG, C1q a pri C4 depozity aj v stenách ciev interstícia, zvýraznené interstícium pri fibrinogéne (Publikované so súhlasom RNDr. P. Gomolčáka, PhD., Cytopathos, Bratislava). 
Na základe celkového priebehu ochorenia a výsledkov zrealizovaných vyšetrení sme diagnostikovali lupusovú nefritídu, typ III B (fokálna proliferatívna glomerulonefritída). Pre anamnézu trombózy u nášho pacienta sme doplnili aj vyšetrenie antifosfolipidových protilátok s nálezom pozitivity lupus antikoagulans (LAK), anti β2 glykoproteínu (β2GP I) a antikardiolipínových protilátok (ACLA).
Liečba
U pacienta bola započatá perorálna kortikoterapia Prednizonom v dávke 80 mg denne, ktorú sme postupne redukovali na 20 mg denne v kombinácii s cyklofosfamidom 100 mg denne, liečba sekundárnej nefrogénnej arteriovej hypertenzie (sartan, selektívny betablokátor) a v spolupráci s nefrológom aj liečba chronického obličkového zlyhávania. Neskôr bola imunosupresívna liečba zmenená z cyklofosfamidu na azatioprin 100 mg denne.
V laboratórnom obraze sme zaznamenali postupné zlepšovanie renálnych parametrov, vzostup albumínu v sére, pacient bol bez edémov, mal stabilizované hodnoty tlaku krvi a klesla hodnota kvantitatívnej proteinúrie na 0,4 gramov. Pacient bol dispenzarizovaný v rajónnej reumatologickej ambulancii s pravidelnými kontrolami klinického a laboratórneho statusu. Po konzultácii s hematológom sme naďalej pokračovali v perorálnej antikoagulačnej liečbe warfarínom.
Diskusia
Na priebehu ochorenia zachytenom v kazuistike možno vidieť, ako dôležité je myslieť aj na lupusovú nefritídu ako zriedkavú príčinu trombózy pri prítomnosti antifosfolipidových protilátok. Systémový lupus erythematosus je najčastejšou sekundárnou príčinou antifosfolipidového syndrómu. U pacientov so SLE sa prevalencia antifosfolipidových protilátok zvyšuje s dobou sledovania a s počtom testovaných vzoriek. U SLE pacientov sa odhaduje, že vznik APS, teda vznik trombofilnej príhody, možno pozorovať u 50–70 % pacientov pri 20 ročnom sledovaní (11). Detekcia APS protilátok u pacientov s lupusovou nefritídou je užitočná na odhalenie zvýšeného rizika trombotických príhod.
Nutnosť podávania, dĺžka a intenzita antikoagulačnej alebo antiagregačnej liečby u pacientov s lupusovou nefritídou a pozitívnymi APS protilátkami, sú doposiaľ veľmi otvorené otázky a odpovede na ne sa skôr odvíjajú od osobných skúseností jednotlivých autorov. V prípade zvýšeného rizika trombotických príhod, ktoré u pacientov so SLE a pozitivitou antifosfolipidových protilátok je, môžeme použiť hydroxychlorochin a acetylsalicylovú kyselinu. V situácii vysokého rizika (imobilizácia, popôrodné obdobie) je antikoagulačná liečba samozrejme doporučovaná (12). U nášho pacienta sme sa vzhľadom na pozitivitu antifosfolipidových protilátok a anamnézu už prekonanej trombózy rozhodli pre antikoagulačnú liečbu.
Venózny tromboembolizmus (VTE) je častejší u pacientov, ktorí v čase stanovenia diagnózy lupusovej nefritídy fajčili. Pacienti s lupusovou nefritídou a lupus antikoagulant (LA) majú približne 6x vyššie riziko VTE než pacienti bez LA, zatiaľ čo pacienti s antikardiolipínovými protilátkami (ACLA) a lupusovou nefritídou majú dvojnásobné riziko VTE než bez ACLA (13).
Artériová hypertenzia, ktorá je u pacientov s lupusovou nefritídou častá, môže byť spojená s prítomnosťou antifosfolipidových protilátok. Správna kontrola artériovej hypertenzie je dôležitá pre dobrú prognózu pacientov s lupusovou nefritídou.
Účasť obličiek (lupusová nefritída) má rozhodujúci význam pre plánovanie liečby a pre prognózu vývoja ochorenia. Zlá prognóza je hlavne pri stupni IV a VI, pretože často dochádza k zlyhaniu obličiek.
Záver
Pri poslednom vyšetrení bol fyzikálny nález v norme, bez kožných a kĺbnych prejavov, pacient prestal fajčiť, bol afebrilný, normotenzný, kardiopulmonálne kompenzovaný, bez opuchov, so stabilizovanou hmotnosťou. Laboratórne parametre vykazovali normálne hodnoty hemoglobínu, dusíkatých látok a v moči bola len mierna proteinúria.
Správne stanovená diagnóza po splnení diagnostických kritérií nám v súčastnosti dáva možnosť zahájiť kauzálnu liečbu, ktorá dané ochorenie suprimuje až do prijateľnej klinickej remisie a dovoľuje pacientom viesť plnohodnotný život pri úprave životosprávy, za pravidelného sledovania klinických, laboratórnych parametrov ochorenia a eventuálne nežiadúcich účinkov bazálnej imunoterapie. Nevyhnutne však potrebujeme dôkazy, ktoré by mohli jednoznačne vyzdvihnúť niektoré liečebné postupy.
MUDr. Kučera Marek
II. interná klinika LFUK a UNBA
Mickiewiczova 13
813 69 Bratislava
marekucera@gmail.com
Zdroje
1. Révayová, I. Klinické prejavy systémového lupus erytematozus. Via Practica, 2005, 2, s.86-88.
2. Austin, H.A., Boumpas, D.T., Vaughan, E.M. et al. Predicting renal outcomes in severe lupus nephritis: contributions of clinical and histological data. Kidney 1994, 45, p. 544-550.
3. Lukáč, J., Rovenský, O., Lukáčová, O. Systémový lupus erythematosus. Vnitř. Lék. 2006, 7, s. 702-710.
4. Tsuruta, Y., Uchida, K., Itabashi, M. et al. Antiphospholipid Antibodies and Renal Outcomes in Patients with lupus Nephritis. Inter Med, 2009, 48, p. 1875-1880.
5. Moroni, G., Ventura, D., Riva, P. et al. Antiphospholipid antibodies are associated with an increased risk for chronic renal insufficiency in patients with lupus nephritis. Am. J. Kidney Dis. 2004, 43, p. 28-36.
6. Nochy, D., Daugas, E., Droz, D. et al. The intrarenal vascular lesions associated with primary antiphospholipid syndrome. J. Am. Soc. Nephrol. 1999, 10, p.507-518.
7. Daugas, E., Nochy, D., du Hurong, L.T. et al. Antiphospholipid syndrome nephropathy in systemic lupus erythematosus. J. Am. Soc. Nephrol. 2002, 13, p. 45-52.
8. Bhaudari, S., Haruden, P., Brownjohn, A.M. et al. Association of anticardiolipin antibodies with intraglomerular thrombi and renal dysfunction in lupus nephritis. QJM, 1998, 91, p. 401-409.
9. Moroni, G., Ventura, D., Riva, P. et al. Antiphospholipid antibodies are associated with an increased risk for chronic renal insufficiency in patients with lupus nephritis. Am. J. Kidney Dis. 2004, 43, p. 28-36.
10. Zheng, M., Chen, Y., Ao, W. et al. Antiphospholipid antibody profiles in lupus nephritis with glomerular microtrombosis: a prospective study of 124 cases. Arthritis Research & Therapy 2009, 11, R 93.
11. Levine, J.S., Branch, D.W., Rauch, J. et al. The antiphospholipid syndrome. N. Engl. J. Med. 2002, 346, p. 752-763.
12. DeGroot, PG, Derksen, R.W. Antiphospholipid antibodies: update on detection, patophysiology, and treatment. Curr. Opin. Hematol. 2004, 11, p. 165-169.
13. Wahl, D.G, Guillemin, F, Maistre, E. Risk for venous thrombosis related to antiphospholipid antibodies in systemic lupus erythematosus – A meta-analysis. Lupus 1997, 6, p. 467-473.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2011 Číslo 2- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
-
Všechny články tohoto čísla
- Souvislosti mezi internetem, návykovými látkami a hazardem
- Plicní embolie jako paraneoplastický projev melanomu cévnatky
- Trombóza u pacienta s lupusovou nefritídou
- Další přípravek proti kouření
-
Jan Evangelista Purkyně a Jan Amos Komenský
Přínos profesora fyziologie české literární historii -
Miniportréty slavných českých lékařů
Zakladatel české psychiatrie profesor MUDr. Karel Kuffner - Cesta ke kvalitnímu a bezpečnějšímu zdravotnictví
-
Unikátní komunikační intranet
České internistické společnosti ČLS JEP - Nová možnost léčby raných stádií zubního kazu snižuje nutnost ošetření vrtáním
- JUBILEA
-
Základy kognitivní, afektivní a sociální neurovědy
II. Empatie - BLOODCHIP(R) – testy zvyšující bezpečnost krevní transfuze
- Pasivní kouření a otitis media
- Antiagregační léčba – přehled preparátů, přínos klinické praxi a možnosti stanovení rezistence na léčbu
- Diabetes mellitus 2. typu – „vaskulárne ochorenie“
- Autoimunitní hemolytické anémie
- Prenatální diagnostika vrozených vad v České republice – aktuální data
- Tuky – metaanalýzy, nové doporučené dávky, novinky v legislativě 2009/2010
- Nanomateriály a ochrana zdraví na pracovištích
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Antiagregační léčba – přehled preparátů, přínos klinické praxi a možnosti stanovení rezistence na léčbu
- Autoimunitní hemolytické anémie
-
Základy kognitivní, afektivní a sociální neurovědy
II. Empatie - JUBILEA
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



