-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaDiabetes mellitus 2. typu – „vaskulárne ochorenie“
Diabetes mellitus of 2. type – vascular disease
The prevalence of type 2 diabetes mellitus is growing and it has become the non-infectious pandemia of the 21th century arround the world. In the past the diabetics were dying predominantly due to the acute complications. Nowadays the late vascular complications are the main cause of morbidity and mortality of the diabetics. Diabetics are compared to the non-diabetics in 2 to 4 fold higher risk of the development of the coronary artery disease, they are 3 to 5 times more often endagered in vascular brain events and the risk of the lower leg amputations is 20 to 40 fold higher in patients with diabetes compared to common population.
These macrovascular complications are the cause of mortality in 75 % of the diabetics.
The main aim of the article is to focus on the late vascular diabetes complications and to refer to the difference of their clinical manifestation compared to the non-diabetic population.Key words:
diabetes mellitus, complications, macroangiopatitis, aterosclerosis.
Autoři: D. Kmecová 1; M. Kozárová 2; M. Rašiová 3; E. Szabóová 2; J. Kmec 1
Působiště autorů: Angiocare s. r. o., Neštátna angiologická ambulancia Košice, Biela , SR , Vedúci: MUDr. Július Kmec, CSc. 1; IV. interná klinika, Fakultná nemocnica L. Pasteura, Košice, SR, Prednosta: prof. MUDr. Ivan Tkáč, PhD. 2; Doliečovacie oddelenie Fakultná nemocnica L. Pasteura, Košice, SR, Primár: MUDr. Jana Kaffanová 3
Vyšlo v časopise: Prakt. Lék. 2011; 91(2): 78-81
Kategorie: Postgraduální vzdělávání
Souhrn
Prevalencia diabetes mellitus 2. typu presvedčivo stúpa a stáva sa celosvetovou neinfekčnou pandémiou 21. storočia. Kým v minulosti diabetici zomierali na akútne komplikácie tohto ochorenia, dnes sú hlavnou príčinou morbidity a mortality diabetikov predovšetkým neskoré cievne komplikácie. Diabetici majú v porovnaní s nediabetikmi 2–4 krát vyššie riziko vzniku ischemickej choroby srdca, sú 3–5 krát častejšie ohrození vývojom ischemickej cievnej mozgovej príhody a riziko amputácií dolných končatín je u týchto pacientov 20–40 krát vyššie v porovnaní s bežnou populáciou.
Tieto makrovaskulárne komplikácie sú príčinou úmrtia takmer u 75 % diabetikov.
Cieľom článku je poukázať na neskoré cievne komplikácie diabetu a odlišnosť ich klinickej manifestácie v porovnaní s nediabetickou populáciou.Klíčová slova:
diabetes mellitus, komplikace, makroangiopatia, ateroskleróza.Úvod
Diabetes mellitus je civilizačná choroba, ktorej výskyt dosiahol v súčasnosti pandemický charakter. Kým v roku 1985 bolo vo svete evidovaných asi 30 miliónov diabetikov, v roku 2003 ich už bolo 194 miliónov, a ak sa tento trend nepodarí spomaliť, prognózy uvádzajú, že v roku 2025 počet evidovaných pacientov presiahne 333 miliónov (22). Hlavný nárast diabetu sa predpokladá najmä v rozvojových krajinách, kde bude v roku 2025 žiť až 75 % diabetikov (21).
V Slovenskej republike bolo v roku 2007 hlásených 324 918 diabetikov (34), čo je viac ako 50% nárast v priebehu 20 rokov.
V Českej republike sa v roku 2008 na diabetes liečilo 774 000 osôb, takmer 8 % populácie, o 19 000 viac ako v roku 2007 a v porovnaní s rokom 2000 o 120 000 viacej (16). V roku 2009 bolo v Českej republike novodiagnostikovaných 29 000 diabetičiek a 27 000 diabetikov (23), od roku 1980 sa počet diabetikov v Českej republike viac než zdvojnásobil (16).
V minulosti, do doby objavenia inzulínu Bantingom a Bestom v r. 1921, diabetici zomierali prevažne na akútne komplikácie tohto ochorenia (hyperglykemické kómy). V súčasnosti sú hlavnou príčinou mortality diabetikov predovšetkým neskoré makroangiopatické komplikácie, ktoré sú príčinou úmrtia takmer troch štvrtín diabetikov (31, 8).
Diabetes skracuje očakávanú dobu života u mužov nad 50 rokov o 7,5 roka a u žien dokonca o 8,2 roka (8). Diabetes mellitus je dnes chronickým celoživotným ochorením, ktoré významne nepriaznivo ovplyvňuje kvalitu a dĺžku života postihnutých jedincov v dôsledku neskorých cievnych komplikácií.
Neskoré cievne komplikácie u diabetikov
Tradične sa cievne komplikácie u diabetikov rozdeľujú na mikrovaskulárne – diabetická mikroangiopatia a makrovaskulárne – diabetická makroangiopatia (tab. 1). Tieto komplikácie majú za následok zvýšenú morbiditu a mortalitu diabetikov v porovnaní s nediabetickou populáciou (24, 25) a zodpovedajú za 80 % úmrtí a 75 % hospitalizácií diabetikov (2).
Tab. 1. Neskoré cievne komplikácie diabetes mellitus 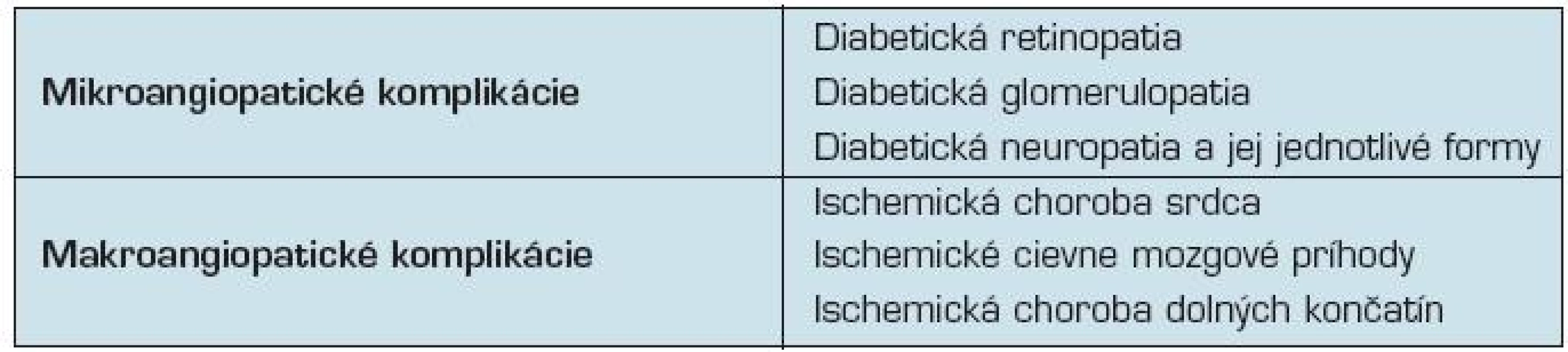
Diabetická makroangiopatia
Diabetická makroangiopatia je súhrné označenie pre aterosklerotické prejavy na veľkých (elastických a muskulárnych) tepnách u diabetikov (27). Morfologicky sa aterosklerotický proces u diabetikov podstatne neodlišuje od aterosklerózy u nediabetikov, existujú ale určité kvantitatívne rozdiely (27):
- 2–4 krát častejší výskyt,
- rovnaké postihnutie u mužov a žien,
- vznik v mladšom veku,
- rýchlejšia progresia, a
- difúznejšie postihnutie, vrátane malých ciev.
Postihnuté sú koronárne, cerebrálne a periférne cievy s klinickou manifestáciou v zmysle
- ischemickej choroby srdca,
- cievnych mozgových príhod, a
- ischemickej choroby dolných končatín.
Etiopatogenéza vaskulárnych komplikácií u diabetikov
Mechanizmus vzniku a akcelerácie aterosklerózy u diabetikov stále nie je jednoznačne jasný a je predmetom intenzívneho výskumu. Hoci lipoproteíny zohrávajú dôležitú úlohu vo vývoji vaskulárnych komplikácií pri diabete, plne nevysvetľujú vysoké riziko a akcelerovaný priebeh aterosklerózy v cievnom systéme diabetikov. Narušený metabolický stav, ktorý sprevádza diabetes, predovšetkým
- chronická hyperglykémia,
- dyslipidémia, a
-
inzulínová rezistencia,
spôsobuje dysfunkciu arteriálnej steny s poškodením buniek endotelu, hladkej svaloviny a trombocytov.
Pri rozvoji cievnych zmien u diabetikov sa zásadným spôsobom uplatňuje porucha endotelových buniek, ktoré sú poškodené dlhotrvajúcou hyperglykémiou. Dostupné údaje poukazujú na fakt, že hyperglykémia zvyšuje kardiovaskulárne riziko u diabetikov 1. aj 2. typu, a to nezávisle od ostatných rizikových faktorov aterosklerózy, významnejšiu úlohu zohráva postprandiálna hyperglykémia než glykémia nalačno (20).
Zvýšenú ponuku glukózy pri diabete organizmus využíva alternatívnym spôsobom spracovania, a to polyolovou metabolickou cestou; glukóza sa premieňa na intermediárny alkohol sorbitol, ktorého hromadenie spôsobuje zvyšovanie intracelulárneho osmotického tlaku, čo pre bunky znamená nebezpečenstvo poškodenia zo vznikajúcich kyslíkových radikálov.
Pri hyperglykémii dochádza k neenzýmovej glykácii bielkovín, výsledkom ktorej sú tzv. konečné produkty pokročilej glykácie (advanced glycation endproducts, AGE) – bielkoviny so zmenenou štruktúrou, ktoré sa viažu na špecifické receptory prítomné aj na bunkách endotelu. Naviazaním na nich sa uvoľňuje silný vazokonstrikčný peptid endotelín-1 a aktivuje sa koagulácia. Výsledkom je zmena funkcie endotelu vedúca k silnej vazokonstrikcii a fokálnej trombóze.
Pri diabete zároveň dochádza k autooxidácii glukózy, ktorá je silným zdrojom reaktívnych kyslíkových foriem, výsledkom je znížená aktivita vazodilatačného oxidu dusnatého NO a zvýšená tvorba vazokonstrikčných látok.
Porucha endotelu u diabetikov sa prejavuje komplexnou poruchou jeho funkcie. Charakterizuje ju
- znížená vazodilatačná schopnosť (dôsledkom poklesu tvorby oxidu dusnatého NO, zníženou syntézou a uvoľňovaním vazodilatačného prostacyklínu PGI2, zvýšenou koncentráciou vazokonstrikčne pôsobiaceho endotelínu 1 a angiotensinu 2),
- zvýšená permeabilita,
- zvýšená adhezivita (spojená so zvýšenou produkciou adhezívnych proteínov, ako sú von Willebrandov faktor, P a E selektín, adhezívne molekuly typu ICAM-1, VCAM-1).
V patogenéze cievnych komplikácií u diabetikov sa veľká pozornosť venuje aj prítomným hematologickým zmenám:
- zvýšená rigidita erytrocytov,
- porucha funkcie trombocytov,
- hyperfibrinogenémia,
- zvýšená syntéza, a
- uvoľňovanie koagulačných faktorov.
Následkom týchto zmien sa u diabetikov zvyšuje krvná viskozita, dochádza k posunu homeostatickej rovnováhy k prokoagulačnému stavu.
Diabetes a ischemická choroba srdca
Je známym faktom, že diabetici majú zvýšené relatívne riziko vývoja kardiovaskulárnych ochorení v porovnaní s nediabetikmi (21), viac ako 50 % diabetikov zomiera na ischemickú chorobu srdca, diabetes mellitus 2. typu sa často prvýkrát diagnostikuje práve v súvislosti s manifestnou koronárnou príhodou (3).
Podľa Framinghamskej štúdie je relatívne riziko ischemickej choroby srdca (ďalej ICHS) pre diabetikov 2,4 krát a pre diabetičky dokonca 5,1 krát vyššie než pre vekovo porovnateľnú populáciu nediabetikov (8).
Prognóza pacientov s diabetom je ekvivalentná s prognózou nediabetika po prekonanom infarkte myokardu (8). Kardiovaskulárna letalita je u diabetikov viac než dvojnásobná a u diabetičiek dokonca viac než štvornásobná v porovnaní s nediabetikmi (8). U žien diabetes mellitus eliminuje protektívny vplyv estrogénov na vznik ICHS.
Klinický priebeh ICHS je u diabetikov odlišný v porovnaní s nediabetikmi. Angina pectoris je u diabetikov relatívne menej častá (6), častejšie sa vyskytujú asymptomatické formy typu tichej ischémie myokardu (20–30 %) v dôsledku zníženého prahu bolesti pri diabetickej polyneuropatii (21).
U diabetikov sa častejšie vyskytujú závažnejšie formy ICHS, ako sú infarkt myokardu a náhla smrť (6). Diabetici majú v porovnaní s nediabetikmi 2–4 krát častejšie infarkt myokardu (ďalej IM) (2, 20), akútna fáza IM má u diabetikov viac komplikácií (8).
Akútny infarkt myokardu sa vyskytuje u 25 % diabetikov a 10–15 % diabetičiek v porovnaní s 12 % nediabetických mužov a 2,5–10 % žien (3). Diabetici majú 3 až 4-krát častejší nebolestivý priebeh infarktu myokardu a pri infarkte majú 2 krát vyššiu mortalitu (30). Zároveň majú diabetici 2–5 krát vyššie riziko vzniku srdcového zlyhávania (32).
Po prvej srdcovej príhode 50 % diabetikov zomiera do 1 roku (6). Pri koronarografických nálezoch u diabetikov je postihnutie koronárnych artérií difúznejšie a viactepnové, diabetici majú v porovnaní s nediabetikmi horšiu prognózu po revaskularizačných výkonoch, či už chirurgických alebo katetrizačných (10).
Diabetes a cievne mozgové príhody
Diabetes mellitus je významným rizikovým faktorom pre vznik ischemických (nie hemoragických) cievnych mozgových príhod (35), ktoré majú u diabetikov závažnejší priebeh s vyššou mortalitou. Po ischemickej chorobe srdca sú cievne mozgové príhody (ďalej CMP) druhou najčastejšou príčinou úmrtia diabetikov (17).
Diabetes mellitus je nezávislým a nespochybniteľným rizikovým faktorom vzniku alebo recidívy ischemických cievnych mozgových príhod v mužskej i ženskej populácii (26). Diabetici majú v porovnaní s nediabetikmi 3–5 krát častejšie náhlu cievnu mozgovú príhodu (2, 20), až u 13 % diabetikov vo veku nad 65 rokov sa vyvinie cievna mozgová príhoda (17). Riziko recidívy CMP je u diabetikov dvojnásobné. Až 25 % novodiagnostikovaných diabetikov sa klinicky manifestuje práve cievnou mozgovou príhodou (26). Dlhodobé zvýšenie glykémie o 1 mmol/l zvyšuje riziko smrteľnej CMP o 17 % (17). Tranzitórne ischemické ataky (ďalej TIA) sa vyskytujú u diabetikov 3 krát častejšie než u nediabetikov (27).
Ischemické cievne príhody sa u diabetikov často rozvinú bez predchádzajúcich varovných príznakov TIA. Bývajú to typické drobné ischemické lézie vyskytujúce sa v hlbších oblastiach mozgu, ktoré sú spôsobené oklúziou malých penetrujúcich vetiev (27). Pri uzávere veľkých tepien sa preto kolaterálny obeh vytvára nedokonale, respektíve vôbec, vznikajú tak lakunárne infarkty, ktoré tvoria asi 10 až 23 % ischemických CMP u diabetikov.
Diabetes taktiež negatívne ovplyvňuje mieru zotavenia pacientov a reziduálne zneschopnenie pacientov po NCMP.
Diabetes a ischemická choroba dolných končatín
Ischemická choroba dolných končatín (ďalej ICHDK) je ochorenie, ktoré je charakterizované zúžením alebo uzáverom končatinových artérií, najčastejšie na podklade obliterujúcej aterosklerózy (18). Ischemická choroba dolných končatín je spolu s diabetickou polyneuropatiou hlavným etiopatogenetickým faktorom vedúcim k vývoju tzv. syndrómu diabetickej nohy, ktorý je zodpovedný za približne 40–60 % všetkých netraumatických amputácií dolných končatín.
Presná incidencia ICHDK u pacientov s diabetes mellitus nie je presne známa (18), vo Framinghamskej štúdii bolo dokázané 3,5 a 8,6 násobne vyššie riziko vzniku ICHDK u diabetikov v skupine mužov, respektíve žien (13).
Prevalencia ICHDK u diabetikov starších ako 50 rokov sa udáva v 29 % (9). Riziko prítomnosti ischemickej choroby dolných končatín u diabetikov narastá s vekom, s dĺžkou trvania diabetu, so stupňom jeho závažnosti a s prítomnosťou neuropatie (1). V čase stanovenia diagnózy diabetes mellitus sa jeho prítomnosť udáva u 8 % pacientov, po 10 rokoch trvania u 15 % pacientov a po 20 rokoch trvania sa vyskytuje u 45 % diabetikov (14).
Prítomnosť ICHDK u diabetikov je najdôležitejším faktorom, ktorý ovplyvňuje prognózu diabetických ulcerácií dolných končatín (15). Ischemická choroba dolných končatín u diabetikov má v porovnaní s nediabetickou populáciou určité špecifiká. Objavuje sa v mladšom veku, jej progresia je rýchlejšia a často sa diagnostikuje až v neskorších štádiách ochorenia, nakoľko klinické prejavy sú v porovnaní s nediabetikmi rozdielne. U diabetikov je často klinický obraz do veľkej miery modifikovaný súčasne prítomnou neuropatiou, a to v dvoch smeroch.
Po prvé, ťažká neuropatia môže spôsobiť, že pacienti nepociťujú klaudikačné ani pokojové bolesti, a to aj napriek závažnej až kritickej ischémii.
Po druhé, samotná neuropatia môže imitovať niektoré príznaky podobné ischémii (napr. nočné bolesti nôh) aj pri priechodných artériách (33).
Prvou manifestáciou ICHDK u diabetikov môže byť rovno ischemická ulcerácia alebo gangréna bez predchádzajúcich klaudikácií v anamnéze (12). Typické klaudikácie vzhľadom na časté distálne postihnutie udáva len 15 % diabetikov (4) a tieto môžu mať len charakter bolestí v nohe, respektíve v prstoch nohy. Asymptomatický priebeh je možný približne až u 75 % pacientov (9), ale aj asymptomatická ICHDK je spojená s významne vyšším rizikom ďalších kardiovaskulárnych chorôb.
Aterosklerotické postihnutie tepien dolných končatín u diabetikov je spravidla obojstranné, multisegmentálne, typicky vynecháva proximálnu iliofemorálnu oblasť (12), často je ale postihnutá a. profunda femoris – 15 krát častejšie v porovnaní s nediabetikmi (28) a charakteristicky sú u pacientov s diabetom postihnuté infrapopliteálne cievy – v 81 % so selektívnym postihnutím tibiálnych artérií pod kolenom (19).
Podstatný je častejší výskyt ťažších foriem – 5 krát častejší výskyt kritickej končatinovej ischémie (4). Riziko amputácie končatiny je u diabetikov 5–10 krát vyššie v porovnaní s osobami s ICHDK bez diabetu (5).
Ateroskleróza pri diabete relatívne vynecháva cievy vlastnej nohy (14, 11), tieto tepny potom môžu byť vhodné pre cievne rekonštrukcie. Nedostatočná glykemická kompenzácia diabetu je spojená s rizikom vývoja ICHDK nezávisle od prítomnosti ďalších rizikových faktorov, každé zvýšenie HbA1C o 1 % je spojené s 28% rizikom tejto komplikácie (29).
Prítomnosť ischemickej choroby dolných končatín má závažný dopad na ďalšiu prognózu diabetika. Väčšina pacientov ostane z hľadiska symptomatológie stabilizovaná, má však vysoké riziko pridružených kardiovaskulárnych príhod s 20% výskytom nefatálnej príhody a s 30% mortalitou počas nasledujúcich 5 rokov (1).
Záver
Diabetes mellitus je primárne metabolické ochorenie, ktoré je spojené s vývojom závažných kardiovaskulárnych komplikácíí v dôsledku akcelerovanej aterosklerózy. Neskoré cievne komplikácie diabetu ako
- ischemická choroba dolných končatín,
- ischemická choroba srdca, a
- cievne mozgové príhody
sú dnes hlavnou príčinou morbidity a mortality diabetikov v porovnaní s nediabetickou populáciou. Diabetes mellitus sa tak v súčasnosti stáva dominantne „vaskulárnym ochorením“. Cieľom terapie tohto ochorenia je dostatočnou kompenzáciou krátkodobých parametrov (hodnoty glykémie, glykovaného hemoglobínu) zabrániť vzniku dlhodobých komplikácií. Rovnako dôležitá ako samotná terapia už rozvinutých komplikácií je predovšetkým ich včasná diagnostika a primárne preventívne opatrenia s cieľom znížiť ich manifestáciu.
MUDr. Dáša Kmecová
Angiocare s.r.o.,
Neštátna angiologická ambulancia
Biela 2,
040 01 Košice
Slovenská republika
e-mail: dasa.kmecova@gmail.com, angiocare@gmail.com
Zdroje
1. American diabetes association. Peripheral arterial disease in people with diabetes. Diabetes Care 2003, 26, p. 3333-3341.
2. Beckman, J.A., Creager, M.A., Libby, P. Diabetes and atherosclerosis: Epidemiology, pathophysiology and management. JAMA, 2002, 287, p. 2570-2581.
3. Belicová, M. Diabetes mellitus a srdce. In Mokáň, M. a kol. Diabetes mellitus a vybrané metabolické ochorenia. Martin: Vydavateľstvo P+M: 2008, s. 649-665.
4. Bloomgarden, Z.T. Diabetic Neuropathy. Diabetes Care 2007, 30, p. 1027-1032.
5. Broulíková, A., Krupičková, Z. Ischemická choroba dolních končetin. In Škrha, J. a kol. Diabetologie. Praha: Galen, 2009, s. 230-241.
6. Češka, R. Diabetik, pacient internisty. Vnitř. Lék. 2009, 55, s. S34-S40.
7. Doležal, T., Pisaříková, Z., Zemanová, P. a kol. Náklady na diabetes 2. typu v podmínkách zdravotního systému České republiky. Vnitř. Lék. 2009, 55, s. 342-344.
8. Dresslerová, I., Vojáček, J. Diabetes mellitus a ischemická choroba srdeční. Vnitř Lék. 2010, 56, s. 301-306.
9. Hirsch, A.T., Criqui, M.H., Treat-Jacobson, D. et al. Peripheral arterial disease detection, awareness and treatment in primary care. JAMA, 2001, 286, p. 1317-1324.
10. Hradec, V. Diabetes mellitus a ICHS. In Svačina, Š. a kol. Poruchy metabolismu a výživy. Praha: Galen, 2010, s. 188-189.
11. Jeffcoate, W.J., Harding, K.G. Diabetic foot ulcers. Lancet 2003, 361, p. 1545-1551.
12. Jirkovská, A. Ischemická choroba dolních končetin u pacientů s diabetem, konzervativní terapie. In Jirkovská A. a kol. Syndrom diabetické nohy. Praha: Maxdorf, 2006, s. 161-175.
13. Kannel, W.B., McGee, D.L. Update on some epidemiologic features of intermittent claudication: the Framingham study. J. Am. Geriat.r Soc. 1985, 33, p. 13-18.
14. Knox, R.C., Dutch, W., Blume, P. Diabetic foot disease. Int. J. Angiol. 2000, 9, p. 1-6.
15. Krahulec, B., Štrbová, L. Diabetická noha. In Štvrtinová, V. a kol. Choroby ciev. Bratislava: SAP, 2008, s. 338-356.
16. Kříž, J. Nepříznivé tendence ve vývoji zdravotního stavu obyvatelstva ČR. Prakt. Lék. 2010, 90, 3, s. 141-146.
17. Kvapil, M. Diabetes mellitus 2. typu a cévní mozkové příhody. In Svačina a kol. Cévní komplikace diabetu. Praha: Galén, 2005, s. 79-85.
18. Malý, R., Chovanec, V. Ischemická choroba dolních končetin a diabetes. Vnitř Lék. 2010, 56, s. 341-346.
19. Martinka, E. Syndróm diabetickej nohy. In Mokáň, M. a spol. Diabetes mellitus a vybrané metabolické ochorenia. Martin: Vydavateľstvo P+M, 2008, s. 614-637.
20. Milicevic, Z., Raz, I., Beattie, S.D. et al. Natural History of Cardiovascular Disease in Patients With Diabetes. Diabetes Care 2008, 31, p. S155-S160.
21. Mikeš, P., Murín, J. Liečba diabetika s ischemickou chorobou srdca. Vnitř. Lék. 2009, 55, Suppl. 1, s. S97-S102.
22. Mokáň, M. Definícia a všeobecná charakteristika diabetes mellitus. In Mokáň, M. a kol. Diabetes mellitus a vybrané metabolické ochorenia. Martin: Vydavateľstvo P+M, 2008, s. 19-20.
23. Neužil, P., Pavlíčková, P. Analýza studie BARI 2D – strategie revaskularizační a antidiabetické léčby nemocných s DM 2. typu a ICHS. Prakt. Lék. 2010, 90, s. 34-39.
24. Niles, N.W., McGrath, P.D., Malenka, D. et al. Survival of patients with diabetes and multivessel coronary artery disease after surgical or percutaneous coronary revascularisation. Results from a large regional prospective study. J. Am. Coll. Cardiol. 2001, 37, p. 1008-1015.
25. Norhammar, A., Malmberg, K. Heart failure and glucose abnormalities: an increasing combination with poor functional capacity and outcome. Eur. Heart J. 2000, 21, p. 1293-1294.
26. Nosáľ, V., Kurča, E., Grofík, M. Diabetes mellitus a náhla cievna mozgová príhoda. In Mokáň, M. a kol. Diabetes mellitus a vybrané metabolické ochorenia. Martin: Vydavateľstvo P+M: 2008, s. 666-671.
27. Pelikánová, T., Válek, J. Diabetická makroangiopatie. In Pelikánová, T. a kol. Praktická diabetologie. Praha: Maxdorf, 2010, s. 449-453.
28. Puchmayer, V., Roztočil, K. a spol. Praktická angiologie. Praha: Triton, 2003, s. 67-69.
29. Selvin, E., Wattanakit, K., Steffes, M.W. HbA1c and peripheral arterial disease in diabetes. Diabetes Care 29, 2006, p. 877-882.
30. Staněk, V. Ischemická choroba srdeční. In Pelikánová, T. a kol. Praktická diabetologie. Praha: Maxdorf, 2010, s. 453-478.
31. Svačina Š. Význam cévních onemocnění u diabetu. In Svačina a kol. Cévní komplikace diabetu. Praha: Galén, 2005, s. 15-18.
32. Škrha, J. Ischemická choroba srdeční. In Škrha, J. a kol. Diabetologie. Praha: Galén, 2009, s. 220-226.
33. Štvrtinová, V. Claudicatio intermittens – Možnosti ambulantnej liečby. Ambulantná Terapia 2008, 6, s. 72-76.
34. UZIŠ. Edícia zdravotnícka štatistika, http://www.uzis.sk.
35. Vondrová, H. Diabetes mellitus a centrální nervový systém. In Pelikánová, T. a kol. Praktická diabetologie. Praha: Maxdorf, 2010, s. 483.489.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2011 Číslo 2- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
-
Všechny články tohoto čísla
- Souvislosti mezi internetem, návykovými látkami a hazardem
- Plicní embolie jako paraneoplastický projev melanomu cévnatky
- Trombóza u pacienta s lupusovou nefritídou
- Další přípravek proti kouření
-
Jan Evangelista Purkyně a Jan Amos Komenský
Přínos profesora fyziologie české literární historii -
Miniportréty slavných českých lékařů
Zakladatel české psychiatrie profesor MUDr. Karel Kuffner - Cesta ke kvalitnímu a bezpečnějšímu zdravotnictví
-
Unikátní komunikační intranet
České internistické společnosti ČLS JEP - Nová možnost léčby raných stádií zubního kazu snižuje nutnost ošetření vrtáním
- JUBILEA
-
Základy kognitivní, afektivní a sociální neurovědy
II. Empatie - BLOODCHIP(R) – testy zvyšující bezpečnost krevní transfuze
- Pasivní kouření a otitis media
- Antiagregační léčba – přehled preparátů, přínos klinické praxi a možnosti stanovení rezistence na léčbu
- Diabetes mellitus 2. typu – „vaskulárne ochorenie“
- Autoimunitní hemolytické anémie
- Prenatální diagnostika vrozených vad v České republice – aktuální data
- Tuky – metaanalýzy, nové doporučené dávky, novinky v legislativě 2009/2010
- Nanomateriály a ochrana zdraví na pracovištích
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Antiagregační léčba – přehled preparátů, přínos klinické praxi a možnosti stanovení rezistence na léčbu
- Autoimunitní hemolytické anémie
-
Základy kognitivní, afektivní a sociální neurovědy
II. Empatie - JUBILEA
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



