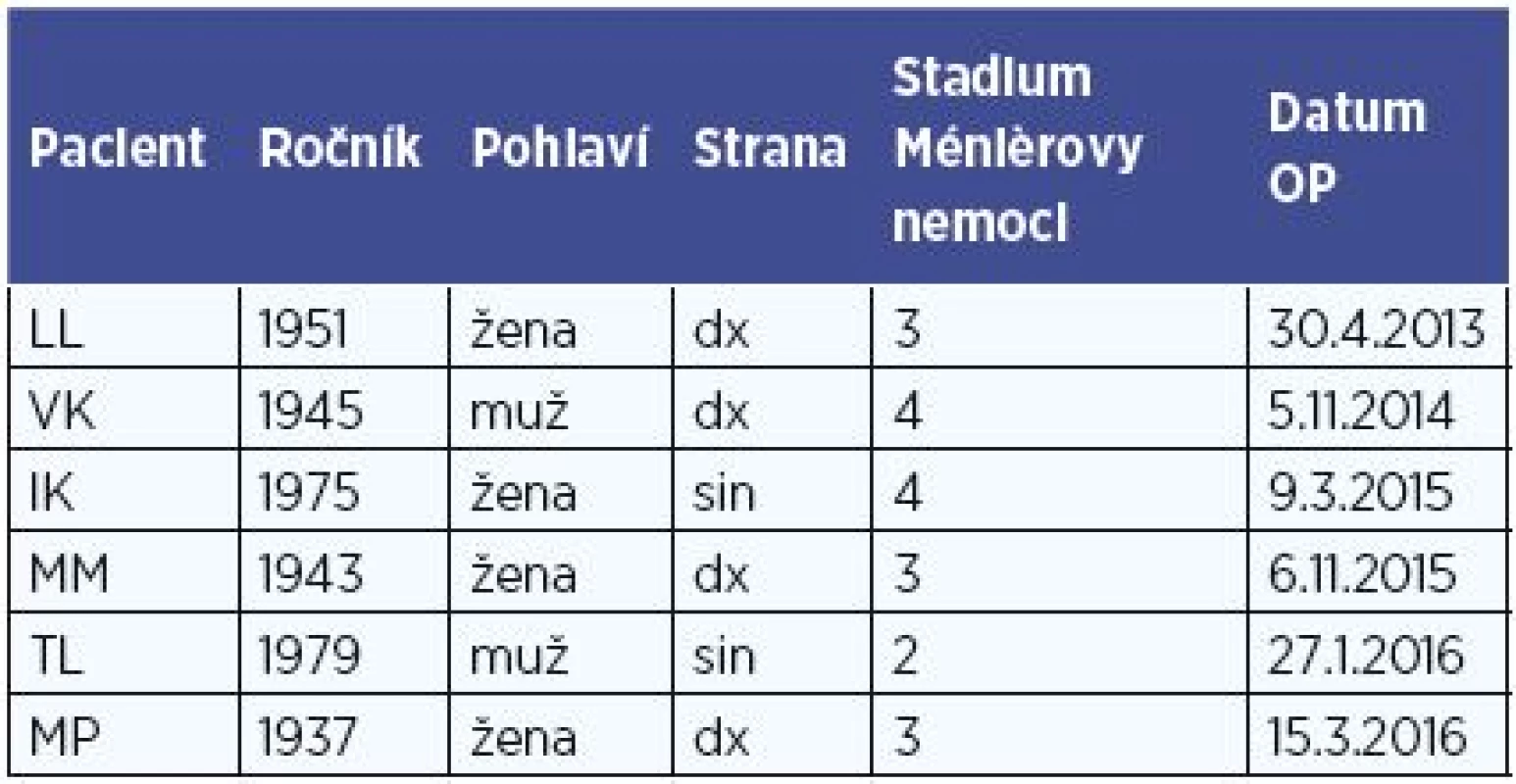
-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaChirurgická léčba Ménièrovy nemoci: Naše zkušenosti s dekompresí endolymfatického vaku
Surgical Management of Ménière’s Disease: Our Experience with Endolymphatic Sac Decompression
Introduction:
In patients with medically intractable Ménière’s disease, surgical treatment is often considered. The aim of this paper is to describe surgical results of endolymphatic sac decompressions.Methods:
All 6 patients who underwent endolymphatic sac decompression in the period of 2013-2016, were included in the retrospective study. After being diagnosed with intractable disease according the 1995 American Academy of Otolaryngology–Head and Neck Surgery criteria, all the patients enrolled received at least 12 month long conservative treatment with no or very little effect. Changes in following parameters were evaluated: air-bone gap, frequency and intensity of vertiginous attacks, character and intensity of tinnitus. Furthermore, patients’ satisfaction was evaluated using validated Czech translation of Glasgow Benefit Inventory and by questions: „Would you recommend your friend or relative with identical complaints like yours prior to your surgery to undergo the same surgery?“ and „Are you satisfied with the final effect of the surgery?“. Average follow-up was 11.5±4.8 months (range 5-18 months).Results:
Vertiginous attacks completely ceased in 4 patients. Remaining 2 patients felt significant improvement and are left with 1 or 2 mild attacks in 2 year after the procedure. They all scored very high in the Glasgow Benefit Inventory. All of them would recommend the procedure to their friends or family members and expressed major satisfaction with the final result. Four patients completely discontinued the antivertiginous medication. Another patient remains on a lowered dose. The last one decided to carry on on the full dose.Conclusion:
A patient’s statement „The surgery changed my life. After years of suffering, I returned to active and happy life.“ best describes her satisfaction with the endolymphatic sac decompression, she underwent for intractable Ménière’s disease.Keywords:
decompression, endolymphatic sac, endolymphatic hydrops, Ménière’s disease
Autoři: Richard Salzman 1
; I. Stárek 1; V. Kamarád 2; M. Dobiáš 3
Působiště autorů: Otolaryngologická klinika LF UP a FN v Olomouci 1; Ústav histologie a embryologie LF UP v Olomouci 2; Ústav soudního lékařství a medicínského práva LF UP a FN v Olomouci 3
Vyšlo v časopise: Otorinolaryngol Foniatr, 62, 2016, No. 4, pp. 232-236.
Kategorie: Původní práce
Souhrn
Úvod:
Pacienti s úpornými příznaky Ménièrovy nemoci, nereagující na konzervativní léčbu, bývají indikováni k dekompresi endolymfatickém vaku. Cílem práce je popsat výsledky dekompresí endolymfatických vaků.Metodika:
Do retrospektivní studie jsme zahrnuli 6 pacientů, kteří v období 2013-2016 podstoupili dekompresi endolymfatického vaku. Všichni pacienti, u kterých byla diagnóza stanovena na základě AAO-HNS kritérií, podstoupili alespoň 12měsíční konzervativní léčbu bez efektu. Vyhodnocována byla změna prahu slyšení, efekt na frekvenci a intenzita u závratí (dle doporučení AAO-HNS) a změna charakteru a intenzity tinitu. Spokojenost se zákrokem byla hodnocena pomocí Glasgowského dotazníku přínosu lékařského zákroku a přímými otázkami: „Doporučil/a byste svému známému nebo rodinnému příslušníkovi, pokud by měl stejné potíže jako Vy před zákrokem, aby prodělal stejnou operaci jako Vy?“ a „Jak jste spokojen/a s výsledkem operace?“. Průměrná doba do vyhodnocení úspěšnosti léčby byla 11,5±4,8 měsíce (rozsah 5-18 měsíců) po operaci.Výsledky:
Čtyři nemocní přestali trpět závratěmi. Další 2 pacienti trpí 1-2 slabými záchvaty za dva roky. Hodnoty Glasgowského dotazníku přínosu lékařského zákroku byly vysoce pozitivní. Všichni pacienti bez výjimky by zákrok doporučili svému známému nebo rodinnému příslušníkovi. Rovněž všichni byli se zákrokem spokojeni. Čtyři pacienti po operaci vysadili antivertiginózní léky. Jedna pacientka pokračuje v původním dávkování. Další pacient po vysazení pozoroval zhoršení nejistoty a bere nízké dávky.Závěr:
Vyjádření jedné pacientky: „Operace mi změnila život. Po dlouholetém trápení jsem mohla opět začít aktivně žít“ vypovídá nejlépe o smysluplnosti dekomprese endolymfatického vaku u pacientů s úpornou a na léky nereagující Ménièrovou nemocí.Klíčová slova:
dekomprese, endolymfatický vak, endolymfatický hydrops, Ménièrova nemocÚVOD
Ménièrova nemoc (Morbus Ménièri, mM) je chronickým stavem bez přesně známé etiopatogeneze, což přináší značné problémy v její terapii. Obvykle se podává medikamentózní léčba, zahrnující kortikosteroidy, antivertiginóza a diuretika. Neinvazivní terapie dále zahrnuje vestibulární rehabilitaci. U pacientů s úpornými příznaky, výrazně ovlivňujícími kvalitu života a nereagujícími na konzervativní léčbu, bývají indikovány invazivní intervence (15). Z nich méně agresivní je intratympanická aplikace ototoxických léků, jejíž úspěšnost však není vysoká (5). Mezi radikální chirurgické způsoby léčby patří: cílené přerušení vestibulárních nervů, vyžadující otevření zadní lební jámy, destrukce labyrintu, vedoucí k nevratnému poškození rovnovážné funkce s peroperačním rizikem ztráty sluchu, operace endolymfatického vaku, která byla poprvé popsána Portmannem v roce 1927.
Tento nejméně zatěžující výkon je podobný běžně prováděné mastoidektomii, od níž se však liší cíleným obnažením tvrdé pleny zadní lební jámy, tak aby byl exponován endolymfatický vak (dekomprese). Někteří autoři tuto anatomickou strukturu discidují a zavádějí do ní drén (drenáž vaku) (21). V minulosti byly operace na endolymfatickém vaku některými ušními chirurgy zpochybňovány (26), naopak jiní (3, 23) ukázali její dobrý efekt v léčbě vertiga u pacientů s MM. Udávaná úspěšnost této operace se však pohybuje ve velkém rozsahu 60-90 % (5).
Cílem práce je popsat výsledky chirurgické léčby úporné a na konzervativní léčbu nereagující mM na pracovišti autorů.
METODIKA
Do retrospektivní studie jsme zahrnuli všech 6 pacientů (59,8±17,4 let), kteří v období 2013-2016 podstoupili dekompresi endolymfatického vaku na ORL klinice FN Olomouc pro úpornou mM nereagující na konzervativní terapii. Diagnóza byla stanovena na základě AAO-HNS kriterií (tab. 1) (20). Popis souboru je v tabulce 2. Všichni nemocní podstoupili alespoň 12měsíční léčbu 24 mg betahistinu 3x denně. Předoperačně kompletní neurootologické vyšetření potvrdilo hypo - nebo areflexii na postižené straně. Sluch byl hodnocen jako průměr prahu slyšení na 0,5, 1, 2 a 3 kHz. Efekt zákroku na záchvaty vertiga byl hodnocen pomocí doporučení AAO-HNS (20), které srovnává počet vertiginozních záchvatů před a po léčbě ve stejně dlouhém časovém intervalu podle vzorce skóre = 100x (průměrný počet záchvatů po léčbě za 6 měsíců) / (průměrný počet záchvatů před léčbou za 6 měsíců). Definice jednotlivých tříd A až F je uvedena v tabulce 3. Dále jsme hodnotili subjektivně vnímaný vliv vertiga na kvalitu života dle 6bodové funkční škály dle doporučení AAO-HNS (tab. 4) (20). Na změnu tinitu po léčbě byli pacienti dotazování přímo. Spokojenost se zákrokem byla hodnocena pomocí Glasgowského dotazníku přínosu lékařského zákroku (22) a přímými otázkami „Doporučil/a byste svému známému nebo rodinnému příslušníkovi, pokud by měl stejné potíže jako Vy před zákrokem, aby prodělal stejnou operaci jako Vy?“ a „Jak jste spokojen/a s výsledkem operace?“. Hodnoty Glasgowského dotazníku přínosu lékařského zákroku nabývají hodnot -100 (nejhorší) až 100 (nejlepší) a srovnávají kvalitu života před a po operačním zákroku. Tento dotazník byl vytvořen specificky pro operativu v ORL oblasti.
Tab. 1. Stadium Ménièrovy nemoci dle AAO-HNS kritérií hodnoceno dle průměrného prahu slyšení na frekvencích 0,5 1 2 3kHz. 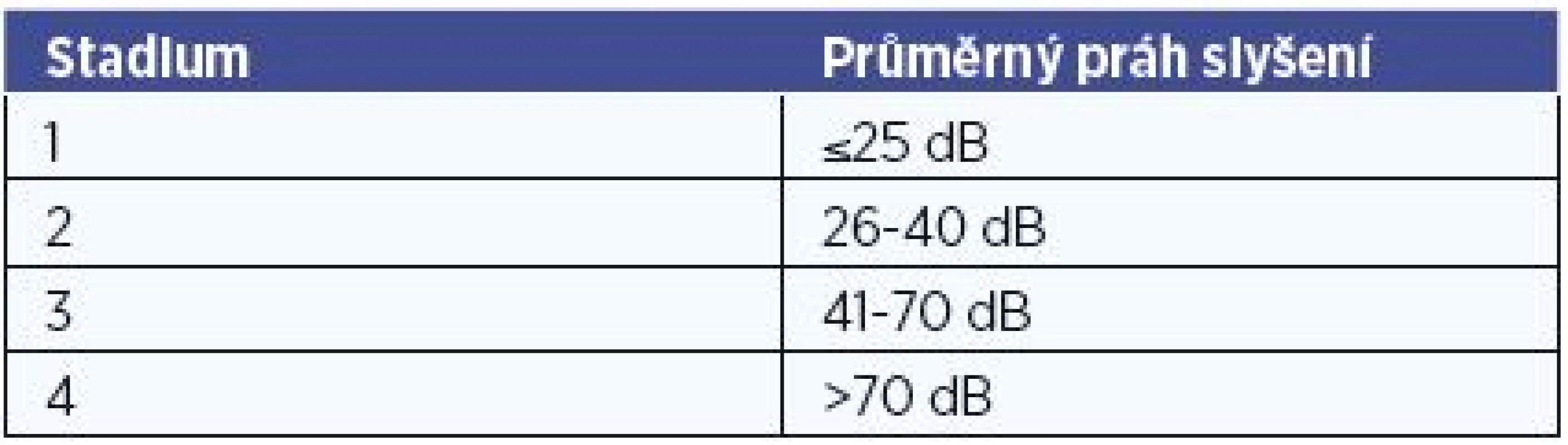
Tab. 3. Hodnocení vertiginozních potíží dle AAO-HNS kritérií. 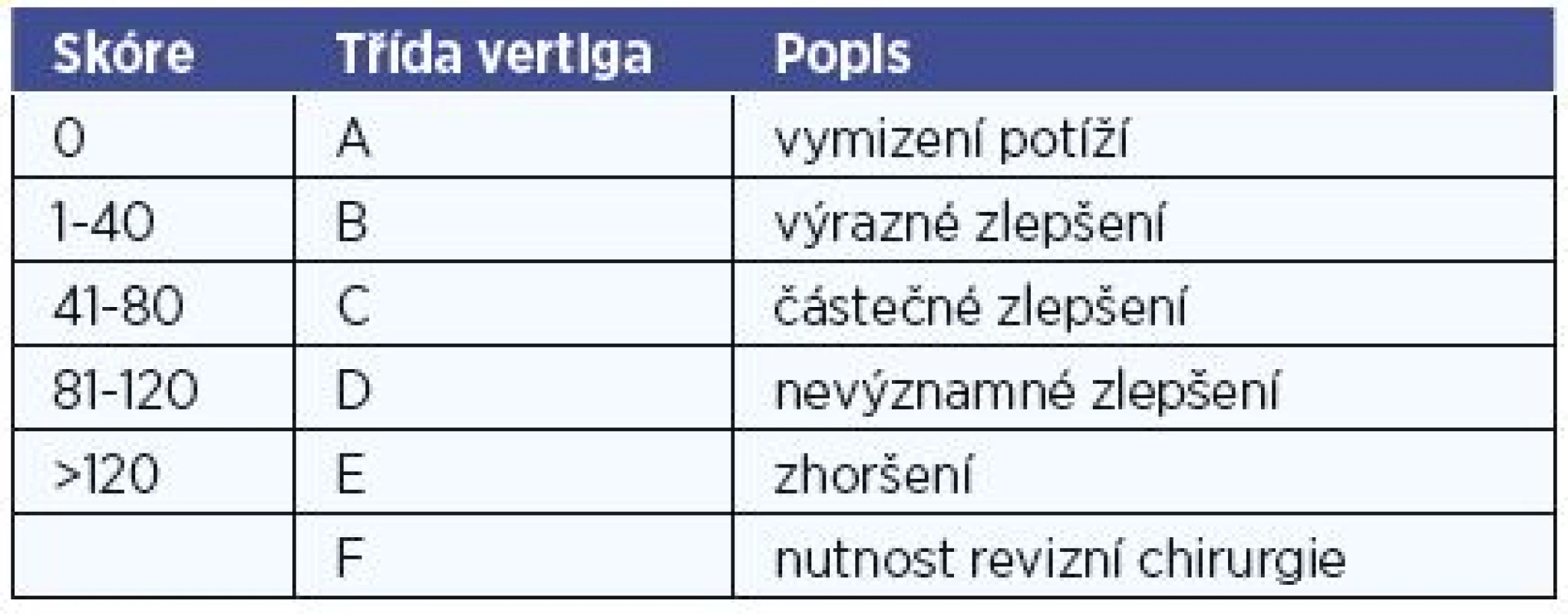
Tab. 4. Šestibodová funkční škála dle doporučení AAO 1995 hodnotící vliv poruch rovnováhy na každodenní aktivity. 
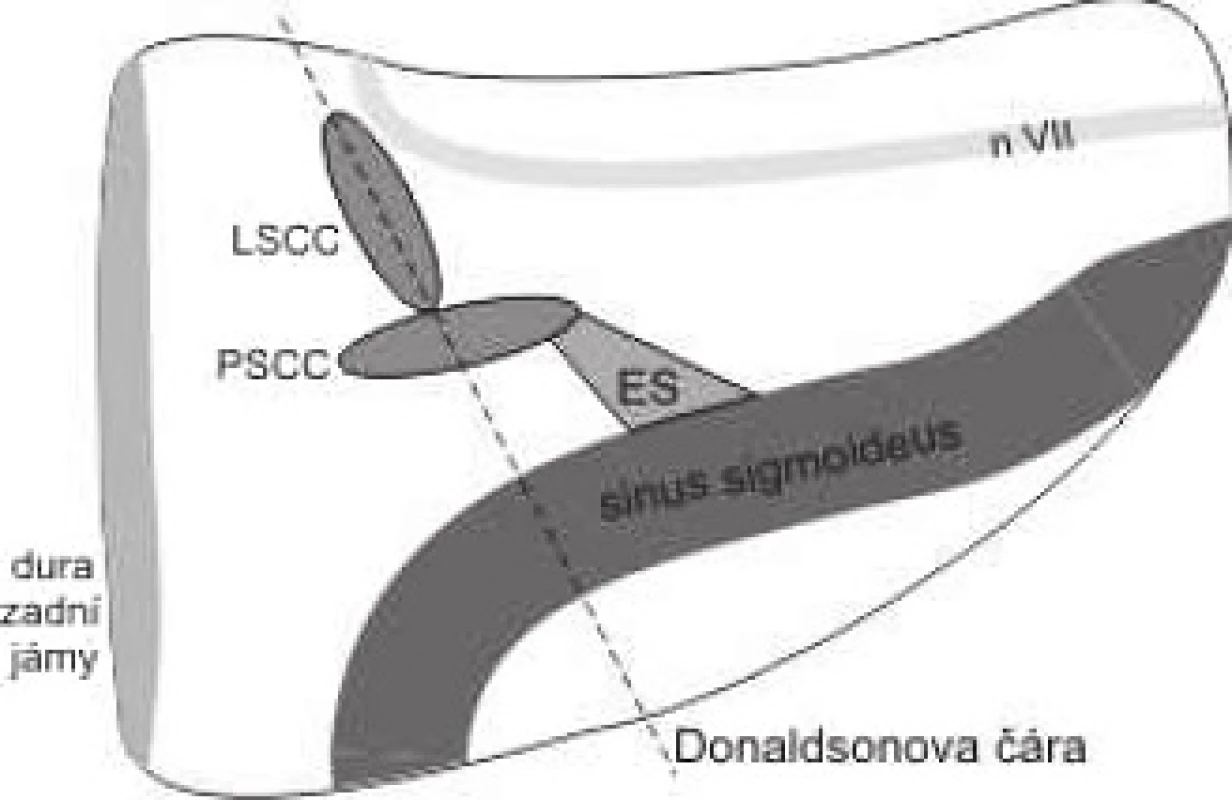
Endolymfatický vak byl nalezen u všech pacientů po transkortikální mastoidektomii a obnažení dury zadní jámy ventrálně od esovitého splavu směrem ke kaudálnímu okraji zadního semicirkulárního kanálku v úrovni retrofaciálních sklípků (obr. 1). Průměrná doba do vyhodnocení úspěšnosti léčby byla 11,5±4,8 měsíce (rozsah 5-18 měsíců) po operaci.
VÝSLEDKY
Vliv operace na vertigo, sluch a tinitus
Čtyři nemocní (66 %) zcela přestali trpět závratěmi. Další 2 pacienti trpěli záchvaty o frekvenci v řádu jednotek atak za dva roky. Tyto záchvaty popisovali jako velmi slabé pocity nejistoty, na rozdíl od silného rotačního vertiga, kterým trpěli před zákrokem (tab. 3, tab. 5).
U žádného pacienta nedošlo k významné změně prahu slyšení. Jenom u jedné pacientky se na kontrolním audiogramu objevila lehká převodní složka nedoslýchavosti (20 dB) při zachování prahu kostního vedení. Pacientka sama tuto změnu nepozorovala a byla zjištěna na audiogramu.
U 4 operovaných tinitus trvá, i když u jedné pacientky s menší intenzitou. U jednoho nemocného tinitus téměř vymizel a slyší jenom mírné pískání někdy při usínání. Poslední pacientka tinitem po zákroku netrpí vůbec (tab. 5).
Glasgowský dotazník přínosu lékařského zákroku
Hodnoty Glasgowského dotazníku přínosu lékařského zákroku byly vysoce pozitivní (61,1±21,6) s výjimkou jediné pacientky, která dosáhla hodnoty 19,4, což znamená změnu k lepšímu (ale není příliš vzdálená od stavu, kdy operace stav pacienta nezlepšila, ani nezhoršila (tab. 5).
Tab. 5. Změna intenzity a frekvence závratí, sluchového práhu, tinitu, tříd vertiga (tab. 3), funkční škály poruch rovnováhy (tab. 4) a hodnoty Glasgowsého dotazníku přínosu lékařského zákroku před a po dekompresní operaci. 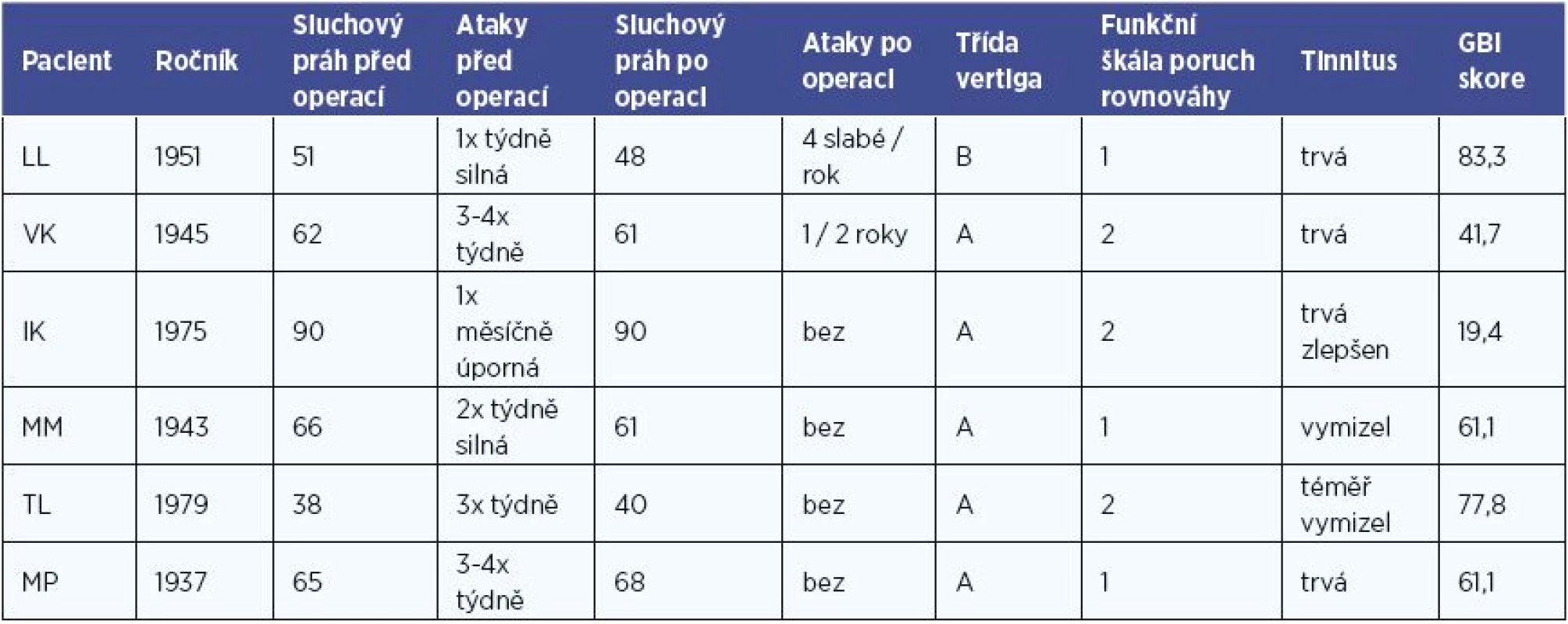
Subjektivní hodnocení efektu operace
Všichni pacienti bez výjimky by zákrok doporučili svému známému nebo rodinnému příslušníkovi. Rovněž všichni byli se zákrokem spokojeni. Otázka „Jak jste spokojen/a s výsledkem operace?“ s volnou tvorbou odpovědi byla zodpovězena následovně: 3x „velmi spokojen“, 2x „nadšen“ a 1x „spokojen“.
Pokračování pravidelné antivertiginózní medikace
Čtyři pacienti po letech pravidelného užívání zcela vysadili léky na závratě v průběhu 3 měsíců od operace. Jedna pacientka pokračuje v původním dávkování 3x 24 mg. Jeden pacient po vysazení pozoroval zhoršení pocitu nejistoty a bere 2x 24 mg betahistinu denně.
Komplikace
V našem souboru se nevyskytly žádné závažné komplikace (pokles kostního vedení, obrna lícního nervu, likvorea nebo hnisavý výtok).
DISKUSE
Pacientům s mM nereagujícím na medikamentózní léčbu lze nabídnout chirurgická řešení. Za nejefektivnější z nich bývají považovány vestibulární neurektomie a labyrintektomie, které jsou však spojeny s významným rizikem komplikací (likvorea) a pooperační hluchotou (6). V posledních letech vystupuje do popředí dekomprese endolymfatického vaku, protože je spojena jenom s minimální morbiditou a rizikem zhoršení sluchu (18). Účinnost této operace je hodně debatovaná, protože jediné 2 randomizované studie neprokázaly její větší účinnost než placebo, spočívající v zavedení ventilačních trubiček (24), nebo „placebo“ mastoidektomie bez obnažení dury a vaku (25).
Zjevné etické důvody nám neumožňují zopakovat Thomsenovy studie s „placebo“ operací (24, 25). Další práce, týkající se operací endolymfatického vaku, které měly nižší hladinu důkazu (zejména kohortové studie), přinesly rozporuplné výsledky. Glassgock téměř na 700 pacientech ukázal účinnost dekomprese jenom u 60 % z nich (7). Naopak jiné, stejně jako naše studie, ukázaly velmi vysokou úspěšnost se zmírněním závratí u 94 % operovaných (13, 20). Podobně Sood v metaanalýze z roku 2014 uzavřel, že dekomprese účinně působí proti vestibulárních symptomům u 75 % pacientů, přičemž prostá dekomprese byla stejně úspěšná jako drenáž vaku (23).
Příčinou udávané nízké úspěšnosti zákroku v některých studiích může být obtížná identifikace vaku (13, 16). My jsme však tuto delikátní anatomickou strukturu našli u všech pacientů. Souhlasíme s Lockem, že nejlepším anatomickým ukazatelem je trapezoidní ztluštění dury nad samotným vakem, který se nachází mezi esovitým splavem a dolním polokruhovitým kanálkem (16).
Naopak Donaldsonova čára nám nepřišla příliš užitečná. V našem souboru byl vak v souladu s Matthewem umístněný vždy kaudálně od ní (1), avšak vzdálenost mezi ní a samotným vakem byl variabilní (obr. 1). V jiné naši dosud nepublikované kadaverózní studii jsme zjistili, že tato vzdálenost kolísala mezi 4-10 mm.
My jsme prováděli prosté dekomprese u většiny pacientů. Jenom u 2 pacientů se zjevně dilatovanými vaky jsme tyto discidovali. Naše data lze srovnat pouze orientačně. Deskriptivní srovnání neukazuje rozdílnou úspěšnost těchto dvou postupů. U žádného pacienta jsme do vaku nezaváděli drén. Brinson zjistil, že tento výkon má srovnatelnou účinnost jako drenáž endolymfatického vaku (2). Podobně jako my nezaváděl drény ani Graham, který dosáhl s námi srovnatelných výsledků (71 %) (8).
Všichni naši pacienti hodnotili efekt operace velmi pozitivně, což bylo potvrzeno pro ORL zákroky specifickým a do češtiny validovaným Glasgowským dotazníkem přínosu lékařského zákroku. Nenašli jsme žádnou další práci používající stejný dotazník u pacientů chirurgicky léčených pro mM. Kyrodimos jako jediný použil původní verzi dotazníku k hodnocení intratympanické aplikace dexametazonu u pacientů s mM a ukázal pozitivní účinek u 50 % pacientů, 33 % nepozorovalo zlepšení a zbývajících 17 % udalo zhoršení symptomů (14). Dotazník kvality života specifický pro mM vytvořil Kato (10). Tento ale nebyl do češtiny přeložen. Convert a Hu jej použil pro hodnocení efektu dekomprese endolymfatického vaku. Oba ukázali významné zlepšení kvality života asi u 80 % pacientů (6, 26). Naše výsledky jsou lepší, což by mohlo být způsobeno chybou malých čísel v našem nepříliš početném souboru.
Všem pacientům bylo po operaci doporučeno postupně snížit dávky léků až do úplného vysazení. Při recidivě potíží (zejména závratí) měli pacienti dávku opět navýšit. Až na dva zůstali všichni operovaní bez vestibulárních potíží. Jeden z nich pocítil návrat mírných závratí a vrátil se k posledně podávanému dávkování, které bylo ale nižší než dávkování před zákrokem. Další pacientka z obav, že se jí potíže vrátí, odmítla snížit své dávkování. Toto její rozhodnutí jsme pochopitelně respektovali.
U našich pacientů jsme nepozorovali žádnou pooperační změnu sluchu, ani změnu intenzity či charakteru tinitu. Na obdobné výsledky ukázali i další autoři (2, 24).
U jedné pacientky se časně po operaci ke stávající nezměněné percepční nedoslýchavosti přidala převodní složka. Změna percepční nedoslýchavosti na smíšenou byla pozorována i dalšími autory. Po dekompresi endolymfatického vaku pozoroval kostní rezervu až u 81 % pacientů Kim (11) a u 50 % Kitahara (12). Kim uvádí, že přítomnost kostní rezervy po zákroku je pozitivním prognostickým faktorem. Kitahara vysvětlil tento fenomén „vytvořením pohyblivého třetího okénka“. To může vzniknout iatrogenně obnažením části blanitého labyrintu v oblasti endolymfatického vaku nebo spontánně při rozšířeném vestibulárním akvaduktu (17) nebo dehiscenci horního semicirkulárního kanálku (19). Teorie třetího okénka vysvětluje ztrátu zvukové energie přicházející přes oválné okénko. Tato energie by díky nestlačitelnosti tekutin (endolymfy) měla správně rozkmitat jenom membránu okrouhlého okénka. V případě přítomnosti třetího okénka se část energie přes něj „ztratí“ a membrána okrouhlého okénka se rozkmitá méně, což v konečném důsledku způsobí převodní složku nedoslýchavosti. Takto vzniklá převodní nedoslýchavost, jejíž příčina tkví ve vnitřním uchu, bývá někdy označována jako pseudopřevodní. Dalším možným vysvětlením vzniku převodní nedoslýchavosti je ankylóza řetězce kůstek v důsledku usazení kostního prachu vzniklého při frézování na středoušních kůstkách. Kitahara proto doporučuje při použití ušní frézy „zaslepit“ aditus ad antrum gelasponem (12).
Největším omezením předkládané práce je velikost popisovaného souboru. Zahrnutí jenom 6 pacientů dané nepříliš vysokou prevalencí úporné a na léky nereagující formy mM, nám neumožnilo podrobnější statistické zpracování.
ZÁVĚR
Vyjádření jedné pacientky: „Operace mi změnila život. Po dlouholetém trápení jsem mohla opět začít aktivně žít.“ vypovídá nejlépe o smysluplnosti dekomprese endolymfatického vaku u pacientů s úpornou a na léky nereagující mM. Na základě našich dosavadních výsledků plánujeme pokračovat v provádění dekompresí. K posouzení dlouhodobého vlivu na Ménièrské symptomy bude nutné popsanou kohortu pacientù rozšířit a sledovat delší dobu.
Poděkování
Práce byla podpořena MZ ČR – RVO (FNOL2016, 00098892) a RVO: 61989592. Dále byla podpořena interním grantem Univerzity Palackého v Olomouci IGA LF 2016-023.
Adresa ke korespondenci:
MUDr. Richard Salzman, Ph.D.
Otolaryngologická klinika LF UP a FN
I. P. Pavlova 6
775 20 Olomouc
e-mail: richard.salzman@fnol.cz
Zdroje
1. Arnoldner, C., Lin, V. Y. W., Chen, J. M.: Endolymphatic sac dissection, Retro-/Infralabyrinthine. In: Lin, V. Y. W. (ed). Manual of Otologic Surgery, Springer, 2014, s. 41-44.
2. Brinson, G. M., Chen, D. A., Arriaga, M. A.: Endolymphatic mastoid shunt versus endolymphatic sac decompression for Ménière’s disease. Otolaryngology-Head and Neck Surgery, 163, 2007, 3, s. 415-421.
3. Convert, C., Franco-Vidal, V., Bebear, J. P. et al.: Outcome-based assessment of endolymphatic sac decompression for Ménière‘s disease using the Ménière‘s disease outcome questionnaire: a review of 90 patients. Otology&Neurotology, 27, 2006, 5, s. 687-696.
4. Convert, C., Franco-Vidal, V., Bebear, J. P. et al.: Outcome-based assessment of endolymphatic sac decompression for Ménière‘s disease using the Ménière‘s disease outcome questionnaire: a review of 90 patients. Otology&Neurotology, 27, 2006, 5, s. 687-696.
5. Derebery, M. J., Fisher, L. M., Berliner, K. et al.: Outcomes of endolymphatic shunt surgery for Ménière’s disease: comparison with intratympanic gentamicin on vertigo control and hearing loss. Otology&Neurotology, 31, 2010, s. 649-655.
6. Durland, W. F., Pyle, G. M., Connor, N. P.: Endolymphatic sac decompression as a treatment for Ménière‘s disease. Laryngoscope, 115, 2005, 8, s.1454-1457.
7. Glasscock, M. E. III, Jackson, C. G., Poe, D. S. et al.: What I think of sac surgery in 1989. American Journal of Otolaryngology, 1989, 10, s. 230-233.
8. Graham, M. D., Kemink, J. L.: Surgical management of Ménière‘s disease with endolymphatic sac decompression by wide bony decompression of the posterior fossa dura: Technique and results. The Laryngoscope, 94, 1984, 5, s. 680-683.
9. Hu, A., Parnes, L. S.: 10-year review of endolymphatic sac surgery for intractable Ménière disease. Journal of Otolaryngology-Head & Neck Surgery, 39, 2010, 4, s. 415-421.
10. Kato, B. M., LaRouere, M. J., Bojrab, D. I. et al.: Evaluating quality of life after endolymphatic sac surgery: the Ménière’s Disease Outcomes Questionnaire. Otology&Neurotology, 25, 2004, 3, s. 339-344.
11. Kim, S. H., Seung H. K., Sang H. A. et al.: Significance of the development of the inner ear third window effect after endolymphatic sac surgery in Ménière disease patients. The Laryngoscope, 122, 2012, 8, s. 1838-1843.
12. Kitahara, M., Kitajima, K., Yazawa, Y. et al.: Endolymphatic sac surgery for Ménière’s disease: eighteen years’ experience with the Kitahara sac operation. American Journal of Otolaryngology, 1987, 8, s. 283-286.
13. Kitahara, T.: Low-tone air-bone gaps after endolymphatic sac surgery. Auris Nasus Larynx. 38, 2011, s.178-184.
14. Kyrodimos, E., Aidonis, I., Skalimis, A. et al.: Use of Glasgow Benefit Inventory (GBI) in Ménière‘s disease managed with intratympanic dexamethasone perfusion: Quality of life assessment. Auris Nasus Larynx, 38, 2011, 2, s.172-177.
15. Lim, M. Y., Zhang, M., Yuen, H. W. et al.: Current evidence for endolymphatic sac surgery in the treatment of Ménière’s disease: a systematic review. Singapore Medical Journal, 56, 2015, 11, s. 593.
16. Locke, R. R., Shaw-Dunn, J., O‘Reilly, B. F.: Endolymphatic sac surgical anatomy and transmastoid decompression of the sac for the management of Ménière‘s disease. The Journal of Laryngology & Otology, 128, 2014, 6, s.488-493.
17. Merchant, S. N., Nakajima, H. H., Halpin, C. et al.: Clinical investigation and mechanism of air-bone gaps in large vestibular aqueduct syndrome. Annals of Otology Rhinology and Laryngology, 116, 2007, s. 532-541.
18. Miller, G. W., Welsh, R. L.: Surgical management of vestibular Ménière’s disease with endolymphatic mastoid shunt. Laryngoscope, 93, 1983, s. 1430-1440.
19. Minor, L. B., Carey, J. P., Cremer, P. D. et al.: Dehiscence of bone overlying the superior canal as a cause of apparent conductive hearing loss. Otology&Neurotology, 24, 2003, s. 270-278.
20. Monsell, E. M., Balkany, T. A., Gates, G. A. et al.: Committee on Hearing and Equilibrium. Committee on Hearing and Equilibrium guidelines for the diagnosis and evaluation of therapy in Ménière’s disease. Otolaryngol Head Neck Surg., 113, 1995, s. 181-185.
21. Portmann, M.: Decompression and drainage of the endolymphatic sac. Archives of Otolaryngology, 97, 1973, 2, s. 125-128.
22. Salzman, R., Stárek, I., Červený, L.: Český překlad Glasgowského dotazníku přínosu lékařského zákroku. Otorinolaryngologie a Foniatrie /Prague/, 63, 2014, 4, s. 251-254.
23. Sood, A. J., Lambert, P. R., Nguyen, S. A. et al.: Endolymphatic sac surgery for Ménière’s disease: a systematic review and meta-analysis. Otology&Neurotology, 35, 2014, 6, s. 1033-1045.
24. Thomsen, J., Bonding, P., Becker, B. et al.: The non-specific effect of endolymphatic sac surgery in treatment of Ménière’s disease: a prospective, randomized controlled study comparing“ classic“ endolymphatic sac surgery with the insertion of a ventilating tube in the tympanic membrane. Acta Oto-Laryngologica, 118, 1998, 6, s. 769-773.
25. Thomsen, J., Bretlau, P., Tos, M. et al.: Ménière’s disease: endolymphatic sac decompression compared with sham (placebo) decompression. Annals of the New York Academy of Science, 374, 1981, s. 820-830.
26. Thomsen, J., Kerr, A., Bretlau, P. et al.: Endolymphatic sac surgery: why we do not do it. The non specific effect of sac surgery. Clinical Otolaryngology & Allied Sciences, 21, 1996, 3, s. 208-211.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek PresbyakuzeČlánek Studijní pobyt v HeidelberguČlánek Kurz chirurgie příušní žlázyČlánek Kurz IPVZ – neuromonitoringČlánek Rejstříky
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2016 Číslo 4- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Isoprinosine nově bez indikačních a preskripčních omezení
- Přínos inosin pranobexu v terapii infekcí HPV v gynekologii
- Inosin pranobex v léčbě chřipky a dalších respiračních infekcí virové etiologie
-
Všechny články tohoto čísla
- Presbyakuze
- Dlaždicobuněčné karcinomy hlavy a krku a imunitní systém
- Papilárny karcinóm štítnej žľazy: Analýza veľkosti primárneho tumoru, infiltrácie puzdra štítnej žľazy a lymfangioinvázie vzhľadom k lokoregionálnemu metastázovaniu a veku
- Chirurgická léčba Ménièrovy nemoci: Naše zkušenosti s dekompresí endolymfatického vaku
- Antromastoidektomie v dětském věku
- Sinonasální hemangiopericytom
- Doporučený postup u dospělých pacientů s poruchami dýchání ve spánku
- Doporučený postup u dětských pacientů s poruchami dýchání ve spánku
- Studijní pobyt na ORL oddělení Univerzitní kliniky v Grazu
- Studijní pobyt v Heidelbergu
-
Týden na ORL klinice v Augsburgu
(Zpráva ze služební cesty) - Kurz chirurgie příušní žlázy
- Kurz IPVZ – neuromonitoring
- Neubauer K., Dobias S.: Neurogenně podmíněné poruchy řečové komunikace a dysfágie
- Rejstříky
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Antromastoidektomie v dětském věku
- Papilárny karcinóm štítnej žľazy: Analýza veľkosti primárneho tumoru, infiltrácie puzdra štítnej žľazy a lymfangioinvázie vzhľadom k lokoregionálnemu metastázovaniu a veku
- Chirurgická léčba Ménièrovy nemoci: Naše zkušenosti s dekompresí endolymfatického vaku
- Presbyakuze
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání