-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaAlternujúca liečba horúčky zvyšuje riziko vedľajších účinkov antipyretík
Alternating antipyretic treatment of fever increases the risk of side effects
Fever is a non-specific response of the body characterized by an increase of core temperature above 38°C. It is responsible for 15–25% of consultations in primary care and therefore belongs to the most common health issues experienced by pediatric patients. Due to increasing anxiety about fever among parents it is necessary to emphasize the key importance of fever as a natural response of the immune system to bacterial or viral infection. Recent studies have concluded that relieving the patient’s discomfort should be the primary objective of antipyretic treatment rather than achieving normothermia. Non-steroid antiflogistic drugs are the medicine of first choice in fever therapy, however incorrect use and dosage can result in acute complications.
Key words:
fever, therapy, complications, ibuprofen, paracetamol, renal failure
Autoři: D. Urbanová; D. Mikušíková; Ľ. Podracká
Působiště autorů: Detská klinika LFUK a Národný ústav detských chorôb (NÚDCH), Bratislava
Vyšlo v časopise: Čes-slov Pediat 2018; 73 (3): 154-157.
Kategorie: Kazuistika
Souhrn
Horúčka je nešpecifická reakcia organizmu charakterizovaná eleváciou jadrovej teploty nad 38 °C. Tvorí 15–25 % zo všetkých príčin návštevy všeobecného pediatra, čím sa zaraďuje k popredným problémom detskej populácie. Vzhľadom k neopodstatnenému strachu niektorých rodičov z horúčky je nevyhnutné pripomínať jej dôležitosť v obrannej reakcii organizmu na bakteriálnu alebo vírusovú infekciu. Vo svetle recentných poznatkov neliečime horúčku, ale znižujeme distress pacienta. Nesteroidné antiflogistiká sú liekom voľby pri liečbe horúčky, avšak ich neracionálne podávanie môže spôsobiť akútne komplikácie.
Klúčová slova:
horúčka, liečba, komplikácie, ibuprofen, paracetamol, renálna insuficienciaÚVOD
Horúčka je prirodzená reakcia organizmu charakterizovaná eleváciou telesnej teploty nad hodnotu fyziologickej cirkadiánnej variability. Pre potreby klinickej praxe sa definuje ako zvýšenie jadrovej teploty nad 38 °C. Horúčka tvorí 15–25 % zo všetkých príčin návštevy všeobecného pediatra, čím sa zaraďuje k popredným problémom detskej populácie [1]. Súčasne u dnešných rodičov graduje tzv. „feverphobia“ s domnienkou, že neliečená horúčka spôsobuje poškodenie mozgu, kŕče a smrť u dieťaťa [2]. Preto je nevyhnutné pripomínať dôležitý význam horúčky vo fyziologickej odpovedi organizmu na infekčné agensy, čím sa inhibuje rast a množenie baktérií, replikácia vírusov a dochádza k zvýšeniu imunitnej odpovede [3].
Horúčka sama o sebe nie je nebezpečná a antipyretická liečba nemá za cieľ navodiť normotermiu. V súčasnosti sa akceptuje názor, že neliečime horúčku, ale znižujeme distress pacienta [1]. Menežment horúčky môže byť odlišný v určitých špecifických klinických situáciách. Zvlášť opatrní musíme byť u detí s dedičnými poruchami metabolizmu, u ktorých horúčka ako katabolický stresor môže výrazne zhoršovať stav pacienta a prispieť k akútnej dekompenzácii základného ochorenia [4].
Ibuprofen a paracetamol sú jediné dokázateľne bezpečné a efektívne lieky v terapii horúčky u detí [5]. V nasledujúcom článku prinášame prehľad najnovších odporúčaní na liečbu horúčky u detí a v krátkej kazuistike referujeme o akútnej komplikácii vzniknutej počas alternujúcej liečby febrilného stavu u 14-ročnej pacientky.
KAZUISTIKA
Prezentujeme klinický prípad 14-ročnej adolescentky s nezávažnou osobnou anamnézou. Dievča prekonalo len bežné detské ochorenia, očkovaná bola podľa očkovacieho kalendára a dispenzarizovaná u imunoalergológa pre polinózu s intermitentnou potrebou antihistamínovej liečby. Doteraz nebola vážnejšie chorá.
U pacientky začalo „bežné“ febrilné ochorenie s výstupom telesnej teploty maximálne do 39,9 °C. V klinickom obraze dominovala cefalea, otalgia vpravo, serózna sekrécia z nosa, suchý kašeľ. V domácom prostredí pre febrility a bolesti ucha bola podávaná alternujúca analgetická a antipyretická liečba paracetamolom à 500 mg a ibuprofenom à 400 mg, pričom antipyretiká kombinovane striedali každé 4 hodiny. Napriek tomu na 5. deň ochorenia horúčka neustupovala, pacientka bola vyšetrená u obvodného pediatra a na Oddelení urgentného príjmu NÚDCH Bratislava.
V objektívnom vyšetrení sa zistila subhydratácia, známky kataru horných dýchacích ciest, palpačná citlivosť v oblasti epigastria, ostatný somatický nález bol veku primeraný, auskultačný nález nad pľúcami bol negatívny. Laboratórne sa zistila vysoká zápalová aktivita, mierna elevácia hepatálnych enzýmov a zvýšený kreatinín (tab. 1). Sonografia brucha a RTG hrudníka boli negatívne. Po odbere biologického materiálu bola ordinovaná perorálna antibiotická liečba makrolidovým antibiotikom (à 500 mg, 3 dni) a symptomatická terapia. Pri ambulantnej kontrole na 7. deň ochorenia však naďalej pretrvával febrilný stav. Schéma podávania nesteroidnej antiflogistickej liečby (NSAID) v domácom prostredí ostala bez zmeny. V laboratórnom obraze došlo k poklesu zápalovej aktivity, ale pretrvával signifikantný vzostup dusíkatých látok a hepatopatia, preto bola pacientka odoslaná na hospitalizáciu.
Tab. 1. Klinický priebeh ochorenia a laboratórne nálezy u našej pacientky. 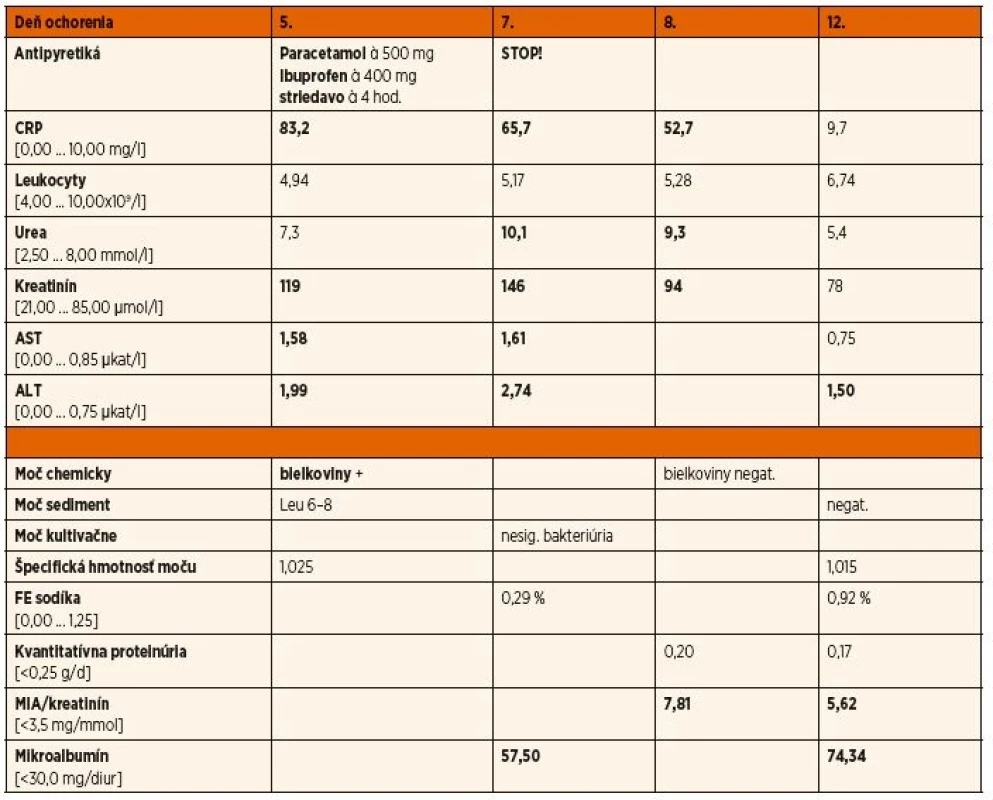
MIA – mikroalbuminúria Pri príjme bola afebrilná. Diuréza bola adekvátna (1500 ml/24 h), v úvode pri teplote v moči chemicky pozitívne bielkoviny (v.s. febrilná proteinúria), počas hospitalizácie mikroalbuminúria, ale kvantitatívna proteinúria bola v norme. Špecifická hmotnosť moču bola 1,025, infekciu močových ciest sme vylúčili. Vzhľadom na známky noligurického akútneho poškodenia obličiek (pRIFLE) v.s. na podklade liekového poškodenia sme u pacientky vysadili NSAID a indikovali parenterálnu rehydratačnú a nefroprotektívnu liečbu esenciálnymi aminokyselinami. Klinický stav sa promptne upravil, renálne aj hepatálne parametre poklesli a v priebehu 5 dní sa postupne normalizovali. V moči pretrvávala mikroalbuminúria. Komplement bol bez aktivácie, hodnoty imunoglobulínov v sére boli v referenčnom rozmedzí, autoprotilátky boli negatívne. Krvný tlak (vzhľadom k veku a pohlaviu) sa pohyboval medzi 95.–99. percentilom. Kultivačné ani sérologické vyšetrenia nepreukázali kauzálnu infekciu.
Na základe klinického priebehu a laboratórnych nálezov sme stav uzavreli ako akútne poškodenie obličiek non-oligurického typu indukované alternujúcou antipyretickou liečbou pri febrilnom ochorení, ktorá viedla ku kumulácií vedľajších účinkov. Pacientka bola v stabilizovanom stave (na 12. deň od začiatku ochorenia) prepustená do domácej rekonvalescencie a nefrologickej dispenzarizácie.
DISKUSIA
Horúčka je fyziologický obranný mechanizmus. Stimulom k jej vzniku je najčastejšie infekčná príčina, ale môže to byť aj autoantigén, úraz, pooperačný stav, či liek. Pôsobením na leukocyty dochádza k syntéze endogénnych pyrogénov (interleukín-1, interleukín-6, tumor necrosis factor, atď.), ktoré hematogénne prechádzajú do hypotalamu. V hypotalame sa prostredníctvom fosfolipázy syntetizuje kyselina arachidónová a ďalej sa účinkom cyklooxygenázy tvorí kľúčový prostaglandín E2. Dochádza k prestaveniu centrálneho termostatu a aktivácii efektorových mechanizmov. Sprievodná je letargia, anorexia, hyperalgézia, myalgia. Pri telesnej teplote 38–38,5 °C dochádza k aktivácii imunitného systému, k syntéze a mobilizácii imunokompetentných buniek a zároveň nastáva nevhodné prostredie pre rast a rozmnožovanie patogénnych mikroorganizmov [6].
Pre priaznivé fyziologické účinky horúčky je farmokoterapia indikovaná až pri telesnej teplote nad 38,5 °C, kedy potenciálne riziká môžu prevážiť nad jej prínosmi. U detí s komorbiditami (napr. vrodené ochorenie kardiovaskulárneho, respiračného systému, iné), je to vzhľadom na zvýšené metabolické nároky a nižšie kompenzačné mechanizmy už pri telesnej teplote 38 °C. Vo všeobecnosti sa odporúča začať s monoterapiou, to znamená s podaním jednej účinnej látky, paracetamolu alebo ibuprofenu. Ibuprofen je indikovaný u detí starších ako 6 mesiacov. Dôležitý je stav hydratácie dieťaťa. Je známe, že oba preparáty blokujú syntézu prostaglandínov. Paracetamol na centrálnej úrovni blokovaním cyklooxygenázy-1. Ibuprofen má okrem centrálneho efektu účinok aj na periférii, kde brzdí syntézu prostaglandínov inhibíciou cyklooxygenázy-2. Týmto mechanizmom na úrovni aferentnej renálnej artérie dochádza k zníženiu renálnej perfúzie, obzvlášť ak je dieťa hypovolemické. Dieťa s horúčkou má zvýšený metabolický obrat a insenzibilné straty tekutín. Preto pokiaľ nemá zachovaný adekvátny príjem tekutín, neodporúča sa podávanie nesteroidných antiflogistík. Za rizikové sú považované deti s akútnou gastroenteritídou a vrodeným renálnym postihnutím.
Ibuprofenom indukovaná akútna renálna insuficiencia je zriedkavou, ale závažnou komplikáciou. Po vysadení NSAID a rehydratácii dieťaťa sa laboratórne parametre zvyčajne normalizujú. V rokoch 2000–2015 bolo opísaných 39 prípadov akútnej renálnej insuficiencie u detí v súvislosti s užívaním antipyretík. Vo väčšine prípadov sa akútne zlyhanie obličiek rozvinulo pri monoterapii ibuprofenom, ostatné vznikli počas kombinovanej antipyretickej liečby [7]. Štúdia sledujúca deti s akútnou gastroenteritídou (n = 105) zistila dvojnásobne vyššie riziko renálneho poškodenia po expozícii NSAID, nezávisle od stupňa dehydratácie. Redukcia glomerulárnej filtrácie bola u detí zvyčajne reverzibilná [7, 8].
Liečba horúčky je dlhé roky diskutovanou témou medzi lekárskymi odborníkmi ako aj medzi rodičmi chorých detí. Odporúčania zahraničných odborných spoločností a výsledky vedeckých štúdií zameraných na farmakoterapiu horúčky sa mierne líšia, avšak cieľ majú rovnaký. Cieľom je zlepšenie celkového klinického stavu (zmiernenie bolesti, sprievodného diskomfortu), nie dosiahnutie normálnej telesnej teploty. V Spojenom kráľovstve Veľkej Británie a Severného Írska odporúčajú zvážiť paracetamol alebo ibuprofen u febrilných detí s diskomfortom, striedavo podávať antipyretiká iba ak perzistuje resp. znova sa objaví diskomfort [9]. Talianska pediatrická spoločnosť odporúča podávať antipyretiká v prípade, ak je horúčka asociovaná s diskomfortom. Neodporúča striedavú ani kombinovanú liečbu [10]. Kanadská pediatrická spoločnosť považuje za liek prvej voľby paracetamol, pokiaľ dieťa dobre pije, alternatívou je ibuprofen. Neodporúča striedavé podávanie antipyretickej liečby pre zvýšené riziko omylu v dávkovaní [11]. Americká pediatrická akadémia hovorí o nedostatočnej sile dôkazov, ktorá by podporila resp. vyvrátila podávanie kombinovanej liečby, avšak za cieľ považuje zlepšenie komfortu dieťaťa, nie dosiahnutie normotermie [5]. V Austrálii sa alternujúca antipyretická liečba neodporúča [12].
V ostatnom čase sa stretávame s „feverphobiou“, teda strachom z horúčky u rodičov aj lekárov, ktorý podporuje včasnú a agresívnu liečbu horúčky. Dôkazy o efekte kombinovanej antipyretickej liečby (striedanie účinných látok) na zmiernenie diskomfortu nie sú dostatočné. Paracetamol a ibuprofen sú rovnako účinné antipyretiká, konkrétny výber záleží na klinickom stave dieťaťa [13, 14, 15].
Nedávna observačná štúdia, vykonaná v Írsku, poukazuje na nedostatočnú edukáciu rodičov (n = 1104). Konštatuje, že 44 % rodičov považovalo za horúčku telesnú teplotu nižšiu ako 38 °C a len 27 % vedelo o benefitoch horúčky. Preto nesmieme zabúdať, že správna a dôsledná edukácia rodiča je aj v ére internetu nesmierne dôležitá [16].
ZÁVER
Prezentovaná 14-ročná pacientka sa pre bežnú febrilnú respiračnú infekciu horných dýchacích ciest liečila alternovane ibuprofenom a paracetamolom. Počas antipyretickej liečby nevykazovala klinické známky dehydratácie a mala dostatočný perorálny príjem, v ďalšom priebehu sa stav komplikoval renálnym zlyhaním. Je dôležité si uvedomiť, že jednotlivé faktory, ako insenzibilné straty tekutín, zvýšený metabolický obrat pri horúčke, akútna infekcia a antipyretická liečba, sa môžu vzájomne potencovať a viesť ku komplikáciám rôzneho charakteru. Komplikácia sa môže vyvinúť v ktoromkoľvek veku. Hoci je vývoj akútnej renálnej insuficiencie zriedkavý, ide o závažný stav, ktorý môže viesť k dlhodobým následkom.
Došlo: 10. 1. 2018
Přijato: 11. 1. 2018
MUDr. Dagmar Urbanová, PhD.
Detská klinika LFUK a NÚDCH Bratislava
Limbová 1
833 40 Bratislava
Slovenská republika
e-mail: dada.urbanova@gmail.com
Zdroje
1. Barbi E, Marzuillo P, Neri E, et al. Fever in children: Pearls and pitfalls. Children 2017; 4 (9): 81.
2. Richardson M, Purssell E. Who’s afraid of fever? Arch Dis Child 2015; 100 : 818–820.
3. Harden LM, Kent S, Pittman QJ, et al. Fever and sickness behavior: Friend or foe? Brain Behav Immun 2015; 50 : 322–333.
4. Parikh S, Saneto R, Falk MJ, et al. A Modern approach to the treatment of mitochondrial disease. Curr Treat Opt Neurol 2009; 11 (6): 414-430.
5. Sullivan JE, Farrar HC. Fever and antipyretic use in children. American Academy of Pediatrics, Section on Clinical Pharmacology and Therapeutics, Committee on Drugs. Pediatrics 2011; 127 (3): 580–587.
6. Javorka K, a kol. Lekárska fyziológia. Martin: Osveta, 2009 : 361–366.
7. Balestracci A, Ezquer M, Elmo ME, et al. Ibuprofen-associated acute kidney injury in dehydrated children with acute gastroenteritis. Pediatr Nephrol 2015; 30 : 1873–1878.
8. De Martino M, Chiarugi A, Boner A, et al. Working towards an appropriate use of ibuprofen in children: An Evidence-Based Appraisal. Drugs 2017; 77 (12): 1295–1311.
9. National Institute for Health and Clinical Excellence (NICE). Fever in under 5s: assessment and initial management 2013. https://www.nice.org.uk/guidance/cg160/chapter/1-Recommendations#antipyretic-interventions-2.
10. Chiappini E, et al. 2016 Update of the Italian Pediatric Society Guidelines for Management of Fever in Children. J Pediatr 2017; 1 : 177–183.
11. Canadian Paediatric Society. Fever and temperature taking 2015. https://www.caringforkids.cps.ca/handouts/fever_and_temperature_taking.
12. Mulcahy D, et al. Infants and children: Acute management of fever. Clinical Practice Guidelines, NSW Department of Health 2010. http://www1.health.nsw.gov.au/pds/ActivePDSDocuments/PD2010_063.pdf.
13. Purssell E. Systematic review of studies comparing combined treatment with paracetamol and ibuprofen, with either drug alone. Arch Dis Child 2011; 96 : 1175–1179.
14. Narayan K, Cooper S, Morphet J, Innes K. Effectiveness of paracetamol versus ibuprofen administration in febrile children: A systematic literature review. J Paediatr Child Health 2017; 53 (8): 800–807.
15. Wong T, et al. Combined and alternating paracetamol and ibuprofen therapy for febrile children. Evid Based Child Health. A Cochrane Rev J 2014; 9 : 675–729.
16. Kelly M, Sahm LJ, Shiely F, et al. Parental knowledge, attitudes and beliefs on fever: a cross-sectional study in Ireland. BMJ Open 2017; 7 (7): e015684.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2018 Číslo 3- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- Editorial: Průduškové astma v dětském věku
- Současný pohled na diagnostiku a léčbu astmatu u dětí
- Malý zahradník
- Retrospektivní analýza tupých traumat lbi v letech 2010-2014 na Dětské klinice FN a LF UK Plzeň
- C3 glomerulopatie – nově definovaná klinická jednotka
- Makro AST jako příčina asymptomatické elevace aspartátaminotransferázy
- Tranzitórna hypertrofická kardiomyopatia u novorodenca s neonatálnym abstinenčným syndrómom
- Alternujúca liečba horúčky zvyšuje riziko vedľajších účinkov antipyretík
- Diagnostika, léčba a prognóza vrozené hypotyreózy
- Nízká porodní hmotnost a další rizikové faktory pro pozdější onemocnění u dětí a dospělých (prenatální a postnatální programming)
- Novinky v kardiopulmonální resuscitaci – „guidelines 2018“
- 100 let od narození pediatrických radiologů Antonína Rubína a Oldřicha Šnobla
- 10 ročníkov Festivalu kazuistík z pediatrie
- Zemřel prof. MUDr. Karel Křepela, CSc.
- Za MUDr. Rudolfem Stříteckým
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- C3 glomerulopatie – nově definovaná klinická jednotka
- Současný pohled na diagnostiku a léčbu astmatu u dětí
- Novinky v kardiopulmonální resuscitaci – „guidelines 2018“
- Makro AST jako příčina asymptomatické elevace aspartátaminotransferázy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



