-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaSpinální epidurální absces u šestnáctiletého chlapce Popis případu a přehled literatury
Spinal Epidural Abscess in a Sixteen Years Old Boy Case report and review of literature
Spinal epidural abscess (SEA) is a rare disease especially at the child age. Only tens of case reports have been published so far. It is certainly a disease of a high degree of risk for the development of permanent neurological lesion and even the risk of fatal end.
Classical triad (back pain, febrile conditions, neurological topical deficit) occurs only in a part of patients and the disease therefore often escapes early recognition for unspecific symptoms. The method of diagnostic examination includes spiral CT or MR of the spinal region. The degree of the disease is the basis for considering between a conservative procedure of long-term parenteral therapy with antibiotics or neurosurgical laminectomy with drainage of the abscess. The prognosis if favorable in early diagnosis and adequate treatment are applied.
The demonstrated case of a 16-year boy is the first case of SEA at the child age in available Czech literature. The boy was admitted for a febrile condition, lumbalgia, left - side lumbar paravertebral painful contracture and slightly elevated inflammatory markers. For the progression of complaints in spite of ATB administration and for diagnostic uncertainties, the authors indicated spiral CT examination in the search for spinal or paraspinal pyogenic affection, which revealed SEA confirmed subsequently by MR. The patient was treated conservatively without the need of neurosurgery.Key words:
spinal epidural abscess, laminectomy, intraspinal pyogenic infection, Staphylococcus aureus
Autoři: J. Gut 1; A. Cipra 2; D. Procházková 2; J. Pajerek 2; R. Bartoš 3; M. Derner 4; J. Daumová 5
Působiště autorů: Dětské oddělení NsP, Česká Lípa primář MUDr. J. Gut 1; Dětská klinika Masarykovy nemocnice, Ústí nad Labem primář MUDr. J. Škvor, CSc. 2; Neurochirurgické oddělení Masarykovy nemocnice, Ústí nad Labem přednosta doc. MUDr. M. Sameš, CSc. 3; Rentgenologické oddělení Masarykovy nemocnice Ústí nad Labem primář MUDr. M. Derner 4; Rentgenologické oddělení NsP Česká Lípa primářka MUDr. H. Čerbáková 5
Vyšlo v časopise: Čes-slov Pediat 2008; 63 (6): 306-312.
Kategorie: Kazuistika
Souhrn
Spinální epidurální absces (SEA) je vzácným onemocněním, zvláště v dětském věku, ve kterém dosud byly publikovány jen desítky jednotlivých kazuistik. Je ovšem jednotkou s vysokým stupněm rizika pro vznik trvalé neurologické léze, ale i pro riziko fatálního konce. Klasická trias (bolesti v zádech, febrilie, neurologický topický deficit) se vyskytuje pouze u části pacientů, a proto jednotka uniká mnohdy včasnému rozpoznání pro nespecifické příznaky. Metodou diagnostického vyšetřování je spirální CT nebo MR páteřní oblasti. Podle stupně postižení je zvažován konzervativní postup dlouhodobé parenterální léčby antibiotiky nebo neurochirurgická laminektomie s drenáží abscesu. Při včasné diagnóze a adekvátní léčbě je prognóza dobrá.
Demonstrace kazuistiky 16letého chlapce je prvním případem SEA v dětském věku v dostupném českém pediatrickém písemnictví. Chlapec byl přijat pro febrilní stav, lumbalgie, levostrannou lumbální paravertebrální bolestivou kontrakturu a lehce zvýšené zánětlivé markery. Pro progresi obtíží i přes aplikaci ATB a diagnostickou nejasnost bylo indikováno spirální CT při pátrání po spinální či paraspinální pyogenní afekci, které odhalilo SEA potvrzený následně vyšetřením na MR. Případ byl vyřešen konzervativní cestou bez nutnosti neurochirurgického zákroku.Klíčová slova:
spinální epidurální absces, laminektomie, intraspinální pyogenní infekce, Staphylococcus aureusÚvod
Spinální epidurální absces (SEA) je i v dospělé populaci vzácným onemocněním, i když v posledních 20 letech došlo ke zdvojnásobení jeho incidence nejspíše v důsledku vzrůstajícího výskytu intervenčních spinálních a cévních zákroků a narůstajícího intravenózního užívání drog. Jeho výskyt je odhadován zhruba na 1 : 10 000 hospitalizovaných, ovšem v amerických podmínkách. Pediatrické zkušenosti zůstávají pouze v jednotlivých kazuistických sděleních, kterých dosud bylo publikováno podle literárních přehledů do roku 2000 méně než 90 případů a od té doby přibylo jen několik dalších [1, 7].
Rozpoznání této vzácné, ale prognosticky závažné jednotky je mnohdy velmi záludné a opožděné. Převažujícím léčebným přístupem je chirurgická intervence, i když v některých případech lze zvolit konzervativní postup dlouhodobé parenterální léčby širokospektrálními antibiotiky. Vzhledem k uvedené vzácnosti onemocnění nelze opřít stávající doporučení o dostatečně velké kontrolované studie.
Kazuistika
U šestnáctiletého chlapce se objevila 5 dní před přijetím horečka se zimnicí a s bolestí v levé bederní krajině. Po dvou dnech byl vyšetřen na lékařské pohotovosti a byla mu doporučena léčba ibuprofenem, při které došlo k částečné úlevě. Pro pátý den přetrvávající febrilie (až 39 °C septického charakteru) a levostranné lumbalgie byl vyšetřen u svého pediatra. Pro nález proteinurie detekčním papírkem byl odeslán k přijetí na dětské oddělení.
V rodinné anamnéze zaujal údaj o sclerosis multiplex a onemocnění plotének u matky a v osobní anamnéze o sledování u ortopeda pro skoliózu, která byla i důvodem osvobození od tělesné výchovy. Jinak chlapec vážněji nestonával, kouří 10 cigaret denně, nesportuje. V bezprostředním předchorobí byl zcela bez obtíží, bez kožní afekce.
Z klinického vyšetření: Chlapec je febrilní, ale bez celkové alterace, dobře hydratovaný, eupnoický. Jeho šíje je volná, ale pro bolestivost lokalizovanou do lumbální krajiny vázne spine sign i Lasseque manévr. V levé lumbální krajině (L3–L5) paravertebrálně je výrazně bolestivá svalová kontraktura o rozsahu 8 x 4 cm s citlivostí levého sakroiliakálního skloubení při bolestivém poklepu na obratlové trny. Tapotement je bilaterálně negativní. Hrdlo je zarudlé, tonzily bez povlaků, bez zvětšených krčních uzlin, s čistým dýcháním, normálním srdečním poslechem a palpačním nálezem na břiše. Na kůži nejsou známky hnisavé afekce.
Z úvodních laboratorních vyšetření: FW 26/42, CRP 134 g/1, leukocyty 9800/mm3 bez posunu doleva, mírná trombocytopenie 133 000/mm3, prokalcitonin negativní. Moč chemicky: bílkovina ++, sediment bez patologie.
Rtg snímek lumbální páteře a sakroiliakálních (SI) skloubení: napřímení bederní lordózy, bez posunu obratlových těl, spondylolýza L5 (stacionární proti minulému vyšetření), spina bifida S1, SI klouby symetrické, bez deficitů na kostěných strukturách.
Neurologické konzilium: bez topického motorického i senzorického výpadku, iritace SI skloubení vlevo.
USG vyšetření břicha: normální nález na ledvinách, játrech, slezině, pankreatu, v malé pánvi, apendixu i terminálním ileu, na iliopsoatických svalech.
Byly odebrány 2 vzorky krve a vzorek moči ke kultivaci, byla nasazena parenterální léčba antibiotikem cefuroximem a bolesti tlumeny analgetiky a myorelaxancii. Následný den dochází k subjektivní úlevě i k poklesu horečky na subfebrilie. Kontrolní laboratorní vyšetření 3. den však vykazují vzestup FW na 51/89, CRP na 155 g/l a leukocytózy na 13 900/mm3. Prokalcitonin zůstává negativní.
Při klinickém vyšetření navíc přetrvává bolestivá kontraktura v lumbální oblasti L3–L5. Proto je indikováno CT vyšetření k pátrání po spinální nebo paraspinální pyogenní afekci. Na spirálním CT je nalezeno postkontrastně v zadním levém epidurálním prostoru ložisko abscesu 20 x 20 mm v oblasti L3–L4 (obr. 1). K parenterální léčbě je proto přidán klindamycin vzhledem k předpokládané stafylokokové etiologii a domluveno MR vyšetření s neurochirurgickým konziliem a chlapec byl proto přeložen na Dětskou kliniku Masarykovy nemocnice v Ústí nad Labem.
Obr. 1. CT zobrazení: SEA v oblasti L3–4. Fig. 1. CT imaging: SEA in region L3–4. 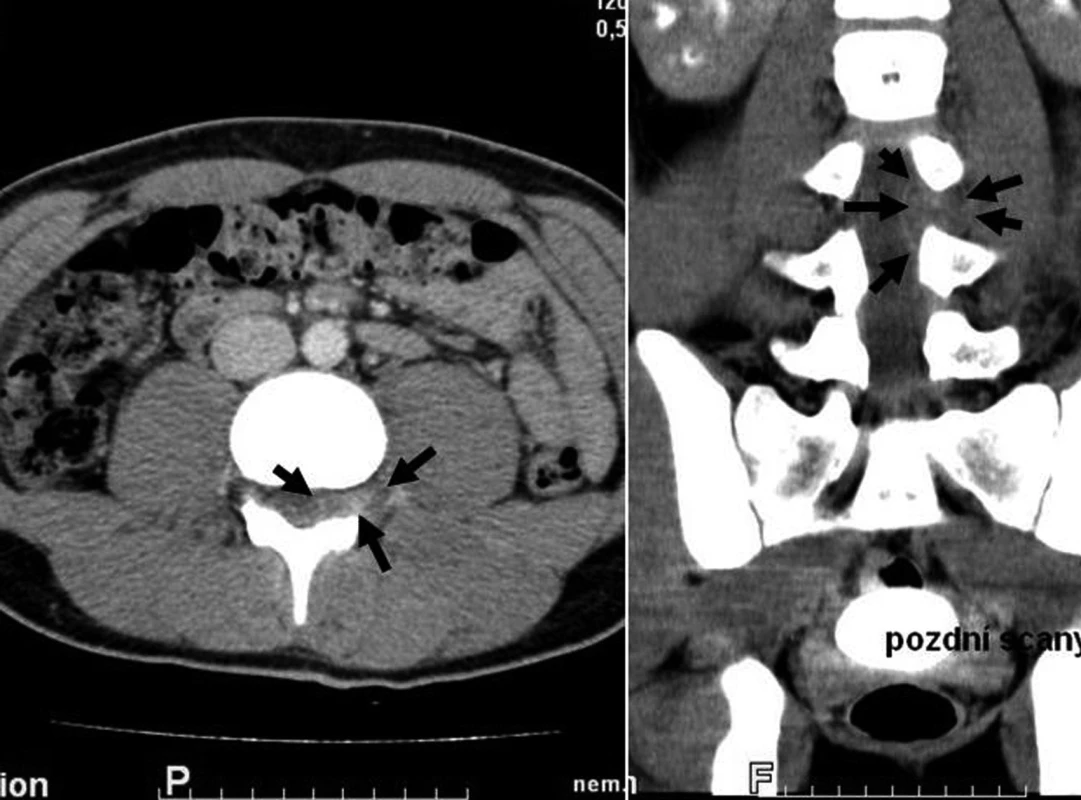
V době překladu je chlapec již bez teplot, bez známek meningeálního dráždění a neurologického deficitu. Lokálně v lumbální oblasti je jen levostranné paravertebrální prosáknutí bez zarudnutí a bez palpační bolestivosti.
Vyšetření MR lumbální páteře potvrzuje přítomnost epidurálního abscesu velikosti 18 x 11 mm s patrným tlakem na durální vak a se šířením paravertebrálně vlevo (obr. 2). Hodnota CRP po překladu je 145 mg/l. Nález byl konzultován s neurochirurgem, který po zvážení velikosti ložiska, klinického stavu a zejména absence neurologického nálezu doporučuje konzervativní postup na stávající dvojkombinaci ATB terapie.
Obr. 2. Vstupní MR: ložisko SEA (3. den ATB léčby). Fig. 2. Entry MR: SEA focus (3rd day of ATB therapy). 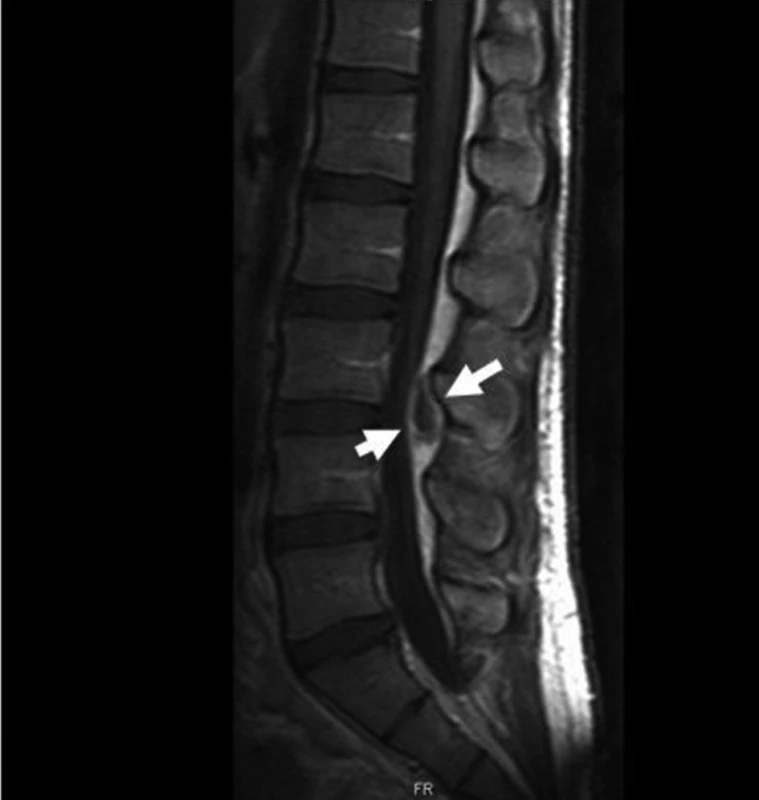
Po dvou dnech byl zaznamenán další pokles zánětlivých markerů (CRP 78 mg/l) a na MR vyšetření byla popsána výrazná regrese nálezu, zmenšení kolikvované dutiny abscesu (obr. 3). Chlapec zůstává nadále v dobrém klinickém stavu, v terapii kromě ATB kombinace, analgetik a myorelaxancií je dále lokálně léčena nově rozvinutá aftózní stomatitida.
Obr. 3. Kontrola MR po 6 dnech ATB. Fig. 3. Follow-up MR after 6 days of ATB. 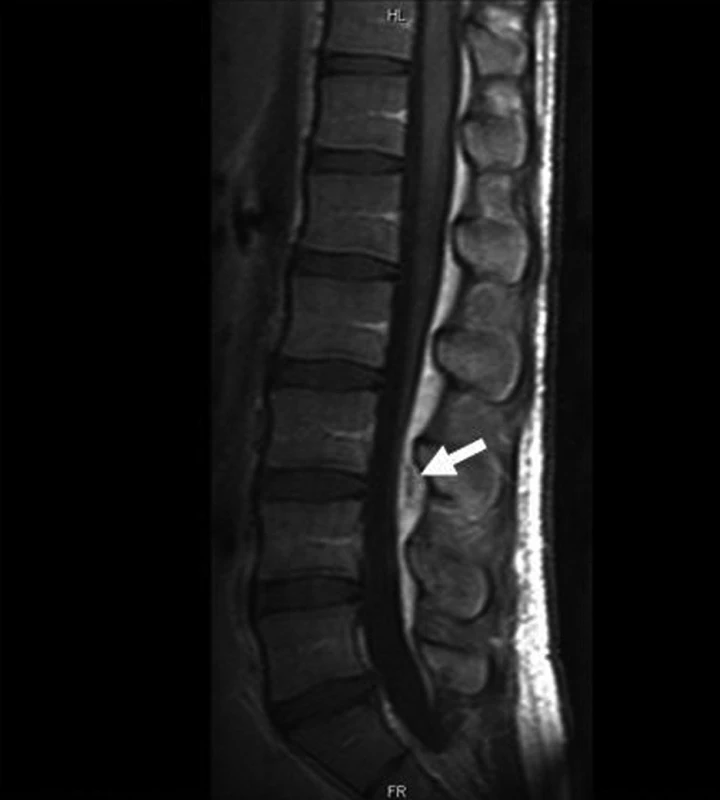
Je zahájeno vyšetření k vyloučení infekčního fokusu; hemokultura i výtěr krku bez patologického nálezu. Sérologie (CMV, HSV1, EBV) je negativní. Echokardiografie je s normálním nálezem, USG vyšetření je opět bez patologického nálezu na orgánech břišní dutiny, infekční fokusy (ORL, stomatologie) nebyly prokázány. V imunologickém screeningu byla zjištěna mírná hypergamaglobulinémie (IgA: 3,07, IgG: 15,3, IgM: 2,99), která byla hodnocena jako reaktivní při probíhajícím zánětlivém procesu.
Desátý den hospitalizace se objevuje toxoalergický exantém, proto je vysazen klindamycin s přechodem na perorální monoterapii Cefuroximem. Chlapec nadále v dobrém klinickém stavu, bez teplot, exantém ustupuje, aftózní stomatitida v regresi. Dochází k dalšímu poklesu CRP: 28 mg/l a kontrolní MR s týdenním odstupem od předchozího vyšetření popisuje plošnou regresi abscesu, s již minimální kolikvovanou částí, bez tlaku na durální vak a bez propagace do okolí (obr. 4).
Obr. 4. Kontrola MR po 12 dnech ATB. Fig. 4. Follow-up MR after 12 days of ATB. 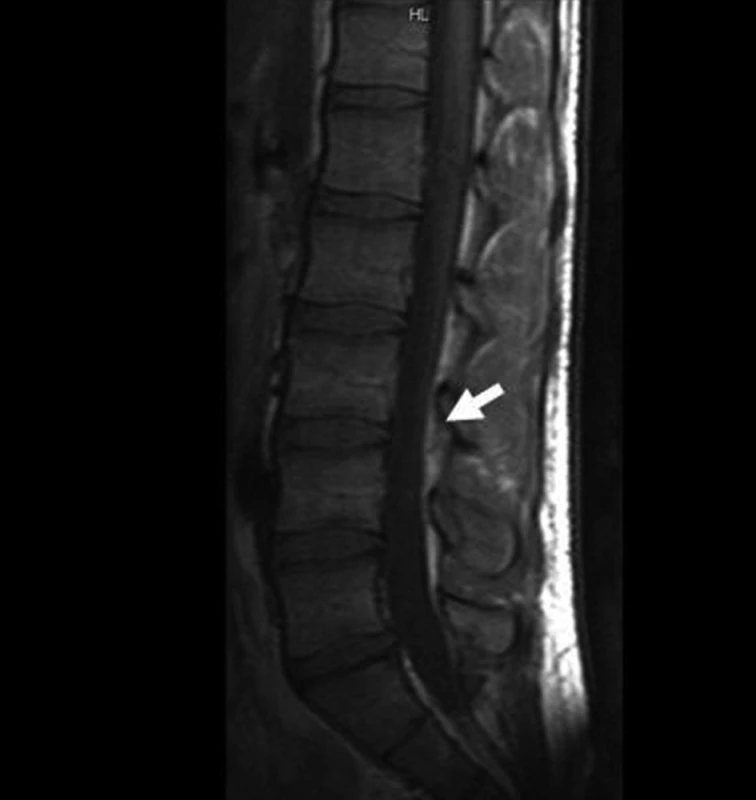
Exantém vymizel, neurologicky je chlapec zcela bez obtíží, bez teplot. Po konzultaci s neurochirurgem je propuštěn domů s plánem kontrolního MR vyšetření s odstupem 1 měsíce při pokračování terapie perorálním cefuroximem a s plánem postupného vysazování myorelaxancií a pravidelné rehabilitace.
Kontrolní vyšetření je provedeno dva měsíce od začátku onemocnění. Krevní obraz je kompletně s normálními parametry, hodnota CRP: 1 mg/l. Podle MR zobrazení dochází k další regresi nálezu, bez známek kolikvace, se známkami postkontrastně zvýrazněné granulační tkáně velikosti 8 x 8 mm. Na okolních měkkých tkáních je nález normální, obraz mozku je také bez známek infekčního procesu (obr. 5).
Obr. 5. Kontrola po 2 měsících od začátku onemocnění. Fig. 5. Follow-up 2 months after the beginning of the disease. 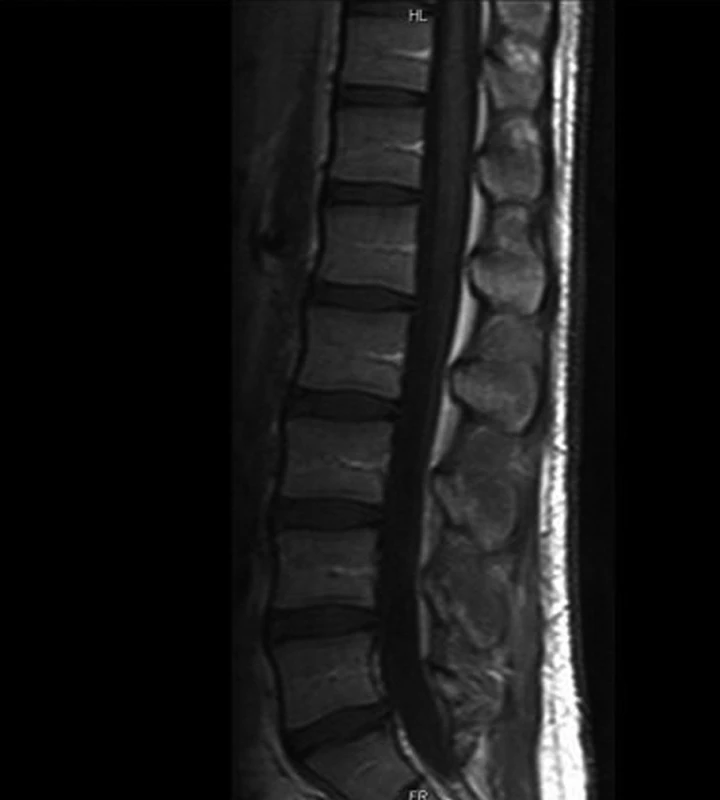
Chlapec byl ponechán v přechodném sledování neurologa a imunologa za současné rehabilitace bez výraznějšího omezení fyzické aktivity. Antibiotická terapie byla ukončena po šesti týdnech a od té doby se chlapec cítí zdráv.
Diskuse
Patogeneze:
Invadující agens se dostává do epidurálního prostoru většinou buďto přímo z okolí či z kůže, nebo hematogenně. V Rubinově přehledu pediatrických kazuistik je doloženo, že podobně jako v dospělé populaci zhruba 50 % případů vzniká hematogenním rozsevem [6]. Ovšem na rozdíl od dětských pacientů jsou u SEA dospělé populace dobře zmapovány predisponující rizikové faktory [2]. Většina pacientů má více než jeden z nich (diabetes mellitus, AIDS, alkoholová závislost, nitrožilní aplikace drog, spinální chirurgické zákroky, úrazy, spinální aplikace léků, spinální implantace stimulátorů nebo katétrů). Rizikovými zdroji infekce jsou lokální nebo systémové infekce (infekce kůže, měkkých tkání, kostí nebo močového systému, infikace tetování, případně akupunkturních vpichů či cévních katétrů). Proto také u dospělé i dětské populace jako vyvolávající agens převažují bakterie přežívající na kožním povrchu (především Staphylococcus aureus včetně meticilin rezistentních kmenů MRSA nebo Staphylococcus epidermidis). Menší procento tvoří gramnegativní bakterie typu Escherichia coli nebo Pseudomonas aeruginosa. U pediatrických případů byly navíc zastiženy viridující streptokoky, pneumokoky a salmonely [2, 5].
Vzhledem k vazbě na instrumentální spinální výkony a implantace cizích materiálů je diskutována otázka lokálních rizikových faktorů pro vznik zánětlivého ložiska (traumatizace tkáně, kompresivní a ischemické změny, vaskulární trombotické okluze), ale dosud bez jasného závěru. Abscesové ložisko pravděpodobněji vzniká v širším, na tuk bohatším, zadním epidurálním prostoru než v úzkém předním prostoru (postižení předního prostoru bývá komplikací spondylodiscitidy přímým přestupem zánětu). Ze stejných příčin je torakolumbální epidurální prostor také nejčastějším místem postižení, i když jsou publikovány případy abscesů i v cervikální oblasti. Rozsahem může SEA zasahovat oblast jednoho obratle, obvykleji několika obratlů a ve výjimečných případech i celé páteře [2].
SEA nejenže vzniká hematogenním rozsevem ze vzdálených ložisek (bakteriální endokarditida, meningitida, pneumonie), ale také může být sám zdrojem závažných metastatických nebo do okolí invadujících infekčních komplikací (vertebrální osteomyelitida, discitida, psoatický absces).
Jak bylo zmíněno, diagnóza je někdy velmi obtížná a uniká delší čas správnému stanovení. Cesta k ní spočívá ve třech oblastech: klinickém obrazu, laboratorních vyšetřeních a zobrazovacích technikách.
Klinické příznaky:
Literárně je zdůrazňována klasická trias [2]:
- bolesti v zádech (u tří čtvrtin pacientů),
- horečka (u poloviny pacientů),
- neurologický topický deficit (u třetiny pacientů).
Ovšem již z uvedených dat je patrné, že pravděpodobnost plně vyjádřené trias je poměrně malá a navíc se příznaky vyznačují jen malou specifičností, což znesnadňuje rychlou diagnózu. Zvláště kořenové bolesti z ložiska v oblasti hrudní a lumbální páteře mohou zavádět diagnostiku zcela jiným směrem. Proto také u řady pacientů příznaky různě vyjádřené intenzity trvají před stanovením správné diagnózy i řadu týdnů.
Z praktických důvodů byl vytvořen jednoduchý čtyřstupňový klasifikační systém:
- bolesti v zádech,
- kořenová bolest šířící se do vzdálených oblastí (končetiny, hrudník, břicho),
- senzorické a motorické deficity, dysfunkce měchýře a střevní,
- paréza až plegie.
U dětských pacientů v Rubinově přehledu dominovaly: horečka, bolesti v zádech, meningismus (1/3), bolestivé napětí paravertebrálního svalstva, paralýza. Toto bolestivé napětí vedoucí k omezené pohyblivosti v oblasti páteře může být mylně interpretováno jako meningismus [7]. Méně častými příznaky byly sfinkterické poruchy, kořenové bolesti, motorické a senzorické výpadky. Zvláště záludné jsou příznaky v kojeneckém věku, protože mohou být v první fázi před vznikem neurologických výpadků zcela nespecifické (horečka, letargie, dráždivost, zvracení). Navíc SEA je v kojeneckém věku zcela raritním onemocněním s nepříznivou prognózou i z důvodu oddálené diagnózy. Klinický průběh může být pozvolný: nevýrazné febrilie, stupňování algických obtíží, vzestup zánětlivých markerů a případný rozvoj neurologického topického nálezu. Na druhé straně se může SEA projevit katastrofickým zhoršením klinického stavu: vznik perakutní parézy až plegie (která může mít zvláště dramatický průběh při postižení v oblasti krční páteře) nebo toxicko-septického stavu [8].
Laboratorní známky:
Vedle uvedených příznaků (bohužel s nízkou specificitou), pečlivého anamnestického pátrání po rizikových faktorech se lze opřít o laboratorní známky zánětlivé aktivace a zobrazovací techniky. Nutno bohužel konstatovat, že elevace zánětlivých markerů (FW, CRP, leukocytóza s posunem doleva) nevykazuje ani vysokou senzitivitu, ani vysokou specificitu.
Velmi důležité je odebrání vzorku krve na hemokulturu. Průkaz zlatého stafylokoka bez jasného zdroje infekce by měl vést k pečlivému pátrání po možném ložisku infekce (osteomyelitida, endokarditida, discitida, mozkový absces) včetně SEA. Vyšetření mozkomíšního moku může vykazovat zvýšenou proteinorachii a pleiocytózu, stejně tak (častěji) může být zcela normální. Kultivačně je sice možné v menším procentu nalézt agens, ale zpravidla zůstává likvor negativní. Při lokalizaci SEA v lumbální oblasti je možno při provádění lumbální punkce proniknout přímo do abscesového ložiska, což může být diagnosticky i kultivačně cenné, ovšem i nebezpečné (riziko šíření do subarachnoidálních prostor s možností vzniku meningitidy).
Zobrazovací techniky:
Metodami volby jsou CT a MR, musí však být indikovány a tedy musí být na možnost SEA pomýšleno v rámci diferenciálně diagnostické rozvahy [4, 8]. V našich podmínkách je CT vyšetření obvykle dostupnější a při dnešním rozšíření spirálních přístrojů i rychlejší. Magnetická rezonance však zpravidla poskytuje lepší kvalitu zobrazení, navíc při zobrazení velké oblasti páteře bez radiační zátěže a bez nutnosti podání kontrastních látek. MR v T1 (snížení intenzity signálu – hypointenzní) i v T2 (zvýšení intenzity signálu – hyperintenzní) vážených obrazech s vysokou spolehlivostí zobrazí edémové zánětlivé změny ložiska. Výtěžnost zobrazení lze ještě více zvýšit aplikací gadolinia v T1 sekvencích, kde nacházíme dva základní obrazy. Je zajímavé, že častější je homogenní nebo heterogenní enhancement (nabarvení) v místě abscesu (60 % pacientů) a u zbývajících 40 % vyšetřovaných je MRI obraz typický pro absces, tedy neenhancující centrální oblast je lemovaná silnějším či tenčím lemem granulační tkáně.
Vedle rozpoznání vlastního ložiska SEA je nutné pečlivě zhodnotit i okolní kostní struktury obratlů a měkkých tkání pro možnost postižení ve smyslu vertebrální osteomyelitidy, discitidy nebo psoatického abscesu. Nativní rtg snímky mají minimální výtěžnost směrem k této diagnóze. Jistým přínosem by mohlo být scintigrafické vyšetření zvláště s leukocyty značenými radioizotopem india, ale v současné éře rychlé dostupnosti spirálního CT a MR ho nelze považovat za metodu první volby.
Vzhledem k příznakovému souboru a laboratorním známkám s nízkou specifičností u onemocnění s vzácným výskytem je v diagnostické rozvaze často uvažováno o dalších jednotkách v širokém spektru (herniace intervertebrálního disku, spinální hematom, spinální tumor, demyelinizační onemocnění…). Diferenciálně diagnosticky přichází v úvahu také purulentní sacroileitida, discitida, osteomyelitida pánevních kostí nebo obratle, abscesy malé pánve, retrocékální apendicitida a neoplastické infiltrativní kostní léze (hemoblastóza, lymfomy, Ewingův sarkom). Zcela raritně pak spinální subdurální empyém.
Léčba:
Převažujícím přístupem je neurochirurgické řešení spočívající v dekompresivní laminektomii s evakuací zánětlivého obsahu SEA. Chirurgický výkon je zásadně nutné doplnit dlouhodobou parenterální antibiotickou léčbou pro vysoké riziko osteomyelitidy přilehlé části obratlů. Doporučení minulých let především u dětí zdůrazňovala chirurgickou léčbu patrně pod vlivem historických dat Enbergovy práce, kde všech 10 pacientů bez chirurgické intervence zemřelo [3].
V současné době se ukázalo, že je u některých pacientů možné dosáhnout úspěšného vyléčení dlouhodobým podáváním parenterálních antibiotik (zhruba po dobu 6 týdnů za kontrol klinického stavu, zánětlivých markerů a zobrazení pomocí MR). Při rozhodování o volbě optimálního řešení mezi těmito dvěma základními modalitami, vzhledem k závažnosti a vzácnosti onemocnění, jsou doporučení stanovena jen rámcově. Nelze tedy mluvit o EBM (evidence base medicine) na podkladě randomizovaných kontrolovaných studií. Variantu primární antibiotické léčby lze zvážit u pacientů v dobrém stavu bez neurologického postižení a s menším rozsahem postižení. Na druhé straně pacienti s vysokým operačním rizikem, panspinálním postižením a paraplegií trvající více než 24–36 hodin jsou také spíše určeni pro konzervativní antibiotickou léčbu.
V léčbě jsou doporučována antibiotika namířená proti stafylokokům (oxacilin, clindamycin, ale i cefalosporiny 3. a 4. generace). Léčbu je někdy třeba modifikovat podle stanovené citlivosti. Zvláště svízelná léčebná situace vzniká při průkazu MRSA.
Prognóza:
Mortalita v dospělé populaci je udávána v dnešní éře účinných antibiotik a neurochirurgických intervencí okolo 5 %. V pediatrickém věku je prognóza horší (17% mortalita). Hrozbou však zůstávají přídatné vzdálené komplikace (například endokarditida) a také trvalá plegie. Rubinův literární přehled uvádí 60% kompletní vyléčení a 22% riziko trvalého neurologického deficitu různého stupně [6]. Ale ani laminektomie zvláště na více etážích není bez dlouhodobých rizik (spinální instabilita, kyfóza).
Závěr
Proto je třeba spinální epidurální absces mít na paměti jako možnou eventualitu v diagnostické rozvaze, aby byl rozpoznán pokud možno v časných fázích před rozvojem rozsáhlého neurologického deficitu. Zkušenosti z literárních souborů stále zdůrazňují vysoké procento nesprávně stanovené úvodní diagnózy (v průměru 50 %) vedoucí k oddálení správné léčby s rizikem trvalého postižení [2, 6].
Nejdůležitějším prediktivním faktorem léčebného efektu je právě úvodní pacientův neurologický stav. Přítomnost neurologických deficitů (především vznik paraplegie) významně zhoršuje dlouhodobou prognózu. SEA je velmi raritní pediatrické onemocnění, ale v éře spirálních CT a MRI je jednotkou elegantně diagnostikovatelnou a v éře účinných antibiotik a neurochirurgických výkonů poměrně snadno řešitelnou za předpokladu včasné diagnostiky. Je proto nutné ji neopomíjet v diagnostické rozvaze nejasných stavů a k tomu by mělo posloužit i toto sdělení.
V dostupném českém písemnictví jsme kromě kazuistiky ve Zdravotnických novinách nenalezli případ SEA v dětském věku [7]. Navíc náš pacient byl úspěšně a kompletně vyléčen konzervativním postupem bez nutnosti neurochirurgické intervence. Bohužel se nám nepodařilo zachytit vyvolávající infekční agens.
Došlo: 31. 1. 2008
Přijato: 18. 3. 2008
MUDr. Josef Gut
Dětské oddělení NsP
Purkyňova 1849
470 01 Česká Lípa
e-mail: josef.gut@nemcl. cz
Zdroje
1. Bair-Merritt MH, Chung Ch, Collier A. Spinal epidural abscess in a young child. Pediatrics 2000;106 : 3.
2. Darouiche RO. Spinal epidural abscess. New Engl. J. Med. 2006;355(19): 2012–2020.
3. Enberg RN, Kaplan RJ. Spinal epidural abscess in children. Neurology 1974;71 : 208–210.
4. Kala M, Vaverka M, Buřval S. Hnisavé procesy v páteřním kanále – klinické zkušenosti. Čes. a Slov. Neurol. Neurochir. 1997;60 : 288–292.
5. Rockney R, Ryan R, Knuckey N. Spinal epidural abscess. Clin. Pediatrics 1989;28(7): 332–334.
6. Rubin R, Michowiz S, Ashkenasi S, et al. Spinal epidural abscess in the pediatric age group: case report and review of the literature. Pediatr. Infect. Dis. J. 1993;12 : 1007–1011.
7. Smíšková D, Seidl Z. Spinální epidurální absces u dvanáctiletého chlapce. Lékařské Listy ZN 2006;8 : 8–9.
8. Vaňásková Z, Krajíčková D, Hlatký R, Malec R. Spinální epidurální absces v krční lokalizaci. Čes. a Slov. Neurol. Neurochirur. 1997;60 : 285–287.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2008 Číslo 6- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
-
Všechny články tohoto čísla
- Léčení vrozených deformit páteře
- Spinální epidurální absces u šestnáctiletého chlapce Popis případu a přehled literatury
- Kašeľ u detí s ochorením nosovej dutiny a prínosových dutín
- Intrauterinní růstová retardace a fetální původ chorob v dospělosti
- Vyšetrovací postup u dieťaťa s proteinúriou
- Seznam čtenářů se správnou odpovědí na doškolovací článek z č. 11/2007 (Hrdlička M., Dudová I.: Dětský autismus jako modelová porucha se sociálním deficitem)
- História starostlivosti o pacientov s cystickou fibrózou na Slovensku
- IX. Teyschlův pediatrický den
- Profesor MUDr. Ján Birčák, CSc. – 85-ročný
- Neprávem (velmi) opominuté jubileum MUDr. Zdeňka Misařová, CSc. – 80 let
- Významné výročí primáře MUDr. Tomáše Valouška
- VIII. ČESKÝ PEDIATRICKÝ KONGRES S MEZINÁRODNÍ ÚČASTÍ
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vyšetrovací postup u dieťaťa s proteinúriou
- Intrauterinní růstová retardace a fetální původ chorob v dospělosti
- Léčení vrozených deformit páteře
- Spinální epidurální absces u šestnáctiletého chlapce Popis případu a přehled literatury
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



