-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Intravitreálna liečba endogénnej endoftalmitídy pri urosepse – Kazuistika
Autoři: J. Valašková; J. Sitárová; V. Krásnik
Působiště autorů: Klinika Oftalmológie LF UK a UN v Bratislave, Prednosta: doc. MUDr. Vladimír Krásnik, Ph. D.
Vyšlo v časopise: Čes. a slov. Oftal., 75, 2019, No. 5, p. 277-282
Kategorie: Kazuistika
doi: https://doi.org/10.31348/2019/5/6Souhrn
Kazuistika popisuje prípad endogénnej endoftalmitídy u 58-ročného muža v priebehu urosepsy a bronchitídy. Pacient bol hospitalizovaný na Internej klinike v inej nemocnici. Druhý deň po prijatí bol odoslaný na konziliárne vyšetrenie na našu kliniku pre zhoršenie videnia a bolesti ľavého oka. Stav bol uzavretý ako endogénna endoftalmitída. Zraková ostrosť pri prvom vyšetrení bola pohyb ruky pred okom. Bola zahájená intravitreálna liečba, kombinácia dvoch antibiotík (ceftazidim 2 mg/ 0,1 ml a vankomycín 1 mg/ 0,1 ml) a antimykotika (amfotericín B 10 μg/ 0,1 ml). V priebehu dvoch týždňov dostal takúto antibiotickú liečbu intravitreálne spolu 3x. Počas prvej aplikácie antibiotík sa odobral z prednej očnej komory materiál na mikrobiologické vyšetrenie - výsledok bol negatívny. Z hemokultúry bol vypestovaný zlatý stafylokok. Parenterálna aplikácia antibiotík (gentamycín 240 mg i.v. á 24 hod a amoxicilín s kys. klavulanovou 1,2 g i.v. á 8 hod) trvala 2 týždne, potom pokračovala antibiotická liečba (ciprofloxacín 500 mg á 12 hod) a antimykotická liečba (itrakonazol 100 mg á 12 hod) perorálne 2 mesiace. Štyri týždne po začatí liečenia bola zraková ostrosť ľavého oka 20/100 a po dvoch mesiacoch 20/40. V práci sa zdôrazňuje výhoda multiodborovej spolupráce.
Klíčová slova:
endoftalmitída – intravitreálna liečba – zlatý stafylokok – urosepsa
Endoftalmitída (E) je hnisavý zápal uvey a sietnice s príznakmi v sklovci a v komorovom moku v dôsledku infekcie [9,19,27,42]. Charakteristickým znakom je progresívna vitritída, histologicky masívna infiltrácia sklovcovej dutiny zápalovými bunkami. Endogénna endoftalmitída (EE) vzniká hematogénnym rozsevom infekčných agens z distálnych fokusov [8,23,25]. Zo všetkých endoftalmitíd je najmenej častá, 2-8 % [5,13,14,27,36]. Endogénna bakteriálna endoftalmitída (EBE) je zriedkavý, zrak ohrozujúci akútny stav, vyskytujúci sa vo väčšine prípadov so systémovou sepsou. Kazuistika s EBE bola prvýkrát publikovaná už v roku 1856 [40], najväčší súbor pacientov s EBE – 342 pacientov, bol publikovaný v roku 2014 [15]. Fokusy primárnej infekcie sa nachádzajú najčastejšie v pľúcach, pečeni, na endokarde, v mäkkých tkanivách a v močovom trakte. Kauzatívnymi patogénmi EE sú väčšinou huby [5,36]. Patogény zodpovedné za EBE závisia od geografickej lokalizácie. V Európe a USA sú to grampozitívne koky (streptokoky a stafylokoky), v Ázií prevládajú gramnegatívne koky [22,34,36]. EE je často spojená s množstvom základných systémových rizikových faktorov [5-7,9,12,18,20,23,30,37,44]. Medzi najčastejšie patrí hospitalizácia, diabetes mellitus, infekcia močového traktu, imunospresia, drogová závislosť, prítomnosť katétra. Pečeňové abscesy boli zaznamenané v súvislosti s infekciou gramnegatívnymi paličkami - Klebsiellou pneumoniae [10], pričom vo väčšine prípadov bol diabetes mellitus základný systémový rizikový faktor [3,35]. Jedno z najzávažnejších ochorení, predispozičných pre endoftalmitídu, v Európe a Ázií, je infekčná endokarditída [4,45]. Medzi najrizikovejšie vyšetrenia patrí rutinná kolonoskopia [43]. Pacienti s pľúcnou infekciou Aspergillom majú nadmerne zvýšené riziko rozvoja EE [32,41,42]. EE bola zaznamenaná aj u imunokompetentných pacientov, bez základnej predispozičnej príčiny. EE môže byť manifestácia základného skrytého systémového fokusu infekcie pri negatívnych systémových kultúrach [1,21,24,26,33]. Klinické príznaky a zrakové symptómy EE, popísané v Tabuľke 1, sú dobre rozpoznatelné, zdokumentovanie tohto stavu je však zložitejšie, aj keď v poslednej dobe boli publikované práce vyzdvihujúce potrebu optickej koherentnej tomografie (OCT) pri EE pri systémovej infekcii hubami a kvasinkami [2,31] Hlavným príznakom EE je signifikantná zmena sklovcovej dutiny. Sklovcová dutina pri Candide albicans sa prezentuje ako vitritída, alebo vatovité biele retinálne lézie prechádzajúce do sklovca [28]. Aspergillové lézie môžu byť bielo-žltého fokálneho alebo difúzneho charakteru [1]. Ťažké poškodenie sklovca pri EBE sa môže prezentovať ako subretinálne alebo choroidálne abscesy [11]. Meticilín-rezistentný Staphylococcus aureus (MRSA) je spojený s vyšším rizikom odlúpenia sietnice [9].
Tab. 1. Očné príznaky predpokladajúce endogénnu endoftalmitídu (zdroj: Jackson, T.L., Paraskevopoulos, T., Georgalas, I) 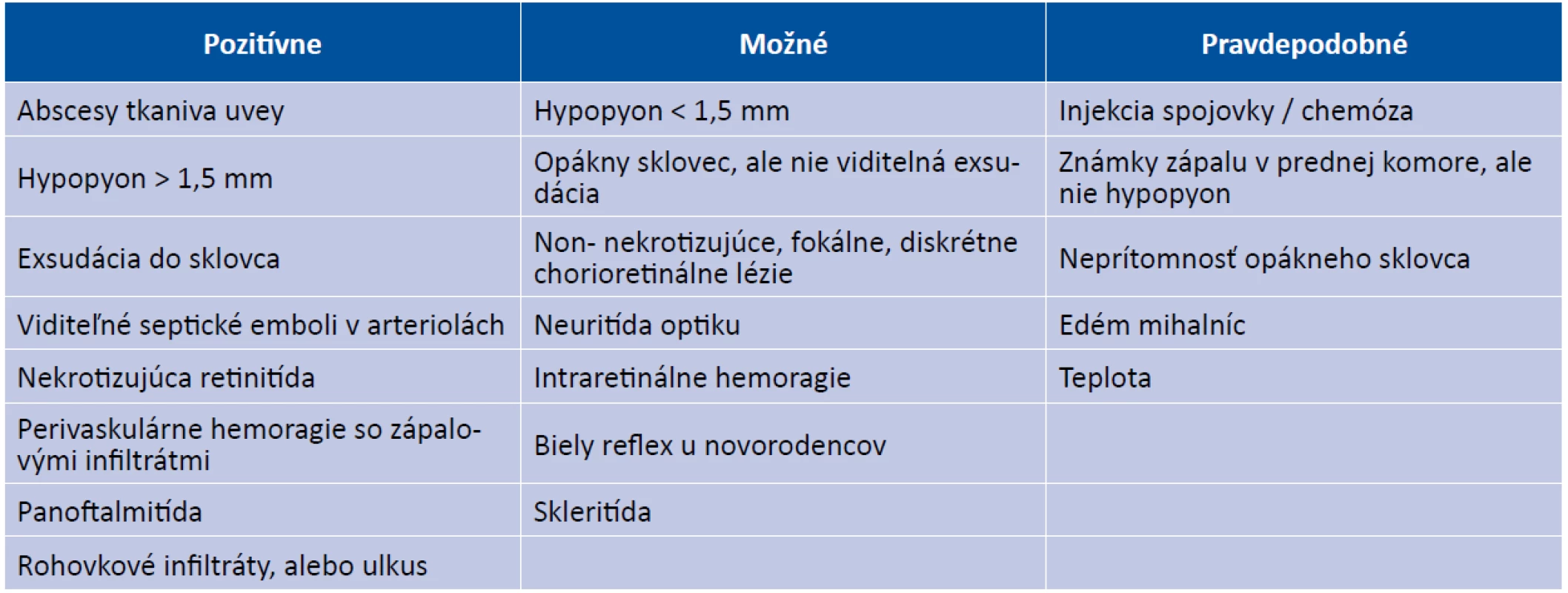
KAZUISTIKA
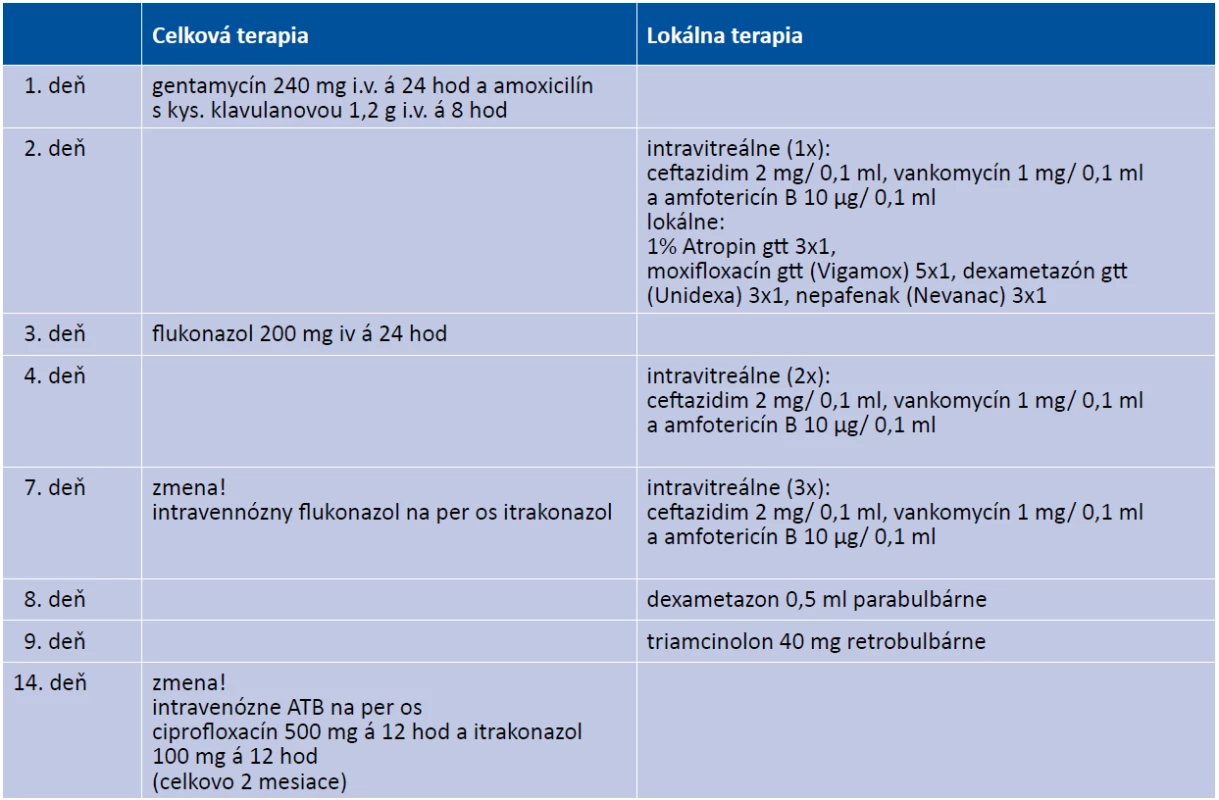
Na konziliárnej ambulancii bol vyšetrený 58-ročný muž s anamnézou zhoršeného videnia a bolesťou ľavého oka (ĽO) trvajúcou jeden deň. Pacient bol privezený sanitkou z Internej kliniky, kde bol deň predtým hospitalizovaný s urosepsou a bronchitídou a začal byť liečený dvojkombináciou intravenóznych antibiotík ATB, gentamycín 240mg i.v. á 24hod a amoxicilín s kys. klavulanovou 1,2g i.v. á 8 hod. Ťažkosti s močením sa začali 5 dní pred hospitalizáciou, počas ktorých užíval per os ATB, cefixim. Pacient bol v schvátenom stave, s teplotou a bolesťami, diabetik II. typu na inzulíne 20 rokov, s arteriálnou hypertenziou na liečbe. Na ĽO videl pohyb ruky, vnútroočný tlak (IOT) 12 torrov, v lokálnom náleze prevládala ciliárna injekcia bulbu, na endotele stredne veľké belavé precipitáty, hypopyon 2 mm, presiaknutá dúhovka s tvorbou zadných synechií, zrenica v 5 mm mydriáze, (FOTO ĽO, Obrázok 1), šošovka mierne opákna, rozvláknený sklovec so zápalovou exsudáciou (USG ĽO, Obrázok 2), s matným reflexom očného pozadia. Po lokálnom vyšetrení a odobratí vzoriek krvi, po stanovení očnej diagnózy sme sa rozhodli pacienta liečiť intravitreálne podanými liekmi s ponechaním hospitalizácie s celkovou liečbou na Internej klinike. Počas prvého vyšetrenia sme aplikovali intravitreálne dvojkombináciu antibiotík s antimykotikom, (Tabuľka 2). Po dezinfekcii operačného pola 3% betadinom sme odobrali komorový mok na mikrobiologické vyšetrenie. Do sklovcovej dutiny sme aplikovali ceftazidim 2 mg/ 0,1 ml, vankomycín 1 mg/ 0,1 ml a amfotericín B 10 μg/ 0,1 ml v celkovom množstve 3x 0,05 ml. Ďalej sme doporučili do celkovej liečby podávanej na Internej klinike pridať flukonazol 200 mg iv á 24 hod. a lokálne 1% Atropin gtt 3x1, moxifloxacín gtt (Vigamox) 5x1, dexametazón gtt (Unidexa) 3x1, nepafenak (Nevanac) 3x1. Pacienta bol kontrolovaný na našej klinike každý deň. Po 48 hodinách od 1. aplikácie liekov sa pacient subjektívne celkovo lepšie cítil, udával menej bolestivé ĽO a zlepšené videnie. Objektívne sa zraková ostrosť nezmenila a objektívny nález bol rovnaký, preto sme sa rozhodli aplikovať intravitreálne dvojkombináciu ATB 2. krát. Po siedmych dňoch od 1. aplikácie pacient udával znovu zlepšené videnie aj zníženú bolesť ĽO, zraková ostrosť - počítal prsty a v lokálnom náleze dominoval ústup exsudácie v sklovci, s presvitaním terča zrakového nervu (Obrázok 3). Rozhodli sme sa aplikovať intravitreálne dvojkombináciu ATB 3x. Po siedmych dňoch sme mali k dispozícií viacero výsledkov. Odber z prednej komory počas 1. aplikácie ATB vyšiel negatívne, echokardiografia na základe podozrenia na endokarditídu bola negatívna, tampón z tonzíl pozitívny na Candida sp., rezistentnú na flukonazol, ktorý sme hneď zmenili na itrakonazol, s pozitívnou citlivosťou. Z hemokultúry vyšiel pozitívne zlatý stafylokok, na základe čoho sme stanovili diagnózu endogénna bakteriálna endokarditídu pri urosepse. Vzhľadom na pozitívnu hemokultúru na baktériu a negatívne výsledky odberov na vírusy, sme terapiu v druhom týždni liečby podporili dexametazónom 0,5 ml parabulbárne a ďalší deň triamcinolónom 40 mg retrobulbárne. Dva týždne po zahájení terapie bola centrálna ostrosť zraku (COZ) ĽO 20/200, IOT 11 torrov a zrealizovali sme OCT (Obrázok 4). Po dvoch týždňoch intravenóznej ATB terapie pacient prešiel na perorálne antibiotiká a antimykotiká (ciprofloxacín 500 mg á 12 hod a itrakonazol 100 mg á 12 hod), ktoré užíval 2 mesiace. Štyri týždne po zahájení terapie bola COZ ĽO 20/100, IOT 11 torrov. Po ôsmich týždňoch bola COZ ĽO 20/40, IOT 11 torrov, pri vyšetrení za štrbinovou lampou bolo očné pozadie bez známok zápalu (Obrázok 5) , čo bolo potvrdené na OCT makuly (Obrázok 6).
Obr. 1. Ľavé oko pri 1.vyšetrení, hyperémia spojovky, precipitáty na rohovke, tyndal v prednej komore, hypopyon, hyperémia dúhovky 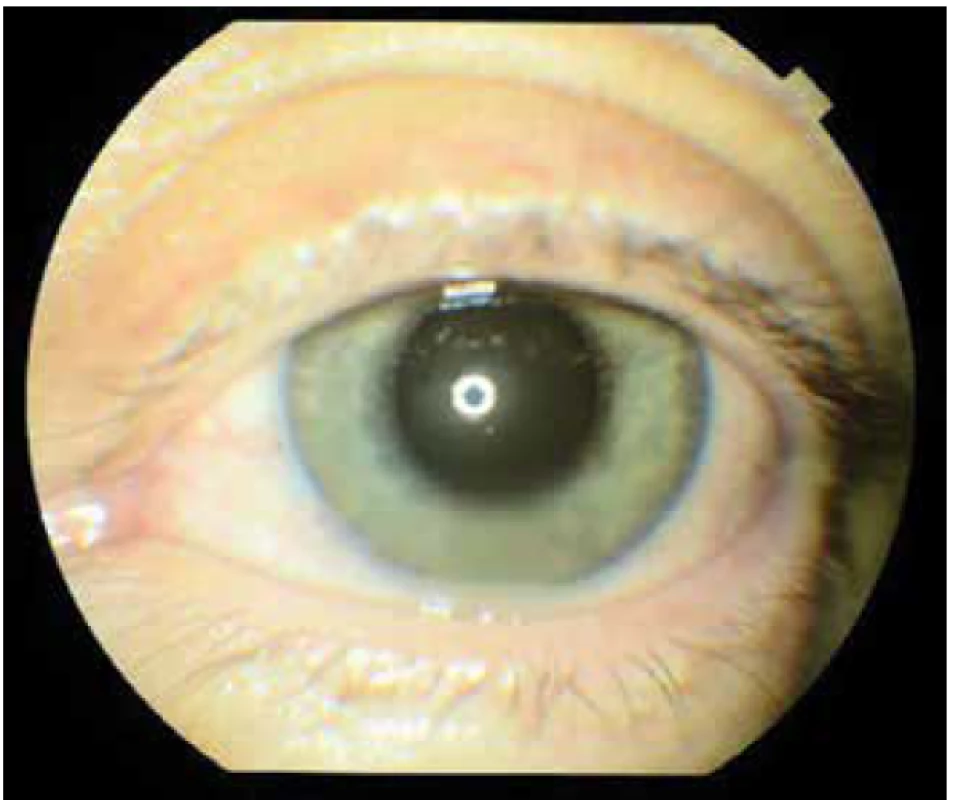
Obr. 2. USG ľavé oko pri 1.vyšetrení, rozvláknený sklovec so zápalovou exsudáciou 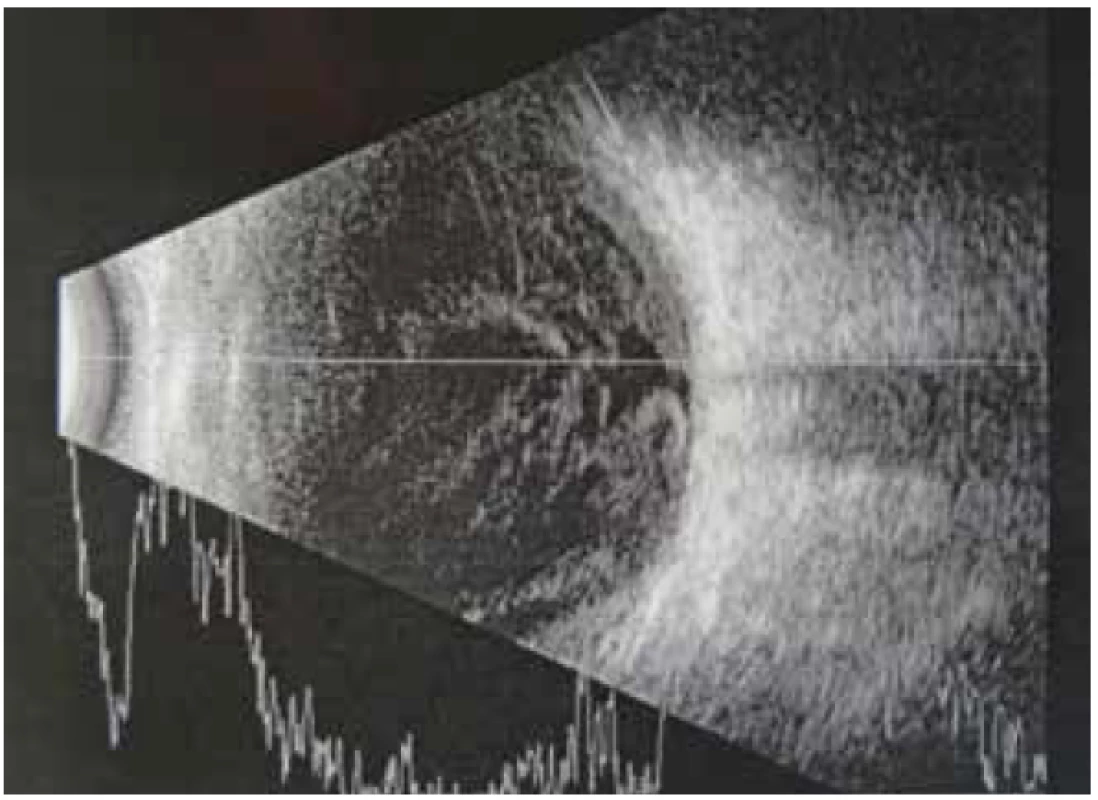
Obr. 3. Nález na očnom pozadí ľavého oka, ústup exsudácie v sklovci, s presvitaním terča zrakového nervu po 7.dňoch od začatia liečby 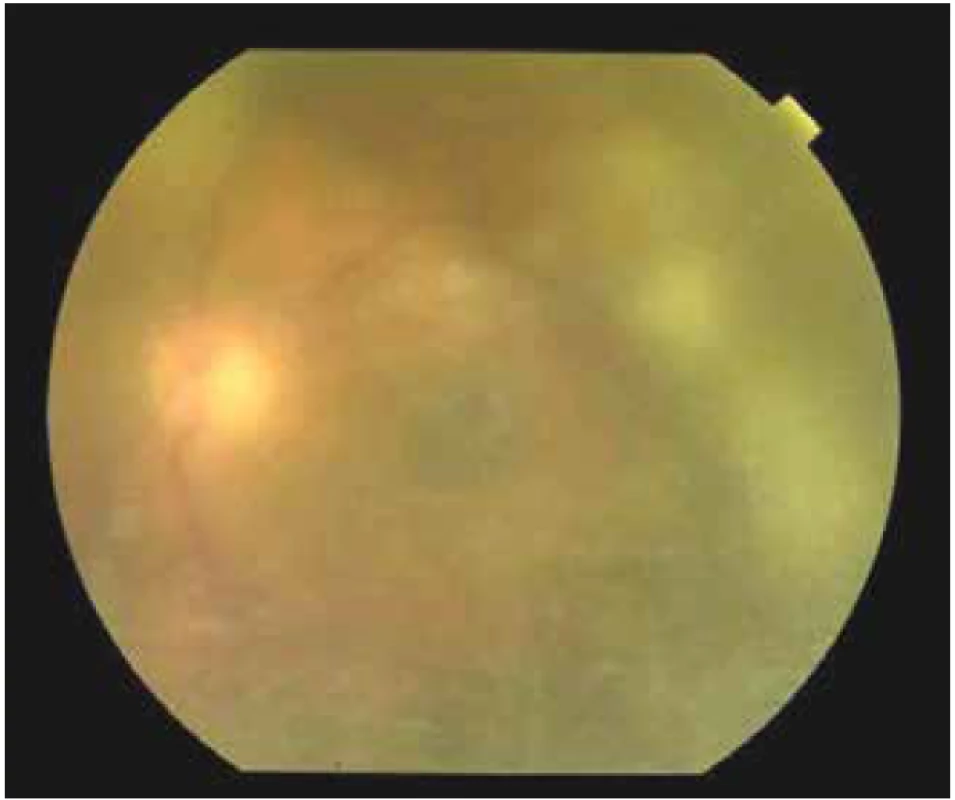
Obr. 4. OCT ľavého oka po 2. týždňoch od začatia liečby, zápalové zmeny v sklovci, makrocysta v oblasti foveálnej depresie 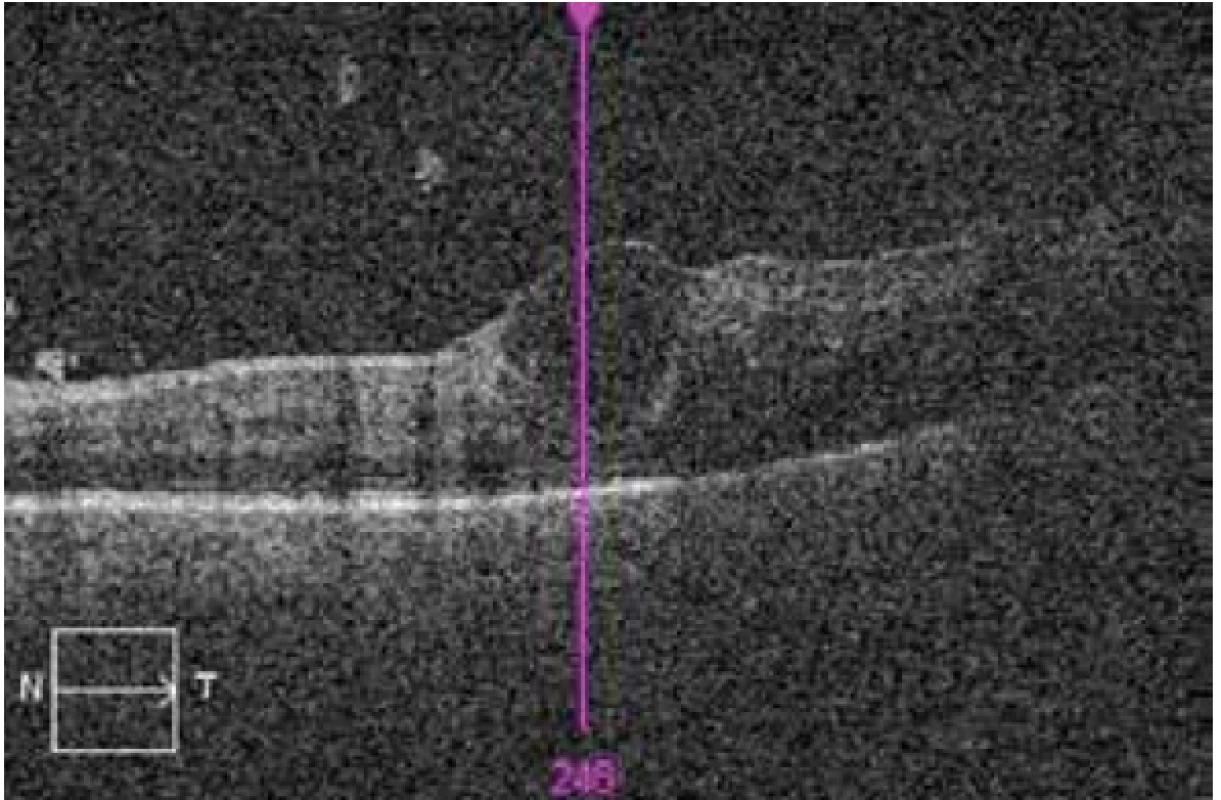
Obr. 5. Nález na očnom pozadí ľavého oka po 8. týždňoch od začatia liečby, minimálna exsudácia v sklovci 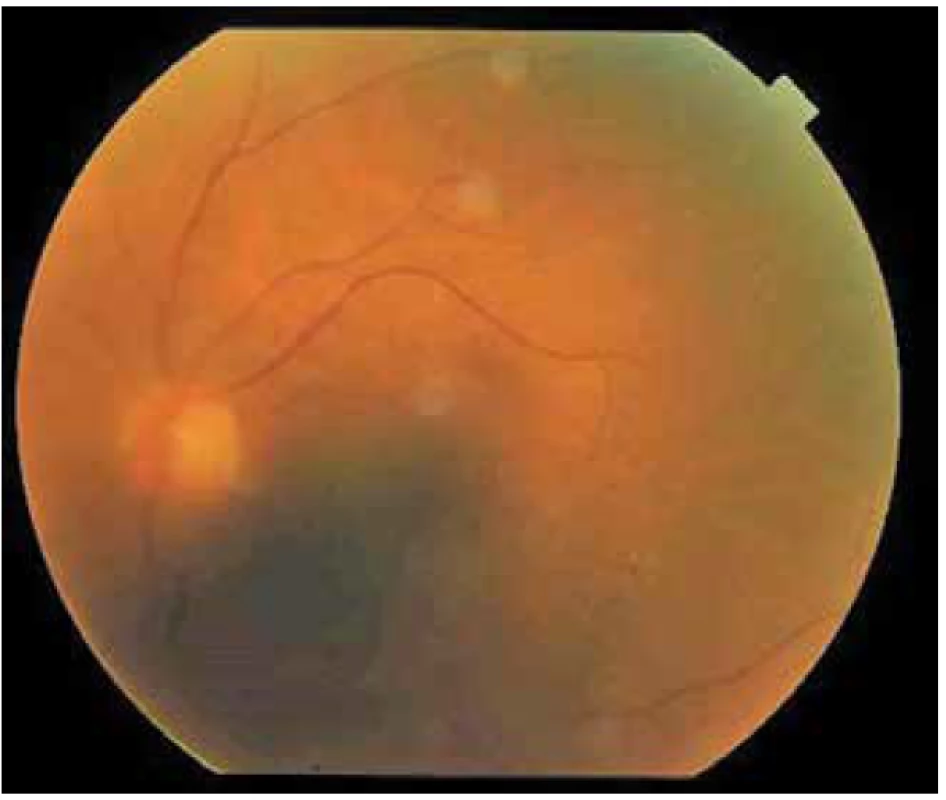
Obr. 6. OCT ľavého oka po 8.týždňoch od začatia liečby, vytvorená foveálna depresia, bez ložiskovej patológie 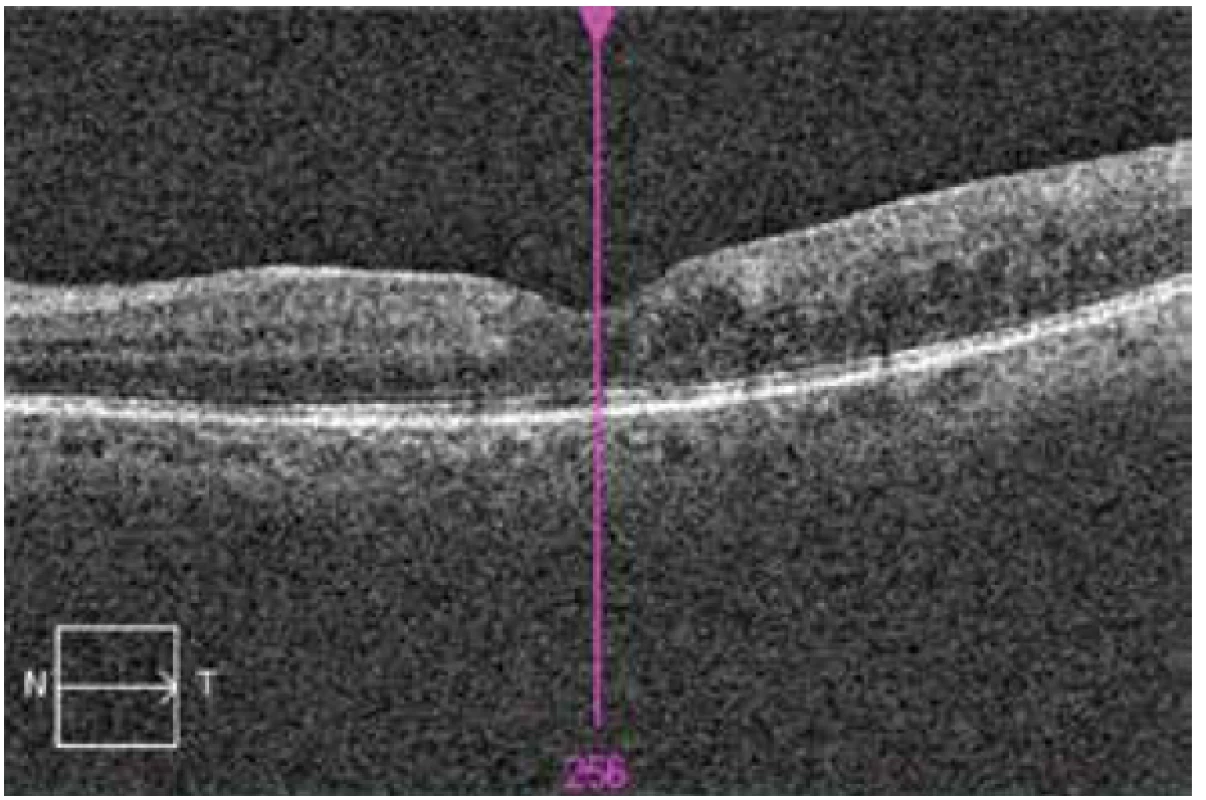
DISKUSIA
Endogénna endoftalmitída je lokálna komplikácia základného ochorenia, v úvode väčšinou neznámej etiológie. Hľadanie príčiny celkového ochorenia v prípade vzniku komplikácií a následné nastavenie liečby je optimálne v rámci kompetencií a možností internej kliniky, s konzultáciou ďalších špecializovaných lekárov. V prípade podozrenia na stafylokokovú bakterémiu, na základe celkového klinického obrazu a potvrdenia na základe pozitívnych hemokultúr, dostupné publikované práce s výsledkami nie sú povzbudivé. Stafylokoková bakterémia (SAB) je vážna príčina morbidity a mortality [39]. Štyria z 15. pacientov s endoftalmitídou spojenou so SAB zomreli do 12. týždňov od vzniknutia príznakov, podľa prospektívnej štúdie z Južnej Korey [16]. Stafylokoková endoftalmitída, očná komplikácia stafylokokovej bakterémie, je podľa dostupných prác spojená väčšinou so subretinálnymi alebo choroidálnymi abscesmi, napríklad pri osteomyelitíde [38], alebo axilárnej flegmóne [17], etiológia urosepsy v dostupných prácach nebola nájdená. Je výhodou, že očné komplikácie je možné liečiť a sledovať ambulantne, pri hospitalizácií pacienta na oddelení prislúchajúcom základnému ochoreniu. Z hľadiska úspechu samotnej lokálnej intravitreálnej liečby je dôležitý čas, to znamená rýchla aplikácia liekov. Vzhľadom na neznámu etiológiu v úvode sa doporučuje širokospektrálna liečba, dvojkombinácia antibiotík na gram+ a gram - baktérie a antimykotiká. Opakovanie intravitreálnych antibiotík na základe dostupných prác je pre retinotoxicitu maximálne 3x, druhé podanie po 24–48 hod., tretie podanie po 48–72 hod., opakovanie antimykotickej liečby po 20. dňoch [29].
ZÁVER
Endogénna endoftalmitída ako komplikácia základného ochorenia, v tomto prípade stafylokokovej bakterémie je akútny stav nielen v zmysle hroziacej straty zraku, ale aj v zmysle ohrozenia života. Je to diagnostická výzva pre širšie spektrum špecialistov. Ide o raritnú diagnózu, neexistujú jednoznačné, všeobecne akceptované odporúčania pre manažment liečby. Na príklade tejto kazuistiky sme chceli ukázať, že multiodborová spolupráca medzi internistom, oftalmológom a farmakológom pri rýchlom zahájení celkovej a lokálnej liečby môže priniesť dobrý výsledok.
Autori práce prehlasujú, že vznik aj téma odborného článku a jeho zverejnenie nie je v strete záujmov a nie je podporené žiadnou farmaceutickou firmou.
Do redakce doručeno dne: 18. 2. 2019
Do tisku přijato dne: 5. 11. 2019
MUDr. Jela Valášková
Klinika Oftalmológie LFUK a UN v Bratislave
Ružinovská 6
82606 Bratislava
Zdroje
1. Agarwal, M., Biswas, J., Mathur, U. et al.: Aspergillus iris granuloma in a young male: a case report with review of literature. Indian J Ophthalmol, 55; 2007 : 73-4.
2. Amphornphruet, A., Silpa-Archa, S., Preble, J.M. et al.: Endogenous Cryptococcal Endophthalmitis in Immunocompetent Host: Case Report and Review of Multimodal Imaging Findings and Treatment. Ocul Immunol Inflamm, 26; 2018 : 518-522.
3. Ang, M., Jap, A., Chee, S.P.: Prognostic factors and outcomes in endogenous Klebsiella pneumoniae endophthalmitis. Am J Ophthalmol, 151; 2011 : 338-44 e2.
4. Buzzacco, D.M., Carroll, C.P.: Intravitreal daptomycin in a case of bilateral endogenous endophthalmitis. Arch Ophthalmol, 130; 2012 : 940-1.
5. Connell, P.P., O’Neill, E.C., Fabinyi, D. et al.: Endogenous endophthalmitis: 10-year experience at a tertiary referral centre. Eye (Lond), 25; 2011 : 66-72.
6. de Lima, L.M., Cecchetti, S.A., Cecchetti, D.F. et al.: Endophthalmitis: a rare but devastating metastatic bacterial complication of hemodialysis catheter-related sepsis. RenFail, 34; 2012 : 119-22.
7. Durand, M.L.: Endophthalmitis. Clin Microbiol Infect, 19; 2013 : 227-34.
8. Grixti, A., Sadri, M., Datta, A.V.: Uncommon ophthalmologic disorders in intensive care unit patients. J Crit Care, 27; 2012 : 746 e9-22.
9. Ho, V., Ho, L.Y., Ranchod, T.M. et al.: Endogenous methicillin-resistant Staphylococcus aureus endophthalmitis. Retina, 31; 2011 : 596-601.
10. Hu, C.C., Ho, J.D., Lou, H.Y. et al.: A one-year follow-up study on the incidence andrisk of endophthalmitis after pyogenic liver abscess. Ophthalmology, 119; 2012 : 2358-63.
11. Chen, K.J., Chao, A.N., Hwang, Y.S. et al.: Prognostic factors and outcomes in endogenous Klebsiella endophthalmitis. Am J Ophthalmol, 151; 2011 : 1105-6; author reply 1106-7.
12. Cheng, H.H., Ding, Y., Wu, M. et al.: Endogenous aspergillus endophthalmitis after kidney transplantation. Int J Ophthalmol, 4; 2011 : 567-71.
13. Chhablani, J.: Fungal endophthalmitis. Expert Rev Anti Infect Ther, 9; 2011 : 1191-201.
14. Jackson, T.L., Eykyn, S.J., Graham, E.M. et al.: Endogenous bacterial endophthalmitis: a 17-year prospective series and review of 267 reported cases. Surv Ophthalmol, 48; 2003 : 403-23.
15. Jackson, T.L., Paraskevopoulos, T., Georgalas, I.: Systematic review of 342 cases of endogenous bacterial endophthalmitis. Surv Ophthalmol, 59; 2014 : 627-35.
16. Jung, J., Lee, J., Yu, S.N. et al.: Incidence and Risk Factors of Ocular Infection Caused by Staphylococcus aureus Bacteremia. Antimicrob Agents Chemother, 60; 2016 : 2012-7.
17. Kansal, V., Rahimy, E., Garg, S. et al.: Endogenous methicillin-resistant Staphylococcus aureus endophthalmitis secondary to axillary phlegmon: a case report. Can J Ophthalmol, 52; 2017: e97-e99.
18. Keyashian, K., Malani, P.N.: Endophthalmitis associated with intravenous drug use. South Med J, 100; 2007 : 1219-20.
19. Khan, F.A., Slain, D., Khakoo, R.A.: Candida endophthalmitis: focus on current and future antifungal treatment options. Pharmacotherapy, 27; 2007 : 1711-21.
20. Lamaris, G.A., Esmaeli, B., Chamilos, G. et al.: Fungal endophthalmitis in a tertiary care cancer center: a review of 23 cases. Eur J Clin Microbiol Infect Dis, 27; 2008 : 343-7.
21. Lee, J.H., Kim, J.S., Park, Y.H.: Diagnosis and treatment of postpartum Candida endophthalmitis. J Obstet Gynaecol Res, 38; 2012 : 1220-2.
22. Lim, H.W., Shin, J.W., Cho, H.Y. et al.: Endogenous endophthalmitis in the Korean population: a six-year retrospective study. Retina, 34; 2014 : 592-602.
23. Lingappan, A., Wykoff, C.C., Albini, T.A. et al.: Endogenous fungal endophthalmitis: causative organisms, management strategies, and visual acuity outcomes. Am J Ophthalmol, 153; 2012 : 162-6 e1.
24. Logan, S., Rajan, M., Graham, E. et al.: A case of aspergillus endophthalmitis in an immuncompetent woman: intra-ocular penetration of oral voriconazole: a case report. Cases J, 3; 2010 : 31.
25. Lynn, W.A., Lightman, S.: The eye in systemic infection. Lancet, 364; 2004 : 1439-50.
26. Mamandhar, A., Bajracharya, L.: Endogenous Aspergillus endophthalmitis in a healthy individual. Nepal J Ophthalmol, 4; 2012 : 179-83.
27. Novosad, B.D., Callegan, M.C.: Severe bacterial endophthalmitis: towards improving clinical outcomes. Expert Rev Ophthalmol, 5; 2010 : 689-698.
28. Oude Lashof, A.M., Rothova, A., Sobel, J.D. et al.: Ocular manifestations of candidemia. Clin Infect Dis, 53; 2011 : 262-8.
29. Radhika, M., Mithal, K., Bawdekar, A. et al.: Pharmacokinetics of intravitreal antibiotics in endophthalmitis. J Ophthalmic Inflamm Infect, 4; 2014 : 22.
30. Reedy, J.S., Wood, K.E.: Endogenous Pseudomonas aeruginosa endophthalmitis: a case report and literature review. Intensive Care Med, 26; 2000 : 1386-9.
31. Rodrigues, I.A., Jackson, T.L.: A high-definition view of endogenous fungal endophthalmitis. Lancet Infect Dis, 14; 2014 : 358.
32. Sahu, C., Kumar, K., Sinha, M.K. et al.: Review of endogenous endophthalmitis during pregnancy including case series. Int Ophthalmol, 33; 2013 : 611-8.
33. Shankar, K., Gyanendra, L., Hari, S. et al.: Culture proven endogenous bacterial endophthalmitis in apparently healthy individuals. Ocul Immunol Inflamm, 17; 2009 : 396-9.
34. Sharma, S., Padhi, T.R., Basu, S. et al.: Endophthalmitis patients seen in a tertiary eye care centre in Odisha: a clinico-microbiological analysis. Indian J Med Res, 139; 2014 : 91-8.
35. Sheu, S.J., Kung, Y.H., Wu, T.T. et al.: Risk factors for endogenous endophthalmitis secondary to klebsiella pneumoniae liver abscess: 20-year experience in Southern Taiwan. Retina, 31; 2011 : 2026-31.
36. Schiedler, V., Scott, I.U., Flynn, H.W., Jr. et al.: Culture-proven endogenous endophthalmitis: clinical features and visual acuity outcomes. Am J Ophthalmol, 137; 2004 : 725-31.
37. Sridhar, J., Flynn, H.W., Jr., Kuriyan, A.E. et al.: Endogenous fungal endophthalmitis: risk factors, clinical features, and treatment outcomes in mold and yeast infections. J Ophthalmic Inflamm Infect, 3; 2013 : 60.
38. Steeples, L.R., Jones, N.P.: Staphylococcal endogenous endophthalmitis in association with pyogenic vertebral osteomyelitis. Eye (Lond), 30; 2016 : 152-5.
39. Tong, S.Y., Davis, J.S., Eichenberger, E. et al.: Staphylococcus aureus infections: epidemiology, pathophysiology, clinical manifestations, and management. Clin Microbiol Rev, 28; 2015 : 603-61.
40. Tsai, A.S., Lee, S.Y., Jap, A.H.: An unusual case of recurrent endogenous Klebsiella endophthalmitis. Eye (Lond), 24; 2010 : 1630-1.
41. Vergoulidou, M., Krause, L., Foerster, M.H. et al.: Endogenous filamentous fungal endophthalmitis--single-centre survey in patients with acute leukaemia or postallogeneic stem cell transplantation and review of the literature. Mycoses, 54; 2011: e704-11.
42. Vilela, R.C., Vilela, L., Vilela, P. et al.: Etiological agents of fungal endophthalmitis: diagnosis and management. Int Ophthalmol, 34; 2014 : 707-21.
43. Wu, A.Y., Oestreicher, J.H.: Endogenous bacterial endophthalmitis after routine colonoscopy. Can J Ophthalmol, 46; 2011 : 556-7.
44. Wu, Z.H., Chan, R.P., Luk, F.O. et al.: Review of Clinical Features, Microbiological Spectrum, and Treatment Outcomes of Endogenous Endophthalmitis over an 8-Year Period. J Ophthalmol, 2012; 2012 : 265078.
45. Yonekawa, Y., Chan, R.V., Reddy, A.K. et al.: Early intravitreal treatment of endogenous bacterial endophthalmitis. Clin Exp Ophthalmol, 39; 2011 : 771-8.
Štítky
Oftalmologie
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2019 Číslo 5- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
- Stillova choroba: vzácné a závažné systémové onemocnění
- Diagnostický algoritmus při podezření na syndrom periodické horečky
- Citikolin jako užitečný pomocník v léčbě diabetické retinopatie a glaukomu
- Kontaktní dermatitida očních víček
-
Všechny články tohoto čísla
- Dlouhodobé sledování pacientů se sympatickou oftalmií z diagnosticko léčebného pohledu. Literární přehled.
- Drúzy zrakového nervu a hemodynamika
- Senzitivita a specificita spektrálního OCT u pacientů s počínajícím glaukomovým onemocněním.
- Nanolaser v chirurgii katarakty a jeho vplyv na endotel rohovky
- Molekulárně genetická příčina achromatopsie u dvou pacientů českého původu
- Intravitreálna liečba endogénnej endoftalmitídy pri urosepse – Kazuistika
- Vodiace psy sa cvičia na Slovensku už 25 rokov
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Molekulárně genetická příčina achromatopsie u dvou pacientů českého původu
- Intravitreálna liečba endogénnej endoftalmitídy pri urosepse – Kazuistika
- Senzitivita a specificita spektrálního OCT u pacientů s počínajícím glaukomovým onemocněním.
- Dlouhodobé sledování pacientů se sympatickou oftalmií z diagnosticko léčebného pohledu. Literární přehled.
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání