-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Rok 2021 v přehledu – Perioperační analgezie
Year 2021 in review – Perioperative pain therapy
The article highlights and discusses several current topics that have been published in the field of acute pain therapy last year. It summarizes the current publications concerning systemic analgesia, organisation of pain therapy and international guidelines concerning acute pain therapy.
Keywords:
postoperative pain – international guidelines – perioperative analgesia – pain intensity predictors – retraction of published articles
Autoři: J. Málek
Působiště autorů: Klinika anesteziologie a resuscitace 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady, Praha
Vyšlo v časopise: Anest. intenziv. Med., 32, 2021, č. 6, s. 265-270
Kategorie: Přehledové články
Souhrn
Článek přináší vybraný přehled prací a témat, která byla v oblasti léčby především akutní bolesti publikována za poslední rok. Věnuje se novinkám v systémové analgezii, organizaci léčby bolesti a vybraným mezinárodním doporučením.
Klíčová slova:
pooperační bolest – mezinárodní doporučení – perioperační analgezie – predikce intenzity bolesti – stažení rukopisů z časopisů
Úvod
Rok 2021 nepřinesl v perioperační analgezii žádné významné novinky. Mezinárodní společnost pro studium a léčbu bolesti (IASP) věnovala rok 2021 globálnímu problému bolesti zad. V Praze 3.–5. září proběhl 17. světový anesteziologický kongres (on‑line), kde bylo léčbě akutní a chronické bolesti věnováno jedno téma z jednadvaceti s celkem čtyřmi hodinovými bloky přednášek. Nebyly představeny žádné nové léky či postupy. Co se akutní bolesti týče, všem přednáškám dominovalo téma zpracování bolesti v CNS, význam individualizace terapie, potřeba léčby u operací menšího rozsahu a snaha o nalezení genetického podkladu pro chronifikaci akutní bolesti. Samostatná přednáška se týkala významu ketaminu v léčbě akutní, chronické a onkologické bolesti, další přednáška představovala koncept nociplastické bolesti. I nadále pokračuje snaha o omezení používání a spotřeby opioidů, varování před jejich nadužíváním a články dokladující problém s jejich nadužíváním především v USA. V roce 2021 vyšlo několik nových doporučení pro léčbu bolesti a řada článků o významu multimodální analgezie. Stejně jako před rokem, i letos bude výběr těch nejzajímavějších ovlivněn zájmem autora a bude se týkat především systémové analgezie. Lokoregionálním metodám se věnuje jiný článek.
Farmaka
Patnáctého prosince 2020 byl vydán informační dopis SÚKL varující před metamizolem indukovaným poškozením jater [1]. To bylo převážně hepatocelulárního charakteru se začátkem nástupu několika dnů až několika měsíců po zahájení terapie. Jednalo se o zvýšení jaterních enzymů s nebo bez žloutenky, často v souvislosti s dalšími hypersenzitivními reakcemi (např. kožní vyrážka, krevní dyskrazie, horečka a eozinofilie), případně byly doprovázeny známkami autoimunitní hepatitidy. U některých pacientů se poškození jater opakovalo po opětovném zahájení léčby. Mechanismus metamizolem indukovaného poškození jater není zcela znám, nicméně je pravděpodobný alergicko ‑ imunitní mechanismus. Lékaři by měli pacienty na toto riziko a jeho příznaky upozorňovat, přestože se vyskytuje pravděpodobně velmi vzácně.
Další látka, která se dostala v posledním roce do centra pozornosti, byl tramadol a jeho potenciální riziko vyššího výskytu srdečního infarktu vzhledem k multimodálnímu mechanismu, který zvyšuje hladiny serotoninu a noradrenalinu. Prvá z publikovaných studií [2] sledovala efekt půlročního podávání tramadolu při léčbě osteoartrózy. Srovnání s jinými léky bylo provedeno u cca 33 tisíc pacientů v každé skupině u naproxenu, u cca 18 tisíc pacientů v každé skupině u diklofenaku a u cca 42 tisíc pacientů u kodeinu. Riziko infarktu bylo u tramadolu vyšší než u naproxenu (4,8 vs. 2,8/1 000 pacientů/ rok), ale srovnatelné s dalšími léky (diklofenak 6,4 vs. 5,1/1 000 pacientů/rok, kodein 6,1 vs. 5,0/1 000 pacientů/rok). Xie a kol. [3] srovnávali tramadol s kodeinem v 10leté retrospektivní studii na populaci cca 390 tisíc pacientů ve Španělsku, kteří byli léčeni pro nenádorovou bolest. Ve skupině s tramadolem byla celkově vyšší mortalita (13,0 vs. 5,6/1000 pacientů/rok), kardiovaskulární příhody (10,0 vs. 8,7/1 000 pacientů/rok) a vyšší incidence zlomenin (12,2 vs. 8,1/1 000 pacientů/rok). Nebyl rozdíl ve výskytu pádů, deliria, zácpy, vzniku závislosti a poruch spánku. Konečně Ou et al. [4] sledovali na kohortě 123 394 osob léčených tramadolem a 914 333 léčených kodeinem mezi roky 1998–2017 nežádoucí kardiovaskulární účinky po 30denním užívání a nenašli mezi léky rozdíl. Zdá se tedy, že krátkodobé užívání tramadolu je i ve srovnání s kodeinem bezpečné.
Metaanalýza [5], která prokázala nedostatečný účinek gabapentinoidů v perioperační analgezii a končila konstatováním, že by se v této indikaci neměly používat, již byla citována vloni [6]. V r. 2021 byl vydán kritický rozbor používání gabapentinu a pregabalinu u náhrady kolenního kloubu a končil stejným závěrem [7]. Práce je zajímavá tím, jak vysvětluje metodické chyby předchozích prací, které prokazovaly pozitivní účinek těchto léků v léčbě pooperační bolesti. Autoři zejména zmiňovali opomíjení vlivu stále se zvyšujícího podílu lokoregionálních metod analgezie a adjuvantní terapie u prací srovnávajících retrospektivní soubory pacientů z různých let sledování.
O rizicích a kritickém hodnocení používání systémově aplikovaného lidokainu [8] již byla rovněž zmínka v loňském Roku v přehledu [6]. Po uveřejnění se objevily kritické, někdy i rozhořčené příspěvky, vymezující se proti původnímu doporučení [10–13]. Pravděpodobně poslední reakce věnovaná tématu je odpověď původní skupiny autorů s dalším vysvětlením, proč by se mělo k systémovému lidokainu přistupovat s opatrností [14].
Doporučení podávat systémově dexametason v dávce 8 mg i. v. k potenciaci pooperační analgezie u císařského řezu skupinou PROSPECT [15] rovněž vyvolalo nesouhlasnou reakci [16]. V odpovědi na ni [17] autoři původního doporučení přiznávají, že evidence pro jeho používání není moc silná. Zajímavé je vysvětlení, jak jednotlivá doporučení skupiny PROSPECT vznikají [18]: pro zařazení léčebného postupu či léku do doporučení stačí 2 randomizované studie s pozitivním výsledkem na potlačení bolesti (v tomto konkrétním případě ani jedna ze dvou použitých studií nebyla bez metodických chyb [17]) a v případě nejistoty rozhoduje názor pracovní skupiny, zda přínos léku či metody je větší než riziko. Tato diskuze poněkud oslabuje sílu různých i renomovaných doporučení a ukazuje na to, že je třeba vždy vycházet z celého textu a uvedených odkazů, nikoliv jen přečíst souhrn či závěr.
Ketaminu nebyl ve sledovaném období věnován žádný průlomový článek, přesto bych zmínil přednášku, kterou měla R. F. Bell na Světovém anesteziologickém kongresu v září 2021 [19]. Na řadě citací prokázala pozitivní účinek ketaminu v malých dávkách na snížení akutní pooperační bolesti, snížení spotřeby opioidů, prodloužení doby do žádosti o analgetikum, snížení pooperační nevolnosti a zvracení, snížení vzniku tolerance na opioidy a na antidepresivní, protizánětlivý a neuroprotektivní efekt ketaminu. Z negativních stránek je to vznik závislosti s rizikem neurotoxicity ve vysokých dávkách, uro - a hepatotoxity a nežádoucích účinků na trávicí trakt. Při abúzu subanestetických dávek vzniká senzitizace (reverzní tolerance) s nebezpečím předávkování. Z dalších citovaných studií vyplývá, že ketamin není vhodný k dlouhodobé léčbě onkologické a chronické bolesti.
V roce 2020 Americký úřad pro kontrolu léků (FDA) vydal varování před používáním benzodiazepinů ve spojení s opioidy, alkoholem a dalšími tlumícími látkami s potenciálními riziky vzniku závislosti, syndromu z odnětí, útlumu dechu a smrti [20]. Toto varování („black box“) zařadilo benzodiazepiny mezi látky s omezováním preskripce, což podobně jako u opioidů vede u některých skupin pacientů k potížím při předepisování i v případě jejich indikovaného použití [21].
V říjnu 2020 vydal FDA rovněž varování týkající se podávání nesteroidních analgetik (NSA) u těhotných [22]. Dřívější nežádoucí účinky na uzávěr Botallovy dučeje rozšířil na riziko spojené s poškozením ledvin vyvíjejícího se plodu a vzniku oligohydramnionu. Toto varování platí od 20. týdne těhotenství dále. Z kontraindikovaných NSA je vyjmuta kyselina acetylsalicylová v nízké dávce (81 mg).
V r. 2020 publikoval mezinárodní Institute for Safe Medication Practices (ISMP) seznam deseti nejčastějších nebezpečných omylů v medicíně [23]. Mezi nimi je jako první uvedeno varování před užíváním transdermálních forem fentanylu a obecně opioidů s postupným uvolňováním k léčbě akutní bolesti a u opioid‑naivních pacientů. Před používáním dlouhodobě účinných opioidů v bezprostředním pooperačním období varují i Levy a Awadalla [24, 25]. V případě akutní pooperační bolesti u opioid ‑ naivních pacientů jde o off‑label použití, které je nebezpečné zvláště u seniorů. Druhý z autorů (Awadalla) rozebírá, jak se oficiální doporučení promítají do rutinní nemocniční praxe a proč není jejich zavádění okamžité [25].
Mezi další omyly patří subjektivní i objektivní chyby při používání dávkovačů, ředění látek z infuzních vaků a manipulace se sterilními produkty lékáren, podání kyseliny tranexamové spinálně, rychlé podání oxytocinu k urychlení porodu, omyly při vakcinaci proti infekci covid-19 a poslední varování se týká obecně používání zkratek při ordinování léků [23]. S tématem bezpečnosti volně souvisí i články Icenhowera a Smalla (2021) a Burkeho et al. (2020) týkající se zlepšování bezpečnosti anesteziologické péče [26, 27]. Přestože v USA klesl mezi lety 2010 a 2019 počet soudních žalob na anesteziology ze 4,9 %/100 anesteziologů na 3,2 %/100 anesteziologů, což je nejlepší výsledek z lékařských oborů, stále ještě zůstávají systémové problémy, které je třeba řešit. Průměr byl mezi lékaři sledovaných oborů 4,4 %/100, nejvyšší riziko žalob v r. 2019 bylo u porodníků (11 %/100), chirurgů (10,1 %/100, ale u chirurgů ve věku 35–44 let to bylo 12,2 %/100) a u internistů 3,8 %/100. Z procesů vedených pro chyby a zanedbání v podání medikace byly na prvním místě opioidy (15 % všech případů), následováno antikoagulancii (14,5 %) a antibiotiky (12,9 %). U opioidů to byl špatný předpis a nedostatečné sledování.
Na závěr části věnované lékům uvádím analgetikum, které bylo u nás do 80. let používané jako anestetikum a analgetikum, ale zažilo relativně recentně návrat jako inhalační analgetikum – methoxyfluran [28]. Bezbarvá kapalina typické nasládlé vůně se používá k samoobslužné léčbě akutní bolesti pod odborným dohledem. Oproti původním analgizérům ze 70. let 20. století je inhalátor doplněn absorbérem s aktivním uhlím k prevenci poluce okolního prostředí (obr. 1). Pacient si analgizér navlékne na ruku a dýchá i vydechuje přes náustek (obr. 2). Po několika vdeších nastupuje analgetický efekt. Kontraindikací je závažné onemocnění ledvin a jater, opatrnosti je třeba při podání dalších látek ovlivňujících dýchání a vědomí. Při doporučeném způsobu podání lze inhalaci methoxyfluranu využít i u potlačení bolesti při porodu a u kojících matek. Teoreticky není omezení řízení vozidla, pokud pacient nepociťuje únavu, ospalost a závratě. Nedoporučuje se opakování inhalace během několika dalších dnů pro riziko nefrotoxicity, pro kterou byla látky vyřazena z použití jako anestetikum. Použití je především v přednemocniční péči [29, 30].
Obr. 1. Schéma analgizéru s methoxyfluranem (publikováno z [30] na základě licence CC BY 4.0) ![Schéma analgizéru s methoxyfluranem (publikováno z [30] na
základě licence CC BY 4.0)](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/4b811f63351b116c960552046ef7ac59.png)
Obr. 2. Použití analgizéru s methoxyfluranem v praxi (archiv doc. MUDr. L. Hesse, DrSc., použito se souhlasem) 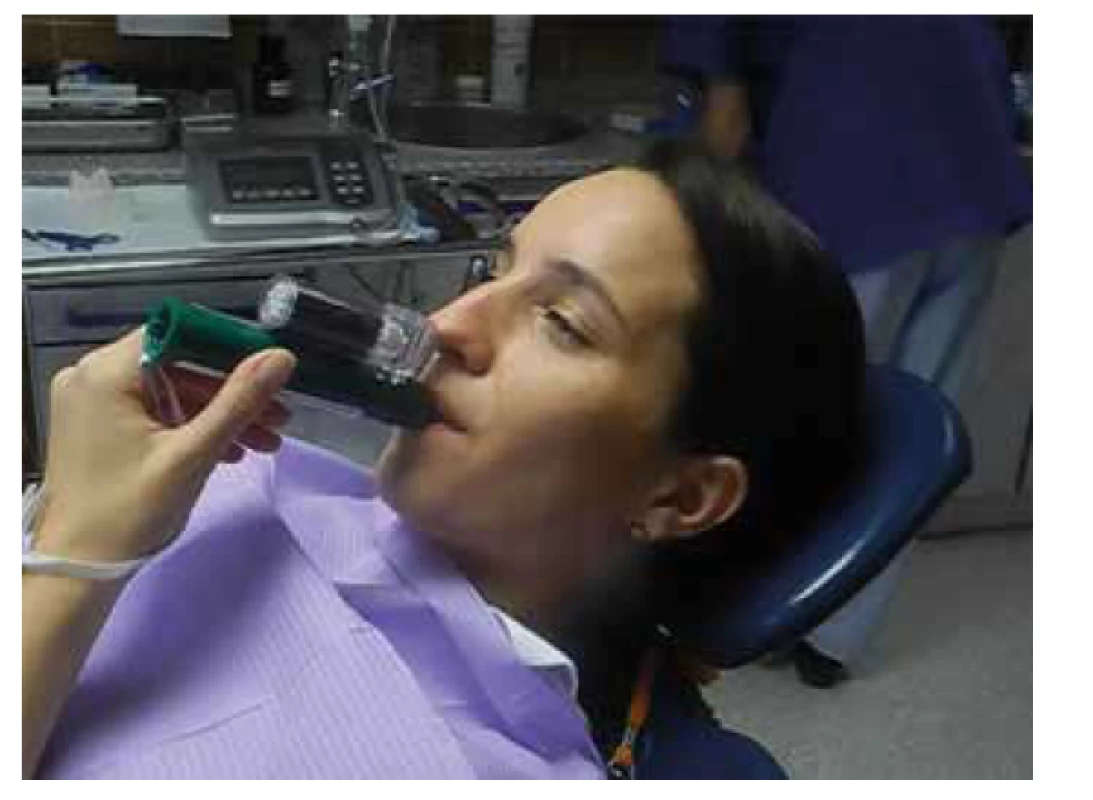
Analgetické postupy a metody
V předchozí části již bylo zmíněno nové doporučení skupiny PROSPECT týkající se léčby bolesti po císařském řezu [15]. Další doporučení týkající se tentokráte analgezie po náhradě kyčelního kloubu vyšlo v r. 2021 [31]. Základem zůstává podávání paracetamolu a NSA s použitím záchranné dávky opioidů. Přes některé inovace (nedoporučení používat epidurální anestezii, blokádu lumbálního plexu a blokádu femorálního nervu, zdůraznění významu lokální infiltrace) Abdallah a McCartney (2021) [32] doporučení kritizují, protože není uvedena kapitola týkající se osob s preexistující bolestí kyčelního kloubu a není věnována pozornost analgezii v případech, kde se náhrada kyčelního kloubu provádí ambulantně. V článku obou autorů je rovněž konstatování, že zatím není dostatečná evidence pro doporučení přednostního použití některého z dosud užívaných periferních nervových blokád (perikapsulární, iliopsoatická, erector spinae plane block a quadratus lumborum block). V roce 2020 publikovala také společnost ERAS svá doporučení pro perioperační péči u pacientů po náhradě kolenního a kyčelního kloubu [33]. Souhrn doporučení je mimo rozsah tohoto článku. Z části týkající se perioperační analgezie vyplývá, že není rozdíl mezi použitím celkové nebo neuroaxiální anestezie, základem je multimodální analgezie s omezeným, leč nikoliv vyloučeným používáním opioidů, infiltrační anestezie je doporučována pouze u náhrad kolenního, nikoliv kyčelního kloubu. V r. 2021 vydala tatáž společnost doporučení týkající se perioperační péče u operací páteře [34]. Z dalších doporučení skupiny PROSPECT, která vyšla ve sledovaném období, je to doporučení pro perioperační analgezii u videoasistované hrudní chirurgie, prostatektomie, laminektomie a komplexní chirurgie páteře. Zájemce o podrobnosti odkazuji na její internetové stránky [35].
Yung et al. (2021) publikovali metaanalýzu 15 studií týkajících se analgezie po artroskopických operacích ramenního kloubu [36]. Srovnávali systémovou analgezii s periartikulární infiltrační lokální anestezií a interskalenickou blokádou. Co se kvality analgezie a snížení spotřeby opioidů týče, vycházela nejlépe interskalenická blokáda následovaná periartikulární infiltrací, jejíž účinek většinou nepřesáhnul 12 hodin. Přestože se nepotvrdil chondrotoxický účinek lokálního anestetika, je v případě periartikulární infiltrace tato komplikace možná. Paradoxně nebyl mezi skupinami rozdíl ve výskytu nežádoucích účinků spojených s opioidy. Vedlejšími účinky lokálních technik byly u několika pacientů bolest po aplikaci a parestezie.
Alyamani et al. (2021) [37] se věnovali problematice léčby akutní perioperační bolesti během pandemie covidu-19. V úvodní části konstatovali, že nenašli žádná doporučení týkající se uvedené problematiky. Z relevantních článků usuzují, že u pacientů se závažnou infekcí covid-19 je po operaci optimální využívat postupy doporučené pro ERAS, potenciálně rizikové mohou být periferní nervové blokády, které by mohly ovlivňovat respirační úsilí pacientů (interskalenická blokáda, supraklavikulární blokáda brachiálního plexu). Potenciálně rizikové může být používání krevní záplaty u postpunkčních bolestí hlavy, proto autoři doporučují spíše dlouhodobý konzervativní postup. Pacientem kontrolovaná analgezie může přinášet výhodu menší expozice zdravotnického personálu. Pravděpodobně není žádná léková skupina, která by měla být riziková speciálně u pacientů s infekcí covid-19 s výjimkou gabapentinoidů. Autoři v souvislosti s nimi upozorňují na varování FDA z r. 2019 o vyšším riziku poruch dýchání u predisponovaných pacientů [38], podobné varování o zvýšeném riziku virových infekcí a respiračních problémů vydala Evropská léková agentura v r. 2017 [39, 40]. Konečně poslední publikací, která se týká perioperační analgezie, je 4. vydání knihy Léčba pooperační bolesti (Maxdorf), které vyšlo v tomto roce [41]. V konečné fázi příprav je i inovované doporučení pro léčbu pooperační bolesti České společnosti anesteziologie, resuscitace a intenzivní medicíny a České společnosti pro studium a léčbu bolesti, které by se mělo objevit v dohledné době.
Chronická pooperační bolest
Samozřejmě ani v uplynulém roce nechyběly články věnující se chronické pooperační bolesti, přesto zatím není žádný průlomový objev, který by znamenal zlepšení situace. Liu et al. (2021) [42] se ve své práci věnovali prediktorům přítomnosti chronické pooperační bolesti u pacientů 1 rok po thorakotomiích a zjistili, že mezi nimi existují 3 různé trajektorie vývoje intenzity bolesti. První byla charakterizována nízkou úrovní bolesti od operace po celou další dobu. Druhá trajektorie byli pacienti, kteří měli na začátku střední intenzitu bolesti, ale s rychlým poklesem na úroveň první skupiny. Tato skupina se vyznačovala vyšší mírou deprese. Třetí skupina měla stejnou intenzitu jako skupina 2, ale intenzita bolesti neklesala nebo se i mírně zvyšovala. Tato skupina vykazovala vyšší výskyt katastrofizace. Přesto autoři nenalezli žádný jasně definovaný rizikový faktor, který by mohl být ovlivněn preventivně. To dokumentuje i Carley et al. (2021) [43], kteří zpracovali rozsáhlou metaanalýzu zahrnující 110 studií sledujících účinky 28 různých látek z 16 lékových skupin. Závěrem je konstatování, že za současného stavu poznání dosud nejsou známa žádná preventivní opatření, která by mohla zabránit vzniku chronické pooperační bolesti. O významu problému svědčí i pozornost, jakou chronické pooperační bolesti věnuje Mezinárodní společnost pro studium a léčbu bolesti (IASP). Ta v červenci r. 2021 vydala dokument varující před vysokým počtem postižených osob a shrnutím dosavadních znalostí s podstatně stejným závěrem, jako studie předchozí [44].
Další zajímavosti z literatury
Několik článků se věnuje předvídatelným faktorům intenzivní pooperační bolesti a nutnosti individualizace terapie rizikových osob či skupin. Bigalke et al. (2021) [45] se věnovali potížím při hodnocení výsledků studií týkajících se léčby pooperační bolesti po náhradě kolenního kloubu, které vedou k problémům při sestavování doporučení založených na důkazech. Tím problémem je nejednotnost použitých srovnávacích metod, nejednotnost ve sledovaných parametrech a v prezentaci a pojmenování dosažených výsledků. Autoři práce [45] hodnotili 295 kvalitních studií, kde zjistili, že ve výsledcích se vyskytuje 11 hlavních domén názvů s 45 subdoménami (deskriptory). Na prvém místě byla doména „bolest/intenzita bolesti“ (98,3 %), dále „spotřeba analgetik“ (88,8 %) a „vedlejší účinky“ (75,3 %). Naopak velmi málo se vyskytovaly faktory týkající se kvality života: „zachování fyzické funkce“ (53,5 %), „spokojenost“ (28,8 %), „psychologické faktory“ (11,4 %), „kvalita spánku“ (3,1 %) a „návrat do zaměstnání“ (0,3 %). Kombinace hlavních deskriptorů ve výsledcích byly pak zcela náhodné. Autoři navrhují použít vždy výsledky z alespoň 3 součástí kvality zdraví: intenzita bolesti, zachování fyzické funkce a jednu z psychologických domén. Tématu se věnuje i další práce. Pogatzki‑Zahn et al. (2021) [46] publikovali výsledky konsensu odborníků, jaké hlavní cíle stran definování výsledku by měl mít výzkum zaměřený na pooperační analgezii. Na začátku jejich studie bylo konstatování, že akutní pooperační bolest se týká velkého počtu osob. Za hlavní problém sjednocení výzkumu považovali autoři to, že nejsou jednotné cíle, kterým se randomizované studie věnují. Za zásadní výsledky terapie mají být považovány zachování fyzické funkce s ohledem na bolest, intenzita bolesti při pohybu a v klidu, vedlejší účinky a z psychických faktorů zachování sebekontroly.
Schnabel et al. (2021) [47] se věnovali prediktorům silné akutní pooperační bolesti (intenzita více než 7 ze škály 0–10). Analyzováno bylo 50 005 pacientů ze 76 nemocnic z 26 různých států. Celkem byly nalezeny tyto rizikové faktory: mladší věk (< 54 let), odds ratio (OR): 1,277, předoperační chronická bolest v místě operace (OR: 1,195), ženské pohlaví (OR: 1,433), trvání operace nad 90 minut (OR: 1,308), předoperační používání opioidů (OR: 1,250), úzkost (OR: 1,239) a pocit bezmocnosti vyvolaný bolestí (OR: 1,198). Dalším faktorem byl stát, odkud data byla získávána (OR: 1,919), ale konkrétní údaje o tom, kde byla data získávána, nebyly uvedeny, pouze poznámka o různých přístupech k léčbě bolesti v rozvinutých průmyslových zemích. Pacienti s alespoň 3 rizikovými faktory měli větší skóre intenzivní bolesti, ta trvala delší dobu a vyžadovala více analgetik (p < 0,001). Pro výpočet rizika autoři vytvořili jednoduché schéma se 4 faktory. Po jednom bodě za odpověď ano u otázky ženské pohlaví, trvalá předoperační bolest intenzity 3 a více a chronické užívání opioidů. Dva body za věk < 30 let, 1 bod za věk 30–49 let nebo nad 70 let. Hodnota 3 a více znamená vyšší riziko.
Barry et al. [48] se zabývali fenoménem bolesti po odeznělé nervové blokádě (rebound pain). Z definice jde o bolest, která z dobře kontrolované (intenzita 3 a méně na 10bodové škále) přejde po odeznění blokády velmi rychle do intenzivní bolesti (7 a více). V retrospektivní studii (data získána z telefonického dotazu 24 hodin po operaci jakožto rutinní součásti pooperační péče) ze souboru 972 pacientů s lokoregionální anestezií/analgezií pro různé ambulantní operace měla po 24 hodinách intenzivní bolest téměř polovina z nich (482 pacientů). Rizikovými faktory bylo ženské pohlaví (OR: 1,52), operace na kostech (OR: 1,82) a nepodání i. v. dexamethasonu perioperačně (OR: 1,78). Autoři ještě uvádějí mladší věk a nepoužívání opioidů po propuštění. Přes intenzivní bolest udávalo 83,2 % pacientů obecnou spokojenost a návrat k běžným denním aktivitám 96,5 %. Logicky nejvyšší počet nespokojených respondentů byl ze skupiny s velmi intenzivní bolestí.
Konečně z kuriózních zpráv lze jmenovat tu o stažení rekordního počtu článků od jednoho autora [49, 50]. Victor Grech, dětský kardiolog z Univeristy of Malta publikoval více než 113 článků popisujících například lékařské pokroky odehrávající se na palubě lodi Enterprise ze seriálu Star Trek, 16 pochybných publikací se týkalo epidemie covidu-19. Na nesrovnalosti přišel student medicíny z Oxfordu, který napsal dotaz na relevantnost informací do časopisu Early Human Development nakladatelství Elsevier, kde Grech publikoval většinu svých článků. O prvenství v počtu stažených článků doktor Grech soutěží s německým profesorem anesteziologie Joachimem Boldtem, který byl považován za předního odborníka v infuzní terapii a publikoval řadu článků a doporučení na základě studií, jejichž výsledky zfalšoval nebo které vůbec neproběhly [51]. V roce 2010 byl zbaven profesury a došlo rovněž ke stažení okolo stovky jeho publikací. Recentní odhad je, že to bylo nejméně 103 článků [52]. Pevně věříme, že našemu časopisu se díky kvalitní práci recenzentů taková věc nestane.
PROHLÁŠENÍ AUTORŮ:
Prohlášení o původnosti: Práce je původní a nebyla publikována ani není zaslána k recenznímu řízení do jiného média.
Střet zájmů: Autor prohlašuje, že nemá střet zájmů v souvislosti s tématem práce.
Poděkování: Děkuji doc. MUDr. L. Hessovi, DrSc., za poskytnutí fotografické dokumentace.
Financování: Institucionální podpora, Univerzita Karlova, projekt Q37.
KORESPONDENČNÍ ADRESA AUTORA:
doc. MUDr. Jiří Málek, CSc.
Článek přijat k tisku: 1. 12. 2021;
Cit. zkr: Anest intenziv Med. 2021; 32(6): 265–270
Zdroje
1. SUKL. Informační dopis – Metamizol: Riziko léky indukovaného poškození jater. 15. 12. 2020. [on-line] [cit. 2021-11-10]; Dostupné z: https://www.sukl.cz/leciva/informacni‑dopis‑metamizol‑riziko‑leky‑indukovaneho.
2. Wei J, Wood MJ, Dubreuil M, Tomasson G, LaRochelle MR, Zeng C, et al. Association of tramadol with risk of myocardial infarction among patients with osteoarthritis. Osteoarthritis Cartilage. 2020 Feb;28(2):137–145. doi: 10.1016/j.joca.2019. 10. 001.
3. Xie J, Strauss VY, Martinez‑Laguna D, Carbonell‑Abella C, Diez‑Perez A, Nogues X, et al. Association of Tramadol vs Codeine Prescription Dispensation With Mortality and Other Adverse Clinical Outcomes. JAMA. 2021 Oct 19;326(15):1504–1515. doi: 10.1001/jama.2021.15255.
4. Ou LB, Azoulay L, Reynier P, Platt RW, Yoon S, Grad R, et al. Tramadol versus codeine and the short ‑ term risk of cardiovascular events in patients with non ‑ cancer pain: A population‑based cohort study. Br J Clin Pharmacol. 2021 Oct 2. doi: 10.1111/bcp.15099. Epub ahead of print.
5. Verret M, Lauzier F, Zarychanski R, Perron C, Savard X, Pinard AM, et al. Perioperative use of gabapentinoids for the management of postoperative acute pain: A systematic review and meta -analysis. Anesthesiology 2020;133 : 265–279. doi: https://doi. org/10.1097/ ALN.0000000000003428.
6. Málek J. Rok 2020 v přehledu – Perioperační analgezie. Anest intenziv Med 2020; 31(6):282–286.
7. Joshi GP, Kehlet H. Meta‑analyses of gabapentinoids for pain management after knee arthroplasty: A caveat emptor? A narrative review. Acta Anaesthesiol Scand. 2021 Aug;65(7):865–869. doi: 10.1111/aas.13820.
8. Foo I, Macfarlane AJR, Srivastava D, et al. The use of intravenous lidocaine for postoperative pain and recovery: international consensus statement on efficacy and safety. Anaesthesia 2021;76 : 238–250.
9. Pandit JJ, McGuire N. Unlicensed intravenous lidocaine for postoperative pain: always a safer ‘licence to stop’ than to start. Anaesthesia 2021;76 : 156–60.
10. McKinney M. The use of intravenous lidocaine for postoperative pain and recovery. Anaesthesia 021. Epub 30 March. [on-line] [cit. 2021-11-10]; Dostupné z: https://doi. org/10.1111/anae.15467.
11. Dubowitz J, Toner A, Riedel B, Corcoran T. The use of intravenous lidocaine for postoperative pain and recovery. Anaesthesia. 2021 May;76(5):719–720. doi: 10.1111/ anae.15400. Epub 2021
12. Moyano J, Giraldo SP, Thola LM. Use of intravenous lidocaine for postoperative pain and recovery. Anaesthesia. 2021 May;76(5):721. doi: 10.1111/anae.15434. Epub 2021 Feb 16.
13. Hollmann MW, Hermanns H, Kranke P, Durieux ME. Intravenous lidocaine: it’s all about a risk‑benefit analysis. Anaesthesia 2021. Epub. [on-line] [cit. 2021-11-10]; Dostupné z: https://doi.org/10.1111/anae.15436.
14. Smith AF, Foo I. The use of intravenous lidocaine for postoperative pain and recovery: a reply. Anaesthesia. 2021 May;76(5):722. doi: 10.1111/anae.15455. Epub 2021
15. Roofthooft E, Joshi GP, Rawal N, et al. PROSPECT guideline forelective caesarean section: updated systematic review and procedure ‑ specific postoperative pain management recommendations. Anaesthesia 2020;76 : 665–680.
16. Marr R. PROSPECT guideline for elective caesarean section and the administration of dexamethasone. Anaesthesia 2021. Epub 15 April. [on-line] [cit. 2021-11-10]; Dostupné z: https://doi.org/https://doi.org/10.1111/anae.15484.
17. Roofthooft E, Joshi GP, Rawal N, Van de Velde M. PROSPECT guideline for elective caesarean section: a reply. Anaesthesia. 2021 Sep;76(9):1280–1281. doi: 10.1111/ anae.15496. Epub 2021 Apr 23.
18. Joshi GP, Van de Velde M, Kehlet H, et al. Development of evidence‑based recommendations for procedure ‑ specific pain management: PROSPECT methodology. Anaesthesia 2019;74 : 1298–1304.
19. Bell RF. Ketamine for pain management. 17th World Congress of Anaesthesiologists. [on-line] [cit. 2021-11-10]; Dostupné z: https://www.wca2021.org, on demand access.
20. US Food and Drug Administration. FDA requiring Boxed Warning updated to improve safe use of benzodiazepine drug class. Published September 23, 2020. [on-line] [cit. 2021-11-10]; Dostupné z: https://www.fda.gov/drugs/drug‑safety‑and‑availability/ fdarequiring‑boxed‑warning‑updated‑improve‑safeuse‑benzodiazepine‑drug‑class.
21. Hirschtritt ME, Olfson M, Kroenke K. Balancing the Risks and Benefits of Benzodiazepines. JAMA. 2021 Jan 26;325(4):347–348. doi: 10.1001/jama.2020.22106.
22. FDA. 16. 10. 2020. FDA recommends avoiding use of NSAIDs in pregnancy at 20 weeks or later because they can result in low amniotic fluid | FDA.
23. ISPM. Start the year off right by preventing these top 10 medication errors and hazards from 2020. [on-line] [cit. 2021-11-10]; Dostupné z: https://www.ismp.org/resources/ start‑year‑right‑preventing‑these‑top - 10-medication‑errors‑and‑hazards - 2020.
24. Levy N, Raghunathan K, Lobo DN. De ‑ implementation of extended ‑ release opioids from peri‑operative pathways. Anaesthesia. 2021 Dec;76(12):1559–1562. doi: 10.1111/ anae.15487.
25. Awadalla R, Liu S, Kemp‑Casey A, et al. Impact of an Australian/New Zealand organisational position statement on extended release opioid prescribing among surgical inpatients: a dualcentre before‑and‑after study. Anaesthesia 2021. ANAE.2020.01565.
26. Icenhower M, Small M. Continuing the Journey Toward the Goal of Zero Harm. A Decade of Anesthesiology Data. Anesthesiology News, May 28, 2021. [on-line] [cit. 2021 - 11-10]; Dostupné z: https://www.anesthesiologynews.com/Commentary/Article/05-21/ Continuing‑the‑Journey‑Toward‑the‑Goal‑of‑Zero‑Harm/ 63363.
27. Burke A, Hanscom R, Lambrecht A, Patel A, Smal, M.A. Call for Action: Insights From a Decade of Malpractice Claims Report. 10/19/2020. [on-line] [cit. 2021-11-10]; Dostupné z: http://www.coverys.com/PDFs/call-for-action-decade-of-malpractice-claims.aspx.
28. SUKL. Penthrox [on-line] [cit. 2021-11-10]; Dostupné z: https://www.sukl.cz/modules/ medication/search.php.
29. Roubíček J. Léčba bolesti v nepřístupném terénu. Bakalářská práce. FBMI ČVUT 2020. [on-line] [cit. 2021-11-10]; Dostupné z: https://dspace.cvut.cz/bitstream/handle/ 10467/91731/FBMI‑BP - 2020-Roubicek‑Jakub‑prace. pdf?sequence=-1 & isAllowed=y.
30. Porter KM, Dayan AD, Dickerson S, Middleton PM. The role of inhaled methoxyflurane in acute pain management. Open Access Emerg Med. 2018;10 : 149–164. Published 2018 Oct 18. doi:10.2147/OAEM.S181222.
31. Anger M, Valovska T, Beloeil H, et al. PROSPECT guideline for total hip arthroplasty: systematic review and procedure‑specific postoperative pain management recommendations. Anaesthesia 2021. Epub. [on-line] [cit. 2021-11-10]; Dostupné z: https://doi. org/10.1111/anae.15498.
32. Abdallah FW, McCartney CJL. Recommendations for total hip arthroplasty pain management: what’s old, what’s new and what continues to be missing? Anaesthesia. 2021 Aug;76(8):1018–1020. doi: 10.1111/anae.15502.
33. Wainwright TW, Gill M, McDonald DA, Middleton RG, Reed M, Sahota O, Yates P, Ljungqvist O. Consensus statement for perioperative care in total hip replacement and total knee replacement surgery: Enhanced Recovery After Surgery (ERAS®) Society recommendations. Acta Orthop. 2020 Feb;91(1):3–19. doi: 10.1080/17453674.2019.1683790. Epub 2019 Oct 30. Update in: Acta Orthop. 2020 Feb 14 : 1.
34. Debono B, Wainwright TW, Wang MY, Sigmundsson FG, Yang MMH, Smid‑Nanninga H, Bonnal A, Le Huec JC, Fawcett WJ, Ljungqvist O, Lonjon G, de Boer HD. Consensus statement for perioperative care in lumbar spinal fusion: Enhanced Recovery After Surgery (ERAS®) Society recommendations. Spine J. 2021 May;21(5):729–752. doi: 10.1016/j.spinee.2021. 01. 001.
35. PROSPECT. Better postoperative pain management. https://esraeurope.org/prospect/.
36. Yung EM, Got TC, Patel N, Brull R, Abdallah FW. Intra‑articular infiltration analgesia for arthroscopic shoulder surgery: a systematic review and meta‑analysis. Anaesthesia. 2021 Apr;76(4):549–558. doi: 10.1111/anae.15172.
37. Alyamani OA, Bahatheq MS, Azzam HA, Hilal FM, Farsi S, Bahaziq W, Alshoaiby AN. Perioperative pain management in COVID-19 patients: Considerations and recommendations by the Saudi Anesthesia Society (SAS) and Saudi Society of Pain Medicine (SSPM). Saudi J Anaesth 2021;15 : 59–69.
38. FDA Drug Safety Communication. FDA warns about serious breathing problems with seizure and nerve pain medicines gabapentin (Neurontin, Gralise, Horizant) and pregabalin (Lyrica, Lyrica CR). [on-line] [cit. 2021-11-10]; Dostupné z: https://www.fda.gov/drugs/ drug‑safety‑and‑availability/ fda‑warns‑about‑serious‑breathing‑problems‑seizure‑and‑nerve‑pain‑medicines‑gabapentin‑neurontin.
39. Gabapentin and risk of severe respiratory depression. Drug Ther Bull 2018;56 : 3–4.
40. Farcas A, Mahalean A, Bulik NB, Leucuta D, Mogosan C. New safety signals assessed by the Pharmacovigilance Risk Assessment Committee at EU level in 2014–2017. Expert Rev Clin Pharmacol 2018;11 : 10,1045–1051. doi: 10.1080/17512433.2018.1526676.
41. Málek J, Ševčík P a kol. Léčba pooperační bolesti. 4. aktualizované a doplněné vydání. Maxdorf Jessenius, Praha 2021. ISBN 978-80-7345-696-2.
42. Liu CW, Page MG, Weinrib A, Wong D, Huang A, McRae K, et al. Predictors of one year chronic post‑surgical pain trajectories following thoracic surgery. J Anesth. 2021 Aug;35(4):505–514. doi: 10.1007/s00540-021-02943-7.
43. Carley ME, Chaparro LE, Choinière M, Kehlet H, Moore RA, Van Den Kerkhof E, et al. Pharmacotherapy for the prevention of chronic pain after surgery in adults: An updated systematic review and meta‑analysis. Anesthesiology 2021;135 : 304–25.
44. IASP. Prevention of Chronic Post‑Surgical Pain 2021. [on-line] [cit. 2021-11-10]; Dostupné z: https://www.iasp‑pain. org/resources/fact‑sheets/ prevention‑of‑chronic‑post‑surgical‑pain/.
45. Bigalke S, Maeßen TV, Schnabel K, Kaiser U, Segelcke D, Meyer ‑ Frießem CH, et al. Assessing outcome in postoperative pain trials: are we missing the point? A systematic review of pain ‑ related outcome domains reported in studies early after total knee arthroplasty. Pain. 2021 Jul 1;162(7):1914–1934. doi: 10.1097/j.pain.0000000000002209.
46. Pogatzki‑Zahn EM, Liedgens H, Hummelshoj L, Meissner W, Weinmann C, Treede RD, et al.; IMI‑PainCare PROMPT consensus panel. Developing consensus on core outcome domains for assessing effectiveness in perioperative pain management: results of the PROMPT/IMI‑PainCare Delphi Meeting. Pain. 2021 Nov 1;162(11):2717–2736. doi: 10.1097/j.pain.0000000000002254.
47. Schnabel A, Yahiaoui‑Doktor M, Meissner W, Zahn PK, Pogatzki‑Zahn EM. Predicting poor postoperative acute pain outcome in adults: an international, multicentre database analysis of risk factors in 50,005 patients. Pain Rep. 2020;5(4):e831. doi:10.1097/PR9.0000000000000831.
48. Barry GS, Bailey JG, Sardinha J, Brousseau P, Uppal V. Factors associated with rebound pain after peripheral nerve block for ambulatory surgery. Br J Anaesth. 2021 Apr;126(4):862–871. doi: 10.1016/j.bja.2020. 10. 035.
49. Retraction Watch. Beam us up! Elsevier pulls 26 Covid-19 papers by researcher with a penchant for Star Trek. [on -line] [cit. 2021-11-10]; Dostupné z: https://retractionwatch. com/2021/03/31/beam‑us‑up‑elsevier‑pulls - 26-covid-19-papers‑by‑researcher‑with‑a - penchant‑for‑star‑trek/.
50. Editor’s note on Star Trek BPG. Early Hum Dev. 2021 Apr;155 : 105328. doi: 10.1016/j. earlhumdev.2021.105328.
51. Hemmings HC Jr, Shafer SL. Further retractions of articles by Joachim Boldt. Br J Anaesth. 2020 Sep;125(3):409–411. doi: 10.1016/j.bja.2020. 02. 024.
52. Retraction Watch. 5. 7. 2020. [on-line] [cit. 2021-11-10]; Dostupné z: https://retractionwatch. com/2020/05/19/a‑very‑cautious‑process‑journal‑retracts‑reviews‑by‑anesthesiologist‑found‑to‑have‑committed‑fraud‑a - decade‑ago/# more-119482.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Rok 2021 v přehledu
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2021 Číslo 6- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Rok 2021 v přehledu
- Rok 2021 v přehledu – Perioperační analgezie
- Rok 2021 v přehledu – Intenzivní medicína
- Rok 2021 v přehledu – Urgentní medicína
- Rok 2021 v přehledu – Regionální anestezie
- Rok 2021 v přehledu – Porodnická anestezie
- Rok 2021 v přehledu – Anestezie a intenzivní péče v pediatrii
- Rok 2021 v přehledu – Anestezie
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rok 2021 v přehledu – Anestezie a intenzivní péče v pediatrii
- Rok 2021 v přehledu – Intenzivní medicína
- Rok 2021 v přehledu – Perioperační analgezie
- Rok 2021 v přehledu – Porodnická anestezie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



