-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Uzávěry žil splanchnického řečiště
Splanchnic vein closures
Closures in the splanchnic venous system (SVS) represent a broad medical problem. Anatomically, individual or even multiple sections of SVS may be affected at the same time. Main sections of SVS include the venous liver outflow system, the portal vein, and the upper mesenteric vein and its basin. Thrombosis is clearly the predominant cause of closure. The closures can present as acute, subacute, chronic occult or chronic manifest. The main pathological and anatomical units are the Budd-Chiari syndrome (BCS), extrahepatic portal vein obstruction (EHPVO) and mesenteric vein thrombosis (MVT). Advanced laboratory, imaging and intervention methods substantially modify the approach to prevention, diagnosis and treatment; surgical approach also plays a role. The problem of SVS closures is interdisciplinary.
Keywords:
splanchnic circulation – thrombophilic states – portal vein thrombosis – upper mesenteric vein thrombosis – Budd Chiari syndrome
Autoři: Z. Krška 1; J. Kvasnička 2; J. Hořejš 3; D. Hoskovec 1
Působiště autorů: I. chirurgická klinika 1. lékařské fakulty Univerzity Karlovy a Všeobecná fakultní nemocnice Praha 1; Oddělení klinické hematologie Všeobecná fakultní nemocnice Praha 2; Radiodiagnostická klinika 1. lékařské fakulty Univerzity Karlovy a Všeobecná fakultní nemocnice Praha 3
Vyšlo v časopise: Rozhl. Chir., 2019, roč. 98, č. 6, s. 239-244.
Kategorie: Souhrnné sdělení
Uzávěry splanchnického žilního řečiště (SŽŘ) představují široký medicínský problém. Anatomicky mohou postihnout jednotlivé oddíly SŽŘ, případně i několik těchto současně. Hlavními oddíly SŽŘ je žilní jaterní outflow systém, dále portální žíla, horní mezenterická žíla a její povodí. Převažující příčinou uzávěru je jednoznačně trombóza. Manifestace uzávěrů může být akutní, subakutní či se může jednat o okultní či manifestní chronický průběh. Hlavními patologicko-anatomickými jednotkami jsou Budd-Chiariho syndrom (BCS), obstrukce extrahepatické portální žíly (EHPVO) a trombóza mezenterické žíly (TMŽ). Pokročilé laboratorní, zobrazovací a intervenční metody značně modifikují přístup k prevenci, diagnostice a léčbě. Své místo má i přístup chirurga. Problém SŽŘ je interdisciplinární.
Souhrn
Uzávěry splanchnického žilního řečiště (SŽŘ) představují široký medicínský problém. Anatomicky mohou postihnout jednotlivé oddíly SŽŘ, případně i několik těchto současně. Hlavními oddíly SŽŘ je žilní jaterní outflow systém, dále portální žíla, horní mezenterická žíla a její povodí. Převažující příčinou uzávěru je jednoznačně trombóza. Manifestace uzávěrů může být akutní, subakutní či se může jednat o okultní či manifestní chronický průběh. Hlavními patologicko-anatomickými jednotkami jsou Budd-Chiariho syndrom (BCS), obstrukce extrahepatické portální žíly (EHPVO) a trombóza mezenterické žíly (TMŽ). Pokročilé laboratorní, zobrazovací a intervenční metody značně modifikují přístup k prevenci, diagnostice a léčbě. Své místo má i přístup chirurga. Problém SŽŘ je interdisciplinární.
Klíčová slova:
splanchnické řečiště – trombofilní stavy – trombóza portální žíly – trombóza horní mezenterické žíly – Budd-Chiariho syndrom
Úvod
SŽŘ je tvořeno portálním žilním systémem a jaterními žilami. Portální žilní systém vede přímo krev z gastrointestinálního traktu, pankreatu, žlučníku a sleziny do jater. Soutokem horní mezenterické žíly a žíly lienální vzniká portální žíla, která má levou a pravou větev. Ty postupně, přes portální venuly, přecházejí do sinusoidů. Výtokový systém jaterní je tvořen třemi jaterními žilami ústícími do dolní duté žíly. Uzavření v oblasti SŽŘ mohou mít příčinu lokální či celkovou. Registrujeme intraluminální, extraluminální či smíšenou formu. Manifestují se akutně, subakutně a chronicky. Zde může být průběh okultní či manifestní. Oživení zájmu lékařů, včetně chirurgů, o uvedené onemocnění v poslední době je způsobeno řadou příčin, jakými jsou: možná vazba na rozsáhlé chirurgické výkony včetně orgánových transplantací, dále konsekvence s nitrobřišními záněty či trombofilními stavy a možné návaznosti na Ph negativní myeloproliferativní onemocnění (MPO Ph-).
Přehled problematiky − základní fakta
Nejčastější příčinou uzávěrů SŽŘ je trombóza, místní (lokální precipitační faktor) či celkové patologie. Trombóza splanchnických žil (TSŽ) představuje relativně širokou skupinu onemocnění [1]. Některá sdělení uznávají tři kategorie. BCS, obstrukci extrahepatické portální žíly (EHPVO) a trombózu mezenterické žíly (TMŽ) [2]. Uvedené lokality mohou být trombózou postiženy simultánně. Roční incidence BCS je udávána 0,7 na 1 milion obyvatel [1,2]. Incidence v případě trombózy portální žíly je však již řádově vyšší 2,7/100 000. To platí i pro trombózu mezenterické žíly. Údaje pro lienální žílu (SV) absentují či nejsou jednotné. Proto nejsou ani součástí tohoto pojednání. Nejčastěji jsou zahrnuty v komplexu EHVT či TMŽ a jsou zmiňovány především v souvislosti s akutní pankreatitidou či resekčními výkony na pankreatu. Trombóza řečiště portálního (PVT) představuje významnou podskupinu TSŽ. Týká se především etiologie, klasifikace splývá. Jedno z prvních sdělení o PVT popsali u pacienta se zvětšenou slezinou, ascitem a varikozitami Balfour a Stewart už v roce 1869 [5].
Etiologie PVT je, až na některé lokální faktory (nádory, cysty…), stejná jako u TSŽ. Lze ji shrnout do několika základních skupin [4]:
hyperkoagulace
- nízký portální průtok
- infekce
- zánětlivá onemocnění
- mechanické intervence
Významný zlom v bádání TSŽ a PVT přinesl rozvoj znalostí v oblasti trombogenních faktorů a rozpoznání rizika a diagnostiky latentních myeloproliferativních onemocnění, čímž se incidence idiopatické PVT posunula pod 20 %. Více než jeden rizikový faktor je nalézán u více než 40 % pacientů. Významně se podílí vzestup mechanických intervencí v oblasti jater a splanchnického řečiště výkonů TIPS, endoskopické skleroterapie varixů, chemoembolizace jater, ablačních metod v oblasti splanchniku, transplantací jater, ale i abdominálních traumat [7]. Rozvoj zobrazovacích metod přispěl k časnějšímu i častějšímu stanovení diagnózy. A to jak v případě hlavní příčiny onemocnění, tak komplikací onemocnění se základním přímo nesouvisejícího. Jedná se i o případy asymptomatických (subklinických) či chronických forem [8].
Na vzniku TSŽ se podílejí rizikové faktory, které se uplatňují rozdílně i dle její lokality. Lokální precipitační faktor je vzácný u BCS. Je ale častý u nemocných s trombózou portální i mezenterickou. U chronické MPO je hlavní příčinou TSŽ. Nalézáme ji u téměř poloviny pacientů s BCS a jedné třetiny s EHPVO [1−3]. U výrazné většiny nemocných s MPO Ph - je detekovatelný molekulární marker JAK2 V617F. Je detekovatelný až u 40 % pacientů, kde MPO Ph - probíhá [2,9]. Vrozené trombofilní stavy jsou etiologickým faktorem u 1/3 pacientů. Dominuje mutace Leidenského faktoru nebo protrombinu G20210A, opět zapříčiňující především BCS či EHPVO. Je logické, že až u 1/3 pacientů s BCS a 2/3 pacientů s portální trombózou se na vzniku podílí kumulace faktorů. Sami jsme zaznamenali jako vyvolávající faktor i kombinaci Leidenské mutace a homozygotní konstituce MTHFR s deficitem CF proteinu (cirhóza jaterní) v terénu HIT (UHF i LMWH) [10].
Příčiny PVT (EHPVO) a BCS:
Děti
- U dětí a novorozenců je nejčastější příčinou nitrobřišní infekce, okolo 50 %.
- Neonatální sepse se zavedeným umbilikálním katétrem je příčinou v 10−26 %.
- Častou příčinou je akutní apendicitida.
- Kongenitální anomálie portálního řečiště, někdy spojené s kardiovaskulárními vadami (defekt septa síní či komor), a vady biliárního řečiště jsou popsány asi u 20 % PVT u dětí.
Dospělí
- Nejčastější příčinou PVT je cirhóza u 24−32 %.
- Malignity jater a pankreatu jsou příčinou PVO (PVT)ve 21−24 %.
- Další malignity (hepatocelulární karcinom, adenokarcinom ledviny, Wilmsův nádor, karcinom nadledviny, leiomyosarkom…). Příčina PVT je pak dána jak útlakem či prorůstáním tumoru do portálního řečiště, tak hyperkoagulabilitou tumorózního stavu. Podobně jako některé lokální ablativní metody HCC či jaterních metastáz (IRE, MW) se mohou podílet na vzniku PVT.
- Intraabdominální infekce (např. appendicitis či divertikulitis); především při bakteriemii způsobené Bacteroides fragilis.
- Zánětlivé stavy (např. hydatinózní cysty, onemocnění tasemnicí, aspergilóza, amébový absces, tuberkulózy, syfilis…).
- Chronické zánětlivé stavy (např. Behcetova nemoc, sarkoidóza, systémový lupus).
- Myeloproliferativní Ph - onemocnění se podílí na vzniku PVT 10−12 % [1].
- Méně často udávané příčiny jsou idiopatické střevní záněty, operační výkon, břišní trauma.
- Komplikace po transplantaci kostní dřeně.
- Onemocnění kostní dřeně.
- Další příčiny, např. deficience alfa-1-antitrypsinu, kdy se excesivně hromadí A1AT protein v buňkách jater.
- Těhotenství a stavy po porodu.
- Hormonální antikoncepce a hormonální substituční léčba.
- Jako idiopatická je označena PVT asi v 8−15 % případů.
Tab. 1. Echinokoková cysta jater
Fig. 1: Echinococcal liver cysts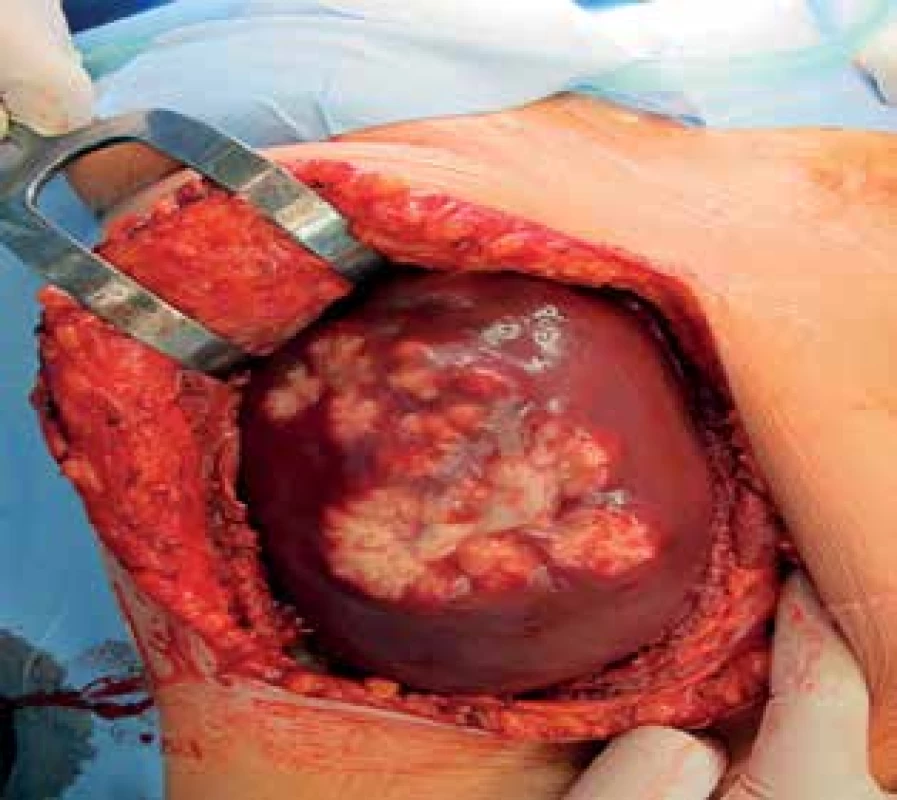
Tab. 2. Echinokokové cysty jater
Fig. 2: Echinococcal liver cyst
Trombózy hematologické etiologie
Přehled poruch koagulace ve vazbě na vznik trombózy SŽŘ [1−6,9,18] v celém splanchnickém řečišti:
Vrozené
- Leidenská mutace faktoru V
- mutace genu protrombinu (G20210A)
- deficience antitrombinu III
- deficience proteinu C
- deficience proteinu S
- paroxysmální noční hemoglobinurie
- primární myelofibróza a další Ph negativní MPO
Získané
- syndrom lupus antikoagulant (antifosfolipidový syndrom)
- onemocnění jater
- DIC
- popáleniny
- sepse
- esenciální trombocytémie
Obr. 1. Velký nádor jater
Fig. 3: Large liver tumor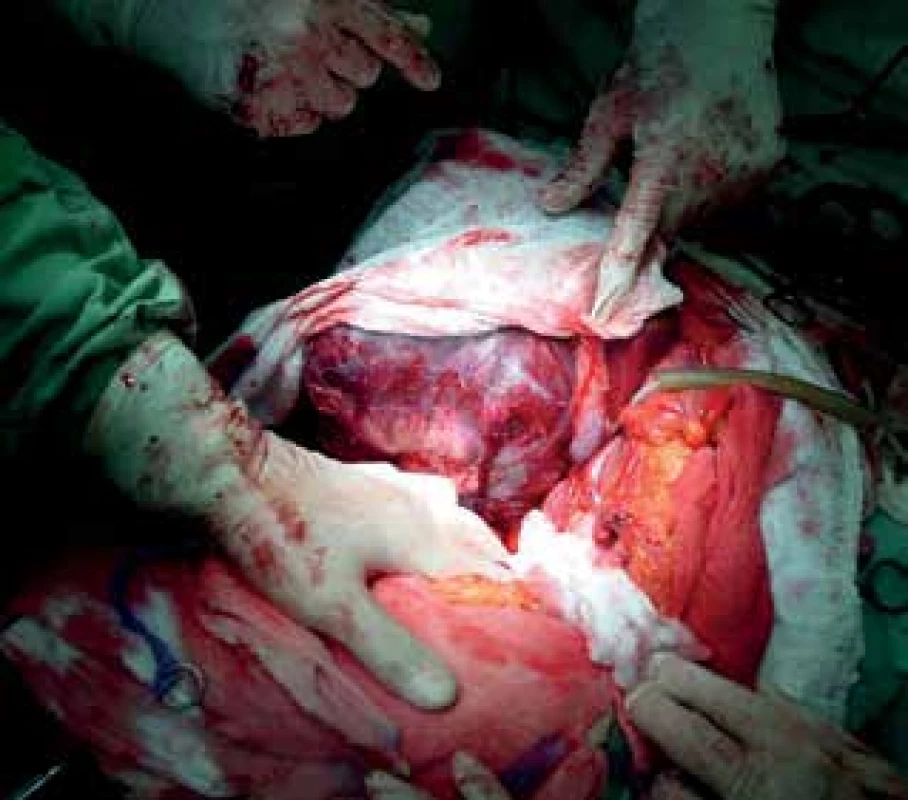
Hlavní patologicko-anatomické skupiny obstrukcí SŽŘ
Klasifikace:
trombóza outflow traktu (hepatické žíly, Budd-Chiariho syndrom)
trombóza intrahepatálních a extrahepatálních žil:
- a) trombóza portální žíly
- b) trombóza povodí mezenterických žil
- c) trombóza lienální žíly (relativně samostatný problém)
ad 1. Budd-Chiariho syndrom
Jde o obstrukci jaterního žilního outflow od malých hepatických žil až po pravou srdeční síň. Obstrukce outflow může být vyvolána i jaterním venookluzivním onemocněním (sinusoidální obstruktivní syndrom) či srdečním onemocněním spojeným s pravostranným selháním [11]. Pod pojmem primární BCS rozumíme endoluminální obstrukci hepatic venous outlow traktu (HVOT) trombem či postrombotickou tkání. Sekundární BCS je zapříčiněn extraluminálním procesem (např. tumor, parazitární cysta) s propagací intraluminálně do HVOT, nebo jeho zevní kompresí (abscesy, nádory, parazitární cysty). Incidence BCS je 0,4−0,8/mil. v západních zemích (ZZ), 0,1/ mil. v Japonsku). Prevalence 1,4/mil. v ZZ, 2,4 mil. v Japonsku. Predispozicemi BCS jsou špatný sociální stav, malnutrice, rekurentní bakteriální infekce či filarióza. V ZZ jsou postiženy častěji ženy, v Asii mírně převažují muži. Etiologické faktory jsou obdobné jako u PVT [12,13,14]. K diagnostice BCS patří i laboratorní vyšetření ascitické tekutiny. Užitečným vodítkem je obvykle vyšší koncentrace proteinů (>2 g/dL), která se nevyskytuje u akutní formy onemocnění. Počet leukocytů (WBC) je obvykle nižší než 500/µL. Sérově/ascitický albuminový gradient je obvykle nižší než 1,1 (s výjimkou akutní formy BCS). Rozhodující pro stanovení diagnózy jsou zobrazovací metody: ultrasonografie, CT, MRI a venografie. V bioptických vyšetřeních bývá patrná venózní kongesce, centrilobulární atrofie jaterních buněk a tromby terminálních jaterních venul. V případě hodnocení klinického průběhu BCS pozorujeme akutní a subakutní formu charakterizovanou rychlým rozvojem bolestí břicha, ascitem (distenze břicha), hepatomegalií, ikterem a renálním selháním. Chronická forma se nejčastěji prezentuje progresivním ascitem. Ikterus chybí, 50 % nemocných má zhoršené renální funkce. Přistupují otoky kolem kotníků, ulcerace, prominence kolaterálních žil. Fulminantní forma není častá. Jaterní selhání bývá společně s ascitem, mírnou hepatomegalií, ikterem a renálním selháním.
Léčení. Terapie BCS závisí na etiologii a průběhu klinického nálezu. Léčení může být radikální či paliativní. Podílejí se na něm farmakologická léčba (antikoagulancia, trombolytika, diuretika), intervenční léčba (balonková angioplastika, lokální trombolýza, zavedení stentu či TIPS (transjugular intrahepatic portocaval shunt), léčba varixů, paracentéza, portální dekomprese, PTBA (percutaneous transhepatic balloon angioplasty), LTx jater (transplantace jater). V případě lokálních procesů v játrech je pak logickou léčbou jejich odstranění [1,2,9].
Prognóza je u neléčených BCS nepříznivá. Často končí smrtí z progrese jaterního selhání mezi 3 měsíci až 3 roky od stanovení diagnózy. Po TIPSu (portosystémový shunt) je 5leté přežití 38−87 %. Statistické přežití po transplantaci jater u této indikace se pohybuje okolo 70 % [15].
ad 2. Trombóza portálního řečiště (PVT)
Zahrnuje veškeré žilní řečiště mimo vlastní jaterní parenchym. Tvoří druhou nejčastější příčinu portální hypertenze, přičemž extrahepatická PVO je zodpovědná za 5−10 % všech případů portální hypertenze. Do skupiny PVT patří i nález kavernomu – spleti vinutých žil, který substituuje hepatopetálním směrem portální žílu [3]. Lokalizace trombózy je intrahepatická, extrahepatická nebo postihuje VMS a VP. Izolované uzávěry SV či VMS stejně jako uzávěry VP spojené s chronickým onemocněním jater či nádorem nejsou definovány jako EHPVO. V některých sděleních jsou takto běžně zařazeny, především pak ve vztahu k cirhóze jater [12]. PVT je relativně vzácná, v autoptických studiích se pohybuje mezi 0,05−0,5 %. Incidence kolísá v závislosti na zkoumané skupině pacientů (např. obecná populace vs. pacienti s cirhózou) a též na použité metodě její diagnózy (autopsie, angiografie, neinvazní radiologický screening). Incidence PVT u pacientů s cirhózou je udávána mezi 5−18 %.
Jako speciální forma PVT bývá udávána tzv. „portální pyleflebitida“ či septická tromboflebitida portální žíly. Její příčinou je zánětlivý proces v dutině břišní. Rizikem jsou jaterní abscesy. Léčba je přizpůsobená etiologii (chirurgická sanace, antibiotika déle než 6 týdnů a antikoagulancia déle než 6 měsíců. Vzácněji je doporučována drenáž [16,17].
Komplikace PVT
Ke komplikacím patří jícnové varixy a krvácení z nich, ascites, mezenterický infarkt, hyperplenismus. Zhoršení jaterních funkcí u pacientů s preexistující cirhózou a vzácně i jaterní encefalopatie. Významnou komplikací je vznik portální hypertenze s jejími komplikacemi. K té dochází především u úplné trombózy mezenterické žíly. K rekanalizaci porty dochází dle různých autorů mezi 35−65 %. Při přetrvávání portální hypertenze pak až v 50 % [19]. Pokud není přítomná cirhóza, je riziko krvácení z jícnových varixů nízké (okolo 0,25 %), a pokud se objeví, je letalita přibližně 5 %. Pokud je cirhóza přítomná, je riziko podstatně vyšší (20−30 %) s letalitou až 70 % [18].
Prognóza PVT
Je relativně dobrá. Desetileté přežití u dospělých je 38−60 %. Plně závisí na charakteru vyvolávajícího onemocnění (např. malignita, selhávání jater atd.), u dětí je pak přesahuje 70 % (nebývá cirhóza ani malignity). Celkově téměř 75 % pacientů přežívá 10 let [6,9,12,15].
Diagnostika PVT
Obdobně jako u BCS se diagnóza stanoví zhodnocením klinického nálezu. Laboratorní nález se liší u cirhózy. Při její absenci nejsou změněné jaterní testy, ale dochází k poklesu hladin protrombinu a koagulačních faktorů a vzestupu D-dimeru. Je-li přítomná portální hypertenze, je rozsah léze jaterních funkcí pozorovatelný v hladinách jaterních enzymů a koagulačních vyšetření.
Ze zobrazovacích metod: ultrasonografie a její varianty, CT, NMR, splenoportografie, endoskopické vyšetření horního traktu. U nemocných s life expectancy nad 3−6 měsíců pak vyšetření prokoagulačních faktorů. Významné je vyloučit jako příčinu latentní myelodysplastický syndrom – MDS. Zavedením vyšetřování JAK2 V617F mutace se ve vlastním souboru podařilo zachytit u PVT již 11 těchto syndromů, které jsou její příčinou. MDS je intenzivně zkoumán i ve vazbě na věk, pohlaví, trombofilní stavy a další environmentální vlivy [9,20,3].
Obr. 2. Trombóza horní mezenterické žíly
Fig. 4: Thrombosis of the upper mesenteric vein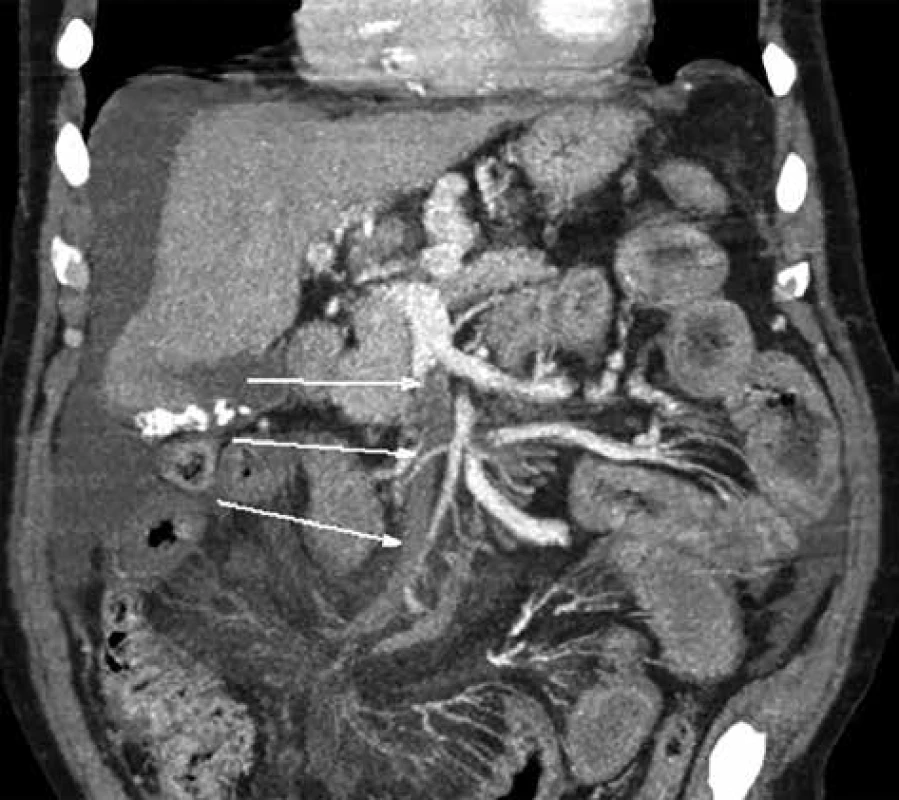
Obr. 3. Trombóza portální žíly
Fig. 5: Portal vein thrombosis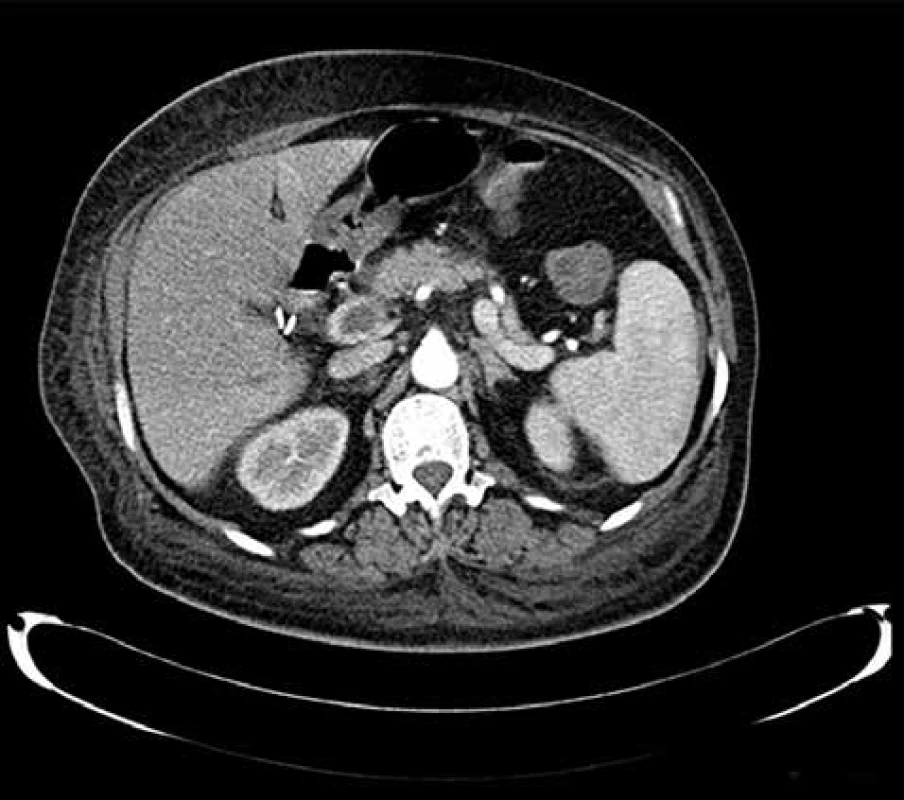
Léčba akutní PVT, EHPVO (BCS)
Léčba PVT striktně závisí na klinické prezentaci. Velmi hrubě a zjednodušeně řečeno má hlavní dvě větve – antikoagulační a intervenční. Pokud je potvrzena diagnóza akutní PVT, je bezprostředně zahájena antikoagulace, nejčastěji nefrakcionovaným či nízkomolekulárním heparinem. Tato léčba musí být zahájena i v případě plánování intervenční léčby zaměřené na fokus či trombus. Samotná léčba musí být dlouhodobá, k rekanalizaci dochází u více než 50 %, a to mezi 1.−197. dnem [16,19,9]. Většina autorů doporučuje zahájit podání širokospektrých antibiotik (cave-bakteriemie Bacteroides fragilis ve spojení s PVT!). Logické je zajištění volumoterapie a korekce vnitřního prostředí, v případě šoku pak adekvátní protišoková léčba. Po základní stabilizaci následuje chirurgická intervence vedoucí k sanaci důsledků či příčin PVT (odstranění fokusu − peritonitis). Intervenční léčba zahrnuje trombektomii (operační není pro možné komplikace doporučena). V úvahu připadá transhepatická aspirace, zvláště u TIPSu). Zkušenosti jsou s trombektomií urokinázou a mechanickým odstraněním trombu při PVT po LTX jater. Další variantou jsou balonová dilatace (zvl. u BCS) a implantace stentu. U trombolytické léčby je doporučena spíše lokální než systémová (riziko komplikací).
U PVT jiné etiologie (malignita, cirhóza atd.) je hlavním cílem zabránit extenzi trombu a zabránit komplikacím chronické PVT, především při portální hypertenzi. Léčba PVT zahrnuje antikoagulancia (především LMWH, též Rivaroxabanem) a regionální či systémovou trombolýzu. Při progresi PVT s nasazenou antikoagulací. U cirhózy jaterní a u symptomatické portální hypertenze (především s progresí) je indikován TIPS. Doporučená doba podávání preventivní antikoagulace je minimálně 6 měsíců [9,22,23].
Schema 1: Využití a algoritmus jednotlivých radiodiagnostických vyšetřovacích metod
Scheme 1: The use and the algorithm of individual radiodiagnostic investigation methods
Poznámka: Převzato a upraveno: Margini C, Berzigotti A: Portal vein thrombosis: The role of imaging in the clinical setting. Digestive and Liver Disease, 2017;4:113−20[3].![Schema 1: Využití a algoritmus jednotlivých radiodiagnostických
vyšetřovacích metod<br>
Scheme 1: The use and
the algorithm of individual radiodiagnostic investigation
methods<br>
Poznámka: Převzato a upraveno: Margini C, Berzigotti A: Portal
vein thrombosis: The role of imaging in the clinical setting. Digestive
and Liver Disease, 2017;4:113−20[3].](https://pl-master.mdcdn.cz/media/image_pdf/9504d34c3a0192f8654a535aa0cd212d.jpeg?version=1563782454)
Léčba chronické PVT (EHPVO)
Ve fázi krvácejících žilních varixů je léčba endoskopická (skleroterapie či ligace). Ta může až u 40 % pacientů otevřít jiné shunty [4,9]. Delší přežívání pacientů bylo ovlivněno nasazením antikoagulancií a beta blokátorů. Neselektivní beta blokátory (mj. propranolol, nadolol) se užívají i k primární profylaxi variceálního krvácení. Při krvácení je pak vhodné využití Remestypu (terlipressinum-vasokonstringens). Léčba ascitu je dietou s nízkým obsahem natria. Paracentéza je součástí symptomatických opatření současně s diuretiky. Jejím rizikem je infekce. Další možností je dekompresní spojková léčba mezi portálním řečištěm a povodím dolní duté žíly (portosystémové shunty). Je nutné si uvědomit, že až v 37 % je uzavřeno řečiště lienální a horní mezenterické žíly (VMS) [9,24]. Spojky mohou být selektivní (distální splenorenální (Warren-Zeppa) či levostranný mezenteriko-portální (Rex shunt, mezi VMS a levou intrahepatickou větví porty žilním interpozitem). Nebo se jedná o nonselektivní (portokavální, proximální splenorenální, mezenterikokavální) s možným využitím žilního interpozitu [27]. Metoda transsekce jícnu se staplerovou anastomózou, bez či se splenektomií, je metoda využitelná jen v situaci selhání jiného způsobu hemostázy. Je zatížena velkou morbiditou a letalitou. I pahýl cystické žíly je využitelný pro případný shunt [27]. Metoda TIPS je využívána jak u EHPVO, tak u BCS. U pokročilé cirhózy může negativně ovlivnit úvahy o transplantaci jater. Metoda umožňuje i lokální výkon v portálním řečišti (trombektomie, implantace stentu). Úspěšnost je závislá na stupni cirhózy, biliopatii, etiologii PVT a dosahuje až 75 %. TIPS je u EHPVO neúspěšný, pokud je lumen PV nekatetrizovatelné a kavernózní žíly není možné dilatovat [9,25]. PVT byla významnou překážkou v transplantaci jater (LTx), která je sama řešením cirhotické PVT. Dnes znamená komplexní peroperační přístup k jejímu řešení (trombektomie, trombendovenektomie, rekonstrukce žíly, interpozice graftů). Retrombóza po Ltx znamená zvýšení peri - a postoperační morbidity a letality [4]. K dalším metodám patří perkutánní transhepatická balonová angioplastika (PTBA), vykazující i na větších sestavách příznivé výsledky.
ZÁVĚR
Je zřejmé, že na diagnostice a léčbě se musí podílet zkušený multidisciplinární tým, který zahrnuje i konzultace s hepatology. Otázka dlouhodobé antikoagulace po invazních či intervenčních výkonech je stále řešena, názor není jednotný [16,9,26].
Trombóza SŽŘ zahrnuje několik skupin onemocnění s obdobnými příznakovými soubory ve dvou formách, a to BCS a PVT (či EHVO). Etiologie obou podskupin může být obdobná. Společným etiologickým faktorem může být latentní MPO (Ph-). Léčba obou udávaných podskupin onemocnění je primárně medikamentózní. Pokud indikujeme invazi, tak TIPS, trombektomii, angioplastiku, LTx jater atd. či léčbu kombinovanou (např. lokální trombolýzu). U PVT je léčba významně závislá na stadiu onemocnění. Buď se jedná o stav akutní, nebo léčení komplikací u chronického průběhu PVT. Prognóza je závislá na vyvolávajícím faktoru. Jednoznačně je u BCS a akutní PVT indikace k dlouhodobému podávání antikoagulancí. Nejednotnost názorů je o způsobu a formě antikoagulace u chronické PVT. U akutní PVT v počátku léčby, pokud nelze jednoznačně vyloučit infekční etiologii, jsou doporučována antibiotika.
Podpořeno Institucionální podporou MZ ČR RVO-VFN 64165.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
prof. MUDr. Zdeněk Krška, DrSc.
I. chirurgická klinika – břišní, hrudní a úrazová chirurgie
1. LF UK v Praze a VFN v Praze
U Nemocnice 2
128 08 PRAHA 2
e-mail: zdenek.krska@vfn.cz
Zdroje
-
De Stefano V, Vannucchi AM, Ruggeri M, et al. Splanchnic vein thrombosis in myeloproliferative neoplasms: risk factors for recurrences in a cohort of 181 patients. Blood Cancer 2016;6:e493.doi: 10.1038/bcj.2016.103.
-
De Stefano V, Martinelli I. Splanchnic vein thrombosis: clinical presentation, risk factors and treatment. Intern Emerg Med. 2010;5 : 487−94. doi: 10.1007/s11739-010-0413-6.
-
Margini C, Berzigotti A. Portal vein thrombosis: The role of imaging in the clinical setting. Digestive and Liver Disease 2017;49 : 113−20. doi: 10.1016/j.dld.2016.11.013.
-
Janssen HL. Changing perspectives in portal vein thrombosis. Scand J Gastroenterol Suppl. 2000;232 : 69−73.
-
Balfour GW, Stewart TG. Case of enlarged spleen complicated with ascites, both depending upon varicose dilatation and thrombosis of the portal vein. Edinb Med J. 1869;14 : 589−98.
-
Janssen HL, Wijnhoud A, Haagsma E, et al. Extrahepatic portal vein thrombosis: aetiology and determinants of survival. Gut 2001;49 : 720−4. doi: 10.1136/gut.49.5.720
-
Zhang JY, Wang YB, Gong JP, et al. Postoperative anticoagulants in preventing portal vein thrombosis in patients undergoing splenectomy because of liver cirrhosis: A meta-analysis. Am Surg. 2016;82 : 1169−77.
-
Janssen HL, Meinardi JR, Vleggaar FP, et al. Factor V Leiden mutation, prothrombin gene mutation, and deficiencies in coagulation inhibitors associated with Budd-Chiari syndrome and portal vein thrombosis: results of a case-control study. Blood 2000; 96 : 2364−8.
-
Chawla YK, Bodh V. Portal vein thrombosis. J Clin Exp Hepatol. 2015;5 : 22−40. doi: 10.1016/j.jceh.2014.12.008.
-
Krška Z, Nováčková M. Trombóza portální žíly a přístup chirurga. 6. Národní kongres ČSTH ČLS JEP. Congress Prague, Praha 2016.
-
Jansen HL, Garcia-Pagan JL, Elias E, et al. Bud Chiari syndrome: a review by an expert panel. Hepatol. 2003;38 : 364−71.
-
Sarin SK, Sollano JD, Chawla YK, et al. Consensus on extra-hepatic portal vein obstruction. Liver Int. 2006;26 : 512−9. doi: 10.1111/j.1478-3231.2006.01269.x.
-
Valla D. Hepatic venous outflow tract obstruction etiopathogenesis: Asia versus the West. J Gastroenterol Hepatol. 2004;19 : 204−11. doi:10.1111/j.1440-1746.2004.03642.x.
-
Rajani R, Melin T, Björnsson E. Budd-Chiari syndrome in Sweden: epidemiology, clinical characteristics and survival an 18-year experience. Liver Int. 2009;29 : 253−9. doi: 10.1111/j.1478-3231.2008.01838.x.
-
Sheen CL, Lamparelli H, Milne A, et al. Clinical features, diagnosis and outcome of acute portal vein thrombosis. QJM 2000;93 : 531–4. doi: 10.1093/qjmed/93.8.531.
-
Schultheiss M, Bettinger D, Thimme R. Nonsurgical therapeutic options in portal vein thrombosis. Viszeralmedizin 2014;30 : 388−92. doi: 10.1159/000369848.
-
Choudhry AJ, Baghdadi YMK, Amr MA, et al. Pylephlebitis: a review of 95 cases. J Gastrointest Surg. 2016;20 : 665−1. doi: 10.1007/s11605-015-2875-3.
-
Trebicka J, Strassburg ChP. Etiology and complications of portal vein thrombosis. Viszeralmedizin 2014;30 : 375−80. doi: 10.1159/000369987.
-
Maldonado TS, Blumberg SN, Sheth SU, et al. Mesenteric vein thrombosis can be safely treated with anticoagulation but is associated with significant sequelae of portal hypertension. J Vasc Surg: Venous and Lym. 2016;4 : 400−6. doi: 10.1016/j.jvsv.2016.05.003.
-
How J, Zhou A, Oh ST. Splanchnic vein thrombosis in myeloproliferative neoplasms: pathophysiology and molecular mechanisms of diseases. Ther Adv Hematol. 2017;8 : 107−18. doi: 10.1177/2040620716680333.
-
Ding PX, Zhang SJ, Li Z, et al. Long-term safety and outcome of percutaneous transhepatic venous balloon angioplasty for Budd-Chiari syndrome. J Gastroenterol Hepatol. 2016;31 : 222−8. doi: 10.1111/jgh.13025.
-
Sharma AM, Zhu D, Henry Z. Portal vein thrombosis: When to treat and how? Vascular Medicine 2016;21 : 61−9. doi:10.1177/1358863X15611224.
-
Rossle M, Bausch B, Klinger Ch. Therapy algorithm for portal vein thrombosis in liver cirrhosis: The internists point of view. Viszeralmedizin 2014; 30 : 401−8.
-
Wolff M, Himer A. Current state of portosystemic shunt Surgery. Langenbecks Arch Surg. 2003;388 : 141−9. doi: 10.1007/s00423-003-0367-5.
-
Glowka TR, Kalff JC, Schafer N. Clinical management of chronic portal/mesenteric vein thrombosis: The surgical point of view. Viszeralmedizin 2014;30 : 409−15. doi: 10.1159/000369575.
-
Lang SA, Loss M, Wohlgemuth WA, et al. Clinical management of acute portal/mesenteric vein thrombosis. Viszeralmedizin 2014;30 : 394−400. doi: 10.1159/000369896.
-
Krška Z, Zavoral M. Krvácení do gastrointestinálního traktu. 1. vyd. Praha, Triton 2007.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2019 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Mladí, chcete operovat? Přidejte nám na důchody!
- Vývoj cévní náhrady pro nízké průtoky – přehled
- Uzávěry žil splanchnického řečiště
- Řešení krvácení z přední epidurální žilní pleteně bederní páteře pomocí preparátu z oxidované neregenerované celulózy
- Katetrizační laserová ablace povrchových žil dolních končetin v léčbě symptomatického žilního refluxu s varixy – porovnání bezprostřední účinnosti dvou typů laserových generátorů
- Kombinované endovaskulární a chirurgické řešení tandemové symptomatické okluze arteria carotis communis a arteria cerebri media − kazuistika
- Poranění hrudní aorty při ezofagektomii pro karcinom jícnu – kazuistické sdělení a review literatury
- Madelungova choroba – kazuistika
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Madelungova choroba – kazuistika
- Uzávěry žil splanchnického řečiště
- Kombinované endovaskulární a chirurgické řešení tandemové symptomatické okluze arteria carotis communis a arteria cerebri media − kazuistika
- Vývoj cévní náhrady pro nízké průtoky – přehled
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



