-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaChirurgická léčba frontobazálních poranění s likvorovou píštělí - naše zkušenosti
Surgical treatment of frontobasal injury with CSF leak-our experience
Aim:
Evaluation of influence of anterior skull base surgery timinig on results and complications rate from retrospective analysis in our institution.Material and Methods:
There were 32 patients operated on for anterior skull base injury in period 2006-2009 in our department. Mostly men, average age was 40.7 y. In seven patients was surgery postponed from various reasons and so they were excluded from the study. Anterior skull base fracture was combined with intracranial injury in most patients. Diagnostics con-sisted in case history, clinical and biochemical examination, plain radiography, CT and someti-mes radionuclide cisternography.Results:
25 patients were operated on early for anterior skull base injury. 10 patients had no combined intracranial injury. Time from injury to surgery was 5, 6 days. 15 patients had combined intracranial injury (intracerebral, subdural and or epidural hematoma). Interval between injury and surgery was 12, 6 days. Water-tight closure with stop of CSF (Cerebrospinal Fluid) leak was succesful in 90 % patients after acute surgery with the use of bifrontal craniotomy. Suplementary procedures: endonasal endoscopy (2x), revision of insufficient duroplasty (1x) led to complete efficacy. GOS corelated with initial GCS (and presence of intracranial injury). Deferral of surgery was associated with higher rate of inflammatory complications.Conclusion:
On the basis of our retrospective study and in conformity with literature we recommend acute surgery in anterior skull base injury with CSF leak. The exclusion is the patient in critical status (polytrauma). Postponed revision is associated with unacceptable high rate of inflammatory complications.Key Words:
Cerebrospinal Fluid Rhinorrhea, Skull Fractures, Central Nervous System Bacterial Infections.
Autoři: Ondřej Teplý; Jiří Fiedler; Vladimír Přibáň
Působiště autorů: Dept. Of Neurosurgery, Fakulty of Medicíně, Masaryk University ; Department of Neurosurgery, Hospital České Budějovice, a. s. ; Neurochirurgická klinika LF MU a FN Brno ; Neurochirurgické oddělení Nemocnice České Budějovice, a. s.
Vyšlo v časopise: Úraz chir. 18., 2010, č.2
Souhrn
Cíl:
Posoudit vliv načasování operační léčby frontobazálních poranění na výsledek a četnost komplikací na základě retrospektivní analýzy našeho klinického souboru.Soubor a metodika:
V období 2006-2009 bylo operováno 32 pacientů pro frontobazální poranění. Dominovali muži, průměrný věk byl 40,7 let. Sedm pacientů nebylo z různých důvodů operováno časně a nebyli tudíž zařazeni do hodnocení. Ve většině případů byla zlomenina baze přední jámy lební spojena s intrakraniálním poraněním. Diagnostika spočívala v anamnéze, klinickém a biochemickém vyšetření, RTG, CT a eventuálně radioizotopové cisternografii.Výsledky:
25 pacientů bylo operováno časně pro frontobazální poranění. 10 pacientů nemělo sdružené poranění. Interval od úrazu k operaci byl v průměru 5,6 dne. 15 pacientů mělo sdružené poranění (intracerebrální, subdurální nebo epidurální hematom). Interval mezi úrazem a operací byl 12,6 dne. Úspěšnost uzávěru likvorey činila při akutní operaci z bifrontální kraniotomie 90 procent. Doplňující zákroky: endoskopie endonazální 2x, revize plastiky původní kraniotomií lx vedla k 100% efektivitě. GOS korelovalo se vstupním GCS (a přítomností intrakraniálního poranění). Odložení plastiky baze lební bylo zatíženo výskytem zánětlivých komplikací.Závěr:
Na základě naší retrospektivní studie a ve shodě s literárními údaji doporučujeme řešit frontobazální poranění s likvoreou akutně. Výjimkou z protokolu je těžký klinický stav (polytrauma). Odložené revize jsou spojeny s neakceptovatelnou četností výskytu zánětlivých komplikací.Klíčová slova:
Cerebrospinální likvorová píštěl, Fraktura lebky, Bakteriální infekce CNS.Úvod
Zlomeniny baze lební s píštělí mozkomíšního moku představují skrytě penetrující poranění. V tom spočívá jejich nebezpečí, protože riziko pozdních infekčních komplikací - rozvoje meningitidy - je dlouhodobě vysoké. Pacient je tak vystaven riziku závažných následků i v případě, že v okamžiku úrazu nebyla přímo poraněna mozková tkáň.
Soubor a metodika
V letech 2006–2009 bylo operováno 32 pacientů pro frontobazální poranění spojené s píštělí mozkomíšního moku - 29 mužů a 3 ženy. Průměrný věk pacientů byl 40,7 let (16–71 let). Průměrná doba sledování byla 26,5 měsíce-(1–47 měsíců). Lehké poranění mozku - iniciální GCS 13-15 bylo u 84.4 % pacientů; středně těžké poranění mozku (GCS 9–12) u 6,2 % a těžké poranění mozku (GCS3–8) bylo přítomno u 9,4 %.
Příčinou úrazu byla dopravní nehoda v 37,5 %, pád z kola ve 21,8 %, úder tupým předmětem v 15,6 % (jednalo se o poranění polenem odmrštěným cirkulární pilou), pád z výšky v 12,5 % a ve 3 % se jednalo o poranění při jiném sportu než jízdě na kole. Zlomenina spodiny lebeční byla často sdružena s dalšími intrakraniálními lézemi. Epidurální hema-tom byl přítomen v 19 %, subdurální hematom ve 12,5 %, kontuze mozku v 40 % a poranění hlavových nervů v 9,3 %. U 50 % pacientů byla současně přítomna zlomenina obličejového skeletu, ve třech procentech případů došlo k poranění krční páteře.
Diagnostika frontobazálních poranění vychází z anamnézy, klinického nálezu, RTG lebky, CT lbi a mozku, detekce β-2 transferinu a radionuklidové cisternografie (obr. 1, 2).
Obr. 1. Tříštivá zlomenina baze přední jámy lební na CT snímku 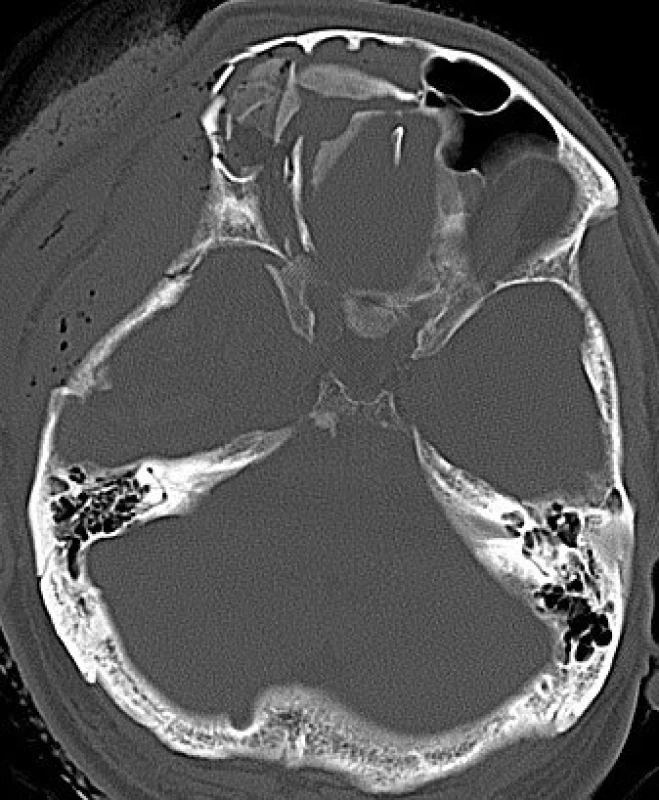
Obr. 2. Na 3 D rekonstrukci CT snímků je patrná fisura čelní kosti, zlomenina zevního okraje orbity a zygomatického oblouku, imprese v oblasti velkého křídla kosti klínové 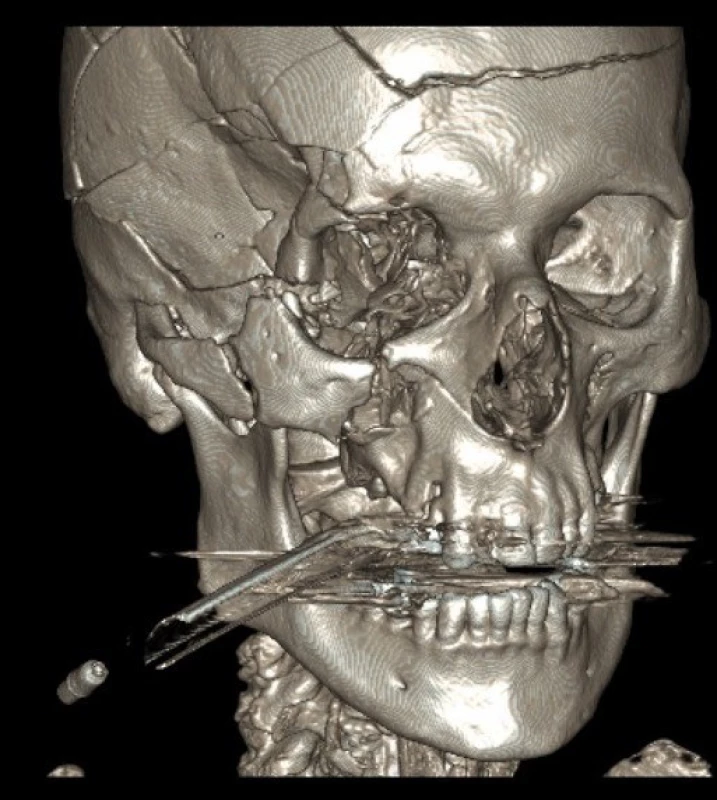
Cílem léčby je uzavření komunikace mezi intradurálním prostorem a dutinou nosní. Výkon lze provést z intrakraniálního přístupu nebo endoskopicky transnazálně. Při intrakraniálním přístupu provádíme bifrontální kožní řez, dle rozsahu poranění volíme uni - nebo bifrontální kraniotomii, kranializujeme frontální sinus a poté revidujeme bazi přední jámy lební nejprve epidurálně. Následuje otevření tvrdé pleny a intradurální inspekce struktur na bazi přední jámy lební s případným ošetřením přidružených poranění. Trhlina v tvrdé pleně je uzavřena suturou, při větším defektu používáme k plastice periost fixovaný stehy a tkáňovým lepidlem. Po uzávěru tvrdé pleny přetahujeme lalok periostu přes frontální sinus epidurálně na bazi přední jámy. Vaskularizovaný periostální lalok tak vytváří druhou vrstvu plastiky. Výkon ukončujeme návratem kostní ploténky a suturou podkoží a kůže (obr. 3).
Obr. 3. 3 D rekonstrukce pooperačních CT snímků téhož pacienta s osteosyntézou kostních fragmentů minidlažkami a zavedeným ventrikuloperitoneálním shuntem 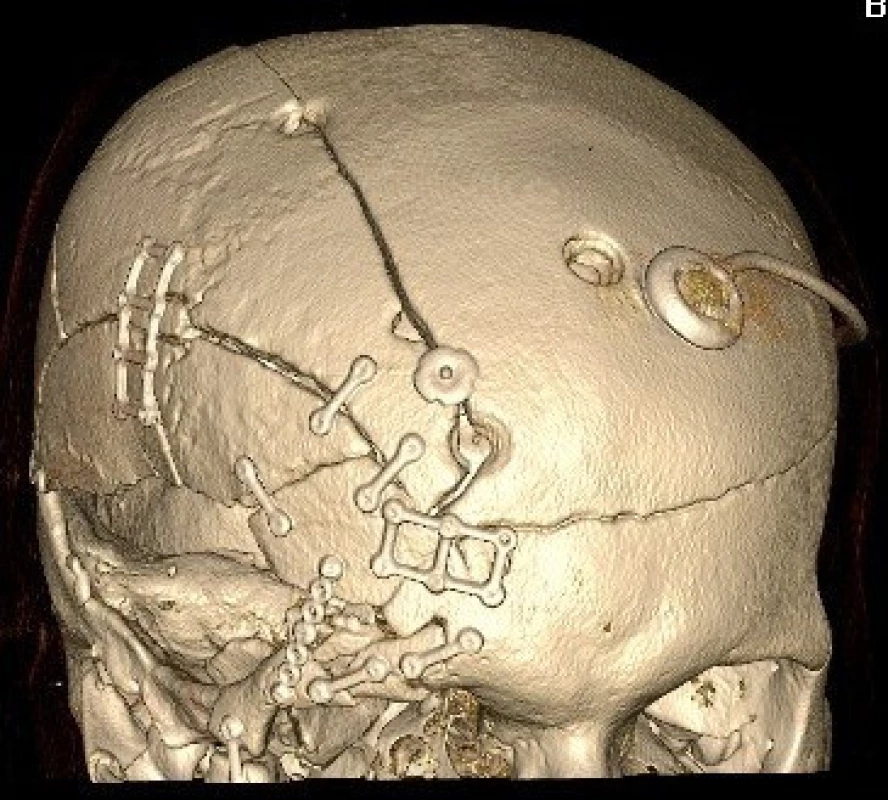
Pokud je trhlina tvrdé pleny lokalizována v oblasti tureckého sedla, provádí lékaři ORL endoskopický transnazální výkon s plastikou pleny ve stropu sfenoidální dutiny tukem a tkáňovým lepidlem.
Výsledky
Průměrný odstup operace od poranění byl v souboru 25 pacientů (z celkového počtu 32 pacientů) 10 dní. Nebylo zahrnuto sedm pacientů, u kterých nebylo možné provést operaci časně. Ve čtyřech z těchto sedmi případů došlo k rozvoji meningitidy v prvních dnech od úrazu. U jednoho pacienta se likvorea poprvé manifestovala až rozvojem meningitidy 5 let po úrazu. Další pacient byl primárně ošetřen na jiném pracovišti a na naše oddělení se dostal až po třech týdnech od úrazu. V posledním případě znemožnil akutní operační léčbu závažný celkový stav pacienta. Z hodnoceného soubou 25 pacientů byla operace provedena v odstupu 5,6 dne od úrazu u 10 pacientů, kteří neměli další intrakraniální poranění. Pokud bylo přidružené intrakraniální poranění přítomno, byla operace provedena v průměru po 12,6 dnech. K vymizení likvorei došlo po operaci v 90 % případů. U 10 % případů nebyla likvorea operací vyřešena - jednalo se o tři pacienty. V jednom případě byla indikována intrakraniální revize, ve zbývajících dvou případech vyřešil situaci endoskopický transnazální výkon s plastikou pleny v oblasti sfenoidálního sinu. GOS v odstupu 3 měsíce od úrazu korelovalo se závažností poranění. Ve skupině pacientů s lehkým poraněním mozku (vstupní GCS 13–15) nedošlo k pooperačnímu zhoršení neurologického nálezu, vyjma poranění čichového nervu a výstupní GOS bylo 5 (žádný deficit). U pacientů se středně těžkým poraněním mozku (vstupní GCS 9–13), jednalo se o 2 případy, bylo GOS 4 (mírný deficit, neovlivňující běžné denní aktivity). U tří pacientů s těžkým iniciálním poraněním (vstupní GCS 3–8) došlo u jednoho pacienta k úmrtí (GOS 1) na fatální pooperační meningitidu, další pacient zůs-tal ve vegetativním stavu (GOS 2) a u třetího pacien-ta přetrvával těžký neurodeficit (GOS 3) [3].
Diskuze
Zlomenina baze přední jámy lební s likvoreou představuje zlomeninu skrytě penetrující. Riziko rozvoje meningitidy v průběhu 10 let od poranění je udáváno až 85 %, operační léčba toto riziko snižuje o řád [8].
V oblasti přední jámy lební sousedí intrakraniální prostor s dutinou čelní, etmoidální a klínové kosti a přes lamina cribrosa přímo s nosní dutinou. Navíc zde tvrdá plena mozková pevně adheruje ke kosti [9]. Při zlomeninách přední jámy lební je proto likvorea 5krát častější než při zlomeninách v oblasti střední nebo zadní jámy lební [8].
Celkově se likvorea vyskytuje u 10–30 % zlomenin lební baze [8].
Poúrazová likvorea může i spontánně ustoupit. Roztržená tvrdá plena se ale zhojí jen nekvalitní jizvou. Hrozí opětovné otevření komunikace v důsledku retrakce a mikrotraumat primární poúrazové jizvy s rozvojem meningitidy v odstupu týdnů až let od poranění [5, 6, 7, 8, 9]. Pro osud pacienta s traumatickou likvoreou je proto klíčová časná identifikace píštěle a její úspěšné uzavření. Riziko rozvoje meningitidy během 10 let se operační léčbou snižuje z 85 na 7 % [8]. Mezi příznaky poranění baze přední jámy lební patří rinorea, periorbitální hematomy, bolesti hlavy způsobené pneumocefalem nebo nitrolební hypertenzí, známky meningeálního dráždění a teploty při rozvoji meningitidy. V důsledku dalších intrakranialních poranění dochází k zhoršení stavu vědomí, rozvoji senzitivního a motorického deficitu, epileptických záchvatů. Dalším příznakem zlomenin v oblasti baze lební jsou známky poranění hlavových nervů - v oblasti přední jámy typicky čichového a optického nervu [5].
Pro likvoreu je charakteristické odkapávání čiré tekutiny z nosu nebo její zatékáni do nosohltanu, mozkomíšní mok odkapávající z nosu vytváří u ležícího pacienta na polštáři vlhkou skvrnu se zarudlým okrajem - tzv. „halo“.
Na RTG lbi je možno hodnotit přítomnost pneumocefalu nebo lomných linií na kostech klenby lebeční [9].
Klíčové pro diagnostiku zlomenin spodiny lebeční je CT vyšetření s hustotou řezů 1mm a rekonstrukcí kostních struktur. CT přesně zobrazí místo zlomeniny. Pro poranění tvrdé pleny svědčí přítomnost vzduchu intrakraniálně a zastření paranazálních dutin tekutinou [8]. Stanovení hladiny β-2 transferinu v zachyceném sekretu je důležité pro potvrzení likvorei. Tento protein se vyskytuje výhradně v mozkomíšním moku a potvrzení jeho přítomnosti je zásadní hlavně v případech, kdy je přítomen únik jen malého množství moku [10].Další diagnostickou metodou, využívanou především v nejasných případech, je radionuklidové vyšetření. Cestou lumbální punkce je aplikována radioaktivní látka, její přítomnost je s časovým odstupem detekována v tamponech zavedených do nosní dutiny. Metoda slouží k lokalizaci místa likvorei [10].
Někteří autoři doporučují při úniku malého množství mozkomíšního moku nejprve postupovat konzervativně. Indikují klid na lůžku se zvýšenou polohou hlavy, restrikci tekutin, podávání laxativ, diuretik a kortikoidů a provádění evakuačních lumbálních punkcí [10].V literatuře převažuje aktivní přístup k tomuto typu zranění [6, 7, 8, 9]. Na našem pracovišti jsou pacienti s frontobazálním poraněním s likvoreou indikováni k operační léčbě.
První úspěšnou operaci s rekonstrukcí tvrdé pleny provedl Walter Dandy v roce 1926 [1]. Operace by měla být provedena do prvního týdne od úrazu. Po 7 dnech roste riziko rozvoje meningitidy osminásobně [1]. Někteří autoři jsou ještě striktnější a indikují operační revizi v intervalu několika hodin. Důvodem je pro ně zásadně vyšší výskyt zánětlivých komplikací u pacientů operovaných odloženě [4]. V našem souboru byl větší odstup operace od úrazu u pacientů s přidruženým intrakraniálním poraněním. Nejčastějším důvodem odkladu výkonu byl otok mozku, znesnadňující manipulaci na bazi lební. V několika případech jsme byli nuceni operaci odložit do zhojení kontaminovaných tržných ran v oblasti čela. Samozřejmý je velký časový odstup operace od úrazu u pacientů, u kterých se trhlina pleny manifestuje rozvojem meningitidy několik let od poranění [5, 6].
Vzhledem k obtížné vyšetřitelnosti čichu před operací u některých pacientů s frontobazálním poraněním (pacienti s poruchou vědomí, s obturací nosní dutiny krevními koaguly nebo oteklou sliznicí) nebylo možné přesně stanovit zhoršení čichu po operační léčbě.
Profylaktické podávání antibiotik je kontroverzní. V metaanalýze publikovaných prací nebyl shledán signifikantní rozdíl v incidenci meningitidy u pacientů s profylakticky podávanými antibiotiky proti pacientům bez profylaxe [1]. Na druhou stranu nejsou důkazy svědčící pro škodlivost profylaktického podávání antibiotik. Sami profylaktické podávání antibiotik užíváme.
V našem souboru byla intrakraniální revize úspěšná v 90 % případů, což koresponduje s literárními údaji [2, 7, 8]. V případě, že byla trhlina pleny lokalizována v oblasti tureckého sedla, byl nezbytný endoskopický trasnazální výkon.
Závěr
Aktivní časnou operační léčbu frontobazálních poranění s likvoreou považujeme za metodu volby. Plastika tvrdé pleny je efektivní u vysokého procenta pacientů. Poranění tvrdé pleny v oblasti tureckého sedla vyžaduje doplňující endoskopickou operaci. Operační léčba je zatížena nízkou morbiditou. Pokud nejsou kontraindikace, je indikován časný operační výkon. Principiálně je možno říci: čím dřívější operační revize, tím méně komplikací. Tímto směrem posouváme na základě rozboru výsledků a komplikací frontobazálních poranění náš terapeutický protokol a zároveň jej ve shodě s dalšími autory doporučujeme k následování.
MUDr. Ondřej Teplý
Zkratky:
GOS-Glasgow outcome scale
GCS-Glasgow coma scale
Zdroje
1. BRODIE, HA. Prophylactic Antibiotics for posttrau-matic Cerebrospinal Fluid Fistulae .A meta analysis. Arch Otolaryngol Head Neck Surg. 1997, 123, 749–752.
2. ELJAMEL, M.S, FOY, P.M. Post-traumatic CSF fistulae, the case for surgical repair. Br J Neurosurg. 1990, 4, 479–483.
3. JENNET, B, BOND, M. Assessment of outcome after severe brain damage: a. practical scale. Lancet. 1975, 1, 480–484.
4. KALITA, O, KALA, M, VAVERKA, M. et al. Načasování operačního řešení frontobazálních poraně-ní. Čes. a slov. Neurol. Neurochir. 2005, 68/101, 102–107.
5. KALITA, O, VAVERKA, M, HOUDEK, M. Fronto-bazální poranění s recidivou likvorové píštěle po 25 letech – kazuistika. Úraz chir. 2005, 13, 61–65.
6. MRAČEK, Z. Kraniocerebrální poranění. Praha: Avicenum, 1988. 304 s.
7. ROCCHI, G., CAROLI, E, BELLI, E. et al. Severe craniofacial fractures with frontobasal involvement and cerebrospinal fluid fistula: indications for surgical repair. Surg Neurol. 2005, 63, 559–563.
8. SCHOLSEM, M., SCHOLTES, F., COLLIGNON, F. et al. Surgical Managment of Anterior Cranial Base Fractures with Cerebrospinal Fluid Fistulae: A Single-institution Experience. Neurosurgery. 2008, 62, 463–469.
9. SMRČKA, M a kol. Poranění mozku. Praha: Grada, 2001. 272 s.
10. ZLAB, MK, MOORE, GF, DALY, DT, et al. Cere-brospinal Fluid Rhinorrhea: A Review of the Literature. Ear Nose Throat J. 1992, 71, 314–317.
Štítky
Chirurgie všeobecná Traumatologie Urgentní medicína
Článek Přečetli jsme za vás
Článek vyšel v časopiseÚrazová chirurgie
Nejčtenější tento týden
2010 Číslo 2- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Chirurgická léčba frontobazálních poranění s likvorovou píštělí - naše zkušenosti
- Etiopatogeneza zlomenin hlezna přechodného období
- Semiinvazivní osteosyntéza patní kosti laterálním subtalárním přístupem
- Perimortální císařský řez: podmínky, očekávání a realita
- Přečetli jsme za vás
-
Zpráva z kongresu
11. Evropský kongres společnosti pro úrazovou a akutní chirurgii - K sedmdesátinám doc. MUDr. Pavla Maňáka, CSc.
- K sedmdesátinám primáře MUDr. Jiřího Tesaře, CSc.
- Pamětní medaile doc. MUDr. Kamila Typovského, CSc.
- Úrazová chirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Etiopatogeneza zlomenin hlezna přechodného období
- Chirurgická léčba frontobazálních poranění s likvorovou píštělí - naše zkušenosti
- K sedmdesátinám doc. MUDr. Pavla Maňáka, CSc.
- Perimortální císařský řez: podmínky, očekávání a realita
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



