-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaSoučasná a perspektivní léčba obezity u diabetiků
Autoři: prof. MUDr. Svačina Štěpán, DrSc.
Působiště autorů: 3. interní klinika 1. LF UK a VFN v Praze
Vyšlo v časopise: Svět praktické medicíny, 1, 2020, č. 3-4, s. 52-58
Kategorie: Medicína v ČR: přehledový článek
Souhrn
Léčba obezity u diabetiků byla vždy obtížná. Při stejných režimových opatřeních nebo při bariatrických operacích hubli diabetici vždy méně než nediabetici [podrobně v 1]. Dnes se situace mění, moderní antiobezitika jsou dostupná diabetikům i nediabetikům, a navíc dnes existují antidiabetika, po kterých klesá hmotnost, zatímco po starších antidiabetikách hmotnost obvykle stoupala.
Obezita patří k onemocněním, u kterých je dietní léčba nejvýznamnější. Nejde o pouhé uplatnění diety v redukci hmotnosti, ale i o dietní ovlivnění prognózy obézních. Optimální je dosažení trvalé redukce hmotnosti, což je však u části nemocných neúspěšné. Obezita je součástí metabolického syndromu a v tomto smyslu i u obézních diabetiků, kterým se nepodaří redukovat hmotnost, jsou důležitá další dietní opatření:
a) opatření k zastavení rozvoje aterosklerózy,
b) opatření k léčbě přítomné hypertenze, hyperurikemie a dyslipidemie a dalších složek metabolického syndromu.
Dietoterapie je důležitým postupem v léčbě obezity u diabetiků 2. typu. Není to však léčba jediná, a je-li použita samostatně, je obvykle dlouhodobě málo úspěšná. Dietoterapie vyžaduje obvykle i užití psychoterapeutických postupů a optimální je komplexní přístup k edukaci režimových opatření – tedy i k léčbě fyzickou aktivitou.
Indikace bariatrických výkonů u diabetiků
Spektrum bariatrických výkonů je široké:
- výkony restriktivní (zmenšení žaludku – bandáž žaludku, adjustabilní bandáž žaludku sleeve gastrectomy neboli tubulizace žaludku, plikace žaludku),
- převážně malabsorpční (biliopankreatická diverze),
- kombinované (několik typů gastrického bypassu).
V zásadě platí, že největší preventivní vliv a zároveň největší léčebný vliv na diabetes mají výkony malabsorpční, na druhém místě jsou výkony kombinované a na třetím místě výkony restriktivní [podrobně v 2 a 3].
Výhodou adjustabilní bandáže je možnost pozdější adjustace – úpravy průměru bandáže. Bandáž a plikace jsou výkony reverzibilní, které lze obvykle v budoucnu zrušit. Restriktivní výkony lze podle potřeby konvertovat ve druhé době na výkon kombinovaný. To obvykle přichází v úvahu jen u malé části pacientů, kde se efekt operace zastavil či hmotnost znovu stoupla. Efekt malabsorpčních výkonů je tím vyšší, čím delší je tzv. biliopankreatická a alimentární střevní klička a čím kratší je klička společná. Zároveň však platí, že při kratší společné kličce jsou častější metabolické komplikace.
Za indikaci pro bariatrický chirurgický výkon se podle evropských guidelines pokládá:
- obezita s BMI nad 40 či nad 35, při závažných komplikacích lze odeslat pacienty i s BMI nižším,
- selhání konzervativních léčebných postupů,
- spolupracující pacient vhodný k výkonu z hlediska psychologického – netrpící bulimií, schopný dlouhodobé dispenzarizace,
- osobní anamnéza BMI vyššího než 35 při závažných komplikacích, operovat lze tyto pacienty i při BMI pod 35.
Každý pacient musí být před operací vyšetřen odborníkem se zkušenostmi v indikaci bariatrické chirurgie a psychologem. Nutná je po výkonu i dispenzarizace pacienta ve specializovaném centru. Řada studií ukázala, že bariatrická chirurgie je efektivní prevencí vzniku diabetu 2. typu, že je schopna navodit remisi diabetu 2. typu a je schopna i efektivně redukovat hmotnost u diabetiků 1. typu [podrobně v 2]. Je otázkou, proč je diabetiků stále operováno velmi málo. Důvody jsou dva – osobní vazba pacientů na diabetology a jejich schopnost léčit diabetes efektivně moderními antidiabetiky. Druhým důvodem je negativní obraz bariatrické chirurgie u české veřejnosti. To vzniká nedostatečnou dispenzarizací pacientů a selháním léčby zejména u pacientů, kteří vypadli z evidence. Je bohužel realitou, že navrhnete-li diabetikovi bariatrický výkon, často hned řekne „tak tohle já nechci“, protože slyšel o někom z neúspěšných pacientů. Diabetes 2. typu mizí po bandáži žaludku až v 50 % a po bypassových výkonech až v 90 % případů. Pravděpodobně právě obejití duodena a horního jejuna u bypassových výkonů je nejefektivnější v navození úplné remise diabetu. Diabetes však mizí i po experimentálních výkonech typu tzv. ileální transpozice (našití části ilea za duodenum bez resekce či zkratu), jejunojejunální bypass nebo méně často i po duodenojejunálním sleeve (zavedení trubice do pyloru, která brání dotyku tráveniny a sliznice). To jsou však výkony experimentální. Perspektiva baritrické chirurgie je v endoskopických výkonech (např. endoskopická plikace žaludku).
Další technologické postupy v léčbě obezity u diabetu
V léčbě obezity se tedy jen pomalu objevuje princip další aplikace neoperačních technologických postupů. Do této oblasti dnes patří především:
- pokusy o léčbu obezity stimulací vagu, žaludku či mozku,
- zavádění žaludečních balonů,
- aspirační léčba,
- využití bobtnavých vláknin.
Využití syntetických bobtnavých vláknin bylo recentně schváleno v USA a čeká se schválení v Evropě – přípravek Plenity firmy Gelesis. Efekt požití dvou bobtnavých kapslí před jídlem je výrazný právě u diabetiků. Dnes víme, že zavedení žaludečního balonu jako samostatného postupu v léčbě obezity je nevhodné, pacient po vynětí balonu znovu přibere. Zároveň platí, že je to metoda někdy nebezpečná. Pacient je ohrožen ileem, perforací žaludku a krvácením. Jedinou bezpečnou indikací je zavedení žaludečního balonu na dobu 4–6 měsíců jako příprava k bariatrickému výkonu u pacientů pro vysokou hmotnost a pro komorbidity rizikových pacientů, zejména z anesteziologického hlediska či pro přílišnou hmotnost pacienta pro operační stůl i pro manipulaci s pacientem. Tento přístup je možný i u obézních diabetiků. Po několikaměsíční redukci hmotnosti je pacient obvykle již schopen operační výkon podstoupit. Po schválení revizním lékařem hradí dnes použití balonů v této indikaci i pojišťovny. Pro bezpečnost pacientů je však nezbytné využívání této rizikové metody jen ve specializovaných bariatrických centrech.
Poměrně dlouho a málo úspěšně je zkoumána metoda stimulace žaludku. Dříve šlo spíše o kazuistiky a solidně vědecky založené studie zatím přesvědčivé výsledky nepřinesly. Dnes je stimulace žaludku efektivní i u diabetiků. Bohužel je však několikanásobně dražší než výkony bariatrické chirurgie.
Evropské i americké schválení má v ČR již také užívaná metoda aspirační terapie, kterou někteří zatracují a považují za řízenou bulimii. Po jídle se při ní speciálním automatickým instrumentáriem odsaje většina jídla drobnou gastrostomií a sáček se vyhodí. Kompenzace diabetu se za této léčby rovněž výrazně zlepšuje.
Antiobezitika a antidiabetika u obézních diabetiků
Obézní diabetici jsou dnes v obrovské výhodě oproti diabetikům léčeným před deseti nebo dvaceti lety. Prakticky trvale mohou být léčeni takovými antidiabetiky, která redukují hmotnost, např. inkretinovými analogy nebo glifloziny.
Moderní antidiabetika rovněž blokují vzestup hmotnosti při kombinaci s inzulinem. Jedním z nejvýhodnějších typů léků se stávají u obézních diabetiků glifloziny a inkretinová analoga.2
Prakticky každému obéznímu diabetikovi můžeme dále zkusit podávat antiobezitika.
V léčbě obezity pomocí antiobezitik byly zatím úspěšné tři postupy:
- podávání léků tlumících chuť k jídlu (anorektik),
- podávání blokátorů vstřebávání v trávicím traktu,
- působení hormonů trávicího traktu – inkretinů.
Z centrálně působících anorektik je stále dostupný fentermin Adipex retard tbl. po 15 mg. Jeho podávání je u nás omezeno na tři měsíce, a proto často vede k tzv. jojo efektu.
Již šest let mají lékaři v USA dvě nové možnosti pro potlačení chuti k jídlu. Účinným lékem je tam lorcaserin a současně byla povolena i fixní kombinace Qnexa, resp. Qsymia (fentermin + topiramat) [podrobně v 2 a 4]. Tyto léky nejsou bohužel u nás dostupné. U lorcaserinu byl však koncem roku 2019 prokázán zvýšený výskyt nádorů a osud tohoto léku pravděpodobně nebude dobrý.
Novým centrálně působícím antiobezitikem dostupným u nás od roku 2016 je Mysimba (kombinace naltrexon/bupropion ER). Bupropion je antidepresivum, které bylo v minulosti pod názvem Wellbutrin u obézních a u pacientů s rizikem vzestupu hmotnosti preferováno, protože nevede k vzestupu hmotnosti. Pod názvem Zyban byl bupropion využíván i v léčbě závislosti na tabáku. Forma ER je účinná a vede k vyrovnaným hladinám léku a nižšímu výskytu nežádoucích účinků. Naltrexon je antagonista opiátových receptorů, který se používal při léčbě závislosti na alkoholu nebo na opiátech. Jeho působení je podobné naloxonu, od kterého se však liší dlouhodobějším účinkem a pozdějším nástupem účinku. Mechanismus účinku kombinace naltrexon/ bupropion na redukci hmotnosti je jasný jen částečně. Proopimelanokortinové neurony v nucleus arcuatus hypotalamu uvolňují alfa melanocyty stimulující hormon a beta endorfiny. Alfa melanocyty stimulující hormon působí anorekticky a beta endorfiny vytvářejí zpětnou inhibiční vazbu. Váhový úbytek je působen alfa MSH. Přidání naltrexonu blokuje inhibiční efekt beta endorfinů. S kombinací bylo provedeno mnoho studií ukazujících efekt na hmotnost i složky metabolického syndromu, u diabetiků pak i pokles glykemie a HbA1c, a je tedy velmi vhodný i u diabetiků 2. typu.
V mnoha provedených studiích [podrobně např. v 2] se ukázalo, že efekt je trochu jiný u diabetiků a u nediabetiků. U obou skupin snižuje hmotnost. U nediabetiků má pozitivní efekt na prakticky všechny složky metabolického syndromu, ale neovlivňuje glykemie a HbA1c, a není tedy prevencí diabetu. U diabetiků naopak ovlivňuje zejména glykemie a HbA1c a méně složky metabolického syndromu (Tab. 1). 5, 6
Tab. 1. Účinek podání kombinace naltrexon/bupropion na složky metabolického syndromu a rizikové faktory aterosklerózy u nediabetiků a diabetiků [Upraveno podle 5, 6] ![Účinek podání kombinace naltrexon/bupropion na složky metabolického syndromu
a rizikové faktory aterosklerózy u nediabetiků a diabetiků [Upraveno podle 5, 6]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/6ce70ce489a9057dabba9ca19b4a530b.png)
+ signifikantní účinek
BMI – index tělesné hmotnosti, body mass index, CRP – C-reaktivní protein, HbAlc – glykovaný hemoglobin, HOMA – homeostatický index inzulinové rezistence (Homeostasis Model Assessment), TK – tlak krveInkretinový analog liraglutid byl již povolen k léčbě obezity i u nediabetiků pod názvem Saxenda. V diabetologii jsou obvykle podávány dávky 1,2 či 1,8 mg denně. Nediabetikům je možno v obezitologické indikaci podávat až 3 mg denně. Jedná se o injekční preparát, který se podává 1krát denně subkutánně.
Podávání analog gastrointestinálních hormonů představuje specifický přístup k léčbě obezity, který využívá fyziologického působení těchto hormonů na regulaci příjmu potravy a homeostázy glukózy. Liraglutid je dlouhodobě účinkující analog lidského glukagonu podobného peptidu 1 (glucagon-like peptide-1, GLP-1) a jeho molekula se z 97 % podobá lidskému GLP-1. Díky této podobnosti dochází k nízkému výskytu nežádoucích účinků – nejčastěji byly spojeny s gastrointestinálním traktem (nevolnost, bolesti břicha, nauzea, zvracení, průjem, zácpa). S délkou užívání ale dochází k jejich ústupu.7 Liraglutid se po aplikaci pomalu vstřebává a maximální plazmatické koncentrace dosahuje za 11,7 hodiny po podání. Absolutní biologická dostupnost po subkutánním podání je přibližně 55 %. Liraglutid se v plazmě vyskytuje z více než 98 % vázaný na bílkoviny a je podobně jako GLP-1 metabolizován enzymy dipeptidylpeptidázou-4 a neutrální endopeptidázou. Degradace liraglutidu ale probíhá výrazně pomaleji, což umožňuje jeho dlouhodobé působení. Biologický poločas eliminace liraglutidu je 15,6 hodiny, zatímco u nativního GLP-1 je pouze 1–2 minuty.8
Liraglutid svými centrálními účinky zvyšuje pocit sytosti a snižuje chuť k jídlu a zároveň zpomaluje vyprazdňování žaludku, čímž zvyšuje pocit plnosti, a pacient tak snižuje množství přijímané stravy. Nedochází zde ke snížení klidového energetického výdeje. Navíc liraglutid snižuje ukládání tuku stimulací lipolýzy a inhibicí lipogeneze. Liraglutid se jeví jako multipotentní lék použitelný nejen k léčbě diabetu a obezity, ale má i kardioprotektivní účinky, snižuje krevní tlak a má pozitivní vliv na parametry lipidového spektra. Úspěšnost terapie liraglutidem má být kontrolována po 12 týdnech léčby, kdy očekáváme úbytek váhy ≥ 5 % z původní hmotnosti.9
Účinky na snížení hmotnosti a bezpečnost liraglutidu byly ověřovány v několika větvích rozsáhlého programu SCALE (Obr. 1). V padesát šest týdnů trvající randomizované, dvojitě zaslepené, placebem kontrolované studii SCALE Diabetes, 10 která byla provedena na 126 místech v devíti zemích v období od června 2011 do ledna 2013, byla zkoumána účinnost a bezpečnost liraglutidu vs. placeba při hubnutí u dospělých s nadváhou nebo obezitou a zároveň s diabetem 2. typu. Randomizováno bylo 846 účastníků. Kritéria pro zařazení byla BMI ≥ 27,0, věk 18 let a více, užívání 0 až 3 perorálních antidiabetik (metformin, thiazolidindion, sulfonylurea), se stabilní tělesnou hmotností a hladinou HbA1c mezi 53–86 mmol/mol. Léčebná intervence probíhala subkutánní injekcí jednou denně, liraglutid (3,0 mg) (n = 423), liraglutid (1,8 mg) (n = 211) nebo placebo (n = 212), vše jako doplněk k dietnímu deficitu 500 kcal/den a zvýšené fyzické aktivitě (≥ 150 min/týden). Z průměrné výchozí tělesné hmotnosti 105,7 kg pro liraglutid (dávka 3,0 mg), 105,8 kg pro liraglutid (dávka 1,8 mg) a 106,5 kg pro placebo došlo k průměrným úbytkům hmotnosti: 6,0 % (6,4 kg) pro liraglutid 3,0 mg, 4,7 % (5,0 kg) pro liraglutid 1,8 mg a 2,0 % (2,2 kg) pro placebo (Obr. 2). K úbytku hmotnosti 5 % nebo více došlo u 54,3 % u liraglutidu 3,0 mg a 40,4 % u liraglutidu 1,8 mg vs. 21,4 % u placeba. K úbytku hmotnosti více než 10 % došlo u 25,2 % u liraglutidu 3,0 mg a 15,9 % u liraglutidu 1,8 mg vs. 6,7 % u placeba. U liraglutidu 3,0 mg a liraglutidu 1,8 mg bylo ve srovnání s placebem pozorováno významné snížení průměrného obvodu pasu a BMI. Liraglutid 3,0 mg byl také spojen s významně lepší kontrolou glykemie ve srovnání s placebem, pokud jde o změnu hladiny HbA1c. Zároveň u něj došlo k významně vyššímu snížení průměrného systolického krevního tlaku než u placeba. Liraglutid v dávce 3 mg rovněž významně zlepšil hladiny celkového cholesterolu, VLDL-C, HDL-C a triglyceridů ve srovnání s placebem.
Obr. 1. Pokles hmotnosti napříč klinickým hodnocením SCALE. Tento obrázek shrnuje úbytek hmotnosti dosažený ve čtyřech studiích SCALE. Studie SCALE Obesity and Prediabetes uvádí změnu hmotnosti u všech jedinců za 56 týdnů a za 160 týdnů u osob s prediabetem při vstupu do studie. U studií SCALE Obezity and Prediabetes, SCALE Diabetes a SCALE Sleep Apnoea byla průměrná ztráta hmotnosti u liraglutidu 3,0 mg mezi 5,7–8,0 % ve srovnání s 1,6–2,6 % u placeba, v závislosti na populaci studie. Ve studii SCALE Maintenance účastníci ztratili průměrně 6,0 % hmotnosti dietou a cvičením během 12týdenního zaváděcího období a poté ztratili dalších 6,2 % hmotnosti během léčby liraglutidem 3,0 mg ve srovnání s 0,2 % ve skupině s placebem. 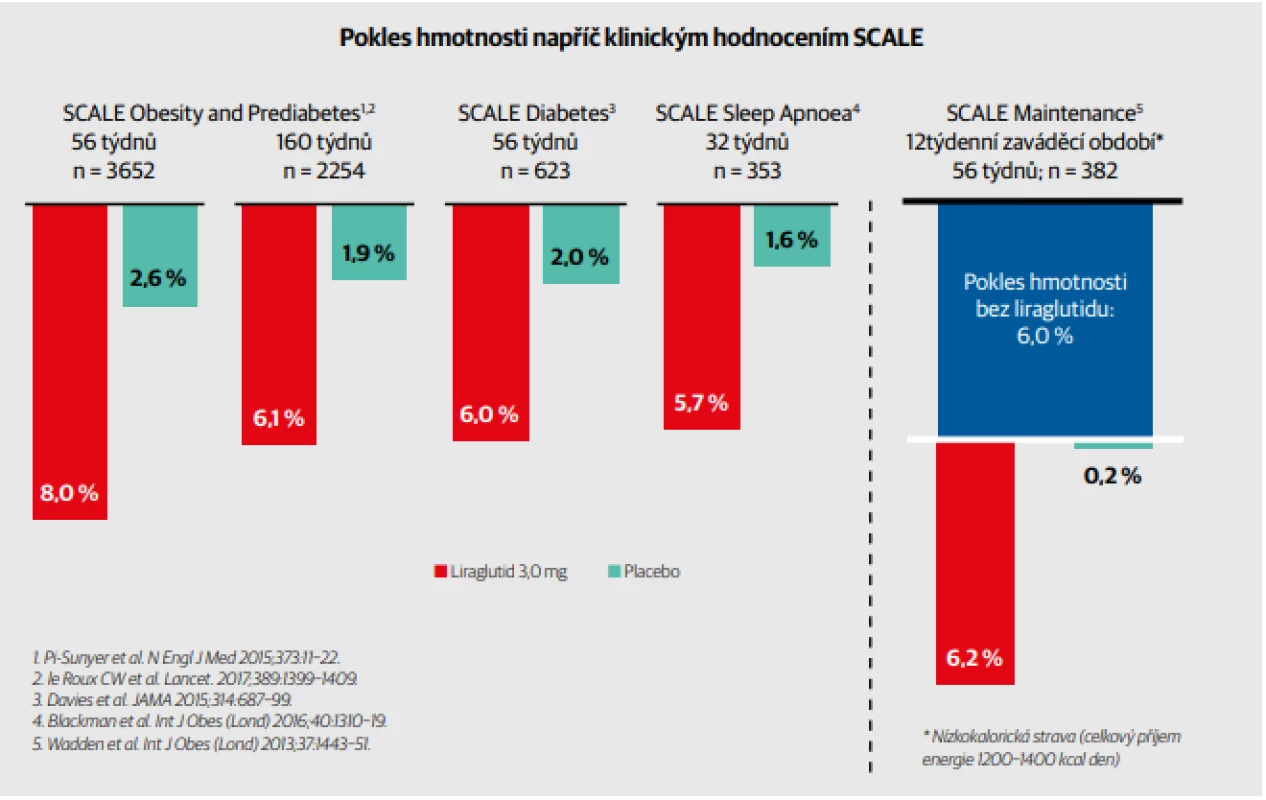
Obr. 2. Časový průběh ztráty tělesné hmotnosti od výchozí hodnoty do 56. týdne pro liraglutid (3,0 mg), liraglutid (1,8 mg) a placebo. [Upraveno podle 10] ![Časový průběh ztráty tělesné hmotnosti od výchozí hodnoty do 56. týdne pro liraglutid (3,0 mg),
liraglutid (1,8 mg) a placebo. [Upraveno podle 10]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/70e9e16fc6db9c232dcbaa901baf0a73.png)
Historicky byl efekt redukčních režimů i farmakoterapie na hmotnost vždy menší u diabetiků než u nediabetiků.2 Obrázek 1 přes rozdílné trvání jednotlivých studií programu SCALE ukazuje, že efekt liraglutidu je u diabetiků a prediabetiků jen mírně nižší než u nediabetiků. Dále je významné, že dobře funguje i u pacientů, kde již došlo k adaptaci na redukční režim a liragutid byl podán až později (pravá část obrázku 1 – graf studie SCALE Maintenance).11
Liraglutid je plně indikován i u diabetiků, a pokud potřebujeme u diabetika 2. typu redukovat hmotnost, je možné podávat Victozu v dávce až 1,8 mg a doplňovat Saxendou, kterou však (stejně jako ostatní antiobezitika) nehradí pojišťovna, až do dávky 3 mg liraglutidu denně.
Velmi podobné efekty na hmotnost jsou popsány i u dalších inkretinových analog včetně těch podávaných 1× týdně (dulaglutid, albiglutid či exenatid s prodlouženým účinkem). Indikaci k léčbě obezity nemá žádný z těchto léků, nejdále jsou studie u nediabetiků u semaglutidu, kde redukce hmotnosti je až srovnatelná s bariatrickou chirurgií.
Dalším antiobezitikem použitelným i u nediabetiků je orlistat, který se aktivně váže na střevní lipázu, čímž brání vstřebávání tuku, které snižuje asi o 30 %. Léčba je kombinována s redukční dietou s nižším obsahem tuků.
Dlouhodobá léčba by měla následovat po dobu měsíců i let u pacientů, kteří reagovali na počáteční dávku. Ve studiích byla prokázána nejen schopnost orlistatu snižovat hmotnost, ale i pozitivní vliv na spektrum lipidů – snížení poměru LDL/HDL-cholesterolu, zlepšení kompenzace diabetu a pokles inzulinemie, snížení dávek antidiabetik včetně inzulinu a zlepšení hypertenze. Lék je také schopen po uvolnění diety bránit relapsu hmotnosti. Bylo prokázáno, že poloviční dávka orlistatu v preparátech OTC má 85% efekt plné dávky [podrobně v 1]. Z hlediska lékárníka je prodej OTC orlistatu bez rizik, lékové interakce jsou minimální a k posouzení bezpečnosti stačí jediná otázka: zda pacient není warfarinizován. Orlistat byl původně v ČR hrazen u obézních diabetiků, dnes, podobně jako další antiobezitika, ze zdravotního pojištění hrazen není.
Shrnout lze, že v ČR je možné léčbu antidiabetiky podpořit přidáním obvykle jednoho ze čtyř dostupných antiobezitik – orlistatu, fenterminu, kombinace naltrexonu a bupropionu či dopichováním liraglutidu (Saxendy).
Léčba obezity u diabetiků 1. typu
Obézních diabetiků 1. typu přibývá. Dietou je možno snížit jejich hmotnost při citlivých úpravách inzulinoterapie či s inzulinovou pumpou. Rovněž výše zmíněná antiobezitika ani bariatrická chirurgie nejsou u nich kontraindikovány [podrobně v 2]. Postupně je u nich schvalováno i přidání gliflozinu k inzulinu [podrobně v 4].
Perspektivy farmakoterapie obezity u diabetiků
Jak již bylo uvedeno, naděje jsou vkládány především do semaglutidu ve vyšších dávkách, než jsou dnes v diabetologii běžné [podrobně v 2]. Semaglutid podávaný v tabletách jednou denně je k dispozici v USA od října 2019 pro diabetiky za cenu, která není vyšší než cena jiných moderních antidiabetik. Vstřebávání peptidu v žaludku je dosaženo novou originální technologií. I tato tabletová forma má již provedené studie u obézních nediabetiků. Tabletový, resp. injekční semaglutid snad bude brzy dostupný i našim obézním pacientům bez diabetu.
Inkretinová analoga jsou tak dnes nejperspektivnější léčbou obezity. Náklady na měsíční léčbu u nás jsou ale přes 4000 Kč na měsíc, které hradí pacient. V prvních měsících je potřebná dávka, a tedy i částka obvykle výrazně nižší.
Ve vývoji je řada dalších léků [podrobně v 12]. Na jedné straně je to tzv. biologická léčba. Zde je ve vývoji protilátka proti receptoru metabolicky aktivního hormonu FDF 21, protilátka proti receptoru GLP-1 glutazumab a protilátka proti receptoru myostatinu bimagrumab, která současně působí i proti sarkopenii [podrobně v 2, 4]. Blízkému uvedení do praxe jsou i nové centrálně působící léky, např. peptid tesofensin.
Celkově lze konstatovat, že ve fázi III vývoje antiobezitik je nejméně pět léků a ve fázi I–II nejméně dalších dvacet léků. Obezita bude tak brzy snadno farmakologicky léčitelné onemocnění u každého, s velkým výběrem léků. Klíčovou otázkou zůstává úhrada této léčby. Kdybychom měli na léčbu pacienta 30–50 000 Kč ročně, mohla by být farmakoterapie stejně efektivní nebo ještě efektivnější než bariatrická chirurgie.
prof. MUDr. Štěpán Svačina, DrSc.
3. interní klinika 1. LF UK a VFN v Praze
Zdroje
1. Svačina Š. Obezitologie a teorie metabolického syndromu. Praha: Triton, 2014.
2. Svačina Š. Léčba obézního diabetika. Praha: Mladá fronta, 2018.
3. Fried M, Svačina Š, Owen K. Bariatrická chirurgie a diabetes. In: Svačina Š, et al. Trendy soudobé diabetologie. Praha: Galén, 2005.
4. Svačina Š. Jsou metabolická onemocnění příčinou všech nemocí? Praha: Mladá fronta, 2019.
5. Apovian CM, Aronne L, Rubino D, et al. COR‑II Study Group. A randomized, phase 3 trial of naltrexone SR/bupropion SR on weight and obesity‑related risk factors (COR‑II). Obesity (Silver Spring) 2013;21 : 935–943.
6. Hollander P, Gupta AK, Plodkowski R, et al. COR‑Diabetes Study Group. Effects of naltrexone sustained‑release/bupropion sustained‑release combination therapy on body weight and glycemic parameters in overweight and obese patients with type 2 diabetes. Diabetes Care 2013;36 : 4022–4029.
7. Pi-Sunyer X, et al. A randomized, controlled trial of 3.0 mg of liraglutide in weight manage ‑ ment. N Engl J Med 2015;373 : 11–22. doi:10.1056/NEJMoa1411892.
8. MalmErjefält M, Bjornsdottir I, Vanggaard J, et al. Metabolism and excretion of the once-daily human glucagon-like peptide-1 analog liraglutide in healthy male subjects and its in vitro degradation by dipeptidyl peptidase IV and neutral endopeptidase. Drug Metab Dispos 2010;38 : 1944–1953.
9. Pichlerová D. Léčba obezity přehledně a prakticky [v tisku]. Mlečice: Axonite, 2021.
10. Davies JM, Bergenstal R, Bode B, et al. Efficacy of liraglutide for weight loss among patients with type 2 diabetes. The SCALE diabetes randomized clinical trial. JAMA 2015;314(7):687699. doi:10.1001/jama.2015.9676.
11. Wadden TA, et al. Weight maintenance and additional weight loss with liraglutide after low-calorie-diet-induced weight loss: the SCALE Maintenance randomized study. Int J Obes (Lond) 2013;37(11):1443–51. doi:10.1038/ijo.2013.120.
12. Svačina Š. Antidiabetika – historie, současnost a perspektivy. Praha: Axonite, 2016.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Úvodní slovoČlánek Nový Etický kodex AIFP
Článek vyšel v časopiseSvět praktické medicíny
Nejčtenější tento týden
2020 Číslo 3-4- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
-
Všechny články tohoto čísla
- Úvodní slovo
- Léčba depresí a dalších psychických nemocí nejen s ohledem na COVID-19
- Vši a svrab: Aktualizace léčby
- Komentář ke článku Vši a svrab: Aktualizace léčby
- Diagnostika a terapie těžké akutní pankreatitidy v intenzivní medicíně
- Komentář k článku Diagnostika a terapie těžké akutní pankreatitidy v intenzivní medicíně
- Možnosti antidiabetické léčby v roce 2020 – důvod ke skepsi, či optimismu?
- Bezpečnost antidiabetik v léčbě diabetu 2. typu
- Inhibitory SGLT2 v léčbě diabetu 2. typu GLIFLOZINY a jeho komplikací
- Hypoglykemie jako stále obávaná komplikace léčby diabetu a její prevence
- Profesor Miroslav Souček: Hypertenzi mám, jak jinak?
- Současná a perspektivní léčba obezity u diabetiků
- Nealkoholová tuková jaterní choroba a diabetes mellitus
- Testosteron u mužů s metabolickým syndromem, prediabetem a diabetem 2. typu Pozitivní účinky terapie testosteronem
- Nový Etický kodex AIFP
- Nemoci přenášené klíšťaty – jsou pacienti dostatečně informováni?
- Chřipka a její komplikace. Co nás čeká?
- Horké aktuality v registracích EMA
- Svět praktické medicíny
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vši a svrab: Aktualizace léčby
- Diagnostika a terapie těžké akutní pankreatitidy v intenzivní medicíně
- Testosteron u mužů s metabolickým syndromem, prediabetem a diabetem 2. typu Pozitivní účinky terapie testosteronem
- Chřipka a její komplikace. Co nás čeká?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



