-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPohled na současnou bariatricko-metabolickou chirurgii
Contemporary overview of the bariatric-metabolic surgery
Introduction:
The increasing prevalence of obesity and type 2 diabetes mellitus (T2DM) worldwide may nowadays be regarded as a “twin” metabolic pandemic, causing the number of patients with the metabolic syndrome (MS) to rise rapidly. MS is a combination of several interrelated medical disorders such as obesity, T2DM, hypertension, dyslipidaemia etc. These conditions very frequently result in atherosclerosis, ischaemic heart disease, liver steatosis or even steatofibrosis. MS usually causes a significant worsening of the quality of life, often also leading to shortened life span. Bariatric, also referred to as metabolic (B-M), surgery currently represents a very powerful method for the treatment of morbid obesity and the metabolic syndrome.Methods:
Contemporary bariatric-metabolic surgery uses either restrictive or malabsorptive methods, or a combination thereof. The purely restrictive procedures may include for instance adjustable gastric banding (AGB), and more recently also vertical gastric greater curvature plication. According to some authors, the purely restrictive methods include sleeve gastrectomy (SG); this procedure, besides restriction and a faster emptying of the residual stomach, has been proven to involve a hormonal effect (decreased plasma ghrelin level). Methods such as biliopancreatic diversion by Scopinaro (BPD/S) or its duodenal switch modification (BPD/DS), are regarded as purely malabsorptive. The Roux-en-Y gastric bypass (RYGBP), the most commonly used type of bypass surgery, represents a combination (restrictive-malabsorptive) method.Results:
According to Buchwald’s meta-analysis, the total average weight loss after a B-M surgery was 38.5 kg, or 55.9% EBWL (Excess Body Weight Loss), regardless of the method and timing of the operation. Up to 2 years after the procedure, the average weight loss was 36.6 kg, or 53.8% EBWL, and more than 2 years after the procedure, the average weight loss was 41.2 kg, or 59% EBWL. T2DM was improved or resolved after the operation in 86.6% of cases. The best results of T2DM treatment were achieved after BPD/DS (95.1%). T2DM resolved after GBP in 80.3%, after SG in 75.8% and after AGB in 56.7% of obese diabetics.Conclusion:
Treatment options for the metabolic syndrome include bariatric-metabolic surgery, preferably using the mini-invasive laparoscopic method. These procedures are indicated primarily in morbidly obese patients with BMI > 40 kg/m2 after conservative therapy failure, or patients with severe obesity (BMI > 35 kg/m2) associated with serious circulatory, metabolic or mobility complications. Moreover, surgical treatment of T2DM has been proven to be possible in the last decade.Key words:
bariatric surgery – metabolic surgery – obesity – type 2 diabetes – metabolic syndrome
Autoři: M. Kasalický
Působiště autorů: Chirurgická klinika 2. LF UK a ÚVN-VFN, přednosta: Prof. MUDr. M. Ryska, CSc.
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 1, s. 5-11.
Kategorie: Souhrnné sdělení
Souhrn
Úvod:
V současnosti vzhledem ke stoupající prevalenci obezity a cukrovky druhého typu (DM2) se dá hovořit o dvojité („twin“) metabolické pandemii, na jejímž podkladě dochází k rychlému nárůstu počtu nemocných s metabolickým syndromem (MS). MS sdružuje několik souvisejících onemocnění, jako jsou právě obezita, DM2, dyslipidemie, hypertenze atd. Na základě těchto onemocnění velmi často rezultuje ateroskleróza, ischemická choroba srdeční, jaterní steatóza až steatofibróza. Tato onemocnění ve svém důsledku vedou k výraznému snížení kvality života a nezřídka i ke zkrácení délky života. Bariatrická, respektive metabolická chirurgie je v současnosti velmi silným nástrojem pro léčbu morbidní obezity a metabolického syndromu.Metody:
Současná bariatricko-metabolická chirurgie používá metody buď restriktivní, malabsorpční, nebo kombinované. Mezi čistě restriktivní operace lze zařadit adjustabilní žaludeční bandáž a nověji také gastrickou vertikální plikaci. Někteří autoři k čistě restriktivní metodě řadí ještě sleeve gastrectomy, u které však byl kromě restrikce a zrychleného vyprazdňování tubulizovaného žaludku prokázán i efekt hormonální (pokles hladiny ghrelinu). Za čistě malabsorpční operaci je dnes považována biliopankreatická diverze typu Scopinaro (BPD/S) nebo typu duodenálního switche (BPD/DS).Výsledky:
Celkový průměrný pokles hmotnosti po BM operaci bez rozdílu metody a času operace bývá 38,5 kg, 55,9 % EBWL (Excess Body Weight Loss). Do dvou let od operace bývá průměrný pokles hmotnosti 36,6 kg, 53,8 % EBWL a více než 2 roky po operaci bývá průměrný pokles hmotnosti o 41,6 kg, 59 % EBWL. K vyléčení či zlepšení DM2 dochází po operaci v 86,6 %. Nejlepších výsledků v chirurgické léčbě DM2 bývá dosaženo ve skupině BPD/DS (95,1 %). Po GBP dochází k vymizení DM2 u 80,3 %, po SG 75,8 % a po AGB 56,7 % obézních diabetiků.Závěr:
Jednou z možností léčby metabolického syndromu je chirurgická léčba, bariatricko-metabolická chirurgie, nejlépe miniinvazivní laparoskopickou metodou. K těmto operacím jsou indikováni především nemocní s těžkým stupněm nadváhy (BMI > 40 kg/m2), u nichž selhala konzervativní léčba, eventuálně nemocní s nadváhou těžšího stupně (BMI > 35 kg/m2), která je spojena se závažnými komplikacemi oběhovými, metabolickými či pohybovými. V poslední dekádě byla prokázána i možnost léčit chirurgicky cukrovku druhého typu.Klíčová slova:
bariatrická chirurgie – metabolická chirurgie – obezita – diabetes II. typu – metabolický syndromÚvod
Obezita je v dnešní době nejčastější multifaktoriálně podmíněnou metabolickou chorobou. Je definována jako nadměrné zmnožení tuku v organismu a je důsledkem vlivu současných životních podmínek, životního prostředí a životního stylu s velmi častou pozitivní energetickou bilancí. Obezita vzniká především u geneticky predisponovaných osob s nadměrným přísunem živin. Svou roli hraje i současný pokles pohybové aktivity.
Prevalence obezity celosvětově stoupá jak v rozvinutých, tak v rozvojových zemích a od osmdesátých let minulého století se v řadě evropských zemí více než ztrojnásobila. Je nezbytně nutné konstatovat, že v dnešní době má nadváhu (BMI – Body Mass Index) > 25) více než polovina dospělé populace v mnoha evropských státech. V České republice je to dokonce 55 % [1]. Tento fakt je ve srovnání se situací před 100 lety, kdy se jednalo jen o mizivá procenta, alarmující. Zásadní vliv na současnou pandemii obezity má současný životní styl a takzvané „toxické“ životní prostředí.
Zdravotní komplikace způsobené obezitou spolu se společenskou diskriminací přispívají ke zhoršené kvalitě života obézních jedinců. Obezita postihuje téměř všechny společenské vrstvy obyvatelstva a v poslední době se vyskytuje u stále mladších jedinců. Na základě těchto údajů Světová zdravotnická organizace (WHO) prohlásila obezitu za pandemii 21. století [2].
Současně jsme svědky celosvětového rapidního nárůstu cukrovky druhého typu (DM2) a předpokládá se, že kolem roku 2025 bude na světě kolem 300 milionů pacientů s tímto metabolickým onemocněním [3]. Dá se tedy hovořit o dvojité („twin“) metabolické pandemii, na jejímž podkladě dochází k rychlému nárůstu nemocných s metabolickým syndromem (MS). Toto onemocnění sdružuje několik souvisejících onemocnění, jako jsou právě obezita, DM2, dyslipidemie, hypertenze atd. Na základě těchto onemocnění velmi často rezultují ateroskleróza, ischemická choroba srdeční, jaterní steatóza až steatofibróza. MS může ve svém důsledku kombinací komplikací zmíněných onemocnění vést k předčasnému úmrtí nemocného [1, 4].
Bariatrická, respektive metabolická chirurgie je v současnosti velmi silným nástrojem pro léčbu morbidní obezity a metabolického syndromu. Více než 90 % těchto operací je dnes prováděno miniinvazivní laparoskopickou metodou [2]. O bariatrické chirurgii lze hovořit především v případě, kde hlavním cílem operace je dlouhodobá výrazná redukce hmotnosti a s tím souvisejících fyziologických dějů. Při použití termínu metabolická chirurgie je hlavním cílem operace zlepšení metabolického stavu nemocného. Mohlo by se zdát, že metabolická chirurgie je nově vznikající disciplína. Ale opak je pravdou. Již v roce 1978 Buchwald vydává monografii, ve které definuje metabolickou chirurgii takto: „… je operační zásah na zdravém orgánu nebo několika orgánech s cílem dosažení biologického efektu se zlepšením zdravotního stavu pacienta …“ [5].
V současnosti jak bariatrická, tak i metabolická chirurgie používají dnes principiálně stejné operační metody, které mají logicky identický nebo velmi podobný efekt. Je tedy otázkou, zda by bylo vhodné mezi nimi určovat jasnou hranici nebo je považovat za odlišné chirurgické disciplíny.
V poslední dekádě bylo prokázáno, že po všech typech bariatricko-metabolických (BM) operací dochází k velmi rychlému zlepšení metabolismu glukózy, a to daleko dříve, než dojde k signifikantnímu poklesu hmotnosti [6]. Kromě toho z výsledků studií vyplývá, že zlepšení či dokonce vyléčení přidružených onemocnění obezity, především metabolického syndromu, je spojeno se signifikantním prodloužením délky života. V rozsáhlé švédské studii (SOS – Swedish Obese Subjects) bylo prokázáno, že bariatrická, respektive metabolická chirurgie vedla k celkovému poklesu mortality o 29 %. Ve skupině morbidně obézních nemocných byl po gastrickém bypassu pokles úmrtí na ischemickou chorobu srdeční o 59 % nižší oproti obézním, kteří operováni nebyli. U morbidně obézních nemocných po úspěšné bariatrické operaci došlo v 60 % k poklesu úmrtí na nádorová onemocnění. Velmi zajímavé bylo zjištění, že úmrtí na onemocnění specificky vázaná na cukrovku poklesla dokonce o 92 % [7, 8].
V současnosti bariatricko-metabolická chirurgie používá metody buď restriktivní, malabsorpční, nebo kombinované. Mezi čistě restriktivní operace lze zařadit adjustabilní žaludeční bandáž (AGB) a nověji také gastrickou vertikální plikaci (VGP). Někteří autoři k čistě restriktivní metodě řadí ještě sleeve gastrectomy (SG). U „sleevu“ však byl kromě restrikce a zrychleného vyprazdňování tubulizovaného žaludku prokázán i efekt hormonální (pokles hladiny ghrelinu) [2, 9, 10]. Za čistě malabsorpční operaci je dnes považována biliopankreatická diverze typu Scopinaro (BPD/S) nebo typu duodenálního switche (BPD/DS). Nejčastěji používaným typem bypassové operace je Roux-Y gastrický bypass (RYGBP). Většina autorů jej považuje za restriktivně malabsorpční metodu. Míra malabsorpce je dána délkou bypassované kličky [11].
Metody
Adjustabilní gastrická bandáž
Adjustabilní gastrická bandáž (AGB) je nejčastěji používanou restriktivní bariatrickou metodou. V České republice je tato metoda zatím nejpoužívanější, ve světě je na druhém místě po gastrickém bypassu (GBP). Bandáž je šetrná k zažívacímu traktu a jako jediná bariatrická metoda je plně reverzibilní, dá se tedy zrušit. Při této metodě se kontinuita zažívacího traktu zásadně nemění. Vlastní bandáž má tři části. Hlavní částí je silikonový kroužek se zámkem (o různém průměru dle výrobce), který je na vnitřní straně vybaven podlouhlým balonkem. Ten můžeme přirovnat k duši v pneumatice u šlapacího kola. Bandáž se umísťuje na horní část žaludku. Dutý systém bandáže, tedy onen balonek, je spojen tenkou hadičkou s komůrkou (portem), která se při operaci umísťuje do podkoží a následně přes tento systém je možno bandáž adjustovat definovaným objemem fyziologického roztoku a tím bandáž „utáhnout“ každému pacientovi přesně dle jeho potřeb (Obr. 1).
Obr. 1. Adjustabilní bandáž žaludku Fig. 1: Adjustable gastric band 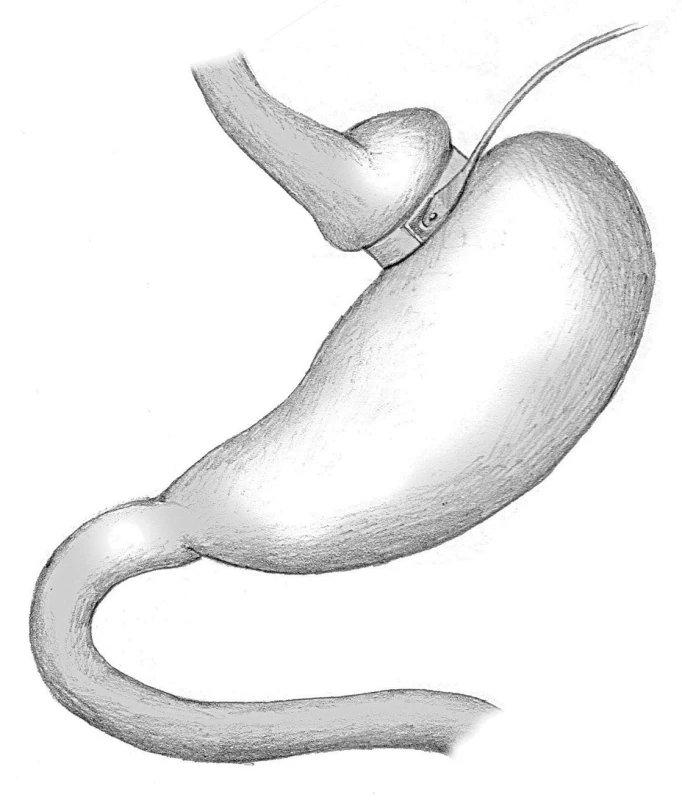
Principem adjustabilní žaludeční bandáže je výrazně zpomalit příjem stravy a tím snížit i její objem. Bandáží se rozdělí žaludek na dvě části do tvaru nesouměrných přesýpacích hodin. Horní část žaludku nad bandáží má objem kolem 25 ml, to znamená objem dvou polévkových lžic. Pod bandáží zůstává ostatní část žaludku, která se nemění. Když morbidně obézní jedinec po AGB sní objem stravy rovnající se dvěma polévkovým lžícím, dojde k roztažení žaludku nad bandáží a tím i k dráždění centra sytosti v mozku. Horní část žaludku komunikuje bandáží zúženou částí žaludku s jeho zbytkem, a tudíž se strava přes tento úsek dostává do další části žaludku velmi pomalu. Je tedy třeba počkat s příjmem dalšího sousta, než sousto předchozí projde přes bandáž. Jedinec s AGB tedy musí jíst velice pomalu. Centrum sytosti je stimulováno dostatečně dlouho i při příjmu velmi malého množství stravy a tímto způsobem dochází k redukci přijímané energie stravou bez pocitu úporného hladu.
Adjustace se provádí zvoleným objemem fyziologického roztoku, který se aplikuje speciální jehlou přes v podkoží uložený port. Na adjustaci jsou vypracovány různé techniky, například za kontroly pod RTG zesilovačem, nebo sledování tlaku v bandáži pomocí čidla.
Gastrická vertikální plikace
Princip žaludeční vertikální plikace velkého zakřivení (VGP) spočívá v restrikci objemu žaludku tím, že je žaludek vlastně „vyplněn“ žaludkem. Po uvolnění téměř celého velkého zakřivení žaludku je velká část těla a fundu žaludku v jedné, dvou nebo třech vrstvách invertována dovnitř (podobně jako „kapsa naruby“). Každá vrstva je přešita nevstřebatelným vláknem buď jednotlivými, nebo pokračujícím stehem (ve vývoji je speciální stapler určený pro tuto operaci) (Obr. 2). Reziduální objem žaludku je po operaci velice malý, pohybuje se kolem 60–100 ml. Po odeznění edému žaludeční stěny je reziduální objem podobný jako po sleeve gastrectomy (SG) [12, 13].
Obr. 2. Vertikální gastrická plikace Fig. 2: Vertical greater curvature gastric plication 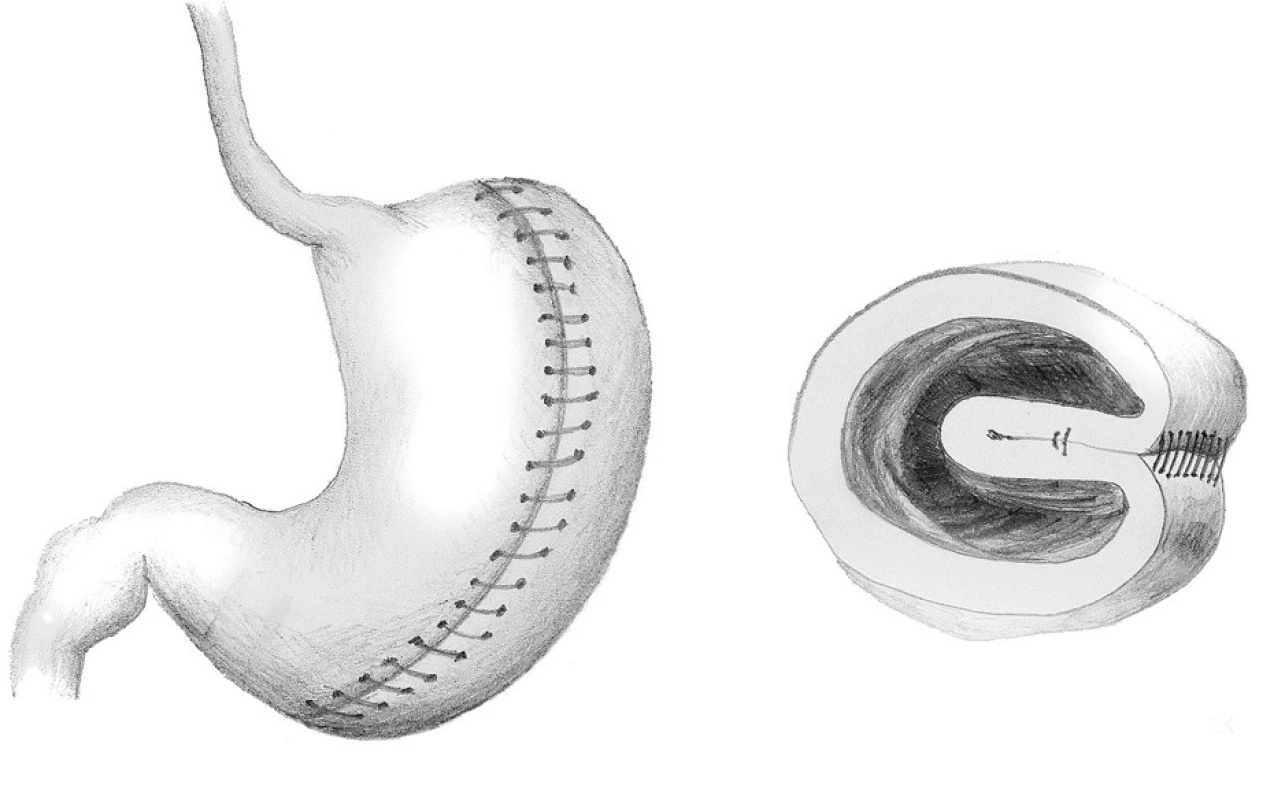
Sleeve gastrectomy
Principem tubulizace žaludku (SG) je chirurgické odstranění velkého zakřivení žaludku, kde se mimo jiné nachází oblast produkce gastrointestinálních hormonů, takzvaných „hladových hormonů“ (především ghrelinu). Po operaci má zbylý žaludek podobu trubice o objemu 80–180 ml (v závislosti od typu použité kalibrační sondy a velikosti ponechaného antra žaludku). Množství stravy, které je možné sníst najednou, je mnohonásobně menší, než bylo před operací (Obr. 3).
Obr. 3. Tubulizace žaludku – sleeve gastrectomy Fig. 3: Sleeve gastrectomy 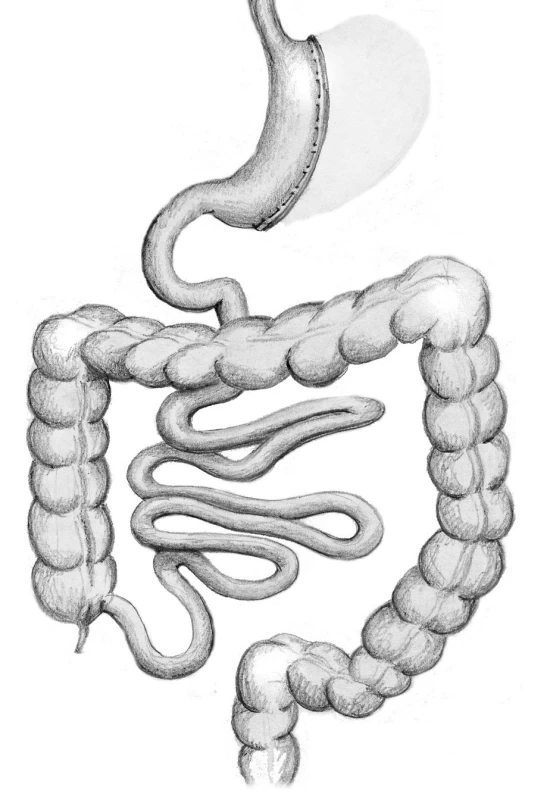
Ghrelin je polypeptidový hormon složený z 28 aminokyselinových zbytků. Je tvořen především v neuroendokrinních buňkách žaludeční sliznice. V menší míře je také tvořen ve sliznici tenkého a tlustého střeva, pankreatu, ledvinách, placentě, štítné žláze, hypothalamu a hypofýze.
Tubulizace žaludku vede k dlouhodobému snížení plazmatické hladiny ghrelinu až o 40–70 %. Aborálním směrem se přítomnost ghrelinu v tkáních gastrointestinálního traktu snižuje. Ghrelin plní v organismu řadu fyziologických funkcí: kromě výrazné schopnosti stimulovat vyplavování růstového hormonu, prolaktinu a ACTH mezi ně patří orexigenní aktivita (zvýšení příjmu potravy), vliv na cyklus spánku a bdění, žaludeční motilitu a sekreci, na kardiovaskulární funkce, regulace endokrinní funkce pankreatu a metabolismu glukózy a antiproliferativní efekt. Ghrelin je významným regulačním prvkem metabolické rovnováhy organismu, který vyvažuje neuroendokrinní a metabolickou odpověď organismu na stav hladovění a je v tomto smyslu považován za komplementární prvek k leptinu. Plazmatická hladina ghrelinu se po příjmu potravy snižuje. Naopak zvýšená hladina ghrelinu bývá při delším lačnění nebo u pacientů s mentální anorexií.
Gastrický bypass
Základním principem Roux-Y žaludečního bypassu (RYGBP) je kombinace restriktivní a malabsorpční operační metody. Žaludek se v jeho horní části zcela přeruší. Restriktivní část operace spočívá ve vytvoření malého úzkého proximálního žaludečního „pouche“, tedy z horní části žaludku vytvoření malé kapsy. Tuto část operace lze vzdáleně přirovnat k žaludeční bandáži. Zbylý žaludek je sice ponechán na svém místě, ale je vyřazen z procesu příjmu a pasáže stravy. Malá proximální část žaludku je následně spojena s tenkým střevem, kudy přijatá strava následně pokračuje do zažívacího traktu. Zbylý žaludek, dvanácterník a část horního tenkého střeva jsou vyloučeny z pasáže a trávení stravy zažívacím traktem (Obr. 4).
Obr. 4. Roux-Y gastrický bypass Fig. 4: Roux-en-Y gastric bypass 
Při přijímání stravy se malá horní část žaludku opakovaně rychle naplní a rozepne, dojde k podráždění center sytosti hypothalamu a pocit sytosti bývá vyvolán daleko dříve. Malabsorpce je způsobena tím, že horní část zažívacího traktu je vyřazena (zbylý žaludek, dvanácterník, horní část jejuna) z trávení a vstřebávání stravy. Aby nedocházelo k refluxu žluče do žaludečního pouche, je konstruována Roux-Y anastomóza minimálně 60–70 cm od duodenojejunálního přechodu, tedy od Treitzova ligamenta. Tato část tenkého střeva je v odborné literatuře nazývána biliopankretická klička, vzhledem k tomu, že vede následně jen žluč a pankreatickou šťávu. Mechanismus efektu Roux-Y gastrického bypassu (RYGBP) je tedy komplexní. Ihned po operaci jsou nemocní nuceni změnit životní styl. Musejí jíst často velmi malé porce stravy a přejít na racionální zdravý způsob stravy, neboť při nedodržování dietních doporučení by mohlo dojít k různým zažívacím potížím. Další změny v zažívání jsou částečně také ovlivněny ve změně produkce některých gastrointestinálních hormonů a dalších neurohumorálních podnětů, které spolu ovlivňují mozkové centrum hladu.
Dalším mechanismem RYGBP, který ovlivňuje redukci hmotnosti tím, že nedovoluje morbidně obézním pacientům sníst najednou velké množství stavy, je takzvaný „Dumping syndrome“. Může se projevovat krátce po přijetí stravy bohaté na cukry zčervenáním, slabostí, bušením srdce, průjmem či dalšími projevy. Dumping je vlastně přirozeným obranným mechanismem lidského těla proti rychlému vstřebávání cukrů, které může v delším časovém horizontu způsobit jaterní steatózu, tedy ztučnění.
Bylo zjištěno, že většina nemocných po této operaci ztrácí chuť na sladké. Jsou však popisovány případy, kdy naopak u některých nemocných po RYGBP chuť na sladké paradoxně výrazně stoupla [2].
Biliopankreatická diverze
Biliopankreatická diverze (BPD) je jediná čistě malabsorpční bariatrická metoda pro léčbu morbidní obezity a přidružených metabolických onemocnění, v poslední době především k léčbě cukrovky druhého typu (T2DM). Biliopankreatická diverze je považována za nejradikálnější bariatrickou metodu. Jako první ji v roce 1979 laparotomicky provedl Scopinaro. A v roce 1993 ji Marcelu jako první provedl laparoskopickou metodou. Opět vzhledem k délce používání BPD při léčbě morbidní obezity i tato metoda zaznamenala vývoj a technické modifikace. V posledním období se metoda diverzifikovala na dva typy. Oba typy jsou prováděny jak otevřeně, tak laparoskopicky. Jednak klasická biliopankreatická diverze dle Scopinara (BPD/S), jednak typ duodenálního switche (BPD/DS). Při BPD/S je morbidně obéznímu nemocnému provedena 2/3 resekce žaludku s ponecháním proximální části žaludku o objemu 250–500 ml. Následně je provedena rekonstrukce zažívacího traktu gastroenteroanastomózou typu Roux-Y. Alimentární tenká střevní klička je dlouhá 250 cm a biliopankreatická klička je napojena na alimentární kličku koncem do strany 50 cm od céka. (Pro srovnání je u GBP alimentární klička 150 cm.) Tím je zajištěno výrazné snížení vstřebávání živin, především tuků, podobně jako u GBP, ale s menším rizikem deficitu vitaminů a minerálů. V případě modifikované metody BPD/S je provedeno napojení biliopankreatické kličky 85 cm od céka (Obr. 5).
Obr. 5. Biliopancreatická diverze typu Scopinaro Fig. 5: Biliopancreatic diversion – Scopinaro 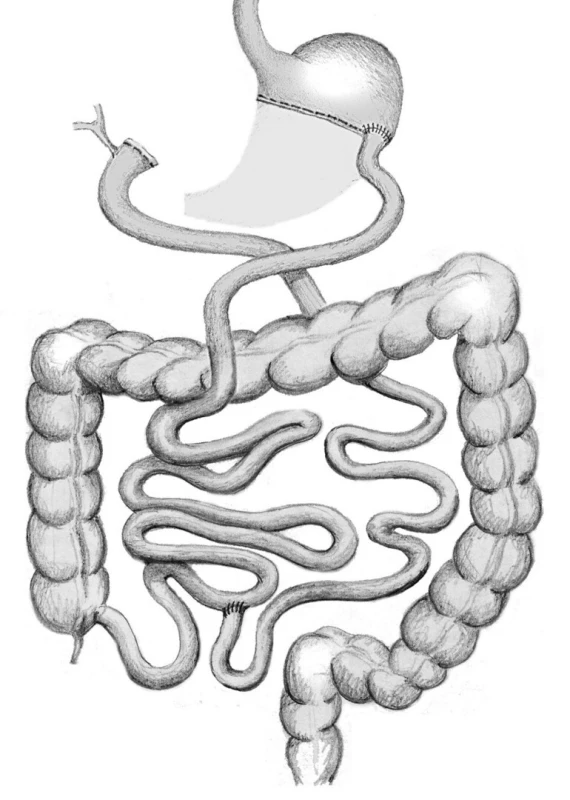
V případě BPD/DS je provedena resekce žaludku typu sleeve gastrectomy. Zažívací trakt je přerušen 5 cm za pylorem a na toto místo je našita alimentární klička v délce 250 cm. Distální dvanácterník je slepě uzavřen. Další rekonstrukce zažívacího taktu je provedena obdobně jako u BPD/S. V některých případech je DBP/DS prováděna ve dvou krocích. Nejprve se provede SG, následně v časovém odstupu se převede restriktivní metoda SG na metodu malabsorpční (Obr. 6).
Obr. 6. Biliopankreatická diverze typu duodenal switch Fig. 6: Biliopancreatic diversion – duodenal switch 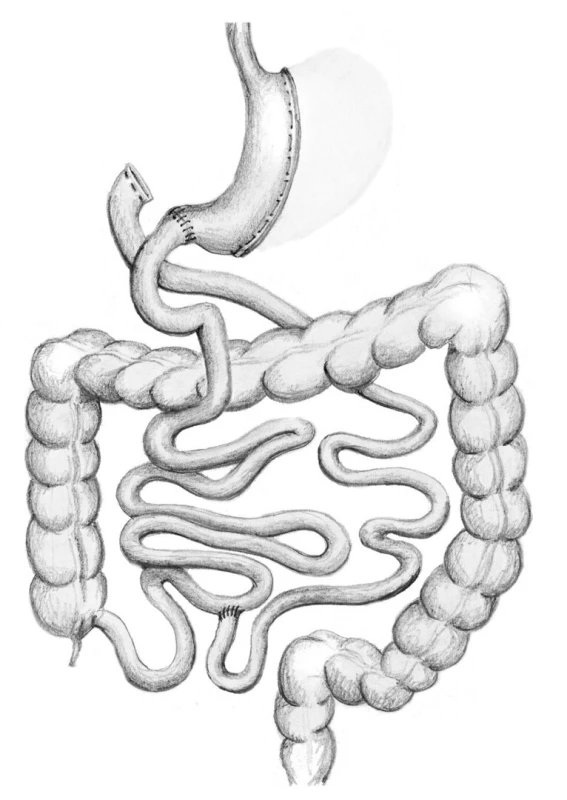
Vzhledem k tomu, že čistě malabsorpční metoda BPD je většinou autorů považována za technicky nejsložitější bariatrickou metodu, je její podíl na celosvětově prováděných operacích asi jen 7 %. Nejvíce je tato metoda prováděna v Evropě, respektive v Itálii.
Nejvýraznější výsledný dlouhodobý metabolický efekt má bilioankreatická diverze následována gastrickým bypassem. Vzhledem k technické náročnosti laparoskopicky prováděné BPD je GBP zatím celosvětově nejčastěji prováděnou bariatricko-metabolickou operační metodou, i když lepších výsledků v léčbě DM2 a metabolického syndromu je dosahováno právě po BPD. Na základě těchto skutečností, které jsou uvedeny v různých studiích, se dá usuzovat, že počet laparoskopicky prováděných BPD by mohl narůstat, zvláště pak typu duodenálního switche (BP/DS).
Dnes existují dvě hypotézy metabolického efektu těchto bypassových operací. „Foregut “ nebo „Hindgut“ hypotéza [11, 14]. „Foregut“ – hypotéza orálního střeva předpokládá pozitivní změnu v sekreci inkretinů v duodenu a orálním jejunu při jejich vyřazení z pasáže stravy při GBP nebo DBP. Při absenci stimulace sliznice střeva stravou dochází ke změně v produkci GIP (glukózo-dependentní Inzulinotropní Peptid)) a GLP-1 (Glucagon-Like Peptide-1). Tyto inkretiny mimo jiné stimulují produkci inzulinu v ß-buňkách pankreatu a mají vliv i na jejich proliferaci. Tím je vysvětlováno zlepšení či dokonce vyléčení DM2 [14, 15].
Oproti tomu „hindgut“ hypotéza – hypotéza distálního střeva – vysvětluje zlepšení či vyléčení DM2 tak, že přijatá nedostatečně natrávená strava se velice brzy dostává do distálního ilea, kde stimuluje sliznici střeva s následným signifikantním zvýšením sekrece inkretinů GLP-1 a PYY a jejich pozitivního působení na ß-buňky pankreatu. Touto hypotézou lze též vysvětlit velmi podobný efekt SG na zlepšení či vyléčení DM2. Malý tubulizovaný žaludek se velice brzy vyprazdňuje a nedokonale natrávený chymus je zrychleně pasážován do distálního ilea, kde působí stejně jako u RYGBP [16–18]. Zvyšuje se sekrece inzulínu a klesá insulinorezistence s pozitivním efektem na množství přijímané stravy. Významnější pokles hmotnosti nastává s časovým odstupem.
Výsledky
V roce 2009 Buchwald ve své metaanalýze poklesu hmotnosti a zlepšení či vyléčení DM2 po bariatricko-metabolických operacích shrnul výsledky z 621 studií. V těchto studiích bylo celkem hodnoceno 135 246 pacientů [19]. Byl hodnocen mimo jiné efekt biliopankreatické diverze, gastrického bypassu nebo gastrické bandáže na dlouhodobé zlepšení či vyléčení DM2 a signifikantního poklesu hmotnosti. Celkový průměrný pokles hmotnosti po BM operaci bez rozdílu metody a času operace byl 38,5 kg, 55,9 % EBWL. Do dvou let od operace byl průměrný pokles hmotnosti 36,6 kg, 53,8 % EBWL a více než 2 roky po operaci byl průměrný pokles hmotnosti o 41,6 kg, 59 % EBWL. Nejvýraznější pokles hmotnosti byl o BPD, pak po GBP a naposledy po AGB (Tab. 1).
Tab. 1. Pokles hmotnosti po bariatricko-metabolické operaci. (Upraveno dle Nocca [18] a Buchwalda[19]) Tab. 1: Weight loss after bariatric-metabolic surgery (Modified according to Nocca [18] and Buchwald [19]) ![Pokles hmotnosti po bariatricko-metabolické operaci. (Upraveno dle Nocca [18] a Buchwalda[19])
Tab. 1: Weight loss after bariatric-metabolic surgery (Modified according to Nocca [18] and Buchwald [19])](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/3e2b1596955664be8ef9aa1eb816ddae.png)
(BPD - biliopankreatická diverze; GBP - gastrický bypass; SG - sleeve gastrectomy; AGB - adjustabilní gastrická bandáž; %EWL - Excess body Weight Loss; kg - kilogram.) Dále Buchwald uvádí na základě výsledků 621 studií vyléčení či zlepšení DM2 v 86,6 %. Nejlepších výsledků v chirurgické léčbě DM2 bylo dosaženo ve skupině BPD/DS (95,1 %). Po GBP došlo vymizení DM2 u 80,3 % a po AGB 56,7 % obézních diabetiků [19]. Noca ve své prospektivní studii udává vyléčení DM2 po GBP u 60 % nemocných a u 75,8 % diabetiků došlo k vyléčení po SG [18] (Tab. 2). Téměř u všech morbidně obézních nemocných došlo po bariatrické operaci k výraznému zlepšení, respektive vyléčení metabolického syndromu a s ním souvisejících onemocnění [2, 4, 19].
Tab. 2. Procento nemocných s vyléčením cukrovky druhého typu po bariatricko-metabolické operaci. (Upraveno dle Nocca[18] a Buchwalda [19]) Tab. 2: The percentage of patients with resolution of T2DM after bariatric-metabolic surgery (Modified according to Nocca [18] and Buchwald [19]) ![Procento nemocných s vyléčením cukrovky druhého typu po bariatricko-metabolické operaci. (Upraveno dle Nocca[18] a Buchwalda [19])
Tab. 2: The percentage of patients with resolution of T2DM after bariatric-metabolic surgery (Modified according to Nocca [18] and Buchwald [19])](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/e070045e9bd1202f300060d22acab208.png)
(BPD - biliopankreatická diverze; GBP - gastrický bypass; SG - sleeve gastrectomy; AGB - adjustabilní gastrická bandáž.) Diskuze
Prevalence obezity a zároveň i prevalence diabetu druhého typu v posledním období významně celosvětově narůstá. Jedním z hlavních faktorů vzniku DM2 je obezita, což potvrzuje fakt, že 90 % nemocných s DM2 má nadváhu či trpí obezitou, kdežto zbývajících 10 % nemocných s DM2 nadváhu nemá. Lehce překvapující může být fakt, že přibližně u 75 % morbidně obézních jedinců DM2 není přítomen [2, 18, 19]. Přesto téměř u všech morbidně obézních pacientů (BMI>40 kg/m2) lze laboratorně zjistit poruchu glukózové tolerance a bylo zjištěno, že u 36 % těchto nemocných se do deseti let DM2 projeví [20].
Buchwald ve své metaanalýze uvádí, že ke zlepšení DM2 dochází také v korelaci s poklesem hmotnosti u morbidně obézních diabetiků, tedy i po čistě restriktivních operacích typu gastrické bandáže či nověji gastrické plikace. U SG se na zlepšení DM2 podílí nejen restrikce a na ní vázaná významná redukce hmotnosti, ale i rychlejší pasáž stravy zažívacím traktem s efektem v distálním tenkém střevě.
Bariatricko-metabolická chirurgie je velmi silným nástrojem nejen pro dlouhodobou redukci hmotnosti, ale i pro zlepšení, respektive vyléčení DM2. Tento fakt byl v mnoha studiích potvrzen zlepšením plazmatické hladiny inzulinu, poklesem HGA1c nebo snížením hodnoty glykemie nalačno. Další studie prokázaly, že nemocní s DM2 mají po bariatrické operaci v závislosti na zlepšení či vyléčení diabetu méně diabetem přímo podmíněných komplikací a dožívají se delšího věku než obézní diabetici léčení jen konzervativně [7, 19].
Scopinaro ve své studii prokázal vyléčení DM2 se všemi klinickými zlepšeními i u neobézních diabetiků, kteří podstoupili BPD [21].
Všechny bariatricko-metabolické operace znamenají různě závažný zásah na zažívacím traktu, který s sebou kromě benefitu (léčba metabolického syndromu) nese v různém procentu možnost výskytu metabolické disbalance minerálů, vitaminů a ostatních nutrietů. Z toho důvodu je třeba, aby byli pacienti po BM operacích dlouhodobě ambulantně sledováni. V případě potřeby je třeba korigovat jaterní funkce, hladiny proteinů, elektrolytů, železa, hormonů štítné žlázy, vitaminů a dalších [2, 11].
Metabolická chirurgie není zcela novou disciplínou, i když někteří autoři o ní dnes takto uvažují. V posledních 30 letech rok od roku stále stoupá počet celosvětově prováděných operací na zdravém zažívacím traktu s primárním účelem ovlivnit množství přijaté, respektive vstřebané potravy a tím množství energie ve stravě obsažené. „Historickou“ indikací k těmto operacím bylo především dosažení dlouhodobého snížení hmotnosti u morbidně obézních pacientů. S poklesem hmotnosti se u těchto nemocných výrazně zlepšila metabolická onemocnění spjatá s obezitou. O metabolické chirurgii začínají někteří autoři hovořit v případě, že primárním cílem je vyléčení metabolické poruchy, nejčastěji DM2 a tím i metabolického syndromu [14]. V tomto případě je nejčastěji používanou metodou BPD/DS nebo RYGBP.
RYGBP nebo BPD/DS mají největší efekt při chirurgické léčbě morbidní obezity, respektive DM2 a metabolického syndromu. Nicméně sleeve gastrectomy nebo RYGBP mívají podobný efekt s daleko nižší pooperační morbiditou a mortalitou [18].
Závěr
Problematika extrémní či morbidní obezity a metabolického syndromu nabývá stále větší důležitosti a bude jistě jedním ze závažných problémů v nastávajícím 21. století. Léčbou obezity se v současnosti zabývají jednotlivci i velké instituce. Jednou z možností léčby morbidní obezity je chirurgická léčba, ke které jsou indikováni především nemocní s těžkým stupněm nadváhy (BMI > 40 kg/m2), u nichž selhala konzervativní léčba, eventuálně nemocní s nadváhou těžšího stupně (BMI > 35 kg/m2), která je spojena se závažnými komplikacemi oběhovými, metabolickými či pohybovými.
Z klinické praxe je známo, že významné dlouhodobé redukce hmotnosti u morbidně obézních nemocných lze dosáhnout neoperační léčbou jen ve výjimečných případech a je velmi obtížné tento úbytek hmotnosti udržet. Konzervativní léčbou obezity se většinou daří redukovat nadváhu průměrně o 10–15 %. Při selhání konzervativní léčby obezity je zde možnost léčby chirurgické, tedy bariatrické chirurgie. V poslední době se nabízí možnost chirurgické léčby i cukrovky druhého typu. Tento fakt vedl k tomu, že v roce 2009 American Diabetes Association připustila možnost chirurgické léčby DM2 u pacientů s BMI>35 kg/m2, u kterých je diabetes obtížně kompenzovatelný konzervativní léčbou.
Prof. MUDr. Mojmír Kasalický,CSc.
Jíchova 853
198 00, Praha 9
e-mail: mojmir.kasalicky@uvn.cz
Zdroje
1. http://www.vzp.cz/klienti/aktuality/pruzkum-obezity-2011
2. Kasalicky M. Chirurgická léčba obezity. Ottova tiskárna, Praha, 2011.
3. Navarrete SA, Leyba JL, et al. Laparoscopic sleeve gastrectomy with duodenojejunal bypasses for the treatment of type 2 diabetes in non-obese patiens: technice and prelimitary results. Obes Surg 2011;5 : 663–667.
4. Ikramuddin S, Buchwald H. How bariatric and metabolic operations kontrol metabolic syndrome. BJS 2011; 98 : 1339–1341.
5. Buchwald H et al. Metabolic Surgery. New York, Grune a Stratton, 1978.
6. Deitel M. From bariatrie to metabolic surgery in non-obese subjekts: time for some caution. Arq Bras Endocrinol Metab 2009;(53)2 : 246–251.
7. Sjöström L, Narbro K, Sjöström CD, et al; Swedish Obese Subjects Study. Effects of bariatric surgery on mortal¬ity in Swedish obese subjects. N Engl J Med 2007;357(8):741–52.
8. Adams TD, Gress RE, Smith SC, et al. Long-term mortality after gastric bypass surgery. N Engl J Med 2007;357(8):753–61.
9. Lacinová Z, Michalský D, Kasalický M, Dolinková M, Haluzíková D, Roubíček T, Krajíčková J, Mráz M, Matoulek M, Haluzík M. Vliv obezity na genovou expresi adiponektinu a jeho receptorů v subkutánní tukové tkáni. Vnitř Lék 2007;53(11):1005–1012.
10. Benedix F, Westphal S, Patschke E, et al. Weight Loss and Changes in Salivary Ghrelin and Adiponectin: Comparison Between Sleeve Gastrectomy and Roux-en-Y Gastric Bypass and Gastric Banding. Obes Surg 2011;21 : 616–624.
11. Murr M, Rafiei A, Habib A, Tannous KF: Overview of emerging concepts in metabolic surgery. Permanent Journal/Fall 2010;14(3):57–62.
12. Ramos A, Neto MG, Galvao M, et al. Laparoscopic great curvature placation: Initial results of an alternative restrictive bariatric procedure. Obes Surg 2010;20 : 913–918.
13. Talebpour M, Amoli BS. Laparoscopic total gastric vertical placation in morbid obesity. J Laparoendosc Adv Surg Tech A 2007;17(6):793–8.
14. Scopinaro N. Metabolic surgery. A new surgical discipline? Journal Med Sci 2010; 3(1):28–34.
15. Rubino F, Forgione A, Cummings DE, et al. The mechanism of diabetes kontrol after gastrointestinal bypass surgery revers a role of the proximal small intestine in the pathophysiology of type 2 diabetes. Ann Surg 2006; 244(5):741–9.
16. Deitel M. Update: Why diabetes does not resolve in some patiens after bariatrie surgery. Obes Surg 2011;21 : 794–796.
17. Melissas J, Daskalakis M, Koukouraki S, et al. Sleeve gastrectomy - a „foof-limiting“ operation. Obes Surg 2008;18 : 1251–6.
18. Nocca D, Guillaume F, Noel P, et al. Impact of laparoscopic sleeve gastrectomy and laparoscopic gastric bypass on HbA1c blood level and pharmacological tratment of type 2 diabetes mellitus in severe or morbidly obese patiens. Results of a multicenter prospective study at 1 year. Obes Surg 2011;21 : 738–743.
19. Buchwald H, Estok R, Fahrbach K, et al. Weight and type 2 diabetes after bariatric surgery: Systematic review and meta-analysis. Am J Med 2009;122 : 248–256.
20. Burstein R, Epstein Y, Charuzi I, et al. Glucose utilisation in morbidly obese subjects before and after weight loss by gastric bypass operation. Int J Obes Relat Metab Disord 1995;19 : 558–561.
21. Scopinaro N, Adami FG, Papadia FS, et al. The effects of biliopancreatic diversion on type 2 diabetes mellitus in patients with mild obesity (BMI 30–35 kg/m2) and simple overweight (BMI 25–30 kg/m2): A prospective controlled study. Obes Surg 2011;21 : 880–888.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Kolorektální karcinomČlánek Bodná poranění u dětí
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2012 Číslo 1- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Močový katetr jako rizikový faktor vzniku urologických komplikací po TEP kolenního kloubu – retrospektivní analýza
- Farmakorezistentní epilepsie po kraniocerebrálním poranění
- Uzávěr stěny břišní po laparostomii s použitím negativního tlaku pro těžkou peritonitidu pomocí dynamické fasciální sutury – výsledky prospektivní randomizované studie
- Proč je dobré zachránit Rozhledy v chirurgii
- Bodná poranění u dětí
- 15th Annual meeting European society of Surgery
- Kolorektální karcinom v ČR – data minulá a budoucí
- Kolorektální karcinom
- Chirurgická léčba kolorektálního karcinomu
- Pohled na současnou bariatricko-metabolickou chirurgii
- Přínos neoadjuvantní a adjuvantní léčby v léčbě kolorektálního karcinomu
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Uzávěr stěny břišní po laparostomii s použitím negativního tlaku pro těžkou peritonitidu pomocí dynamické fasciální sutury – výsledky prospektivní randomizované studie
- Farmakorezistentní epilepsie po kraniocerebrálním poranění
- Chirurgická léčba kolorektálního karcinomu
- Přínos neoadjuvantní a adjuvantní léčby v léčbě kolorektálního karcinomu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



