-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prognostické faktory chronického středoušního zánětu 3. část - pooperační faktory
Prognostic Factors of Chronic Otitis Part 3 – Postoperative Factors
The retrospective study in 155 patients surgically treated for chronic otitis media followed and statistically evaluated the state of hearing before and after the operation according to individual postoperative observed symptoms. The significant negative postoperative prognostic factors for the state of hearing should include present secretion from the ear (trepanation cavities) in a long-term observation and present postoperative consequences (conductive, sensori neural hearnig IaSS and vertigo). The non-significant factors include the present secretion in the course of early healing after the operation and postoperatively present granulations in the trepanation cavity.
The authors also compared early healing and the long-term state of the ear (trepanation cavities) according to individual preoperative and perioperative characteristics. A more frequent secretion from the ear in the course of early and long-term observation was detected in patients with cholesteatoma, perforation of tympanic, membrane defects of all middle ear ossicles, permanent secretion before the operation, revision operation, less usual plasty of external auditory came (Stacke I, three-lobar), resection of mastoid process and obliteration of trepanation cavity by less usual materials – bone or cartilage.Key words:
chronic middle ear inflammation, auditory threshold, secretion from ear, trepanation cavity, complication, statistics, prognostic factors
Autoři: Viktor Chrobok 1
; A. Pellant 1,2; M. Meloun 3; K. Pokorný 1; E. Šimáková 4
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku, Pardubické krajské nemocnice, a. s. ; přednosta prof. MUDr. A. Pellant, DrSc. Fakulta zdravotnických studií, Univerzita Pardubice 1; přednosta prof. MUDr. A. Pellant, DrSc. Katedra analytické chemie, Fakulta chemickotechnologická, Univerzita Pardubice 2; přednosta prof. Ing. K. Vytřas, DrSc. Fingerlandův ústav patologie, LF UK a FN, Hradec Králové 3; přednosta prof. MUDr. A. Ryška, Ph. D. 4
Vyšlo v časopise: Otorinolaryngol Foniatr, 57, 2008, No. 1, pp. 3-15.
Kategorie: Původní práce
Souhrn
Retrospektivní studie 155 nemocných léčených chirurgicky pro chronický hnisavý středoušní zánět sleduje a statisticky hodnotí stav sluchu před a po operaci podle jednotlivých pooperačních sledovaných znaků. Za negativní významné pooperační prognostické faktory pro stav sluchu je třeba považovat přítomnost sekrece z ucha (trepanační dutiny) v dlouhodobém sledování a přítomnost pooperačních následků (převodní, percepční nedoslýchavost, vertigo). Nevýznamnými faktory jsou přítomnost sekrece v průběhu časného hojení po operaci a pooperační přítomnost granulací v trepanační dutině.
Dále je porovnáno časné hojení a dlouhodobý stav ucha (trepanační dutiny) podle jednotlivých předoperačních a peroperačních znaků. Častější sekrece z ucha během časného a dlouhodobého sledování byla zjištěna u nemocných s cholesteatomem, perforací bubínku, postižením všech středoušních kůstek, trvalou sekrecí před operací, revizní operací, méně obvyklou plastikou zevního zvukovodu (Stacke I, třílaloková), resekcí mastoidního hrotu a obliterací trepanační dutiny méně obvyklými materiály - kostí nebo chrupavkou.Klíčová slova:
chronický středoušní zánět, práh sluchu, sekrece z ucha, trepanační dutina, komplikace, statistika, prognostické faktory.ÚVOD
Již v úvodní práci o prognostických faktorech chronického hnisavého středoušního zánětu byly zdůrazněny cíle chirurgické léčby. Na prvním místě je sanace zánětu spánkové kosti s vytvořením podmínek, které předchází recidivě chronického středoušního zánětu. Na druhém místě je zajištění sociálně užitné a stabilní funkce středního ucha (15). Tyto skutečnosti je třeba nemocnému vysvětlit před operací, aby pochopil, že klíčové v léčbě je odstranění zánětu, někdy i s vědomím následného zhoršení sluchu.
METODIKA, STATISTICKÁ ANALÝZA, SOUBOR NEMOCNÝCH
Odkazujeme na práci Prognostické faktory chronického středoušního zánětu 1. část, kde jsou uvedeny sledované znaky hodnotící pooperační prognostické faktory.
CÍLE PRÁCE
Porovnat a statisticky zhodnotit stav sluchu před a po operaci podle jednotlivých pooperačních sledovaných znaků. Dále posoudit časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle jednotlivých sledovaných předoperačních a peroperačních znaků.
VÝSLEDKY
1. Sluchové prahy nemocných podle časného pooperačního hojení
Z hlediska hojení byl soubor nemocných rozdělen na tři skupiny: 91 nemocných s nekomplikovaným časným hojením, 43 nemocných s nehnisavou sekrecí z ucha, tvorbou granulací a/nebo tendencí ke stenóze zevního zvukovodu a 21 nemocných se závažnými komplikacemi časného hojení projevujícími se hnisavou, zapáchající sekrecí, dehiscencí rány nebo tvorbou píštěle v ráně. Nejlepší vzdušné vedení před operací a po operaci bylo u skupiny nemocných s nekomplikovaným časným hojením (graf 1a, graf 1b). Ke zlepšení prahu vzdušného vedení došlo ve skupině nemocných s nekomplikovaným hojením na frekvencích 0,5, 1 a 2 kHz o 1 až 2 dB, ve skupině s hnisáním na frekvencích 0,5 a 1 kHz o 2 dB. K poklesu prahu sluchu vzdušného vedení došlo ve skupině s nekomplikovaným hojením na frekvencích 3 a 4 kHz o 4 dB, ve skupině s nehnisavou sekrecí na všech frekvencích o 2 až 7 dB, ve skupině s hnisáním na frekvencích 2, 3, a 4 kHz o 2 až 7 dB (tab. 1a).
Graf 1. a. Vzdušné vedení před (vlevo) a po operaci (vpravo) podle časného hojení po operaci. b. Kostní vedení před a po operaci podle časného hojení po operaci. 
Tab. 1. a. Statistická významnost změn vzdušného vedení před a po operaci podle časného hojení po operaci. Tučně je vyznačena statisticky významná hodnota, pro kterou je vypočtená hladina významnosti p menší než zadaná p < α=0,05. b. Statistická významnost změn kostního vedení před a po operaci podle časného hojení po operaci. 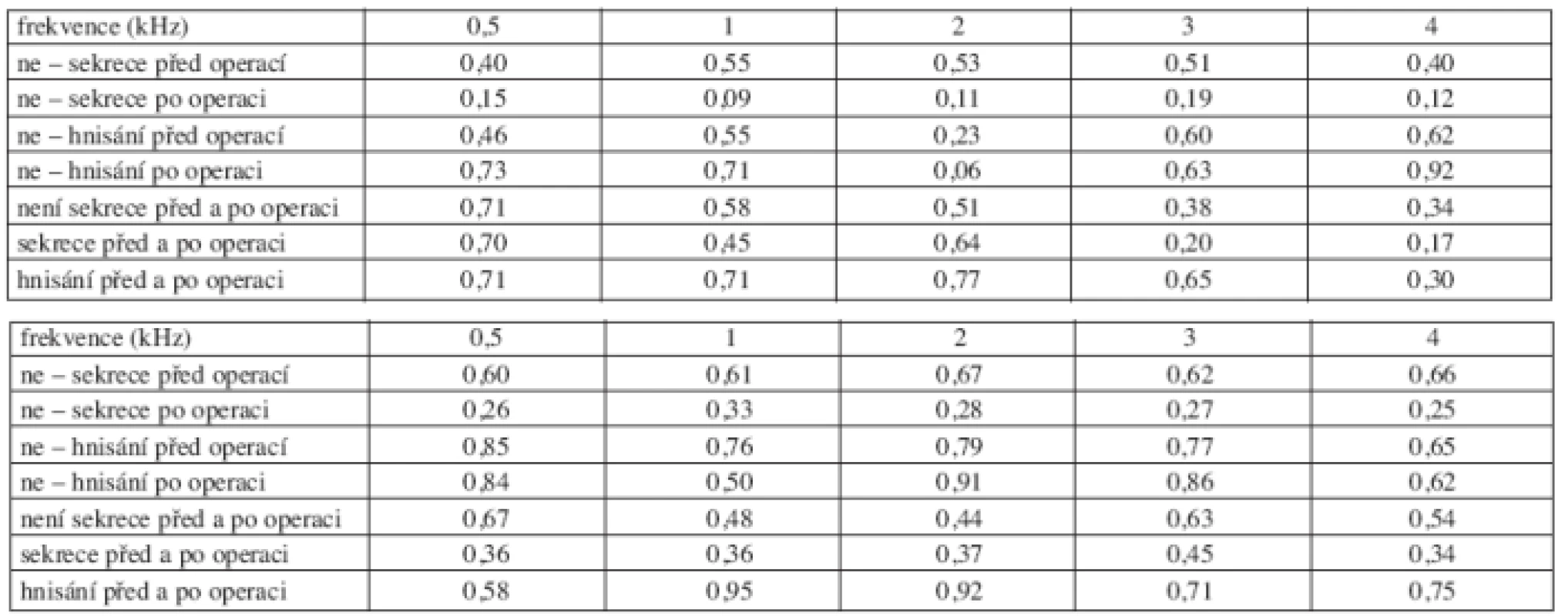
Kostní vedení jednotlivých skupin se významně nelišilo. Po operaci došlo k poklesu prahu sluchu ve skupině s nehnisavou sekrecí na všech frekvencích o 3 až 6 dB (tab. 1b).
2. Sluchové prahy nemocných podle stavu ucha (trepanační dutiny) v dlouhodobém sledování
Z hlediska dlouhodobého sledování byla hodnocena přítomnost sekrece z ucha (trepanační dutiny). Bez sekrece bylo 105 nemocných a se sekrecí 50 nemocných. Vzdušné i kostní vedení bylo vždy horší u nemocných se sekrecí z ucha (trepanační dutiny) v dlouhodobém pooperačním sledování (graf 2a, graf 2b). Rozdíl mezi křivkami vzdušného vedení před operací byl 4 až 6 dB, po operaci 7 až 10 dB. U nemocných se suchým uchem (trepanační dutinou) došlo ke zlepšení vzdušného vedení na frekvencích 0,5, 1 a 2 kHz o 1 až 2 dB, k poklesu na frekvencích 3 a 4 kHz o 3 a 5 dB. U nemocných se sekrecí z ucha (trepanační dutiny) poklesl práh vzdušného vedení na všech frekvencích o 2 až 7 dB (tab. 2a). Práh kostního vedení se zhoršil na všech frekvencích u obou skupin (tab. 2b).
Graf 2. a. Vzdušné vedení před a po operaci podle stavu ucha (trepanační dutiny) v dlouhodobém sledování b. Kostní vedení před a po operaci podle stavu ucha (trepanační dutiny) v dlouhodobém sledování. 
Tab. 2. a. Statistická významnost změn vzdušného vedení před a po operaci podle stavu ucha (trepanační dutiny) v dlouhodobém sledování. b. Statistická významnost změn kostního vedení před a po operaci podle stavu ucha (trepanační dutiny) v dlouhodobém sledování. 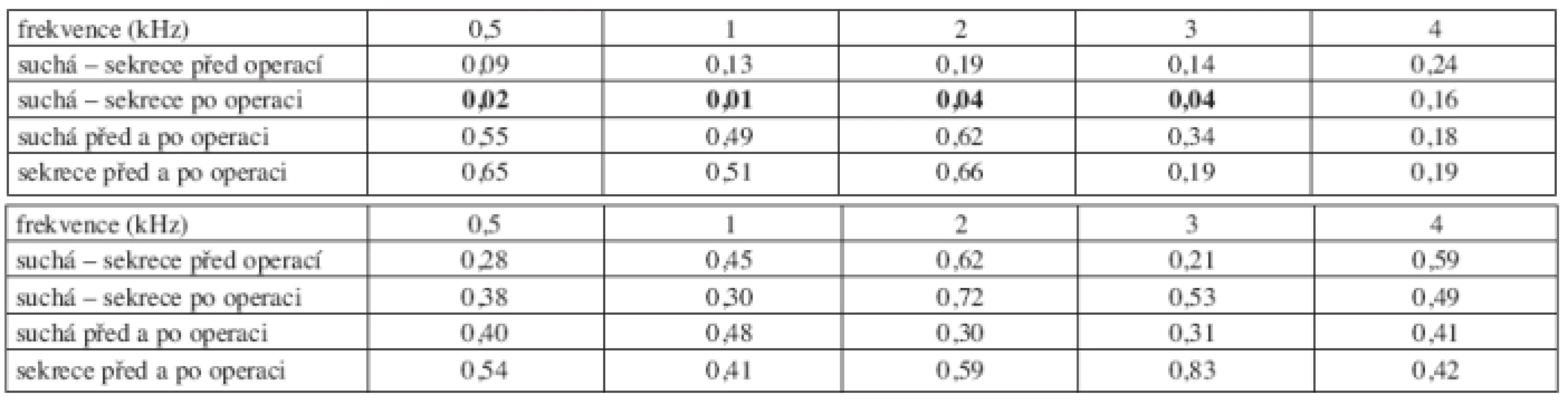
3. Sluchové prahy nemocných podle přítomnosti granulací, retrakce bubínku nebo cholesteatomu v dlouhodobém sledování
Při dlouhodobém sledování ucha (trepanační dutiny) byla hodnocena přítomnost granulací, retrakce bubínku, recidiva či perzistence cholesteatomu. Trepanační dutina bez komplikací byla zjištěna u 124 nemocných, u 31 nemocných byly přítomny granulace, retrakce bubínku nebo cholesteatom. Vzdušné vedení bylo lepší na všech frekvencích před i po operaci u nemocných s klidným bubínkem a středoušní dutinou, kromě frekvence 4 kHz před operací (graf 3a, graf 3b). Po operaci se zlepšil práh vzdušného vedení ve skupině s klidným uchem (trepanační dutinou) na frekvencích 0,5, 1 a 2 kHz o 1 dB, ve vysokých frekvencích došlo k poklesu o 4 dB. Ve skupině s granulacemi, retrakcí bubínku nebo s přítomností cholesteatomu došlo ke zhoršení prahu vzdušného vedení na všech frekvencích maximálně o 12 dB (tab. 3a).
Kostní vedení u obou skupin se vzájemně prolínalo. Po operaci došlo k poklesu prahu kostního vedení o 1 až 5 dB na všech frekvencích v obou skupinách, kromě 0,5 kHz u nemocných s granulacemi v trepanační dutině (tab. 3b).
Graf 3. a. Vzdušné vedení před a po operaci podle přítomnosti granulací, retrakce bubínku nebo cholesteatomu v dlouhodobém sledování. b. Kostní vedení před a po operaci podle přítomnosti granulací, retrakce bubínku nebo cholesteatomu v dlouhodobém sledování. 
Tab. 3. a. Statistická významnost změn vzdušného vedení před a po operaci podle přítomnosti granulací, retrakce bubínku nebo cholesteatomu v dlouhodobém sledování. b. Statistická významnost změn kostního vedení před a po operaci podle přítomnosti granulací, retrakce bubínku nebo cholesteatomu v dlouhodobém sledování. 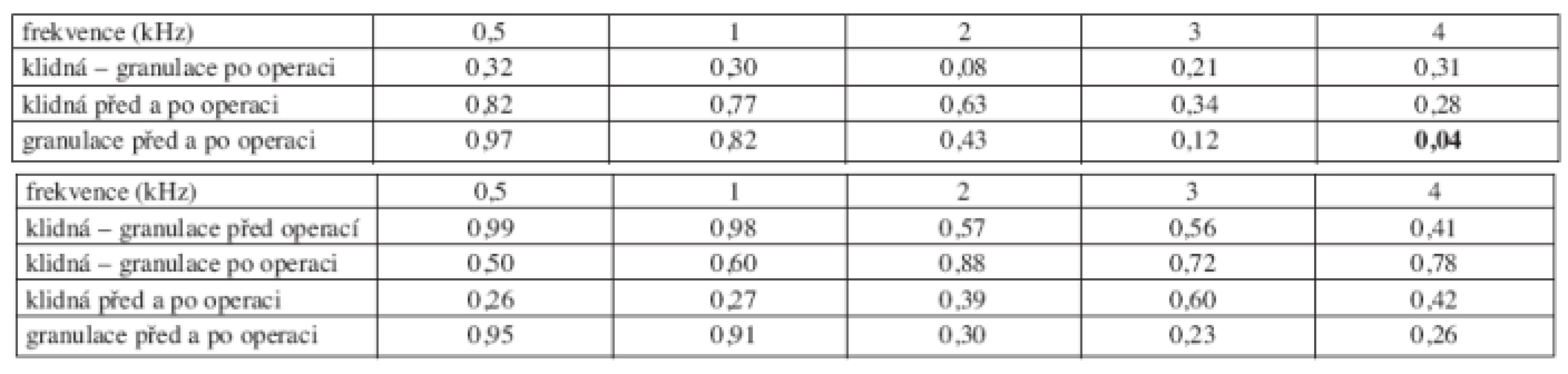
4. Sluchové prahy nemocných podle následků po operaci (bez následků, převodní, percepční nebo smíšená nedoslýchavost, závrať, obrna n.VII.)
Soubor nemocných byl rozdělen podle komplikací (následků) po operaci do pěti skupin: 98 nemocných nemělo žádnou komplikaci (následek) po operaci, u 31 nemocných se zhoršila převodní složka sluchu (o 40 dB a více v součtu rozdílů na všech sledovaných frekvencích vzdušného vedení), u 11 nemocných se zhoršila percepční složka sluchu (o 40 dB a více v součtu rozdílů na všech sledovaných frekvencích kostního vedení), u 12 nemocných se zhoršila převodní i percepční složka sluchu, u dvou nemocných se vyskytly dlouhodobé závratě a u jednoho nemocného dočasná obrna lícního nervu. Při srovnání mezi jednotlivými skupinami (graf 4a, graf 4b) byl zjištěn významný rozdíl mezi nemocnými bez komplikací a nemocnými s následnou převodní poruchou sluchu na všech frekvencích pooperačního vzdušného vedení, mezi nemocnými bez komplikací a nemocnými s následkem percepční poruchy sluchu na všech frekvencích vzdušného vedení před i po operaci, mezi nemocnými bez komplikací a nemocnými s následkem dlouhodobého vertiga na frekvencích 3 a 4 kHz před operací a na frekvencích 0,5, 2, 3 a 4 kHz pooperačního vzdušného vedení.
U nemocných bez komplikací došlo ke zlepšení prahu vzdušného vedení na všech frekvencích o 1 až 7 dB. U nemocných se zhoršením převodní složky sluchu klesl práh sluchu vzdušného vedení na všech frekvencích o 10 až 20 dB. U nemocných s poklesem percepční složky sluchu se snížilo vzdušné vedení na všech sledovaných frekvencích o 6 až 12 dB; též u nemocných s poklesem převodní i percepční složky sluchu se zhoršil práh o 12 až 36 dB (tab. 4a).
Významný rozdíl kostního vedení před a po operaci byl zjištěn mezi skupinami nemocných bez komplikací a nemocnými s následkem percepční nedoslýchavosti, nemocnými bez komplikací a nemocnými s následkem dlouhodobého vertiga. Rozdíl kostního vedení pouze po operaci byl mezi skupinou nemocných bez komplikací a následkem kombinované poruchy sluchu, mezi nemocnými s následkem převodní poruchy sluchu a nemocnými s následkem percepční poruchy sluchu, mezi nemocnými s následkem převodní poruchy sluchu a nemocnými s následkem kombinované poruchy sluchu. Kostní vedení se zlepšilo na všech frekvencích u nemocných bez následků po operaci do 1 dB. U nemocných s poklesem převodní složky sluchu došlo k mírnému poklesu kostního vedení kolem 1 dB. Zajímavé je zlepšení kostního vedení po operaci u nemocných s vertigem. K výraznému poklesu kostního vedení došlo u nemocných s poklesem percepční složky sluchu samostatně nebo v kombinaci s poklesem převodní složky sluchu (tab. 4b).
Graf 4. a. Vzdušné vedení před a po operaci podle následků po operaci. b. Kostní vedení před a po operaci podle následků po operaci. 
Tab. 4. a. Statistická významnost změn vzdušného vedení před a po operaci podle následků po operaci. b. Statistická významnost změn kostního vedení před a po operaci podle následků po operaci. 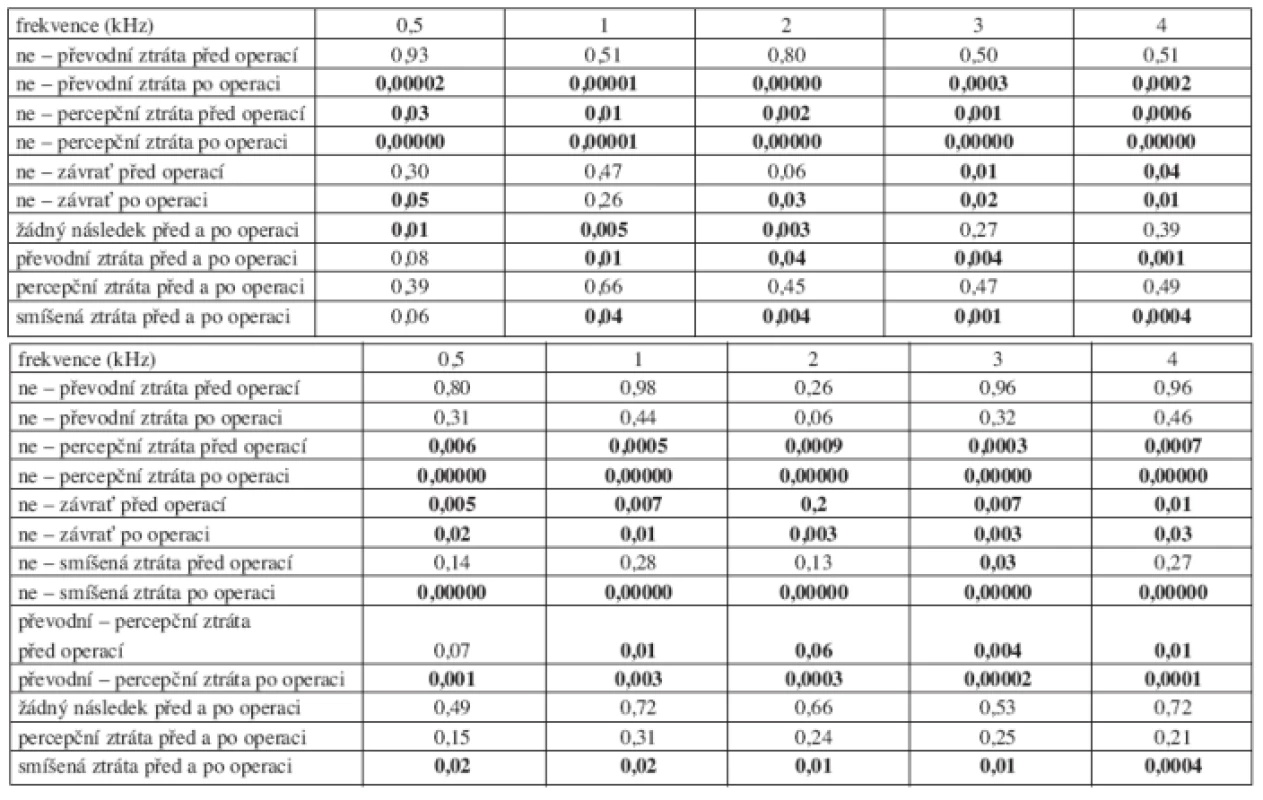
5. Hodnocení časného a dlouhodobého stavu ucha (trepanační dutiny) podle jednotlivých předoperačních a peroperačních prognostických faktorů
Graf 5 uvádí dobu sledování nemocných po operaci; většina nemocných byla sledována jeden až čtyři roky.
Graf 5. Doba sledování nemocných po operaci. 
Při srovnání časného hojení a pozdního stavu ucha (trepanační dutiny) podle jednotlivých sledovaných předoperačních a peroperačních faktorů lze konstatovat následující skutečnosti. Nebyl zjištěn rozdíl v časném a pozdním hojení mezi muži a ženami, pouze je patrná častější nehnisavá sekrece v časném hojení u mužů (graf 6). Též nebyl zjištěn rozdíl v hojení mezi kuřáky a nekuřáky (graf 7). Nemocní s cholesteatomem měli častější sekreci z ucha z hlediska časného a pozdního hojení ve srovnání s nemocnými s chronickým středoušním zánětem bez cholesteatomu (graf 8), nebyla však potvrzena statistická významnost. Dle typu otitidy bylo časné a pozdní hojení bez komplikací u nemocných s celistvým bubínkem, dále byla zjištěna málo se vyskytující sekrece u nemocných s mezotympanálním zánětem, následovali nemocní s epitympanálním spolu s mezoepitympanálním zánětem a nejvíce potíží s hojením bylo ve skupině nemocných s chirurgickou revizí (graf 9). Při perforaci bubínku bylo časné (p < 0,03) a pozdní hojení častěji provázeno sekrecí ve srovnání s nemocnými bez perforace bubínku (graf 10). Časné hojení podle stavu středoušních kůstek se významně nelišilo v jednotlivých skupinách; v dlouhodobém hojení byla nejméně se vyskytující sekrece u celistvého řetězu kůstek, naopak častá sekrece byla ve skupině s chybějícím řetězem kůstek (graf 11) a byla prokázána statistická významnost (p < 0,02). Přítomnost granulací ve středoušní dutině neovlivnila hojení (graf 12). Množství sekrece z ucha před operací ovlivnilo časné i pozdní hojení. Z hlediska časného hojení byla velmi častá sekrece u skupiny s trvalou sekrecí z ucha před operací, naopak pozdní hojení bylo spojeno s četnější sekrecí u skupiny bez sekrece a občasnou sekrecí před operací (graf 13), nebyla potvrzena statistická významnost. U nemocných s revizní operací byla sekrece častější u časného i pozdního hojení (graf 14), ale bez statisticky významného rozdílu. Podle typu operace byla sekrece častá u rozsáhlejších výkonů a u revizních operací (graf 15); nebyl zjištěn statisticky významný rozdíl. Při hodnocení typu tympanoplastiky byly výsledky časného hojení rozdílné od pozdního hojení (graf 16). Nebyl zjištěn významný rozdíl v časném a pozdním hojení podle rekonstrukce zadní stěny zvukovodu (graf 17). Při provedení méně obvyklých plastik zev - ního zvukovodu (Stacke I, třílaloková nebo jiná) byla sekrece častější při časném i pozdním hojení (graf 18) a byl potvrzen statisticky významný rozdíl u časného (p < 0,01) i pozdního (p < 0,05) hojení. Provedení meatoplastiky neovlivnilo hojení (graf 19). Při resekci hrotu mastoidu byla četnější sekrece časná i pozdní (graf 20), ale bez statistické významnosti. Z hlediska časného a pozdního hojení při sledování obliterace trepanační dutiny byly nejmenší potíže s pooperační sekrecí u nemocných bez obliterace a u nemocných s parciální obliterací trepanační dutiny svalem (graf 21).
Graf 6. Časné hojení (vlevo) a stav ucha (trepanační dutiny) v dlouhodobém sledování (vpravo) podle pohlaví. 
Graf 7. Časné hojení (vlevo) a stav ucha (trepanační dutiny) v dlouhodobém sledování (vpravo) u kuřáků a nekuřáků. 
Graf 8. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle přítomnosti cholesteatomu. 
Graf 9. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle typu středoušního zánětu. 
Graf 10. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle přítomnosti perforace na bubínku. 
Graf 11. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle stavu středoušních kůstek. 
Graf 12. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle přítomnosti granulací ve středouší. 
Graf 13. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle sekrece z ucha před operací. 
Graf 14. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle přítomnosti předešlého chirurgického výkonu. 
Graf 15. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle typu operace. 
Graf 16. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle typu tympanoplastiky. 
Graf 17. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle typu obliterace trepanační dutiny. 
Graf 18. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle typu plastiky zvukovodu. 
Graf 19. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle meatoplastiky. 
Graf 20. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle resekce mastoidního hrotu. 
Graf 17. Časné hojení a stav ucha (trepanační dutiny) v dlouhodobém sledování podle typu obliterace trepanační dutiny. 
DISKUSE
Jeden z nejdůležitějších cílů úspěšnosti léčby chronické otitidy je sanace zánětu. Otologická literatura uvádí, že suchého ucha (trepanační dutiny) je dosaženo u 70 až 95 % chirurgicky léčených nemocných. Merchant a kol. (16) hodnotili soubor 272 tympanomastoidektomií; suchá trepanační dutina byla přítomna u 91 % nemocných, s minimální dobou sledování 12 měsíců. Léčba chronického středoušního zánětu s cholesteatomem měla lepší výsledky než léčba chronického středoušního zánětu bez cholesteatomu, ale s přítomností granulační tkáně. Dále autoři nezjistili rozdíly mezi primárním výkonem a revizí, ani mezi canal wall down a canal wall up mastoidektomií (16).
Existuje jistě celá řada dalších faktorů, které mohou ovlivnit hojení, stav trepanační dutiny a práh sluchu po operaci chronického hnisavého středoušního zánětu, které nebyly hodnoceny v naší studii. Jedná se například o lokální faktory jako je přítomnost patogenních mikroorganismů, rozsah pneumatizace mastoidu, o regionální faktory jako stav sliznice nosu a paranazálních dutin a o celkové faktory jako diabetes mellitus, celkový imunitní stav, vliv sociálního prostředí (2, 8, 9, 11, 13, 18). Systematické sledování nejen námi hodnocených, ale i dalších faktorů v prospektivních studiích by jistě vedlo k dalšímu poznání vztahů mezi prognostickými faktory chronického hnisavého středoušního zánětu (22). V neposlední řadě je třeba mít na paměti (15): „Klíčem pro úspěch ušní chirurgie není čí a jaký typ techniky použijeme, ale jak dobře chirurgický výkon provedeme.“
ZÁVĚR
Významnými negativními pooperačními prognostickými faktory pro stav sluchu jsou sekrece z ucha (trepanační dutiny) v dlouhodobém sledování, přítomnost pooperačních následků (převodní, percepční nedoslýchavost a závrať). Nevýznamnými faktory jsou přítomnost sekrece v průběhu časného hojení po operaci a přítomnost granulací v trepanační dutině.
Častější sekrece z ucha během časného a dlouhodobého sledování byla zjištěna u nemocných s cholesteatomem, perforací bubínku, postižením všech středoušních kůstek, trvalou sekrecí před operací, revizní operací, méně obvyklou plastikou zevního zvukovodu (Stacke I, třílaloková), resekcí mastoidního hrotu, obliterací trepanační dutiny méně obvyklými materiály - kostí nebo chrupavkou.
Poděkování
Práce byla částečně podpořena grantovým projektem IGA MZ NR 8376-3/2005.
Seznam zkratek
OMCH chronický středoušní zánět bez cholesteatomu
cholest chronický středoušní zánět s cholesteatomem
ET epitympanální středoušní zánět
MT mezotympanální středoušní zánět
MET mezoepitympanální středoušní zánět
revize? revizní operace nebo nejasný typ středoušního zánětu
celistvý cholesteatom za celistvým bubínkem
0 středoušní kůstky bez postižení
I postižení kovadlinky
I+S postižení kovadlinky a třmínku
M+I postižení kladívka a kovadlinky
M+I+S postižení kladívka, kovadlinky a třmínku
není není sekrece z ucha
občas občas přítomna sekrece z ucha
trvale trvalá sekrece z ucha
rozštěp trvalá sekrece z ucha společně s rozštěpem patra
žádný žádný předešlý chirurgický výkon
operace předcházel jiný typ operace ucha
revize revizní operace ucha
AM antromastoidektomie
AAT atikoantrotomie
RO radikální konzervativní operace
RO clas klasická radikální operace
revize RO revize po radikální operaci
kapsa resekce nebo podložení retrakční kapsy
canal up canal wall up mastoidektomie
mastoid tip resekce mastoidního hrotu
Došlo 24. 7. 2007
Doc. MUDr. Viktor Chrobok, CSc.
Klinika otorinolaryngologie a chirurgie hlavy a krku
Pardubická krajská nemocnice, a.s.
Kyjevská 44
532 03 Pardubice
e-mail: chrobok@nem.pce.cz
Zdroje
1. Aggarwal, R., Saeed, S. R., Green, K. J. M.: Myringoplasty. J. Laryngol. Otol., 120, 2006, s. 429-432.
2. Ajalloueyan M.: Experience with surgical management of cholesteatomas. Arch. Otolaryngol. Head Neck Surg., 132, 2006, s. 931-932.
3. Angeli, S. I., Kulak, J. L., Guyan, J.: Lateral tympanoplasty for total or near-total perforation: prognostic factors. Laryngoscope, 116, 2006, s. 1594-1599.
4. Becvarovski, Z., Kartush, J. M.: Smoking and tympanoplasty: implications for prognosis and the middle ear risk index (MERI). Laryngoscope, 111, 2001, s. 1806-1811.
5. Černý, E., Betka, J.: Atlas chirurgie ucha. Victoria Publishing Praha, 1996, s. 190.
6. Golembiovská, D., Hoffmanová, D., Hložek, J., Smilek, P., Kostřica, R.: Chirurgická léčba cholesteatomu s perzistující otevřenou trepanační dutinou. Choroby hlavy a krku, 2003, 3, 4, s. 28-32.
7. Golembiovská, D., Kostřica, R., Hoffmanová, D.: Chirurgická léčba cholesteatomu. Otorinolaryng. a Foniat. /Prague/, 55, 2006, s. 84-87.
8. Hybášek I.: Uzavřená a otevřená chirurgie středoušního cholesteatomu. Otorinolaryng. a Foniat. /Prague/, 52, 2003, s. 115-118.
9. Chadha, S. K., Agarwal, A. K., Gulati, A., Garg, A.: A comparative evaluation of ear diseases in children of higher versus lower socioeconomic status. J. Laryngol. Otol., 120, 2006, s. 16-19.
10. Kartush, J. M., Michaelides, E. M., Becvarovski, Z., LaRouere, M. J.: Over-under tympanoplasty. Laryngoscope, 112, 2002, s. 802-807.
11. Kim, H. H., Battista, R. A., Kumar, A., Wiet, R. J.: Should ossicular reconstruction be staged following tympanomastoidectomy. Laryngoscope, 116, 2006, s. 47-51.
12. Koval’, J.: Chirurgická liečba chronického stredoušného zápalu. USPO Bratislava, 1998, s. 141.
13. Mahendran, S., Bennett, A. M. D., Jones, S. E. M., Young, B. A., Prinsley, P. R.: Audit of specialist registrar training in tympanomastoid surgery for chronic otitis media. J. Laryngol. Otol., 120, 2006, s. 193-199.
14. Meloun, M., Militký, J.: Statistická analýza experimentálních dat. Academia, 2. vydání, Praha, 2004, s. 264-271.
15. Merchant, S. N., Rosowski, J. J., McKenna, M. J.: Tympanoplasty. Oper. Tech. Otolaryngol. Head Neck Surg., 14, 2003, s. 224-236.
16. Merchant, S. N., Wang, P., Jang, C., Glynn, R. J., Rauch, S. D., McKenna, M. J., Nadol, J. B. Jr.: Efficacy of tympanomastoid surgery for control of infection in active chronic otitis media. Laryngoscope, 107, 1997, s. 872-877.
17. Nadol, J. B. jr., Schuknecht, H. F.: Surgery of the ear and temporal bone. Raven Press, Ltd., New York, 1993, s. 155-170.
18. Pellant A.: Záněty ucha, nosu, vedlejších nosních dutin a nitrolebí a jejich vzájemné vztahy [habilitační práce]. Hradec Králové, Lékařská fakulta UK; 1995.
19. Ramsey, M. J., Merchant, S. N., McKenna, M. J.: Postauricular periosteal-pericranial flap for mastoid obliteration and canal wall down tympanomastoidectomy. Otol. Neurootol., 25, 2004, 873-878.
20. Stehy, J. L.: Cholesteatoma surgery: canal wall down procedures. Ann. Otol. Rhinol. Laryngol., 97, 1988, s. 30-35.
21. Shirazi, M. A., Muzaffar, K., Leonetti, J. P., Marzo, S.: Surgical treatment of pediatric cholesteatomas. Laryngoscope, 116, 2006, s. 1603-1607.
22. Skřivan, J., Vačkář, M., Tichý, T.: Funkční zhodnocení výsledků rekonstrukční ušní chirurgie: otochirurgická databáze, evidence a zpracování dat. Otorinolaryngol. /Prague/, 48, 1999, s. 97-99.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek Recenze knihyČlánek Recenze knihyČlánek Recenze knihyČlánek Recenze knihyČlánek Recenze knihyČlánek Oznámení
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2008 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Benzydamin v léčbě zánětů v dutině ústní
-
Všechny články tohoto čísla
- Recenze knihy
- Hodnocení edukace sluchu a řeči pomocí testu fonematického sluchu a dichotických testů
- Rozštěpové vady a jejich podíl na vzniku chronické otitidy u starších dětí a adolescentů
- Prognostické faktory chronického středoušního zánětu 3. část - pooperační faktory
- Starostlivosť o pacienta s dysfágiou na ORL pracoviskách v Českej republike a na Slovensku
- Recenze knihy
- Defensiny – důležitá složka přirozené imunity v obraně proti infekci
- Kompartment syndrom - jedna z možných příčin pooperačních komplikací po větších chirurgických výkonech v oblasti krku? (Literární přehled)
- Dolný muskulokutánny lalok z m. trapezius v rekonštrukcii rozsiahlych defektov temporálnej a parotickej oblasti hlavy
- Recenze knihy
- Problematika tromboflebitidy esovitého splavu
- Čo je nové v európskych ORL štruktúrach
- The Listening to Learn Conference
- Vzpomínka na prof. MUDr. Alexeje Nováka, DrSc.
- Životní jubilea členů ORL společnosti v roce 2008
- Kalendář akcí České společnosti otorinolaryngologie a chirurgie hlavy a krku a dalších oznámených schůzí, kongresů a kurzů v ČR a v zahraničí
- Recenze knihy
- Recenze knihy
- Oznámení
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hodnocení edukace sluchu a řeči pomocí testu fonematického sluchu a dichotických testů
- Defensiny – důležitá složka přirozené imunity v obraně proti infekci
- Starostlivosť o pacienta s dysfágiou na ORL pracoviskách v Českej republike a na Slovensku
- Rozštěpové vady a jejich podíl na vzniku chronické otitidy u starších dětí a adolescentů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



