-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaŠpecifiká vybraných porúch spánku v detskom veku
Specific Aspects of Selected Sleep Disorders in Childhood
The paper is focused on particularity of selected sleep disorders in childhood:
insomnia, obstructive sleep apnea, narcolepsy, somnambulism and sleep terrors. Some atypical symptoms and differences in clinical picture of these disorders are emphasized in comparison with adult age, which are important in differential diagnosis of somatic and mental disorders. The paper also deals with two current classification systems of sleep disorders: International Statistical Classification of Diseases and Related Health Problems, 10th Revision and International Classification of Sleep Disorders, 2nd Edition.Key words:
sleep disorders, childhood, classification
Autoři: P. Adamík 1; I. Ondrejka 1; I. Tonhajzerová 2
; R. Vyšehradský 3
Působiště autorů: Psychiatrická klinika Jesseniovej lekárskej fakulty Univerzity Komenského, Martin prednosta doc. MUDr. I. Ondrejka, PhD. 1; Ústav fyziológie Jesseniovej lekárskej fakulty Univerzity Komenského, Martin vedúci prof. MUDr. K. Javorka, DrSc. 2; Klinika tuberkulózy a pľúcnych chorôb Jesseniovej lekárskej fakulty Univerzity Komenského, Martin prednostka prof. MUDr. E. Rozborilová, CSc. 3
Vyšlo v časopise: Čes-slov Pediat 2010; 65 (10): 598-605.
Kategorie: Přehledový článek
Souhrn
Práca je zameraná na špecifiká porúch spánku v detskom veku pri vybraných spánkových poruchách: insomnia, spánkové apnoe obštrukčného typu, narkolepsia, somnambulizmus a pavor nocturnus. Zdôrazňuje atypickosti a rozdiely v klinickom obraze pri týchto poruchách u detí v porovnaní dospelými, ktoré je potrebné poznať pri diferenciálnej diagnostike somatických či psychických ochorení. Práca sa zaoberá i dvoma súčasne platnými klasifikačnými systémami, ktoré pojednávajú o poruchách spánku a bdenia: 10. revízia Medzinárodnej štatistickej klasifikácie chorôb a príbuzných zdravotných problémov (MKCH-10) a druhá edícia Medzinárodnej klasifikácie porúch spánku (International Classification of Sleep Disorders, 2nd Edition, ICSD-2).
Kľúčové slová:
poruchy spánku, detský vek, klasifikáciaÚvod
Poruchy spánku v detskom a dorastovom veku sú časté, postihujú asi 25–40 % detí a adolescentov [1], napriek tomu však bývajú v mnohých prípadoch neidentifikované. Klinický obraz ochorení v detskom veku, vrátane spánkových porúch, je často rozmanitý až atypický a tým i náročnejšie diagnostikovateľný, čo býva často príčinou nesprávnej alebo nedostatočnej diagnostiky a následnej liečby.
Klasifikačné systémy poruch spánku a bdenia
V súčasnosti u nás platná 10. revízia Medzinárodnej štatistickej klasifikácie chorôb a príbuzných zdravotných problémov (MKCH-10) [2] sa prikláňa k etiopatogenetickému deleniu porúch spánku na „organické“ a „neorganické“. O neorganických poruchách spánku pojednáva diagnostická kategória Neorganické poruchy spánku (kód F51), o poruchách spánku zapríčinených organickými faktormi kategória Poruchy spánku (kód G47) (tab. 1).
Tab. 1. Klasifikácia porúch spánku podľa MKCH-10. 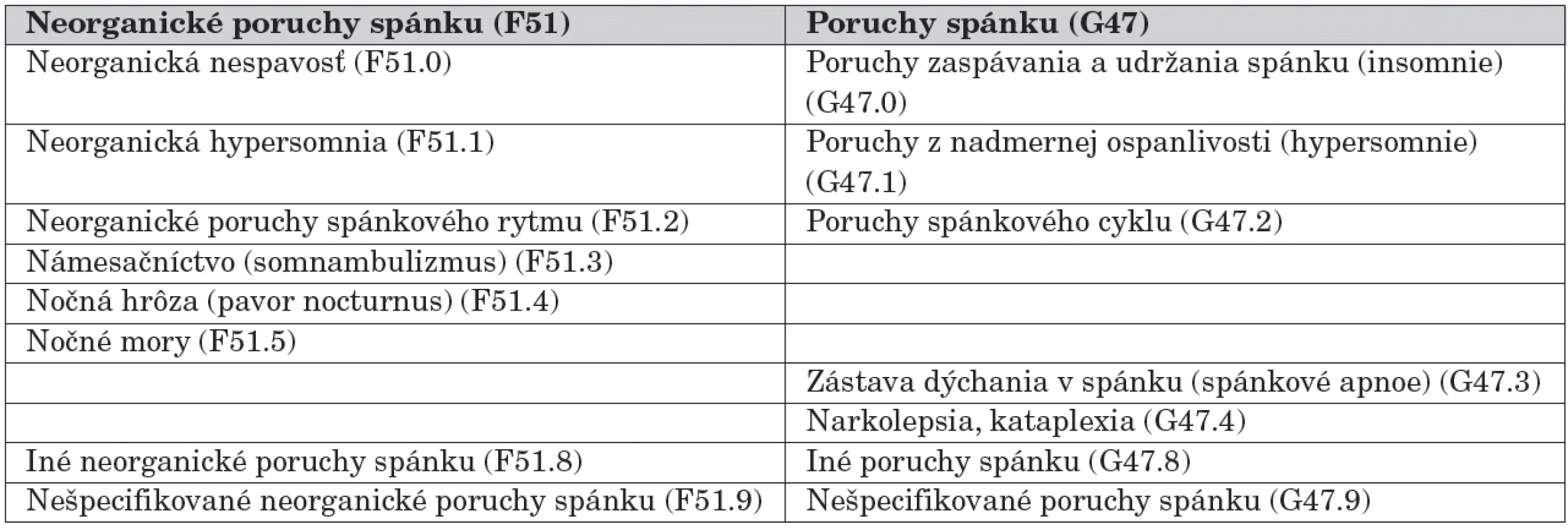
Aktualizovaná, druhá edícia Medzinárodnej klasifikácie porúch spánku, 2. edícia Americkej psychiatrickej spoločnosti (International Classification of Sleep Disorders, 2nd Edition, ICSD-2) [3], používaná celosvetovo, sa prikláňa k popisnému rozdeleniu spánkových porúch (tab. 2).
Tab. 2. Klasifikácia porúch spánku podľa ICSD-2. 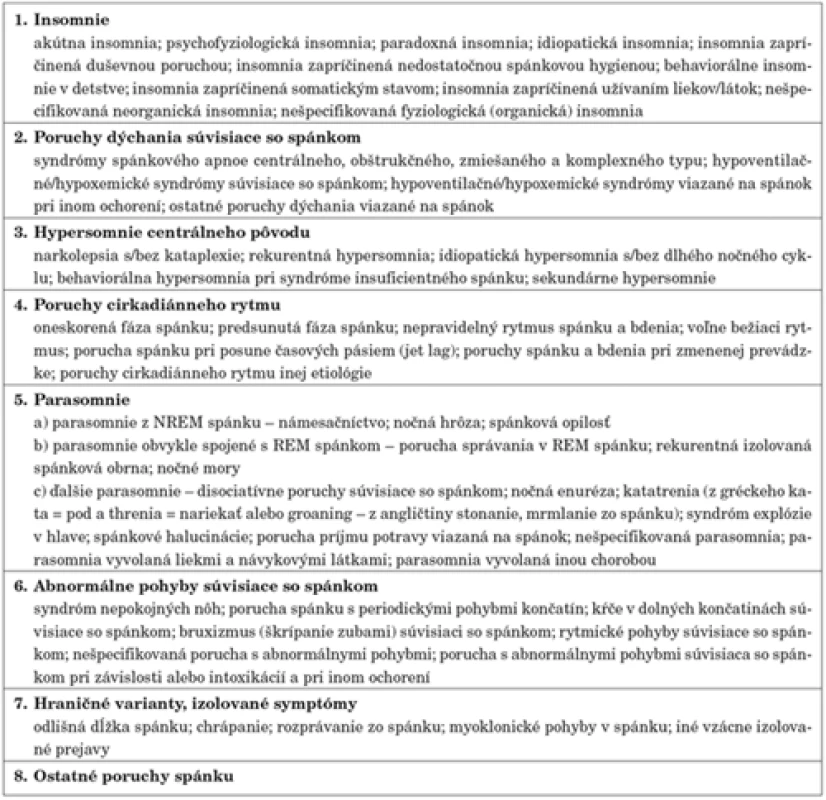
ICSD-2 rešpektuje koncepciu, ktorá pripúšťa rovnaký patogenetický mechanizmus niektorých somatických a duševných ochorení a porúch spánku s nimi spojených. Pojednáva o nich dodatok A a B (tab. 3). V tabuľke sú uvedené najčastejšie somatické ochorenia, vrátane neurologických, a psychické poruchy spojené s rozličnými poruchami spánku.
Tab. 3. Dodatky klasifikácie porúch spánku ICSD-2. 
Klasifikácia MKCH-10 nevyčleňuje samostatne poruchy spánku v dospelosti a v detskom veku, pre obidve vekové kategorie sa preto používajú tie isté diagnostické kritéria. Klasifikácia ICSD-2 vyčleňuje v rámci diagnostických podskupín diagnózy viazané špecificky na detský vek (napríklad: behaviorálne insomnie v detstve, primárne spánkové apnoe novorodencov a dojčiat, spánkové apnoe obštrukčného typu detského veku). Existujú totiž určité odlišnosti v klinickom obraze niektorých spánkových porúch a ich denných prejavoch u detí v porovnaní s dospelými.
V ďalšom texte sa budeme bližšie venovať vybraným spánkovým poruchám v detskom veku, ktoré majú atypický či špecifický klinický obraz oproti klinickému obrazu v dospelom veku, a poruchám spánku, ktoré sú považované za prechodnú vývojovú poruchu spánku viazanú predovšetkým na detský vek.
Insomnia
Hyposomnia, teda nespavosť, je skrátený nočný spánok alebo znížená jeho efektivita. V extrémnych prípadoch ide o insomniu. V súčasných klasifikačných systémoch sa používa pre rôzne vyjadrenú nespavosť termín insomnia, odborný výraz hyposomnia sa veľmi nepoužíva.
Insomnia je definovaná podľa MKCH-10 ako porucha prejavujúca sa nedostatočnou kvantitou a kvalitou spánku, ktorá pretrváva počas dostatočne dlhej časovej periódy. Zahŕňa sťažené zaspávanie, poruchu súvislého spania a skoré konečné zobúdzanie. Insomnia by mala trvať viac ako jeden mesiac a vyskytovať sa aspoň trikrát týždenne. Narušenie spánku vedie ku zreteľnej osobnej nepohode pacienta, sťažuje sa na zhoršený výkon v práci a iných sociálnych úlohách, zvýšenú dennú únavu, poruchy nálady (hlavne podráždenosť), objavujú sa depresívne a úzkostné príznaky, anticipácia nespavosti.
V detstve a adolescencii je insomnia definovaná rovnako ako v dospelosti. Problémy so spánkom sú však často uvádzané rodičmi. Medzi klinické prejavy nespavosti počas dňa u detí patria poruchy správania a nálady, postihnutie kognitívnych funkcií, menej často zvýšená denná spavosť. Deti sú úzkostné, podráždené, mrzuté, trpia labilitou nálad. Poruchy správania sa prejavujú najmä hyperaktivitou a impulzivitou. Postihnutie kognitívnych funkcií negatívne ovplyvňuje pozornosť, schopnosť abstraktného myslenia, pamäť, reakčný čas, schopnosť rozhodovania, riešenia problémov, verbálnu plynulosť a kreativitu [4].
Príznaky insomnie môžu počas dňa napodobňovať diagnózu hyperkinetickej poruchy či poruchy pozornosti s hyperaktivitou (attention deficit/hyperactivity disorder, ADHD), ktorých základnými klinickými prejavmi sú hyperaktivita, impulzivita a poruchy pozornosti, vyskytujúce sa v rozličných situáciách a narúšajúce sociálne fungovanie dieťaťa [5]. Deti s primárnou insomniou a sekundárnymi dennými prejavmi hyperkinetického syndrómu/ADHD môžu dokonca byť mylne diagnostikovaní a liečení ako hyperkinetická porucha či ADHD [6].
Výskyt insomnie v populácii je veľmi frekventný, chronickou nespavosťou trpí asi 10–20 % populácie, rôzne symptómy postihujú od 4 do 48 % populácie [7]. Prevalencia insomnie v detstve je 20–30 % s maximom výskytu u dojčiat a batoliat. Postupne výskyt klesá k hodnotám podobným ako v dospelosti s určitým vzostupom v období dospievania [8].
U dojčiat a batoliat sa insomnia vyskytuje najčastejšie pri chybnom alebo nedostatočnom výchovnom prístupe rodičov. U dojčiat ide o poruchy spánku z naučených nežiadúcich asociácií pri zaspávaní, ktoré dieťa stimulujú (kojenie, kŕmenie, hojdanie v náručí matky, osvetlenie miestnosti), pričom rovnaké podmienky pri zaspávaní vyžaduje dieťa i počas nočných prebudení, ktoré sú v tomto veku fyziologické, mali by byť krátke a rýchlo nasledované zaspaním. Pretože vo včasnom dojčeneckom veku sú nočné prebudenia časté, považujú sa za poruchu až od 6 mesiacov veku, kedy už býva nočný spánok súvislejší. U batoliat je príčinou nespavosti najčastejšie nesprávny spánkový režim pri benevolentnej výchove rodičov, ktorí nedokážu zabezpečiť pravidelný a pevný spánkový režim. Dieťa odmieta ísť spať v stanovenú dobu, opúšťa postielku, predĺžuje a odďaluje zaspávanie požadovaním rôznych aktivít (čítanie rozprávok, hry).
V predškolskom a školskom veku nie je insomnia častá, pretože spánok medzi 5 rokmi a pubertou je obzvlášť kvalitný a s vysokým prahom prebuditeľnosti. V období dospievania nespavosť opäť narastá, a to fyziologickým vplyvom (posun sekrécie melatonínu do neskorších hodín) a vplyvmi sociálnych a psychologických zmien v tomto období.
Diagnostika insomnie
Základom diagnostiky insomnie sú anamnestické údaje pacienta, v prípade dieťaťa aj informácie od rodičov, prípadne špeciálne testy za účelom kvantifikácie problémov (Epworthská škála spavosti, psychiatrické testy na depresiu, úzkosť, škála únavy a pod.), spánkový denník.
V diferenciálnej diagnostike je nutné rozlíšiť primárnu insomniu, ktorá je bez zjavnej príčinnej súvislosti s iným ochorením, a sekundárnu insomniu, ktorá je etiologicky spojená s psychickým, somatickým alebo iným spánkovým ochorením (viď tab. 3). V prípade podozrenia na sekundárnu insomniu treba pátrať po jej príčinách. Polysomnografické vyšetrenie, ktoré patrí medzi najkomplexnejšie vyšetrenia spánku, sa pri insomnii v bežnej klinickej praxi nevykonáva. Indikované je pri nedostatočnej odpovedi na komplexnú behaviorálnu a farmakologickú liečbu alebo pri podozrení na pridružené spánkové poruchy (periodické pohyby dolných končatín, spánkové poruchy dýchania a iné).
Léčba insomnie
Základom liečby insomnie je psychoterapia so zameraním na kognitívno-behaviorálnu terapiu s pravidlami spánkovej hygieny a farmakoterapia nebenzodiazepínovými hypnotikami, prípadne iná medikácia (sedatívne antidepresíva, sedatívne antihistaminiká, melatonín a ďalšie) [9].
Spánkové apnoe obštrukčného typu (OSA)
Porucha dýchania je podmienená čiastočnou alebo úplnou, prechodnou alebo protrahovanou obštrukciou horných dýchacích ciest v spánku. Podľa stupňa a trvania obštrukcie horných dýchacích ciest sa porucha dýchania prejavuje ako krátke prerušenie (apnoe) alebo obmedzenie (hypopnoe) ventilácie, ako obštrukčná hypoventilácia, syndrómom zvýšeného odporu v horných dýchacích cestách alebo chrápanie (ronchopatia). V detskom veku sa častejšie ako u dospelých objavuje pretrvávajúca len čiastočná obštrukcia horných dýchacích ciest s obštrukčnou hypoventiláciou, pretože vzhľadom k nižšej poddajnosti stien horných dýchacích ciest je u detí menšia tendencia k úplnému uzáveru. Za najmiernejšiu formu obštrukčnej poruchy dýchania je považovaná ronchopatia [10].
Chronická hypoxia, ktorá je prítomná pri OSA, v experimentálnych štúdiách na zvieracích modeloch narušuje u vyvíjajúceho sa mozgu predovšetkým maturáciu prefrontálneho kortexu, ktorý je zodpovedný za správanie, emócie a za kognitívne funkcie [11]. OSA detského veku nie je len variantom OSA dospelých, ale je samostatnou klinickou jednotkou, ktorá sa líši etiológiou, patofyziologickými mechanizmami, klinickými príznakmi, polysomnografickými nálezmi a spôsobom liečby.
Hoci patofyziologické súvislosti OSA v detskom veku nie sú dostatočne objasnené, je pravdepodobné, že na jeho vzniku sa podieľa viacero faktorov, a to predovšetkým hypertrofia adenoidnej vegetácie a tonzíl v kombinácii s odchýlkami štruktúry a funkcie horných dýchacích ciest (zúženie a hypotónia). K OSA vedie viacero ochorení spojených s anatomickými a funkčnými zmenami horných dýchacích ciest, pomerne často je príčinou alergická rinitída, chronická sinusitída alebo maloklúzia čeľustí. Zvláštne riziko pre rozvoj OSA predstavujú pacienti s kraniofaciálnymi abnormalitami, nervovosvalovými ochoreniami, detskou mozgovou obrnou a genetickými syndrómami (najmä Downov syndróm, achondroplázia a Praderovej-Williho syndróm). Rizikovým faktorom je tiež obezita (20 % detí s OSA je obéznych), gastroezofageálny reflux, pasívne fajčenie a výskyt alergických ochorení. Najčastejší výskyt OSA je v predškolskom veku, kedy je najväčšia tendencia k obštrukcii daná pomerom medzi veľkosťou horných dýchacích ciest a tonzilami [10].
Väčšina detí s OSA v noci chrápe. Chrápanie je sprevádzané sťaženým alebo paradoxným dýchaním a apnoe, ktoré sú niekedy spojené s krátkym prebudením, a teda dochádza k fragmentácii spánku. Deti sa často zvýšene potia, spánok je motoricky nepokojný. Opakované prebúdzacie reakcie bývajú spúšťacím faktorom viacerých parasomnií (somnambulizmus, nočná hrôza). Častejší je tiež výskyt nočnej enurézy.
Denné príznaky OSA sú zjavné najmä u školských detí. Ich podkladom je pravdepodobne dysfunkcia prefrontálneho kortexu pri nočnej hypoxii a fragmentácii spánku. Objavujú sa poruchy kognitívnych funkcií (poruchy pamäti, pozornosti, analýzy a syntézy informácií, schopnosti riešenia problémov) a poruchy správania v zmysle hyperaktivity, agresivity a impulzivity. Výskyt týchto porúch je u detí s OSA 3-krát vyšší v porovnaní s ostatnou populáciou [12]. Bola zistená signifikantná asociácia medzi závažnosťou OSA spojeného s desaturáciou a závažnosťou príznakov nepozornosti a opozičných porúch správania [13]. Zjavné sú i zmeny emócií a nálady v zmysle depresie, nízkej frustračnej tolerancie, lability nálad, dysfórie, anxiety, sociálnej separácie. Príznaky môžu napodobňovať diagnózu hyperkinetickej poruchy či poruchy pozornosti s hyperaktivitou (ADHD).
Na základe niektorých štúdií možno predpokladať, že u 25 % detí s diagnózou ADHD je podkladom ich ťažkostí práve OSA [14]. Zníženie intelektových funkcií, poruchy pamäti a pozornosti vedú k slabému školskému prospechu. U detí so slabým školským prospechom bol zaznamenaný 6-krát vyšší výskyt porúch dýchania v spánku [15]. Zvýšená denná ospalosť je na rozdiel od dospelých prítomná len u malého percenta detí s OSA (asi 7,5–13 %) a koreluje so závažnosťou OSA [16]. OSA môže byť tiež spojená s poruchou rastu a s neprospievaním. Závažné kardiovaskulárne komplikácie, ako pľúcna hypertenzia, cor pulmonale či systémová hypertenzia, sú u detí na rozdiel od dospelých vzácne. Popisovaných je však viacero zmien, ktoré sa nemusia klinicky manifestovať a môžu byť predispozíciou pre rozvoj kardiovaskulárnych ochorení v dospelosti (hypertrofia a dysfunkcia ľavej komory srdca, dysfunkcia pravej komory, zvýšenie diastolického krvného tlaku a zvýšená aktivita sympatika) [17]. U detí s OSA bola zistená elevácia C-reaktívneho proteínu, ktorá je nezávislým rizikovým faktorom pre rozvoj kardiovaskulárnych ochorení, a to v korelácii so závažnosťou OSA [18].
Stanovenie diagnózy OSA
Pre stanovenie diagnózy OSA u detí je nutné nočné polysomnografické vyšetrenie [19]. Apnoe sa u detí môžu vyskytovať výlučne v REM spánku (z anglického „rapid eye movement“ – rýchle pohyby očí, ktoré sú typickým príznakom tohto spánkového štádia). Častým nálezom je obštrukčná hypoventilácia. Spánková architektúra býva na rozdiel od dospelej populácie normálna. Menšia časť apnoe je spojená s kortikálnymi prebúdzacími reakciami v elekroencefalografickom zázname, častejšie sa objavujú tzv. subkortikálne prebudenia (zmeny autonómnych funkcií) či pohybová aktivita. Uvažuje sa o homeostatickom zvýšení prahu prebudenia u detí s OSA [16].
U detí zatiaľ nie sú jednoznačne stanovené všeobecne platné kritéria pre hodnotenie respiračných udalostí. Neoddeliteľnou súčasťou vyšetrenia OSA u detí je otorinolaryngologické vyšetrenie k posúdeniu veľkosti tonzíl a adenoidných vegetácií, štruktúry horných dýchacích ciest, alergických prejavov či sinusitídy.
Liečba
Liečbou prvej voľby je vo väčšine prípadov adenotómia a tonzilektómia, ktorá vedie u 70–90 % detí k úprave dýchania, ústupu neprospievania a kardiovaskulárnych komplikácií a ku zlepšeniu správania a kognitívnych funkcií. Liečba trvalým pretlakom v dýchacích cestách (continuous positive airway pressure, CPAP) sa používa v prípadoch, keď nie je chirurgický výkon indikovaný alebo OSA po výkone pretrváva, najčastejšie pri inom základnom ochorení [10].
Narkolepsia
Narkolepsia patrí medzi najstaršie klinicky popísané poruchy spánku a bdenia. Je charakterizovaná stavmi imperatívneho spánku, ktoré sa objavujú opakovane počas dňa a ich trvanie je spravidla krátke (5–10 minút, niekedy sú však prolongované aj na 20–30 minút) a býva prítomná snová aktivita. Narkolepsia sa objavuje zvlášť v pokoji a pri stereotypnej monotónnej činnosti, môže sa však manifestovať pri akejkoľvek pohybovej aktivite. Chorí sa prebúdzajú osviežení, ale po krátkej dobe znova zaspávajú. Frekvencia záchvatov sa pohybuje od niekoľko atakov počas dňa až do niekoľko desiatok záchvatov [20].
Ak je k narkolepsii pridružená kataplexia, ide o narkolepsiu s kataplexiou. Kataplexiou označujeme stavy náhlej svalovej atónie spojené s ochabnutím svalstva tváre a šije, podlomením dolných končatín spojených niekedy až s pádom. Vedomie a vitálne funkcie vrátane respirácie sú vždy zachované. Spúšťacím mechnizmom býva emocionálny zážitok (najčastejšie smiech, radosť, prekvapenie, menej zlosť, hnev). Záchvat trvá niekoľko sekúnd, vzácne minút [21].
Nočný spánok narkoleptikov je veľmi nepokojný, spojený s početnými bizarnými a afektívne ladenými snami. Je prerušovaný početnými prebúdzacími reakciami a chorí niekedy trpia až výraznou insomniou.
Ochorenie začína najčastejšie v adolescencii, ďalší vrchol je popisovaný v 4. dekáde veku. Ak ochorenie začína v detskom veku, môže mať určité atypie. Prvým príznakom býva najčastejšie zvýšená potreba denného spánku, ktorá však nemusí mať spočiatku charakter imperatívnych a krátkodobých záchvatov [22]. Deti zaspávajú v škole, horší sa ich prospech, stávajú sa ľútostivými, mrzutými až agresívnymi, časté sú aj prírastky na telesnej hmotnosti.
Diagnostika narkolepsie
Pri diagnostike narkolepsie je potrebná dôkladná anamnéza a objektívne vyšetrenie na zistenie pridruženého ochorenia. Prínosné v diagnostike sú aj spánkové denníky pacienta. Na subjektívne hodnotenie sa najčastejšie používa Epworthská škála spavosti [23]. Najrozšírenejším objektívnym testom pre hodnotenie zvýšenej dennej spavosti je test mnohopočetnej latencie zaspania (Multiple Sleep Latency Test, MSLT). Vyšetrenie sa doporučuje zrealizovať v časovej náväznosti na celonočné polysomnografické vyšetrenie, ktoré objektivizuje kvalitu nočného spánku. Vyšetrenie hladiny hypokretinu v likvore a haplotypu HLA – DQB1*0602 v sére sú pomocné kritéria pri diagnostike narkolepsie – kataplexie [24].
Liečba narkolepsie
V liečbe narkolepsie je dôležitým opatrením úprava denného režimu a medikamentózna liečba (centrálne stimulanciá, tricyklické antidepresíva, antidepresíva zo skupiny selektívnych inhibítorov spätného vychytávania serotonínu a iné).
Somnambulizmus (námesačníctvo)
Somnambulizmus je stav zmeneného vedomia, pri ktorom sa kombinujú fenomény spánku a bdelosti. Počas námesačnej epizódy, ktorá je obyčajne počas prvej tretiny nočného spánku, osoba vstane z postele, má spravidla otvorené oči, bezcieľne chodí, prejavuje nízku hladinu vedomia, reaktivity a motorickej zručnosti. Pri zobudení sa osoba na udalosť zvyčajne nepamätá (totálna alebo parciálna amnézia) [25]. Počas somnambulickej príhody je vyššie riziko úrazovosti opustením bytu či vypadnutím z okna. U detí sa niekedy vyskytuje aj tzv. agitovaný somnambulizmus, ktorý je spojený s krikom, pobiehaním po miestnosti a agresívnym správaním.
Somnambulizmus podobne ako aj pavor nocturnus je považovaný za prechodnú vývojovú poruchu spánku viazanú predovšetkým na detský vek. Námesačníctvo sa vyskytuje asi u 17 % detí, ojedinelé epizódy sú však popisované až u 30 % detskej populácie, najčastejšie vo veku medzi 8. a 12. rokom života [26].
Diagnostika
Nočná polysomnografia je pri diagnostike indikovaná v prípadoch s nejednoznačným klinickým obrazom, netypickou dobou výskytu, pri častom výskyte, začiatku v dospelosti a pri podozrení na komorbídnu inú spánkovú poruchu. Somnambulizmus je NREM viazaná porucha spánku (viď tabuľka 2, bod 5), ktorá sa v polysomnografickom zázname manifestuje ako prebúdzacia reakcia typicky z hlbokého spánku (NREM 3, 4) v prvom alebo druhom spánkovom cykle, možný je ale výskyt aj v druhej polovici noci či z NREM 2 spánku. Tieto prebúdzacie reakcie trvajú 5–10 minút, často aj dlhšie a ich výskyt je v nočnom zázname spravidla opakovaný [27].
V diferenciálnej diagnostike je pre podobné klinické symptómy potrebné vylúčiť nočnú parciálnu (frontálnu alebo temporálnu) epilepsiu, kedy epizódy mávajú stereotypné klinické prejavy, nie je typická väzba na prvú tretinu noci a hlboký NREM spánok.
Terapia
V terapii sú dôležité vzhľadom k možnosti úrazu bezpečnostné opatrenia. V prípade podielu psychogénnych faktorov je potrebná psychoterapia. Farmakoterapia je doporučovaná pri častom výskyte alebo nebezpečnom správaní sa počas epizódy. Používa sa klonazepam, diazepam, niekedy aj imipramin alebo selektívne inhibítory spätného vychytávania serotonínu (SSRI), ktorých mechanizmus nie je presne známy. Benzodiazepíny potlačujú hlboký NREM spánok a znižujú tak počet prebudení. Používanie imipraminu sa stále viac obmedzuje pre jeho závažné nežiaduce účinky. Liečba vzhľadom k možným vedľajším účinkom by nemala trvať viac ako 3 až 6 mesiacov [26].
Pavor nocturnus (spánková hrôza, nočná hrôza)
Pavor nocturnus je extrémnejší prejav nozologického kontinua zahŕňajúceho námesačníctvo. Ide taktiež o NREM viazanú poruchu spánku (viď tabuľka 2, bod 5), ktorá sa v polysomnografickom zázname typicky manifestuje ako čiastočná prebúdzacia reakcia z hlbokého spánku (NREM 3, 4) spravidla v prvej tretine noci a je sprevádzaná výraznou vegetatívnou reakciou (tachykardia, tachypnoe) [27].
Pavor nocturnus sa klinicky prejavuje nočnými epizódami krajnej hrôzy a paniky spojenej s intenzívnymi hlasovými a pohybovými prejavmi a výrazným autonómnym výbojom (tachykardia, tachypnoe, mydriáza, zvýšený svalový tonus, piloerekcia, zčervenanie tváre). Osoba si sadne alebo vstane, zvyčajne v prvej tretine nočného spánku s panickým výkrikom. Často beží k dverám, akoby skúšala ujsť, hoci veľmi zriedka opustí miestnosť. Pokusy o upokojenie zlyhávajú. Pacienti sú z tohto stavu veľmi ťažko prebuditeľní. Spomienka na udalosť, ak je vôbec, je veľmi obmedzená (zvyčajne jeden alebo dva fragmentárne psychické obrazy) [25].
Pavor nocturnus sa vyskytuje približne u 1 až 6,5 % detí s maximom medzi 4. a 12. rokom života [26].
Diagnostické a terapeutické postupy
Diagnostické a terapeutické postupy u nočnej hrôzy sú spravidla rovnaké ako pri námesačníctve, v diferenciálnej diagnostike je nutné opäť vylúčiť ložiskovú epilepsiu. Potrebné je odlíšiť i nočné mory, ktoré sa vyskytujú v REM spánku, častejšie v druhej polovici noci, sú spojené s okamžitou bdelosťou a jasnou spomienkou na úzkostný sen.
Záver
Adekvátna diagnostika spánkových porúch je základom ich úspešnej liečby. V detskom veku sú poruchy spánku častým, avšak kvôli atypickosti a rozmanitosti klinických prejavov často nerozpoznaným problémom. Je potrebné poznať tieto špecifiká poruch spánku u detí a myslieť na ne v diferenciálnej diagnostike psychických či somatických ochorení.
Poruchy nálady s emočnou labilitou, depresívnymi, úzkostnými a dysforickými rozladami, poruchy správania s hyperaktivitou, impulzivitou či agresivitou a kognitívne poruchy spojené s nepozornosťou, poruchami pamäti a zníženým školským výkonom môžu byť dennými prejavmi porúch spánku u detí. Podobne aj somatické ťažkosti, najmä kardiovaskulárne ochorenia, poruchy rastu, neprospievanie, zvýšenie telesnej hmotnosti, môžu byť prvými komplikáciami práve porúch spánku u detí.
Práca bola podporená Grantom UK/62/2010.
Došlo: 13. 5. 2010
Přijato: 26. 7. 2010
MUDr. Pavol Adamík
Psychiatrická klinika JLF UK a UNM
Kollárova 2
036 59 Martin
Slovenská republika
e-mail: adamik@jfmed.uniba.sk
Zdroje
1. Meltzer LJ, Mindell JA. Sleep and disorders in children and adolescents. Psychiatr. Clin. North Am. 2006; 29 : 1059–1076.
2. The ICD-10 Classification of Mental and Behavioural Disorders. Diagnostic Criteria for Research. Geneva: WHO, 1993 : 1–248.
3. American Academy of Sleep Medicine. International Classification of Sleep Disorders: Diagnostic and Coding Manual. 2nd ed. Westchester: American Academy of Sleep Medicine, 2005 : 1–297.
4. Pretl M, Příhodová I. Insomnie. In Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. 2. vyd. Praha: Galén, 2007 : 87–115.
5. Ondrejka I. Hyperkinetická porucha v detskom veku. Čes.-slov. Pediat. 2007; 62 : 371–375.
6. Příhodová I, Nevšímalová S. Spánek a porucha pozornosti s hyperaktivitou – souhrn současných poznatků. Čes. a slov. Psychiat. 2006; 102 : 80–84.
7. Ohayon MM. Epidemiology of insomnia: What we know and what we still need to learn. Sleep Med. Rev. 2002; 6 : 97–111.
8. Mindel JA, Owens JA. Nightwakings. In Mindel JA, Owens JA. Clinical Guide to Pediatric Sleep. Philadelphia: Lippincott Williams and Wilkins, 2003 : 1–10.
9. National Institutes of Health: Stae-of-the-Science Conference Statement. Manifestation and Mangement of Chronic Insomnia in Adults. Bethesda, 2005.
10. Šonka K, Příhodová I. Poruchy dýchaní vázané na spánek. In Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. 2. vyd. Praha: Galén, 2007 : 117–165.
11. O´Brien LM, Gozal D. Consequences of obstructive sleep apnea syndrome. In Sheldon SH, Ferber R, Kryger MH. Principles and Practise of Pediatric Sleep Medicine. Philadelphia: Elsevier Saunders, 2005 : 211–222.
12. Schechter MS. Section on Pediatric Pulmonology, Subcommitee on Obstructive Sleep Apnea Syndrome Technical report: diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics 2002;109:e69.
13. Lu CA. Attention and attention-related behavior problems among filipino children with obstructive sleep apnea syndrome seen at the comprehensive sleep disorder center of The St. Luke´s Medical Center, Philippines. Chest 2004; 126(Suppl 1): 785S.
14. Chervin RD, Dillon JE, Basseti C, et al. Symptoms of sleep disorders, inattention, and hyperactivity in children. Sleep 1997; 20 : 1185–1192.
15. Gozal D. Sleep-disordered breathing and schol performance in children. Pediatrics 1998; 102 : 616–620.
16. Katz ES, Marcus CL. Diagnosis of obstructive sleep apnea syndrome in infants and children. In Sheldon SH, Ferber R, Kryger MH. Principles and Practise of Pediatric Sleep Medicine. Philadelphia: Elsevier Saunders, 2005 : 197–210.
17. Lipton AJ, Gozal D. Treatment of obstructive sleep apnea in children: do we really know how? Sleep Med. Rev. 2003; 7 : 61–80.
18. Tauman R, Ivanenko A, O´Brien LM, et al. Plasma C-reactive protein levels among children with sleep-disordered breathing. Pediatrics 2004; 113 : 564–569.
19. American Academy of Pediatrics, Section on Pediatric Pulmonology, Subcommittee on Obstructive Sleep Apnea. Clinical practice guideline: diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics 2002; 109 : 704–712.
20. Nevšímalová S. Narkolepsie a hypersomnie. Čes. slov. Neurol. Neurochir. 2006; 69/102 : 92–106.
21. Billiard M. Sleep. Physiology, Investigations and Medicine. New York: Kluwer Academic/Plenum Publisher, 2003 : 1–764.
22. Challamel MJ, Mazzola ME, Nevšímalová S, et al. Narcolepsy in children. Sleep 1994; 17(Suppl 8): S17–20.
23. Johns MW. A new method for measuring daytime sleepiness: The Epworth Sleepiness Scale. Sleep 1991; 14 : 540–545.
24. Nevšímalová S. Nadměrná denní spavost. In Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. 2. vyd. Praha: Galén, 2007 : 167–190.
25. World Health Organization. ICD-10, the ICD-10 Classification of Mental and Behavioural Disorders: Clinical Descriptions and Diagnostic Guidelines. Geneva: World Health Organization, 1992 : 1–362.
26. Příhodová I, Šonka K. Parasomnie. In Nevšímalová S, Šonka K, et al. Poruchy spánku a bdění. 2. vyd. Praha: Galén, 2007 : 209–241.
27. Broughton R. Sleep disorders of arousal? Science 1968; 159 : 1070–1078.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2010 Číslo 10- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
-
Všechny články tohoto čísla
- Editorial
- Doc. MUDr. Oldřich Pozler, CSc., šedesátníkem
- Profylaxia včasnej streptokokovej sepsy novorodencov
- Hospitalizácie detí pre bronchiolitídu na Slovensku v rokoch 1996–2006
- Význam molekulárně genetického vyšetření pro diagnostiku a genetické poradenství v rodinách s hyperamonémií a deficitem ornithin-karbamoyltransferázy
- Fetomaternálne krvácanie ako príčina závažnej anémie novorodenca
- Procedurální bolest novorozence – možnosti prevence a tišení
- Problematika zkrácené podjazykové uzdičky
- Špecifiká vybraných porúch spánku v detskom veku
- Prenatální účinky alkoholu
- Léčba závislosti na tabáku u adolescentních kuřáků – nové, důležité a obtížné téma v medicíně
- Některé kontroverze v gynekologii a porodnictví
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Problematika zkrácené podjazykové uzdičky
- Prenatální účinky alkoholu
- Profylaxia včasnej streptokokovej sepsy novorodencov
- Fetomaternálne krvácanie ako príčina závažnej anémie novorodenca
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



