-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Praktické poznámky k vyšetření placenty ve druhém a třetím trimestru gravidity
Practical comments on examination of placenta in the second and third trimester of gravidity
The authors present a short summary of placental pathology for the general pathologist. Practical tips for macroscopic examination of formalin-fixed material are listed and several cases are presented for illustration of the theoretical text.
Keywords:
placenta – gravidity – histological examination
Autoři: Helena Hornychová 1; Adéla Matějková 1; Marian Kacerovský 2
Působiště autorů: Fingerlandův ústav patologie, Lékařská fakulta Univerzity Karlovy a Fakultní nemocnice Hradec Králové 1; Porodnická a gynekologická klinika, Lékařská fakulta Univerzity Karlovy a Fakultní nemocnice Hradec Králové 2
Vyšlo v časopise: Čes.-slov. Patol., 51, 2015, No. 2, p. 74-79
Kategorie: Přehledový článek
Souhrn
Autoři prezentují stručný přehled placentární patologie pro běžného patologa. Jsou uvedeny praktické tipy pro vyšetření fixované placenty a několik drobných kazuistik pro ilustraci teoretického textu.
Klíčová slova:
placenta – gravidita – histologické vyšetření
Patologie placenty je problematika, která na rozdíl od nádorových afekcí nepředstavuje dominantní náplň běžné praxe patologa. Nicméně mohou se vyskytnout situace, kdy zhodnocení patologického nálezu v placentě může být kruciální z pohledu medicinského i forenzního (1).
Problematika vztahu plodu a placenty je v jistém směru jednou z nejméně probádaných oblastí medicíny. Jedním z důvodů je mimo jiné to, že pro podrobnější studium fyziologie není vhodný laboratorní model (stejnou placentu jako člověk mají pouze primáti), což vede k nedostatku jednoznačně verifikovatelných dat a průvodním jevem tohoto problému je někdy poměrně velká různorodost v interpretaci nálezů, jak můžeme vidět i v rozdílných přístupech k dané problematice v jednotlivých publikacích.
Následující text nemá za cíl nahradit podrobné publikace o placentární patologii, spíše je snahou uvést základní přehled problematiky s praktickou modifikací na naše středoevropské podmínky tak, aby umožnil snadnější orientaci v dalších podrobnějších literárních pramenech.
MAKROSKOPICKÝ POPIS PLACENTY
V literatuře nacházíme převážně makroskopické popisy nefixované placenty (2), u nás však obvykle dostáváme materiál fixovaný, což s sebou nese potřebu určité modifikace standardního přikrajovacího systému.
Nejprve hodnotíme váhu a rozměry. Literárně se liší zejména náhled na výpovědní hodnotu hmotnosti placenty. Ta je ovlivněna množstvím krve v placentě, které je závislé na době přestřižení pupečníku (3). Nicméně někteří autoři zařazují nízkou váhu jako jedno z kritérií hodnocení stupně ischemicko-hypoxických změn (4).
Další položkou je tvar placenty a uložení úponu pupečníku. Při výskytu kotyledonů v plodových obalech a při membranózním úponu pupečníku jsou vždy přítomny fetální cévy v plodových obalech a je nutno je pečlivě zrevidovat – jejich intrapartální porušení může vést k těžkému krvácení plodu (s následnou těžkou anémií nebo i úmrtím). Pokud placenta vybíhá v laloky nebo je úpon pupečníku marginální, je anomální průběh cév v plodových obalech také poměrně častý.
U vlastního pupečníku je kromě výše zmíněné lokality úponu nutno hodnotit změny, které by mohly vést ke kompresi pupečníkových cév a tím hypoxii plodu. Může to být například pravý uzel, výrazné vinutí pupečníku, u intrauterinního odúmrtí plodu někdy vídáme zaškrcení odstupu pupečníku z placenty. Anomální délka pupečníku bývá také spojena s komplikacemi. Při syndromech spojených s hypokinézou plodu bývá krátký pupečník; dlouhý pupečník (někdy spolu s výraznějším vinutím) je naopak poměrně častý u fetální trombotické vaskulopatie (3,5).
Při vyšetření plodových obalů je (kromě výše popisovaných cévních strukur) vhodné pamatovat na možnost posthemoragických změn v deciduální tkáni. Na fixovaném materiálu se špatně provádí v zahraniční literatuře doporučovaný typ samplingu – vyšetření tzv. „membrane roll“ (2,5-7), tj. příčného průřezu z nativně svinutého materiálu plodových obalů, kde je dobře zachycena celá oblast plodových obalů od místa jejich ruptury až po úpon k placentě (což je vhodné zejména z toho důvodu, že intenzita zánětlivých změn se může v různých lokalitách lišit). Danému účelu ale stejně dobře poslouží vystřižení proužku plodových obalů z fixovaného materiálu od oblasti ruptury směrem ke hraně placenty a následné vyšetření v několika blocích. Při zpracování obalů je také dobře si všimnout, zda není stržen amnion (někdy visí celý na oblasti úponu pupečníku), v tom případě by měl být vyšetřen ve zvláštním bloku.
U vlastní placenty je nutno pamatovat na to, že v placentární patologii není důležité pouze posouzení charakteru ložiskových změn, ale zejména určení jejich rozsahu, tj. odhad procentuálního postižení objemu nebo maternálního povrchu placenty. Ložiskové změny v placentě (infarkt, fibrinové depozitum i intervilózní trombus) jsou oblastmi, kde nedochází k výměně plynů mezi mateřskou a fetální krví. Jeden drobný infarkt je v podstatě normálním nálezem, ale například postižení 80 % objemu placenty infarkty odpovídá těžké chronické ischemii plodu život ohrožující závažnosti. Podobně je tomu i s lézemi na bazi placenty. Hematom v této lokalitě přeruší maternální cévní zásobení a vypojí příslušný úsek placenty z funkce. Čerstvé hematomy na bazi je někdy problematické (až nemožné) odhalit, protože ne zcela zkoagulovaná krev odteče během porodu. Někdy pro nás mohou být vodítkem vklesliny na maternálním povrchu v místech, kde původně hematom byl. Dále bychom měli hodnotit celistvost maternálního povrchu. Hluboké trhliny až k choriové ploténce by měly vést k revizi možného chybění kotyledonu. Plošné potrhání může souviset s akrétní placentou a v takovém případě je vhodné pátrat po případných zbytcích myometria na povrchu placenty (jde o velmi diskrétní nález snopečků vláknitého materiálu) (3, 5). Jednou z výhod vyšetření fixovaného materiálu je to, že na bazi placenty jsou lépe vidět spirální arterie, což umožňuje jejich snadnější sampling.
MIKROSKOPIE PLACENTY
V placentě nacházíme dva hlavní typy patologických změn: zánětlivé změny a ischemie, která může být způsobena poruchou cirkulace v maternální nebo fetální části placentárního řečiště.
Zánětlivé změny
Asi nejčastějším patologickým nálezem v placentě je chorioamniitida. Jde o zánětlivé změny, které provázejí ascendentní infekci, i když je pravdou, že se můžeme setkat s přítomností bakterií v plodové vodě bez chorioamniitidy, tak i se zánětem bez prokazatelného mikrobiálního agens (8), zdá se dokonce, že v termínu porodu je většina chorioamniitid neinfekční etiologie (9). Schémat klasifikace chorioamniitidy je celá řada. Podle tíže postižení se rozlišují dva základní stupně: tzv. maternální a fetální zánětlivá odpověď, tyto stupně také korespondují s tíží klinického postižení plodu. Do maternální zánětlivé odpovědi patří zánětlivé změny v plodových obalech a choriové ploténce; o fetální zánětlivé odpovědi mluvíme, pokud je přítomna funisitida nebo dochází k infiltraci fetálních cév v choriové ploténce neutrofily (7,10). Schématem s definicí toho, jaké zánětlivé změny lze považovat za normální (tj. jedno ložisko do 20 neutrofilů nebo několik ložisek do pěti neutrofilů v choriondeciduální tkáni, a několik ložisek do pěti neutrofilů limitovaných pouze na oblast subchoriálního fibrinu ve vlastní placentě), je klasifikace dle Salafii (6), která je také dobře transformovatelná i do pojmů maternální a fetální zánětlivé odpovědi. Je třeba poznamenat, že pro některé patologické stavy takto striktní definice normy není zcela vhodná, například u mrtvě rozených plodů je nutno počítat s výraznější přítomností neutrofilů zejména v deciduální tkáni, nicméně v naší praxi se velmi dobře osvědčuje k hodnocení zánětlivých změn u předčasně rozených plodů bez jiné další hrubší patologie.
Druhou důležitou zánětlivou afekcí je vilitida, která bývá projevem většinou hematogenní infekce, může však jít i o tzv. vilitidu neznámé etiologie (vilitis of unknown etiology), která bývá podkladem opakovaných spontánních abortů ve druhém trimestru gravidity, v lehčích formách vede k intrauterinní růstové retardaci plodu. Klasické hematogenní infekce bývají kromě smíšených zánětlivých změn v choriových klcích provázeny intervilózními abscesy a zánětlivými změnami v cévních strukturách kmenových klků. Poměrně často bývá etiologickým agens virová infekce, která mívá i pro konkrétní vyvolávající agens charakteristické morfologické projevy (11) (obr. 1).
Obr. 1. <b>Vilitida</b>. Placenta ze 36. týdne gravidity, vrozená cytomegalovirová infekce plodu (plod vitální, dle klin. údajů těžce postižený). <b>A</b>: postižení cévních struktur zánětem (HE, zvětš. 200x). <b>B, C</b>: různá intenzita zánětlivých změn klků, v <b>C</b> již fibrotizace (HE, zvětš. 100x). D: imunohistochemický průkaz cytomegaloviru (zvětš. 400x). 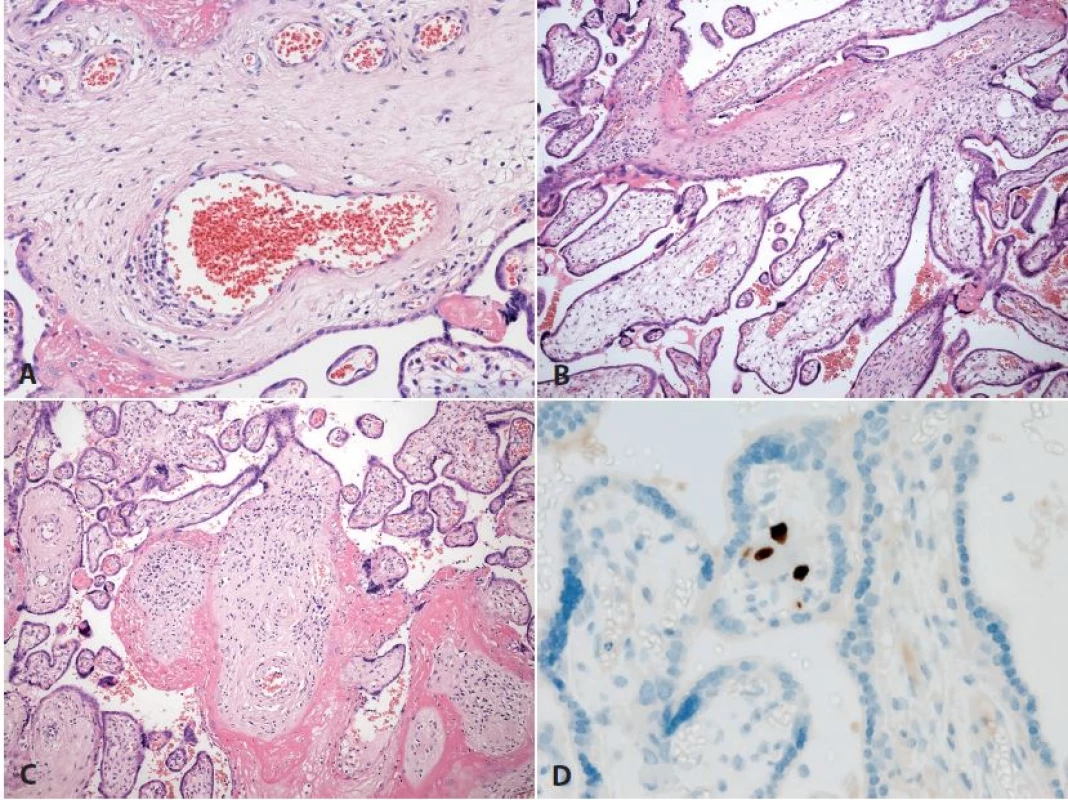
Porucha cirkulace maternální části placentárního řečiště
Pro zajištění dostatečného cévního zásobení placenty je zásadní jev, ke kterému dochází ve velmi časných fázích těhotenství, a to transformace spirálních arterií. Endotel je nahrazen trofoblastem, zmizí svalovina a tepna se dilatuje, má nízký odpor a tak umožňuje proudění velkého objemu krve do placenty. Ke změnám dochází i hluboko v myometriu. Porucha transformace spirálních arterií je považována za jednu ze stěžejních změn zejména v patofyziologii preeklampsie a intrauterinní růstové retardace plodu. Názor na přínos vyšetření spirálních arterií v materiálu z placenty se liší. Většina patologických nálezů je totiž popisována na spirálních arteriích v myometriu, tedy mimo oblast, kterou standardně dostáváme k vyšetření. Naše vlastní zkušenost i některé další práce však ukazují, že zastižení hodnotitelných změn na spirálních arteriích z baze placenty není nijak neobvyklé (12). Při cíleném pátrání po cévách a přikrojení 6 - 9 drobných vzorků (do 2 - 3 bloků) z baze placenty je záchyt spirálních arterií asi v 90 % vyšetřených placent (obr. 2). Je nutno počítat s tím, že maximum patologických změn na spirálních arteriích je v hlubších partiích myometria, proto přítomnost normálně transformovaných cév (často vedle patologicky změněných) nebo jen mírně patologický nález (např. přetrvávání většího množství trofoblastu v lumen) nevylučuje při ostatních typických nálezech poruchu maternálního cévního zásobení. Často se (např. u HELLP syndromu, který obecně mívá menší intenzitu změn) setkáváme také s tím, že se nám přes extenzivní vyšetření materiálu nepodaří spirální arterie zachytit. Proto se někdy musíme spolehnout na morfologii změn v placentě, ke kterým při chronické hypoxii dochází. Snaha o kompenzaci se projeví minimalizací překážek pro výměnu plynů, kapiláry se dostávají těsně pod povrch klků, tvoří se vaskulosyncytiální memrány a syncytiální uzlíky a klky se tak stávají podobné terminálním klkům v daleko časnější fázi gravidity než by odpovídalo gestačnímu stáří. Je to také dobře patrno na celkové architektonice placenty. Z kmenových klků normálně odstupují širší klky intermediální a teprve na jejich konci normálně dochází k tvorbě terminálních klků. Při dlouhodobé ischemii z nedostatečného maternálního cévního zásobení dochází k odstupu velmi drobných klků přímo z klků kmenových a prakticky chybí mezistupeň klků intermediálních. Dalším poměrně častým jevem korespondujícím s trombózami terminálních úseků spirálních arterií je četný výskyt infarktů (3,5) (obr. 3).
Obr. 2. <b>Normální spirální arterie. A</b>: makrofoto z maternálního povrchu placenty - normální spirální arterie. <b>B</b>: normální spirální arterie (HE, zvětš. 40x). 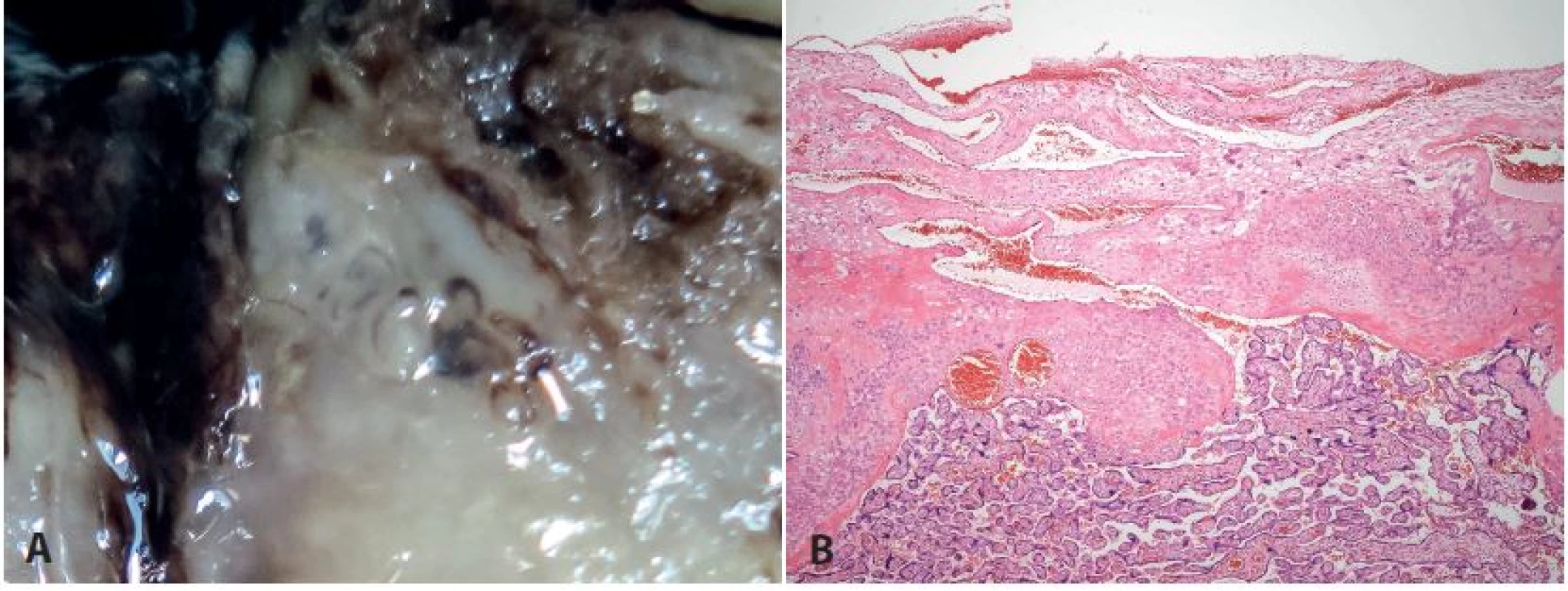
Obr. 3. <b>Preeklampsie</b>. Placenta ze 33. týdne gravidity, akutní císařský řez pro těžkou preeklampsii, matka 24 let. <b>A</b>: Ateróza spirální arterie (HE, zvětš. 200x). <b>B</b>: Těžké kompenzatorní hypermaturační změny včetně poruchy architektoniky (HE, zvětš. 40x). <b>C</b>: Pro srovnání jiná placenta se zhruba přiměřenou architektoni- A kou klků (HE, zvětš. 40x). 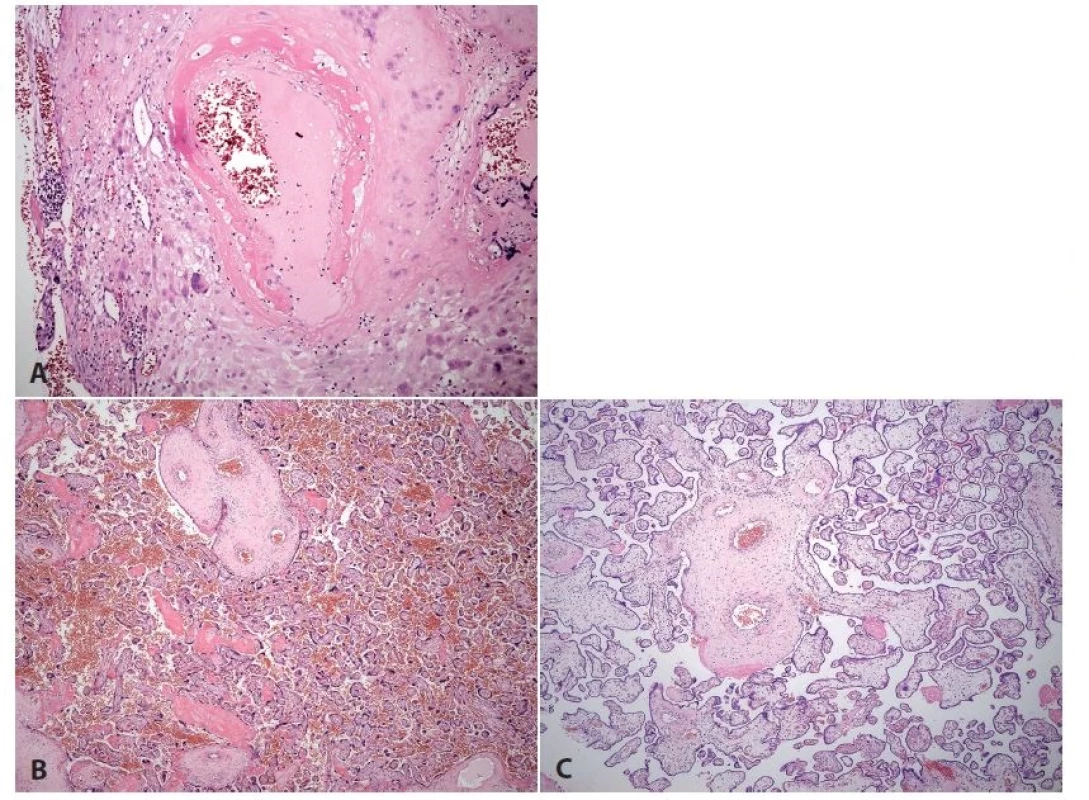
Porucha cirkulace ve fetální části placentárního řečiště
Porucha ve fetálním cévním řečišti je daleko vzácnějším jevem než maternální porucha. Může být způsobena vrozenými vadami plodu (např. srdeční vada, některé vady ledvin). Nicméně asi nejčastější z této skupiny poruch je jev označovaný jako fetální trombotická vaskulopatie. Je to stav, kdy dochází k trombózám ve fetálním řečišti. Trombózy jsou různého stáří, a pokud dojde k obliteraci celého lumen, dochází periferně od něj k uzávěru a následně až ke kompletnímu vymizení cév v choriových klcích. Jde o poměrně závažný stav, který může být provázen vznikem trombóz přímo v plodu (včetně postižení centrálního nervového systému) nebo může být provázen intrauterinní růstovou retardací plodu. Při nálezu fetální trombotické vaskulopatie je třeba vyslovit suspekci na možnou systémovou příčinu hyperkoagulace – např. geneticky podmíněné hyperkoagulační stavy, komplikace systémových onemocnění pojiva nebo třeba diabetu (5) (obr. 4A-C).
Obr. 4. <b>Fetální trombotická vaskulopatie a změny při intrauterinním odúmrtí plodu</b>. A-C: Placenta z 39. týdne gravidity, akutní císařský řez pro hrozící hypoxii plodu. Matka 38 let, diabetes mellitus I. typu. <b>A</b>: trombózy cév různého stáří (HE, zvětš. 40x). <b>B, C</b>: avaskulární klky – různé stáří změn (HE, B zvětš. 100x, C zvětš. 200x). <b>D</b>: Placenta ze 32. týdne gravidity, mrtvý plod. Matka 32 let. Těžce macerovaný plod velikostně odpovídající asi o 2 týdny kratší graviditě. Cévy se také postupně uzavírají, je však všude stejné stáří změn (HE, zvětš. 40x). 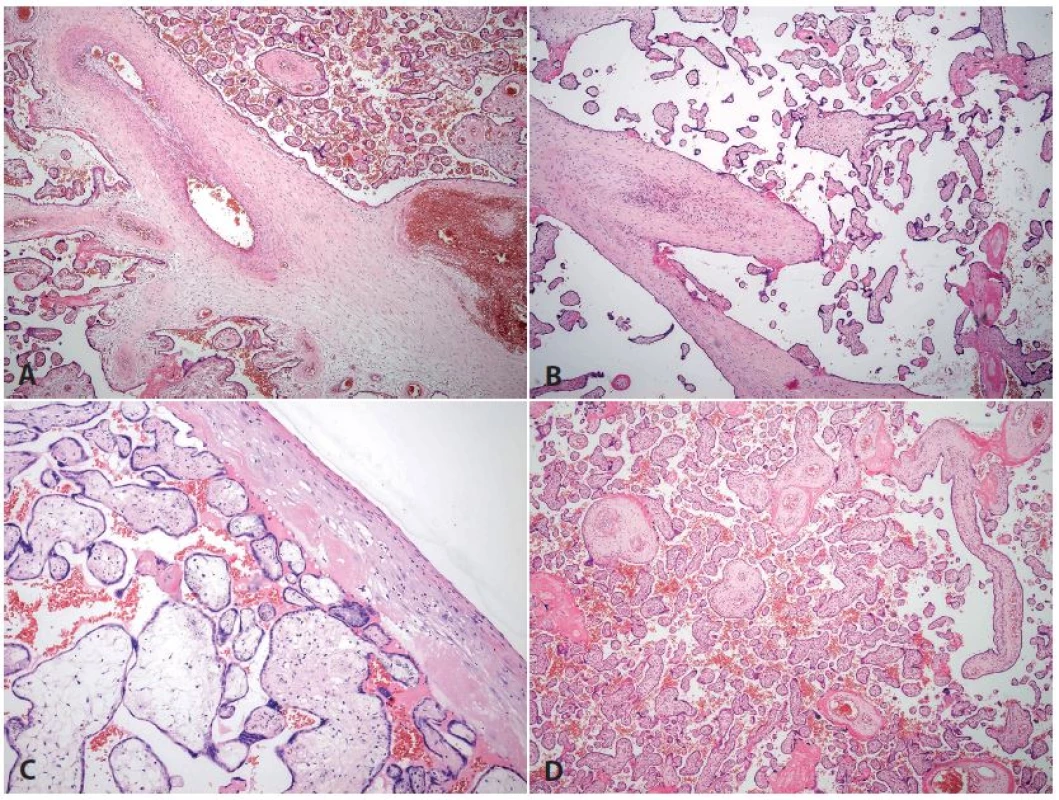
Do diferenciální diagnostiky k fetální trombotické vaskulopatii je nutno zařadit změny po intrauterinním odúmrtí plodu. Tehdy také dochází v důsledku ustání cirkulace krve k uzávěru cévních struktur ve fetálním řečišti až ke vzniku avaskulárních klků, nález je však difúzně stejný ve všech partiích placenty a rozsah změn progreduje s rostoucí dobou od úmrtí plodu (3,5) (obr. 4D). Poměrně velkým diagnostickým problémem je stav, kdy se oba nálezy zkombinují.
Další část problematiky ischemických změn je v oblasti akutní ischemie. Krátkou dobu trvající ischemické změny se projevují nejčastěji aktivací hematopoézy plodu a jejich morfologickým projevem je přítomnost jaderných erytrocytů ve fetálním řečišti. Příčinou bývají perinatální komplikace jako například výše (u makropopisu) uvedené přerušení fetálních cév s krvácením. Specifickou variantou je tzv. fetomaternální hemoragie, onemocnění s nejasnou příčinou (někdy bývá v anamnéze úraz břicha, nicméně většina případů je bezpříznaková), kdy dochází k velmi drobným hemoragiím z fetálního řečiště do maternálního oběhu v placentě. Jde o velmi diskrétní nález, kdy makroskopicky (po dobré fixaci) můžeme vidět drobné červenější okrsky hemoragií a mikroskopicky jsou v těchto lokalitách zachycena vlákna fibrinu počínajících trombotických změn a ojedinělé jaderné fetální erytrocyty intervilózně (obr. 5).
Obr. 5. <b>Fetomaternální hemoragie</b>. Placenta z 35. týdne gravidity, porod akutním císařským řezem pro hrozící hypoxii plodu. Porozen mrtvý plod, při pitvě pouze absence macerace a anemický vzhled orgánů. Matka 32 let, po porodu zvýšená hladina fetálního hemoglobinu v krvi. Jaderné fetální erytrocyty (šipky) i mimo fetální krevní řečiště (HE, zvětš. 400x). 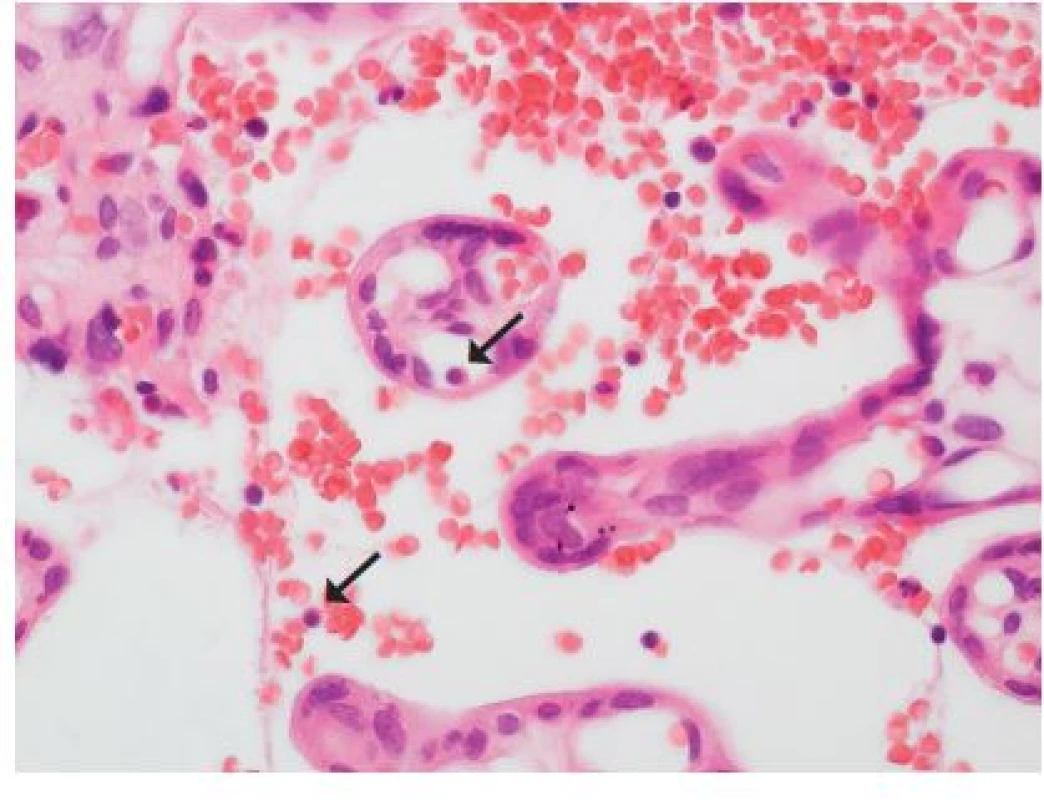
Výše uvedený text, podobně jako jiní autoři, pomíjí rozdíly mezi různými typy ložiskových změn v placentě (např. intervilózním fibrinem a infarktem). Zdá se, že nejdůležitějším patofyziologickým následkem těchto změn je vyřazení části placenty z funkce a podrobnější rozlišení pro zcela hrubý přehled placentární problematiky nemá větší klinický význam (13).
VYŠETŘENÍ PLACENTY DVOJČAT
Může jít o dvě placenty (gemini bichoriati biamniati), které mohou být zcela oddělené nebo naléhající na sebe, nebo o jednu placentu (gemini monochoriati biamniati nebo gemini monochoriati monoamniati). Na dvojčetnou graviditu se dvěma placentami lze beze zbytku transponovat výše uvedený text. Monochoriální dvojčata mají ještě další specifika, která jsou dána společným cévním řečištěm placenty s fyziologickou přítomností cévních spojek mezi řečišti obou plodů. Spojky mohou být arterio-arteriální, veno-venózní i arterio-venózní. První dvě možnosti spojek nepředstavují větší problém, protože jde o spojky mezi řečišti se stejným tlakem. Arterio-venózní spojky vypadají tak, že z tepny od jednoho pupečníku se cévy větví do kmenového klku a dalších drobných klků, po návratu zpět jsou však žílou odvedeny ke druhému pupečníku. Pokud jde o spojky na větších cévách bez kompenzace jinde, dochází ke vzniku twin-to-twin transfusního syndromu. V klasické chronické variantě je donor drobný anemický a recipient větší, překrvený. Podobný je i histologický nález: část placenty donora je tvořena klky s drobnými cévami a převažujícím stromatem; část náležející recipientovi tvoří klky se široce dilatovanými cévami. Kromě klasické chronické varianty může při některých perinatálních komplikacích při náhlém přerušení cirkulace v jednom z řečišť dojít k akutnímu twin-to-twin transfusnímu syndromu. Následky jsou často fatální pro oba plody, histologický nález bývá spíše menšího rozsahu než u chronického syndromu (3). V diferenciální diagnóze twin-to-twin transfusního syndromu je selektivní intrauterinní růstová retardace. Může se vyskytovat u dvojčat se dvěma placentami, závažnější důsledky však má u monochoriálních placent. Diferenciálně diagnostickým znakem je to, že část placenty náležející plodu s intrauterinní růstovou retardací je významně menšího objemu než zbývající část placenty. Histologicky většinou v menší placentě nacházíme výraznější kompenzatorní hypermaturační změny (14).
VYŠETŘENÍ DĚLOHY PO PORODU
V zásadě jsou nejdůležitějšími důvody pro hysterektomii po porodu akrétní placenta nebo některé komplikace spojené se subinvolucí cév placentárního lůžka.
Akrétní placenta je zapříčiněna poruchou endometria v místě implantace, což je příčinou následného chybění deciduální tkáně mezi choriovými klky a myometriem. Predisponujícími lokalitami jsou jizvy po předchozím císařském řezu, vrozené malformace dělohy apod. (3) (obr. 6).
Obr. 6. <b>Placenta accreta</b>. Hysterektomie těsně po porodu pro akrétní placentu, pacientka 40 let, stav po těžké endometritidě v minulosti. <b>A</b>: naprosté chybění deciduální tkáně, přímý kontakt choriových klků s myometriem (HE, zvětš. 100x). <b>B</b>: makrofoto. 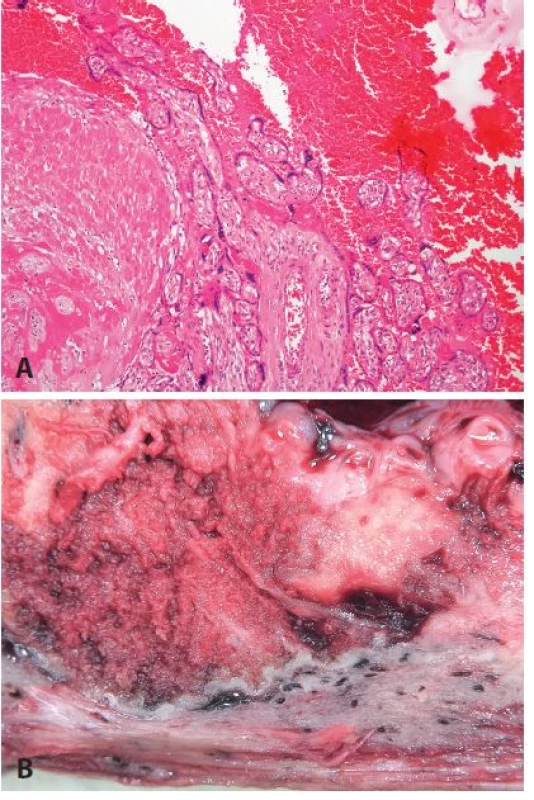
S poruchou involuce placentárních cév se setkáváme nejčastěji v souvislosti s poporodními zánětlivými komplikacemi. Typickým histologickým nálezem jsou spirální arterie místy se zcela zúženým luminem a širokou stěnou, jinde však široce dilatované bez trombóz nebo jen s velmi čerstvými trombózami (5) (obr. 7).
Obr. 7. <b>Subinvoluce cév placentárního lůžka</b>. Hysterektomie 2 týdny po porodu pro puerperální sepsi. Histologicky flegmonózní zánět dělohy s přechodem do parametrií, subinvoluce cév placentárního lůžka (makrofotka z jiného případu s velmi podobnou anamnézou). <b>A, B</b>: různý stupeň involuce spirálních arterií (HE, zvětš. 40x). <b>C</b>: makrofoto patologicky neuzavřené spirální arterie (šipka). 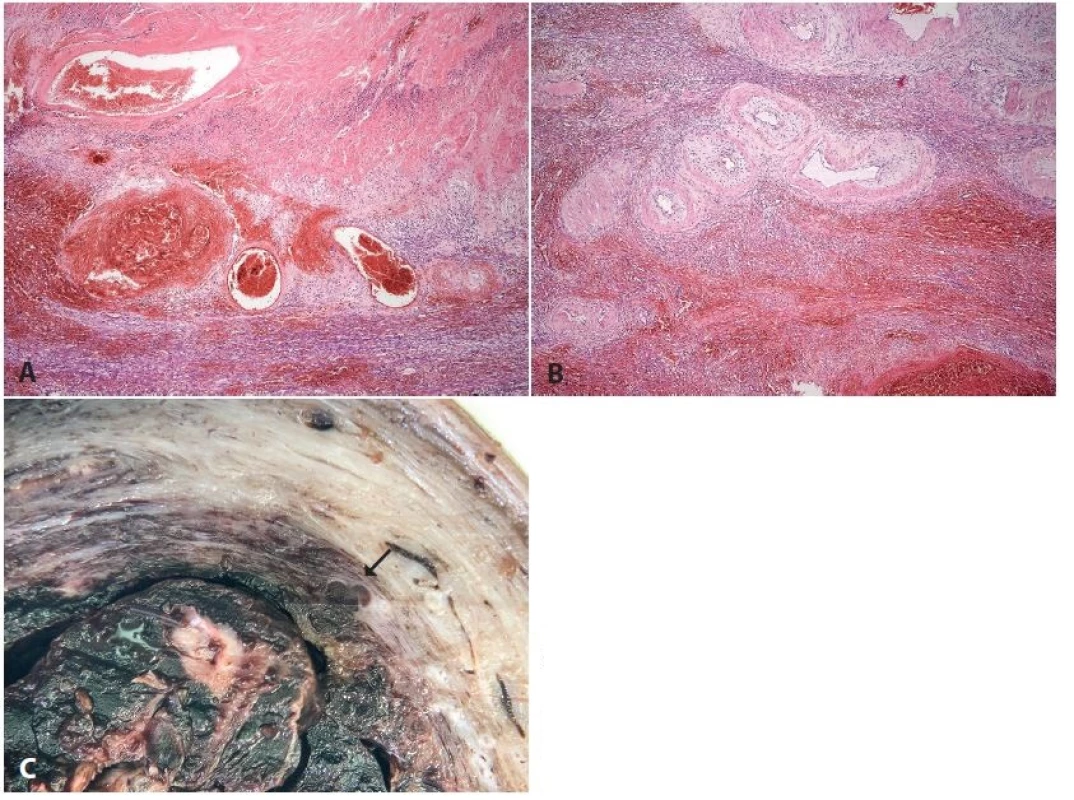
SHRNUTÍ
Vyšetření placenty pomůže vysvětlit řadu perinatálních patologických stavů. Obecně je třeba velmi zdůraznit význam makroskopického popisu placenty, kterému je nutno věnovat maximální pozornost (případně i pořídit makrofotodokumentaci). Pokud je nález nejasný nebo forenzně problematický, je vhodné nejprve problém zkonzultovat s kliniky a pak teprve placentu přikrojit, protože zpětná revize nálezu bývá někdy velmi problematická. Histologické nálezy už lze snadno zkonzultovat s literaturou.
PODĚKOVÁNÍ
Práce vznikla za podpory projektů PRVOUK P37/11 a BBMRI LM2010004. Na kazuistických případech se diagnosticky podíleli ještě MUDr. Eva Šimáková a doc. MUDr. J. Laco, Ph.D. Poděkování dále patří prof. Ryškovi za pomoc s fotodokumentací.
PROHLÁŠENÍ
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
Adresa pro korespondenci:
MUDr. Helena Hornychová
Fingerlandův ústav patologie
Fakultní nemocnice Hradec Králové
Sokolská 581, 50005 Hradec Králové
tel.: 495832238, fax: 495832004
e-mail: hornychovah@lfhk.cuni.cz
Zdroje
1. Roescher AM, Timmer A, Erwich JJ, Bos AF. Placental pathology, perinatal death, neonatal outcome, and neurological development: a systematic review. PLoS One 2014; 9(2): e89419.
2. Benirschke K. Examination of the placenta. Obstet Gynecol 1961; 18 : 309-333.
3. Fox H, Sebire NJ. Pathology of the placenta (3rd ed). Saunders Elsevier; 2007.
4. Redline RW. Placental pathology: a systematic approach with clinical correlations. Placenta 2008; 29 (Suppl A): S86-91.
5. Baergen RN. Manual of pathology of the human placenta (2nd ed). Springer; 2011.
6. Salafia CM, Weigl C, Silberman L. The prevalence and distribution of acute placental inflammation in uncomplicated term pregnancies. Obstet Gynecol 1989; 73(3 Pt 1): 383-389.
7. Redline RW. Clinically and biologically relevant patterns of placental inflammation. Pediatr Dev Pathol 2002; 5(4): 326-328.
8. Kacerovsky M, Musilova I, Andrys C, et al. Prelabor rupture of membranes between 34 and 37 weeks: the intraamniotic inflammatory response and neonatal outcomes. Am J Obstet Gynecol 2014; 210(4): 325.e1-325.e10.
9. Roberts DJ, Celi AC, Riley LE, Onderdonk AB, Boyd TK, Johnson LC, Lieberman E. Acute histologic chorioamnionitis at term: nearly always noninfectious. PLoS One 2012; 7(3): e31819.
10. Blanc WA. Amniotic infection syndrome; pathogenesis, morphology, and significance in circumnatal mortality. Clin Obstet Gynecol 1959; 2 : 705-34.
11. Benirschke K, Kaufmann P, Baergen RN. Pathology of the human placenta (5th ed). Springer; 2006 : 756-761.
12. Salafia CM, Pezzullo JC, Charles AK, et al. Morphometry of the basal plate superficial uteroplacental vasculature in normal midtrimester and at term. Pediatr Dev Pathol 2005; 8(6): 639-646.
13. Turowski G, Berge LN, Helgadottir LB, Jacobsen EM, Roald B. A new, clinically oriented, unifying and simple placental classification system. Placenta 2012; 33(12): 1026-1035.
14. Chang YL, Chang SD, Chao AS, Hsieh PC, Wang CN, Wang TH. Clinical outcome and placental territory ratio of monochorionic twin pregnancies and selective intrauterine growth restriction with different types of umbilical artery Doppler. Prenat Diagn 2009; 29(3): 253-256.
Štítky
Patologie Soudní lékařství Toxikologie
Článek vyšel v časopiseČesko-slovenská patologie

2015 Číslo 2-
Všechny články tohoto čísla
- Budúcnosť diagnostiky endometriálnych karcinómov
- Recept na manažment času: Neflákat se !
- MONITOR aneb nemělo by vám uniknout, že...
- Molekulová patológia endometriálneho karcinómu – prehľad
- Praktické poznámky k vyšetření placenty ve druhém a třetím trimestru gravidity
- EGFR u triple negativních karcinomů prsu: význam proteinové exprese a zvýšeného počtu kopií genu
- Enteropatie podobná celiakii způsobená antihypertenzivní terapií inhibitorem receptoru typu 1 angiotenzinu-II – eprosartanem
- Neobvyklý pľúcny nález masívneho vyplnenia alveolov penovitými makrofágmi pri kongenitálnej epidermolysis bullosa po aspirácii súčastí plodovej vody u novorodenca prežívajúceho 15 dní bez akýchkoľvek príznakov poškodenia dýchacích funkcií
- Mikrovaskulární denzita v lymfomech - hodnocení a klinický význam
- Česko-slovenská patologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Praktické poznámky k vyšetření placenty ve druhém a třetím trimestru gravidity
- Molekulová patológia endometriálneho karcinómu – prehľad
- MONITOR aneb nemělo by vám uniknout, že...
- EGFR u triple negativních karcinomů prsu: význam proteinové exprese a zvýšeného počtu kopií genu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



