-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
klinický doporučený postup
Autoři: I. Satinský 1,2
; E. Havel 3; K. Bezděk 4; I. Hanke 5; M. Káňová 6; P. Kohout 7; J. Maňák 8; V. Maňásek 9; J. Matek 10; F. Novák 11; I. Novák 12; M. Oliverius 13,14; J. Poledník 15; M. Šenkyřík 16; Z. Šerclová 17; P. Tešínský 18; L. Urbánek 19; Z. Zadák 20
Působiště autorů: Mezioborová JIP, Nemocnice Havířov 1; Ústav ošetřovatelství, Fakulta veřejných politik, Slezská univerzita, Opava 2; Chirurgická klinika, Fakultní nemocnice Hradec Králové 3; Anesteziologicko-resuscitační oddělení a Komplexní onkologické centrum, Nemocnice Nový Jičín 4; Kardiochirurgická klinika, Fakultní nemocnice Hradec Králové 5; Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Ostrava 6; Interní oddělení, Fakultní Thomayerova nemocnice Praha 7; III. interní gerontologickometabolická klinika, Fakultní nemocnice Hradec Králové 8; Onkologické oddělení, Komplexní onkologické centrum, Nemocnice Nový Jičín 9; I. chirurgická klinika, Praha 10; IV. interní klinika, Všeobecná fakultní nemocnice Praha 11; I. interní klinika, Fakultní nemocnice Plzeň 12; Chirurgická klinika 3. Lékařské fakulty Univerzity Karlovy Fakultní nemocnice Královské Vinohrady 13; Centrum kardiovaskulární a transplantační chirurgie Brno 14; Chirurgické oddělení, Nemocnice Vyškov 15; Interní gastroenterologická klinika, Fakultní nemocnice Brno 16; Chirurgické oddělení, Nemocnice Hořovice 17; II. interní klinika, Fakultní nemocnice Královské Vinohrady 18; I. chirurgická klinika, Fakultní nemocnice U svaté Anny, Brno 19; Centrum pro výzkum a vývoj, Fakultní nemocnice Hradec Králové 20
Vyšlo v časopise: Rozhl. Chir., 2018, roč. 97, č. 10, s. 1-9.
Kategorie: Příloha
ÚVOD
Malnutrice je u chirurgického pacienta významným negativním faktorem, který má vliv na pooperační morbiditu i letalitu. Je jevem poměrně častým zvláště u onkochirurgických pacientů, u seniorů a u pacientů s chronickým onemocněním. Podvýživa je většinou snadno detekovatelná jednoduchými prostředky. Málokterá oblast léčebné intervence je zatížena tolika protichůdnými názory jako umělá nutriční podpora. Provedení kvalitních studií v nutriční podpoře někdy ani z etických důvodů není možné, a tak jsou často výsledky studií aplikovány v praxi na odlišnou populaci nemocných. Někdy i jediná studie změní zcela zažitou praxi nutriční intervence. Doporučení odborných společností jsou přehledem současných poznatků v dané oblasti a snahou jednoduše postulovat vhodné postupy pro klinickou praxi. V širším pojetí doporučení podávají kritický rozbor studií, které vytvářely úroveň důkazů.
Výbor Společnosti klinické výživy a intenzivní metabolické péče se na svém XXXIII. kongresu v Hradci Králové v březnu 2017 rozhodl vytvořit doporučení pro konkrétní skupiny pacientů. Pracovní skupina vytvářející doporučení pro chirurgického pacienta využila recentního doporučení Výživa v chirurgii – dokumentu ESPEN (European Society for Parenteral and Enteral Nutrition) z roku 2017 [1]. Členové pracovní skupiny na začátku zcela pragmaticky vycházeli z předpokladu, že český chirurgický pacient a jeho léčba se nijak neliší od evropského nemocného, na kterého cílilo doporučení ESPEN. S jedinou pochybností a tou je důsledná nutriční péče napříč všemi obory, které se o nemocného v průběhu nemoci někdy i dlouhodobě před operačním výkonem starají. Text všech jednotlivých 37 doporučení ESPEN byl beze zbytku převzat. Na pracovním setkání a několikaměsíční vzájemnou elektronickou komunikací byl formulován komentář k některým tezím. Závěrečnou fází tvorby bylo elektronické hlasování všech členů pracovní skupiny, kterým byl vyjádřen konsenzus nad jednotlivými doporučeními.
Jako s každým doporučením v medicíně je potřeba pracovat i s tímto výsledným textem kriticky. Žádné doporučení nemůže pokrýt každého jednotlivého pacienta v každé konkrétní situaci. Doporučení vychází ze zjištěných statistických dat klinických studií. Při biologické variabilitě bude vždy nutno v řešení individuální situace zhodnotit sílu doporučení a konkrétní patofyziologickou situaci pacienta. Doporučení jsou zakotvenav čase, ve kterém vznikla. Je proto přirozené, že některé teze, zvláště ty, které už v době svého vzniku jsou spojeny s kontroverzemi a s menší silou důkazů, jsou po určitém čase zásadně změněny, někdy i negovány.
Předkládané doporučení je tedy potřebné brát jako určité východisko pro náš léčebný plán a cíl. Vždy bude potřebné k těmto obecným tezím přiřadit určitého pacienta a tak případně individualizovat zvolený postup.
Význam nutrice pro chirurgického pacienta
Péče o výživu je povinnou součástí léčby chirurgického pacienta. Malnutrice je spojena s větším rizikem infekčních komplikací a letality po chirurgickém výkonu. Cílem nutriční péče je léčba malnutrice, prevence malnutrice, případně normalizace reaktivity organismu formou krátkodobé předoperační nutriční přípravy. Chirurgickému pacientovi je potřeba zajistit i dlouhodobou nutriční péči, pokud je indikována.
Na vývoji malnutrice chirurgického pacienta se podílejí vlastní nemoc, omezení příjmu jídla kolem operačního výkonu, proteinový katabolismus a nechutenství v důsledku pooperační zánětové reakce.
Stupeň pooperační systémové zánětové reakce organismu závisí na velikosti operačního traumatu. Zánětová reakce má složku oběhovou, metabolickou a imunologickou. Velké operační trauma vede k přesunu tekutin mezi intravaskulárním a intersticiálním prostorem vlivem zvýšené kapilární propustnosti a spolu s případným přímým peroperačním hmožděním střeva je příčinou intestinálního otoku. Velký přesun tekutin je spojen s prodloužením periody pooperační střevní paralýzy. Metabolická složka reakce na operační trauma spočívá ve zvýšení klidového energetického výdeje a zvýšení proteinového katabolismu. Ztráta bílkovin je nejvyšší v prvním týdnu, ale protrahovaný, byť slabý katabolismus spolu s malým příjmem bílkovin v řádu několika týdnů až měsíců může vést k fatální proteinové devastaci organismu s důsledkem úmrtí na infekční komplikace. V tomto směru jsou ohroženi zejména pacienti staří a chronicky nemocní. Imunologickou složkou operačního traumatu je imunoparalýza s náchylností k infekčním komplikacím vlivem současně probíhající systémové prozánětové a kompenzační protizánětové reakce.
Základem předoperačního vyšetření je zhodnocení nutričního stavu a kardiopulmonální rezervy. Plánovaný operační výkon musí zohledňovat výchozí stav funkční rezervy, reaktivitu organismu a předpokládanou intenzitu zánětové pooperační reakce. Významně malnutriční pacienti inklinují k hypodynamické formě sepse (hypotermie, somnolence, leukopenie, poruchy tvorby hnisu a hojení) s projevy postupného pooperačního chátrání s důsledkem smrti. Nutriční stav je hodnocen povinným předoperačním stanovením nutričního rizika. Kardiopulmonální rezerva se hodnotí podle tolerované námahy v běžném životě (rychlá chůze, práce na zahradě, chůze do schodů alespoň dvě patra bez vyčerpání apod.).
Nutričními intervencemi kolem operace jsou:
- Dlouhodobá komplexní intervence nutričně rizikových pacientů s odložitelným výkonem v podobě nutriční podpory a pohybové rehabilitace v délce minimálně 4 týdnů. Intervence vede ke zvýšení proteinové hmoty organismu a funkční kardiopulmonální rezervy.
- Krátkodobá nutriční podpora v délce 7–14 dnů u nutričně rizikových pacientů před velkou operací (typicky pro nádor). Intervence nevede ke zvýšení proteinové hmoty organismu, ale koriguje depleci minerálů, vitaminů, stopových prvků, ovlivňuje hypometabolismus a zlepšuje pooperační reaktivitu organismu.
- Pooperační nutriční podpora nutričně rizikových pacientů s cílem podpoření proteosyntézy a minimalizace dlouhodobé ztráty endogenního proteinu.
- Dlouhodobé nutriční monitorování a péče, pokud u pacienta přetrvává riziko vzniku malnutrice nebo zhoršení již existují poruchy výživy.
Moderním způsobem perioperační péče je ERAS (Enhanced Recovery After Surgery). Jde o soubor postupů v péči o pacienta kolem operace tak, aby operační trauma bylo minimalizováno. Z metabolického pohledu jde o přístup, který zmírňuje pooperační inzulinorezistenci, klade důraz na kontrolu horní hranice glykémie (do 10 mmol/l) a umožňuje minimalizovat interval přerušení příjmu jídla před a po operaci. V kombinaci s časnou pohybovou rehabilitací tak dochází k významnému šetření tělesného proteinu. Předoperační přípravu a pooperační péči je třeba přizpůsobit konkrétnímu stavu organismu, plánovanému výkonu a vlastnímu průběhu operace do podoby individualizovaného léčebného balíčku. Tím je dán důraz na řešení konkrétní patofyziologické situace a ne na slepou aplikaci obecných doporučení.
Minimalizace periody hladovění a proteinokalorického deficitu okolo operace vyžaduje pečlivé trvalé sledování nutriční péče s včasnou reakcí, která spočívá v modifikaci diety, podávání dietních přídavků a sippingu případně v aplikaci enterální nebo dokonce parenterální výživy. V indikovaných případech nutričního rizika je třeba již peroperačně připravit cestu pro enterální formu výživy (zavedení nasojejunální sondy, provedení chirurgické nutriční jejunostomie) plánovaně.
METODA
Pracovní skupina byla sestavena z chirurgů, internistů, anesteziologů, tým doplnil onkolog. Celkový počet členů byl 17. Úkolem pracovní skupiny bylo posoudit znění jednotlivých doporučení ESPEN z roku 2017. Dále pracovní skupina na setkání dne 28. 6. 2017 v Praze diskutovala text komentářů k doporučením. Vycházela z původních komentářů pracovní skupiny ESPEN, ale výsledný text komentářů měl za úkol být stručnější, věcnější a měl reflektovat české zkušenosti. Byla zachována struktura doporučení ve formě PICO, jak je používána pro tvorbu doporučení [2].
Od června do prosince 2017 probíhala elektronickým způsobem finální úprava textu a komentářů. Samotné hlasování proběhlo elektronicky v lednu 2018 a hlasující se vyjadřovali ke každému jednotlivému doporučení. Hlasování bylo anonymní a zúčastnili se všichni členové pracovní skupiny. Hlasování bylo zpracováno počítačově a graficky – k procentuálním výsledkům hlasování byla přiřazena síla shody (silná shoda, shoda, většinový souhlas, bez souhlasu) (Tab. 1).
Tab. 1. Klasifikace síly shody
Tab. 1: Classification of the strenght of consensus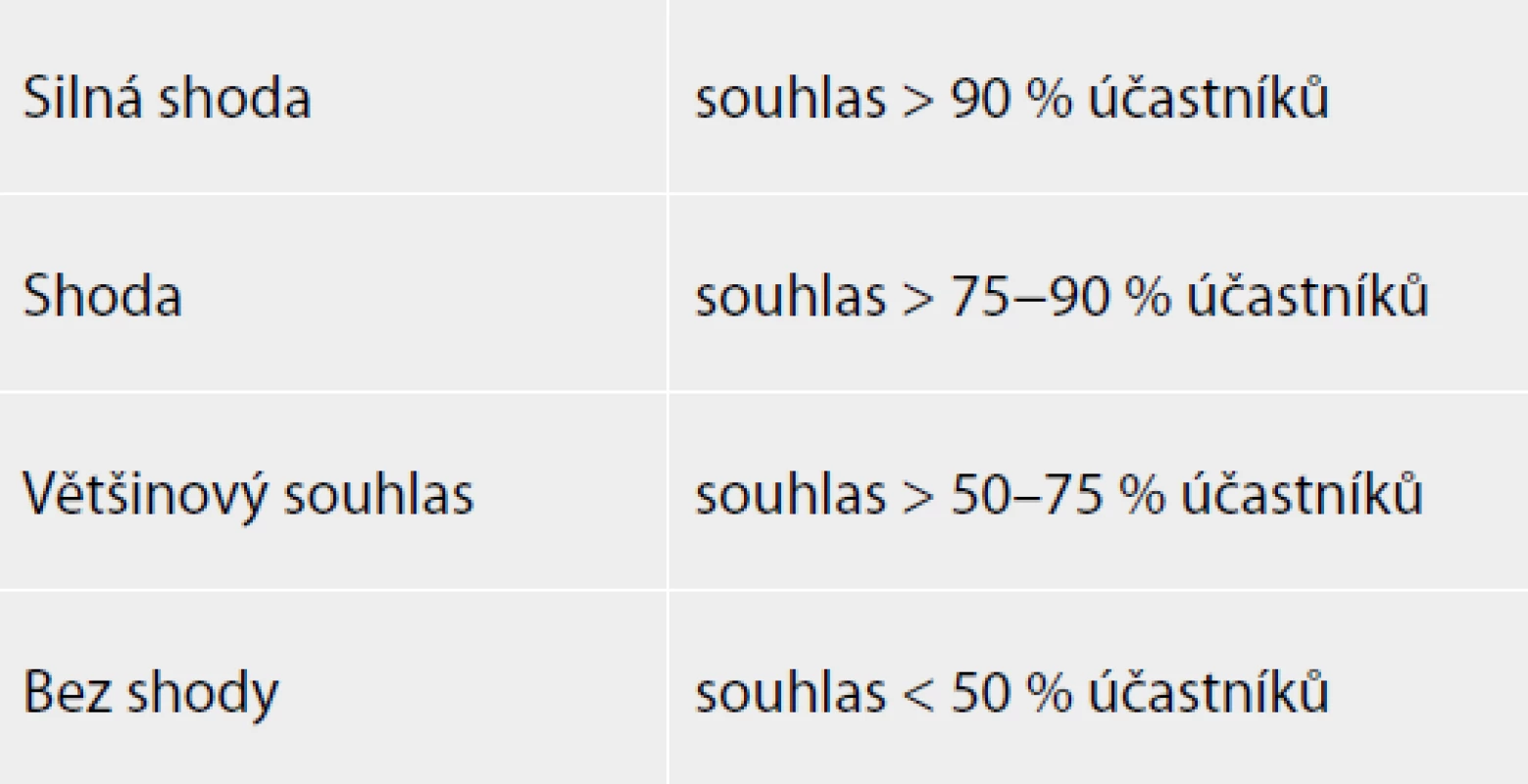
Poznámka: Upraveno dle metodologie Německé asociace vědeckých lékařských společností (AWMF) [7] VÝSLEDKY
Základní doporučení
Doporučení 1:
U většiny pacientů je hladovění od půlnoci před plánovaným výkonem zbytečné. Pacienti před plánovaným chirurgickým výkonem, u kterého není zvýšené riziko aspirace, popíjejí čiré tekutiny do 2 hodin před anestezií. Jíst tuhou stravu je povoleno do 6 hodin před anestezií.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Nejsou důkazy o tom, že by pacient popíjející do 2 hodin před plánovanou operací byl více ohrožen rizikem aspirace. Na tuto skutečnost reaguje i dokument ČSARIM Doporučení pro omezování příjmu tekutin a stravy před anesteziologickou péčí (2011). Čirými tekutinami jsou např.: kohoutková voda, minerální vody, čaj, ovocné šťávy bez dužiny. Výjimkou jsou pacienti s již známým zpomaleným vyprazdňováním žaludku v anamnéze nebo s ezofagogastrickým refluxem.
Doporučení 2:
Místo nočního žíznění před operací je doporučeno popíjet sacharidové roztoky ke snížení perioperačního dyskomfortu (včetně úzkosti) (A). U větších chirurgických operací je vhodné zvážit předoperační podávání cukerných roztoků ke snížení pooperační inzulinové rezistence a pro zkrácení doby hospitalizace (B).
Stupeň doporučení ESPEN: A/B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Obvykle podávaný objem tekutin (800 ml během noci a 400 ml do 2 hodin před operací) nezvyšuje riziko aspirace. Nejčastěji je používán 12,5% roztok maltodextrinu, mohou ale být použity i ovocné šťávy. Pití slazených tekutin může mít pozitivní vliv na pooperační nauzeu a zvracení. Proběhly kontrolované randomizované studie, které zkoumaly vliv předoperačně podávaných tekutin obohacených glutaminem, antioxidanty nebo extraktem ze zeleného čaje. Výsledkem bylo snížení zánětlivé odpovědi organismu na stres. Slazené tekutiny by neměly být podávány u těžkých diabetiků, zvláště s poruchou vyprazdňování žaludku.
Doporučení 3:
Je obecným doporučením pokračovat v perorálním příjmu po operaci prakticky bez přerušení.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 4:
Je vhodné přizpůsobit perorální příjem individuální toleranci pacienta a typu chirurgického výkonu se zvláštní pozorností na starší pacienty.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 5:
U většiny pacientů je vhodné zahájit perorální příjem čirými tekutinami během několika hodin po operaci.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Časné pooperační zahájení perorálního příjmu je možné po většině chirurgických zákroků a není spojeno s větším rizikem střevních dehiscencí. Významně snižuje počet komplikací ve srovnání s tradičním postupem, který oddaloval zahájení perorálního příjmu. Časné zahájení perorální výživy vede k výraznému pozitivnímu vlivu na pooperační letalitu, četnost dehiscencí anastomóz a na délku hospitalizace. Včasné zahájení perorálního příjmu patří ke klíčovým kapitolám koncepce Enhanced Recovery After Surgery (ERAS). Po kolorektálních operacích je provádění snadné a bezpečné, ale je možné i po gastrektomiích při vynechání nazojejunální sondy. Konkrétní množství a druh diety musí být přizpůsoben gastrointestinálním funkcím a individuální toleranci pacientem.
Indikace k nutriční léčbě
Doporučení 6:
Je doporučeno zhodnotit nutriční stav před a po větší operaci.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 7:
Perioperační nutriční terapie je indikována u pacientů s malnutricí a u těch, kteří jsou v nutričním riziku. Perioperační nutriční terapie by měla být zahájena také v případě, kdy se předpokládá u pacienta nemožnost jíst po dobu více než 5 dnů po operaci. Je také indikována u pacientů, u kterých se předpokládá nedostatečný perorální příjem a kteří nejsou schopni přijmout více než 50 % doporučeného příjmu po dobu delší než 7 dní. V těchto případech je doporučeno bez prodlení zahájit nutriční terapii (s preferencí enterálního příjmu použitím orálních nutričních suplementů nebo použitím sondové výživy).
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Je zřejmé, že nutriční stav ovlivňuje pooperační morbiditu a letalitu. V předoperačním období je indikací k nutriční podpoře prevence a léčba malnutrice. Nedostatečný perorální příjem delší než dva týdny je spojen s vyšší letalitou. Při nemoci jsou obvyklé požadavky na pokrytí energetických potřeb 25–30 kcal/kg a na dodávku proteinů 1,2–1,5 g/kg ideální hmotnosti. Ideální hmotnost je vztažena k BMI 25. Podvýživa se často vyskytuje u onkochirurgických pacientů a u pacientů s chronickým selháváním orgánů. Vede ke zvýšenému počtu komplikací, ke zvýšenému počtu úmrtí i k prodloužené délce hospitalizace. V posuzování nutričního stavu během celého perioperačního období hraje důležitou roli nutriční terapeut. Je kvalifikován k přesnému zhodnocení nutričního rizika s následným doporučením adekvátní nutriční intervence. Enterální způsob nutriční terapie by měl být vždy preferován, kromě těchto kontraindikací:
- střevní neprůchodnost nebo ileus
- těžký šokový stav
- střevní ischemie
- střevní píštěl s velkou produkcí
- výrazné krvácení v gastrointestinálním traktu
Je doporučeno zahájit enterální výživu časně – do 24 hodin.
Doporučení 8:
Pokud nelze dosáhnout energetické a nutriční cíle perorálním nebo enterálním příjmem (méně než 50 % kalorického cíle) po dobu delší než 7 dní, je doporučeno kombinovat enterální výživu s parenterální výživou (dobrá klinická zkušenost). Parenterální výživa by měla být zahájena co nejdříve, pokud je indikována, a pokud je enterální výživa kontraindikována jako u střevní obstrukce (A).
Stupeň doporučení ESPEN: dobrá klinická zkušenost/A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: U chirurgických pacientů je parenterální výživa vhodná v případech, kdy pacient je malnutriční a enterální výživa u něj není možná nebo není tolerovaná. Stejně vhodná je u pacientů, u kterých pooperační komplikace zhoršují gastrointestinální funkce a pacienti tak nejsou schopni tolerovat a absorbovat adekvátní množství perorální nebo sondové výživy nejméně 7 dní. Efekt parenterální výživy ve srovnání s enterální výživou zůstává kontroverzní. Není patrný rozdíl v smrtnosti, počtu infekčních komplikací a v délce hospitalizace v obou skupinách. Není jasné, zda případné nasazení parenterální výživy má být co nejdříve nebo 4. den nebo až 7. den po nasazení enterální výživy.
Doporučení 9:
Trojkomorové vaky parenterální výživy (all-in-one) nebo vaky připravované v lékárně by měly být preferovány před systémem mnoha láhví (multibottle system).
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 10:
Pro zajištění účinné nutriční péče je doporučena existence standardního operačního protokolu pro nutriční podporu.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (94% souhlas)
Komentář: U dlouhodobé úplné parenterální výživy je nezbytné zvážit adekvátní náhradu mikronutrientů. Při detekci malnutrice, při monitorování stavu výživy a pro případné indikace a korekce nutriční péče hrají nezastupitelnou úlohu nutriční terapeuti.
Doporučení 11:
Parenterální suplementace glutaminu může být zvážena u pacientů, kteří nemohou být adekvátně živeni enterálně, a proto vyžadují pouze parenterální výživu.
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: shoda (88% souhlas)
Komentář: Neexistuje žádný přesvědčivý důkaz pro doporučení podávat parenterálně glutamin. Na základě kontroverzních výsledků studií nebylo pro chirurgické pacienty v roce 2009 vydáno žádné doporučení ze strany ESPEN. Většina nekomplikovaných chirurgických pacientů (zvláště po plánovaných kolorektálních operacích) není kandidáty výlučného podávání parenterální výživy, a proto žádné silné doporučení pro parenterálně živené chirurgické pacienty není v současnosti oprávněné. Nyní nejsou dostupná data, která by dokazovala pozitivní vliv parenterálně podávaného glutaminu v kombinaci s orální/enterální výživou. Existuje omezený počet dat o perorálním podávání glutaminu jako jediném suplementu. Podobná situace je s podáváním argininu. V současnosti neexistuje žádné jasné doporučení pro parenterální nebo enterální suplementaci argininu jako jednotlivé substance.
Doporučení 12:
Pooperační parenterální výživa včetně omega-3 mastných kyselin by měla být zvážena pouze u pacientů, kteří nemohou být adekvátně živeni enterálně, a proto vyžadují parenterální výživu.
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Parenterální podávání omega-3 mastných kyselin u chirurgických pacientů vedlo k významnému zlepšení, co se týká pooperačního výskytu infekčních komplikací a délky hospitalizace. Existují ale metodologické nesrovnalosti v pojetí a definici infekčních komplikací a délky hospitalizace. Proto pracovní skupina ESPEN v roce 2017 zvolila omezený stupeň doporučení B.
Doporučení 13:
Perioperační, nebo alespoň pooperační podávání speciálních formulí obohacených imunonutrienty (arginin, omega-3 mastné kyseliny, ribonukleotidy) by mělo být aplikováno u malnutričních pacientů podstupujících velký onkochirurgický výkon. Pokud se jedná výlučně o podávání pouze v předoperačním období, neexistuje v současnosti jasný důkaz pro podávání těchto formulí obohacených imunonutrienty oproti standardním orálním nutričním suplementům (ONS).
Stupeň doporučení ESPEN: B/0
Konsenzus SKVIMP: silná shoda (94% souhlas)
Komentář: Existuje velký počet studií s použitím imunomodulačních ONS nebo sondové výživy obsahující arginin, omega-3 mastné kyseliny a ribonukleotidy s nebo bez glutaminu. Tyto studie vykazují při perioperačním podávání těchto formulí snížení počtu pooperačních komplikací a zkrácení doby hospitalizace. Guidelines ASPEN z roku 2009 silně doporučují tyto přípravky pro malnutriční onkochirurgické pacienty [3]. Francouzské doporučení je určeno pro pacienty s plánovaným výkonem na zažívacím traktu aplikací předoperační „farmakoterapie“ po dobu 5–7 dnů bez ohledu, zda jsou malnutriční nebo nikoli [4]. Guidelines ESPEN z roku 2016 dávají silné doporučení pro onkologické pacienty podstupující resekční výkon na horním zažívacím traktu [5]. Avšak metodologické rozbory těchto studií a jejich metaanalýz vedou k rezervovanému přístupu pro silné doporučení pro obecné používání imunomodulačních formulí. Je to díky heterogenitě jednotlivých studií včetně rozdílných údobí aplikace a nedostatku homogenních kritérií pro definici komplikací a propuštění z nemocnice. Velká část studií kolem roku 2000 prokazovala, že pre a perioperační podávání ONS s imunonutrienty po dobu 5–7 dnů snížilo pooperační morbiditu a délku hospitalizace po velkých břišních onkochirurgických operacích, zvláště u malnutričních pacientů. Podávání imunonutrientů bylo zařazeno i do doporučení ERAS. Existují studie, které zaznamenaly benefit pro pacienty s karcinomem hlavy a krku, nebo pro pacienty po traumatech a popáleninách.
Doporučení 14
U pacientů před velkým chirurgickým výkonem s vysokým nutričním rizikem je doporučeno předoperačně podávat nutriční léčbu dokonce i v případě, že operace, včetně operace pro nádor, bude odložena (A). Přiměřené období aplikace je 7–14 dní (0).
Stupeň doporučení ESPEN: A/0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 15:
Kdykoliv je to možné, je preferován perorální/enterální způsob podávání.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Malnutrice je u chirurgického pacienta významným negativním faktorem. Vysoké nutriční riziko je u chirurgických pacientů definováno jako přítomnost přinejmenším jednoho z následujících kritérií (pracovní skupina ESPEN, 2006):
- ztráta hmotnosti >10–15 % během 6 měsíců
- BMI < 18,5 kg/m2
- SGA stupeň C nebo NRS ≥5
- sérová hladina albuminu ≤30 g/l (bez přítomnosti jaterního nebo ledvinného selhávání)
Tyto parametry odrážejí podvýživu stejně jako katabolismus spojený s nemocí. Pracovní skupina ESPEN souhlasí, že hypoalbuminemie je jasný chirurgický rizikový faktor, který ale spíše ukazuje na katabolismus spojený s nemocí a na závažnost onemocnění než na malnutrici samotnou. Konsenzuální stanovisko ESPEN (2015) upřesňuje ztrátu hmotnosti jako kritérium malnutrice:
- ztráta hmotnosti >10 bez určení délky období
- ztráta hmotnosti >5 % během 3 měsíců
Je kdykoliv možné kombinovat perorální výživu s parenterální výživou v situacích, kdy je potřeba dosáhnout energetické cíle a příjem orální cestou je limitován (např. stenózou horního zažívacího traktu). Parenterální výživa by měla být navyšována postupně při laboratorním a kardiálním monitorování s přiměřenou náhradou draslíku, hořčíku, fosfátu a thiaminu ve snaze vyhnout se refeeding syndromu u těžce malnutričních pacientů.
Indikace perorální předoperační nutriční přípravy
Doporučení 16
Pokud pacienti nejsou schopni pokrýt své energetické potřeby běžnou stravou, je v předoperačním období doporučeno podávat těmto pacientům orální nutriční suplementa (ONS) nezávisle na jejich nutričním stavu.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 17:
U všech malnutričních onkologických a vysoce rizikových pacientů je před větším chirurgickým výkonem doporučeno předoperační podávání orálních nutričních doplňků (ONS). Obzvláště rizikovou skupinou jsou starší lidé se sarkopenií.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 18:
Imunomodulační orální nutriční doplňky (ONS) obsahující arginin, omega-3 mastné kyseliny a nukleotidy jsou preferovány (0) a mají být podávány 5 až 7 dní před operací (dobrá klinická zkušenost).
Stupeň doporučení ESPEN: 0/ dobrá klinická zkušenost
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 19:
Předoperační enterální výživa nebo orální nutriční doplňky (ONS) by měly být přednostně podávány ještě před přijetím do nemocnice, aby se předešlo zbytečné hospitalizaci a snížilo se tak riziko nozokomiálních nákaz.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Orální nutriční suplementa by měla zahrnovat standardní plně vyvážené přípravky, které nejsou specifické pro dané onemocnění. Mohou být využita jako výhradní zdroj výživy. Protože mnoho pacientů není schopno naplnit energetické požadavky příjmem vlastní stravy, je vhodné podpořit pacienty v užívání těchto standardních přípravků v předoperačním období nezávisle na jejich nutričním stavu. Pro motivaci pacientů je vhodné je informovat o potenciálních výhodách ONS. Pro samotné užívání imunomodulačních přípravků v předoperačním období neexistuje v současnosti jasný důkaz.
Doporučení 20:
Předoperační parenterální výživa má být podávána pouze pacientům s malnutricí nebo s vysokým nutričním rizikem, u kterých energetické požadavky nemohou být pokryty enterálně (A). Je doporučeno podávání 7–14 dnů (0).
Stupeň doporučení ESPEN: A/0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Pozitivní vliv předoperačního podávání parenterální výživy je patrný pouze u pacientů s těžkou malnutricí (hmotnostní úbytek >15 %) před velkým výkonem na zažívacím traktu. Analýza databáze Cochrane potvrdila významné snížení komplikací z 45 % na 28 % právě u pacientů podstupujících gastrointestinální operaci s předoperační parenterální výživou [6] (1++). Neexistují studie srovnávající předoperační podávání parenterální výživy 7 dnů a podávání 10–14 dnů. Předoperační nutriční příprava včetně parenterální je realizovatelná v domácím prostředí.
Pooperační výživa
Doporučení 21:
Časná sondová enterální výživa (během 24 hodin) má být podávána pacientům, u kterých nelze zahájit časný perorální příjem a u kterých se předpokládá, že perorální příjem bude nedostatečný (méně než 50 %) více než 7 dní. Zvlášť rizikoví jsou pacienti:
- podstupující větší výkon na hlavě a krku nebo na zažívacím traktu pro nádor
- s těžkým úrazem zahrnujícím poranění mozku
- se zřejmou malnutricí v době výkonu
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Výsledky studií ukazují, že je bezpečné podávat výživu perorálně i po resekčních výkonech na žaludku (včetně gastrektomie) nebo po totálních laryngektomiích. Pacienti po velkých výkonech na hlavě a krku nebo pacienti po onkochirurgických výkonech na horním zažívacím traktu (včetně pankreatu) jsou obvykle již před operací malnutriční a mají vyšší riziko rozvoje septických komplikací. Pooperační perorální příjem ale často vázne díky otoku, obstrukci nebo poruše vyprazdňování žaludku. V takové situaci je pak problémem naplnit nutriční požadavky a právě sondová výživa je prostředkem k dosažení adekvátního příjmu živin.
Doporučení 22:
U většiny pacientů je plně dostačující standardní polymerní výživa. Kuchyňská mixovaná strava pro sondovou výživu není všeobecně doporučena pro technické problémy se srážením v sondě a pro riziko infekce.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Většina pacientů může být živena standardními přípravky. Dokonce ani v případech nazojejunální sondové výživy není nutná oligomerní výživa. Kuchyňské mixované výživy jsou nutričně nevyvážené, mají krátkou dobu trvanlivosti a nesou s sebou infekční riziko z možné kontaminace různými mikroorganismy. Také mají vysoké riziko srážení se v sondě. Toto riziko dané vysokou viskozitou může být sníženo, pokud bude obsah energie kolem 1 kcal/ml a pokud standardní enterální složení bude na mléčném základě. Doma připravované výživy mohou být zvažovány v individuálních případech, kdy jsou připravovány doma pro jednotlivce a kdy je riziko kontaminace menší než při přípravě v institucích, které připravují dietu pro více klientů. Nevýhodou kuchyňsky mixované výživy je neplnohodnotné složení.
Doporučení 23:
U všech kandidátů sondové výživy podstupujících velký chirurgický výkon na horním gastrointestinálním traktu nebo na pankreatu by mělo být zváženo zavedení nasojejunální sondy nebo založení nutriční jejunostomie se zvláštním důrazem na malnutriční pacienty.
Stupeň doporučení ESPEN: B
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 24:
Pokud je indikována sondová výživa, má být zahájena do 24 hodin po výkonu.
Stupeň doporučení ESPEN: A
Konsenzus SKVIMP: shoda (88% souhlas)
Doporučení 25:
Je doporučeno začít aplikovat sondovou výživu pomalou rychlostí (např. 10 ml/hod., maximálně 20 ml/hod.) a navyšovat rychlost opatrně a individuálně vzhledem k omezené střevní toleranci. Doba potřebná k dosažení cílového příjmu může být velmi rozdílná a bývá 5 až 7 dnů.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (94% souhlas)
Doporučení 26:
Pokud je nutná dlouhodobá sondová výživa (více než 4 týdny), např. u těžkých poranění hlavy, je doporučeno perkutánní zavedení sondy (např. perkutánní endoskopická gastrostomie – PEG).
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: shoda (88% souhlas)
Komentář: Mnoho studií ukázalo výhody i snadnost zavedení výživové sondy distálně od anastomózy. Nejčastějším způsobem aplikace je nazojejunální sonda nebo peroperačně založená nutritivní jejunostomie. Některými autory je rutinní založení nutritivní jejunostomie považováno za léčbu nadbytečnou a navrhují ji pouze u vysoce rizikových pacientů. Některé metaanalýzy nepřinesly jasný klinický rozdíl mezi použitím nutritivní jejunostomie a parenterálního přístupu. Protože nazojejunální nebo nazoduodenální sondy bývají spojeny s časnou dislokací, pracovní skupina ESPEN (2017) preferuje založení nutritivní jejunostomie před nazojejunální nebo nazoduodenální sondou. Perkutánní endoskopická gastrostomie nebo chirurgicky založená gastrostomie by měla být zvažována u pacientů indikovaných k dlouhodobé enterální výživě, u kterých není indikován jiný chirurgický výkon. Vazopresorická podpora není kontraindikací k podávání enterální výživy.
Doporučení 27:
U pacientů, kteří perioperačně měli nutriční terapii a nadále nejsou schopni pokrýt své energetické požadavky perorálním příjmem, je doporučeno pravidelné hodnocení nutričního stavu během hospitalizace. V indikovaných případech je potřeba zajistit pokračování nutriční terapie po propuštění z nemocnice včetně kvalifikovaného dietního doporučení.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Navzdory předoperační nutriční terapii dochází u řady pacientů v důsledku pooperačních komplikací k dalšímu zhoršování stavu výživy. Někdy je příčinou dlouhodobý neadekvátní perorální příjem. V posuzování nutričního stavu během celého perioperačního období hraje důležitou roli nutriční terapeut. Je kvalifikován k přesnému zhodnocení nutričního rizika s následným doporučením adekvátní nutriční intervence. Jednoduchým nástrojem pro sledování nutričního stavu je sledování BMI. Hodnota BMI ale není schopna zachytit změny v tělesném složení u neměnných hodnot BMI. Vhodnou neinvazivní metodou je bioelektrická impedanční analýza (BIA) použitelná i u ambulantních pacientů. Vhodné je provést první měření ještě před operací. Dietní doporučení je silně doporučováno a má svůj význam u většiny pacientů. Nutritivní jejunostomie nemusí být odstraňována při propuštění, ale zůstává tak výhodným způsobem suplementární enterální výživy (např. s noční dávkou 500–1000 kcal/den). Domácí používání nutritivní jejunostomie se ukazuje jako bezpečné a snadné. Dostupná data jasně neprokazují, že rutinní podávání ONS zlepšuje výsledky, ale ukazují benefit pro nutriční stav, výskyt menších komplikací, pro subjektivní pocit a kvalitu života pacientů, kteří nedokážou své nutriční požadavky doma pokrýt běžnou stravou. To platí především pro nemocné po velkých výkonech na zažívacím traktu a pro geriatrické pacienty se zlomeninami.
Orgánové transplantace
Doporučení 28:
Malnutrice je významným faktorem ovlivňujícím výsledek transplantace, a proto je doporučeno sledování nutričního stavu. Při malnutrici jsou doporučeny perorální nutriční doplňky, případně zavedení výživové sondy.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 29:
U monitorovaných pacientů na čekací listině před transplantací je požadováno pravidelné zhodnocení nutričního stavu a kvalifikované dietní doporučení.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 30
Doporučení pro žijící dárce a příjemce není odlišné od doporučení pro pacienty před velkým břišním výkonem.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Podvýživa vede pravděpodobně k rychlejší progresi základního onemocnění, zvláště u kardiální a respirační nedostatečnosti, a vede ke zhoršení funkčního stavu. U pacientů na čekací listině před transplantací jater je častá negativní energetická bilance, která je spojena se stupněm jaterního onemocnění. Během často dlouhé předoperační čekací doby je časový prostor pro snahu o zlepšení nutrice. Vedle malnutrice a navzdory paradoxu obezity zůstává obezita významným metabolickým rizikovým faktorem pro prognózu u pacientů podstupujících orgánovou transplantaci.
Doporučení 31:
U pacientů po transplantaci srdce, plic, jater, slinivky a ledvin je doporučeno časné zahájenípříjmu normální stravy nebo enterální výživy během 24 hodin po operaci.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 32:
Dokonce po transplantaci tenkého střeva může být enterální výživa zahájena časně, ale měla by být navyšována velmi opatrně během prvního týdne.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100% souhlas)
Doporučení 33:
Pokud je to nutné, může být enterální a parenterální výživa kombinována. Pro všechny transplantované je doporučeno dlouhodobé nutriční sledování a kvalifikované dietní doporučení.
Stupeň doporučení ESPEN: dobrá klinická zkušenost
Konsenzus SKVIMP: silná shoda (100%)
Komentář: Je obecně přijímáno, že u pacientů po transplantacích by se měla časně podávat normální strava nebo enterální výživa. U malnutričních pacientů, kdy enterální příjem živin není adekvátní, je možná kombinace s parenterální výživou. U transplantací jater je enterální výživa přinejmenším srovnatelná s výživou parenterální a vede ke snížení výskytu virových a bakteriálních infekcí. Pokud se srovnává vliv standardní enterální výživy a použití selektivní střevní dekontaminace s použitím přípravků s vysoce rozpustnou vlákninou a s probiotickými bakteriemi, tento druhý způsob výživy významně redukuje výskyt infekcí. Časná enterální výživa obohacená směsí probiotických bakterií a rozpustnou vlákninou významně snížila počet bakteriálních infekcí ve srovnání s podáváním suplementární výživy obsahující pouze vlákninu. Zkušenosti s používáním enterálních imunomodulačních přípravků jsou stále malé.
Bariatrická chirurgie
Doporučení 34:
Po bariatrické operaci může být zahájen časný perorální příjem.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Po bariatrické operaci není žádný rozdíl v managementu ve srovnání s jinými operacemi na (horním) zažívacím traktu. Je doporučeno časné pooperační obnovení příjmu s respektováním typu bariatrického výkonu. Je navrhována suplementace bílkovinami v práškové konzistenci za účelem dosažení denního příjmu 60 g bílkovin/den. Problematické je podávání standardních ONS s vysokým obsahem glukózy, které mohou způsobovat dumping syndrom. Podmínkou další péče po operaci je sledování nutričního stavu nutričními terapeutkami a prevence nedostatku mikronutrientů se zvláštním zřetelem na hladinu vápníku a vitaminu D3.
Doporučení 35:
U nekomplikované bariatrické operace není nutná parenterální výživa.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Protože do strategie nekomplikovaného pooperačního průběhu patří hypokalorická výživa, není potřeba suplementární parenterální výživy. U těchto pacientů je zažívací trakt obvykle funkční, a tak případné použití žilního katétru spojeného s možnými komplikacemi musí být zváženo.
Doporučení 36
V případě velkých komplikací s nutností relaparotomie je vhodné zvážit peroperační zavedení nasojejunální sondy nebo nutritivní jejunostomie.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (94% souhlas)
Doporučení 37:
Další doporučení nejsou odlišná od doporučení pro pacienty podstupující velký břišní výkon.
Stupeň doporučení ESPEN: 0
Konsenzus SKVIMP: silná shoda (100% souhlas)
Komentář: Enterální výživa se osvědčila v případě větších pooperačních komplikací po bariatrických výkonech. Jsou doporučovány vysokoproteinové přípravky. Výhodou je zavedení nazojejunální sondy během reoperace.
Seznam zkratek
ESPEN − European Society for Parenteral and Enteral Nutrition
SKVIMP − Společnost klinické výživy a intenzivní metabolické péče
ERAS − Enhanced Recovery After Surgery
Zdroje
- Weimann A, Braga M, Carli F, et al. ESPEN guideline: Clinical nutrition in surgery. Clin Nutr 2017;36 : 623−50.
- Standard operating procedures for ESPEN guidelines and consensus papers. Editorial. Clin Nutr 2015;34 : 1043−51.
- August DA, Huhmann MB, American Society for Parenteral and Enteral Nutrition (A.S.P.E.N.) Board of Directors. A.S.P.E.N. clinical guidelines: nutrition support therapy during adult anticancer treatmentand in hematopoietic cell transplantation. J Parenter Enteral Nutr 2009;33 : 472−500.
- Chambrier C, Sztark F. French clinical guidelines on perioperative nutrition – update of the 1994 consensus conference on perioperative artificial nutrition for elative surgeryin adults. J Visc Surg 2012;49:e325−36.
- Arends J, Bachmann P, Baracos V, et al. ESPEN guidelines on nutrition in cancer patients. Clin Nutr 2017;36 : 11−48.
- Burden S, Todd C. Hill J, Lal S. Pre-operative nutrition support in patients undergoing gastrointestinal surgery. Cochrane Database Sys Rev 2012;11.
- German Association of the Scientific Medical Societies (AWMF) − Standing Guidelines Commission. AWMF guideline manual and rules for guideline development. 1st ed. 2012 English vision available from: http:/www.awmf.org/leitlinien/awmf-regelwerk.html
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Precizovaná onkochirurgie
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2018 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Hojení análních fisur urychlí čípky a gel
-
Všechny články tohoto čísla
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
klinický doporučený postup - Precizovaná onkochirurgie
- Strategie léčby pacientů s kolorektálním karcinomem a synchronními metastázami jater
- Možnosti ošetření durálních defektů v neurochirurgii
- Intraperitoneal onlay mesh − analýza vlastní sestavy nemocných
- Vliv nadváhy a obezity na komplikace v kolorektální chirurgii
- Laparoskopická cholecystektomie u pacientky se situs viscerum inversus totalis a empyémem žlučníku − kazuistika
- Spontánna bilaterálna ruptúra ligamentum patellae
- Akutní embolie truncus brachiocephalicus a arteria pulmonalis
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Spontánna bilaterálna ruptúra ligamentum patellae
- Možnosti ošetření durálních defektů v neurochirurgii
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
klinický doporučený postup - Intraperitoneal onlay mesh − analýza vlastní sestavy nemocných
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



