-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPoranění levé hepatické vény v průběhu laparoskopické fundoplikace pro velkou paraezofageální hiátovou kýlu
Left hepatic vein injury during laparoscopic fundoplication for giant paraoesophageal hiatal hernia
Introduction:
After laparoscopic cholecystectomy, laparoscopic fundoplication has become another gold standard of minimal invasive surgery. The level of satisfaction of patients undergoing endoscopic surgery is almost 90%. Laparoscopic fundoplication, like other surgery methods, can also be burdened with grave complications, which could result in a fatal outcome even if the surgery is performed by a skilled surgeon. Even the authors themselves encounter complications despite their rich experience (more than 3,500 laparoscopic operations in the diaphragmatic hiatus area in more than 20 years).Case report:
The authors report on a rare left hepatic vein injury during laparoscopic hiatoplasty and fundoplication according to Toupet for giant paraoesophageal hiatal hernia.Conclusion:
For its low percentage of complications, laparoscopic fundoplication is considered as a safe operative method for gastroesophageal reflux disease and hiatal hernias. However, severe complications may still arise during the surgery and the surgeon should be familiar with them, be prepared for them and be able to manage such complications.Key words:
gastroesophageal reflux disease − hiatal hernia − laparoscopic fundoplication − left hepatic vein
Autoři: S. Czudek 1,2,3; M. Lerch 1,2; P. Ostruszka 1; P. Zonča 1,2; J. Dzielicki 3
Působiště autorů: Chirurgická klinika FN Ostrava přednosta: doc. MUDr. P. Zonča, Ph. D., FRCS 1; LF Ostravské univerzity v Ostravě pověřen vedením: prof. MUDr. P. Dítě., DrSc. 2; Akademickie Centrum Chirurgii Maloinwazyjnej Zabrze, Polska přednosta: prof. Dr. n. med. J. Dzielicki 3
Vyšlo v časopise: Rozhl. Chir., 2017, roč. 96, č. 3, s. 134-137.
Kategorie: Kazuistika
Souhrn
Úvod:
Laparoskopická fundoplikace se po laparoskopické cholecystektomii stala dalším zlatým standardem miniinvazivní chirurgie. Spokojenost endoskopicky operovaných pacientů se blíží až k 90 %. Také laparoskopická fundoplikace, jako jakákoliv jiná operační metoda, může být zatížená řadou komplikací, které mohou i v rukou zkušeného chirurga skončit fatálně, až smrtí pacienta. Komplikace se nevyhýbají ani autorům, i přes jejich bohaté zkušenosti (více než 3500 laparoskopických operací v oblasti hiátu bránice za více než 20 let).Kazuistika:
Autoři prezentují raritní poranění levé hepatické žíly při laparoskopické plastice velké paraezofageální hiátové hernie a fundoplikaci dle Toupeta.Závěr:
Laparoskopická fundoplikace je pro nízké procento komplikací považována v dnešní době za bezpečnou metodu operačního řešení refluxní choroby jícnu a hiátových kýl. Přesto během operace může dojít k závažným komplikacím, o kterých musí chirurg vědět, musí na ně být připraven a vyřešit je.Klíčová slova:
gastroezofageální refluxní nemoc − hiátová kýla − laparoskopická fundoplikace – levá jaterní žílaÚVOD
Laparoskopická fundoplikace s hiátoplastikou je standardní a bezpečnou technikou [1].
Důležitým faktem při provádění laparoskopické techniky je respektování principů z otevřené chirurgie. Historie otevřené fundoplikace sahá do roku 1956, kdy ji provedl Rudolf Nissen. Později se objevily další varianty, ať již to byla Nissen Rossettiho plastika nebo hemifundoplikace podle Toupeta, Dora a Thala. Laparoskopický operační přístup a jeho dobré výsledky, prokázané řadou prospektivních randomizovaných studií, výrazně změnil pohled na indikace, zvláště operačního řešení refluxní choroby jícnu [2−3]. Spokojenost endoskopicky operovaných pacientů se blíží až k 90 %. Operační přístup je v dnešní době vyřešen, až na některé indikace, ve prospěch laparoskopie. Laparoskopická fundoplikace se po laparoskopické cholecystektomii stala dalším zlatým standardem miniinvazivní chirurgie.
Také laparoskopická fundoplikace, jako jakákoliv jiná operační metoda, může být zatížená řadou komplikací, které mohou i v rukou zkušeného chirurga skončit fatálně, až smrtí pacienta. Peroperační komplikace lze pro přehlednost rozdělit na perforační poranění, poranění parenchymových orgánů, poranění mediastinálních struktur, krvácení a poranění cévních struktur. V současné době se diskutuje především správná indikace k operaci. Pokud se v dnešní době hovoří o komplikacích v souvislosti s laparoskopickou fundoplikací, tak obvykle řešíme pooperační komplikace, jako jsou dysfagie či funkční poruchy.
Počátky laparoskopie však nebyly jednoduché. V naší kazuistice se vracíme až do roku 1995, kdy došlo k velmi raritnímu poranění levé jaterní žíly v průběhu laparoskopické fundoplikace.
KAZUISTIKA
Představujeme kazuistiku 58letého muže s velkou paraezofageální hiátovou hernií – žaludkem uloženým v dutině hrudní s tzv. up side down polohou.
Pacient byl indikován k elektivní laparoskopické operaci s cílem vyřešení rozsáhlé hernie s provedením plastiky hiátu a fundoplikace dle Toupeta. Pacient měl hmotnost 84 kg a výšku 181 cm. Osobní anamnéza byla negativní. Pacient užíval antacida. Byl bez alergií. V minulosti nepodstoupil žádnou operaci. V rodinné anamnéze udával u otce a bratra pálení žáhy, které bylo léčeno úspěšně antacidy. Otec ani bratr do roku 1995, kdy byl tento pacient operován, nebyli vyšetřováni rentgenologicky ani endoskopicky. Pacient si několik měsíců stěžoval na pálení žáhy a bolesti v epigastriu, charakterizované jako pocit tlaku v epigastriu, stupňující se po jídle. Občas si stěžoval na dušnost. Vyšetření krevního obrazu, koagulační parametry a biochemie byly v normě. Již na rentgenogramu břicha vestoje v předozadní projekci a na rentgenogramu srdce a plic byl patrný patologický nález se zřejmou dislokací velké části žaludku v pozici up side down. Sonografické vyšetření dutiny břišní bylo bez dalšího patologického nálezu. Endoskopické vyšetření potvrdilo refluxní ezofagitidu distálního jícnu Savary Miller I s drobnou 2mm slizniční erozí. Potvrdilo také paraezofageální kýlu s uložením žaludku v dolním mezihrudí. Vyšetření na Helicobacter pylori bylo negativní. Rentgenové vyšetření s kontrastní látkou potvrdilo výše popsaný nález paraezofageální kýly s obsahem žaludku v dolním mezihrudí. Na vyšetření CT břicha a hrudníku s podáním perorálního kontrastu se také potvrdila velká paraezofageální kýla. Jinak byl CT nález orgánů dutiny hrudní a břišní bez dalšího patologického nálezu. Vzhledem k protrahovaným potížím pacienta a stanovené diagnóze byla pacientovi navržena laparoskopická revize dutiny břišní se zaměřením na oblast hiátu bránice, plastika hiátu a antirefluxní fundoplikace dle Toupeta. Anesteziolog velmi důkladně pacienta vyšetřil a zařadil do rizikové skupiny ASA II. Na základě všech těchto vyšetření byl pacient indikován k laparoskopické operaci, která byla provedena 19. 12. 1995.
Pacient byl operován ve standardní poloze na zádech s abdukovanými dolními končetinami. Při operaci bylo použito běžné technické vybavení pro laparoskopickou operativu včetně harmonického skalpelu. Po vytvoření kapnoperitonea Veressovou jehlou (12 mmHg) byl zaveden 10mm port pro kameru supraumbilikálně. Po vložení kamery byla provedena vizuální revize dutiny břišní, která kromě známé hernie neukázala další patologický nález. Dále byly vloženy pracovní porty: 2x10 mm a 2x5 mm ve zvyklých pozicích. Játra byla retrahovaná. Byla identifikována široká branka brániční kýly s žaludkem z velké části uloženým v hrudníku. Byla provedena discize pars flaccida malého omenta až do výše kraniální části pravého krus. Následovala šetrná preparace v oblasti hiátu, během které dochází náhle k masivnímu krvácení venózního charakteru (Obr. 1). Akutně toto krvácení bylo stavěno kompresí nástrojem (Obr. 2). Masivní krvácení vedlo k hemodynamické instabilitě pacienta. Laparoskopicky se však nedařilo identifikovat místo krvácení. Vzhledem k nemožnosti identifikace zdroje krvácení byla operace zkonvertována z laparoskopického přístupu k otevřenému za trvalé komprese místa krvácení. Při otevřené revizi subhepatální krajiny byla identifikována 2mm trhlina v levé jaterní žíle, která byla bezpečně ošetřena suturou pomocí prolenového stehu 4/0 (Obr. 3). Poté byl již výkon dokončen klasicky – repozice obsahu kýly do dutiny břišní, plastika branky hiátové hernie třemi jednotlivými matracovými stehy, fundoplikace dle Toupeta (Obr. 4). Dále se již výkon obešel bez dalších komplikací. Zavedením drénu do podjaterní krajiny, suturou příčné laparotomie a ran po portech, byla operace ukončena. Celková krevní ztráta byla 2000 ml. S náhradou krevní ztráty bylo započato již během operace a pokračováno krátce pooperačně již na jednotce intenzivní péče. Celkově byly pacientovi podány tři erymasy. V době ukončení operace byl pacient s nízkou dávkou vasopresorů, hemodynamicky stabilizován. V pooperačním průběhu se nevyskytly další komplikace, drén byl odstraněn druhý pooperační den a pátý pooperační den byl pacient v celkově dobrém zdravotním stavu propuštěn. První rok po operaci byl pacient kontrolován každé 3 měsíce, pak 5 let jednou ročně. Vždy byl pacient subjektivně s výsledkem operace spokojen, kontrolní gastroskopie byly negativní. Poslední kontrola byla v roce 2013 (18 let po operaci), kdy byl pacient naprosto bez potíží stran trávicího traktu, gastroskopie byla negativní.
Obr. 1. Masivní venózní krvácení Fig. 1: Massive venous bleeding 
Obr. 2. Komprese místa krvácení v podjaterní krajině Fig. 2: Compression of the bleeding site in the subhepatic area 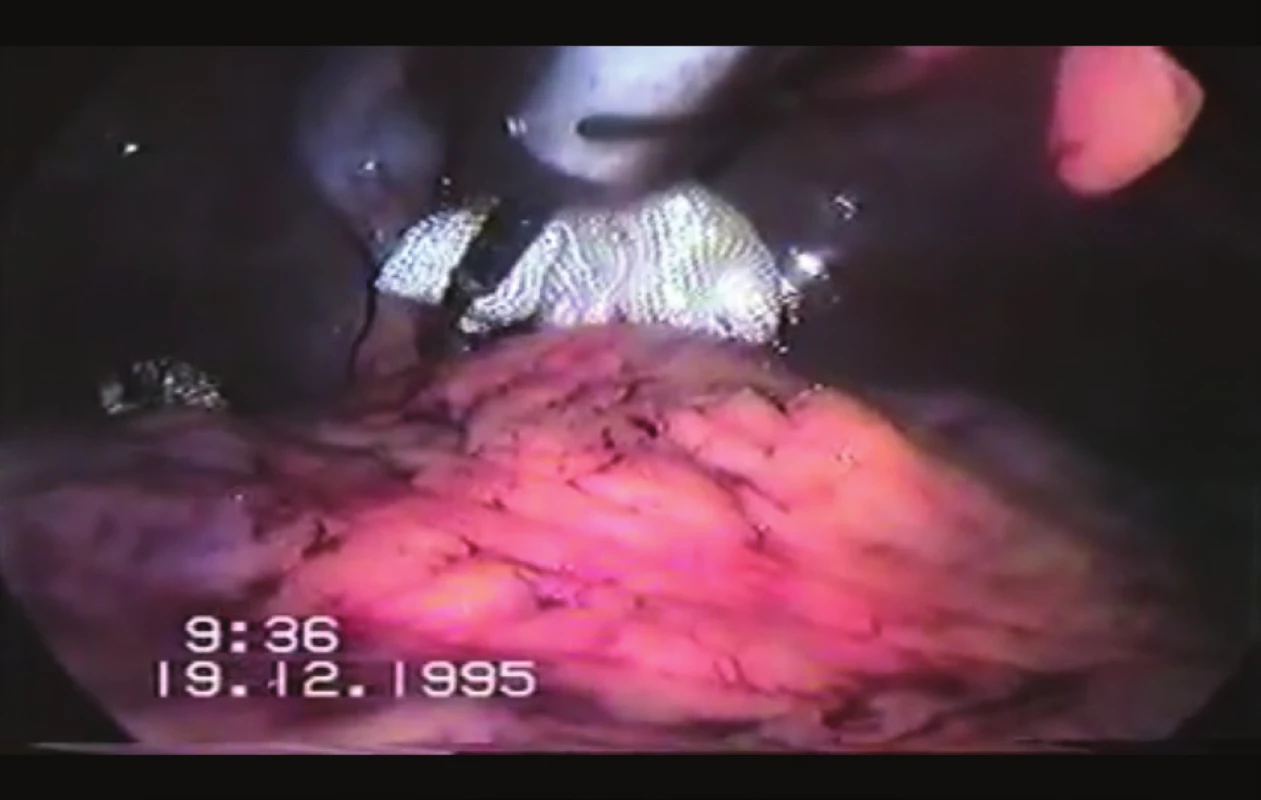
Obr. 3. Sutura levé jaterní žíly Fig. 3: Left hepatic vein suture 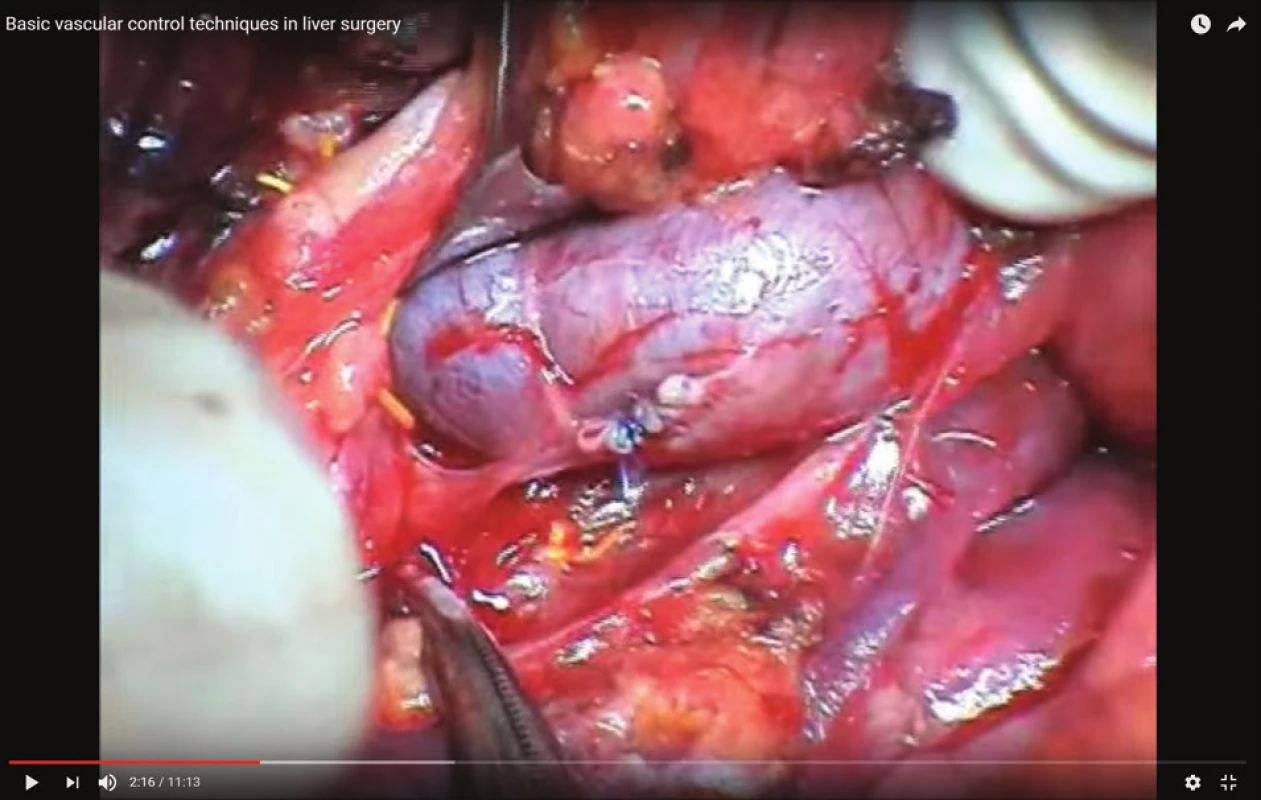
Obr. 4. Fundoplikace dle Toupeta Fig. 4: Fundoplication according to Toupet 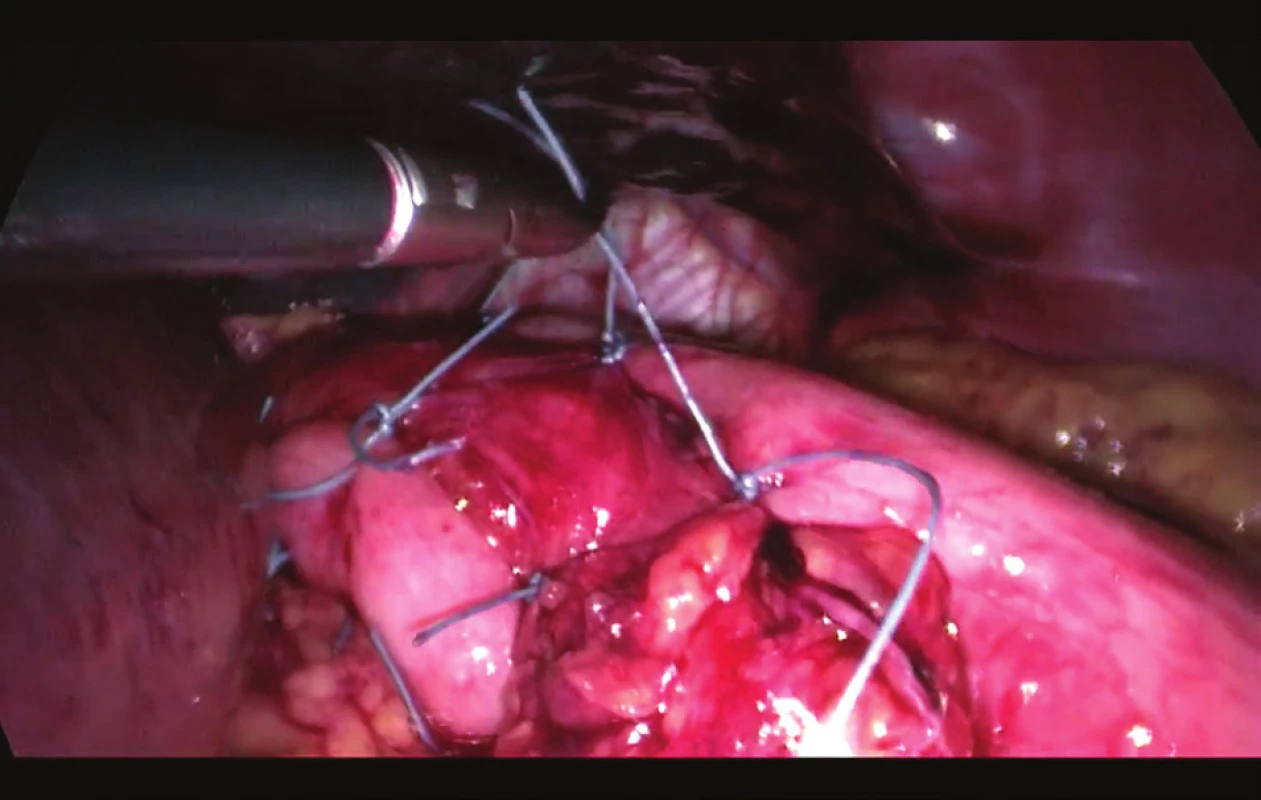
DISKUZE
Historie chirurgické léčby refluxní choroby jícnu je úzce spjatá s operacemi pro hiátové hernie. Postupně bylo vyvinuto mnoho operačních metod, které je možno pro lepší přehlednost rozdělit na:
- Hiátoplastiky – řešily jen problém hiátové hernie a neodstranily reflux. Příkladem je hiátoplastika dle Allisona (1951) z levostranné torakotomie. Již se neužívá. U sledovaných pacientů bylo zjištěno 49 % recidiv po 10 letech.
- Pexe – principem byla fixace žaludku k okolním strukturám. Ezofagofundopexe podle Lortata-Jacoba (1953), při které se fixuje fundus k abdominálnímu jícnu, čímž se rekonstruuje Hissův úhel, zúží se hiátus a fundus se fixuje k bránici. Boerema (1955) fixoval malou kurvaturu k přední břišní stěně, fundus k bránici a zúžil hiátus.
- Valvuloplastiky – jejich principem je vytvoření antirefluxního ventilu. Mezi tyto operace řadíme fundoplikace (Nissen 1956, Nissen-Rosseti 1966), parciální fundoplikace (Toupet 1963, Thal 1965, Dor), zadní gastropexe dle Hilla, při níž se provádí tzv. přední fundoplikace fixací přední stěny fundu k preaortální fascii, prodlužovací operace dle Collise, antirefluxní protéza dle Angelchika.
- Nepřímé operace – jejich cílem bylo snížit agresivní účinek žaludeční kyseliny nebo žluče vagotomií nebo resekcí žaludku. Je popsána balancovaná operace podle Bermanna a Bermannové (vagotomie, fundopexe, pyloroplastika) nebo resekce žaludku s gastroenteroanastomózou dle Rouxe. [4]
Počet operačních technik a metod je daleko větší, jejich úplný přehled by však výrazně přesahoval rámec tohoto sdělení.
Rozvoj laparoskopie, její výhody a dokumentované dobré výsledky vyřešily otázku operačního přístupu, až na některé výjimky, jasně ve prospěch laparoskopie. Před chirurgem tak v dnešní době zůstává otázka výběru typu operace. V současnosti jsou nejrozšířenější 360stupňová (kompletní) fundoplikace a parciální fundoplikace. Toupet popsal v roce 1963 originální techniku ezofagogastropexe, kdy po repozici abdominálního jícnu je zeširoka uvolněna velká kurvatura fundu žaludku. Obvykle to vyžaduje přerušení prvních krátkých cév. Zadní fundoplikace obkrouží jícen minimálně ze 180°, lépe však 210°, obalení jícnu může být až 270⁰. Inkompletní manžeta se fixuje k pravému a levému okraji jícnu 4−5 stehy v délce 4 až 6 centimetrů. Poté je zadní fundoplikace fixována 4−5 stehy k pravému krus bránice. Touto operací je dosahováno z 90 % vynikajících výsledků a okolo 7 % recidiv [5].
Operování větších bráničních kýl může chirurgovi přichystat řadu nástrah, především pro odlišné anatomické poměry v oblasti bráničního hiátu, a operační výkony bývají přítomností hiátové hernie modifikovány. Z uvedeného vyplývá, že ani zkušený chirurg se nemusí vyhnout komplikacím. Chirurgické komplikace laparoskopické fundoplikace mohou být obecné (obecné komplikace laparoskopie) a specifické komplikace laparoskopické fundoplikace [6]. Specifické komplikace lze pro přehlednost rozdělit na perforační poranění, poranění parenchymových orgánů, poranění mediastinálních struktur a na krvácení a poranění cévních struktur.
- Perforační poranění – specifickým poraněním laparoskopické fundoplikace je poranění distálního jícnu. Není-li tato komplikace včas rozpoznána, nejlépe ještě během operace, vede k rozvoji akutní mediastinitidy s vysokým rizikem úmrtí. Peroperačně poznané perforace mohou být ošetřeny suturou a plombáží fundem žaludku – antirefluxní manžetou. Méně časté jsou perforace žaludku, které je možno také ošetřit endoskopickou suturou [7].
- Poranění parenchymových orgánů – hypertrofický levý jaterní lalok může značně znesnadnit operační výkon. Játra bývají nejčastěji poraněna při manipulaci s jaterním ekartérem. Rozsah poranění se může lišit od malých subkapsulárních hematomů až po dekapsulace a drobné ruptury jaterního parenchymu. Popisovaným specifickým poškozením jater při laparoskopické fundoplikaci je ischemie levého jaterního laloku při zaklipování a. hepatica sinistra odstupující z a. gastrica sinistra. Tato varieta se vyskytuje až ve 30 % případů. Dalším specifickým poraněním je poranění sleziny, které za určitých okolností může skončit až vynucenou splenektomií. Častěji bývá popisováno u klasické fundoplikace jako poranění operačním hákem, u laparoskopické fundoplikace je potřeba dbát zvýšené opatrnosti při uvolňování velké křiviny.
- Poranění mediastinálních struktur – při uvolňování distálního jícnu z mediastinálních adhezí může být poraněna mediastinální pleura se vznikem pneumotoraxu na homolaterální straně. Poškození kmenů vagových nervů může způsobit takzvaný denervační syndrom způsobující potíže s evakuací žaludku nebo průjmy. Vzácně pak dochází k poranění ductus thoracicus, které se projeví fluidotoraxem nebo sekrecí lymfy do drénu [8].
- Krvácení a poranění cévních struktur – většinou se vyskytují nezávažné hemoragie způsobené přehlédnutím aberantní arterie z a. gastrica sinistra pro levý jaterní lalok, krvácení z diafragmatické vény či arterie při přerušení frenoezofageální membrány. Tyto cévy bývají nekonstantní, nikoliv však raritní. Poranění větších cévních struktur je vzácné. Většinou vznikne důsledkem nepřehledného operačního pole způsobeného drobnými hemoragiemi. Teoreticky je možné poranění aorty i dolní duté žíly, které by vedlo k fatálnímu krvácení. Pravděpodobnější je poranění struktur truncus coeliacus, především a. gastrica sinistra [9–11].
Popisované poranění levé hepatické žíly je extrémně vzácným poraněním. Pomocí databáze PubMed jsme prohledali dostupnou literaturu a našli jsme jeden odkaz na článek popisující stejné nebo podobné poranění [12]. Každá operace s sebou přináší určitá rizika. Důležitá je nejenom včasná identifikace poranění, ale i řešení komplikace. V tomto případě se závažné poranění z období zavádění laparoskopické techniky podařilo vyřešit po konverzi.
Chirurgové musejí na potenciální komplikace myslet. Důležité je rovněž zmínit společnou indikaci chirurga a gastroenterologa k operaci. V dnešní době se zapomíná rovněž na komplikace dlouhodobé léčby blokátory protonové pumpy, jako jsou infekce Clostridium difficile, fraktury, hypomagnesemie, vyšší incidence chronických onemocnění ledvin [13–15].
ZÁVĚR
Laparoskopická fundoplikace je v dnešní době považována za zlatý standard operačního řešení refluxní choroby jícnu a hiátových kýl. Jde o bezpečnou, propracovanou a do jisté míry standardizovanou operační techniku. Mortalita je ve většině souborů blízká nule, také procento peroperačních komplikací je nízké. Přesto se mohou vyskytnout závažné komplikace, převážně perforační a hemoragické, které mohou skončit fatálně. Zkušený chirurg zabývající se operativou v této oblasti by měl být na tyto komplikace připraven, umět na ně včas a adekvátně zareagovat a v neposlední řadě je vyřešit.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. Stanislav Czudek, CSc.
Chirurgická klinika FN Ostrava
17. listopadu 1790
708 52 Ostrava
e-mail: sczudek@seznam.cz
Zdroje
1. Kohn GP, Price RR, DeMeester SR, et al. Guidelines for the management of hiatal hernia. Surg Endosc 2013;27 : 4409−28.
2. Anvari M, Allen C. Laparoscopic Nissen fundoplication: Two-year comprehensive follow-up of a technique of minimal paraesophageal dissection. Ann Surg 1998;227 : 25−32.
3. Jones R, Canal DF, Inman MM, et al. Laparoscopic fundoplication: A three-year review. Am Surg 1996;62 : 632−6.
4. Kala Z. a kol. Refluxní choroba jícnu. Praha, Grada Publishing 2003;44−5.
5. Kala Z. a kol. Refluxní choroba jícnu. Praha, Grada Publishing 2003;49−50.
6. Watson DI, de Beaux AC. Complications of laparoscopic antireflux surgery. Surg Endosc 2001;15 : 344−52.
7. Freeman RK, Van Woerkom JM, et al. Esophageal stent placement for the treatment of iatrogenic intrathoracic esophageal perforation. A Thor Surg 2007;6 : 2003–8.
8. Kala Z. a kol. Refluxní choroba jícnu. Praha, Grada Publishing 2003;83−5.
9. Leggett PL, Bissell CD. Aortic injury during laparoscopic fundoplication. Surg Endosc 2002;16 : 362.
10. McKenzie T, Esmore D, Tulloh B. Haemorrhage from aortic wall granuloma following laparoscopic Nissen fundoplication. Aust N Z J Surg. 1997;67 : 815−6.
11. Baigrie RJ, Watson DI, Game PA, et al. Vascular perils during laparoscopic dissection of the oesophageal hiatus. Br J Surg 1997;84 : 556−7.
12. Nagpal AP, Soni H, Haribhakti SP. Left hepatic vein injury during laparoscopic antireflux surgery for large para-oesophageal hiatus hernia. J Min Acces Surg 2009;5 : 72−4.
13. Lazarus B, Chen Y, Wilson FP, et al. Proton pump inhibitor use and the risk of chronic kidney disease. JAMA Intern Med 2016;176 : 238−46.
14. Abraham NS. Proton pump inhibitors: potential adverse effects. Curr Opin Gastroenterol 2012;28 : 615−20.
15. Schoenfeld AJ, Grady D. Adverse effects associated with proton pump inhibitors. JAMA Intern Med 2016;176 : 172−4.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2017 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Stillova choroba: vzácné a závažné systémové onemocnění
- Hojení análních fisur urychlí čípky a gel
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Lux et veritas past, present, and future
- Alarminy a chirurgické trauma
- Kompletní miniinvazivní Ivor-Lewisova resekce jícnu
- Laparoskopická protektivní ileostomie v chirurgii karcinomu rekta
- Dodržování publikačních standardů v časopisu Rozhledy v chirurgii
- Rizika retroperitoneoskopické adrenalektomie
- Poranění levé hepatické vény v průběhu laparoskopické fundoplikace pro velkou paraezofageální hiátovou kýlu
- Wilkieho syndrom – vzácná příčina obstrukce duodena u dospělé pacientky
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Wilkieho syndrom – vzácná příčina obstrukce duodena u dospělé pacientky
- Laparoskopická protektivní ileostomie v chirurgii karcinomu rekta
- Kompletní miniinvazivní Ivor-Lewisova resekce jícnu
- Rizika retroperitoneoskopické adrenalektomie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



