-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Embolizační léčba epistaxí
Embolization Therapy of Epistaxis
Objective: Objective of this study is to retrospectively evaluate a cohort of patients with intractable epistaxis treated by endovascular embolization.
Methods: A total number of 311 patients with intractable epistaxis were admitted in Liberec Regional Hospital and Jablonec nad Nisou City Hospital between 2009 and 2017, out of these 31 were managed by endovascular treatment. Risk factors, type of embolization therapy, clinical outcome and complications were reviewed retrospectively.
Results: In our cohort of 31patients clinical success rate of the first embolization attempt was 83.9%, which increased to 96.8% following escalation of the embolization extent. In one case we had to abandon the procedure due to technical issues. We encountered one major permanent complication (2.6%), one major transient complication (2.6%), which was managed at the time of the procedure with a complete resolution of clinical symptoms and a total number of 4 minor transient complications (10,6%) – one septal decubitus, which healed within 4 weeks after the procedure, and three cases of headache, which was managed by analgesia. Early recurrence rate was 16.1%, in all cases managed by re-embolization. Failure of endovascular treatment which necessitated surgery was encountered in 3.2% cases.
Conclusion: Endovascular treatment proves to be an effective tool in management of retractable epistaxis. It offers a good risk-benefit profile and is easily repeated should the first attempt not be successful.
Keywords:
posterior nasal packing – epistaxis – maxillary artery
Autoři: M. Šercl 1; V. Šerclová 2; H. Havrdová 3; V. Mellanová 1; V. Machačka 1; L. Endrych 1
Působiště autorů: RDG oddělení Krajská nemocnice Liberec a. s. 1; ORL oddělení Městská nemocnice Jablonec nad Nisou 2; ORL oddělení Krajská nemocnice Liberec a. s. 3
Vyšlo v časopise: Otorinolaryngol Foniatr, 68, 2019, No. 2, pp. 79-85.
Kategorie: Původní práce
Souhrn
Cíl: Zhodnocení souboru pacientů s refrakterní epistaxí léčených embolizační léčbou.
Metodika: V období 2009 až 2017 bylo pro epistaxi hospitalizováno v Krajské nemocnici Liberec a.s. a v Městské nemocnici Jablonec nad Nisou celkem 311 pacientů, z toho jich bylo endovaskulárně ošetřeno 31. Metodou retrospektivní analýzy jsme hodnotili rizikové faktory, typ embolizační léčby, klinický efekt a komplikace.
Výsledky: V souboru 31 pacientů jsme zaznamenali jeden technický neúspěch, primární klinická úspěšnost byla u 83,9 % pacientů, po eskalaci rozsahu embolizace 96,8 %. Zaznamenali jsme jednu závažnou komplikaci s trvalými následky (2,6 %), jednu závažnou komplikaci vyřešenou periprocedurálně s plnou úpravou stavu, z malých komplikací 1x dekubitus (2,6 %) na septu, který se zhojil za 4 týdny a 3 přechodné bolesti hlavy zvládnuté analgetickou léčbou. Časnou recidivu jsme zaznamenali v 16,1 %, pokaždé řešeno reembolizací, selhání metody v 3,2 %, řešeno chirurgicky.
Závěr: Refrakterní epistaxe je častou situací v ORL ambulancích, hospitalizační léčba s tamponádou v některých případech bývá nedostačující. Dostupnost endovaskulární léčby nabízí zvládnutí stavu s akceptovatelným rizikem bez nutnosti operační léčby s celkovou anestezií. V našich podmínkách je používána jako metoda první volby.
Klíčová slova:
zadní tamponáda – epistaxe – a. maxillaris
ÚVOD
Krvácení z nosu (epistaxe), zejména v jeho excesivní formě, bývá častým urgentním stavem řešeným na ambulancích každého ORL oddělení. Epistaxi za život prodělá více než polovina populace, avšak pouze 6 % z nich vyžaduje lékařské ošetření (15). V některých případech může být léčba svízelná a provázená závažnými komplikacemi, hemoragickým šokem, srdeční nebo mozkovou ischemií (4), aspirací, sekundární sinusitidou a otitidou (6, 13).
Příčiny epistaxí můžeme rozdělit na celkové a lokální. Mezi celkové příčiny řadíme hypertenzi, akutní katary horních dýchacích cest, antikoagulační a antiagregační léčbu, jaterní a hematologická onemocnění, hypovitaminózy C a vaskulopatie, zejména hereditární hemoragické teleangiektázie (HHT). Lokálními příčinami jsou poúrazové a pooperační stavy, slizniční polypy, cizí tělesa, lokální slizniční záněty, nádory (10) a vzácně též aneurysma ACI nebo AV malformace (6). Pokud vyloučíme všechny příčiny, považujeme epistaxi za idiopatickou (17).
Nejčastějším zdrojem krvácení z nosu jsou žilní struktury ventrální oblasti nosního septa, tento stav je převažující u dětí, většinou spontánně ustává a málokdy vyžaduje lékařské ošetření. Obyčejně postačí zklidnění pacienta, komprese nosu a chlazení zátylku. U větších či prolongovaných krvácení je nutné snížení krevního tlaku, normalizace koagulačních parametrů a tzv. přední tamponáda. Přibližně 5 % epistaxí má příčinu v zadní a horní části nosní dutiny a zde jsou nejčastějším zdrojem drobné arterie v oblasti nosního septa. Tento typ krvácení většinou postihuje starší pacienty a vyžaduje ošetření přední a zadní nebo balónkovou tamponádou. Tamponáda je po lokálním ošetření sliznice hemostatickými látkami, infiltraci vazokonstrikcii a elektrokoagulaci základním typem léčby. Pro horší toleranci pacientem a rizika s ní spojená (7, 19) ji lze ponechat jen několik dní, při pokračujícím nebo obnoveném krvácení nutno uvažovat o dalších typech léčby. Pokračující nebo recidivující krvácení označujeme jako refrakterní epistaxi.
Refrakterní epistaxi lze léčit chirurgicky nebo endovaskulárně. Chirurgické postupy zahrnují endoskopickou koagulaci krvácející cévy, většinou v povodí a. sphenopalatina nebo aa. ethmoideales (8). Tyto výkony jsou již spojené s nutností celkové anestezie a vzhledem ke špatné přehlednosti operačního pole při aktivním krvácení vyžadují zkušeného operatéra. Operační přístup je vhodný zejména při krvácení z předních ethmoideálních sklípků, které jsou dominantně zásobené z povodí a. ophtalmica (2). Zde je embolizační léčba velmi riziková, pro nebezpečí nechtěné embolizace a. centralis retinae, navíc není doporučovaná provádět ani v případě jednostranné slepoty, případná nekróza sítnice totiž může vést k autoimunitní reakci se ztrátou vízu i na druhém oku (12). Na některých pracovištích je stále běžný chirurgický podvaz a. carotis externa (ACE), ale používán by být neměl, protože vzhledem k bohatému kolaterálnímu oběhu jsou časté recidivy a znemožní endovaskulární ošetření embolizací (11).
Endovaskulární léčba je další možností ošetření refrakterní epistaxe. Její hlavní výhodou je, že se vyhneme celkové anestezii. Tato metoda může být prováděna na každém pracovišti intervenční radiologie, kde operatéři mají zkušenosti s intervencemi v oblasti hlavy a krku. Základem bezpečně a úspěšně provedeného výkonu je detailní znalost anatomie povodí a. carotis interna (ACI) a a. carotis externa (ACE), včetně nebezpečných spojek obou povodí. Tím se vyhneme závažným komplikacím jako jsou porucha vizu a cévní mozková příhoda. Výkon začínáme selektivní angiografií (AG) povodí ACI (obr. 1) a ACE (obr. 2), detailně prostudujeme anatomii povodí, cíleně pátráme po spojkách a zvláště v bočné projekci po zdrojích zásobení a. centralis retinae. Anastomózy mezi povodími zevní a vnitřní krkavice jsou založené prakticky vždy, ale při běžném angiografickém vyšetření nejsou viditelné. V případě stenóz ACI často hypertrofují a stávají se významným zdrojem pro plnění intrakraniálních mozkových tepen, nebo se mohou otevřít až v průběhu embolizace po změně hemodynamické rovnováhy mezi jednotlivými povodími. Toto vyžaduje velkou soustředěnost operatéra v průběhu výkonu, a pokud prokážeme spojky do neurocrania nebo a. centralis retinae, tak od embolizace ustoupíme (9). Po vyloučení potenciálních zdrojů epistaxe v oblasti ACI, jako např. aneuryzma, arteriovenózní malformace nebo nádor, přistupujeme k selektivní katetrizaci a. maxillaris mikrokatétrem (obr. 3). Konec mikrokatétru umísťujeme distálně od odstupu a. meningea accesoria, od tohoto bodu je embolizace obecně považována za bezpečnou. K embolizaci se ve většině případů používají mikročástice polyvinylalkoholu (PVA) větší než 150um, částice menší mohou způsobit kožní a slizniční nekrózy nebo proniknout do vasa neurorum a zapříčinit poruchu zraku či periferní neurodeficit (18). Sférické částice vzhledem k jejich lepší distální penetraci autoři doporučují použít větší než 300um (viz diskuse). V případě prokázané spojky do intrakraniálního povodí nebo výrazné stigmatizace řečiště předchozími výkony lze použít co nejvíce distální embolizaci mikrospirálkami, ve specifických případech, např. traumatické pseudoaneuryzma či nádor, lze embolizovat tekutými činidly (3). Většina autorů doporučuje embolizovat a. maxillaris oboustranně a při pokračujícím krvácení doplnit stejnostrannou embolizaci a. facialis (10). V povodí a. facialis se doporučuje použít mikročástice od velikosti 250um. Úspěšnost embolizační léčby a výskyt komplikací je srovnatelný s chirurgickou léčbou, benefit zkrácení doby hospitalizace a absence nutnosti celkové anestezie je na straně embolizační léčby (1, 3, 10).
Obr. 1. Angiografie ACI - vyloučí zdroje krvácení z povodí ACI, verifikuje plnění a. ophtalmica, včetně a. centralis ratinae (velké šipky) z ACI, sytící se retina (malé šipky). 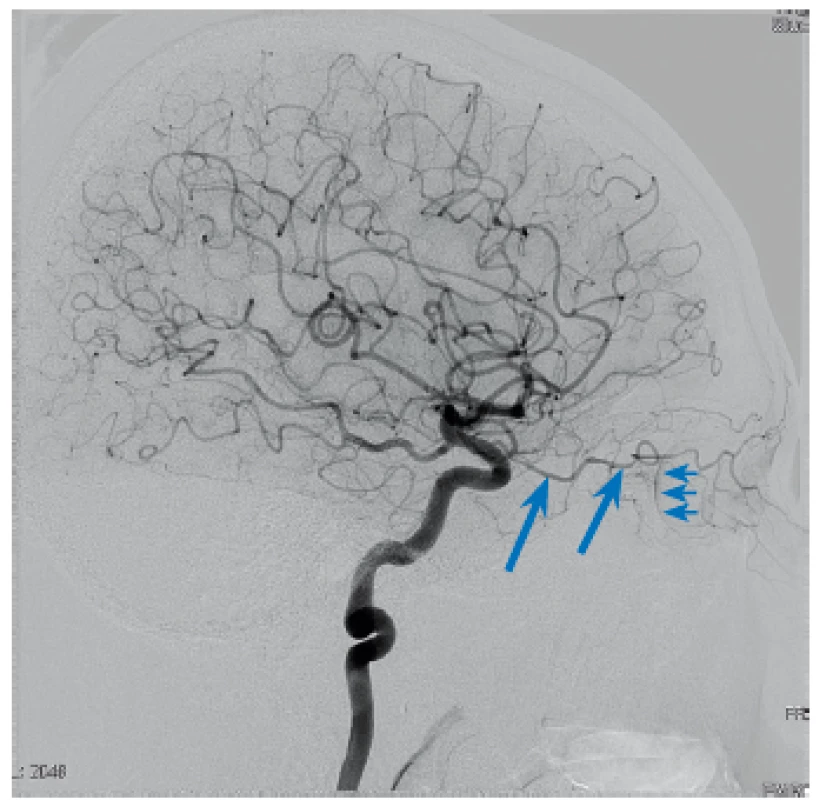
Obr. 2. Angiografie ACE - zobrazí dominantní zásobení nosní sliznice, a. maxillaris (černá šipka), a. facialis (bílá šipka) a vyloučí důležité spojky do intrakraniáního povodí, zároveň verifikujeme důležitý bod – odstup a.meningea accesoria (modrá dvojitá šipka), 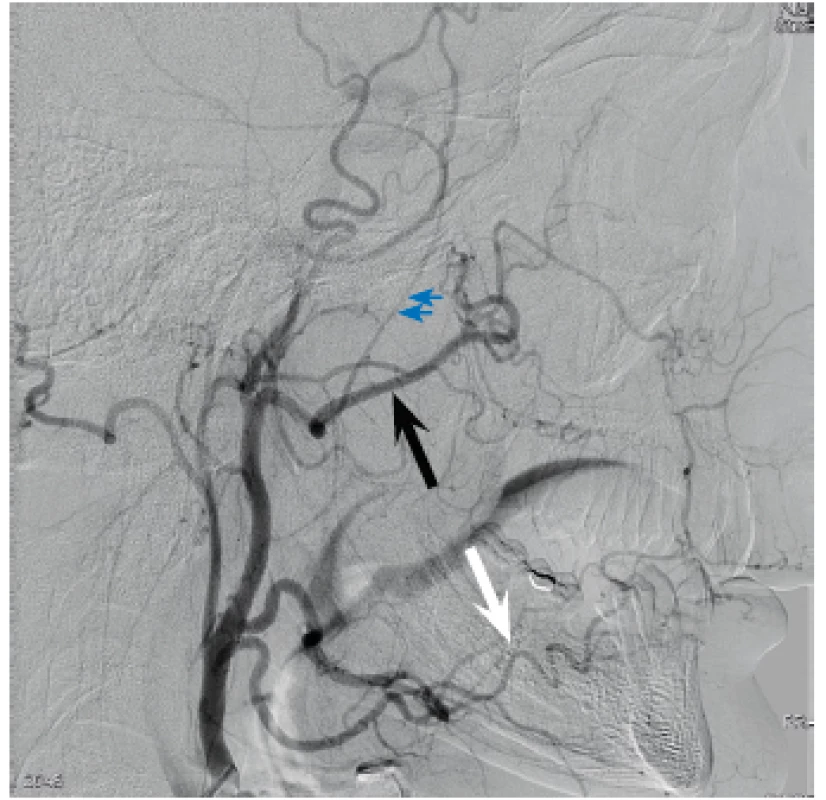
Obr. 3. Superselektivní AG povodí a.maxillaris interna nástřikem z mikrokatétru, A- předozadní projekce, B - bočná projekce, a. sphenopalatina (černé šipky), a. palatina descendens (bílé šipky). 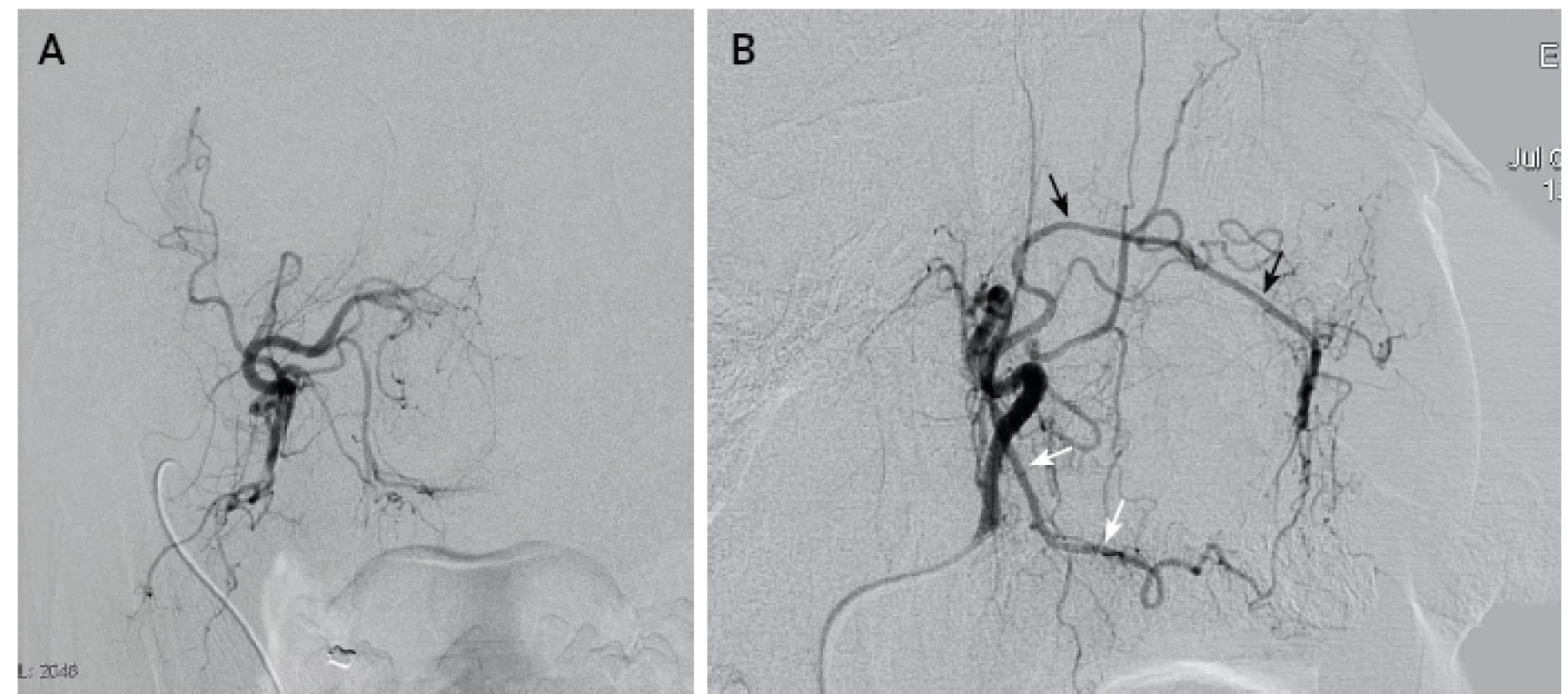
Cílem práce je zhodnocení souboru našich pacientů hospitalizovaných pro epistaxi, kteří podstoupili embolizační léčbu, analýza rizikových faktorů, použitých embolizačních metod, primární úspěšnosti a komplikací.
MATERIÁL A METODA
Metodou retrospektivní analýzy jsme hodnotili soubor 31 po sobě jdoucích pacientů, kteří byli v letech 2009 – 2017 hospitalizováni v Krajské nemocnici Liberec a.s. nebo v Nemocnici Jablonec nad Nisou a byli ošetřeni embolizací na našem pracovišti pro refrakterní epistaxi. Všichni embolizovaní pacienti byli ošetřeni zadní nebo balónkovou tamponádou a indikovaní k embolizační léčbě byli až při selhání konzervativní metody, většinou při třetím naložení nebo při detekovatelném protékání. Pacienti s HHT, nebo s nevysaditelnou antiagregační či antikoagulační terapií byli indikováni již při první recidivě. Všechny výkony byly provedeny přístupem z třísla v lokální anestezii, pouze několikrát byla použita sedace. Po provedené selektivní angiografii ACC, ACI a ACE na straně krvácení byly zhodnoceny anatomické poměry karotické bifurkace a jednotlivých povodí a bylo patrné, že po případných zdrojích krvácení jsou vyloučeny nebezpečné variety a anastomózy mezi intrakraniálním a extrakraniálním povodím. Po diagnostické části výkonu byl katétr (většinou Dav 5F, Cook, USA) případně vyměněný za vodící katétr (Envoy 6F, Johnson & Johnson, USA) a napojený na kontinuální proplach heparinizovaným fyziologickým roztokem, konec katétru byl umístěný do odstupu ACE. Koaxiálně byl zaveden mikrokatétr (většinou Direxion 2.4F Bern shape, Boston Scientific, USA), kterým selektivně katetrizována a. maxillaris distálně od odstupu a. meningea accesoria, a embolizováno bylo většinou celé povodí distálně od tohoto bodu (obr. 4), pouze 2x byla izolovaně embolizována jen a. sphenopalatina. K embolizaci byly použity 2x sférické částice Embosphere 100-300um (Merit Medical, USA) a 29x PVA částice Contour 150-250um (Boston Scientific, USA), v povodí a. facialis velikosti 250-350um. Při jasné stranové lokalizaci byla embolizace provedena jednostranně (11x), při nejasné nebo recidivě provedena oboustranná, případně doplněna embolizace a. facialis na straně krvácení (obr. 5). Všechny výkony byly provedeny na angiografickém přístroji GE Innova 4100 ( General Electric, USA, instalace 2008). Tamponáda byla většinou odstraněna 2. den, pouze ve 2 případech provedena desuflace balónkové tamponády s kontrolou krvácení přímo na angiografickém sále.
Obr. 4. Angiografie a. maxillaris, A – před embolizací, B – po embolizaci (šipka). 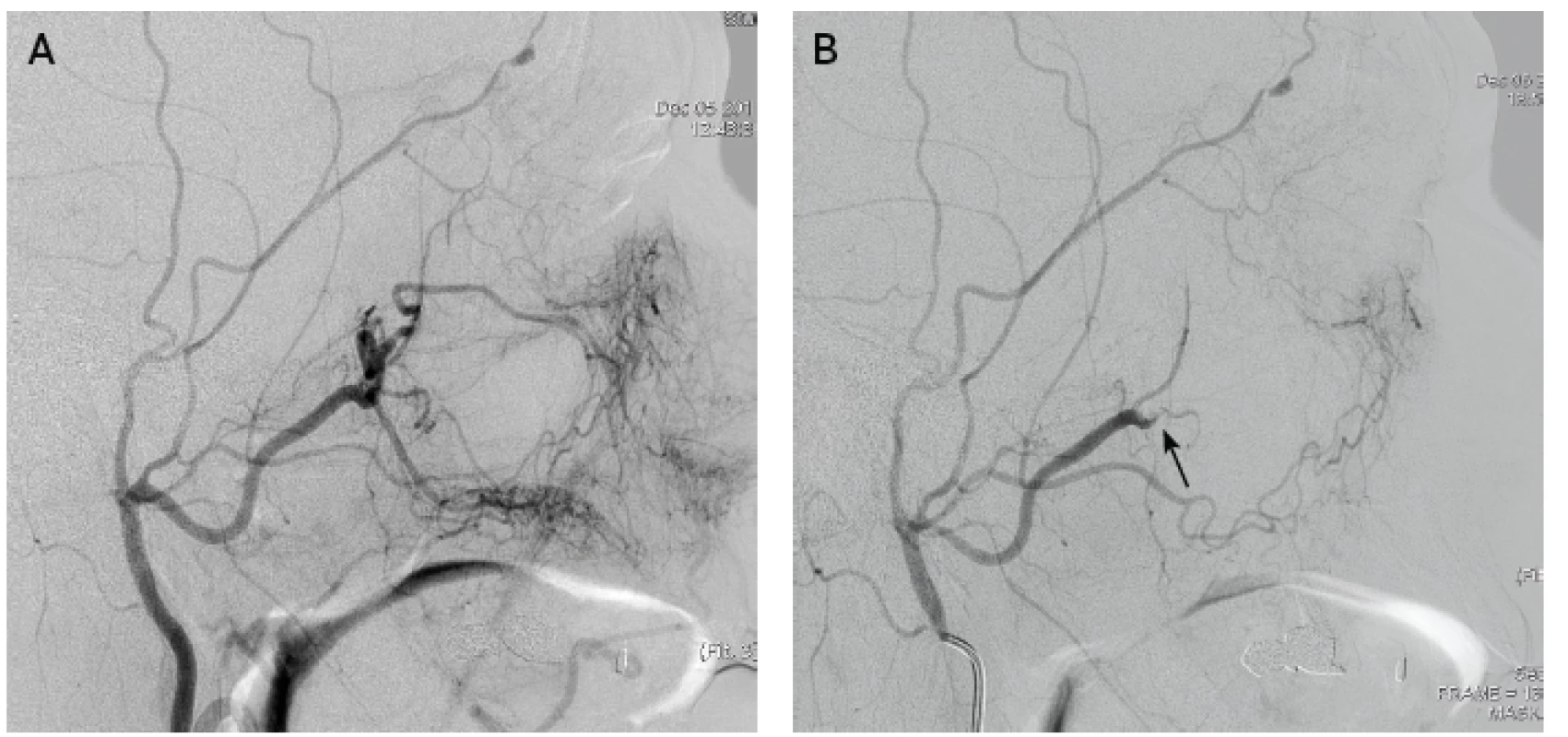
Obr. 5. Angiografie a. facialis, A – stav před embolizací, mikrokatétr bude umístěn distálně za odstup větví pro horní ret (šipka), B – stav po embolizaci. 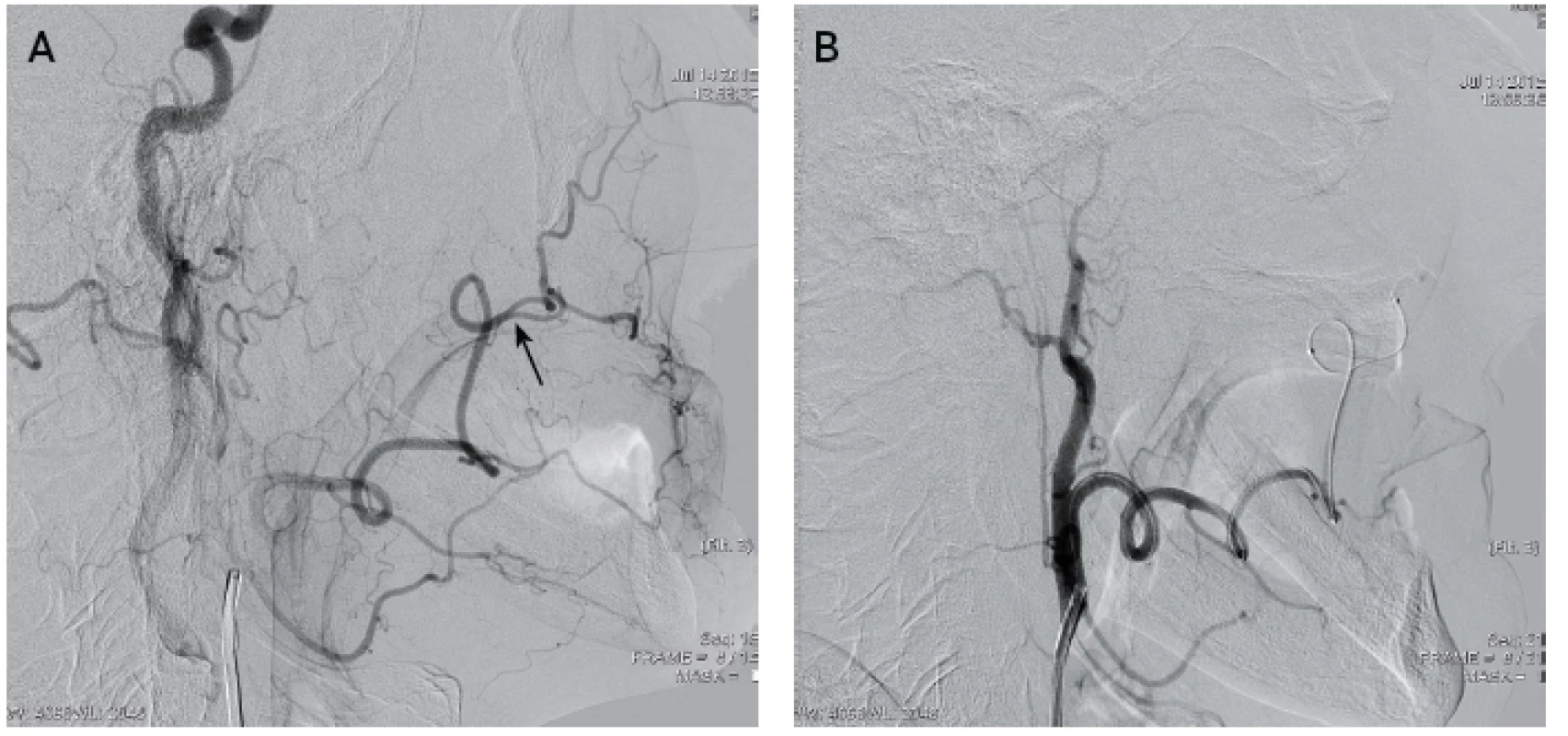
Sledovali jsme věk a pohlaví pacientů, příčiny krvácení jako hypertenze, koagulační poruchy a poruchy krevních destiček, včetně farmakologicky indukovaných případů, nádory a choroby typu hereditární hemorhagické teleangiektázie, nutnost převodů krevních derivátů, typ ORL léčby, technickou a klinickou úspěšnost embolizační léčby s hodnocením časných (do 30 dní) a pozdních recidiv, včetně jejich řešení, typ výkonu – jednostranný, oboustranný a. maxillaris, případně s a. facialis a hodnocení komplikací.
VÝSLEDKY
V letech 2009-2017 bylo v Krajské nemocnici Liberec a.s. hospitalizováno 223 pacientů a v Nemocnici Jablonec nad Nisou 88 pacientů pro akutní epistaxi. Embolizační léčbou bylo ošetřeno celkem 31 pacientů (10,0 %, 31/311) ve 39 sezeních. U 5 pacientů došlo k časné recidivě za 1-5 dní, pokaždé bylo řešeno doplněním embolizace druhostranné a.maxillaris a 3x s embolizací stejnostranné a. facialis, v 1 případě došlo k selhání i této rozšířené embolizace a bylo řešeno metodami chirurgie. Pozdní recidivu, kterou bylo nutno ošetřit opakováním embolizační léčby, jsme zaznamenali u 2 pacientů, u jednoho za 22 měsíců, druhého za 10 a dalších 13 měsíců.
V souboru našich pacientů bylo 20 mužů a 11 žen, tedy v poměru téměř 2 : 1. Věkové rozpětí bylo od 32 do 87 roků, medián věku 67 let. Nejčastější příčinou krvácení byla hypertenze 64,5 % (20/31), podíl warfarinizace byl u 16,1 % (5/31), antiagregační léčby 41,9 % (13/31). 3x jsme léčili pacienta s HHT 9,7 % (3/31), 2x pacienta s nádorem nosní dutiny 6,5 % (2/31) (lymfom nosních dutin a spinocelulární karcinom maxilly), 1 pacienta s hepatopatií a 1 s trombocytopenií při hematologickém onemocnění, pokaždé 3,2 % (1/31). Ve 22,6 % (7/31) byla epistaxe idiopatická (tab. 1).
Skoro všichni pacienti 96,8 % (30/31) indikovaní k embolizační léčbě byli se zadní nebo balónkovou tamponádou, pouze jeden 3,2 % s přední tamponádou, avšak při diagnóze HHT. Většina pacientů 90,4 % (28/31) byla indikována po selhání nosní tamponády, u 2 pacientů s diagnózou HHT a u jednoho s nevysaditelnou duální antiagregační léčbou po koronární angioplastice byla indikována embolizace již při prvním naložení tamponády. Převody krevních derivátů byly u 32,3 % (10/31) pacientů.
Technický úspěch jsme zaznamenali v 38 sezeních 97,4 % (38/39), 1x se nezdařilo bezpečně katetrizovat a. facialis při opakovaném sezení pro pokračující krvácení. Ve 35,5 % (11/31) byla provedena jednostranná embolizace distálního úseku a. maxillaris, z toho 2x pouze a. sphenopalatina. U 20 pacientů (64,5 %, 20/31) byla provedena oboustranná embolizace a. maxillaris již při prvním sezení. Časná recidiva byla zaznamenána u 5 (16,1 %, 5/31), tedy primární úspěšnost byla 83,9%. Časné recidivy byly pokaždé řešeny doplněním embolizace druhostranné a. maxillaris, případně reembolizací stejnostranné a. maxillaris a 3x eskalací výkonu na embolizaci i stejnostranné a. facialis. Celková úspěšnost po sekundárním ošetření dosáhla 96,8 % (30/31) (tab. 2). K selhání metody došlo pouze jednou, kde pacient s HHT po vyčerpání všech možností embolizační léčby, a navíc i endonazální chirurgie, podstoupil dermoplastiku nosního vchodu dle Younga. Pozdní recidivu s nutností opakování embolizační léčby jsme zaznamenali 3x, vždy bylo spojeno se zevními příčinami jako HHT nebo trombocytopenií při hematologickém onemocnění.
Tab. 2. Typ embolizačního výkonu a vztah k časné recidivě. 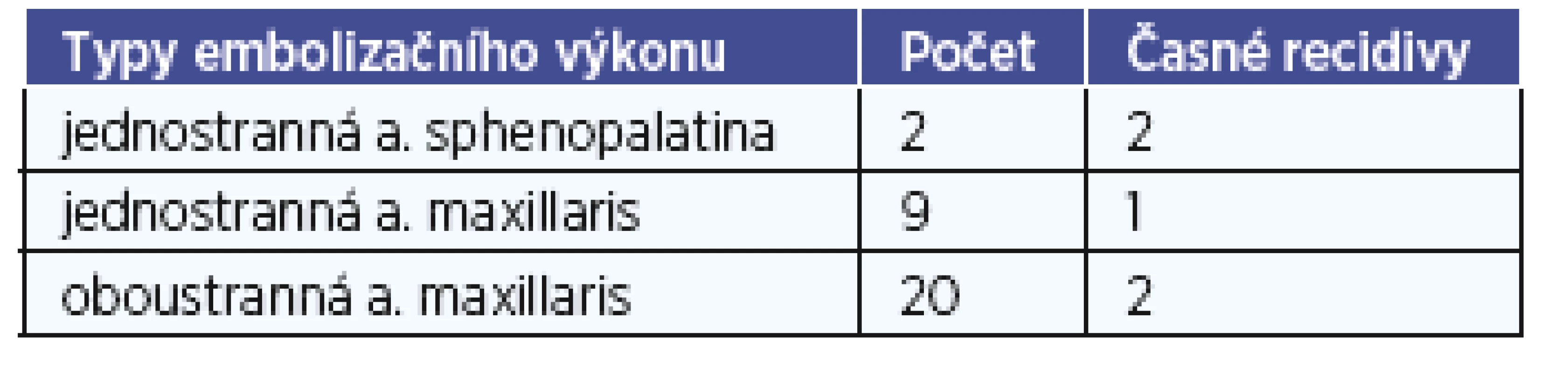
V souboru pacientů jsme zaznamenali 2 vážné periprocedurální komplikace (5,1 %, 2/39) (tab. 3), jednou embolizaci katétrového trombu do ACM, vyřešeno metodou mechanické trombektomie běžně používanou při léčbě CMP s plnou úpravou neurologického stavu, a jednou jsme zaznamenali výpadek zorného pole s poruchou vízu v oblasti centrální ostrosti pravděpodobně způsobenou embolizací vasa neurorum zrakového nervu při překročení obecných doporučení na velikost a typ embolizačních částic. Jednou (2,6 %, 1/39) došlo k vytvoření dekubitu nosního septa, způsobeného kombinací prolongované tamponády a oboustranné embolizace a. maxillaris. Doba hojení defektu byla 4 týdny. Postembolizační bolesti hlavy frontálně nebo v oblasti 2. větve trigeminu měli přechodně 3 pacienti (7,7 %, 3/39) s ústupem po analgetické terapii. Alergický exantém po aplikaci kontrastní látky byl u jednoho pacienta (2,6 %, 1/39).
DISKUSE
Embolizační léčba epistaxe byla poprvé provedena Sokoloffem v roce 1974 (14) a jako alternativa k chirurgické léčbě se začala používat od konce 80. let minulého století (2, 18) a na velké části pracovišť je pevně usazena jako alternativa chirurgické léčby nebo jako metoda první volby v léčbě refrakterní epistaxe.
V souboru našich pacientů převažovali starší muži, nejčastějším rizikovým faktorem byl vysoký krevní tlak a antiagregační léčba. Zevní příčiny jako HHT a hematologické onemocnění s trombocytopenií byly převažující příčinou pozdních recidiv. Úprava rizikových faktorů je základem léčby epistaxe. Běžné vysazení antiagregační nebo antikoagulační léčby není v některých případech vhodné a přináší vysoké riziko infarktu nebo CMP např. u pacientů po nedávné implantaci koronárního nebo intrakraniálního stentu. V těchto případech je embolizační léčba refrakterní epistaxe vhodnou metodou.
Pracoviště typu komplexního cerebrovaskulárnícho centra s erudovanými intervenčními radiology se zkušenostmi s intervencemi v oblasti hlavy je základním předpokladem bezpečně a kvalitně provedeného embolizačního výkonu. Selektivní katetrizace a. maxillaris nebývá velkým problémem ani u starších pacientů s elongovanými tepnami, výzvou však bývá řečiště stigmatizované předchozími chirurgickými výkony, traumaty, nádory nebo předchozí embolizační léčbou. V takovýchto případech jsou možnosti endovaskulárního ošetření limitované. Samostatnou problematikou je selektivní katetrizace a. facialis, vzhledem k jejímu malému kalibru a vinutosti je častokrát nutné použít neuroinstrumentárium, které nás limituje ve výběru velikosti embolizačních částic. V našem souboru jsme technický neúspěch pro výše popisované důvody zaznamenali 1x.
Embolizační léčbu jsme za sledované období provedli u 31 pacientů, u 5 z nich došlo k časné recidivě řešené opakováním výkonu s rozšířením rozsahu embolizace. Primární úspěšnost byla 83,9%, což odpovídá publikovanému rozmezí 71-95 % (10). Jednostranné embolizace distálního úseku a. maxillaris měly v porovnání s oboustrannou embolizací přibližně stejný poměr časných recidiv kolem 10 %, pouze jednostrannou superselektivní embolizaci a. sphenopalatina považujeme za nedostatečnou, provedena 2x a vždy s časnou recidivou. K selhání metody došlo pouze jednou, kde pacient s HHT po vyčerpání všech možností embolizační léčby a navíc i endonazální chirurgie podstoupil dermoplastiku nosního vchodu dle Younga.
Vážné periprocedurální komplikace, které jsme zaznamenali, zasluhují bližší rozbor. Embolizace katétrového trombu nebo udrolení aterosklerotického plátu do intrakraniálního povodí není úplně vzácnou komplikací při výkonech v oblasti hlavy a krku, předejít jim lze pouze důsledným proplachováním katétrů a šetrnou instrumentací. V případě vzniku této komplikace musí být pracoviště připraveno na endovaskulární řešení, jedná se o běžně používané techniky při léčbě CMP. Náš pacient s embolizací do ACM byl ošetřen během několika minut od vzniku příhody s plnou úpravou neurolgického stavu. Druhou vážnou komplikací byl výpadek zorného pole s poruchou vízu v oblasti centrální ostrosti. K embolizaci jsme použili sférické částice velikosti 100-300um, a přestože vas neurorum či jiné nevizualizovatelné nebezpečné kolaterály do intrakraniálního povodí by neměly mít větší kalibr než 80um (5), tak právě sférické částice mohou penetrovat i do cév menšího kalibru. Deficit byl pravděpodobně způsoben embolizací vasa neurorum zrakového nervu. Z výše popsaného důvodu již k embolizační léčbě epistaxe striktně užíváme PVA částice větší než 150um.
Jako hlavní výhodu endovaskulární léčby vidíme možnost vyhnout se použití celkové anestezie, často se jedná o starší pacienty s větším počtem komorbidit s vysokým rizikem celkové anestezie. Další udávanou výhodou je kratší hospitalizační čas v porovnání s pacienty řešenými chirurgicky (1). V případě nutnosti lze výkon provést i na antikoagulační léčbě nebo při duální antiagregaci.
V literatuře najdeme několik prací porovnávajících úspěšnost embolizační léčby ve srovnání s léčbou chirurgickou (2, 16). Úspěšnost bývá udávaná podobná s menší převahou na straně embolizační léčby, hlavní nevýhodou však zůstávají potenciální rizika závažných komplikací.
V naší nemocnici je embolizační léčba pevně zakotvená v algoritmu léčby a je metodou první volby při selhání tamponády, primární endonazální ošetření preferujeme v případech krvácení z předních ethmoideálních arterií a u pacientů po traumatu.
ZÁVĚR
Refrakterní epistaxe je častou situací v ORL ambulancích, hospitalizační léčba s tamponádou v některých případech bývá nedostačující. Dostupnost endovaskulární léčby nabízí zvládnutí stavu s akceptovatelným rizikem bez nutnosti operační léčby s celkovou anestezií. V našich podmínkách je používána jako metoda první volby.
Autoři práce prohlašují, že v souvislosti s tématem, vznikem a publikací tohoto článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou.
Adresa ke korespondenci:
MUDr. Miroslav Šercl
RDG oddělení
Krajská nemocnice Liberec a.s.
Husova 10
460 01 Liberec
e-mail: miroslav.sercl@gmail.com
Zdroje
1. Cihlář, F., Prokopová, Z., Šmolka, V. et al.: Endovaskulární léčba refrakterní epistaxe. Ces Radiol, 71, 2017, 2, s. 132-136.
2. Cullen, M. M., Tami, T. A.: Comparison of internal maxillary artery ligation versus embolization for refractory posterior epistaxis. Otolaryngol Head Neck Surg, 118, 1998, 5, s. 636-642.
3. Dubel, G. J., Ahn, S. H., Soares, G. M.: Transcatheter embolization in the management of epistaxis. Semin Intervent Radiol, 30, 2013, 3, s. 249-262.
4. Flint, P. W. et al.: Cummings Otolaryngology-Head and Neck Surgery: Head and Neck Surgery, 3-Volume Set. 5th Ed. Elsevier Health Sciences 2010, s. 682-693.
5. Geibprasert, S., Pongpech, S., Armstrong, D. et al.: Dangerous extracranial-intracranial anastomoses and supply to the cranial nerves: vessels the neurointerventionalist needs to know. AJNR Am J Neuroradiol, 30, 2009, 8, s. 1459-1468.
6. Charvát, F., Markalous, B. et al.: Zobrazení hlavy: metodika vyšetřování, anatomie, patologie, klinika: CT, MR, RTG, PET, PET/CT, sonografie, endoskopie, angiografie, intervenční neuroradiologie, navigovaná chirurgie, 2. upr. vydání, Praha: Triton, 2006.
7. Ismail, H., Buckland, J. R., Harries, P. G.: The prevention of alar necrosis in Foley catheter fixation in posterior epistaxis. Ann R Coll Surg Engl, 86, 2004, 4, s. 307.
8. Klotz, D. A., Winkle, M. R., Richmon, J. et al.: Surgical management of posterior epistaxis: a changing paradigm. Laryngoscope, 112, 2002, 9, s. 1577-1582.
9. Koh, E., Frazzini, V. I., Kagetsu, N. J.: Epistaxis: vascular anatomy, origins, and endovascular treatment. AJR Am J Roentgenol, 174, 2000, 3, s. 845-851.
10. Krajina, A., Chrobok, V.: Radiological diagnosis and management of epistaxis. Cardiovasc Intervent Radiol, 37, 2014, 1, s. 26-36.
11. Rodesch, G. et al.: Embolization of Epistaxis. In Golzarian, J., et al. Vascular embolotherapy. Vol. 2., Berlin: Springer 2006; s. 252-266.
12. Russell, E. J.: Functional angiography of the head and neck. AJNR Am J Neuroradiol, 7, 1986, 5, s. 927-936.
13. Schalek, P.: Endonazální endoskopická koagulace a. sphenopalatina v léčbě závažné epistaxe ze zadních oddílů nosní dutiny. Otorinolaryng a Foniat /Prague/, 60, 2011, 1, s. 43-45.
14. Sokoloff, J., Wickbom, I., McDonald, D. et al.: Therapeutic percutaneous embolization in intractable epistaxis. Radiology, 111, 1974, 2, s. 285-287.
15. Small, M., Murray, J. A., Maran, A. G.: A study of patients with epistaxis requiring admission to hospital. Health Bull (Edinb), 40, 1982, 1, s. 20-29.
16. Strong, E. B., Bell, D. A., Johnson, L. P. et al.: Intractable epistaxis: transantral ligation vs. embolization: efficacy review and cost analysis. Otolaryngol Head Neck Surg, 113, 1995, 6, s. 674-678.
17. Tseng, E. Y., Narducci, C. A., Willing, S. J. et al.: Angiographic embolization for epistaxis: a review of 114 cases. Laryngoscope, 108, 1998, 4 Pt 1, s. 615-619.
18. Valavanis, A., Setton, A.: Embolization of Epistaxis. In: Valavanis, A. (eds) Interventional Neuroradiology. Medical Radiology (Diagnostic Imaging and Radiation Oncology). Berlin: Heidelberg Springer, 1993.
19. Viducich, R. A., Blanda, M. P., Gerson, L. W.: Posterior epistaxis: clinical features and acute complications. Ann Emerg Med, 25, 1995, 5, s. 592-596.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2019 Číslo 2- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Benzydamin v léčbě zánětů v dutině ústní
-
Všechny články tohoto čísla
- Video Head Impulse Test - nejnovější metoda vyšetření vestibulárního aparátu
- Leiomyosarkom hrtanu – diagnostika a léčebný protokol. Kazuistika a přehled literatury
- Metastazující karcinom prsu jako vzácná příčina hluchoty a zhoršení zraku
- Solitárny fibrózny tumor príušnej slinnej žľazy
- XIII. demonstrační kurz a seminář
- Invertovaný sinonazální papilom: možnost predikce inzerce tumoru
- Embolizační léčba epistaxí
- Efekt tréninku hlasu pomocí rezonančních cvičení brumenda u studentů – pilotní studie
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Video Head Impulse Test - nejnovější metoda vyšetření vestibulárního aparátu
- Efekt tréninku hlasu pomocí rezonančních cvičení brumenda u studentů – pilotní studie
- Invertovaný sinonazální papilom: možnost predikce inzerce tumoru
- Solitárny fibrózny tumor príušnej slinnej žľazy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání