-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaHepatocelulární karcinom – prognostická kritéria individualizované léčby
Hepatocellular carcinoma – prognostic criteria of individualized treatment
Background: Though the sixth most frequent malignancy, hepatocellular carcinoma (HCC) is the third most common cause of death amongst solid tumours. Only surgery in the early stages may provide the cure; however, HCC still has a high recurrence rate. Non-surgical treatment lacks comparable efficacy. It was not sooner than in 2017 that the therapy galore started to extend. Thus prognostic factors driving the therapy have been gaining importance. Material and methods: All relevant literature was checked for aetiology, epidemiology, diagnostic means, and individualised treatment of HCC. Cytochrome P-450 expression data from 22 patients operated in the University Hospital Brno in the period 2017–2020 were included. Results: Screening the population at risk (presence of cirrhosis) with the transabdominal ultrasound lies at the centre of the diagnostic algorithm. Making the diagnosis does not require a biopsy in most cases. Only a few parameters are thus known before the treatment – a size and number of lesions, and AFP level. These drive the indication to surgery. Relapses after surgery and response to palliative treatment depend on the expression of MET and AXL that directly affect anti-VEGF therapy. High AFP predicts a good response to regorafenib but early relapse after surgery. The pattern of P450 expression was found linked with tumour differentiation. The differentiation correlates with the size and number of lesions. We also found a link between the P450 expression and some mi-RNAs possibly detectable using liquid biopsy techniques. Conclusion: The share of deaths from HCC overweighs its incidence. The risk population to screen is well-defined (cirrhosis). The BCLC staging system probably gives the best complication/efficacy results. This system does not require any biopsy and does not comprise all predictive factors important in the expanding targeted molecular therapy. According to our results, small molecules to treat HCC should work better in poorly differentiated tumours. Surgery is more effective in those well-differentiated. It isn‘t easy to get all relevant information before therapy. Some factors need macrobiopsy (surgical). The pretreatment workup will probably require a mandatory biopsy in BCLC B and C stages to get the information. This opens up a way for the liquid biopsy that could use some specific mi RNAs.
Keywords:
Biopsy – drug resistance – hepatocellular carcinoma – predictive oncology – tailored treatment – P-450 cytochrome – isoform
Autoři: P. Kysela 1; Z. Kala 1
; M. Zatloukal 1; M. Raudenská 2; Dagmar Brančíková 3
Působiště autorů: Chirurgická klinika LF MU a FN Brno 1; Fyziologický ústav, LF MU Brno 2; Interní hematologická a onkologická klinika LF MU a FN Brno 3
Vyšlo v časopise: Klin Onkol 2022; 35(2): 100-113
Kategorie: Přehled
doi: https://doi.org/10.48095/ccko2022100Souhrn
Východiska: Hepatocelulární karcinom (hepatocellular carcinoma – HCC) je celosvětově šestý nejčastější solidní nádor u dospělých a třetí nejčastější příčinou úmrtí na zhoubný novotvar s narůstající incidencí. Potenciálně kurativní chirurgická léčba je zatížena vysokou rekurencí. Paliativní postupy pak mají společnou nízkou účinnost. S rozšiřujícím se spektrem léčebných postupů je důležité identifikovat prediktivní faktory určující jejich efektivitu. Článek ilustruje současný stav diagnostiky a léčby hepatocelulárního karcinomu s možnými dopady prediktivní onkologie do budoucnosti. Materiál a metodika: Byl proveden rozbor dostupné literatury ve vztahu k etiologii, epidemiologii, diagnostice a individualizované léčbě hepatocelulárního karcinomu spolu s analýzou vlastního souboru 22 pacientů operovaných pro HCC ve FN Brno v letech 2017–2020, vč. vyšetření exprese izoforem cytochromu P450. Výsledky: V centru diagnosticko-terapeutického algoritmu stojí screening transabdominální ultrasonografií u rizikové populace definované cirhózou. Diagnostika je postavena na zobrazovacích metodách bez požadavku biopsie. Jen některé parametry nádoru jako počet a velikost ložisek a hladinu alfa-fetoproteinu (AFP) lze získat bez ní. U pacientů s pokročilým onemocněním v dobrém klinickém stavu lze k prodloužení kvalitního života využít molekulárně cílenou léčbu. Zvýšená exprese MET a AXL je negativní prognostický faktor především ve vztahu k léčbě protilátkami proti vaskulárnímu endoteliálnímu růstovému faktoru (anti-VEGF léčba). Vysoký AFP je prediktorem dobré účinnosti regorafenibu, ale časného relapsu po chirurgické léčbě. Na vlastním souboru pacientů jsme prokázali souvislost exprese izoforem cytochromu P450 v nádorové tkáni se stupněm dediferenciace nádoru, který souvisí s velikostí a počtem ložisek. U malých molekul v léčbě HCC (typicky tyrozinkinázové inhibitory) by měla být tato léčba tím účinnější, čím je nádor méně diferencovaný. Závěr: Podíl hepatocelulárního karcinomu na morbiditě a mortalitě nádorových onemocnění narůstá. Lze dobře definovat rizikovou populaci i jednoduchou screeningovou metodu. Léčba na základě stagingového systému Barcelona Clinic Liver Cancer (BCLC) dává nejlepší léčebné výsledky. V tomto systému ale nejsou zahrnuty sérové a tkáňové prediktivní parametry. Dokud nebude možné získat tyto informace ze séra, bude nejspíše nutné obměnit diagnostické schéma ve smyslu nutnosti biopsie co možná nejméně invazivním způsobem, ale v nezbytných případech i chirurgicky alespoň u stadií B a C dle BCLC. Tím se otevírají možnosti pro tekuté biopsie, při kterých bude možné využít některé ze specifických mi-RNA.
Klíčová slova:
cytochrom P450 – Izoformy – léková rezistence – individualizovaná léčba – prediktivní onkologie – hepatoceulární karcinom – bio psie
Úvod
Hepatocelulární karcinom (hepatocellular carcinoma – HCC) je nejčastější primární jaterní malignitou dospělých [1]. Celosvětově má hepatocelulární karcinom vzrůstající incidenci [2–4], která bude nejspíše do budoucna zachována [5]. V současnosti je odhadována asi na 841 000 nových případů ročně, což odpovídá např. polovině incidence kolorektálního karcinomu [6]. Regionální incidence pak značně kolísá. To odráží jak vlivy genetické, tak rozmanité vlivy vnějšího prostředí související s jeho vznikem. Nejvyšší incidence je v Mongolsku (57/100 000). V ČR se jedná naopak o nádor relativně vzácný (10,7/100 000) [7] a jeho výskyt postupně klesá, což může souviset také s proočkovaností populace proti virové hepatitidě [7]. Přestože jde o nádor s šestou nejvyšší světovou incidencí, jde zároveň o třetí nejčastější příčinu úmrtí na zhoubné onemocnění u mužů a šestou u žen [8]. V mužské populaci je nádor častější (poměr muži vs. ženy je 7 : 2). Odhadované 5leté přežití bez rozlišení stadií tvoří jen 11 % [9].
Potenciálně kurativní chirurgická léčba je zatížena vysokou rekurencí. Paliativní postupy pak mají společnou nízkou účinnost. S rozšiřujícím se spektrem léčebných postupů je důležité identifikovat prediktivní faktory určující jejich efektivitu tak, aby konkrétní léčba mohla být sestavena na míru konkrétnímu pacientovi a nádoru.
Etiopatogeneze
Etiologie hepatocelulárního karcinomu je multifaktoriální. Zahrnuje jak genetické vlivy, tak vlivy vnějšího prostředí, které zodpovídají za geografické rozdíly v incidenci nádoru, vč. profesionální expozice některým toxinům (tab. 1) [10].
Tab. 1. Mechanizmy karcinogeneze u hepatocelulárního karcinomu podle zevní expozice [10]. ![Mechanizmy karcinogeneze u hepatocelulárního karcinomu podle zevní expozice [10].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/d2228a6e00ebfe635fb0b3bdb47655d2.jpg)
AFB1 – aflatoxin B1, CDKN2A – 2A inhibitor cyklin-dependentní kinázy, GC – guanin, cytosin, Hbx – protein viru hepatitidy B, HNF1α – jaterní nukleární faktor 1α, IGF2R – receptor pro inzulinu podobný růstový faktor 2, TA – thymin, adenin, TCF1 – transkripční faktor 1, R-S – záměna arginin za serin Až 80 % hepatocelulárních karcinomů vzniká v cirhotických játrech. V podstatě jakákoliv chronická iritace jater může vést k maligní transformaci stimulací excesivní proliferace a regenerace [11,12], jejímž výsledkem je jinak jaterní cirhóza. Makronoduly a adenomatózní hyperplazie jsou hodnoceny jako prekancerózy, za které může porucha regulace regenerace hepatocytů [13]. Alkoholická cirhóza zodpovídá za 10–20 % případů. Ostatní neinfekční vlivy, vč. nealkoholické steatohepatitidy nebo vrozených metabolických vad jako hemochromatóza, zapříčiní ≤ 10 % případů HCC [14,15].
Hlavním rizikovým faktorem zůstává infekce virem hepatitidy B (70 % případů v Asii a Africe kromě Japonska a 10–20 % případů v Evropě, Severní Americe a Japonsku) nebo hepatitidy C (70 % případů v Evropě, severní Americe a Japonsku, ale jen 10–20 % v Africe a Asii kromě Japonska) [1]. Hepatitidy A E se na kancerogenezi podílí jen minimálně. Neindukují tak často chronické reparativní změny v játrech. Je zajímavé, že hepatitidy přenosné fekálně-orální cestou (typicky A) jsou pro vznik HCC prakticky nerizikové, zatímco hepatitidy přenosné primárně parenterální cestou jsou vysoce rizikové. Jako bychom se během evoluce na fekálně-orální infekce již adaptovali, zatímco s parenterální cestou přenosu umožněnou až moderní civilizací se člověk jako druh ještě nevyrovnal. Mimo přímé integrace virové DNA u hepatitidy B je za maligní zvrat zodpovědné také přímé působení virových proteinů obsažených v genomu virů hepatitidy B i C na různých úrovních regulací buněčného cyklu – od exprese genu přes protein retinoblastomu až po některé microRNA [16,17].
Virus hepatitidy B moduluje expresi liver-specifických microRNA, jako je miR-155, a tím vstupuje do procesu spuštění kancerogeneze. Alteruje telomerázy a reverzní transkriptázy po inkorporaci do hostitelské DNA a spouští dráhu RAS/MAPK1 a PI3k/AKT, což může být také využito jako léčebný cíl [18]. Virus hepatitidy C je obalený single strand (+) RNA virus a po replikaci v systému endoplazmatického retikula indukuje syntézu nestrukturálních proteinů NS2, NS3, NS4A, NS5A a NS5B, které inhibují funkci p53 v celé dráze [19]. Chronický zánět ovlivňuje regeneraci cestou drah zahrnujících transformující růstové faktory (transforming growth factor – TGF) TGF-a a TGF-b a dále růstový faktor hepatocytů (hepatocyte growth factor – HGF), endoteliální růstový faktor (endothelial growth factor – EGF) a interleukiny (IL) – IL-4, IL-6 a IL-8, jejichž hladina je zvýšena. Všechny inzulty mají společné ovlivnění angiogeneze (např. CXCL12-CXCR4) [20] a všechny ovlivňují dráhy směřující přes fosfatidylinozitol-3-kinázu – protein-kinázu B k m-TOR komplexu, dráhu Ras-Raf-MEK-ERK a b-kateninovou dráhu [21]. Mutace b-kateninu tak významně zvyšuje riziko maligního zvratu u hepatocelulárního adenomu. Všechny tyto dráhy mohou být cílem budoucí molekulární léčby.
Primární prevencí hepatocelulárního karcinomu je očkování proti hepatitidě B. Zavedením vakcinace dokázali na Tchaj-wanu snížit incidenci HCC u dětí ve věku 6–9 let z 0,52/100 000 (děti narozené mezi lety 1974 a 1984) na 0,13/100 000 (děti narozené mezi lety 1984 a 1986), tedy téměř o 80 % [22]. Dalším metodou primární prevence je léčba chronické infekce interferonem (IFN-a2b) anebo antivirová léčba lamivudinem a entekavirem u hepatitidy B. U hepatitidy C pak převážně bezinterferonovými a bezribavirinovými režimy pomocí přímo působících virostatik. Metaanalýza léčených pacientů v časném stadiu cirhózy ukázala redukci rizika o 78 % [23].
Očkování proti hepatitidě
Vliv zlepšené péče o pacienty s onemocněním jater může mít na incidenci HCC protichůdný efekt. Snížení výskytu HCC daného zvýšenou proočkovaností populace proti hepatitidě B je tak vyrovnáváno zlepšením péče o pacienty s cirhózou jaterní, kteří v minulých dekádách spíše umírali na krvácení a metabolické jaterní selhání a infekce. Nyní se s tímto onemocněním dožívají delšího věku [24].
Screening a diagnostika
Rozvoj HCC v necirhotických játrech je velmi vzácný. Proto se screening zaměřuje na pacienty s jaterní cirhózou ve vysokém riziku rozvoje HCC. To je podle Americké asociace pro studium onemocnění jater (American Association for the Study of Liver Diseases – AASLD) definováno jako roční kumulativní riziko > 1,5 %. Pro hepatitidu C je 5leté kumulativní riziko rozvoje HCC v Evropě a USA 17 %, v Japonsku dokonce 30 %. Infekce hepatitidou B nese 5leté kumulativní riziko rozvoje HCC v Evropě 10 %, na Tchaj-wanu 15 %. Alkoholická cirhóza po vyloučení všech ostatních příčin má tendenci ke vzniku HCC kolem 8 % do 5 let, vrozená hemochromatóza asi 21 % a primární biliární cirhóza jen asi 4 % [25].
Samotné hladiny alfa-fetoproteinu (AFP) nemají pro screening HCC žádný význam. Jde jen o pomocnou hodnotu k pravidelně prováděným ultrazvukovým vyšetřením nebo tam, kde je ultrazvuk nedostupný – kategorie 2A podle National Comprehensive Cancer Network (NCCN) a AASLD nebo kategorie II podle medicíny založené na důkazech (evidence-based medicine – EBM). U pacientů s negativním nálezem na zobrazovacích metodách a narůstajícími hodnotami AFP je doporučeno zkrátit interval kontrol ultrazvukem na 3 měsíce.
Standardní screeningovou metodou k detekci nového HCC i ve sledování rekurencí po léčbě HCC je u pacientů s jaterní cirhózou nekontrastní transabdominální ultrazvuk (UZ) prováděný v intervalu 3–6 měsíců. Jak NCCN, tak AASLD doporučují navzájem velmi podobný diagnostický algoritmus (schéma 1) – všechna doporučení alespoň úrovně 2A nebo II podle EBM [26]. Diagnostika hepatocelulárního karcinomu v cirhotických játrech je pak postavena podle velikosti a charakteru léze na zobrazovacích metodách (neplatí to zcela pro játra necirhotická). K dispozici jsou v podstatě tři metody – kontrastní UZ vyšetření, kontrastní CT vyšetření a MR s hepatotropním kontrastem. Ve zkratce, pokud je ložisko < 1 cm, opakuje se screeningový UZ každé 3 měsíce a pokud je ložisko stabilní 1–2 roky, vrací se schéma k UZ každého půl roku. Při ložisku o velikosti 1–2 cm je pak diagnostika postavena na shodě morfologických vlastností odpovídajících HCC u dvou dynamických metod ze tří výše jmenovaných. Pokud je ložisko < 2 cm, pak postačí charakteristický obraz jen na jedné dynamické metodě. Biopsie tak není standardně předterapeuticky požadována.
Schéma 1. Screening HCC. Upraveno dle doporučení NCCN a AASLD a [26]. ![Schéma 1. Screening HCC. Upraveno dle doporučení NCCN a AASLD a [26].](https://pl-master.mdcdn.cz/media/image_pdf/a12b2d301779e5d99d02b4e46c6da61a.jpg?version=1649748390)
AASLD – American Association for the Study of Liver Diseases, AFP – alfa fetoprotein, HCC – hepatocelulární karcinom, NCCN – National Comprehensive Cancer Network, UZ – ultrazvuk Staging
Staging jakéhokoliv onemocnění by měl odrážet způsob léčby a/nebo prognózu. Obvykle k tomu vystačí např. klasifikace TNM (tumor (T), lymfatické uzliny (nodes – N) a metastázy (M)), příp. určení některých dalších biologických markerů nádorového onemocnění (angioinvaze, perineurální šíření atd.)). Zvláštnost hepatocelulárního karcinomu v terénu jaterní cirhózy tkví v tom, že jen určení rozsahu onemocnění nádorem je zcela nedostačující [27]. Do hry vstupuje funkční stav jater (obvykle v podobě Child-Pough kritérií), celkový stav pacienta (Karnofského index nebo výkonnostní stav dle European Cooperative Oncology Group – ECOG) a zcela rovnocenně s nimi teprve stadium nádoru (obvykle jeho TNM klasifikace). Bylo vytvořeno několik systémů – Okudův [28], JIS [29], CLIP [30], CUPI [31] nebo GRETCH [32]. Podle kteréhokoliv z nich lze provádět staging onemocnění HCC. Zcela rovnocenně však vystupují všechny proměnné zatím v BCLC systému stagingu (schéma 2) [33]. Tento systém má také přímý výstup ve formě prognózy a především vhodné léčby. U stadií bez cirhózy je nutné histologické vyšetření léze, v cirhotických stadiích je BCLC dostačující [34].
Schéma 2. BCLC stagingový systém [33]. ![Schéma 2. BCLC stagingový systém [33].](https://pl-master.mdcdn.cz/media/image_pdf/5e7c88a6d621f95f1296783615618d39.jpg?version=1649748412)
BCLC – Barcelona Clinic Liver Cancer, měs. – měsíce, N – postižení mízních uzlin, M – metastázy, PS – performance status, RFA – radiofrekvenční ablace, TACE – transarteriální chemoembolizace Léčba
Přestože lze velmi dobře definovat rizikovou populaci pro prevenci (hepatitida B, C) i pro jednoduchý screening (jaterní cirhóza), výsledky léčby jsou zcela neuspokojivé [35]. Vzhledem k radiosenzitivitě okolního jaterního parenchymu je nádor rezistentní k radioterapii. Stereotaktické ozáření, příp. lokoregionální terapie mikrosférami s yttriem jsou však možné. Onemocnění je také málo citlivé ke konvenční farmakologické léčbě. Některé důvody budou zřejmé z následujícího textu. Jedinou potenciálně kurativní metodou zůstává chirurgická resekce nebo transplantace jater [36]. Ty je však možné nabídnout jen malému procentu pacientů diagnostikovaných ve včasných stadiích choroby (stadium 0–A dle BCLC).
Velký význam mělo pro většinu pacientů s neoperabilním nálezem zavedení biologické léčby tyrozinkinázovými inhibitory (Natural ligands Inhibitors) – sorafeNIBem v roce 2007. Od té doby bylo až do roku 2017 provedeno mnoho pokusů o vývoj dalších molekul, ale až mezi lety 2017–2019 se objevily další čtyři molekuly. LenvatiNIB v 1. linii a regorafeNIB s kabozantiNIBem ve 2. linii a protilátka (Monoclonal AntiBody) ramuciruMAB (spolu s již známým bevacizuMABem), také ve 2. linii léčby. Navíc byla zavedena imunoterapie check point inhibitory (nivoluMAB, pembrolizuMAB a atezolizuMAB) [37].
Kromě toho lze pacientům s lokalizovaným neresekabilním onemocněním nabídnout kombinaci biologické léčby a lokálně ablačních metod jako radiofrekvenční ablace (RFA) nebo transarteriální chemoembolizace (TACE).
Jediná potenciálně kurativní léčba je R0 resekce, tj. kompletní odstranění nádoru bez jakýchkoliv reziduí. Rozeznáváme ještě R1 resekci – makroskopicky kompletní odstranění nádoru s mikroskopickými rezidui. Obvykle to znamená mikroskopický nález nádorových buněk v resekční linii jater, na rozdíl od R2 resekce, u níž je ponecháno makroskopicky zřejmé reziduum nádoru. Hlavním úkolem předoperačního stagingu je zjistit, u kterých pacientů je R0 resekce vůbec možná. Současné diagnostické metody bohužel nedovolují detekovat klinicky významné latentní mikroskopické postižení, především mimo játra. Jsme odkázáni na nepřímé známky a statistická data, která říkají, že pacienti s jedním makroskopickým ložiskem do 5 cm nebo pacienti s maximálně třemi ložisky o velikosti < 3 cm jsou pacienti s lokalizovaným onemocněním. U nich je R0 odstranění nádoru ať už transplantací jater, jaterní resekcí, nebo lokálně ablačními technikami možné. Pacienti nesplňující tato kritéria již mají menší šanci na kompletní vyléčení jakoukoliv metodou. Přestože vysoký grade nádoru, přítomnost satelitních ložisek, mikroangioinvaze a stupeň postižení jaterní DNA jsou významnými prognostickými faktory, samostatnými prediktivními faktory výsledku léčby je na základě multivariační analýzy pouze počet a velikost ložisek. Pouze počet a velikost ložisek se také dá zjistit již předoperačně. Ostatní faktory jsou až ex post nálezem. Při stanovení léčby na míru je nutné brát v úvahu také funkční zdatnost jater a celkový stav pacienta. Konkrétní doporučená schémata léčby lze nalézt např. v guidelines NCCN [38], ESMO [39] nebo v Modré knize [40]. Léčba je vždy multidisciplinární a uplatňují se v ní následující modality:
Transplantace jater
V principu řeší jak nádor, tak základní onemocnění jater, cirhózu, a odstraňuje tak prekancerózu. Možnosti transplantace jsou omezeny počtem dárců. Vzhledem k rozdílnému spektru pacientů, kteří podstupují transplantaci jater nebo chirurgickou resekci, není zcela možné přímé srovnání dlouhodobých výsledků léčby. Již v roce 1996 formuloval Mazzaferro et al [41] tzv. Milánská kritéria selektující pacienty, u kterých lze očekávat velmi dobrý efekt ortotopické transplantace jater. Jsou to pacienti s jedním ložiskem velikosti ≤ 5 cm nebo max. třemi ložisky s největším z nich o velikosti ≤ 3 cm. Tento tzv. cut-off až neuvěřitelně dobře rozlišuje mezi skutečně včasným a pokročilým onemocněním. U pacientů splňujících Milánská kritéria je např. nalezena mikrovaskulární invaze v 10–15 %, nízce diferencovaný tumor v 13–33 % a mikrosatelitní postižení v 7–28 %. Pacienti nesplňující tato kritéria mají onemocnění s mikroinvazí ve 35–56 % a nízce diferencovaný nádor v 38–50 % případů [42,43]. Snaha rozšířit tato kritéria nevede k jednoznačným výsledkům [44]. Vzhledem k nedostatku dárců a soutěžením dlouhodobého přežívání štěpů s přežíváním u benigních diagnóz slouží tato kritéria stále jako základ indikace k transplantaci, a to především v rámci Eurotransplantu (ČR není jeho členem). Tato kritéria však nejsou jediná, která se v praxi používají. Relativně nejrozšířeněji používanými jsou kritéria UCSF (jedno ložisko o velikosti ≤ 6,5 cm nebo max. tři ložiska – největší ≤ 4,5 cm s max. součtem velikostí ložisek 8 cm) [45] a tzv. up to 7 kritéria (součet počtu ložisek a velikosti největšího ≤ 7 cm). Vyhodnocením dlouhodobých výsledků léčby při dodržení různých kritérií vznikl koncept s názvem „Metroticket“, který bere šanci na dlouhodobé přežití jako spojitou funkci dvou parametrů – velikosti ložisek a jejich počtu (obr. 1). V současnosti k nim přibyl ještě třetí parametr – předoperační hladiny AFP. Mikrovaskulární invaze zjistitelná až posttransplantačně zde vystupuje jen jako pomocný faktor. Výstupem jsou grafy, které lze importovat v PDF formátu [46]. Dalším nezávislým prognostickým faktorem délky přežití bez relapsu po transplantaci jater se ukázal stupeň mutačního poškození DNA vyjádřený např. jako „fractional allelic loss“ [47]. Tento index lze bohužel také zjistit až po transplantaci. Genotyp je ale možné vyšetřit z biopsie již před ní. Pokud bychom měli vhodné genetické markery, mohlo by se rozšíření Milánských kritérií ubírat právě tímto směrem.
Obr. 1. Metroticket. Přežití po transplantaci jater v závislosti na počtu a velikosti ložisek. Jsou zakresleny body reprezentující jednotlivá užívaná kritéria pro indikaci transplantace. 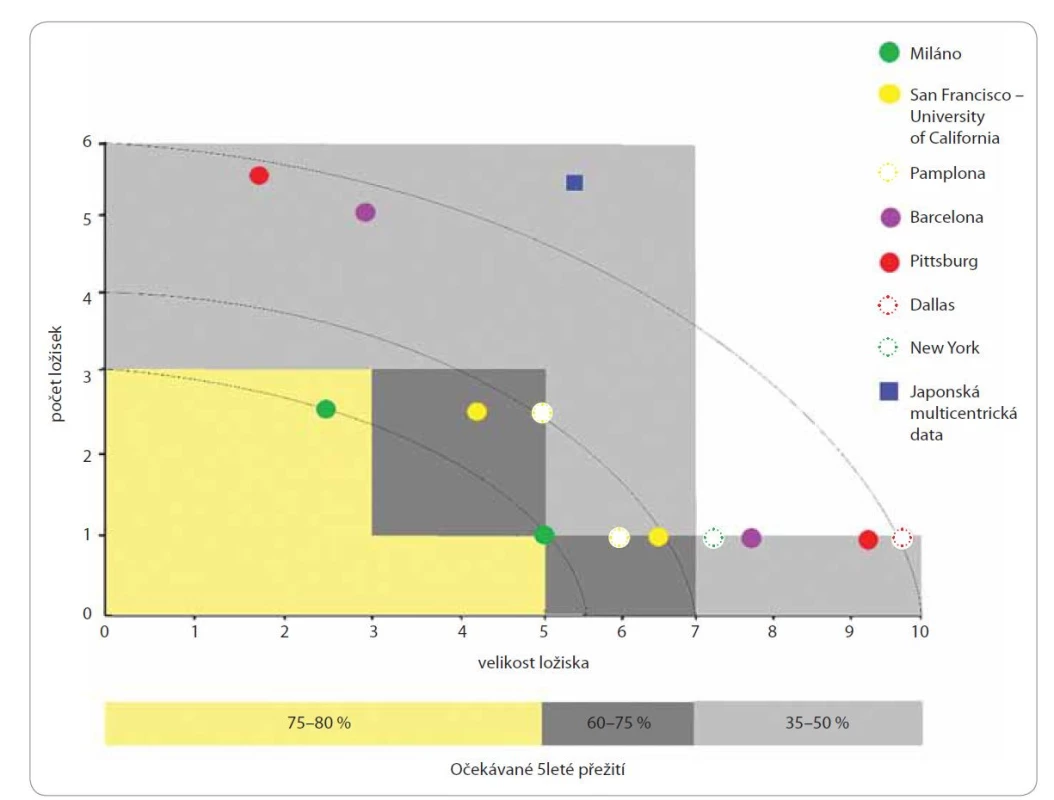
Hlavním problémem jaterní transplantace je ztráta jater při transplantaci pacientům, kteří nakonec časně relabují. Při dodržení Milánských kritérií jsou počty žijících pacientů v 5 letech prakticky stejné jako počty pacientů s transplantací pro benigní diagnózu – přes 70 % (65–78 % v porovnání s benigní diagnózou 68–87 %). Některá centra proto spolu s Milánskými (nebo rozšířenými) kritérii využívají také vysoké hladiny AFP ke stažení pacientů z waiting listu, především u hraničních nálezů. Cut-off se obvykle pohybuje kolem 100–1 000 ng/ml (83–860 kIU/l) [48–50]. Některá asijská transplantační centra využívají k predikci časné rekurence po transplantaci jater des-gama-karboxy-protrombin (DCP) [50]. Korelace mezi předoperační sérovou hladinou některých markerů a prognózou pacienta byla prokázána pouze u cirkulujících nádorových buněk, volné DNA nebo RNA či miRNA [50–52] a také perzistující hepatitidy C. Pokud pacienti primárně nesplňují Milánská kritéria, ale splní je po konverzní léčbě, je tato dobrá odpověď na systémovou léčbu prediktorem dobrého výsledku transplantace nebo i pouhé resekce jater a pacienti z transplantace profitují [53]. Dalším exkluzním kritériem pro transplantaci bývá věk pacienta – obvykle 70 let – a to z důvodu srovnání celkového přežití s pacienty s transplantací pro benigní diagnózu.
Ostatní prediktivní faktory jsou známy až po transplantaci/resekci – jsou jimi mikrovaskulární invaze tumoru a jeho grade. Dobře diferencované tumory mají v podstatě stejnou šanci na vyléčení po transplantaci i při významném překročení Milánských kritérií [54]. Naopak vysoká aktivita při vyšetření PET s využitím 18F-fludeoxyglukózy (18F-FDG-PET) znamená vysokou agresivitu nádoru a vysoké riziko rekurence i při jejich splnění [55].
Stejně závažným problémem jako ztráta jater je vyřazení (tzv. drop out) pacienta z waiting listu pro progresi onemocnění. Přestože je u pacientů, kteří splňují Milánská kritéria, popsaná během prvního roku jen nevýznamná progrese onemocnění, pohybuje se drop out kolem 30 %. Přemosťující lokálně ablační léčba (nejčastěji RFA) u tumorů o velikosti < 3 cm nebo TACE u větších tumorů může snížit drop out na 0–21 %. Riziko drop out se zvyšuje s dobou na waiting listu a je prakticky nevýznamné během prvních 3 měsíců [56,57].
Dalším postupem snižujícím drop out je léčba sorafenibem; především tehdy, pokud tato doba nepřesáhla 6 měsíců [58]. Jak předoperační TACE, tak léčba sorafenibem vede ke zvýšení pooperačních komplikací. Neoadjuvance tak není obecně doporučena, především v případě doby na waiting listu okolo 3 měsíců. V ČR s obvyklou čekací dobou lehce přesahující 3 měsíce není nutné před transplantací vřazovat žádnou léčbu (pandemie COVID-19 ale mohla dobu na waiting listu významně prodloužit). Počet pacientů s transplantací pro HCC není v ČR nijak vysoký. V letech 1983–2004 to bylo 30 pacientů (14 pro předem známý HCC a u 16 šlo o náhodný nález v odstraněných játrech) [59]. V roce 2019 byla na CKTCH Brno provedena transplantace osmi pacientům s HCC, z toho ve čtyřech případech šlo o náhodný nález u pacientů s transplantací pro onemocnění jater v konečném stadiu.
Jaterní resekce
K chirurgické resekci jsou indikováni ti pacienti v časném stadiu, kteří nejsou vhodní k transplantaci, nemají významnou portální hypertenzi, funkční stav jejich cirhotických jater lze klasifikovat jako Child-Pough A, nebo pacienti starší 70 let, kteří jinak Milánská kritéria splňují. V zemích s nedostatkem jaterních štěpů jsou resekováni také mladí pacienti splňující Milánská kritéria. Rekurence v játrech po resekci v 5 letech jsou podle rozsahu onemocnění až 100 % [60]. Není doporučeno provádět resekci jater jako přemosťující léčbu před transplantací jater [61]. Pětileté přežití se pohybuje lehce níže než u transplantace – kolem 50–70 %. Především je ale patrné vyšší riziko rekurence než po transplantaci jater – již od 3 let od resekce jater [62].
Chirurgická resekce bývá indikována v pozdějším stadiu onemocnění (přesahujícím Milánská kritéria), ale s lepším funkčním stavem jater (nesmí být přítomna významná portální hypertenze ani jaterní dysfunkce), často i bez cirhózy a ve vyšším věku (obvykle nejsou transplantováni pacienti starší 70 let), než je indikována transplantace jater. Obě metody tak nejsou konkurenční, ale v podstatě doplňkové a jejich indikace jsou mírně odlišné.
Jak chirurgickou resekci, tak transplantaci jater lze nabídnout pouze pacientům ve velmi časném stadiu onemocnění. Přestože u pacientů s pokročilejším, ale ještě resekabilním onemocněním je šance na 5leté přežití bez nemoci nižší, lze i u nich dosáhnout ve významném procentu vyléčení. Z našeho pohledu je tedy indikována resekce jater, kdykoliv je nádor radikálně operabilní a pacient není vhodný k transplantaci.
Kromě technické resekability je důležitým faktorem riziko jaterního selhání po případné resekci. Jedno z rozhodujících kritérií rozsahu resekce jater, která jsou relativně široce užívána v různých obměnách, je např. schéma dle Miyagawy (schéma 3) [63].
Schéma 3. Rozsah únosné resekce u pacientů s hepatopatií/cirhózou, upraveno podle [63]. ![Schéma 3. Rozsah únosné resekce u pacientů s hepatopatií/cirhózou, upraveno podle [63].](https://pl-master.mdcdn.cz/media/image_pdf/3761f09af2050287f51e8664561b11be.jpg?version=1649748469)
Především u ložisek uložených periferně v tzv. laparoskopických segmentech (II, III, IVb, V) je výhodnější využít laparoskopické resekce. Šetří se tak portokavální spojky v břišní stěně, které by jinak byly přerušeny rozsáhlou laparotomií [64]. Samozřejmě lze laparoskopii využít u libovolného typu výkonu, ale lokalizace v ostatních segmentech již významně zvyšuje riziko krevních ztrát a prodlužuje výkon s možnými konsekvencemi pro jaterní funkce. Již při kapnoperitoneu 12 mmHg (15 kPa) je asi 60% redukce prokrvení jater u necirhotiků. Významné postavení má laparoskopie při tzv. liver splitting technice odběru jaterních štěpů od příbuzenských žijících dárců. Prediktivní faktory rekurence po chirurgické resekci jater jsou v podstatě stejné jako u transplantace jater. Přistupuje k nim ale také lidský faktor – kvalita resekce daná cirkumferenční resekční linií, kompletností anatomické resekce a minimalizace manipulace s resekátem během výkonu.
Sledování po operaci
Po operaci je doporučeno první 2 roky sledovat pacienty pomocí UZ v intervalu 3–6 měsíců a následně se vrátit ke standardnímu screeningovému sledování. Samozřejmostí je fyzikální vyšetření pacienta při každé kontrole. Při každé kontrole je vhodné doplnit vyšetření AFP. Při elevaci AFP je doporučeno zkrátit interval kontrol na polovinu (tedy každé 3 měsíce první 2 roky a následně každých 6 měsíců).
Transarteriální chemoembolizace (TACE), transarteriální radioembolizace (TARE)
Přestože nebyl randomizovanými studiemi prokázán benefit přidání lokoregionální chemoterapie k lokoregionální embolizaci [65], ve víře v posílení dlouhodobého efektu léčby se přidává k embolizaci obvykle doxorubicin, dnes především ve spojení s tzv. drug eluting beads (DEB). Potenciál lokoregionální chemoterapie je dán těmito fakty:
- Primární i sekundární nádory jsou až z 95 % zásobeny převážně krví z arteria hepatica [66,67]. V experimentu dosáhla koncentrace cytostatika v játrech po intraarteriálním podání 10× vyšší koncentrace než po intravenózním podání [68,69].
- U látek s vysokou jaterní extrakcí je vysoká koncentrace v játrech s nízkou systémovou expozicí zajištěna tzv. first-path efektem. Jednotlivá cytostatika se touto extrakcí výrazně liší, a i to má vliv na výběr konkrétního cytostatika.
- Efekt cytostatika na nádor závisí na rychlosti nástupu a max. výšce sérové hladiny – tzv. steep efekt. Ten je také vyšší při cíleném intraarteriálním podání.
Transarteriální chemoembolizace je vyhrazena pro pacienty s lokalizovaným až středně pokročilým onemocněním, kteří nejsou vhodní pro chirurgickou léčbu a nejsou vhodní ani k lokální ablaci (velký počet ložisek, ložiska > 3 cm). Další významnou indikací TACE je přemosťující léčba před transplantací nebo resekcí. Význam této přemosťující léčby je však nejasný. Primární odpověď na ni je asi 50 %. Její efektivitu lze zvýšit jak kombinací s lokálně ablačními technikami, tak se systémovou léčbou sorafenibem nebo lenvatinibem [70] až na 61 %. Možnou alternativou je transarteriální radioembolizace mikrosférami s radioizotopem yttria (TARE). Chrání se tím jinak radiosenzitivní nenádorový jaterní parenchym. Výsledky metaanalýz ukazují, že úspěšnost léčby TARE by mohla být o něco vyšší než u TACE [71].
Lokálně ablační techniky
Hepatocelulární karcinom je v současné době jediným zhoubným nádorem, u nějž je možným postupem alkoholizace ložisek, i když efektivita je mírně nižší a počet sezení k dosažení kompletního ošetření je větší než např. u RFA [72]. Pro nízkou efektivitu není prakticky vůbec využívána UZ kavitace, UZ indukovaná termální terapie a MRI termální terapie (teplo je generováno hysterezními ztrátami na feromagnetickém materiálu dodaném do nádoru – SPION). Mezi používané metody patří ireverzibilní elektroporace (první klinické využití v roce 2008, vysoké napětí poruší trvale selektivní permeabilitu buněčné membrány), mikrovlnná ablace (teplo je generováno na základě optických vlastností tkáně), RFA (teplo je generováno průchodem elektrického proudu), laserem indukovaná termální terapie (teplo je opět generováno optickými vlastnostmi tkáně – absorpcí světelné energie), fotodynamická terapie (světlo přímo neničí tkáň, ale indukuje změny tzv. fotosenzitizéru, jehož výsledkem je produkce volných radikálů ničících buňku) a kryoterapie. Všechny metody dosahují prakticky stejné účinnosti vč. dlouhodobého přežití s velmi vysokým efektem u lézí o velikosti 2–3 cm. Přežití v 1, 3 a 5 letech se tak u vybrané skupiny pacientů ve včasném stadiu onemocnění pohybuje podle velikosti a počtu ložisek v širokém rozmezí kolem 92, 72 a 64 % [73]. Komplikace jsou nízké. Obvyklá periprocedurální morbidita je kolem 10 % a mortalita pod 1 % s výjimkou kryoterapie. U ní dochází často (až u 10 % pacientů) k chladovému šoku s celkovou systémovou zánětlivou odpovědí a možným rozvojem tzv. acute lung injury/acure respiratory distress syndrome (ALI/ARDS), renální insuficience, koagulopatie, především při ošetření více než 30 % objemu jater.
Farmakoterapie
Hepatocelulární karcinom je relativně rezistentní ke konvenčním chemoterapeutickým režimům. Obrovský zlom v léčbě znamenalo zavedení molekulárně cílené biologické léčby, konkrétně sorafenibu. Jde o malou molekulu, která uvnitř buňky blokuje tyrozinkinázovou aktivitu několika drah [74] a blokuje také angiogenezi.
V současnosti prokázal sorafenib účinnost v paliativní indikaci neresekabilního karcinomu se středním prodloužením přežití oproti skupině s placebem asi o 2–3 měsíce s maximem efektu v období 3–6 měsíců od zahájení léčby. Byl také pozorován synergický účinek sorafenibu a doxorubicinu [75]. Až do roku 2017 byl ale hepatocelulární karcinom rezistentní ke snahám o další rozšíření terapeutického spektra. Teprve v roce 2017 byl schválen tyrozinkinázový inhibitor regorafenib, který prokázal účinnost u pacientů rezistentních k sorafenibu, v roce 2018 pak multikinázový inhibitor lenvatinib, který je schopen blokovat VEGF 1–3 a receptor pro fibroblastový růstový faktor (FGFR) 1–4; jeho účinek není horší než účinek sorafenibu (studie REFLECT). Od ledna 2019 pak do léčebného arzenálu přibyl multikinázový inhibitor kabozantinib prodlužující přežití o 2,2 měsíce oproti placebu (studie CELES-TIAL). Antagonista VEGF-2 ramucirumab byl schválen pro léčbu pacientů s HCC v lednu 2019 u pacientů rezistentních na sorafenib s AFP nad 400 ng/ml (studie REACH 2).
Uplatňuje se také imunoterapie check point inhibitory. Anti-PD-L1 nivolumab byl schválen pro léčbu pacientů předléčených sorafenibem v roce 2017 a pembrolizumab v listopadu 2018 (vše Food and Drug Administration – FDA). Efektivita všech těchto léků zatím nepřevyšuje účinek sorafenibu, a nejsou tak indikovány v 1. linii paliativní molekulárně cílené léčby. U obou ale byla především prokázána významná synergie s anti-VEGF léčbou. Nicméně právě imunoterapie je spojována s vysokým výskytem rezistentní rejekce jaterního transplantátu jak v adjuvanci, tak v léčbě rekurence HCC po jaterní transplantaci [76].
Stereotaktická radioterapie
V podstatě jde stále o experimentální metodu. Zatím je využívána jako tzv. bridging procedura u pacientů před transplantací jater nebo u pacientů, u nichž byly vyčerpány ostatní metody léčby. Při ozáření 50 Gy v deseti frakcích při 0,5cm přesahu ozářeného objemu nádoru lze dosáhnout přežití v 1 roce a 2 letech 70 a 43 % [77]. Režimy se nicméně liší v rozsahu 35–50 Gy a od 3 do 10 frakcí. Podle zvoleného režimu a stadia onemocnění lze dosáhnout přežití v 1 roce a 2 letech 75 a 60 %, přičemž pacienti Child-Pough A mají lepší prognózu [78]. V současné době probíhají další studie v kombinaci s molekulárně cílenou léčbou. Nevýhodou kombinace radioterapie a biologické léčby je to, že biologická léčba tlumí proliferaci nádorových buněk, a tím snižuje senzitivitu nádoru k radioterapii. Skutečný efekt společného působení obou modalit ukážou až výsledky studií.
Diskuze
Hepatocelulární karcinom lze léčit i vyléčit. Vyléčit ho je možné jen transplantací jater nebo chirurgickou resekcí. Obě tyto modality jsou však zatíženy vysokým rizikem rekurence. Rozdíl v délce přežití u pacientů na paliativní vs. symptomatické léčbě jsou pouze asi 3 měsíce s velmi variabilní léčebnou odpovědí. Nádor je velmi chemorezistentní. Možnou příčinou může být především vysoká detoxikační schopnost primární jaterní buňky. Proto je překvapivé, že první data ohledně exprese detoxikačních látek u hepatocelulárního karcinomu (především velmi dobře známého cytochromu P450 a jeho izoforem) byla publikována až v roce 2014 [79]. První data prokazující indukci exprese patologického spektra izoforem cytochromu P450 pak byla u kavkazské populace publikována teprve nyní [80], zatím však s nejasným klinickým dopadem.
Pro pochopení rozdílné povahy a odpovědi na léčbu u hepatocelulárního karcinomu (a nejen u něj) je nutné znát patofyziologické mechanizmy vedoucí k neřízenému bujení. Možných patologických drah je mnoho, každý tumor může ovlivňovat jedna nebo i více z nich. Jejich interakce pak vedou k různé nádorové agresivitě i citlivosti na tu kterou léčbu. Tyto dráhy jsou obvykle společné pro více typů nádorů. I u HCC tak byly identifikovány proliferační dráhy spojené s MAPkinázovou aktivitou, PI3-kinázová cesta vedoucí k mTOR komplexu nebo Wnt/beta-kateninová cesta (mutace beta-kateninu je např. rizikový faktor maligního zvratu u adenomů). Při použití antiangiogenní léčby (bevacizumab) se tumor brání expresí genu MET kódujícího receptor pro růstový faktor hepatocytů a genu AXL kódujícího tyrozinkinázový receptor, který je v současnosti považován za jeden z klíčových pro rezistenci k protinádorové léčbě.
Při léčebném blokování jedné cesty může být aktivována jiná. Kromě specifické aktivace/deaktivace drah řídících buněčný cyklus a mutací cílových molekul může být důvodem rezistence také metabolizmus farmaka. Nejznámějším enzymem detoxikujícím cizorodé molekuly je cytochrom P450 vystupující v mnoha izoformách. Protilátky jím metabolizovány nejsou, malé molekuly ovšem ano (tab. 2). Na chirurgické klinice FN Brno jsme v letech 2017–2020 zařadili do prospektivní studie 22 pacientů s HCC s kurativní resekcí jater. Ve vzorcích jak ze zdravých jater, tak z tumoru byly vyšetřeny exprimované izoformy cytochromu P450. Byla prokázána významná downregulace exprese cytochromů P450 ve srovnání s okolními zdravými játry, přičemž míra exprese izoforem P450 závisela na velikosti nádoru. Bylo také možno popsat mechanizmus downregulace související se zvýšenou syntézou některých miRNA, typicky miR-29c, miR-125b1, miR-505, miR-653 a miR-675, které obvykle vedou k downregulaci CYP1A2 a CYP2C9. Tomu odpovídá i fakt, že na rozdíl od transplantace jater je vyšší hladina AFP (a vyšší grade tumoru) spojena s lepší odpovědí na léčbu u regorafenibu [81]. Je tak využívána jako pomocné indikační kritérium k této léčbě. AFP je fetální analog albuminu produkovaný žloutkovým váčkem. Jeho zvýšená syntéza nádorovou buňkou může znamenat její pokročilejší dediferenciaci a sníženou expresi právě cytochromu P450. To je samozřejmě špatná zpráva pro pacienty léčené potenciálně kurativně chirurgicky, ale dobrá pro pacienty na paliativní léčbě malými molekulami. AFP je rizikovým faktorem pro časnou rekurenci (v případě chirurgické léčby je udáván cut-off v širokém rozmezí 100–1 000 ng/ml (80–860 kIU/l)), nicméně hodnota nad 400 ng/ml je naopak udávána jako indikační kritérium pro zahájení léčby regorafenibem.
Tab. 2. Úloha cytochromu P450 v metabolizmu molekul protinádorové léčby u hepatocelulárního karcinomu. 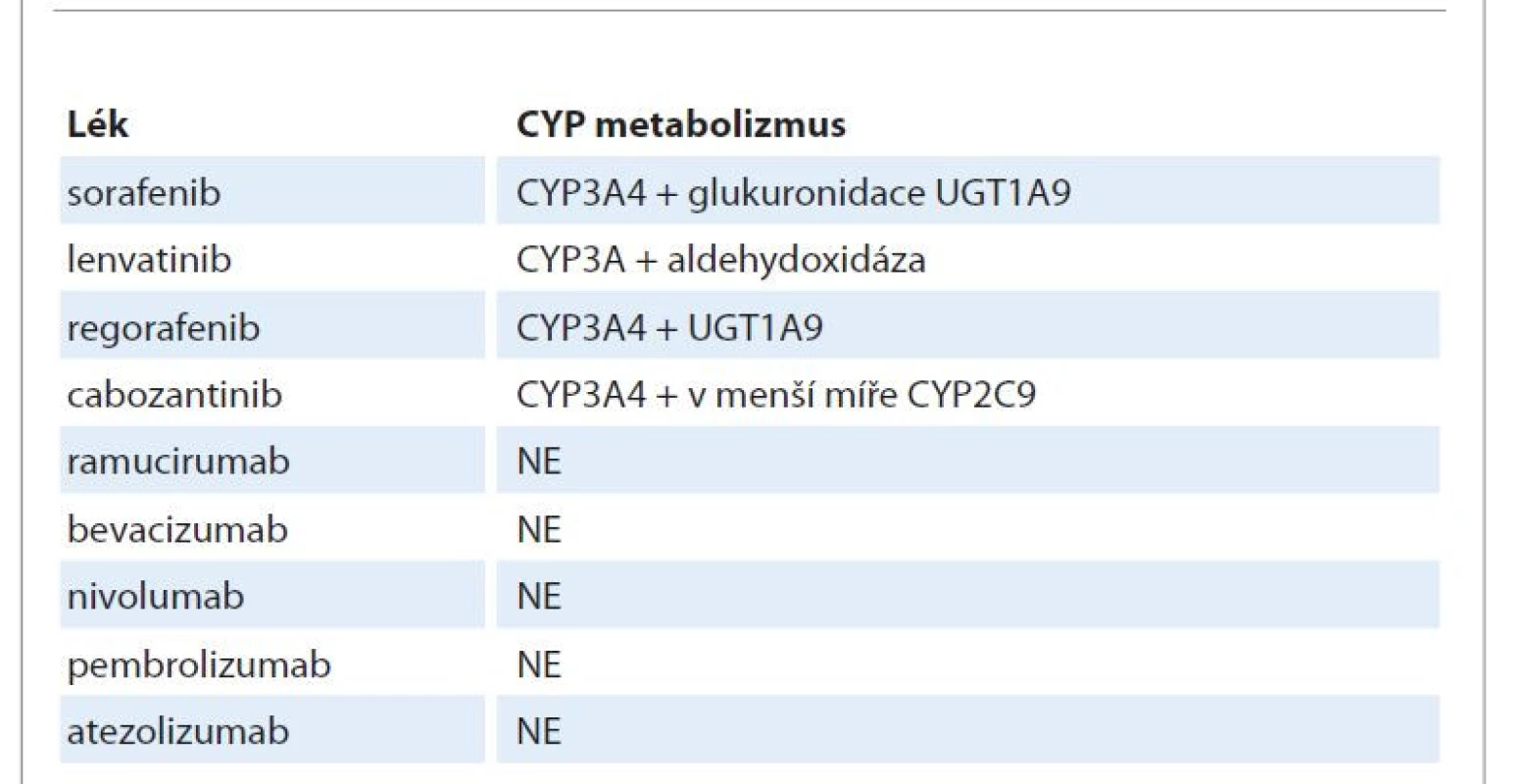
CYP – cytochrom P450, UGT1A9 – glukuronyltransferáza V současnosti existuje několik parametrů, podle kterých lze již předterapeuticky odhadnout léčebnou odpověď. Výsledky léčby zřejmě závisí na velikosti a počtu ložisek. Předresekční Milánská kritéria odrážejí nepřímo také postresekčně zjistitelné informace, jako je grade a mikrovaskulární invaze. Ze zobrazovacích metod lze také považovat vysokou aktivitu 18F-FDG-PET jako známku vysoké mitotické aktivity a agresivity nádoru (otázkou je cut-off).
Ostatní parametry lze získat předléčebně jen z biopsie, která obvykle není indikována, nebo intraoperačně (cirkulující nádorové buňky a volná DNA), nebo dokonce pooperačně (po kurativní resekci nebo transplantaci) vyšetřením resekátu – grade, mikrovaskulární invaze, vzdálenost od resekční linie, a vyšetřením exprese molekulárních markerů jako MET a ALX.
- Biopsie přitom je indikována jen v těchto případech (např. podle NCCN):
- Jaterní ložisko je vysoce podezřelé z HCC, ale nesplňuje jednoznačně všechna kritéria pro HCC.
- Léze splňuje zobrazovací kritéria, ale pacient má jaterní cirhózu neexogenní etiologie (např. kardiální etiologie, vrozená jaterní fibróza, cévní onemocnění typu Budd-Chiari syndrom, vrozená hemoragická teleangiektazie, regenerační nodulární hyperplazie) nebo nemá cirhózu nebo hepatitidu B či C nebo je při elevaci Ca 19-9 či karcinoembryonálního antigenu (CEA) podezření na intrahepatální cholangiocelulární karcinom.
- Potvrzení metastatického onemocnění by změnilo léčbu.
- Je nutné ověření histologického grade nebo zjištění molekulárních charakteristik.
U operovaných pacientů tak máme potenciálně všechnu informaci o nádoru, kterou ale nepotřebujeme. Zvláště u transplantací nevede adjuvance sorafenibem ke snížení rekurence a adjuvance PD-1 inhibitory je zatížena vysokým rizikem rejekce jaterního štěpu. Naopak u paliativní léčby všechny parametry neznáme. Přitom status deregulace cytochromů P450 může být velmi významný. Prokázali jsme, že downregulace cytochromů P450 koreluje se stupněm diferenciace a velikostí nádoru. Mimo samotného metabolizmu zdravými játry se uplatňuje také metabolizmus farmak v nádoru. U non-HCC nádorů se uplatňuje jen detoxikace játry a vždy lze v tumoru dosáhnout dostatečné koncentrace léčiva k účinné léčbě (úpravou schématu dávkování) při akceptovatelné systémové toxicitě. U HCC ale je významná samotná detoxikační schopnost nádorových buněk, která může u dobře diferencovaných HCC vést k významnému snížení účinnosti léčiva, které se cytochromem P450 detoxikuje především u malých tumorů. Pro dosažení dostatečné koncentrace léčiva v HCC pak může být nutné dávkování, které významně zvyšuje systémovou toxicitu. Naopak u léčiv, kde cytochrom P450 aktivuje pro-drug, by naopak k léčbě byly citlivější malé, dobře diferencované nádory. V 1. linii začíná obvykle terapeutický pokus sorafenibem a teprve při rezistenci je indikována léčba 2. linie. Je otázka, zda by výsledek léčby byl efektivnější, kdybychom dokázali předvídat rezistenci k jednotlivým molekulám a paliativní terapie by byla zahajována účinnou látkou zvolenou podle prediktivních faktorů.
Samotná biopsie je zatížena komplikacemi nejen procedurálními jako např. krvácení, problémem senzitivity a specificity, ale také významným rizikem diseminace HCC. To by byl problém především u kurabilních stadií HCC – stadia 0 a dle BCLC. V současné době nelze některé parametry detekovat jinak než z makrobiopsie, např. status exprese izoforem cytochromu P450 a grade nádoru. Pokud by byl do budoucna potvrzen význam těchto parametrů, pacienti ve stadiu B a C dle BCLC by naopak mohli z předléčebné biopsie profitovat. A další rozvoj by pak mohl vést k minimalizaci nutné biopsie od chirurgické makrobiopsie přes punkční perkutánní biopsii až ideálně po detekci důležitých parametrů ze séra pacientů k takzvaným tekutým biopsiím. Současné možnosti reprezentuje např. v séru detekovatelná solubilní transmembránová tyrozinkináza kódovaná genem AXL, která bývá upregulována u mnoha nádorů. Velmi dobře použitelná je pro monitoraci progrese a predikci přežití např. u melanomu [82]. U hepatocelulárního karcinomu ji lze využít ke zvýšení senzitivity detekce HCC v necirhotických játrech spolu s AFP [83], není však součástí standardních algoritmů a nemá žádnou prediktivní hodnotu ve vztahu k léčbě nebo prognóze. Podobně již léta je možná detekce homologu tzv. anterior gradient protein 3 – produktu genu AGR3 v mikrobiopsii. Je prediktorem dobré prognózy např. u karcinomu prsu. Ve vztahu k jaterním malignitám je spojen s mukosekrecí a lze jej využít k rozlišení mezi HCC (AGR3 negativní) a cholangiocelulárním karcinomem (AGR3 pozitivní) [84], nicméně jen s velmi omezenou citlivostí.
Tekuté biopsie (solubilní onkomarkery)
Reálné použití méně invazivních biop - tických metod je v současnosti u hepatocelulárního karcinomu velmi omezené, přestože vývoj tekutých biopsií/ /solubilních onkomarkerů velmi rychle pokračuje. Tekuté biopsie umožňují analýzu molekul a dalších složek uvolněných z nádoru do tělních tekutin a jejich potenciál byl potvrzen mnoha studiemi. Takto získané markery mohou odrážet vývojovou dynamiku a heterogenitu nádorů, detekovat vznik rezistence na léčbu, reziduální onemocnění a recidivu [85,86].
Mezi nejběžněji detekované struktury v tekutých biopsiích patří cirkulující nádorové buňky (circulating tumor cells – CTC), cirkulující mimobuněčná DNA (circulating-free DNA – cfDNA), která u onkologických pacientů obsahuje cirkulující nádorovou DNA (circulating-tumor DNA – ctDNA), cirkulující mimobuněčná RNA (circulating free RNA – cfRNA) a dále pak cirkulující extracelulární vezikuly, jako jsou exozomy či apoptotická tělíska, a v neposlední řadě nádorem ovlivněné krevní destičky (tumor-educated platelets – TEP), proteiny a metabolity. Tekuté biopsie poskytnou vypovídající informace nejen o genomu nádorů, které se obvykle získávají z CTC nebo ctDNA, ale také o nádorovém transkriptomu, epigenomu, proteomu a metabolomu. Nové bioinformatické nástroje založené na umělé inteligenci navíc začínají posouvat pole tekuté biopsie směrem k multiparametrickým analýzám [87].
Většina mimobuněčné DNA (cfDNA) v plazmě pochází z umírajících buněk. U zdravých jedinců a pacientů s časným stadiem onkologického onemocnění lze detekovat 3–9 ng cfDNA na mililitr plazmy. CTC i ctDNA jsou uvolňovány již časnými nádorovými lézemi, ale u pacientů s pokročilým karcinomem může dojít k více než desetinásobnému zvýšení množství cfDNA. Jak se nádory zvětšují, roste totiž úměrně také počet buněk umírajících apoptózou, nekrózou či jiným typem buněčné smrti a tím také počet molekul cfDNA. Nicméně cfDNA je složena primárně z DNA, která pochází z běžných buněk a jen relativně malá frakce pochází z buněk nádorových. Citlivost standardních přístupů analýzy DNA, jako je Sangerovo sekvenování, tedy neumožňuje detekci ctDNA [88]. Většina fragmentů cfDNA měří 180–200 bp, což naznačuje, že jsou pravděpodobně hojně produkovány během apoptózy. Čím větší je množství cirkulující nádorové ctDNA v plazmě, tím vyšší je v cfDNA podíl krátkých forem DNA (< 150 bp) [89]. Fragmenty cirkulující nádorové DNA uvolňované nádorovými buňkami do krevního řečiště by měly v zásadě obsahovat genetické mutace identické s nádorovými buňkami, ze kterých pocházejí. Volná DNA, i když je fragmentovaná, je v oběhu stabilní. Podíl mutantních molekul DNA je však < 10 % z celkové cfDNA [90]. K detekci mutací obsažených v cfDNA jsou zapotřebí vysoce specifické a citlivé technologie, protože nízké alelické frekvence (cca 0,01 %) představující malé nádorové subklony by mohly mít zásadní klinický význam [91]. Obecně se množství cirkulující nádorové DNA (ctDNA) zvyšuje s progresí nádorového onemocnění od 1 % celkové cfDNA u onemocnění v časném stadiu až do 40 % u onemocnění v pozdním stadiu [92]. Jediný způsob, jak odlišit ctDNA od celkové cfDNA, je detekce tumor specifických mutací. Nález mutované cfDNA nemusí ale nutně znamenat, že testovaný jedinec má onkologické onemocnění nebo se u něj toto onemocnění v budoucnosti rozvine. Identifikace ctDNA ve vzorcích krve je tedy díky jejímu variabilnímu množství poměrně náročná. Nástroje k její detekci dnes zahrnují širokou škálu technologií od PCR přes BEAMing, SafeSeqS, Capp-Seq po TAm-Seq, které umožňují detekovat mutace jediného nukleotidu v ctDNA nebo i sekvenaci celého genomu (whole-genome sequencing – WGS). Detekce tzv. single nucleotide mutace je využívána spíše diagnosticky k detekci specifických známých mutací v genomech nádorových buněk (jako RAS), naopak WGS se využívá k detekci nových mutací schopných predikovat např. odpověď na léčbu. Detekce ctDNA se používá k cílenému screeningu a umožňuje detekci mutací, které mohou mít závažný dopad na léčbu např. u nemalobuněčného karcinomu plic [93]. Nejčastěji zkoumanou charakteristikou ctDNA je stupeň metylace [94]. Je jedinečný pro každý typ buněk a stabilní ve velkém rozpětí patologických i fyziologických podmínek [95]. Lze jej tak využít k diagnostice HCC. Souběžná p15 a p16 metylace byla pozitivní v séru 92 % pacientů s HCC [96]. Hypermetylace promotoru tzv. Ras association domain family 1A (RASSF1A) byla detekována u 90 % pacientů s HCC [97] a je velmi dobře použitelná v odlišení pacientů s HCC od zdravých kontrol i pacientů s chronickou virovou hepatitidou C s citlivostí 77,5, resp. 72,5 %. Kombinace obou metylačních vzorů pak zvyšuje senzitivitu na 84 % a specificitu na 94 % [98]. Ve výzkumu je panel dalších genů (APC, GSTP1, AFRP1). Kombinace abnormální metylace APC, COX2, RASSF1A + miR-203 dokázala prediko - vat přítomnost HCC u 75 % pacientů, kteří měli normální hladiny AFP [99]. V současnosti byl identifikován HCC specifický panel založený na detekci abnormální metylace deseti genů [100]. Nejvyšší celkovou přesnost pak dávají modely založené na kombinaci hladin AFP a cfDNA (konkrétně lidská telomerázová reverzní transkriptáza – TERT). Na rozdíl od CTC lze využít ctDNA či cfDNA lépe k predikci průběhu onemocnění [101–103]. Nalezení ctDNA s konkrétními aberacemi (p53, b1-catenin, TERT atd.) může velmi dobře odrážet heterogenitu nádoru i prognózu onemocnění. Záchyt těchto nádorových aberací je nepřímou známkou vaskulární invaze nádoru. Tyto nádory mají významně horší prognózu [104]. Specifické mutace detekované u CTC jsou schopny odrážet měnící se charakteristiky HCC během léčby [105]. Zvýšené hladiny ctDNA s několika specifickými mutacemi byly pozorovány během kombinované léčby HCC ještě předtím, než bylo možné detekovat rekurenci dle nárůstu AFP nebo na zobrazovacích metodách.
Potenciál cirkulujících nádorových buněk (CTC) jako klinicky využitelných biomarkerů je zdůrazňován v mnoha publikacích. Zdá se, že počet CTC v krvi je v přímém vztahu s progresí onemocnění a celkovým přežíváním onkologických pacientů [106,107]. Existují studie, které ukazují, že u pacientů s pozitivním CTC testem (minimálně 1 CTC na 7,5 ml krve) dochází častěji k rekurenci onemocnění [108]. V případě HCC jsou cut-off udávány jednotlivými pracovišti různě – 1 CTC/7,5 ml, 2 CTC/7,5 ml nebo 5 CTC/7,5ml krve. V každém případě čím více CTC, tím horší prognóza. CTC jsou považovány také za zdroj metastáz [109]. Ačkoli je izolace CTC z plné krve výrazně složitější než izolace cfDNA, CTC nabízejí příležitost získat současně informace na úrovni DNA, RNA i proteinů. Velikost CTC se pohybuje od 4 μm do 50 μm [110] a jsou rigidnější než ostatní buňky v cirkulaci. Izolaci CTC lze provést na základě jejich fyzikálních vlastností, jako jsou velikost buněk (filtrace), hustota (Ficoll centrifugace), elektrický náboj (dielektroforéza), deformovatelnost, či na základě biologických vlastností CTC (např. exprese markerového genu na buněčném povrchu). U biologických vlastností se obyvkle využívá vazby protilátek proti povrchovým antigenům buněk, jako jsou adhezivní molekuly epiteliálních buněk (EpCAM-CTC), receptor pro lidský epidermální růstový faktor typu 2 (HER2/Neu/EGFR2) nebo prostatický specifický antigen. Nejužívanější metodou je záchyt EpCAM-CTC, protože adhezivní molekuly jsou exprimovány na všech ektodermálních (epiteliálních) buňkách a naopak nejsou exprimovány na žádných buňkách, které se v krvi přirozeně vyskytují [111]. Detekce EpCAM-CTC je také první a jediný klinicky validovaný systém detekce a kvantifikace CTC schválený FDA. Nevýhodou je transformace z epiteliálních do mezenchymálních charakteristik právě metastazujících nádorových buněk, a tak u agresivnějších nádorů může být tento typ detekce CTC méně citlivý. U HCC je jen asi 20 % pacientů pozitivních na EpCAM-CTC [112,113]. Jak celkové přežití, přežití bez nemoci, tak i klinický průběh onemocnění je horší u pacientů s HCC s detekovatelnými EpCAM-CTC [114,115]. Předoperační hladina EpCAM-CTC > 2/7,5 ml krve je relativně nový prediktivní faktor časné rekurence po transplantaci jater nebo resekci jater pro HCC, především u pacientů s nízkými hladinami AFP (< 400 ng/ml) [116]. Senzitivitu detekce EpCAM-CTC lze zvýšit detekcí spolupřítomných CD4+, CD25+, Foxp+ regulačních T lymfocytů [117]. Další možností zvýšení citlivosti predikce rekurence HCC po operaci je předoperační detekce podílu CTC s mezenchymálním posunem [118]. Mnoho těchto změn ale není specifikum pro HCC, a může tak limitovat jejich využití. Během úspěšné léčby dochází k významnému poklesu záchytu CTC i ctDNA. Jejich detekci tak lze využít k monitoraci průběhu léčby. Bylo také prokázáno, že různé léčebné modality se liší subpopulacemi CTC detekovatelnými v průběhu léčby v krevním oběhu. U pacientů bez léčby, s TARE, TACE, resekcí a systémovou léčbou nexavarem se signifikantně liší podíl subpopulací CTC v periferní krvi (CTC s mezenchymálním posunem, epiteliální CTC, specifické jater CTC a buňky se smíšenými charakteristikami) [119]. Nárůst buněk s epiteliální diferenciací byl spojen s horší léčebnou odpovědí. Naopak pERK+/pAkt-CTC byly spojeny s velmi dobrou citlivostí na léčbu sorafenibem a dobrou prognózou [120]. To může souviset se stupněm dediferenciace HCC buněk a s tím související expresí „sorafenib detoxikujícího“ cytochromu P450.
MikroRNA (miRNA) jsou malé nekódující RNA, které jsou důležitými regulátory prakticky všech buněčných procesů, jelikož významně ovlivňují degradaci mRNA a fungují jako represory translace [121]. Tyto miRNA působí také jako signální molekuly fungující v mezibuněčné komunikaci, jelikož mohou být zabaleny do exozomů nebo jiných mikrovezikul a následně uvolněny z buněk do okolní tkáně nebo do krevního oběhu. Ostatní buňky mohou tyto secernované miRNA přijmout, což následně ovlivní jejich metabolickou aktivitu a výsledný fenotyp [122]. Deregulace miRNA byla u onkologických onemocnění poprvé prokázána pro miR-16-1 a miR-15a u chronické lymfocytární leukémie. Následné studie ukázaly, že miRNA mohou působit jako onkogeny nebo nádorové supresory. Důležitou úlohou miRNA je udržovat buňky v diferencovaném stavu. U nádorů byl pozorován pokles celkové exprese miRNA a časté mutace v genech zodpovědných za zpracování miRNA [123]. Všechny tyto změny lze detekovat v periferní krvi.
Exozomy byly poprvé popsány v roce 1983 při pěstování ovčích retikulocytů. Jedná se o malé lipidové váčky o velikosti 40–100 nm vylučované řadou buněk, vč. buněk nádorových, přičemž nádorové buňky pravděpodobně vylučují více exozomů než buňky fyziologicky normální. Exozomy jsou stabilní, nacházejí se téměř v každé tělní tekutině a mohou proto být využity jako biomarkery. Navíc nesou specifické molekuly (např. HSP70 a Alix), pomocí nichž je lze separovat od jiných subcelulárních váčků. Z těchto důvodů existuje mnoho komerčních kitů, které umožňují rychle a efektivně izolovat exozomy i z poměrně malého množství biologického materiálu. Exozomy mohou prezentovat specifické povrchové proteiny mateřských buněk a mají na svém povrchu rovněž molekuly, které umožňují jejich navigaci k cílovým buňkám. Uvnitř exozomů jsou obsaženy charakteristické molekuly mateřských buněk, jako jsou proteiny, lipidy, DNA, mRNA, miRNA, dlouhá nekódující RNA (lncRNA) atd. [124]. DNA v exozomech může reflektovat mutační stav mateřské nádorové buňky [125].
Krevní destičky jsou druhým nejhojnějším buněčným typem v periferní krvi a jsou tradičně známé svou rolí v hemostáze a iniciaci hojení ran. V poslední době byly krevní destičky odhaleny jako centrální hráči v systémové a lokální odpovědi na růst nádoru [104]. Při konfrontaci krevních destiček s nádorovými buňkami dochází k přenosu biomolekul asociovaných s nádorem do krevních destiček, čímž se změní jejich RNA profil. Bylo prokázáno, že profily mRNA izolované z TEP se významně liší od RNA profilů destiček zdravých jedinců [126]. Analýzy TEP dokázaly rozlišit pacienty s lokalizovanými a metastazujícími nádory od zdravých jedinců s přesností 84–96 %. Stanovily také orgán původu primárního nádoru s přesností 71 % [127]. Studie TEP se prozatím zaměřují na využití TEP jako neinvazivního biomarkeru pro detekci a klasifikaci nádorového onemocnění.
I přes velký rozvoj na poli tekutých biopsií v posledních 15 letech její praktické využití stagnuje kvůli mnoha faktorům, jako je cena, technologie, problematické stanovení konkrétních sond i cut-off hladin pro závěry. Specificky v případě hepatocelulárního karcinomu pak limituje význam tekutých biopsií vysoká různorodost etiologických faktorů a vysoká nejednotnost maligních buněk konkrétního nádoru. Tyto metody tak stále nejsou součástí standardních diagnosticko-terapeutických postupů [128]. Na rozdíl od jednorázových biopsií mohou monitorovat průběh onemocnění v reálném čase. Pro zpřesnění diagnostiky především v necirhotických játrech lze v současnosti experimentálně využít sérovou detekci s AXL a miR--155, k predikci úspěšnosti systémové léčby hladiny pak AFP nebo miR-29c, miR-125b1, miR-505, miR-653 a miR--675 a k monitoraci léčby počet CTC nebo TEP. V nejbližší době je očekáván výsledek studie NCT02973204 – Circulating Tumor Cells and Tumor DNA in HCC and NET (2016–2020) [129], která by měla vytipovat vhodné markery pro CTC a ctDNA v souvislosti s genetickým profilem HCC z makrobiopsie a jejich klinický význam.
Závěr
Multimodální individualizovaná léčba na základě BCLC stagingového systému dává nejlepší léčebné výsledky s minimem komplikací. V tomto systému ale nejsou zahrnuty sérové a tkáňové prediktivní parametry. Mnoho z nich lze zatím získat jen makrobiopsií (např. expresi izoforem cytochromu P450). U hepatocelulárního karcinomu lze snadno definovat rizikovou populaci (pacienty s cirhózou) a tu pak vystavit jednoduchému screeningu – UZ vyšetření jater každých 6 měsíců. Při nálezu ložiska na zobrazovacích metodách, které splňuje zobrazovací diagnostická kritéria, pak není doporučeno provádění biopsie. Nelze už tak snadno předterapeuticky definovat parametry rozhodující o vhodné léčbě. S rozvojem spektra nových terapeutických molekul bude počet parametrů jistě narůstat. Dokud nebude možné získat tyto informace ze séra, bude nejspíše nutné obměnit diagnostické schéma ve smyslu nutnosti odebrání biopsie co možná nejméně invazivním způsobem. Tekuté biopsie jsou slibným konceptem využitelným pro komplexní charakterizaci nádorového onemocnění co nejméně invazivním způsobem. Tento koncept by mohl posloužit ke zlepšení diagnostiky, přesnějšímu monitorování průběhu choroby či k výběru vhodné terapie.
Podpořeno z programového projektu Ministerstva zdravotnictví ČR s reg. č. 17-28231A. Veškerá práva podle předpisů na ochranu duševního vlastnictví jsou vyhrazena.
Supported by the programme project of the Ministry of Health of the Czech Republic, Reg. No. 17-28231A. All rights reserved.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do bi omedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.MUDr. Mgr. Petr Kysela, Ph.D.
Chirurgická klinika LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: kysela.petr@fnbrno.cz
Obdrženo/Submited: 11. 5. 2021
Přijato/Accepted: 11. 8. 2021Kompletní seznam literatury naleznete v online verzi článku na https://www.linkos.cz/casopis-klinicka-onkologie/ archiv/ .
Zdroje
1. Perz JF, Armstrong GL, Farrington LA et al. The contributions of hepatitis B virus and hepatitis C virus infections to cirrhosis and primary liver cancer worldwide. J Hepatol 2006; 45 (4): 529–538. doi: 10.1016/j.jhep.2006.05. 013.
2. El-Serag HB, Rudolph KL. Hepatocellular carcinoma: epidemiology and molecular carcinogenesis. Gastroenterology 2007; 132 (7): 2557–2576. doi: 10.1053/j.gastro.2007.04.061.
3. Law MG, Roberts SK, Dore GJ et al. Primary hepatocellular carcinoma in Australia, 1978–1997: increasing incidence and mortality. Med J Aust 2000; 173 (8): 403–405. doi: 10.5694/j.1326-5377.2000.tb139267.x.
4. Benhamiche AM, Faivre C, Minello A et al. Time trends and age-period-cohort effects on the incidence of primary liver cancer in a well-defined French population: 1976–1995. J Hepatol 1998; 29 (5): 802–806. doi: 10.1016/s0168-8278 (98) 80262-6.
5. Cancer today. [online]. Available from: https: //gco.iarc.fr/today/home.
6. Jemal A, Bray F, Center MM et al. Global cancer statistics. CA Cancer J Clin 2011; 61 (2): 69–90. doi: 10.3322/caac.20107.
7. SVOD. Epidemiologie zhoubných nádorů v České republice. [online]. Dostupné z: https: //www.svod.cz/.
8. Sung H, Ferlay J, Siegel RL et al. Global cancer statistics 2020: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries. CA Cancer J Clin 2021; 71 (3): 209–249. doi: 10.3322/caac.21660.
9. Llovet JM, Bustamante J, Castells A et al. Natural history of untreated nonsurgical hepatocellular carcinoma: rationale for the design and evaluation of therapeutic trials. Hepatology 1999; 29 (1): 62–67. doi: 10.1002/hep.510290145.
10. Lee D, Choi SW, Kim M et al. Discovery of differentially expressed genes related to histological subtype of hepatocellular carcinoma. Biotechnol Prog 2003; 19 (3): 1011–1015. doi: 10.1021/bp025746a.
11. Rivenbark AG, Coleman WB. The use of epigenetic biomarkers for preclinical detection of hepatocellular carcinoma: potential for noninvasive screening of high-risk populations. Clin Cancer Res 2007; 13 (8): 2309–2312. doi: 10.1158/1078-0432.CCR-07-0086.
12. Wang XW, Hussain SP, Huo TI et al. Molecular pathogenesis of human hepatocellular carcinoma. Toxicology 2002; 181–182 : 43–47. doi: 10.1016/s0300-483x (02) 00253-6.
13. Nakanuma Y, Terada T, Ueda K et al. Adenomatous hyperplasia of the liver as a precancerous lesion. Liver 1993; 13 (1): 1–9. doi: 10.1111/j.1600-0676.1993.tb00597.x.
14. Llovet JM, Burroughs A, Bruix J. Hepatocellular carcinoma. Lancet 2003; 362 (9399): 1907–1917. doi: 10.1016/S0140-6736 (03) 14964-1.
15. Parkin DM, Bray F, Ferlay J et al. Global cancer statistics, 2002. CA Cancer J Clin 2005; 55 (2): 74–108. doi: 10.3322/canjclin.55.2.74.
16. Vescovo T, Refolo G, Vitagliano G et al. Molecular mechanisms of hepatitis C virus-induced hepatocellular carcinoma. Clin Microbiol Infect 2016; 22 (10): 853–861. doi: 10.1016/j.cmi.2016.07.019.
17. Tarocchi M, Polvani S, Marroncini G et al. Molecular mechanism of hepatitis B virus-induced hepatocarcinogenesis. World J Gastroenterol 2014; 20 (33): 11630–11640. doi: 10.3748/wjg.v20.i33.11630.
18. Wang B, Majumder S, Nuovo G et al. Role of microRNA-155 at early stages of hepatocarcinogenesis induced by choline-deficient and amino acid-defined diet in C57BL/6 mice. Hepatology 2009; 50 (4): 1152–1161. doi: 10.1002/hep.23100.
19. Majumder M, Ghosh AK, Steele R et al. Hepatitis C virus NS5A physically associates with p53 and regulates p21/waf1 gene expression in a p53-dependent manner. J Virol 2001; 75 (3): 1401–1407. doi: 10.1128/JVI.75.3.1401-1407.2001.
20. Ghouri YA, Mian I, Rowe JH. Review of hepatocellular carcinoma: epidemiology, etiology, and carcinogenesis. J Carcinog 2017; 16 : 1. doi: 10.4103/jcar.JCar_9_16.
21. Thorgeirsson SS, Lee JS, Grisham JW. Functional genomics of hepatocellular carcinoma. Hepatology 2006; 43 (2 Suppl 1): S145–S150. doi: 10.1002/hep.21063.
22. Chang MH, Chen CJ, Lai MS et al. Universal hepatitis B vaccination in Taiwan and the incidence of hepatocellular carcinoma in children. Taiwan Childhood Hepatoma Study Group. N Engl J Med 1997; 336 (26): 1855–1859. doi: 10.1056/NEJM199706263362602.
23. Sung JJ, Tsoi KK, Wong VW et al. Meta-analysis: treatment of hepatitis B infection reduces risk of hepatocellular carcinoma. Aliment Pharmacol Ther 2008; 28 (9): 1067–1077. doi: 10.1111/j.1365-2036.2008.03816.x.
24. Garcia-Tsao G. Current management of the complications of cirrhosis and portal hypertension: variceal hemorrhage, ascites, and spontaneous bacterial peritonitis. Dig Dis 2016; 34 (4): 382–386. doi: 10.1159/000444551.
25. Fattovich G, Stroffolini T, Zagni I et al. Hepatocellular carcinoma in cirrhosis: incidence and risk factors. Gastroenterology 2004; 127 (5 Suppl 1): S35–S50. doi: 10.1053/ j.gastro.2004.09.014.
26. Bruix J, Sherman M, American Association for the Study of Liver Diseases. Management of hepatocellular carcinoma: an update. Hepatology 2011; 53 (3): 1020–1022. doi: 10.1002/hep.24199.
27. Vauthey JN, Lauwers GY, Esnaola NF et al. Simplified staging for hepatocellular carcinoma. J Clin Oncol 2002; 20 (6): 1527–1536. doi: 10.1200/JCO.2002.20.6.1527.
28. Okuda K, Ohtsuki T, Obata H et al. Natural history of hepatocellular carcinoma and prognosis in relation to treatment. Study of 850 patients. Cancer 1985; 56 (4): 918–928. doi: 10.1002/1097-0142 (19850815) 56 : 4<918:: aid-cncr2820560437>3.0.co; 2-e.
29. Kudo M, Kitano M, Sakurai T et al. General rules for the clinical and pathological study of primary liver cancer, nationwide follow-up survey and clinical practice guidelines: the outstanding achievements of the liver cancer study group of Japan. Dig Dis 2015; 33 (6): 765–770. doi: 10.1159/000439101.
30. Prospective validation of the CLIP score: a new prognostic system for patients with cirrhosis and hepatocellular carcinoma. The Cancer of the Liver Italian Program (CLIP) Investigators. Hepatology 2000; 31 (4): 840–845. doi: 10.1053/he.2000.5628.
31. Leung TW, Tang AM, Zee B et al. Construction of the Chinese University Prognostic Index for hepatocellular carcinoma and comparison with the TNM staging system, the Okuda staging system, and the Cancer of the Liver Italian Program staging system: a study based on 926 patients. Cancer 2002; 94 (6): 1760–1769. doi: 10.1002/cncr.10384.
32. Chevret S, Trinchet JC, Mathieu D et al. A new prognostic classification for predicting survival in patients with hepatocellular carcinoma. Groupe d‘Etude et de Traitement du Carcinome Hépatocellulaire. J Hepatol 1999; 31 (1): 133–141. doi: 10.1016/s0168-8278 (99) 80173-1.
33. Llovet JM, Brú C, Bruix J. Prognosis of hepatocellular carcinoma: the BCLC staging classification. Semin Liver Dis 1999; 19 (3): 329–338. doi: 10.1055/s-2007-1007122.
34. Vogel A, Cervantes A, Chau I et al. Hepatocellular carcinoma: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Ann Oncol 2018; 29 (Suppl 4): iv238–iv255. doi: 10.1093/annonc/mdy308.
35. Urbánek P, Hříbek P. Hepatocelulární karcinom z pohledu gastroenterologa/hepatologa. Klin Onkol 2020; 33 (Suppl 3): 34–44. doi: 10.14735/amko20203S34.
36. Třeška V. Chirurgická léčba hepatocelulárního karcinomu. Klin Onkol 2020; 33 (Suppl 3): 30–33. doi: 10.14735/amko20203S30.
37. Tokarčík J, Slížová D, Andrašina I et al. Systemic treatment for hepatocellular carcinoma. Klin Onkol 2020; 33 (5): 356–361. doi: 10.14735/amko2020356.
38. National Comprehensive Cancer Network. Guidelines. [online]. Available from: https: //www.nccn.org/.
39. ESMO guidelines. [online]. Available from: https: //www.esmo.org/guidelines.
40. Modrá kniha České onkologické společnost. [online]. Dostupné z: https: //www.linkos.cz/lekar-a-multidisciplinarni-tym/personalizovana-onkologie/modra-kniha-cos/aktualni-vydani-modre-knihy/.
41. Mazzaferro V, Regalia E, Doci R et al. Liver transplantation for the treatment of small hepatocellular carcinomas in patients with cirrhosis. N Engl J Med 1996; 334 (11): 693–699. doi: 10.1056/NEJM199603143341104.
42. Mazzaferro V, Llovet JM, Miceli R et al. Predicting survival after liver transplantation in patients with hepatocellular carcinoma beyond the Milan criteria: a retrospective, exploratory analysis. Lancet Oncol 2009; 10 (1): 35–43. doi: 10.1016/S1470-2045 (08) 70284-5
43. Decaens T, Roudot-Thoraval F, Hadni-Bresson S et al. Impact of UCSF criteria according to pre - and post-OLT tumor features: analysis of 479 patients listed for HCC with a short waiting time. Liver Transpl 2006; 12 (12): 1761–1769. doi: 10.1002/lt.20884.
44. Mazzaferro V, Bhoori S, Sposito C et al. Milan criteria in liver transplantation for hepatocellular carcinoma: an evidence-based analysis of 15 years of experience. Liver Transpl 2011; 17 (Suppl 2): S44–57. doi: 10.1002/lt.22365.
45. Yao FY, Ferrell L, Bass NM et al. Liver transplantation for hepatocellular carcinoma: expansion of the tumor size limits does not adversely impact survival. Hepatology 2001; 33 (6): 1394–1403. doi: 10.1053/jhep.2001.24563.
46. Liver Transplantation for hepatocellular carcinoma. The metroticket project. [online]. Available from: http: //www.hcc-olt-metroticket.org/
47. Marsh JW, Finkelstein SD, Demetris AJ et al. Genotyping of hepatocellular carcinoma in liver transplant recipients adds predictive power for determining recurrence-free survival. Liver Transpl 2003; 9 (7): 664–671. doi: 10.1053/jlts.2003.50144.
48. Merani S, Majno P, Kneteman NM et al. The impact of waiting list alpha-fetoprotein changes on the outcome of liver transplant for hepatocellular carcinoma. J Hepatol 2011; 55 (4): 814–819. doi: 10.1016/j.jhep.2010.12.040.
49. Toso C, Asthana S, Bigam DL et al. Reassessing selection criteria prior to liver transplantation for hepatocellular carcinoma utilizing the Scientific Registry of Transplant Recipients database. Hepatology 2009; 49 (3): 832–838. doi: 10.1002/hep.22693.
50. Citores MJ, Lucena JL, de la Fuente S et al. Serum biomarkers and risk of hepatocellular carcinoma recurrence after liver transplantation. World J Hepatol 2019; 11 (1): 50–64. doi: 10.4254/wjh.v11.i1.50.
51. Abreu P, Gorgen A, Oldani G et al. Recent advances in liver transplantation for cancer: the future of transplant oncology. JHEP Rep 2019; 1 (5): 377–391. doi: 10.1016/j.jhepr.2019.07.004.
52. Zhou L, Xu Y, Guo Z et al. Perioperative circulating tumor DNA analysis to predict patient prognosis in liver cancer. J Clin Oncol 2020; 38 (15 suppl): 4593–4593. doi: 10.1200/JCO.2020.38.15_suppl.4593.
53. Ravaioli M, Grazi GL, Pisciglia F et al. Liver transplantation for hepatocellular carcinoma: results of down-staging in patiants initially outside of the Milan selection criterie. Am J Transplant 2008; 8 (12): 254–757. doi: 10.1111/j.1600-6143.2008.02409.x.
54. Sapisochin G, Goldaracena N, Laurence JM et al. The extended Toronto criteria for liver transplantation in patients with hepatocellular carcinoma: a prospective validation study. Hepatology 2016; 64 (6): 2077–2088. doi: 10.1002/hep.28643.
55. Sun DW, An L, Wei F et al. Prognostic significance of parameters from pretreatment (18) F-FDG PET in hepatocellular carcinoma: a meta-analysis. Abdom Radiol (NY) 2016; 41 (1): 33–41. doi: 10.1007/s00261-015 - 0603-9.
56. Pomfret EA, Washburn K, Wald C et al. Report of a national conference on liver allocation in patients with hepatocellular carcinoma in the United States. Liver Transpl 2010; 16 (3): 262–278. doi: 10.1002/lt.21999.
57. Bhoori S, Sposito C, Germini A et al. The challenges of liver transplantation for hepatocellular carcinoma on cirrhosis. Transpl Int 2010; 23 (7): 712–722. doi: 10.1111/j.1432-2277.2010.01111.x.
58. Vitale A, Volk ML, Pastorelli D et al. Use of sorafenib in patients with hepatocellular carcinoma before liver transplantation: a cost-benefit analysis while awaiting data on sorafenib safety. Hepatology 2010; 51 (1): 165–173. doi: 10.1002/hep.23260.
59. Oliverius M, Studeník P. Transplantace jater pro hepatocelulární karcinom. Folia Gastroenterol Hepatol 2005; 3 (Suppl 1): 69–77.
60. Belghiti J, Fuks D. Liver resection and transplantation in hepatocellular carcinoma. Liver Cancer 2012; 1 (2): 71–82. doi: 10.1159/000342403.
61. Cherqui D, Laurent A, Mocellin N et al. Liver resection for transplantable hepatocellular carcinoma: long-term survival and role of secondary liver transplantation. Ann Surg 2009; 250 (5): 738–746. doi: 10.1097/SLA.0b013e3181bd582b.
62. Wang HL, Mo DC, Zhong JH et al. Systematic review of treatment strategy for recurrent hepatocellular carcinoma: salvage liver transplantation or curative locoregional therapy. Medicine (Baltimore) 2019; 98 (8): e14498. doi: 10.1097/MD.0000000000014498.
63. Miyagawa S, Makuuchi M, Kawasaki S et al. Criteria for safe hepatic resection. Am J Surg 1995; 169 (6): 589–594. doi: 10.1016/s0002-9610 (99) 80227-x.
64. Válek V, Kala Z, Kiss I et al. Maligní ložiskové procesy jater. Diagnostika a léčba včetně minimálně invazivních metod. Praha: Grada Publishing 2006.
65. Marelli L, Stigliano R, Triantos C et al. Transarterial therapy for hepatocellular carcinoma: which technique is more effective? A systematic review of cohort and randomized studies. Cardiovasc Intervent Radiol 2007; 30 (1): 6–25. doi: 10.1007/s00270-006-0062-3.
66. Meyers MA. Neoplasms of the digestive tract: imaging, staging, and management. Philadelphia: Lippincot Raven 1998.
67. Dodd GD 3rd, Soulen MC, Kane RA et al. Minimally invasive treatment of malignant hepatic tumors: at the threshold of a major breakthrough. Radiographics 2000; 20 (1): 9–27. doi: 10.1148/radiographics.20.1.g00ja019.
68. Dawson SL, Lee MJ, Mueller PR. Nonsurgical treatment of liver tumors: seminars in interventional radiology. Radiology 1993; 10 : 2.
69. Kemeny N, Huang Y, Cohen AM et al. Hepatic arterial infusion of chemotherapy after resection of hepatic metastases from colorectal cancer. N Engl J Med 1999; 341 (27): 2039–2048. doi: 10.1056/NEJM199912303412702.
70. Sho T, Suda G, Ogawa K et al. Early response and safety of lenvatinib for patients with advanced hepatocellular carcinoma in a real-world setting. JGH Open 2020; 4 (1): 54–60. doi: 10.1002/jgh3.12209.
71. Yang Yi, Si T. Yttrium-90 transarterial radioembolization versus conventional transarterial chemoembolization for patients with hepatocellular carcinoma: a systematic review and meta-analysis. Cancer Biol Med 2018; 15 (3): 299–310. doi: 10.20892/j.issn.2095-3941.2017.0177.
72. Lencioni RA, Allgaier HP, Cioni D et al. Small hepatocellular carcinoma in cirrhosis: randomized comparison of radio-frequency thermal ablation versus percutaneous ethanol injection. Radiology 2003; 228 (1): 235–240. doi: 10.1148/radiol.2281020718.
73. Salmi A, Turrini R, Lanzani G et al. Efficacy of radiofrequency ablation of hepatocellular carcinoma associated with chronic liver disease without cirhosis. Int J Med Sci 2008; 5 (6): 327–332. doi: 10.7150/ijms.5.327.
74. Wilhelm SM, Carter C, Tang L et al. BAY 43-9006 exhibits broad spectrum oral antitumor activity and targets the RAF/MEK/ERK pathway and receptor tyrozine kinases involved in tumor progression and angiogenesis. Cancer Res 2004; 64 (19): 7099–7109. doi: 10.1158/0008-5472.CAN-04-1443.
75. Abou-Alfa GK, Johnson P, Knox JJ et al. Doxorubicin plus sorafenib vs doxorubicin alone in patients with advanced hepatocellular carcinoma: a randomized trial. JAMA 2010; 304 (19): 2154–2160. doi: 10.1001/jama.2010.1672.
76. Hu B, Yang XB, Sang XT. Liver graft rejection following immune checkpoint inhibitors treatment: a review. Med Oncol 2019; 36 (11): 94. doi: 10.1007/s12032-019-1316-7.
77. Choi BO, Jang HS, Kang KM et al. Fractionated stereotactic radiotherapy in patients with primary hepatocellular carcinoma. Jpn J Clin Oncol 2006; 36 (3): 154–158. doi: 10.1093/jjco/hyi236.
78. Cárdenes HR, Price TR, Perkins SM et al. Phase I feasibility trial of stereotactic body radiation therapy for primary hepatocellular carcinoma. Clin Transl Oncol 2010; 12 (3): 218–225. doi: 10.1007/s12094-010-0492-x.
79. Chen H, Shen ZY, Xu W et al. Expression of P450 and nuclear receptors in normal and end-stage Chinese livers. World J Gastroenterol 2014; 20 (26): 8681–8690. doi: 10.3748/wjg.v20.i26.8681
80. Nekvindova J, Mrkvicova A, Zubanova V et al. Hepatocellular carcinoma: gene expression profiling and regulation of xenobiotic-metabolizing cytochromes P450. Biochem Pharmacol 2020; 177 : 113912. doi: 10.1016/j.bcp.2020.113912.
81. Zhu AX, Kang YK, Yen CJ et al. Ramucirumab after sorafenib in patients with advanced hepatocellular carcinoma and increased α-fetoprotein concentrations (REACH-2): a randomised, double-blind, placebo-controlled, phase 3 trial. Lancet Oncol 2019; 20 (2): 282–296. doi: 10.1016/S1470-2045 (18) 30937-9.
82. Flem-Karlsen K, Nyakas M, Farstad IN et al. Soluble AXL as a marker of disease progression and survival in melanoma. PLoS One 2020; 15 (1): e0227187. doi: 10.1371/journal.pone.0227187.
83. Reichl P, Fang M, Starlinger P at al. Multicenter analysis of soluble Axl reveals diagnostic value for very early stage hepatocellular carcinoma. Int J Cancer 2015; 137 (2): 385–394. doi: 10.1002/ijc.29394.
84. Brychtova V, Zampachova V, Hrstka R et al. Differential expression of anterior gradient protein 3 in intrahepatic cholangiocarcinoma and hepatocellular carcinoma. Exp Mol Pathol 2014; 96 (3): 375–381. doi: 10.1016/j.yexmp.2014.04.002.
85. Cohen JD, Javed AA, Thoburn C et al. Combined circulating tumor DNA and protein biomarker-based liquid biopsy for the earlier detection of pancreatic cancers. Proc Natl Acad Sci U S A 2017; 114 (38): 10202–10207. doi: 10.1073/pnas.1704961114.
Štítky
Dětská onkologie Chirurgie všeobecná Onkologie
Článek vyšel v časopiseKlinická onkologie
Nejčtenější tento týden
2022 Číslo 2- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Hepatocelulární karcinom – prognostická kritéria individualizované léčby
- Rehabilitácia a pohybová aktivita pri gynekologických onkologických ochoreniach
- Radioterapie a radiosenzitivní syndromy u mutací genů reparace DNA
- Informace z České onkologické společnosti
- Koherencí řízená holografická mikroskopie – nástroj pro hledání nových biomarkerů dlaždicobuněčného karcinomu hlavy a krku
- Metabolický syndróm u pacientov po alogénnej transplantácii kmeňových krvotvorných buniek
- Kombinovaná chemoradioterapie karcinomu hrdla děložního – retrospektivní hodnocení vlastního souboru
- Pozdní nástup plicní a srdeční toxicity u pacienta léčeného checkpoint inhibitorem v monoterapii
- Ruptura podklíčkové tepny hrozící po chemoradioterapii
- Aktuality z odborného tisku
- Předsednictví Francie a České republiky v Radě Evropské unie – informace k významným akcím v oblasti onkologie
- Akupunktura z pohledu medicíny založené na důkazech – možnosti klinického využití na podkladě doporučení National Comprehensive Cancer Network (NCCN)
- Klinická onkologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Akupunktura z pohledu medicíny založené na důkazech – možnosti klinického využití na podkladě doporučení National Comprehensive Cancer Network (NCCN)
- Radioterapie a radiosenzitivní syndromy u mutací genů reparace DNA
- Hepatocelulární karcinom – prognostická kritéria individualizované léčby
- Rehabilitácia a pohybová aktivita pri gynekologických onkologických ochoreniach
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



