-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Rehabilitační cesta pacienta po prodělané CMP
Autoři: Mgr. König Jan; Mgr. Slepičková Veronika
Působiště autorů: ERGO Aktiv, o. p. s. – Centrum neurorehabilitace pro osoby se získaným poškozením mozku
Vyšlo v časopise: CMP jour., 4, 2022, č. 1, s. 14-21
Kategorie: Následná péče
Jak by měla vypadat ideální rehabilitační cesta pacientů po prodělané cévní mozkové příhodě (CMP), případně jiném získaném poškození mozku (ZPM) – a jaká je realita? Kdo by měl takovou rehabilitaci koordinovat – a kdo ji koordinuje v současné době? A jak můžeme každý z nás kvalitu života jedince po prodělané ZPM zlepšit?
Jak by měla vypadat ideální rehabilitační cesta pacientů po prodělané cévní mozkové příhodě (CMP), případně jiném získaném poškození mozku (ZPM) – a jaká je realita? Kdo by měl takovou rehabilitaci koordinovat – a kdo ji koordinuje v současné době? A jak můžeme každý z nás kvalitu života jedince po prodělané ZPM zlepšit?
Úvod
Co dělat a jak postupovat v případě podezření na probíhající CMP, dnes často vědí i laici. Akutní péče o lidi s cévní mozkovou příhodou je v Česku velmi dobře organizovaná a díky 45 vysoce specializovaným cerebrovaskulárním a iktovým centrům i velmi kvalitní. Ale co se děje v momentě, kdy je pacient s CMP stabilizovaný a má být z takového centra propuštěn? Od tohoto okamžiku se typ péče, její intenzita i kvalita velmi liší. Přitom zotavení je často dlouhodobý proces, který vyžaduje trvalé rehabilitační úsilí po několik měsíců, někdy i po celý život.
Kapacity specializovaných zařízení (neurorehabilitační lůžka a specializovaná lůžková neurologie či rehabilitace) jsou nedostatečné. Častěji je tedy pacient přeložen na oddělení následné péče, kde je intenzita a zaměření rehabilitace pro tento typ pacientů nevyhovující. Druhou často využívanou možností je propuštění pacienta do domácí péče. To se děje bez dostatečných instrukcí a informací jak dál postupovat. A často bývá jedinou takovou informací v lékařské zprávě: „RHB po propuštění: Pokračovat v autoterapii dle zácviku na odd.“
Přitom je výzkumy doloženo, že rehabilitace po CMP/ZPM by měla začít co nejdříve, mít odpovídající intenzitu, ale také komplexní podobu. Pacienti ani jejich blízcí, kterým se ze dne na den otočí celý život vzhůru nohama, nemohou takovou situaci bez specializované podpory zvládnout. Důvěryhodné informace o procesu rehabilitace, ale hlavně o subjektech, které ji zajišťují, chybějí a nemá je ani většina lékařů a sociálních pracovníků. Systém následné péče tak prakticky neexistuje.
Absence jednotných doporučení a systémového řešení
V současné době pro proces následné rehabilitace u pacientů po prodělaném ZPM neexistují schválené doporučené postupy (guidelines). Proces, který je velmi složitý a komplexní a vyžaduje multidisciplinární přístup, nemá v reálném prostředí podobu systémového řešení. Nejčastěji je stav každého pacienta řešen ad hoc podle aktuálních možností a kapacit jednotlivých zařízení, ale i podle informovanosti a zkušenosti jednotlivých zdravotnických a sociálních pracovníků. Výsledkem je velmi různorodá kvalita péče, která je u pacientů s vážnějšími hendikepy/ diagnózami často nedostatečná, přestože jsou v Česku jednotlivé zdravotnické specializace podílející se na ucelené rehabilitaci na vysoké úrovni, ať už jde o neurologii a zobrazovací metody, rehabilitační lékařství, fyzioterapii, ergoterapii, logopedii, neuropsychologii a psychoterapii, ošetřovatelství či další.
Vedle chybějících guidelines je dalším problémem, že v Česku není jasně určeno, kdo je zodpovědný za koordinaci komplexní rehabilitační péče. Nejčastějším koordinátorem následné péče se tak stávají neformální pečující, případně nahodile lékaři - -jednotlivci, a to jak specialisté, tak i praktici. Ti ovšem nemají ani při velkém nasazení možnost zajistit péči, která by byla včasná a zároveň dostatečně intenzivní a komplexní. To v praxi vede ke značné neefektivitě celého rehabilitačního procesu. Výsledkem je často neukončená a někdy nekonečná rehabilitační pouť po jednotlivých specializacích bez jakékoliv návaznosti a často i logiky. V českém prostředí navíc pacienti nejsou zvyklí budovat neformální, často komunitní formy podpory a zapojovat se do nich, tak jak je to zvykem například ve Velké Británii.
Následující článek proto popisuje model intenzivní a komplexní neurorehabilitační péče tak, jak je poskytovaný u nás v centru neurorehabilitace ERGO Aktiv, o. p. s. Model péče by mohl být inspirací a náhledem do práce s pacienty po prodělaném ZPM. Přehled poskytovaných služeb zase konkrétní podporou pro zdravotnické a sociální pracovníky, kteří se setkávají s tímto typem pacientů a klientů.
Dalším cílem článku je apelovat na lékaře všech specializací, kteří se s pacienty po ZPM setkávají, aby se ujišťovali, že tito opravdu čerpají odpovídající zdravotní, sociální a psychologickou péči ve všech souvisejících oblastech, které mají vliv na celkový výsledek rehabilitace, a tedy na zvýšení kvality života.
Čtyři faktory rehabilitace
Vytvořit systém následné rehabilitace se nám asi v nejbližší budoucnosti nepodaří. Nicméně každý, kdo je součástí péče o pacienty po prodělaném ZPM, může svým přístupem významně ovlivnit dopady rehabilitace a mít přímý podíl na zvýšení kvality jejich života. Pro inspiraci představíme komplexní neurorehabilitační program, který jsme vyvinuli během 12 let existence našeho zařízení.
1. Včasnost
O důležitosti včasnosti rehabilitační péče u pacientů po CMP není pochyb. Zjednodušeně platí, že čím dříve člověk začne rehabilitovat, tím rychlejší a větší může být obnova ztracených funkcí. Rehabilitační péče by měla začít již v akutním stadiu na specializovaných jednotkách a měla by být dostupná po celou dobu léčby a následné rehabilitace. Rozhodně by se nemělo stávat to, co je zcela běžným jevem, že i perspektivní a mladí pacienti končí na lůžkách následné péče, kde je přístup k rehabilitaci zcela nedostatečný. Na druhou stranu je důležité si uvědomit, že byť je včasnost mantrou akutní a postakutní rehabilitace, má cenu zapojit do intenzivní rehabilitace i osoby delší dobu po prodělaném ZPM. Pokud je rehabilitace správně vedená, jsou její výsledky značné i několik let po ZPM.
2. Komplexnost
U pacientů po ZPM se rehabilitační cíle nejčastěji zaměřují na obnovu ztracených funkcí. V počáteční fázi rehabilitace to může být v pořádku. Nicméně základním požadavkem na poskytovanou péči primárně není návrat ztracených funkcí, ale aby pacienti po ukončení akutní lékařské péče dosáhli co nejvyšší míry soběstačnosti a nejlepší kvality života. Ta je navíc pro tento typ pacientů dobře definována i Světovou zdravotnickou organizací (WHO).
Komplexní rehabilitace je přístup, který se koordinovaně zaměřuje na léčbu či zmírnění tělesných potíží (rehabilitační lékařství, fyzioterapie, ergoterapie), kognitivních deficitů (speciální pedagogika, psychologie), psychických obtíží (psychiatrie, psychologie, psychoterapie), problémů s komunikací (logopedie) a na sociální podporu (např. poradenství). Při dobře stanovených rehabilitačních cílech, dobře sestaveném rehabilitačním plánu a kvalitně koordinované realizaci jednotlivých terapií je dopad takové rehabilitace výrazně efektivnější než v případě součtu dopadů jednotlivých vzájemně nekoordinovaných terapií.
V rehabilitaci je důležité na pacienta nahlížet komplexně jako na člověka, který má své potřeby v oblastech fyzického a duševního zdraví, fyzické kondice, vztahů, zapojení do pracovních aktivit, sociální role, rodinného života, koníčků a dalších. Ve své praxi se setkáváme s klienty, kteří tvrdě pracovali na obnově „funkce“, ale s minimálním přesahem do oblasti kvality života. Ta pro nás představuje subjektivně vnímaný stav tvořený celkovou spokojeností, zdravotním stavem, fyzickou i duševní aktivitou a smysluplnou každodenní náplní.
3. Intenzita
Aby měla rehabilitace reálný dopad, je potřeba, aby byla poskytována v dostatečné intenzitě. Již od fáze časné rehabilitace se doporučuje intenzita terapií v rozmezí přibližně 4–6 hodin denně. Obtížnost terapií musí nicméně odpovídat stavu pacienta a jeho možnostem. Na druhou stranu především v pozdějších fázích rehabilitace je potřeba mít na paměti, že „nežijeme proto, abychom cvičili, ale cvičíme proto, abychom žili“.
4. Provázanost s reálným životem pacienta a jeho kvalitou života
Tento bod završuje požadavky na přístup k rehabilitaci a její formu tak, aby byla efektivní ve svém dopadu na život pacienta. Pokud toho je schopen, měl by mít sám možnost ovlivňovat směr rehabilitace a zejména stanovení individuálních rehabilitačních cílů. Takto stanovené cíle nejen pozitivně ovlivňují motivaci cvičit a trénovat, ale zároveň představují nejkratší cestu právě k nárůstu kvality života, která by měla být klíčovým parametrem rehabilitace.
Sestavení vlastního rehabilitačního plánu je následně plně v rukou terapeutů. Stanovení individuálních cílů, tedy oblastí života, kterým by se chtěl pacient v rámci rehabilitace věnovat a které mu hendikep po prodělaném ZPM znemožňuje, zní na první pohled triviálně. V praxi však představuje jednu z nejnáročnějších fází celého rehabilitačního procesu. Je to dáno jednak častými deficity v porozumění a komunikaci, které proces stanovení rehabilitačních cílů komplikují, jednak nezvykem pacientů podílet se na cílení rehabilitace. Stanovení cílů vychází z komplexní práce a mapování jak s pacienty/klienty, tak s jejich rodinnými příslušníky.
Kdo k nám přichází?
Naším typickým klientem je člověk ve věku mezi 45 a 60 lety, zhruba půl roku až rok od prodělané cévní mozkové příhody nebo jiného získaného poškození mozku. Po akutní léčbě a následné lůžkové rehabilitaci v nemocnici má za sebou cca 3měsíční pobytovou rehabilitaci v některém z rehabilitačních ústavů. V době, kdy k nám klienti přicházejí, často nemají zažádáno o příspěvek na péči ani o invalidní důchod a jsou v dočasné pracovní neschopnosti. První kontakt typicky probíhá prostřednictvím rodinného příslušníka (manželka, dcera, sestra). Jedná se o klienty s různě velkým kognitivním deficitem, narušenými fatickými funkcemi, využívající jednoduchou kompenzační pomůcku k chůzi, případně vozík. Lékařské zprávy a doporučení se týkají především fyzické oblasti. Objevují se u nás ale i jedinci mající kratší dobu od prodělané CMP nebo naopak i několik let po CMP.
Důvody, proč k nám přicházejí, jsou v 90 % naprosto stejné – chtějí zlepšit pohyb, řeč, paměť, prostě „cvičit“ a rehabilitovat. Z předchozí péče jsou tak instruovaní. Věří, že pokud budou cvičit, „vyléčí se“ a opět budou fungovat jako před proděláním ZPM. Navíc slovo rehabilitovat vnímají jako návrat – pokud možno – do původního stavu. To nicméně není u velké části z nich možné, a ani značné zlepšení jejich funkcí nezajištuje návrat k životu, jaký žili před poškozením mozku. I lehké deficity z jejich pohledu, ale též z pohledu většinové společnosti často vedou ke vnímání značného snížení jejich výkonu a kvality vykonávaných funkcí. To má za následek změnu jejich sociálních rolí, přeměnu podoby partnerských a širších společenských vztahů, změnu ekonomického statusu a další.
Lidé po prodělaném ZPM se tak často upínají k nereálným dopadům rehabilitace místo toho, aby řešili reálné potřeby, ale i možnosti svého současného života. Naplňování existujících nejhlubších potřeb ovšem přímo určuje vnímání jejich stávající kvality života. Ta přitom často přímo nesouvisí s výkonem jednotlivých funkcí těla. Jako příklad si představme člověka, který přichází s typickým cílem rozhýbat horní končetinu. To, co však nejvíce snižuje kvalitu jeho života, je, že nemůže jít na ryby z důvodů omezené soběstačnosti a omezené hybnosti horní končetiny, kterou nahazuje prut. Zaměření následné rehabilitace by tedy nemělo být cíleno pouze na „rozhýbání“ horní končetiny a obnovení funkcí, ale spíše by mělo jít o hledání způsobu jak člověku po ZPM umožnit zajít na ryby. A to často i s pomocí kompenzačních strategií a pomůcek, případně i psychoterapeutické podpory a komunitní pomoci. A právě zde je opět vidět, jak a proč je důležité, aby rehabilitační tým byl komplexní.
Jak se čtyřmi pilíři pracujeme v našem centru neurorehabilitace?
1. Včasnost
Včasnost rehabilitace u pacientů po CMP v našem centru bohužel nemůžeme zcela ovlivnit. Jsme centrem neurorehabilitační péče, na pomezí zdravotních a sociálních služeb. Jak již bylo uvedeno výše, naprostá většina klientů se k nám dostává po absolvování pobytové rehabilitační péče, cca půl roku až rok od prodělání cévní mozkové příhody.
Obr. 1. Nácvik správného stereotypu chůze ve spolupráci s fyzioterapeutkou. 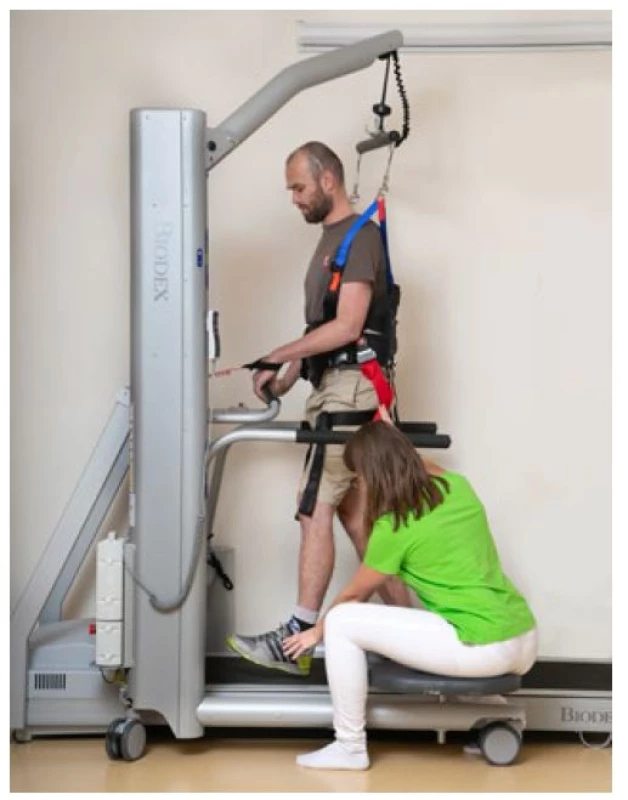
Klient chůzi nacvičuje na chodicím pásu se zpětnou vazbou např. na délku kroku, pro odlehčení a lepší stabilitu je jištěn závěsným systémem Biodex. Obr. 2. Skupinová fyzioterapie zaměřená na posílení hlubokého stabilizačního systému. 
Skupinové terapie jsou důležité pro sdílení, motivaci a vzájemnou podporu klientů. Obr. 3. Trénink stability a korekce správného držení těla 
Obr. 4. Funkční elektrická stimulace na horní končetině jako doplněk terapie paretické horní končetiny 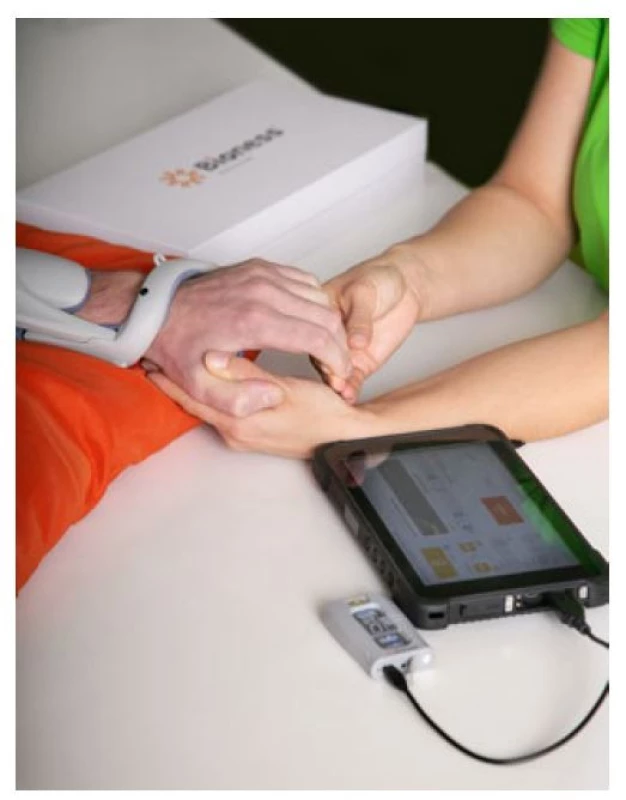
Obr. 5. Nácvik každodenních činností s ergoterapeutkou. 
Klientka využívá pro přípravu jídla ergonomický nůž a speciální upravené kuchyňské prkénko s bodci a přísavkami. Naštěstí se nám v Praze daří spolupracovat se zdravotnickými zařízeními, kde probíhá včasná péče. Mimo jiné se jedná o Ústřední vojenskou nemocnici, FN Motol nebo FN Královské Vinohrady. Díky této více či méně formalizované spolupráci se k nám klienti dostávají daleko dříve a je zajištěna i následnost a provázanost péče v jednotlivých fázích rehabilitace. Nicméně velký smysl má rovněž spolupráce s jednotlivými lékaři, ať již specialisty či praktiky. Lékaři mohou využívat pro sebe nebo své pacienty také služby naší poradny, která je zaměřena na poskytování informací o následné komplexní rehabilitaci a jednotlivých zařízeních, jež tyto služby poskytují.
2. Komplexnost
Komplexnost a provázanost neurorehabilitačního týmu a všech služeb je zcela klíčová. Tomu je podřízen i celý systém práce s klientem.
První kroky každého klienta začínají v poradně. Jedná se o první mapovací setkání, které trvá přibližně hodinu a terapeut při něm seznámí klienta s konceptem existujících služeb jak v našem centru, tak v dalších zařízeních. Provede se orientační vyšetření kognitivních a řečových funkcí, hybnosti horních i dolních končetin, soběstačnosti. Dále je odebrána rodinná, pracovní a sociální anamnéza. Zjišťuje se, kde, jak a s kým člověk bydlí, jaké má zájmy a jaký byl jeho život před poškozením mozku. Součástí vstupní konzultace je i otázka na očekávání. Na otázku „S čím přicházíte, a co byste chtěli za tři měsíce u nás změnit?“ často klienti odpovídají: „To byste měli vědět vy.“
V případě, že je pro klienta vhodný námi poskytovaný intenzivní neurorehabilitační program probíhající formou denního stacionáře, je ještě před samotným nástupem do rehabilitačního programu stanoven jeho klíčový pracovník, domluven termín vstupního rozhovoru u psychoterapeuta, v případě potřeby i termín neuropsychologické diagnostiky, a klientovi je stanoven jeho sociální pracovník. Klíčový pracovník je terapeut (ergoterapeut, speciální pedagog) zodpovědný za sestavení, koordinaci a vyhodnocení rehabilitačního programu daného klienta. Stanovuje s ním jeho individuální cíle, komunikuje s jeho rodinou nebo širším sociálním prostředím, dohlíží, aby náplně jednotlivých terapií odpovídaly klientovým potřebám a přáním, a je jeho hlavním komunikačním kontaktem.
K zajištění odborné kvality programu pomáhá detailní diagnostika, která se týká všech odborností neurorehabilitačního týmu:
– V rámci ergoterapie probíhá vstupní ergoterapeutické vyšetření (zahrnující vyšetření pADL a iADL, vyšetření úchopů dle Kapandjiho) a další testy dle schopností a potřeb klienta, např. soubor standardizovaných testů pro vyšetření jemné motoriky (Box and Block test, Devítikolíkový test, Purdue Pegboard test, Moberg Pick Up test, vyšetření dynamometrem Jamar), Nottinghamské vyšetření čití, screeningové vyšetření apraxie TULIA, Frenchay Arm Test, vyšetření neglect syndromu.
– Fyzioterapeuti s klientem provedou vstupní kineziologický rozbor (včetně goniometrie, stability na labilních plochách, pohybových stereotypů dle Jandy, vyšetření HSS, Romberga, vyšetření taxe, diadochokineze, čití a vyšetření spasticity dle Tardieua), 2minutový test chůze, Five Times Sit to Stand test, Timed Up and Go test, Berg Balance scale, dále provádějí např. 10metrový test chůze nebo DGI (dynamický index chůze), FGA (Functional Gait Assessment) či hodnocení dle Tinettiové.
– Speciální pedagog využívá vlastní testovací baterii složenou ze screeningového testu kognitivních funkcí MoCA (Montrealský kognitivní test), testu pětibodové obrazové produkce (prostorová orientace, myšlení, exekutivní funkce), testu POBAV (psaná řeč, dlouhodobá sémantická a krátkodobá vizuální paměť), testu slovní produkce a testu ALBA (krátkodobá a epizodická paměť).
– Logoped využívá standardizovaný test MAST. Logopedickým vyšetřením procházejí klienti s fatickou poruchou v anamnéze nebo s kognitivním deficitem v rámci diferenciální diagnostiky fatické poruchy vs. kognitivního deficitu.
– Psycholog/psychoterapeut provede s klienty první individuální sezení, kde je s nimi pomocí testu WHODAS 2.0 vyhodnocena jimi subjektivně vnímaná kvalita života.
– Součástí vyšetření klientů bez fatické poruchy je i komplexní neuropsychologická diagnostika zaměřená na zjištění stavu kognitivních a exekutivních funkcí. Využíváme baterii Psychiatrického centra Praha, v případě potřeby a dle posouzení psychologa mohou být použity i jiné testové metody (komplexnější vyšetření intelektových schopností, depresivní symptomatiky, osobnostního profilu aj.).
– V rámci sociálního a pracovního poradenství je zpracována podrobná sociální a pracovní, případně školní anamnéza.
– Další, poslední součástí vstupního vyšetření našich klientů je i tzv. bodyscreening. Jedná se o subjektivní hodnocení vnímání vlastního těla a obtíží v rámci relaxačního cvičení, které provádí arteterapeutka.
– Během druhého týdne programu provádí klíčový pracovník poslední ze vstupních testů – Kanadské hodnocení výkonu zaměstnávání (COPM – Canadian Occupational Performance Measure). Jedná se o standardizovaný ergoterapeutický test, kde pomocí polostrukturovaného rozhovoru klient subjektivně hodnotí výkon, spokojenost s výkonem činností, které během dne provádí, a jejich důležitost.
Pro efektivitu terapie je důležité, aby vycházela z individuálně stanovených rehabilitačních cílů každého klienta. Proto jsou na konci druhého týdne terapie finálně stanoveny individuální cíle klienta. Ty si klient stanovuje ve spolupráci s klíčovým pracovníkem na základě poznatků ze vstupní diagnostiky, kdy velkou oporou je právě COPM. Rehabilitační plán je pak sestaven jednotlivými odborníky na základě výsledků ze vstupních vyšetření. Pokud je to potřeba, je ke spolupráci přizvána rodina, případně jiná pečující osoba.
Dalším důležitým aspektem našeho komplexního neurorehabilitačního přístupu je nastavení systému klientských porad, které se konají každý týden. Na poradách je přítomen celý tým, tedy ergoterapeuti, fyzioterapeuti, speciální pedagog, sociální pracovník, psycholog, logoped, ale také pracovní asistent nebo case manager. Pokud to situace vyžaduje, provádíme případová setkání s klienty, jejich rodinnými příslušníky, pečujícími osobami, případně externisty a lékaři za účelem nalezení co nejvhodnějšího nastavení uceleného programu.
V procesu práce s klientem je využívána široká škála nástrojů, metod a konceptů. Kromě výše zmíněného Kanadského hodnocení výkonu zaměstnání (COPM) a dotazníku hodnocení kvality života WHODAS 2.0 se jedná o koncept plánování zaměřeného na člověka, case management nebo motivační rozhovory. Všichni zaměstnanci centra rovněž prošli školením krizové intervence. Ač se jedná o koncepty využívané především v sociální práci, vnímáme, že při práci s klienty v následné rehabilitační péči mají své nezastupitelné místo.
3. Intenzita
Denní stacionář má podobu ambulantní intenzivní neurorehabilitace, která probíhá 6 hodin denně, 5 dní v týdnu po dobu 3–6 měsíců.
Pro některé klienty může být tato intenzita příliš náročná a v důsledku kontraproduktivní nebo nejsou schopni ji z různých důvodů (např. složitost a nemožnost každodenní dopravy, studium, náročnost programu) v tomto rozsahu absolvovat. V těchto případech se s nimi domlouváme na nižší intenzitě – vždy ale minimálně na 3 dny v týdnu.
4. Provázanost s reálným životem pacienta a jeho kvalitou života
Důležité je téměř každou oblast komplexní rehabilitace provázat s praktickými dovednostmi a případně hledat možnosti jak případnou ztrátu funkce kompenzovat (pokud je předpoklad, že rehabilitace není schopná dané hendikepy v reálném termínu odstranit).
Po opuštění pobytové rehabilitace doporučujeme klientům alespoň týden pobýt doma a vyzkoušet si, co jim v domácím prostředí jde a co ne. Na tyto poznatky pak navazujeme v rámci rehabilitace u nás. Kromě modelových činností simulujících zaměstnání či domácí práce a nácviku ADL (přesuny, zvládání samostatného obsloužení se na toaletě, vaření, praní, péče o květiny, úklid) s klienty vyrážíme do terénu (nácvik jízdy tramvají, na eskalátorech, nákupy, návštěva úřadů, telefonáty lékařům, jízda na kole). V neposlední řadě, pokud to situace vyžaduje, docházíme ke klientům i domů, abychom je viděli v jejich přirozeném prostředí.
Shrnutí a závěr
Jsme si vědomi toho, že uvedený koncept není realizovatelný ve všech zařízeních bez systémové změny poskytování a financování následné rehabilitace u pacientů po prodělaném získaném poškození mozku. Co však aplikovat lze i bez této systémové změny, je přístup k vlastní rehabilitaci. Všechny lékařské i nelékařské profese v celém řetězci následné rehabilitace by si měly při každém kontaktu s pacientem/klientem připomínat 4 základní pilíře efektivní terapie, vnímat rehabilitaci v kontextu kvality života pacienta/klienta, tedy uceleně, a nebát se přicházet s nesystémovými kreativními řešeními. V době, kdy systémová řešení a jednotné guidelines pro následnou rehabilitaci zatím neexistují, je potřeba suplovat systém kreativně.
ERGO Aktiv jako obecně prospěšná organizace, která svou misi postavila na zvyšování kvality života převážně mladých lidí po prodělaném získaném poškození mozku, v tomto kontextu poskytuje službu poradny jak pro pacienty, tak i lékaře a spustila projekt case managementu u osob pro prodělané ZPM. Case management je hodně zjednodušeně provázení pacienta/klienta jeho životem po prodělaném ZPM.
Pokud chcete zvýšit dopad své práce na kvalitu života vašeho pacienta po prodělaném ZPM i vy, zkuste s ním při jeho návštěvě projít alespoň improvizovaný checklist (viz rámeček). Budete-li mít pocit, že odpovědi jsou příliš často neuspokojivé, lze mu předat kontakt například na naši bezplatnou poradnu (tel.: 732 542 529).
Štítky
Interní lékařství Kardiologie Neurochirurgie Neurologie Radiodiagnostika Urgentní medicína
Článek Editorial
Článek vyšel v časopiseCMP journal
Nejčtenější tento týden
2022 Číslo 1- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- S doc. Martinem Vyhnálkem o Friedreichově ataxii v éře inovativní léčby – od symptomatické péče k ovlivnění průběhu nemoci a reálnému zlepšení kvality života
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
-
Všechny články tohoto čísla
- Rehabilitační cesta pacienta po prodělané CMP
- Desatero sekundární prevence ischemické cévní mozkové příhody – 1. část: tetráda vyšetření etiologie
- Editorial
- Metodický pokyn CMP je i pro záchranku? ☺
- Nová doporučení pro intravenózní trombolýzu v léčbě akutního ischemického iktu: praktický výtah hlavních změn, důležitých klinických situací a novinek pro praxi
- CMP journal
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Metodický pokyn CMP je i pro záchranku? ☺
- Nová doporučení pro intravenózní trombolýzu v léčbě akutního ischemického iktu: praktický výtah hlavních změn, důležitých klinických situací a novinek pro praxi
- Desatero sekundární prevence ischemické cévní mozkové příhody – 1. část: tetráda vyšetření etiologie
- Rehabilitační cesta pacienta po prodělané CMP
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání





