-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaOsud kolena po parciální meniskektomii: analýza klinických a radiologických výsledků po minimálně 5 letech sledování
The fate of a knee after partial meniscectomy: a review of radiological and clinical outcomes with at least 5-year follow-up
Cíl: Cílem práce bylo určit vliv artroskopické parciální meniskektomie (APM) na kolenní kloub z hlediska rozvoje osteoartrózy (OA) v dlouhodobém horizontu od operace.
Soubor a metodika: Systematicky jsme prohledali medicínské databáze – PubMed, MEDLINE, Embase, Web of Science s použitím klíčových slov: „partial meniscectomy“, „osteoarthritis“, „outcome“. Vyhledávání jsme zúžili na období let 2000–2020 a zařadili jsme pouze studie s minimální dobou sledování 60 měsíců. Extrahovali jsme radiologické – primární výsledky, a subjektivní hodnocení pacientů – sekundární výsledky.
Výsledky: Zařazovacím, resp. vylučovacím, kritériím vyhovovalo nakonec pouze osm kvalitních klinických studií. Průměrná délka sledování byla 88 měsíců. Všechny zařazené studie prezentují u pacientů podstupujících APM pro lézi menisku zhoršení OA o jeden i více stupňů. Z celkového počtu posouzených pacientů tvoří podíl s progresí OA 36,3 %. K uvedenému zjištění je kontrastní subjektivní hodnocení výsledku operace, kdy došlo ke zlepšení ve všech hodnocených parametrech výsledku operace.
Závěr: Indikace k APM musí obsahovat parametr budoucího zhoršení OA postiženého kolena, protože APM může být u pacientů ve středním/vyšším věku stimulem k progresi OA. Na druhé straně je nepochybné, že APM dosahuje poměrně spolehlivě dobré klinické výsledky, včetně sebehodnocení (PROMIS). Racionálním řešením bude nepochybně vytvoření mnohem jemnějšího algoritmu pro vedení léčby u kolen s OA a symptomatickou meniskeální lézí, jenž umožní odlišit pacienty, kteří mohou z operační léčby dlouhodobě profitovat. U ostatních je indikovaná kvalitně vedená rehabilitace s navazujícím tréninkem po dostatečně dlouhou dobu. Vzhledem k heterogenitě studií zařazených do tohoto přehledového článku bude nutné provést další prospektivní a moderně vedené studie na toto téma.
Keywords:
meniscus – tear – arthroscopic partial meniscectomy – long-term follow-up – osteoarthritis – clinical outcomes
Autoři: E. Fidler; J. Gallo
Působiště autorů: Ortopedická klinika FN a LF UP v Olomouci
Vyšlo v časopise: Čes. Revmatol., 29, 2021, No. 1, p. 20-28.
Kategorie: Originální práce
Souhrn
Cíl: Cílem práce bylo určit vliv artroskopické parciální meniskektomie (APM) na kolenní kloub z hlediska rozvoje osteoartrózy (OA) v dlouhodobém horizontu od operace.
Soubor a metodika: Systematicky jsme prohledali medicínské databáze – PubMed, MEDLINE, Embase, Web of Science s použitím klíčových slov: „partial meniscectomy“, „osteoarthritis“, „outcome“. Vyhledávání jsme zúžili na období let 2000–2020 a zařadili jsme pouze studie s minimální dobou sledování 60 měsíců. Extrahovali jsme radiologické – primární výsledky, a subjektivní hodnocení pacientů – sekundární výsledky.
Výsledky: Zařazovacím, resp. vylučovacím, kritériím vyhovovalo nakonec pouze osm kvalitních klinických studií. Průměrná délka sledování byla 88 měsíců. Všechny zařazené studie prezentují u pacientů podstupujících APM pro lézi menisku zhoršení OA o jeden i více stupňů. Z celkového počtu posouzených pacientů tvoří podíl s progresí OA 36,3 %. K uvedenému zjištění je kontrastní subjektivní hodnocení výsledku operace, kdy došlo ke zlepšení ve všech hodnocených parametrech výsledku operace.
Závěr: Indikace k APM musí obsahovat parametr budoucího zhoršení OA postiženého kolena, protože APM může být u pacientů ve středním/vyšším věku stimulem k progresi OA. Na druhé straně je nepochybné, že APM dosahuje poměrně spolehlivě dobré klinické výsledky, včetně sebehodnocení (PROMIS). Racionálním řešením bude nepochybně vytvoření mnohem jemnějšího algoritmu pro vedení léčby u kolen s OA a symptomatickou meniskeální lézí, jenž umožní odlišit pacienty, kteří mohou z operační léčby dlouhodobě profitovat. U ostatních je indikovaná kvalitně vedená rehabilitace s navazujícím tréninkem po dostatečně dlouhou dobu. Vzhledem k heterogenitě studií zařazených do tohoto přehledového článku bude nutné provést další prospektivní a moderně vedené studie na toto téma.
Klíčová slova:
meniskus – ruptura – artroskopická parciální meniskektomie – dlouhodobé sledování – osteoartróza – klinické výsledky
ÚVOD
Meniskus je fibroelastická chrupavčitá struktura, která přispívá významně k plné a dlouhodobé funkci kolena. Konkrétně se podílí na jeho stabilitě, tlumení nárazů na kloubní plochy při zátěži, zlepšuje jeho kongruenci, propriocepci a lubrikaci (1). Jednou z nejdůležitějších funkcí je přenos osové zátěže do obvodu menisku (2). Neschopnost poškozeného menisku odolávat „obručovému“ zatížení vede k přetížení tibiofemorálního kloubu (3). Zvýšená mechanická zátěž způsobuje mimo jiné buněčnou smrt chondrocytů a vede ke strukturálnímu poškození chondrální matrix (4).
Poškození menisku úrazem nebo degenerací je známým rizikovým faktorem předčasného rozvoje osteoartrózy (OA) kolena. Prevalence poškození menisku narůstá s věkem a mění se i typ léze podle etiologie. Odhaduje se, že podíl traumatických lézí menisku u pacientů ve středním a vyšším věku by mohl být menší než 30 %, zatímco podíl degenerativních ruptur vyšší než 50 % v závislosti na konkrétním věku (5). Navíc se zdá, že intaktní meniskus má menší pravděpodobnost vzniku traumatické léze v porovnání s degenerativně změněným (6).
Ještě v nedávné minulosti byly artroskopické parciální meniskektomie (APM) považovány za jedinou možnost jak ulevit pacientům se symptomatickou lézí menisku, a prováděly se proto v masovém měřítku. Některé studie s delším sledováním pacientů však upozorňovaly na to, že po meniskektomii může dojít k akceleraci OA kolena (7), protože koleno po APM ztrácí – v závislosti na jejím rozsahu – funkce, které intaktní meniskus poskytuje. V současnosti se proto prosazuje mnohem diferencovanější přístup k pacientům středního a vyššího věku s lézí menisku (8), přestože některé studie poukazují na dobré klinické výsledky APM (9). Existují dokonce studie, které klinický výsledek APM zpochybňují a naznačují, že u určitých lézí menisku bychom si měli vystačit s řádně vedenou fyzioterapií (10).
Z naznačeného a nutně selektivního přehledu vyplývá otázka: Jak si vedou v dlouhodobé perspektivě kolena po APM? Cílem práce proto bylo zjistit radiologické a klinické výsledky APM u pacientů s minimální dobou sledování 5 let. Předpokládali jsme rovněž, že po vyhodnocení literatury za posledních 20 let bude možné zaktualizovat doporučené postupy pro léčbu léze menisků u pacientů nad 40 let věku.
METODIKA
Strategie vyhledávání
Strojově jsme prohledali medicínské databáze – PubMed, MEDLINE, Embase, Web of Science, a to několikrát. Vyhledávací fáze byla ukončena v září 2020. Jako klíčová slova při vyhledávání jsme použili: „partial meniscectomy“, „osteoarthritis“, „outcome“. Odfiltrovali jsme články starší než 20 let a články, které nebyly z humánní medicíny.
Selekce článků
Zařazovací kritéria byla následující: 1. články v anglickém jazyku, 2. pacienti podstupující APM byli středního a staršího věku (≥ 40 let), 3. minimální doba sledování byla 5 let, 4. studie obsahovala kvantitativní hodnocení stupně OA operovaného kolena na začátku a na konci sledování a 5. subjektivní hodnocení pacientů na začátku a na konci sledování.
Vyřazovací kritéria byla následující: 1. APM podstoupilo méně než deset pacientů, 2. k hodnocení OA kolena byl použit jiný způsob než systém Kellgrena-Lawrence (K-L) nebo IKDC, 3. pacienti podstoupili suturu menisku, 4. pacienti měli současně jiné poškození hodnoceného kolena (např. lézi předního zkříženého vazu či frakturu), 5. v minulosti již pacienti podstoupili operaci hodnoceného kolena, 6. APM byla provedena u jiné anatomické varianty (např. diskoidní meniskus), 7. pacienti byli ošetřeni otevřenou meniskektomií a 8. podstoupili současně s APM i další operační výkon jako například náhradu předního zkříženého vazu či chondroplastiku.
Extrakce údajů
Extrakci dat z vyfiltrovaných článků podle předem naplánovaného protokolu provedl první autor. Zaměřil se pouze na pacienty po APM, do studie nezahrnoval údaje o kontrolních či porovnávaných souborech, protože jsme měli odlišné cíle. Primárním výsledkem bylo posouzení radiologické změny ve vývoji OA, tj. posun v hodnocení mezi stavem před APM a na konci sledování. Sekundární výsledky zahrnovaly subjektivní hodnocení na začátku a na konci sledování. Doplňující údaje se týkaly souběžných rizikových faktorů rozvoje OA.
Zpracování údajů
Extrahované údaje jsme zpracovali do tabulek v Excelu (Microsoft), graficky jsme poté zobrazili stav kolena před APM a k poslední kontrole v kategoriích podle Kellgrena-Lawrence a IKDC. Stejným způsobem jsme postupovali při hodnocení výsledků APM pacientem. Postup studie je znázorněn na obrázku 1.
Obr. 1. Vývojový diagram zobrazující vyhledávací strategii naší studie 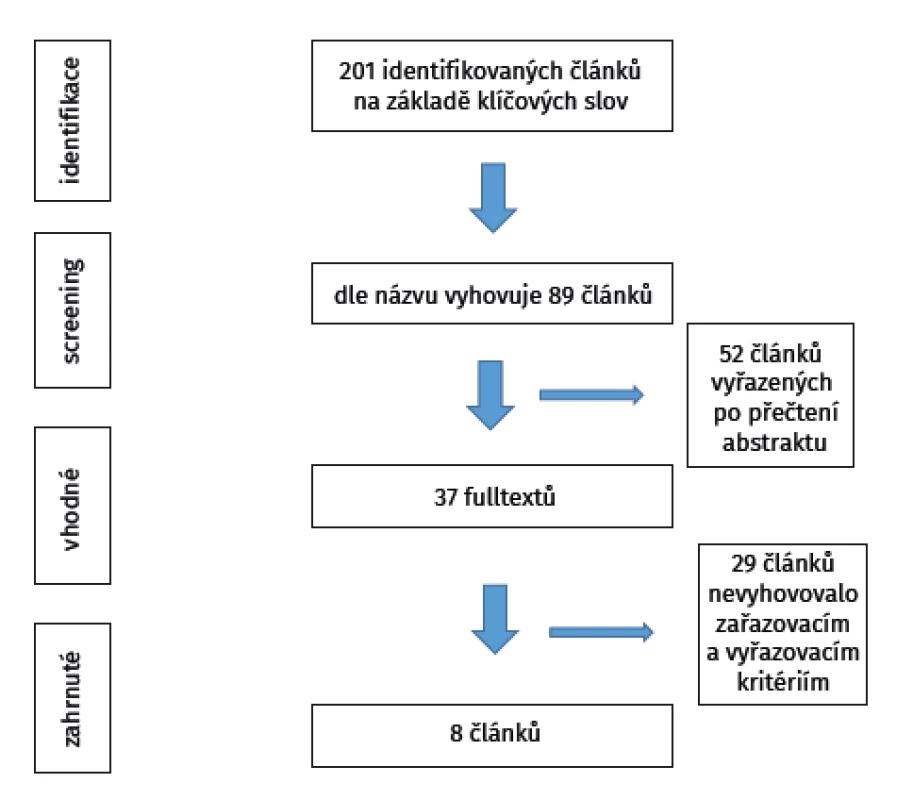
VÝSLEDKY
Přehled získaných dat
S využitím klíčových slov (partial meniscectomy, osteoarthritis, outcome) a jejich kombinací jsme iden-tifikovali 201 článků za posledních 20 let (k 1. 9. 2020).Plnou verzi článku jsme získali v 37 případech, pouze abstrakt byl k dispozici u 89 článků. Následně jsme podle předem daných zařazovacích a vyřazovacích kritérií získali osm studií (11–18). Pouze jedna z nich byla typu randomizovaná klinické studie (11), další byla prospektivní kohortová studie (12) a zbývající byly retrospektivní kohortové studie nebo studie případů.
Celkový počet hodnocených pacientů byl 1065, 42,4 % bylo mužů a 57,6 % žen. Průměrný věk pacientů (vypočten z průměrného věku pacientů v jednotlivých studiích) v době APM byl 51,5 let (40–59). Průměrná doba sledování, vypočtená na základě střední hodnoty ze zahrnutých studií, byla 87,9 měsíců (5–11,6 let). Průměrná hodnota BMI zahrnutých pacientů byla 26,2 (23,6–28,1). Jedna studie překvapivě údaje BMI nezahrnovala (17). Konkrétní přehled základních údajů je uveden v tabulce 1. Extrahované primární a sekundární výsledky jsou uvedené v tabulkách 2 a 3.
Tab. 1. Základní demografické údaje pacientů z jednotlivých studií* 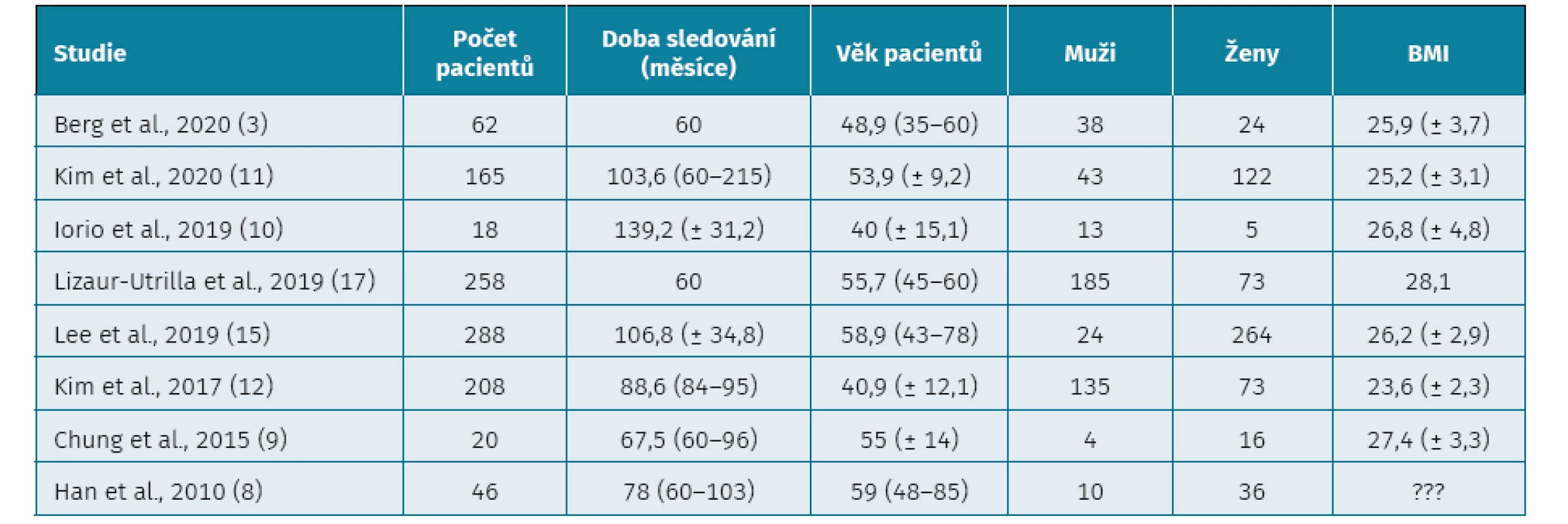
*Všichni pacienti v těchto studiích podstoupili artroskopickou parciální meniskektomii (APM). Tab. 2. Radiologické zhodnocení stupně osteoartrózy (OA) před APM a na konci sledování 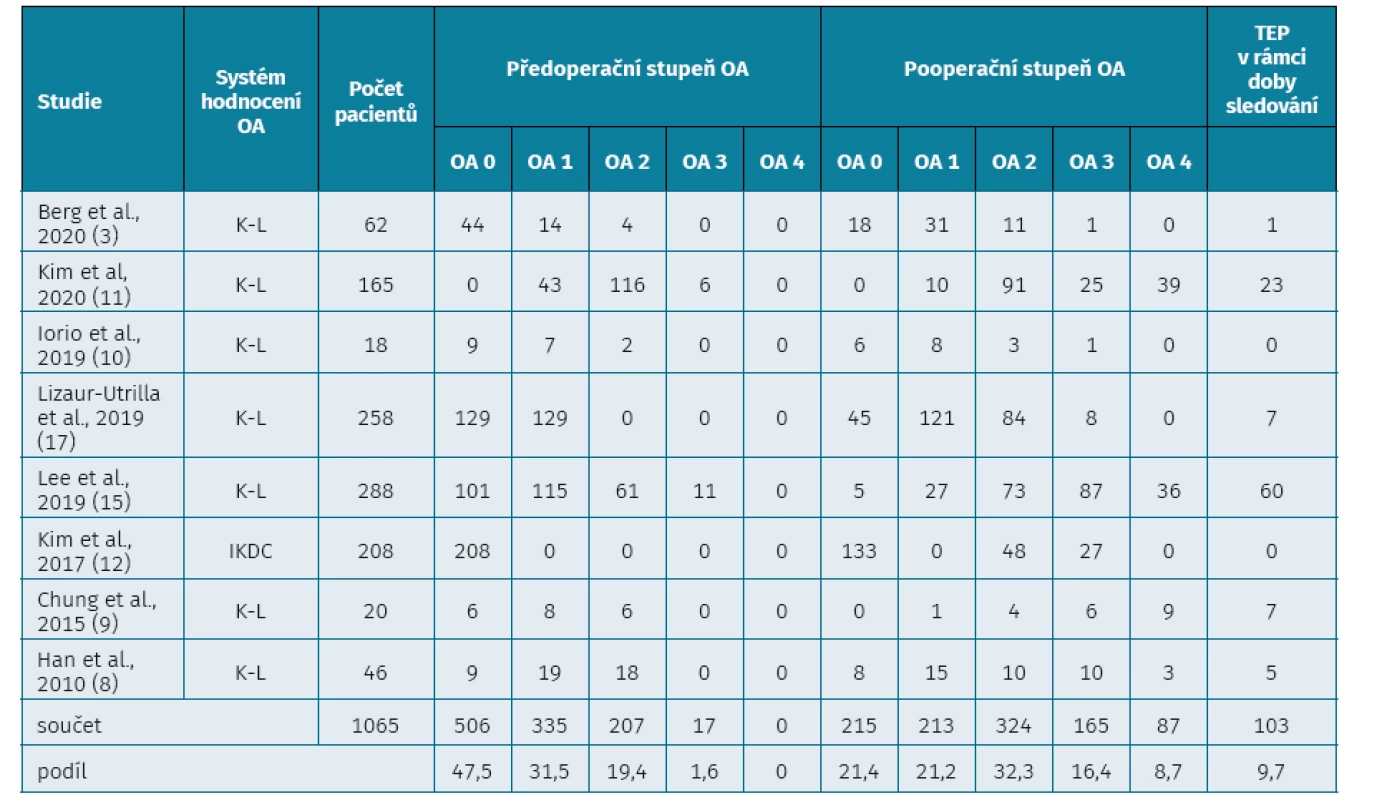
K-L – Kellgrena-Lawrence, IKDC – International Knee Documentation Committee radiographic grading system Tab. 3. Subjektivní hodnocení stavu kolena před APM a na konci sledování 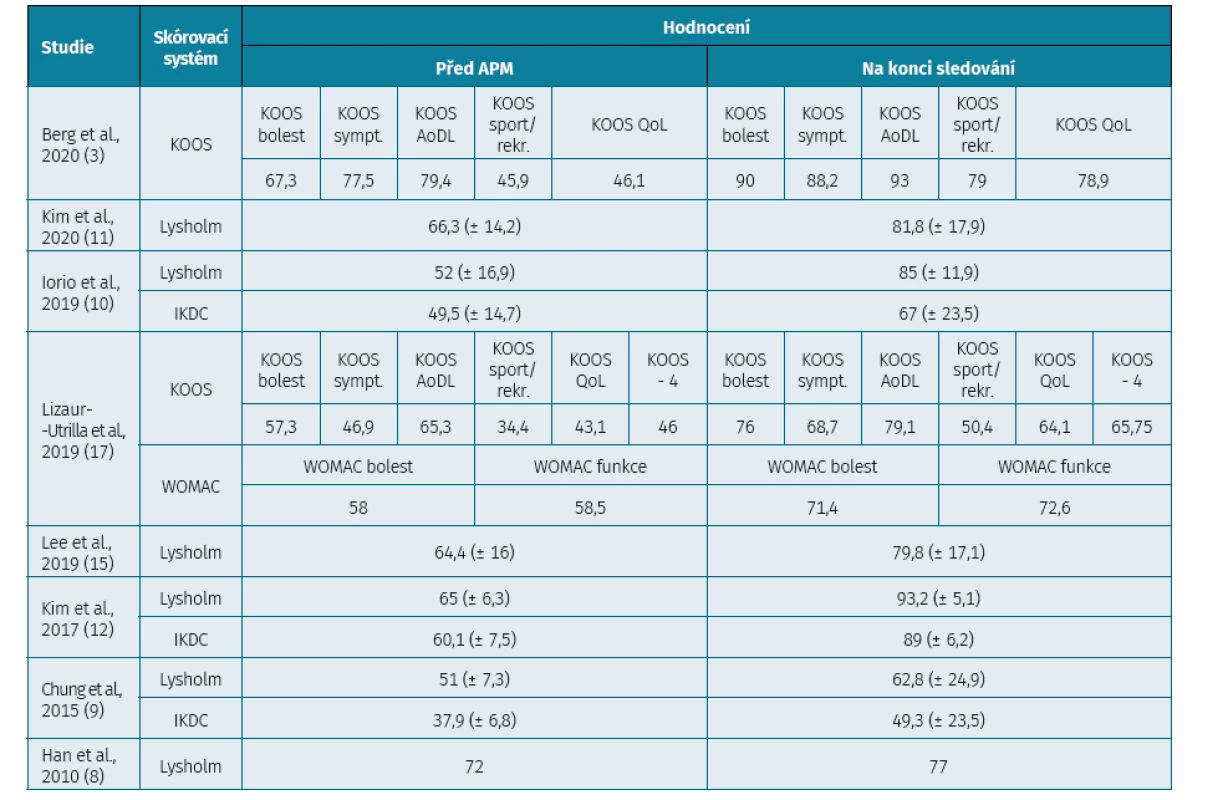
AoDL – Activity of Daily living, IKDC – International Knee Documentation Committee subjective knee evaluation form, KOOS – Knee injury and Osteoarthritis Outcome Score, QoL – Quality of Life, WOMAC – The Western Ontario and McMaster Universities Osteoarthritis Index, sympt. – symptomy, rekr. – rekreační aktivity, Lysholm – Lysholm knee scoring scale Radiologické hodnocení OA
Ve všech zařazených studiích došlo u pacientů podstupujících APM pro lézi menisku k evidentní progresi OA o jeden a víc stupňů (tab. 2). Předoperačně byl podíl pacientů se stupněm OA kolena 0 nebo 1 podle Kellgrena-Lawrence anebo stupně A podle IKDC 78,97 %. Na konci sledování zůstal stejný stupeň OA na operovaném kolenu jen u 42,63 % pacientů, z čehož usuzujeme, že v časovém horizontu průměrně 7 let od operace došlo u zbývajících pacientů k progresi OA kolena. Konkrétně u 36,3 % pacientů došlo k progresi OA z 0 nebo 1 na stupeň 2 a více podle Kellgrena-Lawrence (obr. 2). Významné je i zjištění, že 9,7 % pacientů po APM pro lézi menisku podstoupilo k datu ukončení studie TEP kolenního kloubu.
Obr. 2. Grafické znázornění radiologických výsledků ze zahrnutých studií formou jejich podílu v rámci jednotlivých stupňů osteoartrózy (OA) před artroskopickou parciální meniskektomií (APM; modrá) a na konci sledování (oranžová) 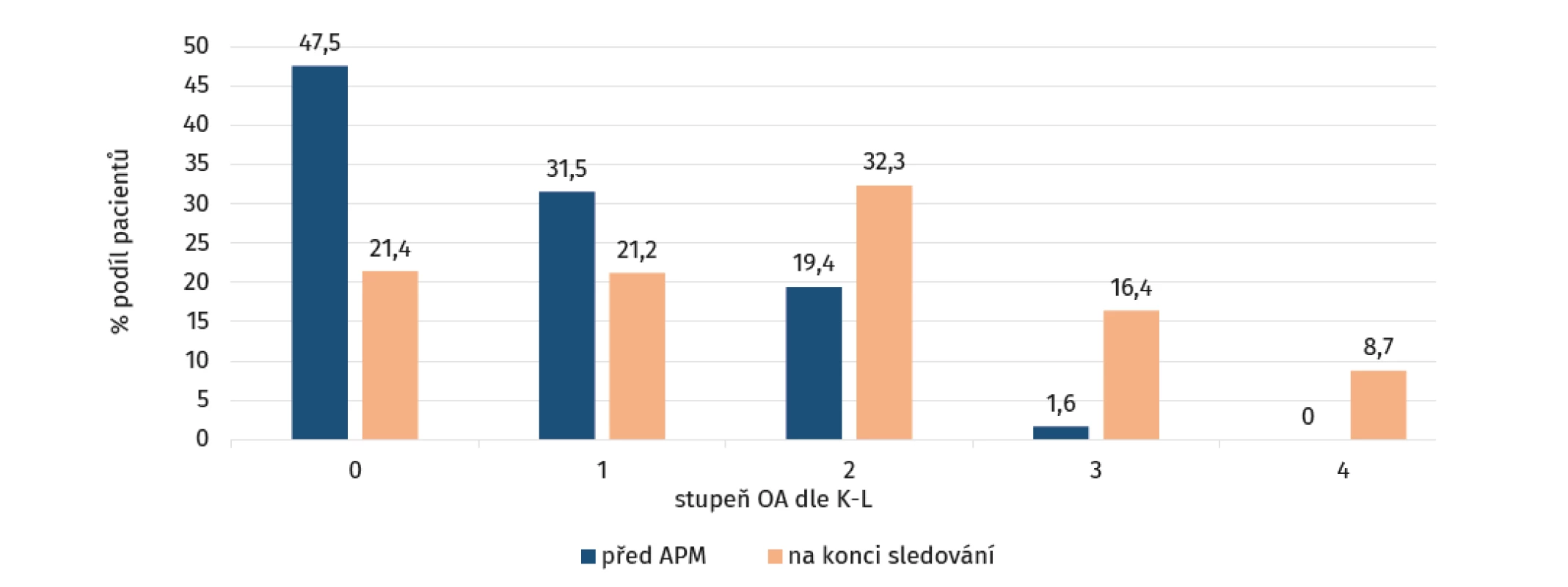
Subjektivní hodnocení
U pacientů podstupujících APM pro lézi menisku dochází pooperačně převážně k pocitu zlepšení stavu operovaného kolena v porovnání se situací před operací (tab. 3). Toto zlepšení je možné pozorovat nejen časně po operaci, ale přetrvává i delší dobu od operace.
Další zjištění
Protokol některých zařazených studií umožňoval iden-tifikaci parametrů, které by mohly predikovat horší výsledek po APM. Nejčastěji zmiňovaným rizikovým faktorem byla předoperační přítomnost OA kolenního kloubu (dle K-L stupeň ≥ 2). V pořadí druhým nejčastěji zmiňovaným byla vyšší hodnota BMI. Jedna studie uvádí konkrétní rozdělující hodnotu BMI ≥ 30 kg/m2 (12). Opakovaně se horší výsledky spojovaly s kořenovou (root) lézí zadního rohu mediálního menisku (16, 17). Další zmíněná rizika zahrnovala ženské pohlaví, varózní deformitu kolena a interkondylickou extruzi menisku (12, 14, 15).
DISKUZE
V naší studii jsme – na základě prohledání dostupné literatury – kvantifikovali vliv APM na rozvoj OA kolena. Ze zjištěných výsledků vyplývá, že po APM dojde u poměrně značné části pacientů (36,3 %) ke zhoršení OA kolena v průměru do 7 let. Vzhledem k tomu, že jde o nezanedbatelný počet pacientů, musíme ve shodě s částí literatury konstatovat, že APM je rizikovým faktorem rozvoje OA kolena. Naproti tomu většina pacientů hodnotila efekt APM dobře a vnímala zlepšení kolena oproti předoperačnímu stavu. Podstatné je i to, že zlepšení bylo zaznamenáno ve všech použitých hodnotících schématech a vydrželo u většiny pacientů až k poslední kontrole. S progresí OA byl nejsilněji spojen předoperační nález OA ≥ 2 podle Kellgrena-Lawrence. Prediktorem progrese OA by mohlo být i vyšší BMI, kořenová léze zadního rohu mediálního menisku, varozita kolena, extruze menisku a v neposlední řadě i ženské pohlaví.
Už v roce 2011 publikovali Petty a Lubowitz metaanalýzu zaměřenou na zhodnocení morfologie kolena po APM (7). K dispozici měli pět klinických studií s délkou sledování 8–16 let od operace. Zjistili, že u 20–60 % pacientů po APM dochází k významnému rozvoji OA kolena. Naopak klinické výsledky a hodnocení výsledku pacienty neodpovídalo morfologickému poškození kolena, což je ve shodě se závěry naší studie, která zahrnuje mnohem větší počet pacientů, ale i dalšími recentními studiemi.
Ro et al. provedli metaanalýzu výsledků sutury a APM u pacientů s kořenovou lézí mediálního menisku (19). Přestože byla jejich „meta-studie“ zaměřená na jiné cíle a zařadila i práce s kratší délkou sledování od operace, než bylo v našich zařazovacích kritériích, byli schopni stanovit nižší riziko pooperační OA u sutur v porovnání s APM (odds ratio 0,31; 95% interval spolehlivosti 0,17 až 0,54). Vrací se tedy otázka, kterou si položili již Petty a Lubowitz (20): Vede APM vždy ke zhoršení OA kolena? Zjevně nikoliv, větší část pacientů unikne zhoršení OA i po APM. Z tohoto hlediska je nutné jemněji rozlišovat mezi pacienty podstupujícími APM. Do registrů je třeba vkládat přesný typ léze, popis chrupavky, stavu zkřížených vazů, ale také předoperační charakteristiky a po-operační události, protože je docela dobře možné, že u části pacientů může pooperačně dojít k úrazu, rozdíly budou nepochybně v úrovni zátěže, ale také v genetických predispozicích. To jen potvrzuje, že OA kolena je multifaktoriální a komplexní onemocnění.
Ukazuje se především, že je rozdíl, jestli léčíme degenerativní, nebo traumatické léze menisku (bez ohledu na konkrétní typ léze), resp. v jakém stavu je koleno před APM. Je možné namítat, že u pacientů ve středním a pokročilejším věku mohou úrazové léze nasedat na předchozí degeneraci menisku (6). Tato a další pozorování týkající se stárnoucího kolena v další diskuzi pro zjednodušení vynecháme. Recentní velmi hezky provedená „placebem kontrolovaná“ studie FIDELITY prokázala konzistentní progresi OA po APM v porovnání s placebo operací (21). Adjustovaný rozdíl absolutního rizika v nárůstu hodnoty Kellgren-Lawrence o 1 a více stupňů byl 13 % (95% interval spolehlivosti; –2 % až 28 %).Také recentní syntéza studií (22) vedla k závěru, že pacienti ve středním věku mohou profitovat z APM, jen pokud před operací netrpí současně pokročilejší OA operovaného kolena a jsou bez rizikových faktorů progrese OA. V jedné takové studii se uvádí, že pacienti s předoperační OA kolena 2. a vyššího stupně podle Kellgren-Lawrence (v kterémkoliv kompartmentu) měli vyšší pravděpodobnost symptomatické OA než pacienti s mírnější předoperační OA (23). Podle stejné studie lze očekávat tento vývoj do 6 let od APM zhruba u 50 % pacientů. Rickert v návaznosti na tyto studie dokonce píše, že ortopedi musí zastavit provádění APM u kolen s OA (24). Naproti tomu je pravděpodobné, že existují pacienti s lézí menisku a OA kolena, pro které může být operace výhodnější než dlouhodobé cvičení s nejistým výsledkem, přestože na pracovišti dr. Sihvonena došlo od roku 2007 k dramatickému snížení APM, konkrétně z více než 500 v roce 2007 na méně než 30 v roce 2017 (25). Všichni totiž známe pacienty středního a dokonce i vyššího věku, kteří mají výraznou úlevu od potíží po APM už po 2 a více týdnech od operace a doslova rozkvetou. Problém je tedy evidentně ve správné indikaci.
V souvislosti s posuzováním progrese OA kolena po APM je třeba připomenout, že rentgenové vyšetření není příliš citlivý nástroj. Mimo jiné i proto, že většina studií se stále opírá o jednoduchou radiologickou klasifikaci OA podle Kellgrena a Lawrence z padesátých let 20. století. Hrubé změny sice odliší, avšak odečítání jemnějších rozdílů je nespolehlivé, a to jak před operací, tak při pooperačním sledování (26). Podle některých studií (27) při předoperačním posuzování kolena rentgen příliš nepomůže, protože neodhalí vlastnosti chrupavčitých lézí, jakými jsou lokalizace, velikost a hloubka. Proto bude v budoucnu nezbytné při indikaci konkrétního typu léčebné intervence u kolena se symptomatickou meniskopatií mnohem více spoléhat na magnetickou rezonanci.
Z pohledu klinické praxe je rovněž zásadní zjistit dopad neprovedené APM na koleno s chronickou meniskopatií. Otázce vlivu neošetřené léze menisku na progresi OA kolena se věnovala řada výzkumných týmů (28–32). V recentní randomizované klinické studii s pětiletým sledováním bylo zjištěno, že pacienti po APM měli ve srovnání s pacienty bez APM hazard ratio k implantaci TEP kolena 4,9 (95% CI; 1,1–20,9) (30). V retrospektivní studii na tzv. kořenových lézích menisku se uvádí, že 31 % neoperovaných pacientů s tímto poškozením menisku dospělo k implantaci TEP průměrně po 5 letech od začátku studie (32). Naopak jiná randomizovaná klinická studie pozorovala pouze trend k častější progresi OA (minimálně o jeden stupeň) u pacientů po APM (72 %) v porovnání s pacienty, kteří podstoupili pouze „placebo“ operaci (60 %) (21). Zdá se tedy jisté, že rovněž kolena s meniskopatií, avšak bez provedení APM, spějí k OA. Dosavadní stav poznání komplikuje nejen fakt, že mezi jednotlivými studiemi je poměrně značná heterogenita (design studie, typ poškození menisku, stav ostatních nitrokloubních struktur apod.), ale i to, že s progresí OA se výrazně zvyšuje incidence meniskeálních lézí a ty se stávají přirozenou součástí nemoci (33). K věrohodnému posouzení „přirozené historie“ bude nutné provést další kvalitní studie kombinující nálezy na magnetické rezonanci s těmi artroskopickými.
Co se týče posouzení klinických výsledků, je moderním trendem zejména v poslední dekádě porovnávání operační a konzervativní terapie. Největší rozruch vyvolal Sihvonen se svým týmem, když v roce 2013 publikovali studii, která nepotvrdila výhodu APM v porovnání s fyzioterapií u pacientů s degenerativní lézí menisku bez OA (10). O 3 roky později publikovali van de Graaf et al. metaanalýzu randomizovaných klinických studií hodnotících APM a konzervativní postup u neobstruujících lézí menisku (34). Tehdy měli k dispozici pouze šest randomizovaných klinických studií a celkem 773 pacientů. Zjistili, že 6 měsíců od začátku léčby byly výsledky APM mírně lepší oproti kontrolám a že rozdíl mezi výsledkem operační a neoperační terapie se časem zmenšoval, až vymizel. Již zmiňovaná metaanalýza z roku 2020 dospěla k závěru, že APM není vhodná u bolestí kolena s lézí menisku, a neměla by proto být intervencí první volby (22). Snad s výjimkou pacientů s kolenem bez OA předoperačně, u kterých zjistili malý až středně velký benefit APM v porovnání s fyzioterapií, a u pacientů s nestabilní lézí menisku, u nichž fyzioterapie selhávala. Uznáváme a respektujeme tato zjištění. Zajímavé však je, že se nikdo dosud systematicky nevěnoval skupině pacientů, kteří nemají užitek z neoperační léčby. Přes veškeré důkazy zjištěné v randomizovaných klinických studiích nemůžeme bez výhrad souhlasit černobílým viděním Sihvonena („při stárnutí meniskeální symptomy fluktuují, časem vymizí anebo přestanou vadit“). Pacienti středního a vyššího věku s lézí menisku tvoří heterogenní skupinu, jejíž část může z operační intervence, včetně APM profitovat (minimálně pacienti bez OA, s nestabilními lézemi menisků a s osovými deformitami kolena). Všechny studie zahrnuté do našeho přehledu referovaly zlepšení v subjektivním hodnocení kolena po APM oproti předoperačnímu stavu, což považujeme za důležitý závěr. Jedna recentní studie například uvádí, že by prediktorem klinického neúspěchu a předčasného rozvoje OA po APM mohla být extruze menisku (35).
Limitací našeho review je kromě heterogenity zařazených studií (rozdílná vstupní kritéria, včetně typu meniskeálních lézí, monitorování vývoje OA pomocí klasifikace Kellgren-Lawrence apod.) i potenciální riziko selekčního bias, kdy jsme mohli být při vyřazování studií příliš radikální. Znovu na tomto místě zdůrazňujeme, že naším cílem nebylo porovnávat APM oproti jiné intervenční kontrole, nýbrž prezentovat výsledky pacientů po APM v jednotlivých zařazených studiích. Je důležité také připomenout, že k subjektivnímu hodnocení výsledku po APM byly použity různé skórovací systémy, které nebylo možné exaktně porovnat a statisticky vyhodnotit.
ZÁVĚR
Na základě zjištěných výsledků se přikláníme k názoru, že by APM neměla být první léčebnou volbou u pacientů ve středním věku se symptomatickou degenerativní lézí menisku a souběžnou OA kolena 2. a vyššího stupně podle K-L. Při symptomatické lézi menisku u pacientů ve středním/starším věku a s rozvinutou OA může být totiž APM stimulem k další progresi OA. Tyto pacienty bychom měli indikovat spíše k fyzioterapii a dlouhodobé udržovací pohybové terapii. K APM bychom měli přistoupit až při selhání konzervativního postupu (perzistující bolest, mechanické symptomy).
V současnosti se hledají jemnější a pro pacienta prospěšnější indikační kritéria k operační léčbě meniskopatií. Jedním z nich je předoperační posouzení stavu kolena pomocí magnetické rezonance. Ukazuje se rovněž, že u některých typů meniskálních lézí je výhodnější postiženou část menisku ošetřit, než provést pouze částečné odstranění. Zásadní bude pokračovat v kvalitních registrových/klinických studiích s minimální délkou sledování 10–15 let, přičemž zkoumaná kohorta by měla být homogennější a detailněji popsaná pomocí magnetické rezonance.
Adresa pro korespondenci:
prof. MUDr. Jiří Gallo, Ph.D.
Ortopedická klinika FN a LF UP v Olomouci
I. P. Pavlova 185/6
779 00 Olomouc
e-mail: jiri.gallo@fnol.cz
Autoři prohlašují, že nejsou v konfliktu zájmů.
Do redakce doručeno: 21. 1. 2021
Poděkování:
Práce byla podpořena projektem MZ ČR Koncepčního rozvoje výzkumné organizace 00023728 Revmatologický ústav a grantem AZV MZ ČR 17 - 33127A.
Zdroje
1. Makris EA, Hadidi P, Athanasiou KA. The knee meniscus: structure-function, pathophysiology, current repair techniques, and prospects for regeneration. Biomaterials 2011; 32(30): 7411–7431.
2. Fox AJ, Wanivenhaus F, Burge AJ, et al. The human meniscus: a review of anatomy, function, injury, and advances in treatment. Clin Anat 2015; 28(2): 269–287.
3. Markes AR, Hodax JD, Ma CB. Meniscus form and function. Clin Sports Med 2020; 39(1): 1–12.
4. Abusara Z, Andrews SHJ, von Kossel M, et al. Menisci protect chondrocytes from load-induced injury. Sci Rep 2018; 8(1): 14150.
5. Englund M, Guermazi A, Gale D, et al. Incidental meniscal findings on knee MRI in middle-aged and elderly persons. N Engl J Med 2008; 359(11): 1108–1115.
6. Wesdorp MA, Eijgenraam SM, Meuffels DE, et al. Traumatic meniscal tears Are associated with meniscal degeneration. Am J Sports Med 2020; 48(10): 2345–2352.
7. Petty CA, Lubowitz JH. Does arthroscopic partial meniscectomy result in knee osteoarthritis? A systematic review with a minimum of 8 years’ follow-up. Arthroscopy 2011; 27(3): 419–424.
8. Kopf S, Sava MP, Starke C, et al. The menisci and articular cartilage: a life-long fascination. EFORT Open Rev 2020; 5(10): 652–662.
9. Noorduyn JCA, Glastra van Loon T, van de Graaf VA, et al. Functional outcomes of arthroscopic partial meniscectomy versus physical therapy for degenerative meniscal tears using a patient-specific score: a randomized controlled trial. Orthop J Sports Med 2020; 8(10): 2325967120954392.
10. Sihvonen R, Paavola M, Malmivaara A, et al. Arthroscopic partial meniscectomy versus sham surgery for a degenerative meniscal tear. N Engl J Med 2013; 369(26): 2515–2524.
11. Berg B, Roos EM, Englund M, et al. Development of osteoarthritis in patients with degenerative meniscal tears treated with exercise therapy or surgery: a randomized controlled trial. Osteoarthritis Cartilage 2020; 28(7): 897–906.
12. Lizaur-Utrilla A, Miralles-Muñoz FA, Gonzalez-Parreno S, et al. Outcomes and patient satisfaction with arthroscopic partial meniscectomy for degenerative and traumatic tears in middle-aged patients with no or mild osteoarthritis. Am J Sports Med 2019; 47(10): 2412–2419.
13. Iorio R, Mazza D, Drogo P, et al. Lateral meniscal cysts: long-term clinical and radiological results of a partial meniscectomy and percutaneous decompressive needling. Int Orthop 2020; 44(3): 487–493.
14. Lee BS, Bin SI, Kim JM, et al. Partial meniscectomy for degenerative medial meniscal root tears shows favorable outcomes in well-aligned, nonarthritic knees. Am J Sports Med 2019; 47(3): 606–611.
15. Kim SJ, Choi CH, Chun YM, et al. Relationship Between Preoperative Extrusion of the medial meniscus and Surgical Outcomes After Partial Meniscectomy. Am J Sports Med 2017; 45(8): 1864–1871.
16. Chung KS, Ha JK, Yeom CH, et al. Comparison of clinical and radiologic results between partial meniscectomy and refixation of medial meniscus posterior root tears: a minimum 5-year follow-up. Arthroscopy 2015; 31(10): 1941–1950.
17. Han SB, Shetty GM, Lee DH, et al. Unfavorable results of partial meniscectomy for complete posterior medial meniscus root tear with early osteoarthritis: a 5 - to 8-year follow-up study. Arthroscopy 2010; 26(10): 1326–1332.
18. Kim JY, Bin SI, Kim JM, et al. Partial meniscectomy provides the favorable outcomes for symptomatic medial meniscus tear with an intact posterior root. Knee Surg Sports Traumatol Arthrosc 2020; 28(11): 3497–3503.
19. Ro KH, Kim JH, Heo JW, et al. Clinical and radiological outcomes of meniscal repair versus partial meniscectomy for medial meniscus root tears: a systematic review and meta-analysis. Orthop J Sports Med 2020; 8(11): 2325967120962078.
20. Petty CA, Lubowitz JH. Does arthroscopic partial meniscectomy always cause arthritis? Sports Med Arthrosc Rev 2012; 20(2): 58–61.
21. Sihvonen R, Paavola M, Malmivaara A, et al. Arthroscopic partial meniscectomy for a degenerative meniscus tear: a 5 year follow-up of the placebo-surgery controlled FIDELITY (Finnish Degenerative Meniscus Lesion Study) trial. Br J Sports Med 2020; 54(22): 1332–1339.
22. Abram SGF, Hopewell S, Monk AP, et al. Arthroscopic partial meniscectomy for meniscal tears of the knee: a systematic review and meta-analysis. Br J Sports Med 2020; 54(11): 652–663.
23. Lamplot JD, Tompkins WP, Friedman MV, et al. Radiographic and clinical evidence for osteoarthritis at medium-term follow-up after arthroscopic partial medial meniscectomy. Cartilage 2019 : 1947603519892315.
24. Rickert J. On Patient Safety: Orthopaedic surgeons must stop performing arthroscopic partial meniscectomy on patients with arthritic knees. Clin Orthop Relat Res 2020; 478(1): 28–30.
25. Levy BA, Sihvonen R, Marx RG. Clinical Faceoff: The role of arthroscopic partial meniscectomy in the treatment of meniscal tears. Clin Orthop Relat Res 2018; 476(7): 1393–1395.
26. Cantrell WA, Colak C, Obuchowski NA, et al. Radiographic evaluation of knee osteoarthritis in predicting outcomes after arthroscopic partial meniscectomy. Knee 2020; 27(4): 1238–1247.
27. Colak C, Polster JM, Obuchowski NA, et al. Comparison of clinical and semiquantitative cartilage grading systems in predicting outcomes after arthroscopic partial meniscectomy. AJR Am J Roentgenol 2020; 215(2): 441–447.
28. Englund M, Guermazi A, Roemer FW, et al. Meniscal tear in knees without surgery and the development of radiographic osteoarthritis among middle-aged and elderly persons: the multicenter osteoarthritis study. Arthritis Rheum 2009; 60(3): 831–839.
29. Hunter DJ, Zhang YQ, Niu JB, et al. The association of meniscal pathologic changes with cartilage loss in symptomatic knee osteoarthritis. Arthritis Rheum 2006; 54(3): 795–801.
30. Katz JN, Shrestha S, Losina E, et al. Five-year outcome of operative and nonoperative Management of meniscal tear in persons older than forty-five Years. Arthritis Rheumatol 2020; 72(2): 273–281.
31. Lohmander LS, Englund PM, Dahl LL, et al. The long–term consequence of anterior cruciate ligament and meniscus injuries: osteoarthritis. Am J Sports Med 2007; 35(10): 1756–1769.
32. Krych AJ, Reardon PJ, Johnson NR, et al. Non-operative management of medial meniscus posterior horn root tears is associated with worsening arthritis and poor clinical outcome at 5-year follow-up. Knee Surg Sports Traumatol Arthrosc 2017; 25(2): 383–389.
33. Englund M, Roemer FW, Hayashi D, et al. Meniscus pathology, osteoarthritis and the treatment controversy. Nat Rev Rheumatol 2012; 8(7): 412–419.
34. van de Graaf VA, Wolterbeek N, Mutsaerts EL, et al. Arthroscopic partial meniscectomy or conservative treatment for nonobstructive meniscal tears: a systematic review and meta-analysis of randomized controlled trials. Arthroscopy 2016; 32(9): 1855–1865, e4.
35. Novaretti JV, Astur DC, Cavalcante ELB, et al. Preoperative meniscal extrusion predicts unsatisfactory clinical outcomes and progression of osteoarthritis after isolated partial medial meniscectomy: A 5-year follow-up study. J Knee Surg 2020. doi:10.1055/s-0040-1715109
Štítky
Dermatologie Dětská revmatologie Revmatologie
Článek ÚVODNÍK
Článek vyšel v časopiseČeská revmatologie
Nejčtenější tento týden
2021 Číslo 1- Kterým pacientům se SLE nasadit biologickou léčbu?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Jak souvisí časné zahájení biologické léčby SLE/LN s prevencí nevratného poškození?
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Osud kolena po parciální meniskektomii: analýza klinických a radiologických výsledků po minimálně 5 letech sledování
- Validace české verze dotazníků hodnotících sexuální funkci a funkci pánevního dna u žen
- ÚVODNÍK
- Rizika dlouhodobé léčby bisfosfonáty
- Ukazatele aktivity a funkčního postižení u revmatoidní artritidy
- Doporučení České revmatologické společnosti pro farmakologickou léčbu axiálních spondyloartritid Část I. Strategie léčby a farmakoterapie
- Česká revmatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Osud kolena po parciální meniskektomii: analýza klinických a radiologických výsledků po minimálně 5 letech sledování
- Rizika dlouhodobé léčby bisfosfonáty
- Doporučení České revmatologické společnosti pro farmakologickou léčbu axiálních spondyloartritid Část I. Strategie léčby a farmakoterapie
- Validace české verze dotazníků hodnotících sexuální funkci a funkci pánevního dna u žen
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



