-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaNáklady na rehospitalizaci pacientů s akutním srdečním selháním
Cost of acute heart failure related readmissions
Aim of study:
To assess direct in-patient cost and length of stay in the intensive care unit (ICU) and the standard cardiology unit in acute heart failure (AHF) readmissions.Results:
Out of 1 759 patients hospitalized with acute heart failure, 223 patients were readmitted to Faculty Hospital Brno-Bohunice (Czech Republic) during study period (61.4% male; mean age 71.2 years) with mean total cost CZK 85 120 (? 3 095) per length of stay 9.2 days and interventions. Comparing to the first hospitalization of study cohort (223 pts.) the decrease was recorded in mean room rate, length of stay and need of ICU stay (from 48% to 42% pts.), nevertheless ICU stay increased (from 3.7 days to 4.1 days). The growth of mean cost was recorded in both procedures in angiology (the decrease in number of coronary angiography which is cheaper was more remarkable than PCI decrease in readmitted patients) and arrhythmology (including device: pacemaker, ICD, CRT) which made 57.5% of total readmission costs.Conclusion:
The difference in mean in-patient cost between the first and second hospitalization was 18%. The antiarrhytmic procedures had the most significant impact on total readmission cost and its variability, but we assume that these procedures will reduce within next readmissions and their impact will weaken as in angiology procedures.Key words:
acute heart failure – pharmacoeconomics – in-hospital costs – hospital readmission
Autoři: B. Říhová 1; J. Pařenica 2; R. Miklík 2; M. Felšöci 2; K. Hořáková 2; A. Šulcová 1; Jiří Jarkovský 3
; J. Špinar 2
Působiště autorů: Farmakologický ústav Lékařské fakulty MU Brno, přednostka MUDr. Regina Demlová, Ph. D. 1; Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC 2; Institut biostatistiky a analýz Lékařské a Přírodovědecké fakulty MU Brno, vedoucí pracoviště doc. RNDr. Ladislav Dušek, Ph. D. 3
Vyšlo v časopise: Vnitř Lék 2011; 57(10): 803-807
Kategorie: Původní práce
Souhrn
Cíl práce:
Stanovení přímých hospitalizačních nákladů a délky pobytu na jednotce intenzivní péče (JIP) a standardním lůžkovém oddělení (SLO) u pacientů rehospitalizovaných s akutním srdečním selháním.Výsledky:
Z celkového počtu 1 759 pacientů primárně hospitalizovaných s akutním srdečním selháním byla zaznamenána další hospitalizace ve FN Brno, pracoviště Bohunice u 223 pacientů (61,4 % muži; 71,2 let) s průměrnými náklady 85 120 Kč za 9,2 dne. Celkové náklady na lůžko/dny i délka hospitalizace se oproti první hospitalizaci kohorty pacientů (N = 223) snížily, klesla potřeba JIP (ze 48 % na 42 %), avšak délka pobytu na JIP se mírně prodloužila (ze 3,7 na 4,1 dne). Vzrostly průměrné náklady na angiologické (počet levnějších selektivních koronarografií poklesl významněji než počet PCI) i arytmologické výkony (implantace PM, ICD, CRT), které tvořily 57,5 % celkových nákladů na rehospitalizace.Závěr:
Mezi 1. a 2. hospitalizací pacientů byl zaznamenán nárůst nákladů o 18 %. Největší dopad na celkové náklady rehospitalizace a jejich variabilitu měly arytmologické výkony, avšak stejně jako u angiologických výkonů předpokládáme během dalších hospitalizací jejich klesající počet, a tím i menší vliv na celkové náklady.Klíčová slova:
akutní srdeční selhání – farmakoekonomika – náklady na hospitalizace – rehospitalizaceÚvod
Akutní srdeční selhání (ASS) je klinický syndrom charakterizovaný srdeční dysfunkcí, která vede k nízkému minutovému srdečnímu výdeji, hypoperfuzi tkání, zvýšenému plicnímu tlaku v zaklínění s městnáním na plících a v tkáních. Může mít řadu kardiálních i nekardiálních příčin a může vést k trvalému poškození srdce s rozvojem chronického srdečního selhání [1]. Hlavním terapeutickým cílem je kontrola symptomů a stabilizace hemodynamického stavu. Zlepšení prognózy pacientů závisí na ovlivnění nebo eliminaci vyvolávající příčiny (revaskularizace ischemického myokardu, operace chlopňové vady, léčba arytmií atd.) a/nebo na vhodné farmakoterapii se zavedením preventivních opatření za účelem zabránění další progrese onemocnění [2].
V předchozích pracích jsme se v rámci registru akutního srdečního selhání AHEAD (Acute HEArt failure Database) [3] věnovali nákladům a délce hospitalizace u pacientů s akutním srdečním selháním hospitalizovaných na Interní kardiologické klinice LF MU a FN Brno, pracoviště Bohunice, vytvořili jsme podrobnou analýzu nákladů dle klinické charakteristiky a etiologie akutního srdečního selhání a určili hlavní determinanty vysokých nákladů [4–7].
Náklady na primohospitalizaci pro akutní srdeční selhání jsou pouze počátkem nákladů, které jsou vynaloženy na léčbu těchto pacientů v následujících měsících až letech. V souvislosti s progresí onemocnění dochází ke zvyšování počtu akutních dekompenzací srdečního selhání a zároveň opakovaných hospitalizací. Literatura uvádí, že do 1 měsíce je rehospitalizováno méně než 10 % pacientů [8], avšak až 45 % pacientů je rehospitalizováno do 1 roku [9–11]. V následující analýze jsme se proto zaměřili na stanovení nákladů spojených s opakovanou hospitalizací pro akutní srdeční selhání.
Materiál a metodika
V rámci registru AHEAD byla v letech 2005–2009 na Interní kardiologické klinice LF MU a FN Brno, pracoviště Bohunice (IKK FN Brno) zaznamenána a vyhodnocena data od 1 759 pacientů hospitalizovaných pro akutní srdeční selhání. Opakované hospitalizace těchto pacientů na IKK FN Brno byly dále zaznamenávány do databáze, abychom mohli vyjádřit náklady s nimi spojené.
Farmakoekonomická analýza typu „cost-of-illness“ byla provedena z pohledu plátce zdravotní péče na základě individuálních hospitalizačních účtů pro jednotlivé pacienty. Nepřímé náklady (např. ztráta výdělku) a nevyčíslitelné náklady (např. bolest, strádání) nebyly v naší práci sledovány. Přímé náklady zahrnovaly klinická vyšetření při přijetí a při propuštění, ošetřovací dny, medikaci, zvlášť účtované léky a materiál, diagnostické a terapeutické výkony. Náklady na tzv. lůžko//den byly na jednotce intenzivní péče (JIP) stanoveny podle typu ošetřovacího dne (OD 51–58), který je odvozen od závažnosti stavu pacienta hodnoceného jako TISS body (Therapeutic Intervention Scoring System), na standardním lůžkovém oddělení byly ošetřovací dny typu 01. Náklady na lůžko//den a provedené zdravotní výkony (intervence) byly ohodnoceny body podle Seznamu zdravotních výkonů s bodovými hodnotami [12]; léčivé přípravky a použitý materiál, které nejsou zahrnuty do ošetřovacího dne, byly počítány jako zvlášť účtované (ZUL nebo ZUM) podle aktuálního číselníku VZP. Z důvodu předpokládaných vysokých nákladů byla zvláštní pozornost věnována revaskularizačním výkonům cestou perkutánní koronární intervence (PCI) a výkonům souvisejícím s úpravou srdečního rytmu, které zahrnovaly implantaci kardiostimulátoru (PM), kardioverteru-defibrilátoru (ICD) a/nebo srdeční resynchronizační terapii (CRT; souhrnně vyjádřeno jako arytmologické výkony).
Spojité proměnné jsou vyjádřeny pomocí průměru, mediánu, 5 % a 95 % percentilu, kategoriální proměnné jsou popsány percentuálním zastoupením kategorií. Náklady jsou uváděny v Kč bez DPH.
Výsledky
Z celkového počtu 1 759 pacientů s akutním srdečním selháním hospitalizovaných na IKK FN Brno v období 2005–2009 jsme zaznamenali další přijetí pro akutní srdeční selhání u 223 pacientů (13 %). Z těchto 223 pacientů podstoupilo během sledovaného období další rehospitalizaci 82 pacientů (tj. 3. hospitalizace pro ASS ve FN Brno, pracoviště Bohunice, zaznamenána u 5 % pacientů). Celkem 4 a více hospitalizací mělo 36 pacientů (2 %) (graf 1). Vzhledem ke klesajícímu počtu pacientů s více hospitalizacemi byla pro konzistenci hodnocena pouze sada pacientů s 1. a 2. hospitalizací, analýza tedy zahrnuje pouze dostupná data o 223 rehospitalizovaných pacientech ve FN Brno, pracoviště Bohunice.
Graf 1. Počet sledovaných pacientů ve FN Brno, pracoviště Bohunice, dle počtu hospitalizací. 
Mezi rehospitalizovanými pacienty převažovali muži (61,4 %), průměrný věk pacientů byl 71,2 let. Ve sledované kohortě pacientů tvořili během první hospitalizace 2/3 pacienti s akutní dekompenzací chronického srdečního selhání (vs 1/3 s de-novo selháním). Vyvolávající příčinou byla nejčastěji chronická ischemická choroba srdeční (zaznamenána u 1/3 pacientů), dále akutní koronární syndromy (1/4 pacientů), časté byly rovněž chlopenní vady (14,3 % pacientů). Z komorbidit převažovala hypertenze u 76 % pacientů a diabetes mellitus téměř u 1/2 pacientů. Významný je i počet pacientů s předchozími arytmologickými a revaskularizačními výkony (u 25 %, resp. 26 % pacientů). Jejich počet v průběhu 1. sledované hospitalizace dále vzrostl, celkem tak bylo při rehospitalizaci 42 % pacientů po předchozí revaskularizaci (PCI nebo CABG) a 32 % po implantaci PM, ICD nebo CRT. Charakteristiku pacientů s rehospitalizací ve FN Brno shrnuje tab. 1.
Tab. 1. Základní popis souboru pacientů s rehospitalizací<sup>1</sup>. 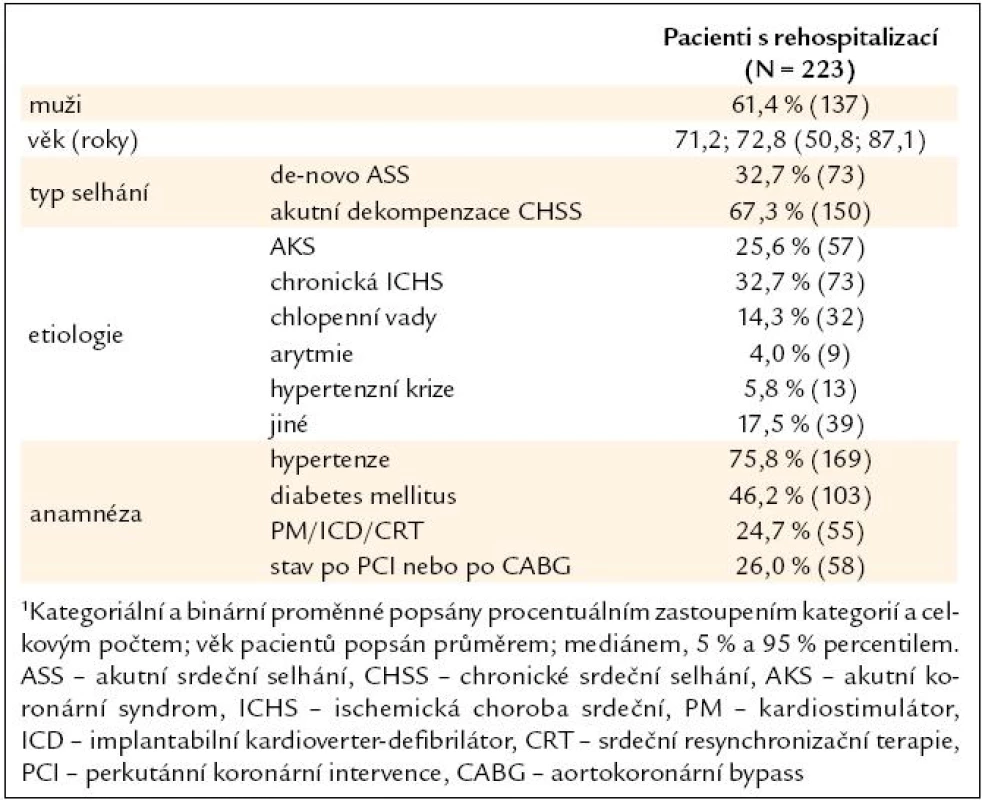
Ve srovnání s první hospitalizací mírně poklesla potřeba pobytu na jednotce intenzivní péče (JIP), ze 48 % na 42 %; délka pobytu zde hospitalizovaných pacientů se prodloužila (průměrně z 3,7 dne na 4,1 dne), avšak náklady na pobyt na lůžku JIP zůstaly srovnatelné (průměrně 31 821 Kč vs 31 444 Kč). Délka hospitalizace na standardním lůžkovém oddělení ani náklady na tento pobyt se mezi 1. a 2. hospitalizací nelišily. Celková délka hospitalizace se mírně zkrátila a snížily se s ní související náklady na dny na lůžku (standardní lůžkové oddělení kardiologie a JIP celkem; průměrně 25 233 Kč vs 22 629 Kč).
Průměrné náklady na výkony angiologické (selektivní koronarografie a PCI) i arytmologické (implantace PM, ICD, CRT) se mezi 1. a 2. hospitalizací zvýšily. U angiologických výkonů došlo k nárůstu průměrných nákladů o 1/3, avšak jejich počet klesl na polovinu (z 35 % na 18 %), u arytmologických výkonů stouply průměrné náklady o 2/3 a počet zůstal přibližně stejný. Zatímco tedy náklady na intervenční revaskularizační léčbu a selektivní koronarografie tvořily větší podíl celkových nákladů v průběhu 1. hospitalizace (dáno především intervenční léčbou akutních koronárních syndromů: 27,1 % vs 15,9 % celkových nákladů na 1., resp. 2. hospitalizaci), během 2. hospitalizace byly vyšší náklady na arytmologickou péči. To je dáno rozvojem chronického srdečního selhání u pacientů dříve hospitalizovaných pro akutní srdeční selhání a finančně náročnou léčbou především pomocí biventrikulární stimulace a implantabilními kardiovertery-defibrilátory (ICD).
Celkové průměrné náklady na rehospitalizaci pacientů s akutním srdečním selháním byly 85 120 Kč (medián 16 019 Kč; variabilita dána nákladnými arytmologickými výkony, které tvořily téměř 60 % celkových nákladů), což je nárůst oproti průměrnému nákladu první hospitalizace těchto pacientů o 18 %. Souhrn výsledků uvádí tab. 2.
Tab. 2. Souhrn výsledků pro 1. a 2. hospitalizace u pacientů se zaznamenanou rehospitalizací ve FN Brno, pracoviště Bohunice<sup>1</sup>. 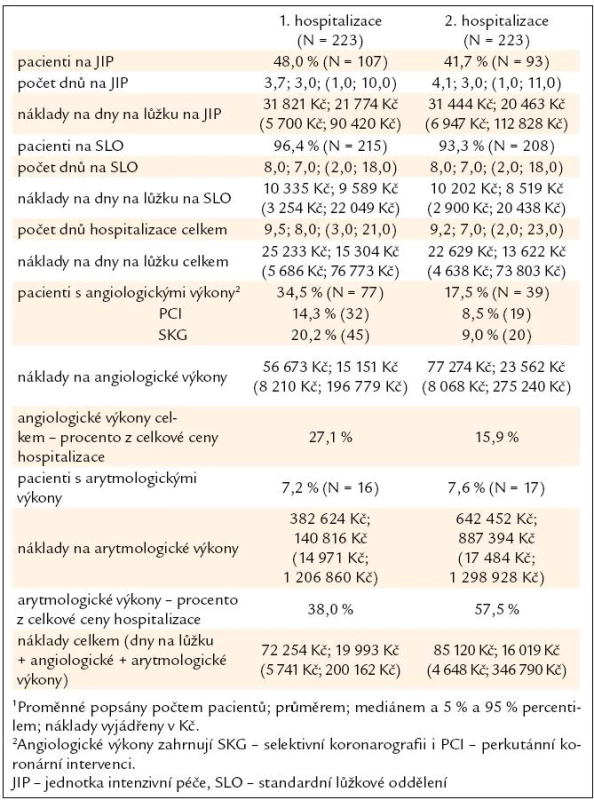
Diskuze
Vzhledem k charakteru pracoviště se specializací na akutní koronární syndromy se dá předpokládat, že skutečný počet rehospitalizovaných pacientů ze sledovaného souboru se zaznamenanými prvními hospitalizacemi (N = 1 759) bude daleko vyšší, protože část těchto pacientů byla primárně hospitalizována na IKK FN Brno pro akutní koronární syndrom (AKS) léčený koronární intervencí a následné rehospitalizace byly na interních odděleních ve spádových v nemocnicích. Toto potvrzuje i etiologie při přijetí, neboť v původním souboru 1 759 pacientů s ASS tvořili pacienti s AKS 44,5 % [7], v podskupině rehospitalizovaných pacientů (N = 223) tvořili 25,6 %. Naopak k rehospitalizaci byli indikováni někteří pacienti, kteří posléze podstoupili další arytmologické nebo intervenční došetření a léčbu. Tyto výkony spojené s implantací nákladných zařízení tvořily největší část celkových nákladů na rehospitalizaci oproti 1. hospitalizaci. V původním souboru 1 759 pacientů s primární hospitalizací pro akutní srdeční selhání byly arytmologické výkony provedeny u 5,6 % pacientů a tvořily 23 % celkových nákladů [7], u vybrané skupiny pacientů se zaznamenanou rehospitalizací (N = 223) byly arytmologické výkony provedeny u 7,2 % při 1. hospitalizaci a u 7,6 % při rehospitalizaci, kdy už tvořily téměř 60 % celkových nákladů. Počet provedených angiologických výkonů zahrnující selektivní koronarografii a PCI naopak klesl, neboť v rámci kohorty 1 759 pacientů byly tyto výkony provedeny u 52 % pacientů a tvořily 40 % celkových nákladů [7]. Ve skupině rehospitalizovaných pacientů byly provedeny u 35 % a tvořily 27 % nákladů u 1. hospitalizace, respektive u 18 % pacientů a tvořily 16 % nákladů během rehospitalizace. Tento rozdíl mezi 1. a 2. hospitalizací lze vysvětlit typem provedených angiologických výkonů. Během 1. hospitalizace byla pouze selektivní koronarografie (SKG) provedena u 20,2 % pacientů (dále neindikováni k PCI) a PCI u 14,3 % pacientů, během 2. hospitalizace to bylo u 9,0 % SKG, respektive 8,5 % PCI. S dalším rozvojem chronického srdečního selhání lze očekávat, že náklady na další hospitalizace pro akutní dekompenzaci srdečního selhání budou tvořeny z větší části náklady na dny na lůžku a výše zmíněné nákladné výkony již nebudou mít díky provedení v minulosti tak významný vliv na celkové náklady.
Analýza nákladů na rehospitalizaci pacientů s akutním srdečním selháním nebyla dosud v ČR provedena, zahraniční literatura se zatím zaměřuje pouze na primohospitalizaci [13–19] či rehospitalizaci [20,21] pacientů s chronickým srdečním selháním. Dalším omezením publikovaných dat je, že analýzy často zahrnují i přijetí z jakýchkoli příčin u pacientů primárně hospitalizovaných se srdečním selháním (např. Wexler et al [22] uvádí, že během 6 měsíců od hospitalizace pro dekompenzaci srdečního selhání je 24 % pacientů rehospitalizováno pro srdeční selhání a 49 % pacientů z jakýchkoli příčin).
Podobně byly v ekonomické analýze finské studie FINN-AKVA, zaměřené na pacienty se syndromem akutního srdečního selhání, hodnoceny primární hospitalizace, avšak mezi rehospitalizace během následujících 6 měsíců byly zařazeny pobyty v nemocnici z jakýchkoli příčin [23,24]. Průměrné náklady na první hospitalizaci byly 6 743 € při délce pobytu 9,2 dne (pro srovnání – v ČR to bylo 3 364 € za 8,1 dne [7]). Během následujících 6 měsíců bylo rehospitalizováno z jakýchkoli příčin 57 % pacientů; celkové průměrné náklady na rehospitalizace byly odvozeny pouze od průměrné délky rehospitalizací sledovaných pacientů (11,6 dne) a ceny běžného lůžka na den (340 €). Naše práce je tak ojedinělá nejen díky zapojení konsekutivních pacientů s primární diagnózou akutního srdečního selhání, ale i díky metodologii sběru údajů o nákladech, neboť ty stanovujeme jako náklady na dny na lůžko dle individuálních hospitalizačních účtů pacientů (tedy dle TISS bodů na jednotce intenzivní péče a paušálu za lůžko/den dle sestupné sazby na základě seznamu zdravotních výkonů s bodovými hodnotami), nákladů na zvlášť účtované přípravky a materiál a v neposlední řadě vykázané body za intervence (selektivní koronarografie, PCI, výkony arytmologické). Omezením naší práce je hodnocení nákladů pouze z jednoho centra, což vede k podhodnocení celkových nákladů na rehospitalizace. Nejsme schopni zachytit všechny rehospitalizované pacienty a zároveň vynecháváme náklady na komplexní kardiochirurgickou léčbu srdečního selhání, jejichž stanovením jsme se zabývali v předchozí práci [6].
Tato práce je z pohledu farmakoekonomiky tzv. studií nákladů (cost study), která měří pouze vstupy (náklady), avšak nezahrnuje výsledky léčby (jako je zvykem např. u analýzy nákladové efektivity = poměr ceny a přínosu sledované zdravotnické technologie). Hodnotíme pouze přímé hospitalizační náklady, neboť předpokládáme další využití našich výsledků pro farmakoekonomické analýzy v rámci České republiky, kdy je používanou perspektivou hodnocení pohled plátce, tj. zdravotních pojišťoven. Nepřímé náklady v podobě ztráty výdělku či snížení produktivity ani tzv. nevyčíslitelné náklady vyjádřitelné poklesem kvality života pacientů nejsou do analýz zahrnuty.
Cílem naší práce bylo podat odborníkům přehled o výši nákladů na léčbu akutního srdečního selhání při opakovaných hospitalizacích a zároveň poskytnou data farmakoekonomům pro kompletní farmakoekonomické analýzy zaměřené na hodnocení zdravotnických technologií. V současné době jsou farmakoekonomické analýzy důležité při stanovení maximální ceny a výše a podmínek úhrady léčivých přípravků ze zdravotního pojištění a měly by být zohledněny i při vytváření doporučených postupů odborných společností a institucí. Nejčastěji se vyskytujícím limitujícím faktorem takovýchto hodnocení je nedostupnost reálných dat o nákladech na hospitalizace, neboť je zdravotní pojišťovny ani poskytovatelé zdravotní péče nezveřejňují [25]. Samotnému hodnocení rozdílu v charakteristice jednotlivých skupin pacientů při přijetí, kompenzaci srdečního selhání a jejímu vztahu k prognóze onemocnění se autoři z IKK FN Brno věnují v jiných pracích vycházejících z registru AHEAD [26,27].
Závěr
Hospitalizace pacientů s akutním srdečním selháním je spojena s vysokými výdaji zdravotnických systémů a její incidence neustále vzrůstá z důvodu stárnutí populace a zvyšujícímu se přežívání pacientů po akutních koronárních syndromech. V hodnoceném souboru pacientů byla průměrná délka hospitalizace srovnatelná pro 1. i 2. hospitalizace, náklady na rehospitalizaci vzrostly o 18 %. Rozdíly jsme zaznamenali ve struktuře celkových nákladů, kde byl pozorován vzestupný trend zejména u nákladů arytmologických, které tvořily více než 1/2 celkových rehospitalizačních nákladů. U následných hospitalizací ve FN Brno, pracoviště Bohunice i rehospitalizací ve spádových nemocnicích naopak předpokládáme nižší náklady na intervenční a arytmologickou péči (která již byla poskytnuta dříve), ale zřejmě se progresí onemocnění prodlouží a zvýší náklady na pobyt na JIP pro závažnější stavy.
Práce byla podpořena grantem IGA MZ ČR: NS 9675-3/2008.
Mgr. Barbora Říhová, Ph.D.
www.med.muni.cz
e-mail: brihova@med.muni.cz
Doručeno do redakce: 15. 2. 2011
Přijato po recenzi: 8. 4. 2011
Zdroje
1. Špinar J, Jánský P, Kettner J et al. Doporučení pro diagnostiku a léčbu akutního srdečního selhání. Cor Vasa 2006; 48: K3–K31.
2. Nieminen MS, Böhm M, Cowie MR et al. ESC Committe for Practice Guideline (CPG). Executive summary of the guidelines on the diagnosis and treatment of acute heart failure: the Task Force on Acute Heart Failure of the European Society of Cardiology. Eur Heart J 2005; 26 : 384–416.
3. Špinar J, Aschermann M, Al-Hiti H et al. Databáze akutního srdečního selhání na specializovaných kardiologických klinikách. Cor Vasa 2008; 50 : 12–21.
4. Ondráčková B, Miklík R, Pařenica J et al. Náklady a délka hospitalizace pacientů s akutním srdečním selháním. Farmakoekonomika 2007; 2 : 50–55.
5. Ondrackova B, Miklik R, Parenica J et al. In hospital costs of acute heart failure patients in the Czech Republic. Central European Journal of Medicine 2009; 4 : 483–489.
6. Ondráčková B, Pařenica J, Miklík R et al. Farmakoekonomická analýza nákladů kardiochirurgické léčby pacientů hospitalizovaných pro akutní srdeční selhání. Cor Vasa 2010; 52 : 684–689.
7. Ondrackova B, Parenica J, Miklik R et al. Hospitalization costs in acute heart failure patients – data from AHEAD registry 2005–2009. Submitted.
8. Weatherley BD, Milo-Cotter O, Felker GM et al. Early worsening heart failure in patients admitted with acute heart failure – a new outcome measure associated with long-term prognosis? Fundam Clin Pharmacol 2009; 23 : 633–639.
9. Cowie MR, Mosterd A, Wood DA et al. The epidemiology of heart failure. Eur Heart J 1997; 18 : 208–225.
10. Hanumanthu S, Butler J, Chomsky D et al. Effect of a heart failure program on hospitalization frequency and exercise tolerance. Circulation 1997; 96 : 2842–2848.
11. Correia C, Silva FF, Roque C et al. Impact of a specialized outpatient heart failure follow-up program on hospitalization frequency and functional status of patients with advanced heart failure. Rev Port Cardiol 2007; 26 : 335–343.
12. Vyhláška číslo 493/2005 Sb. ze dne 9. prosince 2005, kterou se novelizuje vyhláška číslo 134/1998 Sb., kterou se vydává seznam zdravotních výkonů s bodovými hodnotami.
13. Liao L, Allen LA, Whellan DJ. Economic burden of heart failure in the elderly. Pharmacoeconomics 2008; 26 : 447–662.
14. Titler MG, Jensen GA, Dochterman JM et al. Cost of hospital care for older adults with heart failure: medical, pharmaceutical, and nursing costs. Health Serv Res 2008; 43 : 635–655.
15. Weintraub WS, Kawabata H, Tran M et al. Influence of co-morbidity on cost of care for heart failure. Am J Cardiol 2003; 91 : 1011–1015.
16. Rydén-Bergsten T, Andersson F. The health care costs of heart failure in Sweden. J Intern Med 1999; 246 : 275–284.
17. Mackowiak J. Cost of heart failure to the healthcare system. Am J Manag Care 1998; 4: S338–S342.
18. Wang G, Zhang Z, Ayala C et al. Costs of heart failure-related hospitalizations in patients aged 18 to 64 years. Am J Manag Care 2010; 16 : 769–776.
19. Hauptman PJ, Swindle J, Burroughs TE et al. Resource utilization in patients hospitalized with heart failure: Insights from a contemporary national hospital database. Am Heart J 2008; 155 : 978–985.
20. Liao L, Anstrom KJ, Gottdiener JS et al. Long-term costs and resource use in elderly participants with congestive heart failure in the Cardiovascular Health Study. Am Heart J 2007; 153 : 245–252.
21. Bharmal M, Gemmen E, Zyczynski T et al. Resource utilisation, charges and mortality following hospital inpatient admission for congestive heart failure among the elderly in the US. J Med Econ 2008; 11 : 397–414.
22. Wexler DJ, Chen J, Smith GL et al. Predictors of costs of caring for elderly patients discharged with heart failure. Am Heart J 2001; 142 : 350–357.
23. Siirilä-Waris K, Lassus J, Melin J et al. FINN-AKVA Study Group. Characteristics, outcomes, and predictors of 1-year mortality in patients hospitalized for acute heart failure. Eur Heart J 2006; 27 : 3011–3017.
24. Harjola VP, Costa S, Sund R et al. FINN-AKVA Study Group. The type of acute heart failure and the costs of hospitalization. Int J Cardiol 2010; 145 : 103–105.
25. Petříková A, Doležal T, Suchánková E. Hodnocení kvality farmakoekonomických studií v rámci procesu stanovování výše a podmínek úhrady léčivých přípravků v České republice. Farmakoekonomika 2010; 4 : 21–28.
26. Špinar J. Rozdíly mezi muži a ženami u akutního srdečního selhání. Vnitř Lék 2009; 55 (Suppl 1): S19–S22.
27. Miklík R, Felšöci M, Pařenica J et al. Prevalence anémie a vliv na hospitalizační mortalitu pacientů přijatých pro akutní srdeční selhání. Vnitř Lék 2010; 56 : 382–391.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2011 Číslo 10- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Kritické zhodnocení optimální farmakoterapie u kandidátů srdeční resynchronizační léčby – zkušenosti jednoho centra
- Náklady na rehospitalizaci pacientů s akutním srdečním selháním
- Očkování proti virové hepatitidě B u pacientů s chronickým selháním ledvin – dvacetileté zkušenosti
- Normální hodnoty tlaků v plicním oběhu u zdravých osob v klidu a při cvičení
- Resynchronizačná liečba srdcového zlyhávania – stále veľa otáznikov
- Diagnostický algoritmus synkop: integrativní přístup
- Léčba akutní exacerbace chronické obstrukční plicní nemoci za hospitalizace a na lůžku intenzivní péče
- Úloha centrálneho nervového systému v etiopatogenéze chorôb periférnych orgánov
- Prognostické faktory u chronické lymfocytární leukemie
- Diagnostika a léčba komunitní pneumonie dospělých
- Benígny solitárny vred slepého čreva
- MR dokumentované vymizení infiltrace infundibula hypofýzy u pacientů s histiocytózou z Langerhansových buněk po léčbě 2-chlorodeoxyadenosinem
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Normální hodnoty tlaků v plicním oběhu u zdravých osob v klidu a při cvičení
- Léčba akutní exacerbace chronické obstrukční plicní nemoci za hospitalizace a na lůžku intenzivní péče
- Resynchronizačná liečba srdcového zlyhávania – stále veľa otáznikov
- Prognostické faktory u chronické lymfocytární leukemie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



