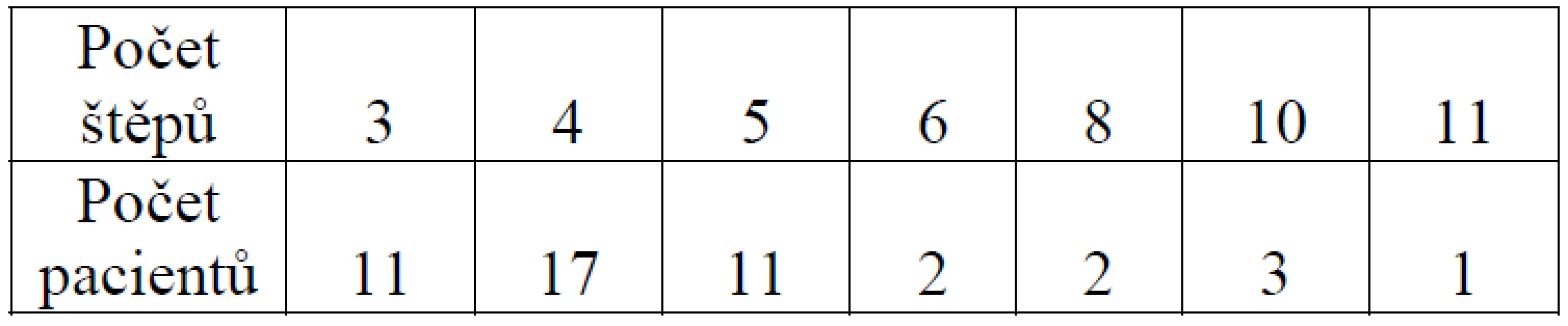
-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Naše zkušenosti s mozaikovou plastikou po úrazech kolena
Our experiences with mosaicplasty of the injured knee
We describe different types of joint cartilage defects of the knee and surgical treatment indications. We also characterize types of possible surgical procedures with detailed description of a technique called mosaicplasty – ostechondral autograft transplantation.
Key words:
joint cartilage defect, osteochondritis, microfractures, mosaicplasty.
Autoři: Karel Kudrna; Petr Koníř
Působiště autorů: I. chirurgická klinika VFN a I. LF Praha, 1st Department of Surgery, General University Hospital and 1st Medical Faculty of Charles University, Prague
Vyšlo v časopise: Úraz chir. 14., 2006, č.2
Souhrn
Jsou uvedeny typy poškození kloubní chrupavky kolenního kloubu a indikace k operační léčbě. Dále jsou uvedeny typy možných operací a vlastní výsledky s užitím metody mozaikové plastiky na souboru 47 nemocných.
Klíčová slova:
defekt chrupavky, osteochondritis, návrty subchondrální kosti, mozaiková plastika.Úvod
Poškození kloubní chrupavky kolenního kloubu je většinou závažný stav s možnou následnou chronickou synovialitidou, nestabilitou kloubu a časnou artrózou. To bývá zejména u mladých nemocných spojeno s nutností zásadní změny aktivit, zejména sportovních a nezřídka i pracovních, což může být samozřejmě vnímáno jako skutečná tragédie.
Materiál a metodika
Kromě poškození chrupavky disekující osteochondritidou, která nemá zcela jasnou příčinu, není neobvyklé ani postižení úrazové. Anamnéza, bolesti, otoky a náplně kloubu, prchavé blokády nás většinou přimějí k artroskopickému vyšetření.
Defekt chrupavky je ovšem dobře diagnostikovatelný i pomocí vyšetření MRI.
V současné době se používá několik operačních způsobů ošetření defektů chrupavky.
Pravděpodobně nejčastěji užívané jsou návrty subchondrální kosti (operace dle Pridie, Ficata), kde se předpokládá hojení těchto mikrofraktur vazivovou chrupavkou, která vyplní defekt a obnoví kongruenci kloubní plochy [10, 11]. V poslední době je hodně diskutovaná implantace autologních chondrocytů, která se zdála být velmi nadějnou metodou, ale ukazuje se, že dlouhodobé výsledky nesplňují zcela očekávání [3, 6].
Pěstování chondrocytů z kmenové buňky je dosud ve stadiu základního výzkumu.
Snaha o náhradu chrupavky se datuje již téměř 100 let, když v roce 1908 se E. Lexer pokusil nahradit části i celý kloub čerstvým amputátem.O výsledku není nic známo, nelze však samozřejmě předpok ládat, že byl úspěšný.
Mozaiková plastika (osteochondral autograft transplantation, articular cartilage autotransplantation) má za cíl obnovení kongruence kloubní plochy kvalitní chrupavkou [1, 2, 4, 5, 7, 8, 9].
Tvůrcem této metody byl v roce 1992 profesor Laszlo Hangody z Budapešti.
Za kontraindikace jsou obecně považovány defekty infekční a tumorózní, revmatoidní artritis, degenerativní postižení artróza, věk vyšší než 40 let; věková hranice se nyní posunuje dokonce na pouhých 35 let a nestabilita kloubu.
Výkony u starších nemocných jsou všeobecně zatíženy vysokým procentem neúspěchu, zejména v důsledku nevhojení chrupavčité části implantátu.
Nestabilní kloub neposkytuje podmínky pro vhojení inplantátu a ten se vyloučí. Proto je třeba, při zjištění nestability kolena, jejíž nejčastější příčinou je poškození předního zkříženého vazu, provést nejprve plastiku tohoto vazu, což lze udělat v jedné době.
Principem výkonu je ozřejmění defektu chrupavky, odběr osteochondrálního štěpu z nenosné části kloubní plochy a implantace štěpu do předvrtaného a dilatovaného otvoru v defektu.
Obr. 1. Traumatický defekt zasahující až na subchondrální kost 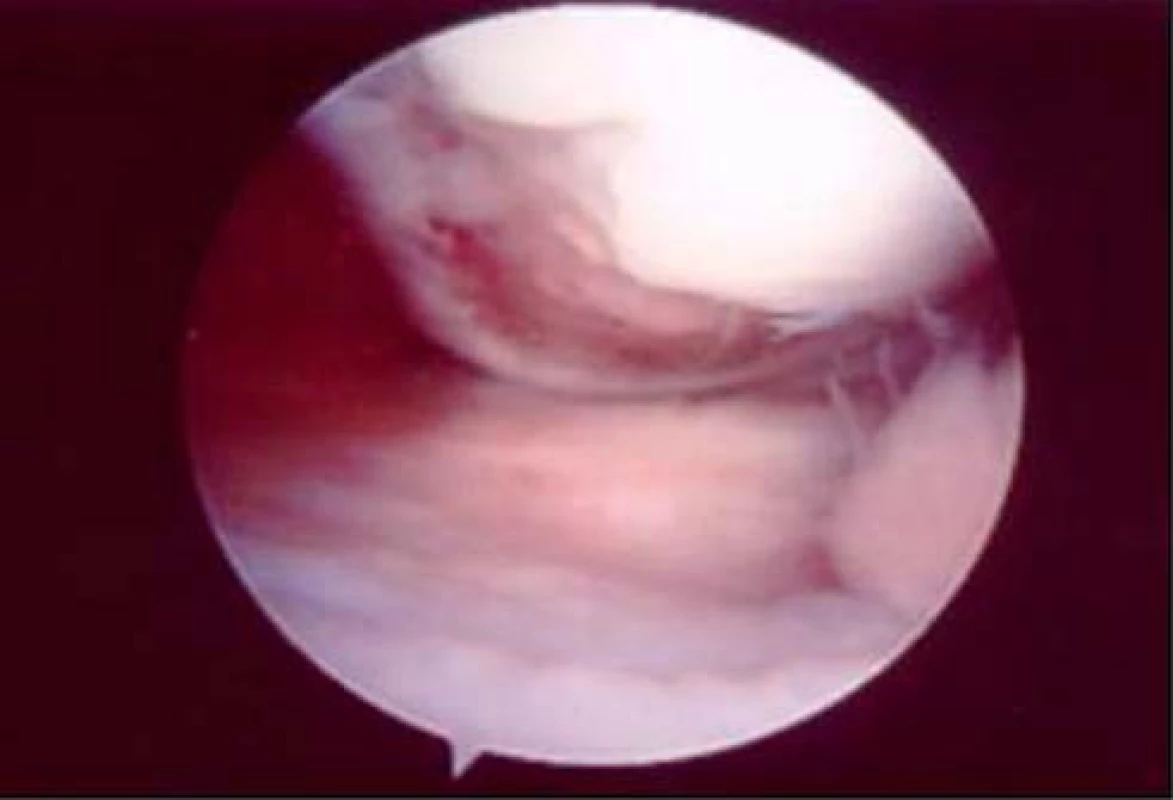
Obr. 2. Je patrný rozsáhlý defekt vnitřního kondylu 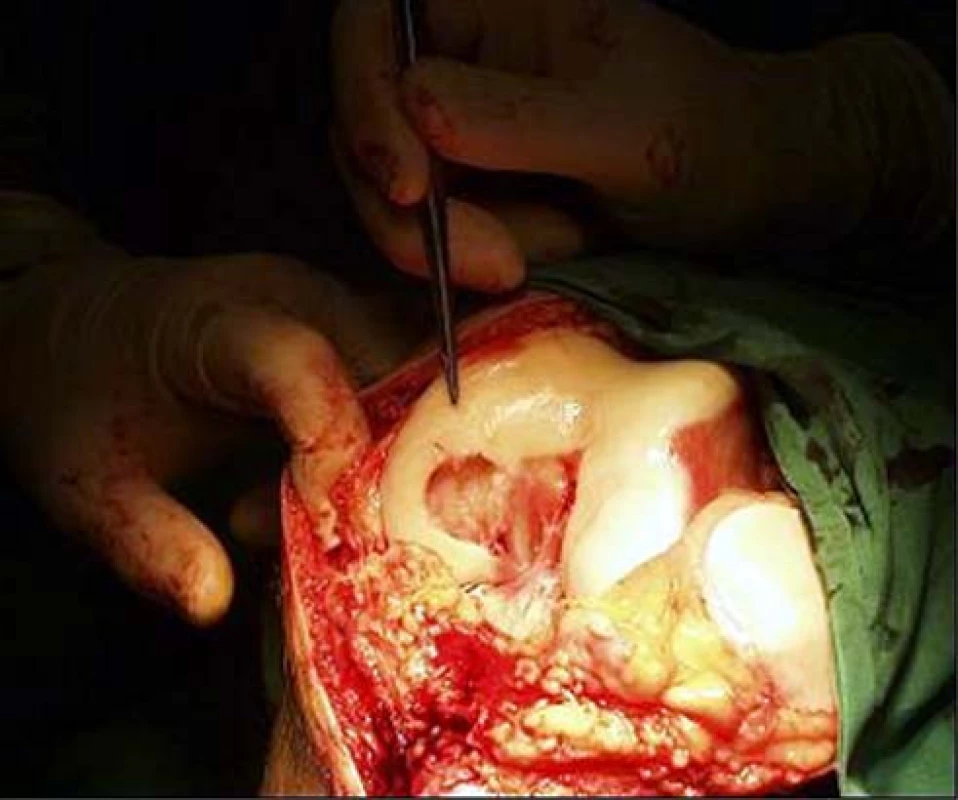
Obr. 3. Odběr štěpů 2 cm dlouhých a 2,7mm širokých z nenosné - okrajové části - kloubní plochy 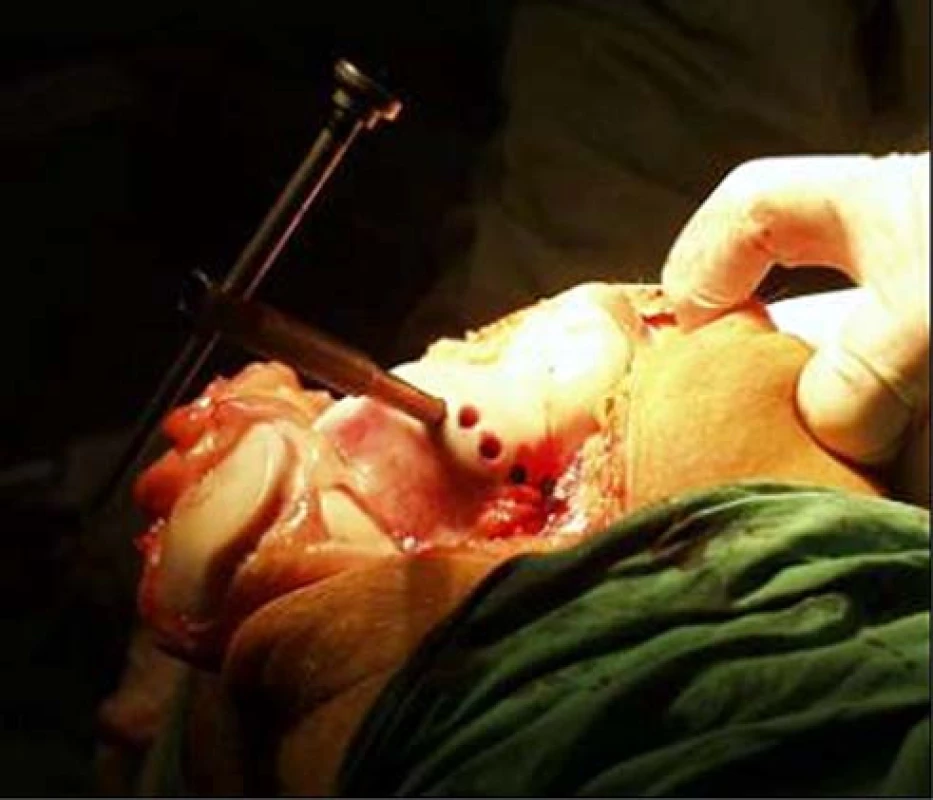
Obr. 4. Odebrané štěpy. Je dobře patrná kostěná část štěpu, která bude vsazena do předvrtaného a dilatovaného otvoru v defektu, a chrupavčitá část na vrcholu štěpu. Vlastní integrace probíhá mezi kostěnou částí štěpu a kostěným lůžkem a dále mezi jednotlivými štěpy, opět v jejich kostěných částech. Chrupavčité části přiléhají co nejtěsněji k sobě a mezery mezi nimi jsou postupně vyplněny vazivem, resp. později i vazivovou chrupavkou. 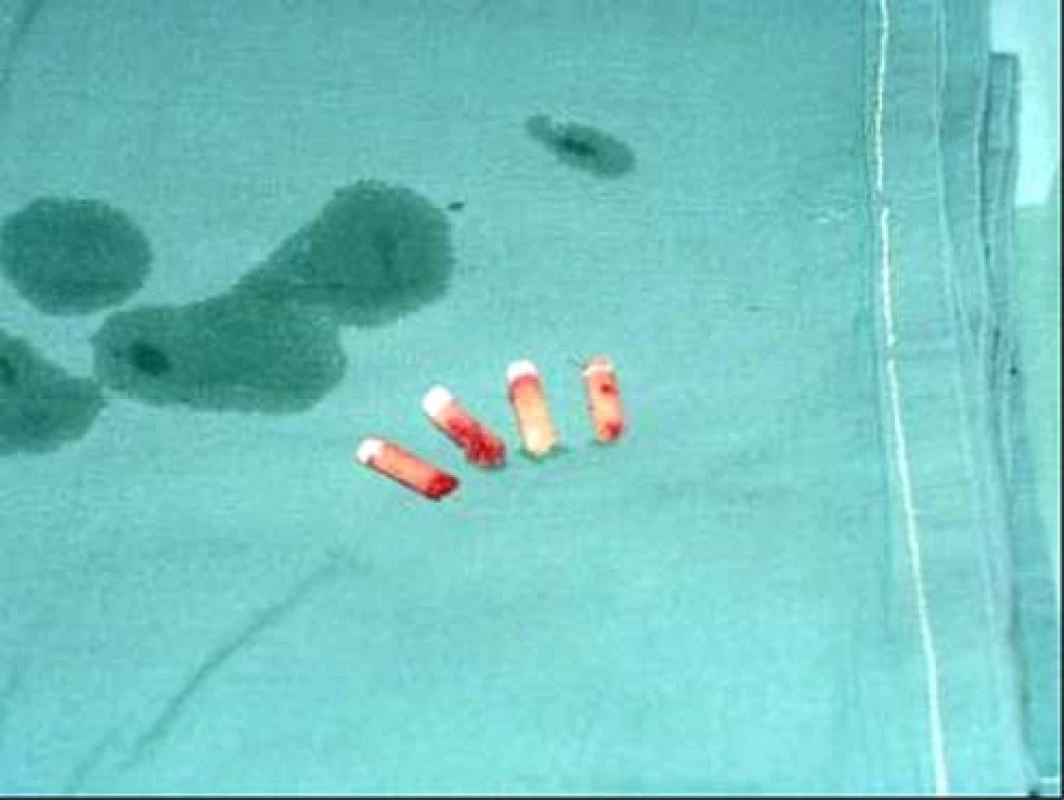
Obr. 5. Jsou patrná odběrová místa, defekt je již téměř vyplněn implantovanými štěpy. Jeden štěp implantován do defektu na kloubní ploše čéšky 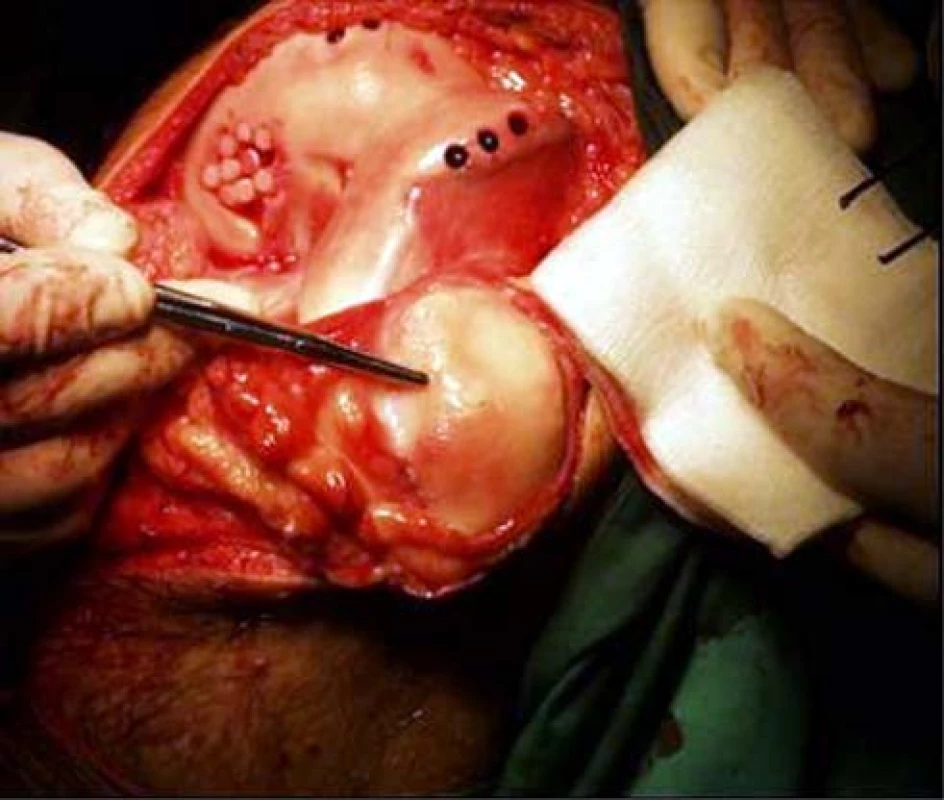
Popsanou metodou jsme v letech 1999–2004 ošetřili na I. chirurgické klinice celkem 47 nemocných, 32 mužů a 15 žen.
Od počtu 6 štěpů byl výkon proveden na otevřeném koleně, menší počty byly implantovány arthoskopicky.
Výsledky
Rok po výkonu se nám podařilo zkontrolovat celkem 38 nemocných. Nespokojeni s výsledkem byli tři nemocní, kteří si stěžovali zejména na pozátěžovou bolest, dále čtyři nemocní měli pozátěžové výpotky. Ostatní kontrolovaní pacienti byli bez větších obtíží a s výsledkem operace spokojeni. Komplikace ve smyslu migrace štěpu či infektu se v našem souboru nevyskytly. 4 x byla indikována reartroskopie, 2x pro podezření na migraci štěpu, které se však nepotvrdilo a 2x pro nový úraz při sportu u málo disciplinovaných nemocných, kdy byly štěpy rovněž nepoškozeny.
Diskuze
S traumatickým poškozením kloubní chrupavky kolenního kloubu se setkáváme stále častěji, zřejmě díky rozvoji agresivních sportovních aktivit a často lze poměrně přesně určit okamžik vzniku defektu. Jindy ale nelze ani přibližně vystopovat, kdy došlo k poranění. Zdá se, že jde o případy, kdy dochází postupnou opakovanou zátěží k poranění zadního rohu vnitřního menisku, který druhotně zraňuje chrupavku. V těchto případech je samozřejmé, že nezbytnou součástí operace je ošetření poškozeného menisku, ať už suturou, nebo častěji resekcí.
Mozaiková plastika je bohužel jednou z mála metod, která dovede alespoň omezenému spektru nemocných pomoci. Budoucnost léčby těchto poranění je ovšem velmi pravděpodobně v možnosti diferenciace kmenových buněk v chondrocyty.
Závěr
Lze říci, že mozaiková plastika je metodou, která je schopna v indikovaných případech, tj. u mladých, disciplinovaných nemocných, bez uvedených kontraindikací, přinést plný úspěch, tedy zhojení ad integrum s možností plné zátěže.
MUDr. Karel Kudrna, CSc.
I. chirurgická klinika VFN a I. LF Praha
Zdroje
1. Hangody, L. Rathonyi, G.K., Duska, Z. et al. Autologous osteochondral mosaicplasty. Surgical technique. J Bone Joint Surg 2004, 86A, Suppl 1, 65–72.
2. Kobayashi, T., Fujikawa, K., Oohashi, M. Surgical fixation of massive osteochondritis dissecans lesion using osteochondral lugs. Arthroscopy. 2004, 20, 981–986.
3. Kish, G., Hangody, L. A prospective, randomised comparison of autologous chondrocyte implantation versus mosaicplasty for osteochondral defects in the knee. J Bone Joint Surg. 2004, 86B, 619.
4. Koulalis, D., Schultz, W., Heyden, M., Konig, F. Autologous osteochondral grafts in the treatment of cartilage defects of the knee joint. Knee Surg Sports Traumatol Arthrosc. 2004, 12, 329–334.
5. Hangody, L, Fules P. Autologous osteochondral mosaicplasty for the treatment of fullthickness defects of weightbearing joints: ten years of experimental and clinical experience. J Bone Joint Surg. 2003, 85A Suppl, 25–32.
6. Bentley, G., Biant, L., Carrington, C. et al. A prospective, randomised comparison of autologous chondrocyte implantation versus mosaicplasty for osteochondral defects in the knee. J Bone Joint Surg. 2003, 85, 223–230.
7. Jakob, R.P, Franz, T., Gautier, E. et al. Autologous osteochondral grafting in the knee: indication, results, and reflections. Clin Orthop. 2002, 401, 170–184.
8. Hangody, L, Kish, G., Karpati, Z. et al. Arthroscopic autogenous osteochondral mosaicplasty for the treatment of femoral condylar articular defects. A preliminary report. Knee Surg Sports Traumatol Arthrosc. 1997, 5, 262–267.
9. Minas, T., Nehrer, S. Current concepts in the treatment of articular cartilage defects. Orthopedics. 1997, 20, 525–538.
10. Burr, D.B., Radin, E.L. Microfractures and microcracks in subchondral bone: are they relevant to osteoarthrosis. Rheum Dis Clin North Am. 2003, 29, 675–685.
11.
11. Steadman, J.R., Rodkey, W.G., Rodrigo, J.J. Microfracture: surgical technique and rehabilitation to treat chondral defects. Clin Orthop. 2001, 391 Suppl, 362–369.
Štítky
Chirurgie všeobecná Traumatologie Urgentní medicína
Článek vyšel v časopiseÚrazová chirurgie
Nejčtenější tento týden
2006 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
-
Všechny články tohoto čísla
- CHIRURGICKÁ LIEČBA ZLOMENÍN HLAVICE RÁDIA
- Ošetření zlomenin horního konce stehenní kosti hřebem Targon PF – naše první zkušenosti
- KOMPARTMENT SYNDROM A PORANĚNÍ BÉRCE
- Naše zkušenosti s mozaikovou plastikou po úrazech kolena
- Syndrom týraného, zneužívaného a zanedbávaného dítěte v ostravském regionu
- Časová distribuce vzniku nejčastějších poranění pohybového aparátu
- 1. Traumavideosympozium v Českých Budějovicích - Traumatalogie horní končetiny
- Zápis ze zasedání výboru České společnosti pro úrazovou chirurgii, které se konalo dne 9. března 2006 v Ústí nad Labem
- Zápis ze zasedání výboru České společnosti pro úrazovou chirurgii, které se konalo dne 10. května 2006 v Čeladné u příležitosti II. Bilaterálních dnů v Rožnově pod Radhoštěm
- Zápis ze zasedání výboru České společnosti pro úrazovou chirurgii, které se konalo dne 15. června 2006 v Liberci
- Úrazová chirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- CHIRURGICKÁ LIEČBA ZLOMENÍN HLAVICE RÁDIA
- Naše zkušenosti s mozaikovou plastikou po úrazech kolena
- KOMPARTMENT SYNDROM A PORANĚNÍ BÉRCE
- Ošetření zlomenin horního konce stehenní kosti hřebem Targon PF – naše první zkušenosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání