-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaMiniinvazivní videoasistovaná paratyreoidektomie (MIVAP) v terapii primární hyperparatyreózy (pHPT)
Minimally invasive video-assisted parathyroidectomy (MIVAP) using primary hyperparathyroidism therapy (pHPT)
Introduction:
Primary hyperparathyroidism (pHPT) is a general calcium, phosphate and bone metabolism malfunction due to increased secretion of the parathyroid hormone over a substantial period of time. Causal treatment is a surgical procedure – parathyroidectomy.Material and methods:
A retrospective study of patients who underwent surgery was conducted in the department of surgery at the Atlas Hospital in Zlín between 2005 and 2011. In this period, 2555 patients were operated on for thyroid and parathyroid gland disease. 182 of these patients (7.1%) had hyperparathyroidism. There were 80 standard parathyroidectomies, 82 MIVAPs and 20 MIRPs (minimally invasive radio-guided parathyroidectomy).Results:
In the study, 82 patients were operated on using the MIVAP technique. 78 (95.1%) had a parathyroid adenoma, 2 (2.4%) had hyperplasia, 2 (2.4%) had a standard body. Using the MIVAP technique, 75 parathyroid gland adenomas were found in 72 patients, 3 patients (3.6%) had a double adenoma. Conversion was performed in 10 patients (12.2%). During standard revision, an adenoma was found intraparenchymatously in 4 cases (4.9%), in 2 cases the adenoma was removed during standard revision. There was no permanent NRL paresis. 4 patients (4.9%) experienced temporary NLR paresis, MIVAP was successful in 72 patients (87.8%), 6 adenomas were removed during conversion; currently, all these patients have normal levels of calcium and parathyroid hormone. No parathyroid gland adenoma was found in 2 patients (2.4%), nor was it removed using persistent pHPT. 2 patients (2.4%) with hyperplasia are being monitored for their borderline calcium and parathyroid hormone levels.Conclusion:
MIVAP is a complex endoscopic technique which can achieve 90% success rate in patients with the location of a parathyroid gland adenoma confirmed both by ultrasound and MIBI scanning.Key words:
pHPT – ultrasound – MIBI – adenoma – MIVAP
Autoři: B. Dudešek 1; J. Gatěk 1
; J. Lukáš 2; A. Kratka 1; J. Duben 1
Působiště autorů: Chirurgické oddělení nemocnice Atlas a. s. Zlín, Univerzita T. Bati ve Zlíně primář: MUDr. J. Gatěk, Ph. D. 1; Nemocnice Na Homolce, oddělení otorinolaryngologie a chirurgie hlavy a krku primář: Prof. MUDr. J. Astl, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 12, s. 699-702.
Kategorie: Původní práce
Souhrn
Úvod:
Primární hyperparatyreóza (pHPT) je generalizovaná porucha kalciového, fosfátového a kostního metabolismu, která je důsledkem dlouhodobě zvýšené sekrece parathormonu. Kauzální léčba pHPT je operace – paratyreoidektomie.Materiál a metodika:
Retrospektivní studie pacientů operovaných na chirurgickém oddělení Nemocnice ATLAS, a. s., Zlín v letech 2005–2011. V tomto období bylo operováno pro onemocnění štítné žlázy nebo příštítných tělísek 2555 pacientů. Pro hyperparatyreózu 182 pacientů, tj. 7,1 %. Bylo provedeno 80 klasických paratyreoidektomií, 82 MIVAP (miniinvazivní videoasistovaná paratyreoidektomie) a 20 MIRP (miniinvazivní radiačně navigovaná paratyreoidektomie).Výsledky:
Do retrospektivní studie bylo zařazeno 82 pacientu operovaných technikou MIVAP. V 78 (95,1 %) případech byl nalezen adenom příštítného tělíska, hyperplázie ve dvou (2,4 %) případech, dvakrát (2,4 %) normální tělísko. MIVAP technikou bylo u 72 pacientů nalezeno a odstraněno 75 adenomů příštítného tělíska, 3krát (3,6 %) se vyskytl double adenom. Konverze byla provedena u 10 (12,2 %) pacientů. Při klasické revizi byl 4krát (4,9 %) adenom nalezen intraparenchymatózně, u dvou pacientů (2,4 %) byl adenom odstraněn až při klasické revizi. Trvalá paréza NLR se v souboru nevyskytla. U 4 (4,9 %) pacientů byla přechodná paréza NLR, MIVAP byla úspěšná u 72 (87,8 %) pacientů, při konverzi bylo odstraněno dalších 6 adenomů, všichni tito pacienti mají v současné době kalcium a parathormon v normě. U dvou (2,4 %) pacientů se nepodařilo adenom příštítného tělíska najít a odstranit je perzistující pHPT. Další dva (2,4 %) pacienti, kde byla popsána hyperplazie, jsou sledováni pro hraniční hodnoty kalcia a parathormonu.Závěr:
MIVAP je kombinovaná endoskopická technika dosahující 90% úspěšnosti u pacientů, kde je shoda v lokalizaci adenomu příštítného tělíska při SONO a MIBI vyšetření.Klíčová slova:
pHPT – SONO – MIBI – adenom – MIVAPÚVOD
Primární hyperparatyreóza (pHPT) je generalizovaná porucha kalciového, fosfátového a kostního metabolismu, která je důsledkem dlouhodobě zvýšené sekrece parathormonu. Kauzální léčba pHPT je operace – paratyreoidektomie, odstranění patologicky změněného příštítného tělíska. Standardní operací při pHPT je klasická krční explorace s verifikací všech příštítných tělísek [1,2,8]. Zlepšující se výsledky vyšetření sonografického a scintigrafického v lokalizaci adenomu příštítního tělíska umožnily zavedení videoasistovaných miniinvazivních postupů.
MATERIÁL A METODIKA
Na chirurgickém oddělení Nemocnice ATLAS, a. s., Zlín bylo od roku 2005 do roku 2011 operováno pro onemocnění štítné žlázy nebo přištítných tělísek 2555 pacientů. Bylo provedeno 1748 totálních tyreoidektomií (TTE), 719 totálních lobektomií (LT), 51 pacientů bylo operováno technikou MIVAT (miniinvazivní videoasistovaná tyreoidektomie). Pro hyperparatyreózu bylo operováno 182 pacientů tj. 7,1 %. Bylo provedeno 80 klasických paratyreoidektomií, 82 MIVAP (miniinvazivní videoasistovaná paratyreoidektomie) a 20 MIRP (miniinvazivní radiačně navigovaná paratyreoidektomie). Do retrospektivní studie byli zařazeni pacienti operovaní miniinvazivní technikou (MIVAP) pro endokrinologem stanovenou diagnózu pHPT. U všech pacientů zařazených do studie bylo shoda výsledku lokalizace patologicky změněného příštítného tělíska při vyšetření SONO a MIBI. Všichni tito pacienti měli vyšetřenou štítnou žlázu a byla vyloučena tyreopatie.
Technika operace
MIVAP je operační technika popsaná Miccolim v roce 1997. Používáme standardní laparoskopickou věž s 5mm šikmou 30 st. optikou, speciální raspatoria, napojená na odsávání a Langenbeckovy háky (Obr. 1). Operaci zahajujeme 1,5–2 cm miniincizí ve střední čáře cca 2 cm nad jugulem. Přes podkoží a m. platysma pronikneme ke krční fascii – otvíráme ji v linea alba, pak pomocí raspatorií tupou preparací infrahyoidní svalstvo odtahujeme stranou (v podstatě jde o minivariantu Kochrova řezu), uvolňujeme lalok štítné žlázy a dle lokalizace verifikujeme patologicky změněné příštítné tělísko a provedeme paratyreoidektomii. Při lokalizaci pod horním polem laloku štítné žlázy vždy vizualizujeme průběh NLR (obraz je videotechnikou zvětšen a verifikace NLR tak je přesvědčivá). U lokalizace pod dolním polem záleží na hloubce uložení, pokud je adenom uložen „povrchněji“, verifikace NLR neprovádíme. Nezbytnou součástí této operační metody je peroperační histologická biopsie metodou zmrzlých řezů a vyšetření iPTH. Krev je odebrána za 15 minut po odběru tělíska a pokles PTH musí být více než 50 %, nebo pokles pod 35 pg/ml. Po operaci je pacient standardně sledován, 1. a 3. den je provedeno vyšetření Ca2+ a druhý pooperační den ORL vyšetření. 3.–4. pooperační den je vytažen steh, pacienti jsou propuštěni do ambulantní péče a předáni endokrinologovi.
Obr. 1. Micolliho instrumentarium Fig. 1: Miccoli instruments 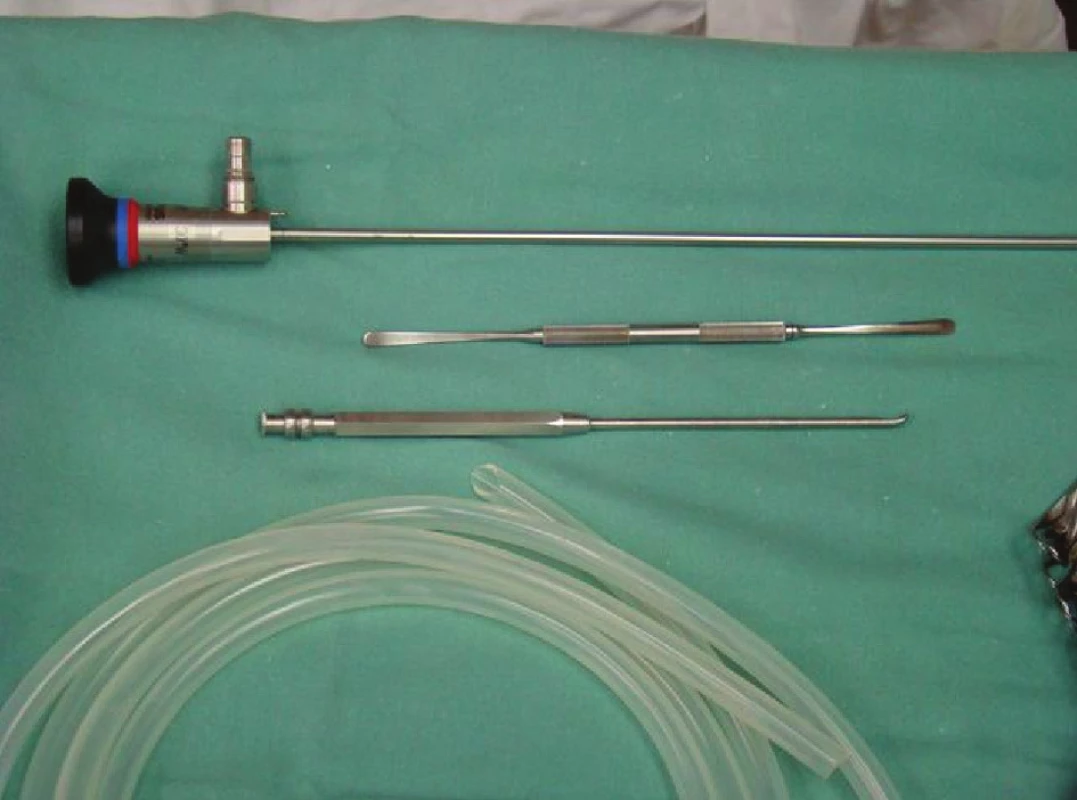
VÝSLEDKY
Do retrospektivní studie bylo zařazeno 82 pacientů operovaných technikou MIVAP na chirurgickém oddělení Nemocnice ATLAS Zlín v letech 2005–2011. V 78 (95,1 %) případech byl nalezen a odstraněn adenom příštítného tělíska. Hyperplázie byla popsána ve dvou (2,4 %) případech, dvakrát (2,4 %) bylo odstraněné příštítné tělísko normální. Karcinom příštítného tělíska jsme v souboru nezaznamenali. MIVAP technikou bylo u 72 (87,8 %) pacientů nalezeno a odstraněno celkem 75 adenomů příštítného tělíska, ve třech případech (3,6 %) se jednalo o duplex adenom. U 10 (12,2 %) pacientů byla provedena konverze na klasickou operaci a byla provedena klasická explorace příslušné strany krku. U dvou (2,4 %) pacientů jsme adenom příštítného tělíska nalezli, ale lokalizace byla taková, že se nedařilo paratyreoidektomii endoskopicky dokončit a adenom byl odstraněn až při klasické revizi. V jednom případě byl uložen pod NLR a nedařilo se adenom uvolnit od NLR, byl to jeden s pacientů s přechodnou parézou NLR. V druhém případě byl adenom uložen pod sternoklavikulárním skloubením. V případech, kdy se ani při klasické exploraci nedařilo adenom příštítného tělíska najít, jsme u 8 pacientů (8,9 %) výkon doplnili lobektomií. Ve 4 (4,9 %) případech byl adenom nalezen intraparenchymatózně. Pokles PTH byl zaznamenán ve shodě s výsledkem histologie u pacientů s odstraněným adenomem příštítného tělíska, tj. v 78 (95,1 %) případech. U těchto pacientů došlo také k normalizaci Ca. U dvou pacientů (2,4 %) s nálezem normálního příštitného tělíska přetrvává hyperkalcemie a vysoký PTH. Jsou v péči endokrinologa, léčeni konzervativně pro perzistující pHPT. Dva pacienti (2,4 %) s popsanou hyperplazii příštítného tělíska mají poklesu PTH a kalcia, ale jen na horní hranici normy, a jsou nadále sledováni endokrinologem. Celková úspěšnost léčby v tomto souboru 82 pacientů je 95,1 % (78 pacientů); pomocí techniky MIVAP jsme byli úspěšní u 72 pacientů, tj. 87,8 %, které považujeme za vyléčené.
Komplikace zánětlivé se nevyskytly. Žádného pacienta jsme nemuseli revidovat pro krvácení. Ve třech (3,6 %) případech jsme byli nuceni excidovat jeden z okrajů miniincize pro zhmoždění a drobnou okrajovou nekrózu, ve 4 případech (4,9 %) se vyskytla drobná epidermolýza. Ve všech těchto případech došlo ke zhojení rány per primam. S výslednou jizvou byli všichni pacienti spokojeni. Trvalá paréza NLR se v souboru nevyskytla. U 4 (4,9 %) pacientů byla přechodná paréza NLR, která se ve dvou případech upravila do měsíce a další dvě do dvou měsíců.
DISKUZE
Zvýšená hladina cirkulujícího PTH vede k hyperkalcemii a hypofosfatemii. Dochází k demineralizaci a osteolýze kostí, k tvorbě kamenů, postihuje i trávicí ústrojí. Jednotlivé klinické projevy bývají členěny podle postižených orgánů do syndromů. Příčina vzniku pHPT u většiny případů není známa. Uvažuje se o vlivu záření na oblast příštítných tělísek. Další známá příčina pHPT je genetická. Familiární hyperparatyreóza je autozomálně dominantní onemocnění, způsobené solitárním nebo mnohočetným adenomem či hyperplázií příštítných tělísek. Familiární hyperplázie se může objevit samostatně bez ostatních endokrinologických abnormalit, daleko častěji je součástí mnohočetné endokrinní neoplázie (MEN). Vyskytuje se ve dvou formách:
- MEN I (současný výskyt hyperparatyreózy, nádorů hypofýzy a nádorů pankreatu) a
- MEN II (současný výskyt hyperparatyreózy, feochromocytomu a medulárního karcinomu štítné žlázy [1,2,3,8].
Vyšetřovací metody k průkazu a především k lokalizaci adenomu příštítného tělíska jsou sonografie a metody nukleární medicíny. Přínos CT vyšetření k lokalizaci adenomu příštítného tělíska je u pHPT malý a rutinně se k lokalizaci nepoužívá. Úspěch chirurgické léčby závisí na přesnosti předoperačního vyšetření a lokalizaci patologického příštítného tělíska [1,2,3,4,5,8). Metodou první volby je 99mTc-MIBI nebo subtrakční scintigrafie; tato se uplatňuje u pacientů s výskytem uzlů ve štítné žláze s použitím 99mTc-tetrofosminu (Myowiev). Senzitivita vyšetření Sestamibi-scintigrafie je 80–85 % a specifita dosahuje 80–90 % spolu se senzitivitou sono vyšetření krku, která dosahuje 78–88 % – umožňují přesnou lokalizaci adenomu příštítného tělíska. Pokud je stanovena diagnóza pHPT a je provedena lokalizace adenomu příštítného tělíska, je shodný nález při SONO a MIBI vyšetření, je zde možnost pro užití některé z mininvazivních metod [6,10,12]. Než se vývoj chirurgické techniky a taktiky dostal k těmto miniinvazivním postupům, byla nejprve v 80. letech prováděna jednostranná explorace krku, na konci 90. let pak miniinvazivní postupy jak v celkové, tak v lokální anestezii: MIRP – miniinvazivní radiačně navigovaná paratyreoidektomie, MIVAP – miniinvazivní videoasistovaná paratyreoidektomie, EPLA – endoskopická paratyreoidektomie z laterálního přístupu [3,4,8].
Léčba pHPT je zásadně chirurgická. Její význam je především v tom, že nabízí definitivní řešení, které je bezpečné a účinné. Úspěch závisí na přesnosti předoperačního vyšetření, zkušenosti operatéra a lokalizaci adenomu. Paratyreoidektomie je definitivním, kurativním výkonem u 95 % pacientů v rukou zkušeného, specializovaného chirurga. První úspěšnou paratyreoidektomii provedl Felix Mandel ve Vídni v roce 1925 [2,9]. V roce 1980 byla Wellsem popsána otevřená bilaterální krční explorace s verifikací všech čtyř příštítných tělísek [6]. Důvodem k tomuto postupu byla především obtížnost lokalizace patologického příštítného tělíska a nemožnost vyloučit mnohočetnou hyperplázii příštítných tělísek [2,6]. V 80. a 90. letech minulého století se se zlepšujícími se možnostmi vyšetření a lokalizace adenomu příštítného tělíska objevují limitované, respektive fokusované operace [6]. Bergenfelz ve své studii srovnává bilaterální a jednostrannou exploraci. Výhodu jednostranného přístupu vidí v menším výskytu pooperační hypokalcemie, přičemž výsledky léčení pHPT jsou srovnatelné [16].
Miniinvazivní přístupy jsou videoendoskopické, čistě endoskopické a endoskopicko-videoasistované operace. Historicky první úspěšnou limitovanou exploraci u pHPT s pooperačně měřeným PTH provedl Chapuis a kol. v roce 1990 a Irvin a kol. v roce 1991. Chapuis a kol. pak v roce 1992 jako první provedli limitovanou paratyreoidektomii v lokální anestezii. Gagner provedl první videoendoskopickou exlopraci v roce 1996. Videoendoskopicky asistovaná operace (MIVAP) byla popsána Miccolim a kol. v roce 1997. Endoskopická paratyreoidektomie z laterálního přístupu (EPLA) byla popsána v roce 1999 jako čistě endoskopická technika Henrym a kol. Otevřenou miniinvazivní paratyreoidektomii OMIP lze provádět v celkové nebo lokální anestezii [3,10,14].
Ne všichni pacienti se suspektním adenomem příštítného tělíska jsou vhodní pro MIVAP. Dle Lorenze bylo v roce 2003 více než 50 % pacientů s pHPT operovaných některou miniinvazivní technikou. Miccoli udává ve svém souboru 67 % pacientů vhodných pro MIVAP [14]. Konverze se pohybuje mezi 8–20 % [15].
Výskyt karcinomu příštítných tělísek se udává do 1 %, v případě podezření na možnou malignitu je indikována bloková resekce s ipsilaterální lobektomie [11].
Peroperační histologické vyšetření zmrzlého příštítného tělíska potvrdí nález adenomu příštítného tělíska, tedy úspěšnou paratyreoidektomii. Druhým kritériem úspěšnosti paratyreoidektomie je pooperační rychlé vyšetření iPTH. Pro pokles iPTH existují různá kritéria, která vyjadřují určitou míru rizika. Pro posouzení velikosti poklesu hladiny iPTH je důležité, v jakém časovém intervalu od paratyreoidektomie byl odběr iPTH proveden. Kritérium „Wien“ je odběr provedený za 10 minut po odstranění adenomu a pokles iPTH je roven nebo je větší 50 % původní předoperační hodnoty PTH. Kritérium „Halle“ udává odběr iPTH za 15 minut a úroveň nebo pod 35 pg/ml PTH. Tento výsledek s velkou pravděpodobností vylučuje možnost početné endokrinní nemoci [6,7]. Cílem chirurgické léčby pHPT je odstranění hyperkalcemie. Úspěch či neúspěch paratyreoidektomie je definován hladinou vápníku. Dojde-li ke vzestupu kalcia po operaci po 6 měsících, jde o recidivu pHPT. Pokud je interval kratší, jedná se o perzistující pHPT. Pooperační hypokalcemie po kurativní paratyreoidektomii pro pHPT je častý výsledek. Tento pooperační průběh není ale v žádném případě komplikací, nýbrž úspěchem léčby pHPT [13].
ZÁVĚR
Pokrok v technologii vyšetřování (lokalizaci) adenomu příštítného tělíska a v rozvoji videotechniky umožnil zavedení miniinvazivních chirurgických zákroků v chirurgii příštítných tělísek. Zlepšil se kosmetický výsledek operace. Díky MIVAP dochází k menšímu chirurgickému traumatu, menší pooperační bolesti, kratšímu operačnímu času a zkrácení celkového pobytu v nemocnici. Výsledky MIVAP jsou srovnatelné s výsledky klasické chirurgie a nezhoršují podmínky pro případnou konverzi. Klasická systematická bilaterální explorace krku je výkon indikovaný u pacientů, kde se lokalizace nepodařila, nebo u pacientů kde miniinvazivní výkon nebyl úspěšný či došlo-li k recidivě pHPT
MUDr. Jiří Duben, Ph.D.
Lazy I/3360
760 01 Zlín
e-mail: jiriduben@gmail.com
Zdroje
1. Broulík P. Poruchy kalciofosfátového metabolismu. Praha, Grada 2003.
2. Adámek S, Naňka O. Primární hyperparathyreóza. Praha, Galen 2006.
3. Rothmund M. Endokrine Chirurgie (Praxis der Viszeralchirurgie) Heidelberg, Springer 2007.
4. Lorenz K, Dralle H. Chirurgie des Hyperparathyreoidismus Chirurg 2003;74 : 593–616.
5. Spelsberg F. Peller-Sautter, RH. Operative Technik beim primären Hyperparathyreoidismus. Chirurg 1999;70 : 1102–1112.
6. Lorenz K, Nguyen-Thanh P, Dralle H. Unilateral open and minimaly invasive procedures for primary hyperparathyroidism: a review selective approaches, Langenbeckęs Arch Surg 2000;385 : 106–117.
7. Lorenz K, Dralle H. Intraoperative Parathormonbestimmung beim primären Hyperparathyreoidismus. Chirurg 2010;71 : 636–642.
8. Dudesek B. Gatěk J, Duben J, et al. Miniinvazivní radiačně navigovaná paratyreoidektomie – MIRP. Rozhl Chir 2004;83 : 498–502.
9. Undelsman R. Six Hundred Fifty-Six Consecutive Explorations for Primary Hyperparathyroidism. Annals of Surgery 2002;235 : 665–672.
10. Friling A, Görges R, Clauer U, Tecklenborg K, Broelsch CC. Minimal-invasive Parathyreoidektomie in Lokalanaesthesie in Verbindung mit Ultrasonographie, Sestamibi-Szintigraphie und intraoperativer Parathormonmessung. Chirurg 2000;71 : 1474–1479.
11. Libánský P, Tvrdoň J, Broulík P, Kubinyi J, Fialová M, et al. Opakované operace pro karcinom příštítného tělíska. Rozhl Chir 2012;91 : 601–607.
12. Linhartová M, Mitáč L. Starý K, Munteanu H. Výtěžnost pooperační ultrasonografie v chirurgii příštítných tělísek. Rozhl Chir 2012;91 : 614–619.
13. Hermann M. Postoperative normokalzämische Hyperparathyreonämie nach kurativer Parathyreoidektomie eines primären Hyperparathyreoidismus. Chirurg 2010;81 : 447–453.
14. Miccoli P, Berti P, Conte M, Raffaelli M, Materazzi G. Minimally invasive video-assisted parathyreoidectomy : lesson learned from 137 cases. Am J Surg 2000;19 : 613–618.
15. Miccoli P, Beri P, Materazzi G, Donatini G. Minimally invasive video assisted parathyreoidectomy (MIVAP). Eur J Surg Oncol 2003;29 : 188–190.
16. Beregnfelz A, Lindblom P, Tibblin S, Westerdahl J. Unilateral versus bilateral neck exploration for primary hyperparathyreoidism: a prospective randomized controlled trial. Ann Surg 2002;236 : 543–551.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 12- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Pozitivní sentinelová uzlina u karcinomu prsu – kdy a proč doplňovat axilární disekci?
- Je celkové přežití objektivním kritériem kvality chirurgické léčby kolorektálního karcinomu?
- K 80. narozeninám prim. MUDr. Vojtecha Blaška
- Opakované plicní resekce v chirurgii plicních metastáz
- Miniinvazivní videoasistovaná paratyreoidektomie (MIVAP) v terapii primární hyperparatyreózy (pHPT)
- Zvýšení kvality histopatologického hodnocení preparátů kolorektálního karcinomu prostřednictvím zavedení standardního protokolu
- Zemřel primář MUDr. Jiří Hamous
- Je přesná předoperační diagnostika cystických lézí pankreatu možná?
- K životnímu jubileu docenta Vladimíra Visokaie
- Retrospektívna analýza krátkodobých a strednodobých výsledkov perkutánnej endovaskulárnej liečby pacientov s aneuryzmou abdominálnej aorty
- Zdvojení žlučníku a duktus cystikus jako raritní nález při cholecystektomii – kazuistika
- Epiteliální cysta intrapankreaticky uložené akcesorní sleziny – kazuistika
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pozitivní sentinelová uzlina u karcinomu prsu – kdy a proč doplňovat axilární disekci?
- Epiteliální cysta intrapankreaticky uložené akcesorní sleziny – kazuistika
- Miniinvazivní videoasistovaná paratyreoidektomie (MIVAP) v terapii primární hyperparatyreózy (pHPT)
- Zdvojení žlučníku a duktus cystikus jako raritní nález při cholecystektomii – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



