-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaParkinsonova choroba a jej vplyv na dôstojnosť pacienta: prípadová štúdia s využitím interpretatívno fenomenologickej analýzy
Parkinson’s disease and its impact on dignity of patient: case study using interpretative phenomenological analysis
Aim: The aim of the qualitative case study is to describe the impact of Parkinson’s disease on the patient’s dignity.
Participant and methods: 65 years old patient, data collection conducted by semi-structured in-depth interview. Interpretative phenomenological analysis using Atlas.ti 8.0 software was used for qualitative analysis.
Results: We identified five themes representing the patient’s life experience in the context of her dignity: Acceptance of disease vs disease as a curse; Deep brain stimulation – joy vs disappointment; Physical limitations vs the need to remain active; Family – supporting vs hyper protective attitude; Health care – „I am not anyone“. The patient’s dignity was influenced mainly by the gradual reduction of autonomy due to the symptomatology of the disease and also by the hyper protective attitude of the family. She also had the experience of disrespecting her personality and autonomy in providing healthcare, which had an impact on her dignity.
Conclusion: Our results indicate the individual life experience of a patient with Parkinson’s disease and an analysis of this experience suggests that the disease affects the survival of dignity. Understanding the individual life experience of patients with chronic, progressive disease will help healthcare professionals respect individual needs, thus promoting and maintaining dignity.
Keywords:
Parkinson’s disease – dignity – qualitative case study – interpretative phenomenological analysis
Autoři: M. Tomagová; J. Němcová; I. Bóriková
Působiště autorů: Vedúca ústavu: prof. Mgr. Katarína Žiaková, PhD. ; Jesseniova lekárska fakulta v Martine ; Ústav ošetrovateľstva ; Univerzita Komenského v Bratislave
Vyšlo v časopise: Prakt. Lék. 2020; 100(3): 149-154
Kategorie: Kazuistika
Souhrn
Cieľ: Zistiť a popísať ako vplýva Parkinsonova choroba na osobnú dôstojnosť pacientky.
Participantka a metodika: 65-ročná pacientka s Parkin-sonovou chorobou. Zber dát prípadovej kvalitatívnej štúdie a ich kvalitatívna analýza bola realizovaná semištruktúrovaným rozhovorom podľa metodiky interpretatívno fenomenologickej analýzy s použitím softvéru Atlas.ti 8.0.
Výsledky: Identifikovali sme päť tém reprezentujúcich životnú skúsenosť pacientky v kontexte jej dôstojnosti: prijatie choroby vs. choroba ako krivda; hĺbková mozgová stimulácia – radosť vs. sklamanie; fyzické limitácie vs. potreba zostať aktívna; rodina – podporujúci vs. hyperprotektívny postoj; zdravotná starostlivosť – „nie som hocikto“. Dôstojnosť pacientky bola ovplyvnená hlavne postupnou redukciou autonómie vplyvom symptomatológie ochorenia a aj hyperprotektívnym postojom rodiny. V rámci poskytovania zdravotnej starostlivosti mala tiež skúsenosť s nerešpektovaním jej osobnosti a autonómie, čo malo negatívny dopad na jej dôstojnosť.
Závery: Naše výsledky poukazujú na individuálnu životnú skúsenosť pacientky s Parkinsonovou chorobou a z analýzy tejto skúsenosti vyplýva, že choroba negatívne ovplyvňuje dôstojnosť. Porozumenie individuálnej životnej skúsenosti pacientov s chronickým, progresívnym ochorením pomôže zdravotníckym pracovníkom rešpektovať individuálne potreby, a tak podporiť a zachovať ich dôstojnosť.
Klíčová slova:
Parkinsonova choroba – dôstojnosť – kvalitatívna prípadová štúdia – interpretatívno fenomenologická analýza
ÚVOD
Parkinsonova choroba (PCH) je neurodegeneratívne, progresívne ochorenie s heterogénnou symptomatológiou motorických a nemotorických symptómov (13). Výskyt sa s vekom zvyšuje a globálne údaje naznačujú, že sa stane pandémiou (20). Farmakologické a chirurgické liečebné metódy sú zamerané hlavne na zvládnutie symptómov a spomalenie progresie choroby; kauzálna liečba v súčasnosti nie je známa (11). Kvalitatívne výskumné štúdie poukazujú aj na to, že symptómy choroby môžu mať negatívny vplyv na kvalitu života, autonómiu pacientov, ich každodenný život a životné skúsenosti (6, 29).
Prioritnými témami v týchto štúdiách je skúsenosť pacientov so stratou mobility, nezávislosti, sebaúcty, kontroly svojho života, perspektívy budúcnosti (7), neistota pri vykonávaní každodenných aktivít (3), s redukciou sociálnych kontaktov a výkonu profesie, záujmových aktivít, šoférovania, domácich prác, športu (5, 26). Progresia dizability a narastajúca závislosť na pomoci iných majú konsekvencie pre osobnú integritu, identitu, autonómiu a tým aj pre dôstojnosť pacientov. Nedostatok poznania o každodennom fungovaní pacientov s PCH môže viesť k neefektívnej a fragmentovanej starostlivosti (26, 27). Lin et al. (14) zdôrazňujú, že pacienti majú právo na dôstojnú starostlivosť, za ktorú je zdravotnícky personál zodpovedný a do interakcie s pacientmi má pristupovať s rešpektom. Multidisciplinárny prístup k pacientom umožňuje zhodnotiť aktuálne problémy pacienta a zaistiť adekvátnu a individualizovanú starostlivosť (12).
Kvalitatívne štúdie popisujú rôzne, jedinečné životné skúsenosti pacientov s PCH, ale priestor pre saturáciu týchto poznatkov zostáva stále otvorený. Cieľom kvalitatívnej prípadovej štúdie je popísať dopad PCH na osobnú dôstojnosť pacientky v kontexte jej životnej skúsenosti.
METODIKA
Participantka
Do prípadovej kvalitatívnej štúdie bola zaradená 65-ročná pacientka na základe vopred stanovených zaraďujúcich kritérií: diagnostikovaná PCH, zachovaná schopnosť reči a mobility, neporušené kognitívne funkcie, bez prítomnosti depresie, ochota zúčastniť sa na štúdii. Je vydatá, žije v spoločnej domácnosti s manželom, má tri dospelé dcéry, ktoré bývajú samostatne so svojimi rodinami. Pracovala ako sestra v nemocnici a v súčasnosti je na starobnom dôchodku. Prvé príznaky choroby si všimla približne v roku 2004, diagnóza PCH bola potvrdená v roku 2007. Progresia PCH a neefektívnosť farmakoterapie (levodopa) na elimináciu motorických symptómov boli dôvodom indikácie hĺbkovej mozgovej stimulácie v roku 2014 (DBS). Po DBS sa stav upravil, pacientka nemala dyskinézy, freezing, chôdza bola plynulejšia. Približne po 2 rokoch od DBS sa stav začal zhoršovať, dyskinézy boli výrazné, bola permanentne unavená a vyčerpaná. Následne bola ordinovaná apomorfínová pumpa, ktorá výskyt dyskinéz a stavov freezingu zlepšila. Aktuálne je pacientka mobilná, pri niektorých aktivitách vyžaduje pomoc inej osoby. Reč je zachovaná, pomalšia. Kognitívny deficit neprítomný, bez depresívneho ladenia. V procese adaptácie na prijatie ochorenia a s tým súvisiacich zmien zdravotného stavu neabsolvovala podpornú psychoterapiu, pomáha jej rodina, viera v Boha a kontakt so svojpomocnou skupinou parkinsonikov.
Dizajn
Dizajn kvalitatívnej štúdie je exploratívny s využitím fenomenologického prístupu v rámci interpretatívno fenomenologickej analýzy (IPA), ktorá sa snaží porozumieť životnej skúsenosti človeka, ktorú chápe ako komplexný koncept, pričom kladie dôraz najmä na to, čo sa stane, keď každodenné prežité skúsenosti nadobúdajú pre človeka osobitný význam; k tomu zvyčajne dochádza, keď sa v jeho živote udeje niečo dôležité (23).
Zber dát
Pre zber údajov bol použitý semištruktúrovaný rozhovor pripravený podľa metodiky IPA zameraný na fenomén dôstojnosti v kontexte životnej skúsenosti pacientky s Parkinsonovou chorobou. Po úvodnom raporte nasledovali otázky k dôstojnosti (ako ju pacientka interpretuje, aký vplyv na jej dôstojnosť má choroba, liečba a poskytovaná zdravotná starostlivosť). Rozhovor bol zaznamenávaný na diktafón a výskumník zapisoval terénne poznámky zamerané na prostredie a na správanie sa pacientky počas rozhovoru.
Analýza dát
Analýza dát bola realizovaná v niekoľkých, za sebou nasledujúcich krokoch podľa IPA s využitím počítačového programu ATLAS.ti. (18, 23). V prvom kroku bol niekoľkokrát dôkladne čítaný doslovný prepis rozhovoru, robené boli poznámky a interpretačné komentáre k obsahu rozhovoru a používaniu jazyka pacientky (deskripcia). Následne boli identifikované a popísané témy reprezentujúce jej jedinečnú skúsenosť (významová analýza). Témy boli zoskupené podľa koncepčných podobností, výsledky analýz boli konfrontované, diskutované a zaznamenané. Doslovný prepis rozhovoru bol opakovane čítaný dvomi výskumníkmi, ktorí uskutočňovali analýzu nezávisle na sebe. Ich zistenia boli syntetizované, diskutované, identifikované boli podobnosti a rozdiely a bola vytvorená finálna podoba (konsenzus) analýzy životnej skúsenosti pacientky s dopadom na jej dôstojnosť. Táto analýza bola následne kontrolovaná tretím výskumníkom (peer debriefing), čo podporuje kredibilitu a rigour štúdie ako zásadnej požiadavky kvalitatívnych štúdií (21, 25).
VÝSLEDKY A DISKUSIA
Na základe analýzy rozhovoru sme identifikovali a popísali navzájom prepojené nosné témy, reprezentujúce životnú skúsenosť pacientky v kontexte jej dôstojnosti: prijatie choroby vs. choroba ako krivda; hĺbková mozgová stimulácia – radosť vs. sklamanie; fyzické limitácie vs. potreba zostať aktívna; rodina – podporujúci vs. hyperprotektívny postoj; zdravotná starostlivosť – „nie som hocikto“ (obr. 1).
Obr. 1. Nosné témy a vzťahy medzi nimi u pacientky s Parkinsonovou chorobou 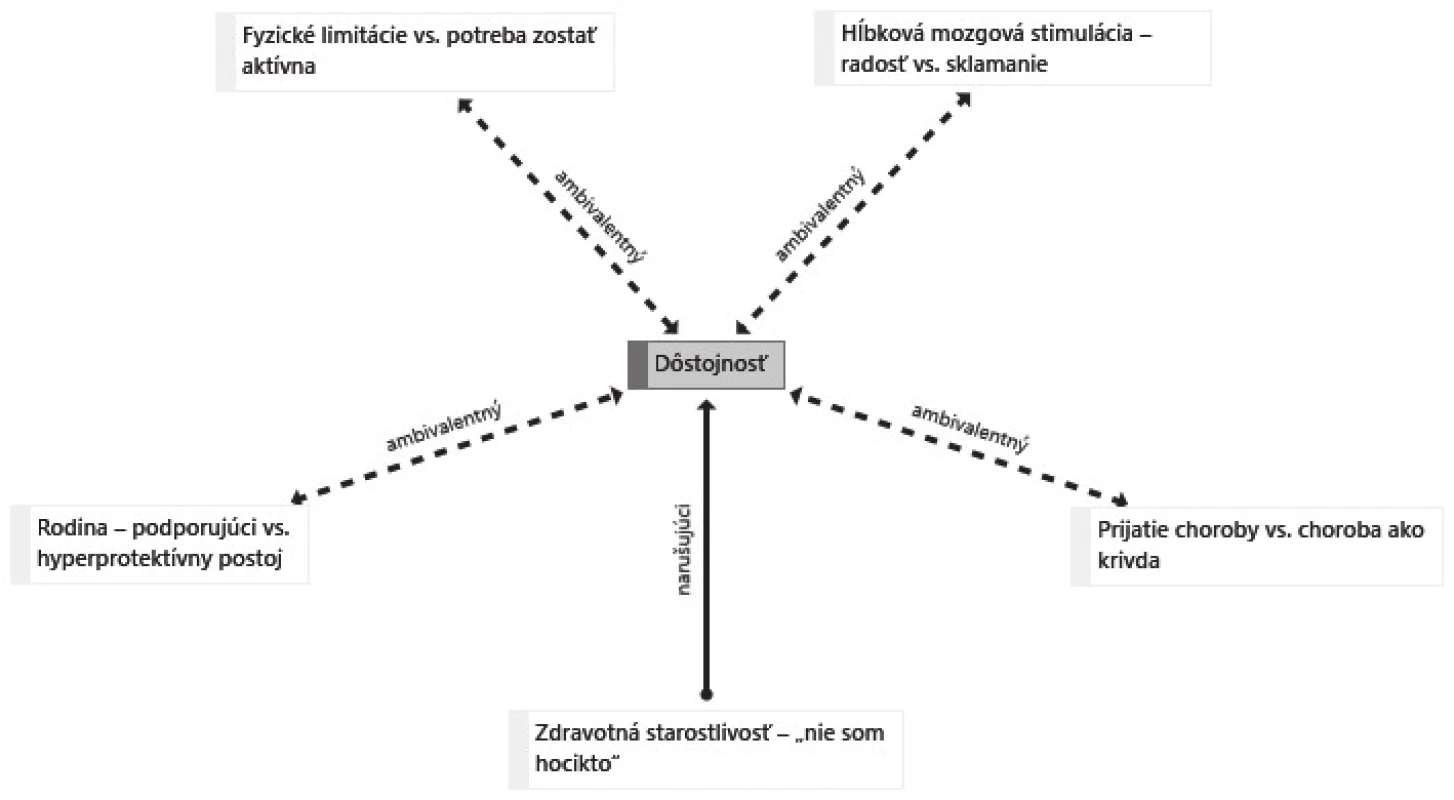
Prijatie choroby vs. choroba ako krivda
Pacientke je ľúto, že má „takúto chorobu“, nikdy si nemyslela, že ju dostane: „nikdy by som si nemyslela, že až taká choroba ma postihne“. Pociťuje to až ako krivdu „ľuďom, ktorí sa slušne správajú, by sa také veci stávať nemali“. Ešte horšie je podľa nej to, keď ani blízki ľudia si neuvedomujú, čo ona prežíva: „moja sestra na mne nevidí, čo mám ja za problém ... vidí, že už teraz dobre chodím ... hej, ale čo si ja prežívam!“ Jej bývalí pacienti, vidiac na nej symptómy PCH, sa „s údivom sa pýtajú, čo mi je“. Cíti sa nepríjemne a vyjadrenia iných, ktoré ju porovnávajú pred chorobou s aktuálnym stavom ju zahanbujú „som to skutočne ja?“, majú vplyv na jej identitu „je mi ľúto, že už nie som tá, čo som bola“ až degradujú jej dôstojnosť a zmysel života, dôležité je „aby ju akceptovali ako pred chorobou“. Na druhej strane si uvedomuje, že je pre ňu oveľa lepšie keď chorobu prijme: „človek musí chorobu nejako prijať, inak sa utrápi, keby som ju neprijala, nepomohla by som si, iba by sa to len zhoršovalo“. Proces prijatia choroby a adaptácie sa na život s PCH je náročný a dlhodobý. Naša pacientka nemala v osobnej anamnéze do obdobia stanovenia diagnózy PCH žiadne iné ochorenie a okrem toho, ona v profesii sestry pomáhala iným, preto si nevie vysvetliť, prečo takúto chorobu dostala. Rozdiel medzi vnímaním svojho „nového ja“ a „predchádzajúceho ja“ má negatívny dopad na prežívanie osobnej a sociálnej identity (2).
Ako významnú pomoc pri prijatí a zvládaní choroby považuje vieru v Boha. Po modlitbe sa cíti lepšie: „základ je prijať to, s vierou to lepšie znášam, aj si poplačem, potom sa pomodlím a to mi dodáva silu“. Viera v Boha je jednou z možností ako prijať prítomnosť chronickej progresívnej choroby, prekonávať rôzne prekážky a mať nádej, a to aj v prípade, keď pacient vníma chorobu ako Boží trest alebo ako stanovenie cieľa Bohom, pretože spolu majú možnosť dospieť k tomu, čo Boh určil (17, 26). Prijať chorobu jej pomáha aj kontakt s ľuďmi, ktorí majú informácie o PCH „veľa robí, keď som s ľuďmi, ktorí vedia aspoň niečo o tejto chorobe“. Navštevuje „klub parkinsonikov“, kde sa stretáva so „seberovnými“. Členstvo v svojpomocnej skupine poskytuje pochopenie, pomáha adaptácii na chorobu, podporuje dôstojnosť. Má význam pre udržiavanie sociálnych kontaktov, aktivizuje svojich členov, pomáha nachádzať nový zmysel života pre pacientov aj ich rodiny (22). Účasť v klube ju však vystavuje konfrontácii s inými pacientmi a konštatovaniu „som na tom horšie ako iní, tá choroba sa nezastavila“, v čom vidí negatívnu perspektívu svojej budúcnosti.
Hĺbková mozgová stimulácia – radosť vs. sklamanie
Progresia PCH a tiež neúčinnosť farmakoterapie pri eliminácii motorických symptómov, sú dôvodom pre chirurgickú liečbu – DBS (1). Zhoršujúci sa stav viedol pacientku k rozhodnutiu tento zákrok podstúpiť. Išla do toho s elánom, lebo mala za sebou rodinu, ktorá ju povzbudzovala. Po operácii sa cítila reálne lepšie, stav sa upravil, bola bez dyskinéz a freezingu, chôdza bola plynulejšia, jej život sa zlepšil „operácia mi veľmi pomohla, nemám stavy ON -OFF“. DBS je pre mnohých pacientov nádejou pre znovuzískanie kontroly nad životom a možnosť opätovne sa zapojiť do bežného života a manažmentu choroby (15).
Približne po 2 rokoch od DBS sa však jej stav začal zhoršovať, mala výrazné dyskinézy, bola permanentne unavená a vyčerpaná: „nebolo to dobré, keď som šla do spoločnosti, tak ma to obmedzovalo“. Keď začala mať opätovne motorické príznaky ako pred DBS, bola „sklamaná a zlomená“. Od DBS mala väčšie očakávania a dosť ju zasiahlo, že ju museli „vypnúť a reštartovať“ a radikálne upravovať farmakoterapiu „ako na zmilovanie som čakala, že už liek zoberiem“. Následne bola ordinovaná apomorfínová pumpa, ktorá výskyt dyskinéz a stavov freezingu zlepšila. Montel a Bungener (16) uvádzajú, že mnohí pacienti majú od DBS až príliš nereálne očakávania. Väčšina z nich považuje stimuláciu za magický proces, ktorý ich úplne zbaví fyzických limitácií, ale pri konfrontácii s realitou sú veľmi sklamaní.
Preto je dôležité, aby pacienti boli informovaní nielen o benefitoch, ale aj možných rizikách DBS, aby mali realistické očakávania vo vzťahu k symptómom a farmakoterapii. Nereálne očakávania úplného vyliečenia môže viesť k sklamaniu až beznádeji.
Fyzické limitácie vs. potreba zostať aktívna
Pacientka konštatuje, že život s PCH je ťažký, lebo už veľa vecí vo svojom živote nezvláda tak ako pred chorobou. Skutočnosť, že začína byť závislá na iných ľuďoch, je pre ňu ponižujúca: „ťažko znášam, že v istých situáciách som odkázaná na pomoc iných, to je to najhoršie“. Chce si „dokázať, že to ešte zvládne“. Želá si „aby sa choroba aspoň tak držala, aby som si upratala a osprchovala sa“ a dodáva „manžel mi chce niekedy pomôcť, ale pošlem ho preč (smiech), pocit, že človek dokáže niečo sám, je úžasný, pociťujem šťastie a slobodu“. Motorické symptómy majú negatívny vplyv aj na jej spoločenské aktivity „snažím sa, aj napriek svojim ťažkostiam (plač), zúčastňovať sa rodinných a spoločenských stretnutí, no nie je to ľahké, lebo človek už nie je ten, čo bol ... chcela by som chodiť bez obmedzenia, sama, a nie pomalou chôdzou so zamŕzaním“. Zmeny chôdze, od schopnosti chodiť až po úplnú neschopnosť, sa môžu stať veľmi rýchlo z minúty na minútu, často vtedy, keď sú pacienti pod tlakom alebo v strese, napr. pri ponáhľaní sa, vstávaní zo stoličky, pri prechode cez ulicu, zmene smeru, pri environmentálnych prekážkach (3, 2). Redukuje návštevy kostola: „nechcem rušiť ostatných ľudí, sústredím sa na to, aby som sa nemykala ... musela som sa strašne napínať... ľudí to ruší, ja nemám z omše nič, radšej som nešla“. Nepredvídateľnosť a nekontrolovateľnosť freezingu a dyskinéz vyžaduje zvýšené vedomé fyzické aj psychické úsilie, znemožňuje fyzickú aktivitu, prináša trápenie, frustráciu, bezmocnosť, rozpaky a hnev (19). Participácia na spoločenskom živote je pre ňu dôležitá, preto ju vopred plánuje spolu s manželom, čo jej umožňuje zoznámiť sa s miestom, ktoré chcú navštíviť. Je to najmä z obavy, či aktivitu fyzicky zvládne a aké prekážky môže očakávať (napr. dĺžka trasy, schody, úzky priestor, dostupnosť toalety). Takéto plánovanie a osobná účasť na aktivite ju robí šťastnou: „vydýchla som si, keď som ten deň zvládla, lebo sme sa na to pripravovali“.
Motorické a funkčné poruchy PCH limitujú vykonávanie aktivít každodenného života a redukujú aj aktivity spoločenské. Denná rutina sa obráti hore nohami, potreby a situácie, ktoré sa zdajú byť ľahké, potrebujú príliš veľkú koncentráciu, úsilie a čas (17). Pre mnohých pacientov je nedôstojné žiadať o pomoc pri bazálnych aktivitách a nutnosť spoliehať sa na iných môže viesť až k narušeniu osobnej dôstojnosti (14). Strach z rastúcej závislosti často privádza pacientov k snahe udržať svoju nezávislosť ešte viac a k plánovaniu aktivít v rámci cyklu symptómov, čo im umožní premeniť význam choroby na skutočné riešiteľné problémy a udržať chorobu pod kontrolou (8, 10). Pocit bezradnosti a nemohúcnosti pri fyzických prekážkach degraduje vedomie a zmysel osobnej dôstojnosti ako dôsledok vylúčenia zo spoločenského života. Aj napriek fyzickým limitáciám je dôležité, aby si pacienti udržali adekvátne fyzické schopnosti, ktoré im umožnia zostať aktívnymi (19, 30).
Rodina – podporujúci vs. hyperprotektívny postoj
Význam rodiny ako opory pri zvládaní chronickej choroby popisujú viaceré štúdie. Zdôrazňujú nutnosť brať do úvahy kontext rodiny pre pacienta s PCH, ale poukazujú aj na existenčnú výzvu, ktorú choroba pre rodinu prináša (17). Pacientka vníma podporu rodiny v jej ťažkej životnej situácii ako významnú, lebo poskytuje istotu, lásku, pomoc. Žije s manželom, ktorý pred odchodom do dôchodku pracoval ako vodič záchranného vozidla a má skúsenosti s poskytovaním zdravotnej starostlivosti. Pomáha jej s domácimi prácami, saturáciou potrieb, farmakoterapiou: „mám sa o koho oprieť, to je dosť podstatná vec, že človek má zázemie“. Aj dcéry vníma ako podporu, oceňuje ich pomoc. Sociálna opora má významný vplyv v každodennom živote pacientov, čo generuje pocit šťastia, bráni pocitom smútku, izolácie a depresie (8).
Na druhej strane pacientke vadí, že nechcú, aby robila domáce práce, ich starostlivosť hodnotí až ako „prepiatu a nemôžem sa realizovať..., nechcem len sedieť a pozerať sa“. Neschopnosť postarať sa o seba a o rodinu, v zmysle tradičných ženských povinností a domácich prác, sa stáva nepríjemná hlavne pre ženy. Majú obavy z neschopnosti zvládať tieto aktivity, domáce práce u nich vyvolávajú stres, cítia stratu nezávislosti a sebaúcty a identifikácie sa so ženskou rolou (9). Manžel ju dokonca upozorňuje aj na to, ako má chodiť a správne používať pomôcky pri chôdzi. Vníma to ako snahu jej pomôcť a na druhej strane ako nepochopenie jej stavu a prekážku pri snahe udržať si autonómiu. Považuje to za zdroj ich „hašterenia“, „on mi bude rozprávať, že ako mám chodiť ..., to mozog tak reaguje, ja za to nemôžem!“ Pre väčšinu pacientov s chronickým ochorením, ktorí sa stali závislí na pomoci iných, je ťažké túto závislosť prijať. Pre posilnenie ich osobnej dôstojnosti je dôležité uskutočniť recipročne niečo, čo by bolo zmysluplné, prínosné pre druhých (30). Obe strany potrebujú stratégie na aktívne vyrovnávanie sa s touto situáciou, aby ju mohli prijať a prispôsobiť sa (24).
Zdravotná starostlivosť – „nie som hocikto“
Pacienti potrebujú, aby boli zo strany zdravotníckych pracovníkov rešpektovaní a mohli sa autonómne rozhodovať. Zaobchádzanie s nimi ako s nesvojprávnymi, kedy za nich rozhodujú iní, narúša ich dôstojnosť (14). Pacientka aj napriek tomu, že je na starobnom dôchodku, sa stále stotožňuje s profesiou sestry a počas hospitalizácie sa považovala za jednu z nich. Sklamalo ju, že „môj status nie je zo strany sestier rešpektovaný, cítim to ako krivdu, ja nie som hocikto... nechcem žiadať žiadne privilégiá, že som zdravotníčka, ale len slušné správanie“. Nepríjemnou bola pre ňu situácia, kedy odmietla ísť v chladnom počasí na vyšetrenie len v tenkom oblečení a papučiach a trvala na tom, že sa potrebuje teplo obliecť a prezuť: „nie, v šľapkách nepôjdem! ... a ako reagovala sestra? Viete čo by bolo, keby sme museli počúvať pacientov, že čo im máme obliekať? My vieme, čo Vám máme obliecť!“. Od sestier očakáva, aby „pacientov aj rešpektovali“. Uvádza, že „zdravotníci by mali mať okrem zručností aj súcit, v prvom rade by mali byť ústretoví k pacientom“. Považuje za dôležité, aby personál prejavoval porozumenie symptómom choroby, bol trpezlivý a doprial pacientom viac času „pacienti nie sú čísla, ani kódy“. Stereotypné charakteristiky vyčleňujú pacientov zo spoločnosti, vedú k strate sebaúcty, k pocitom bezcennosti, degradujú identitu a dôstojnosť (9, 26). Apeluje na to, že nedokážu vykonať činnosti vtedy, keď sa to od nich žiada, ale keď môžu „potrebujeme nejaký čas kým sa pohneme, lebo práve vtedy, keď volali, ma zastavilo a nemohla som vykročiť ... preto sa snažím robiť všetko s predstihom“. Zamýšľa sa nad možnou príčinou nedostatku času na pacienta: „uvedomujem si, že personál je v časovej tiesni, dôraz sa kladie na písomnosti – aj to je potrebné, lenže potom nestíha okolo pacientov“. Väčšina pacientov prechádza ťažkými skúsenosťami, kedy sa usilujú zachovať si dôstojnosť napriek progresii choroby a negatívnym sociálnym reakciám (4, 30). Prejavy nadradenosti a znevažovanie ich schopnosti o sebe rozhodovať, vedú k pocitom bezmocnosti a deprivácie. Zdravotná starostlivosť rešpektujúca pacientov podporuje ich dôstojnosť. Naopak, paternalizmus, neochota a nerešpektovanie ich autonómie majú škodlivý vplyv a vedú k narušeniu dôstojnosti (14, 28).
Pacientka spája svoju dôstojnosť s autonómiou pri vykonávaní každodenných a spoločenských aktivít. Jej nádej, ktorú vkladala do DBS, nebola naplnená a zhoršenie motorických symptómov malo negatívny vplyv na jej každodenné fungovanie. Uvedomuje si postupnú stratu nezávislosti a nutnosť pomoci zo strany rodiny, na druhej strane však prehnanú starostlivosť rodiny chápe ako faktor redukujúci jej potrebu zostať sebestačná a aktívna. Podporným faktorom v procese prijatia choroby je pre ňu viera v Boha a kontakt s inými ľuďmi s rovnakou diagnózou a s tými, čo poznajú symptomatológiu PCH. V rámci poskytovania zdravotnej starostlivosti pacientke sme zistili, že zo strany zdravotníckych pracovníkov má negatívny vplyv na jej dôstojnosť hlavne nerešpektovanie osobnosti a autonómneho rozhodovania sa. Pacientka, aj napriek progresii choroby, sa usiluje zachovať si dôstojnosť vo vzťahu k vlastnej osobe a sociálnemu prostrediu.
Limity štúdie
Interpretácia prípadovej štúdie môže byť ovplyvnená subjektívnym pohľadom autorov, ktorý bol však v priebehu analýzy reflektovaný. Finálna interpretácia prípadu vznikla na základe konsenzu autorov, čím sa autori snažili zvýšiť analytickú dôslednosť (rigor) ako aj dôveryhodnosť štúdie. Limitáciou štúdie je aj jej idiografický charakter, čo však IPA plne akceptuje a vyzdvihuje, pretože prostredníctvom neho umožňuje detailnejšiu analýzu a interpretáciu individuálnej skúsenosti človeka, pričom cieľom nie je zovšeobecnenie, ale hlbšie porozumenie tejto skúsenosti.
ZÁVER
Prípadová štúdia s použitím kvalitatívnej metodiky prezentuje jedinečnú skúsenosť pacientky s PCH s dopadom na jej každodenný život a osobnú dôstojnosť. Poznanie prežívania každodennej reality nám pomôže porozumieť individualite pacienta a tomu, ako Parkinsonova choroba vplýva nielen na fyzické aspekty života, ale aj psychosociálne a duchovné. Pacientka očakáva v kontakte a v komunikácii so zdravotníckym personálom, že bude vypočutá a pochopená, že budú akceptované a rešpektované jej názory, potreby a snaha udržať si osobnú dôstojnosť. V rámci informovanosti pacientky sa javí ako podstatné aj poskytnutie informácií o účinnosti DBS, aby mala reálne očakávania, lebo nereálne viedli ku jej sklamaniu až beznádeji. Okrem toho je potrebné informovať aj rodinu o potrebe ponechať pacientke priestor na sebarealizáciu v aktivitách denného života, čím sa podporí jej autonómia a sebaúcta.
Zdravotnícki pracovníci by si mali v kontakte a komunikácii s pacientom nájsť čas a priestor nielen na posúdenie klinického stavu a efektivity terapie, ale aj na konkrétne každodenné životné potreby a problémy pacienta. Poznanie a porozumenie takejto skúsenosti pacientov s chronickým, progresívnym ochorením je východiskom pre individuálny a komplexný prístup, čo pomôže podporiť a zachovať ich dôstojnosť.
Podporené grantom Ministerstva školstva, vedy, výskumu a športu Slovenskej republiky VEGA 1/0090/17 Dôstojnosť pacientov s neurologickým ochorením v kontexte zdravotnej starostlivosti: interpretatívno fenomenologický prístup.
Štúdia bola schválená Etickou komisiou JLF UK pod číslom 1828/2016.
Autori ďakujú pacientke, ktorá participovala na štúdii. Pacientka bola oboznámená s jej cieľom a priebehom. Podpísala informovaný písomný súhlas s účasťou na štúdii a s publikovaním výsledkov.
Konflikt záujmov: žiadny.
ADRESA PRE KOREŠPONDENCIU:
doc. Mgr. Martina Tomagová, PhD.
Jesseniova lekárska fakulta v Martine
Ústav ošetrovateľstva
Malá hora 5, 036 01 Martin, SR
e-mail: martina.tomagova@uniba.sk
Zdroje
1. Benetin J, Valkovič P. Parkinsonova choroba. Bratislava: HERBA 2009.
2. Bramley N, Eatough V. The experience of living with Parkinson’s disease: an interpretative phenomenological analysis case study. Psychol Health 2005; 20(2): 223–235.
3. Caap-Ahlgren M, Lannerheim L, Dehlin O. Older Swedish women’s experiences of living with symptoms related to Parkinson’s disease. J Adv Nurs 2002; 39(1): 87–95.
4. Čáp J, Žiaková K, Gurková E, a kol. Osobná dôstojnosť pacientky so sklerózou multiplex: interpretatívno fenomenologická analýza. Prakt. Lék. 2019; 99(1): 21–27.
5. Gibson G, Kierans C. Ageing, masculinity and Parkinson’s disease: embodied perspectives. Sociol Health Illn 2017; 39(4): 532–546.
6. Haahr A, Brincks J, Sørensen D. Coping with Parkinson’s disease in everyday life: a systematic review protocol. JBI Database System Rev Implement Rep 2017; 15(5): 1288–1297.
7. Haahr A, Kirkevold M, Hall EO, et al. Living with advanced Parkinson’s disease: a constant struggle with unpredictability. J Adv Nurs 2011; 67(2): 408–417.
8. Hellqvist C, Dizdar N, Hagell P, et al. Improving self-management for persons with Parkinson’s disease through education focusing on management of daily life: Patients’ and relatives’ experience of the Swedish National Parkinson School. J Clin Nurs 2018; 27(19–20): 3719–3728.
9. Hammarlund CS, Westergren A, Ǻstrӧm I, et al. The impact of living with Parkinson’s disease: balancing within a web of needs and demands. Parkinsons Dis 2018; ID 459865 : 1–8.
10. Ishii M, Okuyama K. Characteristics associated with freezing of gait in actual daily living in Parkinson’s disease. J Phys Ther Sci 2017; 29 : 2151–2156.
11. Kalia LV, Lang AE. Parkinson’s disease. Lancet 2015; 386(9996): 896–912.
12. Kozáková R., Bužgová R., Zeleníková R., Sikorová L. Přehled dotazníků a škál hodnotících motorické příznaky pacientů s Parkinsonovou nemocí. Prakt. Lék. 2018; 98(3): 116–120.
13. Kurčová S, Menšíková K, Kaiserová M, a kol. Pre-motorické a non-motorické príznaky Parkinsonovej choroby – taxonómia, klinická manifestácia a neuropatologické koreláty. Cesk Slov Neurol N 2016; 79/112(3): 255–270.
14. Lin, YP, Watson R, Tsai YF. Dignity in care in the clinical setting: A narrative review. Nurs Ethics 2013; 20(2): 168–177.
15. Mathers J, Rick C, Jenkinson C, et al. Patients’experiences of deep brain stimulation for Parkinson’s disease: a qualitative systematic review and synthesis. BMJ Open 2016; 6: e011525.
16. Montel SR, Bungener C. Coping and quality of life of patients with Parkinson disease who have undergone deep brain stimulation of the subthalamic nucleus. Surg Neurol 2009; 72(2): 105–110.
17. Nazzal MS, Khalil H. Living with Parkinson’s disease: a Jordanian perspective. Scand J Occup Ther 2016; 24(1): 74–82.
18. Pietkiewicz I, Smith JA. A practical guide to using Interpretative Phenomenological Analysis inqualitative research psychology. CPPJ 2014; 20(1): 7–14.
19. Redmond L, Suddick K. The lived experience of freezing in people with Parkinson’s: an interpretive phenomenological approach. Int J Ther Rehabil 2012; 19(3): 169–177.
20. Rees RN, Acharya AP, Schrag A, et al. An early diagnosis is not the same as a timely diagnosis of Parkinson’s disease. F1000Res 2018; 7(F1000 Faculty Rev): 1106.
21. Řiháček T, Čermák I, Hytych R, a kol. Kvalitativní analýza textů: čtyři přístupy. Brno: Masarykova univerzita 2013.
22. Sheehy TL, McDonough MH, Zauber SE. Social comparisons, social support, and self-perceptions in group exercise for people with Parkinson’s Disease. J Appl Sport Psychol 2016; 29(3): 285–303.
23. Smith JA, Flowers P, Larkin M. Interpretative phenomenological analysis. Theory, method and research. London: Sage 2012.
24. Smith LJ, Shaw RL. Learning to live with Parkinson’s disease in the family unit: an interpretative phenomenological analysis of well-being. Med Health Care Philos 2017; 20(1): 13–21.
25. Soleimani MA, Negarandeh R, Bastani F, et al. Disrupted social connectedness in people with Parkinson’s disease. Br J Community Nurs 2014; 19(3): 136–141.
26. Soundy A, Stubbs B, Roskel C. The experience of Parkinson’s Disease: A systematic review and meta-ethnography. Scientific World Journal 2014; 2014 : 613592.
27. Stanley-Hermanns M, Engebretson J. Sailing the stormy seas: the illness experience of persons with Parkinson disease. Qual Rep 2010; 15(2): 340–369.
28. Tranvåg O, Synnes O, McSherry. (eds.) Stories of dignity within healthcare. Research, narratives and theories. Keswick, Cumbria: M&K Publishing 2016.
29. Valcarenghi R, Alvarez AM, Santos SS, et al. The daily lives of people with Parkinson’s disease. Rev Bras Enferm 2018; 71(2): 272–279.
30. Van Gennip IE, Pasman HRW, Oosterveld-Vlug MG, et al. The development of a model of dignity in illness based on qualitative interviews with seriously ill patients. Int J of Nurs Stud 2013; 50 : 1080–1089.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2020 Číslo 3- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
-
Všechny články tohoto čísla
- Současné možnosti diagnostiky a léčby ohraničených chrupavčitých lézí nosných kloubů
- Sociodemografické charakteristiky seniorskej populácie a ich vplyv na úroveň zdravotnej gramotnosti: literárny prehľad
- Profesionální onemocnění hlášená v České republice v roce 2019
- Využití biochemických markerů v prenatálním screeningu chromozomových aberací v České republice
- Role sestry a sekundární prevence cévní mozkové příhody
- Metódy nefarmakologickej liečby pri reumatoidnej artritíde
- Diagnostika a léčba diabetu typu LADA v klinické praxi
- Zánětlivá bolest zad
- Parkinsonova choroba a jej vplyv na dôstojnosť pacienta: prípadová štúdia s využitím interpretatívno fenomenologickej analýzy
- Vzdělávací portál ČLK: Digitální revoluce v akreditovaném vzdělávání lékařů
- Digitální ordinace bez starostí
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Diagnostika a léčba diabetu typu LADA v klinické praxi
- Metódy nefarmakologickej liečby pri reumatoidnej artritíde
- Současné možnosti diagnostiky a léčby ohraničených chrupavčitých lézí nosných kloubů
- Role sestry a sekundární prevence cévní mozkové příhody
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



