-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaSyphilis congenita recens – kazuistika
Syphilis congenita recens – case report
Treponema pallidum infection can occur during any stage of pregnancy in the case of untreated or insufficiently treated maternal syphilis. Nevertheless, the transmission to the foetus is most probable during spirochetaemia in the early stage of pregnancy.
We present the case of congenital syphilis diagnosed in the third month of age. The screening for hepatitis B and syphilis were negative in the first trimester of pregnancy. The mother was diagnosed with urogenital infection in the sixth month of pregnancy, she was treated with acyclovir as herpes genitalis, but likely primary syphilitic lesions would have been the correct diagnosis. She delivered spontaneously a 2,810 g – female in the 40th week of pregnancy. The screening for treponemal antibodies was not done.
The infection started with coryza syphilitica in the third month of age followed by skin lesions around the mouth and on the thighs. On admission, the infant’s skin changes were significant for congenital syphilis. Anemia, increased liver enzymes and positive non-treponemal and treponemal tests dominated in laboratory findings. RPR was 1 : 64, ELISA IgM and IgG were repeatedly positive, confirmed by Western blot (antibodies to Tp47, Tp17, Tp15). In clinical samples (from buccal mucosa and from skin lesion) T. pallidum DNA was detected by PCR. The test was positive for one locus from 3 typing genes (TP0548). Either CSF abnormalities or intrathecal synthesis were proven. The infant was treated with ceftriaxone intravenously for 14 days.Keywords:
Treponema pallidum, congenital syphilis, syphilitic skin lesions, screening during pregnancy/at birth
Autoři: L. Krbková 1; L. Klapačová 1; J. Bednářová 2; P. Pospíšilová 3; B. Pinková 4; H. Zákoucká 5
Působiště autorů: Klinika dětských infekčních nemocí LF MU a FN Brno 1; Oddělení klinické mikrobiologie, FN Brno 2; Laboratoř bakteriální genetiky a genomiky, Biologický ústav LF MU, Brno 3; Dětské kožní oddělení, Pediatrická klinika LF MU a FN Brno 4; Národní referenční laboratoř pro diagnostiku syfilis, Státní zdravotní ústav, Praha 5
Vyšlo v časopise: Čes-slov Pediat 2017; 72 (7): 404-408.
Kategorie: Sympozium: dětské infekční nemoci
Kazuistika byla prezentována jako klinická desetiminutová přednáška na XXI. slovensko-českém kongresu o infekčních chorobách v Bratislavě, 16. 6. 2017
Souhrn
Infekce plodu spirochétou Treponema pallidum v těhotenství se může vyvinout v jakémkoliv stadiu nemoci při neléčené či nedostatečně léčené syfilidě matky, je ale nejvíce pravděpodobná při spirochetémii v časném stadiu.
Prezentujeme případ kongenitální infekce zjištěné ve třech měsících věku dítěte. Testy HBsAg a na syfilidu v I. trimestru těhotenství byly negativní. Matka prodělala v 6. měsíci těhotenství urogenitální infekci, léčena jako herpes genitalis acyklovirem, ale pravděpodobně měla primární syfilitické ulcerózní léze. Porod proběhl spontánně záhlavím ve 40. týdnu těhotenství, porodní hmotnost 2810 g, délka 50 cm. Novorozenecký screening pupečníkové krve na syfilidu nebyl proveden.
Onemocnění dítěte začalo ve 3. měsíci věku syfilitickou rýmou (coryza syphilitica), následně se objevila vyrážka s maximem kolem úst a na stehnech. Při přijetí byl na kůži diseminovaný makulózní exantém, ložiska i ve vlasaté části hlavy, na dlaních a na ploskách. V laboratorním vyšetření dominovala anémie, elevace jaterních enzymů a pozitivní nálezy netreponemových i treponemových testů. RPR 1 : 64, protilátky v ELISA testu byly opakovaně pozitivní IgG i silně pozitivní IgM, ve Western blotu pozitivita protilátek proti Tp47, Tp17 a Tp15 IgG i IgM. Klinické vzorky (stěr z bukální sliznice a z kožní léze) byly pozitivní na DNA T. pallidum. Test byl pozitivní na 1 lokus ze 3 typizačních genů (TP0548). V likvoru zánětlivé změny ani intratekální syntéza protilátek nebyly prokázány. Dítě bylo léčeno ceftriaxonem intravenózně 14 dnů.Klíčová slova:
Treponema pallidum, kongenitální syfilis, syfilitické kožní léze, screening v těhotenství a po narozeníÚVOD
Klinický obraz kongenitální syfilidy je variabilní, při narození nemusí být žádné objektivní známky infekce. Prvním příznakem bývá serosanguinolentní rýma a postižení kůže, jater a kostí [1]. Postižení kůže zahrnuje prostou deskvamaci, makulopapulózní vyrážku (projeví se jako červené, vyklenuté léze postupně blednoucí), papuly s deskvamací hlavně na dlaních a ploskách, vezikulobulózní léze a postižení sliznic. Syfilitický pemfigus je charakterizován vezikulobulózní vyrážkou, buly dosahují velikosti až 5 cm v průměru, mají indurovanou spodinu a po prasknutí se vytvoří macerovaná hnědá krusta [2]. Kožní léze se hemží spirochétami a mikroskopický obraz v zástinu je stejný jako u ostatních syfilitických lézí [3]. Generalizovaná spirochetémie může vést k postižení jakéhokoliv orgánu. Nejvíce bývají postižena játra, často je i splenomegalie, anémie, trombocytopenie a žloutenka. Smrt dítěte nastane v důsledku selhání jater, těžké pneumonie a plicních hemoragií. Pokud neléčené dítě přežije prvních 12 měsíců života, vstupuje do latentního stadia (syphilis congenita tarda). Generalizovaná peri - či osteochondritida, periostitida postihuje architekturu všech kostí, nejvíce prominuje na dlouhých kostech. Typickými deformitami jsou sedlovitý nos a šavlovité tibie. Hutchinsonova triáda zahrnuje postižení zubů (malé kolíčkovité, široce rozmístěné řezáky se změněnou barvou skloviny v důsledku vaskulitidy zubních pupenů v pozdní fázi gestace), intersticiální keratitidu a vestibulární hluchotu. Syfilitická meningoencefalitida je vzácnější, v pozdějším dětském věku je symptomatická neurosyfilida obdobná jako onemocnění dospělých [4].
KAZUISTIKA
Prezentujeme případ kongenitální infekce zjištěné ve třech měsících věku dítěte. Testování HBsAg a na syfilidu v prvním trimestru těhotenství byla negativní. Matka prodělala v 6. měsíci těhotenství urogenitální infekci, léčena jako herpes genitalis acyklovirem, ale pravděpodobně měla primární syfilitické ulcerózní léze. Údaj o screeningu ve třetím trimestru gravidity chybí. Dítě je ze třetího těhotenství (druhé těhotenství skončilo potratem), tříletá sestra je zdravá. Porod proběhl spontánně záhlavím ve 40. týdnu těhotenství, porodní hmotnost 2810 g, délka 50 cm. Novorozenecký screening pupečníkové krve na syfilidu nebyl proveden. Dítě bylo kojeno 14 dnů, dále pro ublinkávání dostávalo antirefluxní umělou formuli. V 6 týdnech věku bylo provedeno sonografické vyšetření s podezřením na pylorostenózu, která se nepotvrdila. Onemocnění dítěte začalo ve 3. měsíci věku syfilitickou rýmou (coryza syphilitica), následně se objevila vyrážka s maximem kolem úst a na stehnech. Léčeno týden lokálně zinkovým antiseptickým krémem bez efektu. Při vyšetření na kožním oddělení byla provedena vyšetření na vrozené infekce s důrazem na syfilidu. U matky onemocnění bylo prokázáno a byla přeléčena.
Při přijetí byl na kůži u dítěte diseminovaný makulopapulózní exantém (obr. 1), šupící se ložiska i ve vlasaté části hlavy, na dlaních a na ploskách (obr. 2). Ložiska byla patrná i na rtech a na bukální sliznici. Ostatní nálezy fyzikálního vyšetření v normě, bez hepatosplenomegalie, vedlejším nálezem byla výrazná umbilikální hernie. Hmotnost při přijetí 4960 g a délka 76 cm, obvod hlavy byl 38 cm, obvod hrudníku 39 cm.
Obr. 1. Diseminovaný syfilitický exantém. Fig. 1. Disseminated syphilitic exanthema. 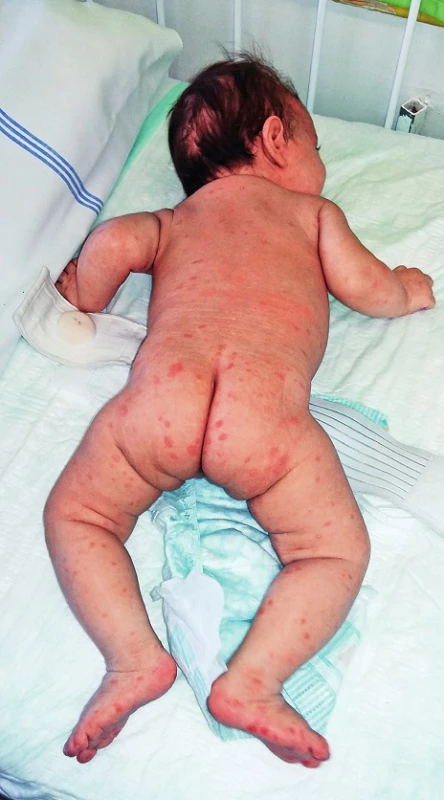
Obr. 2. Detail plantárních syfilitických kožních lézí. Fig. 2. Detail of plantar syphilitic skin lesions. 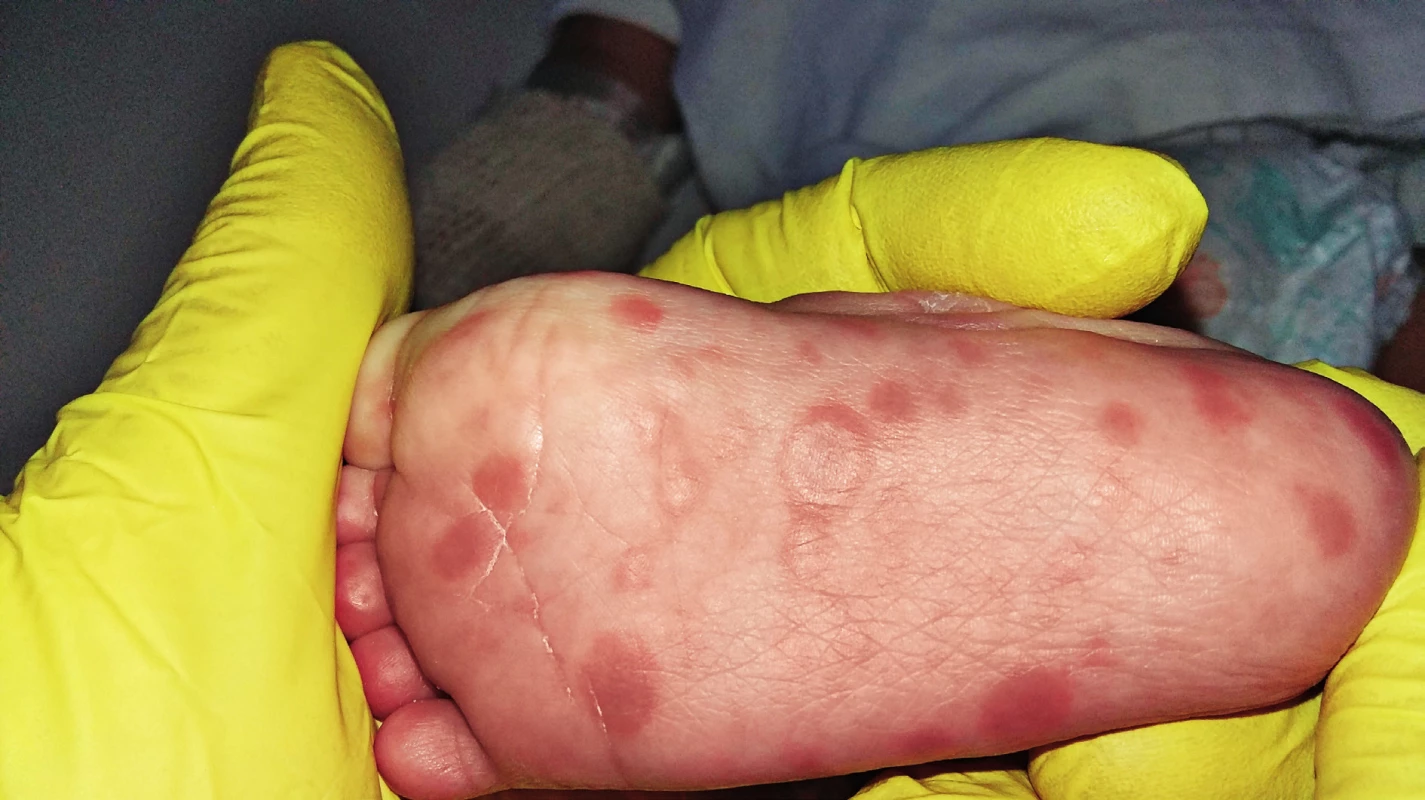
V laboratorním vyšetření dominovala anémie a elevace jaterních enzymů (tab. 1). Radiologické vyšetření prokázalo zdvojenou kortikalis a vyzrálou periostózu diafýz humerů i femurů oboustranně. Dítě bylo léčeno ceftriaxonem 100 mg/kg/den intravenózně 14 dnů.
Tab. 1. Laboratorní hodnoty v likvoru, séru a krevní obraz dítěte s kongenitální syfilidou. 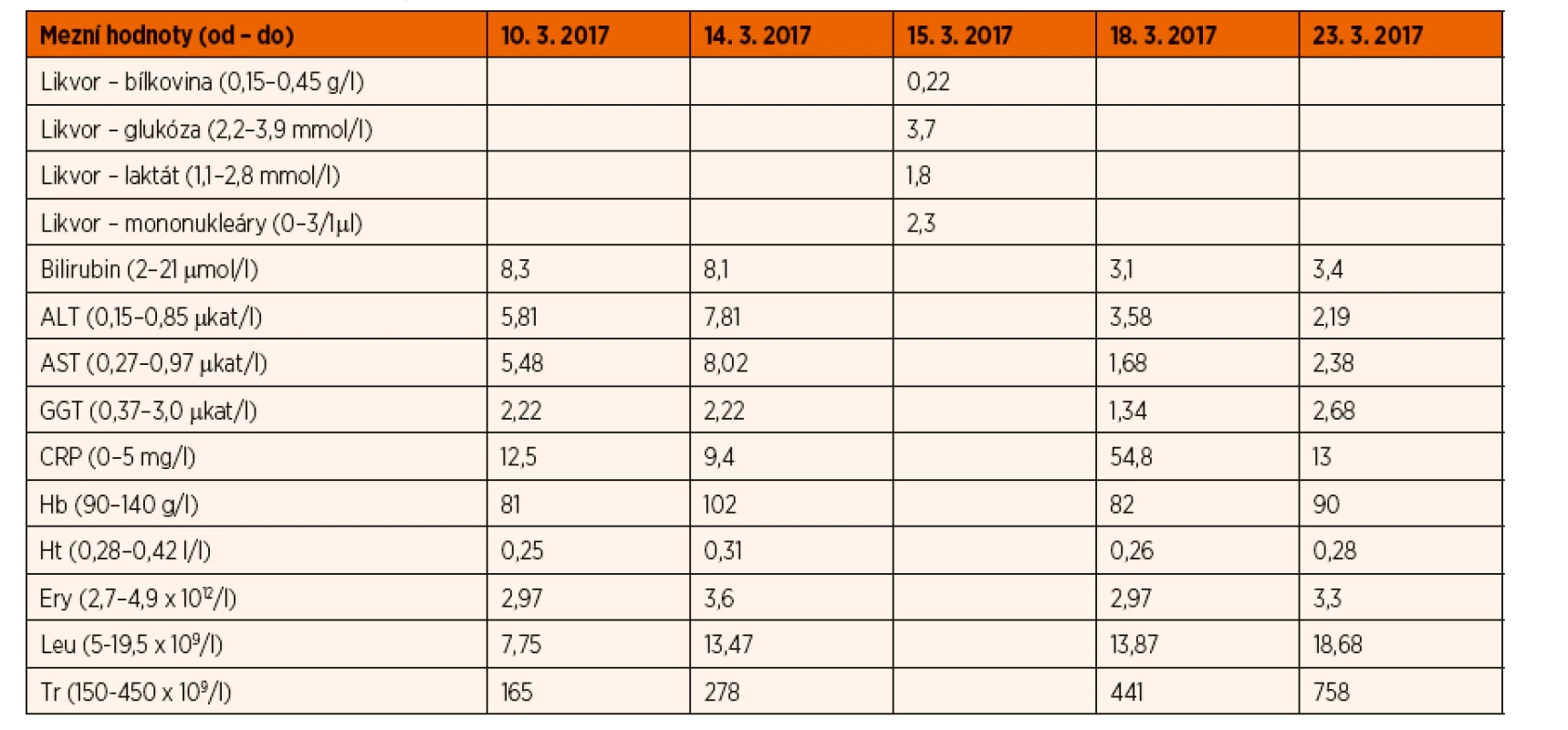
Oba netreponemové (anticardiolipinové) testy byly pozitivní, makroskopický test RPR (Rapid Plasma Reagin) 1 : 64 z mikrobiologické laboratoře v Brně, VDRL (Veneral Disease Research Laboratory) mikroskopický test 1 : 1024 z Národní referenční laboratoře v Praze. Konfirmační treponemové testy byly provedeny v NRL Praha: FTA-ABS (Fluorescent Treponemal Antibody-Absorption) pozitivní IgM i IgG, 19S IgM SPHA (Solid Phase Hemadsorbtion) 1 : 8 pozitivní. Konfirmační testy (ELISA a Western blot) byly opakovaně pozitivní IgG i silně pozitivní IgM, ve Western blotu pozitivita protilátek proti Tp47, Tp17 a Tp15 IgG i IgM. Stěr z bukální sliznice byl pozitivní na DNA T. pallidum. V likvoru zánětlivé změny ani intratekální syntéza protilátek nebyly prokázány. Treponemová DNA byla detekována i ve stěru z kožní léze dítěte odebrané po zahájení antibiotické terapie. Vyšetřením dvoukrokovou PCR bylo vyšetřeno 5 různých lokusů. Dva z nich TP0105 (gen polA) a TP0319 (gen tmpC) byly vybrány s ohledem na maximalizaci úspěšnosti detekce, jsou to krátké amplikony, u kterých byl hodnocen výsledek jako negativní. Tři lokusy jsou typizační, které se po amplifikaci sekvenují, jedná se o delší amplikony a byly vybrány na základě srovnání celogenomových sekvencí několika syfilitických kmenů. Byly vyšetřeny následující geny: TP0136 a TP0548, které odhalí příslušnost ke skupině kmenů Nichols-like nebo SS14-like a lokus 23S rDNA odhalí makrolidovou rezistenci. Test byl pozitivní na 1 lokus ze tří typizačních genů (TP0548). Výsledek prokazuje přítomnost kmene, který patří do skupiny SS14-like, konkrétně TP0548 genotyp U5, který byl v minulých letech detekován pouze v Brně. Experimentálně provedený test inokulace RIT (Rabbit Infectivity Test) zvířecímu hostiteli (králík) byl negativní.
První kontrolní vyšetření po terapii vykazuje pozitivitu obou tříd protilátek v ELISA testu i v imunoblotu proti stejným antigenům treponem jako první vyšetření. Pokles je patrný v RPR na 1 : 32 a 1 : 8. Dítě je ve sledování do 2 let věku. U dítěte byly pozitivní i IgM protilátky proti zarděnkám a viru Epsteina-Barrové (EBV), IgG negativní a protilátky proti cytomegaloviru (CMV) pozitivní IgM i IgG a KFR 1 : 512. Zarděnky byly konfirmovány v NRL Praha, kde byla zjištěna také pozitivita IgM proti spalničkám. Protilátky proti zarděnkám byly potvrzeny i ve třídě IgG (vysoce avidní IgG). V případě pozitivity IgM protilátek šlo pravděpodobně o nespecifickou pozitivitu polyklonálních protilátek. Při kontrolním odběru po léčbě byly protilátky proti spalničkám, zarděnkám, EBV i CMV negativní.
DISKUSE
Prvním příznakem kongenitální syfilidy může být nekrotizující zánět pupeční šňůry [5]. Potvrzením infekce je pozitivní RPR v kombinaci s pozitivními anti-treponemovými IgM protilátkami z pupečníkové krve či pozitivní PCR výsledek. Netreponemové testy jsou jednoduché a levné, vhodné pro screening, ale nejsou specifické. Ke konfirmaci jsou využívány specifické testy: průkaz IgM protilátek ELISA testem a imunoblotem, přímý průkaz pomocí PCR [6]. Důležité je současné vyšetření matky. K průkazu neurosyfilidy se vyšetřuje likvor cytobiochemicky, průkaz treponem pomocí PCR a vysoce citlivý a specifický je výpočet intratekální syntézy protilátek: ITPA (intrathecal T. pallidum antibody). Molekulární detekce treponemové DNA a následná sekvenace klinického izolátu pacientky z kožního stěru umožnila identifikaci T. pallidum subsp. pallidum genotyp U5, který se na území ČR vyskytuje pouze v Brně [7].
Doporučená léčba prokázané či pravděpodobné kongenitální infekce je následující [8]:
- Benzylpenicilin G 50 000 j/kg a dávku i.v. každých 12 hodin prvních 7 dnů
- Benzylpenicilin G 50 000 j/kg/dávku i.v. každých 8 hodin po 7. dni života do 10.–14. dne
- Alternativní léčba: prokain benzylpenicilin G 50 000 j/kg/den i.m. 10–14 dnů
- Děti ≥4 týdny: benzylpenicilin G 50 000 j/kg/dávku i.v. každých 6 hodin 10–14 dnů
Některá zahraniční doporučení zahrnují léčbu benzathin-penicilinem G i.m. každého novorozence pozitivní matky (léčené i neléčené). Benzathin-penicilin G není vhodný pro terapii, má minimální schopnost pronikat přes hemato-likvorovou bariéru a treponemy byly prokázány v likvoru u pacientů léčených benzathin-penicilinem G [9].
Rezistence treponem k cefalosporinům dosud nebyla prokázána [10]. Podle farmakokinetických dat lze předpokládat, že cefalosporiny jsou účinné na všechna stadia syfilidy, včetně kongenitální formy. Léčba ceftriaxonem (50–100 mg/kg/den v jedné denní dávce i.v.) není v doporučeních uváděna, nicméně je diskutována. Zatím nebyla provedena srovnávací studie s podáním penicilinu. Rizikové je podání ceftriaxonu u novorozenců s hmotností pod 1500 g, ceftriaxon uvolňuje bilirubin z vazby na albumin a vede k ukládání volného bilirubinu v tkáních. U novorozenců mladších 14 dnů by denní dávka neměla překročit 50–75 mg/kg a délka podání by měla být 60 minut [11]. Naše pacientka byla ve věku 3 měsíce, kontraindikace podání nebyla a výhodou byla aplikace ceftriaxonu jednou denně.
Kongenitální syfilida musí být odlišena od jiných generalizovaných vrozených infekcí: toxoplazmózy, cytomegalovirové infekce a zarděnek.
Hlavní roli v prevenci vertikálního přenosu syfilidy má prenatální sérologický screening a následná léčba pozitivních matek v průběhu gravidity. Opakované testování mimo povinný screening v I. a III. trimestru (3. a 7. měsíc) těhotenství je indikováno u každého podezření a u rizikových skupin [12, 13]. Pouze 7 evropských zemí má doporučené testování ve III. trimestru a další 3 státy vyšetřují v III. trimestru jen rizikové skupiny. Nedílnou součástí screeningu v ČR je povinné testování pupečníkové krve [12, 14].
Prokázaná nebo vysoce pravděpodobná je vrozená syfilida v případě klinických projevů kompatibilních s nálezy u vrozené syfilidy, čtyřnásobný vzestup netreponemových protilátek v séru novorozence ve srovnání s mateřskými protilátkami při pozitivitě treponemových IgG protilátek, průkaz anti-treponemových IgM protilátek v séru novorozence a průkaz DNA T. pallidum pomocí PCR z tělesných tekutin nebo kožních lézí [15]. V případě pozitivních nálezů je nutné doplnit vyšetření novorozence o krevní obraz včetně diferenciálního rozpočtu, jaterní funkce, vyšetření likvoru, rtg dlouhých kostí a hrudníku, ultrazvukové vyšetření jater a sleziny, oční vyšetření, otoakustické emise a CT nebo MR mozku [16]. Stejný postup je doporučen v případě, že matka byla v graviditě léčena pro syfilidu jiným než penicilinovým antibiotikem (např. azitromycinem nebo jiným v graviditě přípustným makrolidem). Doporučení CDC uvádějí také testování každého novorozence s vrozenou syfilidou na HIV infekci.
ZÁVĚR
Bez prováděného screeningu a bez adekvátní léčby se projeví nepříznivé účinky u plodu a novorozence až u 69 % pozitivních těhotných [17]. Ke smrti novorozence dochází v 11 %, 13 % novorozenců se narodí s nízkou porodní hmotností a klasické příznaky vrozené syfilidy má 20 % novorozenců. U zbývajících 25 % pozitivních těhotných dojde k potratu. Výsledky této metaanalýzy vycházejí z údajů Světové zdravotnické organizace a autoři uvádějí i fakt, že většina infikovaných žen (až 2 milióny ročně) je z rozvojových zemí.
Nicméně každému onemocnění dětí lze zabránit důsledným screeningem těhotných i novorozenců. Selhání screeningu na přelomu druhého a třetího trimestru gravidity a neprovedené vyšetření pupečníkové krve novorozence vedlo k závažnému onemocnění dítěte s možnými trvalými následky.
Doc. MUDr. Lenka Krbková, CSc.
Klinika dětských infekčních nemocí
Lékařská fakulta Masarykovy univerzity
Fakultní nemocnice Brno
Černopolní 22a
613 00 Brno
e-mail: krbkova.lenka@fnbrno.cz
Zdroje
1. Lago EG, Vacari A, Fiori RM. Clinical features and follow-up of congenital syphilis. Sex Transm Dis 2013; 40 (2): 85–94.
2. Woznicová V, Šmajs D, Wechsler D, et al. Detection of Treponema pallidum subsp. pallidum from skin lesions, serum, and cerebrospinal fluid in an infant with congenital syphilis after clindamycin treatment of the mother during pregnancy. J Clin Microbiol 2007; 45 (2): 659–661.
3. Lee M, Robinson JL, Lee BE, et al. An infant with seizures, rash, and hepatomegaly. Clin Infect Dis 2008; 46 (1): 451–452, 472–473.
4. Michelov IC, Wendel GD, Norgard MV, et al. Central nervous system infection in congenital syphilis. N Engl J Med 2002; 346 : 1792–1798.
5. Fojaco RM, Hensley GT, Moskowitz L. Congenital syphilis and necrotizing funisitis. JAMA 1989; 261 : 1788–1790.
6. Herremans T, Kortbeek L, Notermans DW. A review of diagnostic tests for congenital syphilis in newborns. Eur J Clin Microbiol Infect Dis 2010; 29 : 495–501.
7. Grillová L, Pětrošová H, Mikalová L, et al. Molecular typing of Treponema pallidum in the Czech Republic during 2011 to 2013: increased prevalence of identified genotypes and of isolates with macrolide resistance. J Clin Microbiol 2014; 52 (10): 3693–3700.
8. Janier M, Hegyi V, Dupin N, et al. 2014 European guideline on the management of syphilis. J Eur Acad Dermatol Venereol 2014; 28 (12): 1581–1593.
9. Lukehart SA, Hook EW 3rd, Baker-Zander SA, et al. Invasion of the central nervous system by Treponema pallidum: implications for diagnosis and treatment. Ann Intern Med 1988; 109 : 855e62.
10. Lewis DA, Lukehart SA. Antimicrobial resistance in Neisseria gonorrhoeae and Treponema pallidum: evolution, therapeutic challenges and the need to strengthen global surveillance. Sex Transm Infect 2011; 87:ii39eii43.doi:10.1136/sti.2010.047712.
11. Pacifici GM. Pharmacokinetics of cephalosporins in the neonate: a review. Clinics 2011; 66 (7): 1267–1274.
12. Vyhláška MZ ČR č. 306/2012 Sb., o podmínkách předcházení vzniku a šíření infekčních onemocnění a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče. Praha: MZ ČR 2012.
13. European Centre for Disease Prevention and Control. Antenatal screening for HIV, hepatitis B, syphilis and rubella susceptibility in the EU/EEA – addressing the vulnerable populations. Stockholm: ECDC; 2017 http://ecdc.europa.eu/en/publications/. doi: 10.2900/50174.
14. Zákoucká H, Křemenová S, Křemen J. Problematika vrozené syfilis v posledních dvaceti letech. I. Etiologie, epidemiologie a diagnostika. Klin Mikrobiol Inf Lék 2006; 12 (2): 44–50.
15. Centers for Disease Control and Prevention: Sexually transmitted diseases (STDs), 2015. www.cdc.gov/std/tg2015/congenital.htm.
16. De Santis M, De Luca C, Mappa I, et al. Syphilis infection during pregnancy: fetal risks and clinical management. Infect Dis Obstret Gynecol 2012; doi:10.1155/2012/430558.
17. Hawkes S, Matin N, Broutet N, et al. Effectiveness of interventions to improve screening for syphilis in pregnancy: a systematic review and meta-analysis. Lancet Inf Dis 2011; 11 (9): 684–691.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2017 Číslo 7- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
-
Všechny články tohoto čísla
- Editorial: Infekční onemocnění
- Epidemie hepatitidy A u dětí hospitalizovaných na Klinice dětských infekčních nemocí FN Brno od března 2016 do března 2017
- Rotaviry a další původci gastroenteritid u pacientů hospitalizovaných na Klinice dětských infekčních nemocí Fakultní nemocnice Brno v letech 2015 a 2016
- Syphilis congenita recens – kazuistika
- Studie negativních zážitků z dětství (ACE) v České republice
- Longitudinální sledování změn somatických parametrů dětí v období dospívání
- Prevalence podváhy, nadváhy a obezity u 7–9letých venkovských dětí v průběhu ekonomické transformace v Polsku. 40 let pozorování: případová kontrolní studie
- Atypická cysta ductus thyreoglossus s tracheální píštělí
- 100. výročí narození doc. MUDr. Bohunky Blehové, CSc.
- Vydavatelství Mladá fronta pořádalo čtvrtý ročník konference Zdravotnictví 2018
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Atypická cysta ductus thyreoglossus s tracheální píštělí
- Studie negativních zážitků z dětství (ACE) v České republice
- Syphilis congenita recens – kazuistika
- Rotaviry a další původci gastroenteritid u pacientů hospitalizovaných na Klinice dětských infekčních nemocí Fakultní nemocnice Brno v letech 2015 a 2016
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



