-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kopřivka a její terapie
Datum publikace: 18. 3. 2019
Souhrn
Kopřivka je časté onemocnění charakterizované vznikem pomfů a/nebo angioedému. Především chronická kopřivka významně snižuje kvalitu života. V následujícím článku jsou uvedena nejnovější doporučení týkající se klasifikace, diagnostiky a léčby kopřivky.
Klíčová slova: kopřivka – angioedém – klinický obraz – diagnostika – léčba
Úvod
Kopřivka je časté onemocnění. Alespoň jednou v životě bylo jejím výsevem postiženo 20–30 % populace. Prevalence se pohybuje mezi 1 a 6 % [2, 3]. Častěji jsou postiženy děti a mladší dospělí. Jedná se o heterogenní skupinu chorob charakterizovanou vznikem kopřivkových pomfů nebo angioedému.
Pomfus (kopřivkový pupen) je plošné vyvýšení kůže růžové až červené barvy. Někdy dochází ke stlačení kožních cév otokem v koriu a barva pomfu zvláště ve středu je bledá, případně je obklopen světlým halem. Velikost pomfů kolísá od několika milimetrů až po velké plochy (urticaria gigantea či geographica).
Charakteristickým znakem kopřivkových pomfů ve srovnání s jinými kožními projevy je jejich prchavost a svědění. Pupeny se objevují rychle na různých místech těla a velice rychle (během několika minut) mohou zcela vymizet. Obvykle mizí beze stopy do 24 hodin. Různě intenzivní pocit svědění může být někdy provázen pálením kůže. Svědění nevede ke škrábání, nýbrž ke tření projevů, a proto nebývají přítomné exkoriace. Pomfy uspořádané do ložisek mívají anulární či circinární uspořádání.
Asi u třetiny kopřivek bývá současně přítomen angioedém. Angioedém je akutně vznikající otok kůže a podkoží, který nejčastěji postihuje víčka, rty, genitál a končetiny. Angioedém odeznívá pomaleji, většinou do 3 dnů.
Symptomy, jako jsou ztížené dýchání, chrapot nebo průjmy, mohou vznikat při postižení sliznic. Kopřivku může také provázet celková nevolnost, nauzea a může se rozvinout až anafylaktický šok.
Etiologie a patogeneze
Společným znakem většiny kopřivek je aktivace a degranulace mastocytů. Degranulací mastocytů dochází k uvolnění v nich obsažených látek (látek vazoaktivních – histaminu, prostaglandinů D2, leukotrienů C4 a B4; proteoglykanů – heparinu, chondroitinsulfátu E, hyaluronanu; cytokinů – interleukinů IL-3, IL-4, IL-5, IL-6, IL-8, IL-13, tumor nekrotizujícího faktoru alfa [TNF-α], faktoru stimulujícího kolonie granulocytů a makrofágů [GM-CSF], chemotaktických faktorů pro eozinofily a neutrofily, proteolytických enzymů – tryptázy, chymázy, karboxypeptidázy, katepsinu G), jež způsobují rozšíření cév, zvyšují permeabilitu cévní stěny a stimulují volná nervová zakončení [17].
Degranulace mastocytů může být vyvolána různými mechanismy. U akutní kopřivky jde často o anafylaktický typ reakce zprostředkovaný stykem alergenu s IgE protilátkami navázanými na membránu žírných buněk ve tkáních nebo bazofilech periferní krve. Dále může k degranulaci dojít cestou aktivace komplementu (uvolněním anafylatoxinů C3a a C5a).
Především u chronické urtikarie mohou být také přítomné autoimunitní protilátky proti IgE nebo častěji proti vysokoafinitnímu IgE receptoru (FcεRI) mastocytů a bazofilů. Řada látek může působit přímo na mastocyty jako histaminové liberátory (morfin, kodein, radiokontrastní látky, žlučové kyseliny, potraviny, léky, bakteriální toxiny, štípnutí hmyzem, fyzikální vlivy). Přímým liberátorem histaminu jsou rovněž neuropeptidy jako substance P (ale např. též vazoaktivní intestinální peptid, somatostatin, neurotenzin, kalcitonin) obsažené v kožních nervových vláknech, které mohou hrát roli mj. u cholinergní urtikarie, kde se provokující stimul zdá být čistě nervového původu [17].
Histologický nález
U kopřivky se ve většině případů histopatologické vyšetření kožní biopsie neprovádí, protože je s ohledem na jasný klinický nález zbytečné. Mikroskopický obraz je u kopřivkových pomfů také poměrně chudý, nespecifický a závislý na stáří léze. Většinou se vidí jen edém horních a středních vrstev dermis s dilatací postkapilárních venul a lymfatických cév. Perivaskulárně bývá přítomen smíšený zánětlivý infiltrát složený z neutrofilů, eozinofilů, makrofágů a lymfocytů. Neutrofily se nacházejí hlavně v případě časné léze a fyzikální kopřivky. Histopatologické vyšetření je nutné pro odlišení tzv. urtikariální vaskulitidy. V případě angioedému je nález podobný jako u kopřivky, ale otok pozorujeme spíše ve spodních vrstvách dermis a v podkoží.
Klinický průběh a formy urtikarií
Kopřivka se z praktických důvodů rozděluje podle průběhu. V první řadě jde o kopřivku akutní, kdy výsevy pomfů trvají nejdéle 6 týdnů. Sem patří většina případů, pacienty bývají děti a mladí dospělí. Vyvolávající příčinou jsou nejčastěji respirační infekce, lékové reakce a potraviny [1]. U více než poloviny případů akutní kopřivky se nepodaří spouštěcí faktor vypátrat [1].
Chronická kopřivka je méně častá než akutní a je definována jako onemocnění s urtikariálními výsevy kontinuálními či recidivujícími aspoň 2× týdně po dobu delší než 6 týdnů, které může přetrvávat i desítky let. Průměrně trvá 2–3 roky. Objevuje se hlavně u dospělých. Podle toho, zda se příznaky objevují spontánně, nebo jsou vyvolány prokazatelným podnětem (viz tab. 1), se dělí do dvou hlavních podskupin. Různé typy se mohou vyskytovat i současně. Pojem chronická idiopatická kopřivka se nyní nahrazuje termínem chronická spontánní kopřivka [10]. Přibližně u poloviny případů jde o chronickou spontánní urtikarii, jejíž příčina zůstává neobjasněná. U 30–50 % nemocných s chronickou spontánní urtikarií lze prokázat vznik pomfů po injekci autologního séra [1, 19]. Příčinou jsou protilátky proti vysokoafinitnímu IgE receptoru (FcεRI) mastocytů a bazofilů, méně často protilátky proti IgE [1, 19].
Zvláštní klinickou variantou kopřivky je papulózní urtikarie, kdy kožní léze přetrvávají delší dobu než běžné pomfy, což se vysvětluje jako hypersenzitivní reakce například po štípnutí hmyzem. Tyto nálezy jsou častější u dětí a vznikají opakovaně na exponovaných místech. Vzácnými variantami kopřivky jsou bulózní forma (s puchýři) nebo s purpurou, případně kopřivka provázená teplotami a eozinofilií.
Fyzikální kopřivky (CINDU – chronické indukovatelné kopřivky) jsou opakovaně vyvolané stejným fyzikálním stimulem. Do této skupiny řadíme chladovou kontaktní kopřivku, pozdní tlakovou kopřivku (urticaria factitia tarda), lokalizovanou tepelnou kopřivku, solární kopřivku, symptomatický dermografismus (urticaria factitia) a vibrační angioedém.
Kopřivky akvagenní, cholinergní, kontaktní a vyvolané cvičením jsou řazeny zvlášť (viz tab. 1) [19]. Cholinergní kopřivka postihuje až 20 % populace a vzniká zvýšením tělesné teploty, například při zpocení, po požití horkých či kořeněných jídel nebo při psychickém stresu. Výsev kopřivkových pomfů u cholinergní kopřivky je typicky symetrický a pupeny jsou malé (do 3 mm), bývá jich velké množství a zpravidla do 1 hodiny mizí.
Tlaková kopřivka (urticaria factitia, plastický dermografismus) vzniká v místě tlaku tupým předmětem na kůži. Projevy během 15 minut odeznívají. Oproti tomu u pozdní tlakové kopřivky dochází v místě tlaku po 2–6 hodinách ke vzniku většího lokalizovaného, někdy až bolestivého otoku. Ten může přetrvávat déle než 24 hodin a být provázen zvýšenou teplotou, bolestmi kloubů, svalů a únavou.
Tab. 1. Typy kopřivek (EAACI/GA2LEN/EDF/WAO) [19] ![Typy kopřivek (EAACI/GA2LEN/EDF/WAO) [19]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2e59eebd31de85d8b7c9a4fe5949630c.png)
Angioedém
Angioedém (angioneurotický edém, Quinckeho edém) je akutní nezánětlivý otok kůže a podkoží, který je obvykle ohraničený a lokalizovaný na určitou část těla. Často může provázet kopřivku. Recidivující angioedémy se však mohou objevovat i bez vzniku pomfů. Mediátorem angioedému bez pomfů je bradykinin. Angioedémy se dělí na inhibitory ACE indukované (ACEi indukované AE), získané (AAE) a hereditární (HAE; viz obr. 1). Postihují nejčastěji horní končetiny a typicky nesvědí. Přetrvávají déle než 24 hodin, obvykle 2–5 dní. Recidivující angioedémy jsou často provázeny bolestí břicha, nauzeou či zvracením, mohou připomínat náhlou příhodu břišní. V závažných případech při postižení horních cest dýchacích dochází k laryngospasmu nebo asfyxii [3].
Obr. 1. Diagnostický algoritmus (EAACI/GA2LEN/EDF/WAO) [11] ![Diagnostický algoritmus (EAACI/GA2LEN/EDF/WAO) [11]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/bd7c8e3478d05d0cfa2786d801ef316b.png)
Získaný angioedém postihuje pacienty starší 40 let bez pozitivní rodinné anamnézy. Dochází zde k vyšší katabolizaci či konzumpci inhibitoru C1 v plazmě. Oproti tomu hereditární angioedém je vzácný. Většina pacientů s HAE uvádí výskyt prvních záchvatů před dosažením věku 20 let. Jedná se o autosomálně dominantní mutaci genu pro inhibitor C1. 85 % nemocných s hereditárním angioedémem má sníženou syntézu inhibitoru C1 a u zbývajících 15 % jde o dysfunkci inhibitoru C1 v plazmě. Nedostatek sérového inhibitoru první složky komplementu vyvolává nekontrolovanou aktivaci složky komplementu C1 a kininkalikreinového systému s uvolněním bradykininu, který je příčinou zvýšené cévní permeability a edematózního prosáknutí podkoží nebo submukózy sliznic [2].
Spouštěčem angioedému může být stomatologický zákrok, stres, infekce, menstruace nebo léky (např. penicilin, nesteroidní antiflogistika, kontrastní látky). Sekundárně může být přítomen u chronických zánětlivých, lymfoproliferativních nebo autoimunitních onemocnění. Angioedém nereaguje na terapii antihistaminiky ani kortikoidy. K léčbě akutního otoku i k profylaxi před rizikovými zákroky se využívá koncentrát inhibitoru C1. Dalšími terapeutickými možnostmi jsou ikatibant (antagonista receptoru pro bradykinin), ekalantid (inhibitor kalikreinu) a plazma. Při rozsáhlém edému horních cest dýchacích je nutná akutní intervence formou intubace nebo tracheotomie. V profylaxi je možné využít androgen danazol, který zvyšuje syntézu inhibitoru C1v játrech [2, 12].
Diferenciální diagnostika kopřivek
V rámci diferenciální diagnózy kopřivek je nutné odlišit především urticaria vasculitis. Diagnózu potvrdíme histologicky a vyšetřením přímou imunofluorescencí. Jde o leukocytoklastickou vaskulitidu z cirkulujících imunokomplexů, kde kromě kůže mohou být postiženy i vnitřní orgány. Pomfy přetrvávají déle než 24 hodin, mohou zanechávat pigmentace a spíše pálí a bolí. Do diferenciální diagnostiky někdy musíme dále zahrnout urtikariální fázi bulózního pemfigoidu [2, 17], což je autoimunitní puchýřnaté onemocnění přicházející hlavně u pacientů nad 60 let. Pomfy nebo angioedém mohou být také jedním ze symptomů u autoinflamatorních onemocnění a syndromů uvedených v tabulce 2 [5].
Tab. 2. Monogenní autoinflamatorní syndromy 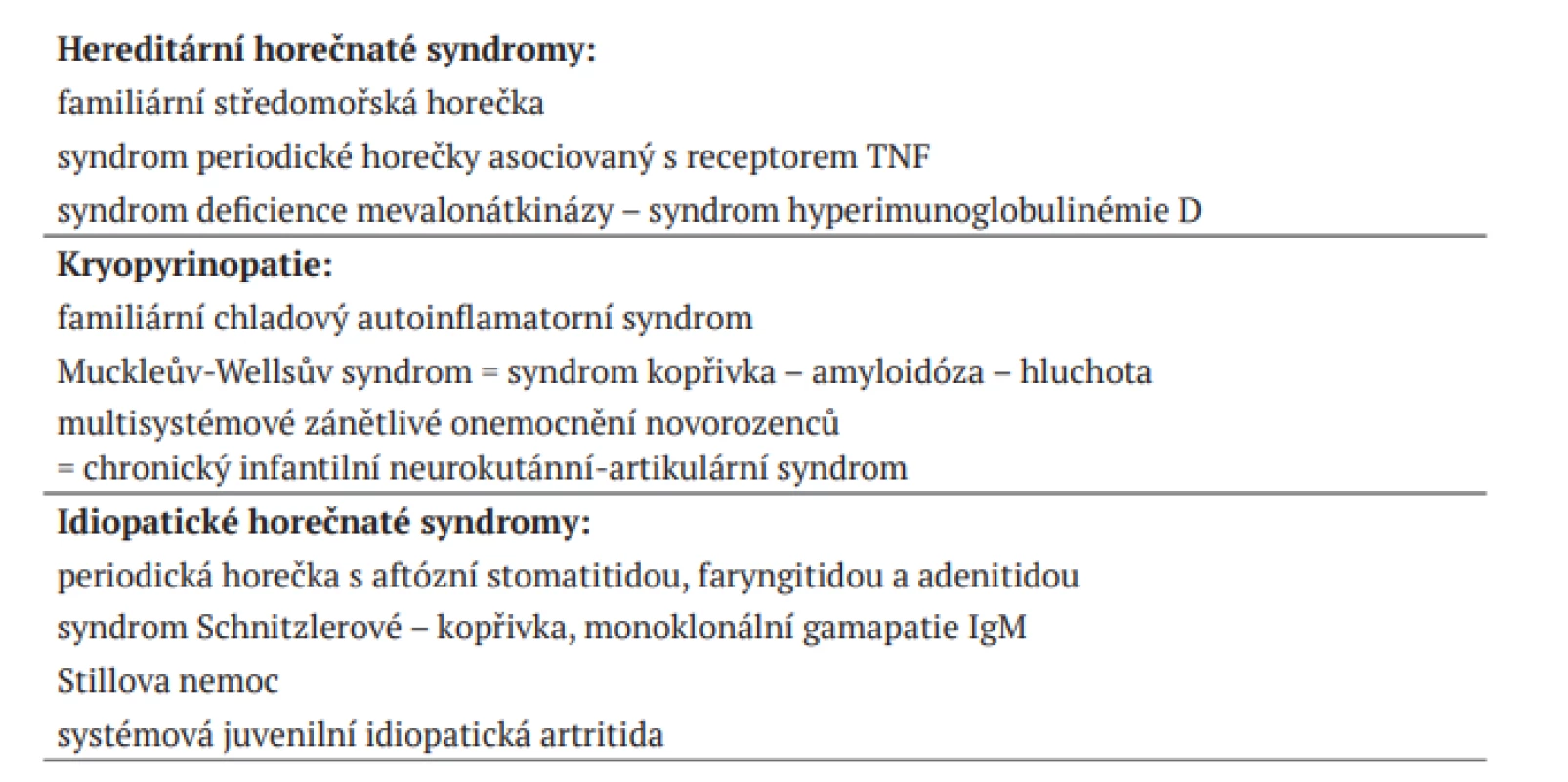
Autoinflamatorní onemocnění jsou vzácné familiární či sporadické neinfekční nemoci začínající většinou v dětství, jsou provázeny horečkami a opakujícími se záněty především kloubů a kůže. Nejde o alergické ani autoimunitní nemoci, chybí zde protilátky nebo autoagresivní T lymfocyty [5, 8].
Stanovení závažnosti kopřivky
K objektivnímu stanovení závažnosti onemocnění a monitorování úspěšnosti terapie se používá tzv. UAS – Urticaria Activity Score (viz tab. 3). Vzhledem ke změnám intenzity a aktivity kopřivky je doporučeno hodnocení 7 po sobě následujících dnů, jež provádí sám pacient (viz dotazníky na konci textu).
Tab. 3. Urticaria Activity Score 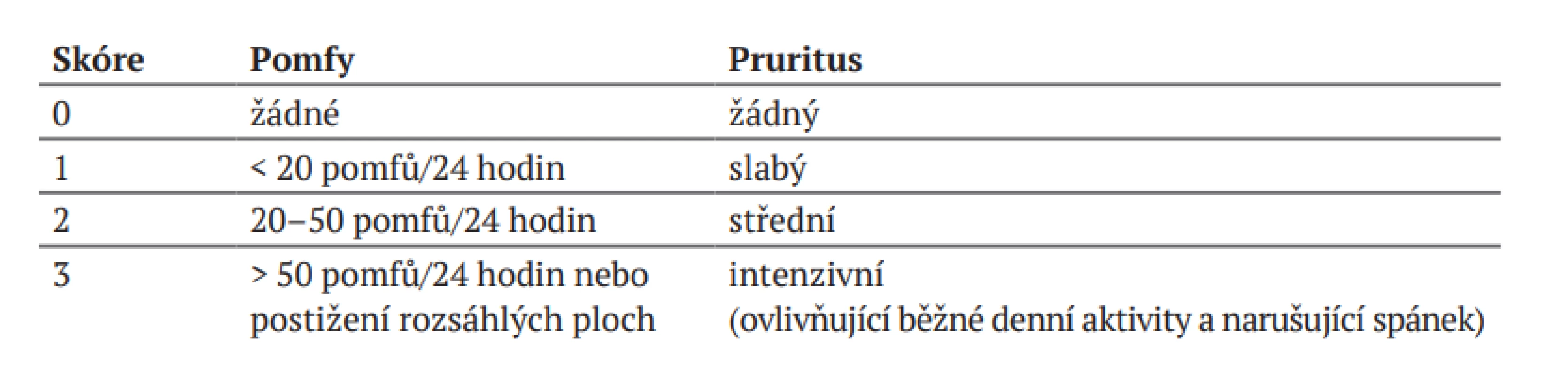
Obrázek 2. Týdenní kalendář kopřivky (UAS7)
Obrázek 3. Měsíční kalendář kopřivky – formulář
Doporučené diagnostické testy
Stanovení diagnózy urtikarie je většinou snadné – na základě klinického obrazu. Určení příčiny je však velmi obtížné a většinou neúspěšné. Na obr. 1 je znázorněn postup při diagnostice různých typů kopřivky dle současných pokynů European Academy of Allergology and Clinical Immunology (EAACI), Global Allergy and Asthma European Network (GA2LEN), European Dermatology Forum (EDF) a World Allergy Organisation (WAO) [19]. Laboratorně diagnostické testování by mělo vyplývat v první řadě z pečlivé anamnézy. Specialisty z EAACI/GA2LEN/EDF/WAO byl také vypracován okruh cílených otázek určených k pátrání po příčině kopřivky (viz tab. 4).
Tab. 4. Anamnestický dotazník (EAACI/GA2LEN/EDF/WAO) 
U akutní kopřivky se necílené laboratorní testy nedoporučují, důležitá je především důkladná anamnéza. Často udávaným spouštěcím faktorem u dětí jsou například virové infekce horních cest dýchacích [15]. U dětí i dospělých mohou kopřivku vyvolat různé potraviny, antibiotika nebo nesteroidní antiflogistika [15]. Léková etiologie kopřivky je uváděna jen asi v 10 % případů [6].
Specifické alergologické testy (kožní prick testy, vyšetření specifických IgE protilátek v séru atd.) jsou vhodné jen při důvodném podezření na alergii anafylaktického typu, například potravinovou alergickou reakci zjištěnou na základě anamnestických údajů. Potravinovou alergii je však vhodné ověřit provokačním testem, ideálně s kontrolou placebem. Provokačnímu testu by měla předcházet eliminační dieta.
U pacientů s chronickou kopřivkou je vhodné rutinně vyšetřit krevní obraz s diferenciálním počtem, sedimentaci a C-reaktivní protein. Necílené laboratorní testy nejsou doporučovány. Při kopřivkových výsevech opakujících se téměř denně je potravinová alergická reakce I. typu velmi málo pravděpodobná. Je ovšem třeba ji zvažovat u projevů opakovaně vznikajících v nestejných časových intervalech bez kopřivky přesahujících dobu 6 týdnů (urticaria acuta intermittens) [17]. Na druhou stranu dietní pseudoalergeny (potraviny bohaté na histamin či histaminoliberátory) mohou hrát u chronické kopřivky velkou roli. Mezi potraviny bohaté na histamin patří například červené víno, rybí konzervy (např. tuňák), kyselé zelí a droždí [18]. Typickými představiteli histaminových liberátorů, potravin uvolňujících histamin, jsou alkohol, vaječný bílek, ryby nebo jahody. Po těchto potravinách je nutné cíleně pátrat v jídelníčku.
Určitou roli mohou hrát také chronické perzistující bakteriální, virové, parazitární nebo mykotické infekce. Přesto vyšetření na fokální infekci, pokud není podpořeno klinickým podezřením, bývá skoro vždy nepřínosné. Helicobacter pylori, streptokoky, stafylokoky, Yersinia, Giardia lamblia, Mycoplasma pneumoniae, hepatitidy, noroviry, parvovirus B19, Anisakis simplex, Entamoeba spp., Blastocystis spp. atd. bývají uváděny jako spouštěcí faktory u různých skupin pacientů i v závislosti na různých geografických oblastech. Například infekce Anisakis simplex – sleďovými červy, což jsou nematoda mořských ryb – je popisována jako častý spouštěč kopřivkových projevů u národů, kde jsou syrové ryby běžnou součástí stravy [1, 19].
Jako častý spouštěč jsou uváděna také nesteroidní antirevmatika a salicyláty [9]. Necílený onkoscreening také v nejnovějších evropských pokynech není doporučován [19]. Chronická spontánní urtikarie může provázet různá imunologicky zprostředkovaná onemocnění, jako jsou tyreopatie, jiná endokrinní onemocnění, inzulindependentní diabetes mellitus, revmatoidní artritida, perniciózní anémie, celiakie ad. [6]. Chladová kopřivka, která při koupání ve studené vodě může progredovat až do anafylaktické reakce, může v některých případech provázet například hepatitidy B a C nebo lymfoproliferativní onemocnění [4]. V krvi pacientů s chladovou kopřivkou mnohdy nalézáme kryoglobuliny, chladové aglutininy a kryofibrinogen [4].
Další možné diagnostické testy jsou shrnuty v tab. 5, vždy však platí, že rozsáhlá diagnostika musí být podpořena relevantními anamnestickými údaji.
Tabulka 5. Diagnostické testy u chronické kopřivky, EAACI/GA2LEN/EDF/WAO. [19]
Typy
Podtypy
Rutinní doporučené testy
Rozšířený diagnostický program u vybraných pacientů
Spontánní
Akutní spontánní
0
0
Chronická spontánní
krevní obraz s diferenciálním počtem, CRP/sedimentace
infekční fokusy (vyšetření moči chemické a mikroskopické, biochemické vyšetření stolice na parazity, hepatitidy B a C),
antinukleární protilátky, protilátky proti tyreoglobulinu a tyreoidální peroxidáze, tryptáza, kožní biopsie,
test s autologním sérem nemocného
Fyzikální (CINDU)
Chladová kontaktní
chladové testy: např. zkumavka naplněná ledem nebo vodou, teplota 4–10 °C, fixovaná na volární stranu předloktí na 5–10 min
krevní obraz s diferenciálním počtem, CRP/sedimentace, kryoglobuliny
Pozdní tlaková
tlakový test: např. závaží 2–10 kg upevněné na širokém pruhu přes rameno po dobu 10–30 min, hodnocení opakovaně za 3–12 hodin
0
Lokalizovaná tepelná
tepelný test: např. zkumavka s vodou o teplotě 45 °C fixovaná na volární stranu předloktí na 5–10 min
0
Solární
fototesty (UVA, UVB, viditelné světlo)
vyloučit fotodermatózy, event. stanovení ANA, plazmatických a erytrocytárních protoporfyrinů
Dermografismus
např. tah a tlak tužkovitého předmětu na kůži zad
krevní obraz s diferenciálním počtem, CRP/sedimentace
Akvagenní
test s vodou: např. obvaz smočený ve vodě, teplota 36 °C, po dobu 20 minut
0
Cholinergní
horká koupel nebo námahový test: např. cvičení do zapocení
0
Kontaktní
kontakt s urtikariogenní látkou (kopřivka, hmyzí štípnutí, latex)
0
Cvičením vyvolaná
námahový test
0
Přesné provedení fyzikálních testů není zcela jasně standardizované. Sledujeme vznik pomfů, erytému nebo svědění, případně angioedému v souvislosti s konkrétním fyzikálním stimulem (chlad, teplo, tlak, fyzická námaha, vibrace). Ke sjednocení provedení testů u chladové kopřivky byl vyvinut tzv. TempTest a k vyšetření dermografismu u urticaria factitia je možné využít dermografometr [19]. Tyto přístroje by měly být použity i během klinických studií.
Dermografismus můžeme běžně vyšetřit tahem a tlakem tužkovitého předmětu po kůži zad [18]. Fyziologickou reakcí je červený dermografismus, u pacientů s atopickým ekzémem může být přítomen bílý dermografismus. Plastický dermografismus svědčí pro diagnózu urticaria factitia. Při podezření na pozdní tlakovou kopřivku (urticaria factitia tarda) provádíme tlakový test. Závaží o hmotnosti 2–10 kg upevníme na širokém pruhu přes rameno na dobu 10–30 minut, reakci hodnotíme opakovaně za 3–12 hodin [12].
Test s vodou (např. přiložením obvazu smočeného ve vodě o teplotě 36 °C na dobu 20 minut) může prokázat akvagenní kopřivku. Chladové testy se zkumavkou naplněnou ledem nebo vodou o teplotě 4–10 °C fixovanou na volární stranu předloktí na 5–10 minut provádíme k ozřejmení chladové kopřivky. Tepelný test prováděný při podezření na lokalizovanou tepelnou kopřivku probíhá obdobně jako chladový test, jen je ve zkumavce voda o teplotě 45 °C. Při námahovém testu necháváme pacienta cvičit do zapocení. Při podezření na solární kopřivku se malá plocha kůže exponuje zdrojem umělého záření (UVA, UVB nebo viditelné světlo) [18].
Terapie
Lékem první volby jsou nesedativní H1 antihistaminika druhé generace, a to u akutní i chronické formy kopřivky. Pokud je příčina kopřivky známa, je samozřejmě vhodné ji eliminovat (např. při potvrzené potravinové nesnášenlivosti). Přínos diety (s omezením přírodních salicylátů, konzervačních látek, barviv a jiných pseudoalergenů) je u chronické kopřivky kontroverzní a zpravidla nehraje žádnou roli, pokud nebyl vliv potravin prokázán provokačním testem [3]. Bohužel u velké části pacientů se vyvolávající faktor nepodaří bezpečně prokázat.
Na základě nejnovějších doporučení je vhodné při léčbě chronické kopřivky postupovat podle algoritmu zobrazeného na obr. 2. První linií léčby jsou nesedativní H1 antihistaminika 2. generace ve standardním dávkování. U dospělých pacientů, kteří po 2 týdnech nereagují na standardní léčbu, je doporučeno dávku nesedativního H1 antihistaminika postupně zvýšit až na 4násobek [10, 19]. Toto navýšení je doporučováno především u tzv. studiemi prověřených moderních antihistaminik (bilastin, cetirizin, levocetirizin, desloratadin, fexofenadin, rupatadin) [19]. Četné studie ukazují, že navýšení dávky nesedativních antihistaminik 2. generace potlačí svědění a tvorbu pomfů účinněji než kombinace více různých druhů antihistaminik (různých generací či H1 a H2) [14, 16]. Nesedativní H1 antihistaminika se podávají pravidelně, denně, bez ohledu na to, že některý den může být pacient zcela bez projevů. Užívání jen při zhoršení vede k častější rekurenci pomfů [14]. H1 antihistaminika 1. generace vzhledem ke svému výraznému sedativnímu a anticholinergnímu efektu nejsou k terapii urtikarie doporučována. V tab. 6 je uveden seznam dostupných nesedativních H1 antihistaminik v ČR.
Obr. 2. Algoritmus terapie chronické spontánní urtikarie [19] ![Algoritmus terapie chronické spontánní urtikarie [19]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/984718e05824e2e7b1c4c1c2ef051ec6.png)
Tab. 6 Seznam dostupných H1 antihistaminik 2. generace 
Pokud i přes navýšení dávky nesedativního H1 antihistaminika symptomy dále přetrvávají, je vhodné ke stávající terapii přidat omalizumab [7, 10, 21]. Omalizumab (Xolair) je monoklonální humanizovaná protilátka proti IgE indikovaná jako přídatná terapie k léčbě chronické spontánní urtikarie u dospělých a dospívajících pacientů (nad 12 let), kteří vykazují nedostatečnou odpověď na H1 antihistaminika podávaná nejméně po dobu 6 týdnů (z toho nejméně 2 týdny musí být dávka dvojnásobná). Urticaria Activity Score (UAS7) musí být ≥ 28 nebo ≥ 16 s přítomným angioedémem. Omalizumab v dávce 300 mg se podává subkutánně jednou měsíčně. Léčebný cyklus má 6 dávek. K ukončení léčby se přistupuje, pokud nedojde ke snížení UAS7 o ≥ 11 bodů nebo pokud UAS7 neklesne na 10 v týdnu před 4. aplikací. Tato terapie se také ukončuje, jestliže je po 3. dávce dosaženo kompletní remise. V případě, že dojde k relapsu onemocnění, je možné léčbu opakovat u pacientů, kteří na ni v předchozím cyklu dobře reagovali [13, 20, 21]. Její aplikace probíhá v centrech pro biologickou léčbu.
Celkové kortikosteroidy je doporučeno podat jen krátkodobě (max. 10 dní) ke zmírnění akutní exacerbace nebo při dýchacích obtížích. Z dlouhodobé ostatní medikace je vhodné vysadit salicyláty a nesteroidní antirevmatika, jelikož mohou působit jako spouštěč kopřivky nebo mohou vést ke zhoršení již probíhajících projevů chronické kopřivky [9]. Při bolestech je možné je nahradit koxiby, selektivními inhibitory cyklooxygenázy 2, jež urtikarii nezhoršují [9]. Adrenalin aplikovaný intramuskulárně či subkutánně představuje život zachraňující lék při anafylaxi nebo těžkém laryngálním edému. Lokální léčba může jen symptomaticky utlumit svědění a doporučují se například prostředky s mentolem.
Závěr
Kopřivka je heterogenní skupina chorob charakterizovaná vznikem kopřivkových pomfů nebo angioedému. Jedná se o časté onemocnění. Měla by být klasifikována nejprve podle doby trvání, tedy zda se jedná o onemocnění akutní, nebo chronické. Chronická kopřivka se dále dělí do dvou hlavních podskupin podle toho, zda se příznaky objevují spontánně, nebo jsou vyvolány prokazatelným podnětem.
Indikace laboratorní diagnostiky by měla vyplývat v první řadě z pečlivé anamnézy. Terapie závažné chronické spontánní kopřivky patří do rukou dermatologa. Pokud terapie nesedativními H1 antihistaminiky není účinná, je lékem volby preparát omalizumab, který vykazuje rychlý nástup účinku, zlepšuje skóre UAS7 a kvalitu života pacientů.
Stáhněte si:
Praktické schéma Terapie chronické spontánní utikárie a Seznam dostupných H1 - Antihistaminik 2. generace.- ANTIA C., BAQUERIZO K., KORMAN A. et al. Urticaria: A comprehensive review. J Am Acad Dermatol. 2018, 79, 4, p. 599–633.
- BOLOGNIA, J. L., SCHAFFER, J., CERRONI, L. Dermatology. Elsevier 2018, 4th Edition, chap. 18, p. 304–319.
- BRODSKÁ, P. Kopřivka – klasifikace, diagnostika, léčba. Čes.-slov. derm., 2014, 2, s. 55–62.
- BRODSKÁ, P., SCHMID-GRENDELMEIER, P. Treatment of severe cold contact urticaria with omalizumab: case reports. Case Rep Dermatol., 2012, 4, p. 275–280.
- CETKOVSKÁ, P., BENÁKOVÁ, N. Autoinflamatorní syndromy s kožními projevy. Čes.-slov. derm., 2015, 3, s. 93–104.
- CETKOVSKÁ, P., PIZINGER, K., ŠTORK, J. Kožní změny u interních onemocnění. Grada: Praha 2010, 1. vydání, s. 223–226.
- KAPLAN, A., LEDFORD, D., ASHBY, M. J. et al. Omalizumab in patients with symptomatic chronic idiopathic/spontaneous urticaria despite standard combination therapy. Allergy Clin Immunol., 2013, 132, p. 101–109.
- KRAUSE, K., GRATTAN, C. E., BINDSLEV-JENSEN, C. et al. How not to miss autoinflammatory diseases masquerading as urticaria. Allergy, 2012, 67, p. 1465–1474.
- MASTALERZ, L., SETKOWICZ, M., SZCZEKLIK A. Mechanism of chronic urticaria exacerbation by aspirin. Curr Allergy Asthma Rep., 2005, 5, p. 277–283.
- MAURER, M., BINDSLEV-JENSEN, C., GIMENEZ-ARNAU, A. et al. Chronic idiopathic urticaria (CIU) is no longer idiopathic: time for an update. Br J Dermatol., 2013, 168, p. 455–456.
- MAURER, M., MAGERL, M., METZ, M. et al. Practical algorithm for diagnosing patients with recurrent wheals or angioedema. Allergy, 2013, 68, p. 816–819.
- MAURER, M., CHURCH, M. K. Management and treatment of chronic urticaria. J Eur Acad Dermatol Venereol., 2015, 29, 4, p. 16–32.
- MAURER, M., ROSÉN, K., HSIEH, H. J. N. et al. Omalizumab for the treatment of chronic idiopathic or spontaneous urticaira. Engl J Med., 2013, 7, 368, p. 924–935.
- MUROTA, H., KATAYAMA, I. Assessment of antihistamines in the treatment of skin allergies. Curr Opin Allergy Clin Immunol., 2011, 11, p. 428–437.
- SÁNCHEZ-BORGES, M., ASERO, R., ANSOTEGUI, I. J. et al. Diagnosis and treatment of urticaria and angioedema: a worldwide perspective. World Allergy Organ J., 2012, 5, p. 125–147.
- SIMONS, F. E. R., SIMONS, K. J. Histamine and H1-antihistamines: Celebrating a century of progress. J Allergy Clin Immunol., 2011, 128, p. 1139–1150.
- ŠTORK, J. et al. Dermatovenerologie. Praha: Galén, 2008, s. 131–139.
- VIKTORINOVÁ, M. Kopřivka a angioedém. Galén: Praha 2001, 1. vydání, s. 60–74.
- ZUBERBIER, T., ABERER, W., ASERO, R. et al. EAACI/GA2LEN/EDF/WAO guideline for the definition, classification, diagnosis and management of urticaria. Allergy, 2018, 73, p. 1393–1414.
Kurz je již bez kreditace, vhodný k edukaci
Byl pro Vás kurz přínosný? Rádi byste se k němu vyjádřili? Napište nám − Vaše názory a postřehy nás zajímají. Zveřejňovat je nebudeme, ale rádi Vám na ně odpovíme.
Přihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



